Газета «Новости медицины и фармации» Нефрология (297) 2009 (тематический номер)
Вернуться к номеру
Хроническое заболевание почек — глобальная медицинская и социальная проблема
Авторы: А.И. Дядык, профессор, президент Ассоциации нефрологов Украины
Версия для печати
Под термином «хроническое заболевание почек» (ХЗП) понимают существующее на протяжении ≥ 3 месяцев заболевание почек с соответствующими изменениями в анализах мочи независимо от того, имеется снижение функции почек или нет, а также снижение функции почек — при уровнях клубочковой фильтрации ≤ 60 мл/мин независимо от наличия изменений в анализах мочи.
В клинической практике для определения функционального состояния почек широкое применение нашел показатель, обозначаемый скоростью клубочковой фильтрации (СКФ), выражаемый в
В нашей стране для определения СКФ обычно используется формула Cocroft — Gault.
Уровни мочевины и креатинина сыворотки крови менее реально отражают состояние функции почек.
Термин ХЗП ни в коей мере не устраняет нозологическую самостоятельность отдельных заболеваний (гломерулонефриты, диабетический гломерулосклероз и др.).
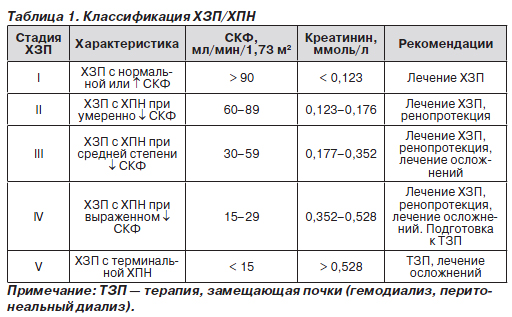
В табл. 1 представлены различные стадии ХЗП в зависимости от функционального состояния почек, а также общие лечебные рекомендации.
В конце 2004 г. 1 783 000 пациентов с терминальной стадией почечной недостаточности (ТСПН) получали терапию, замещающую почки (ТЗП): 1 371 000 — гемодиализ и перитонеальный диализ (77 %), 412 000 — функционирующие почечные трансплантаты (22 %).
В развивающихся странах большинство больных с ТСПН по финансовым и медицинским причинам не имеют возможности получать ТЗП.
Кроме того, в индустриально развитых странах финансовые затраты на проведение ТЗП достигают очень высоких показателей, что является серьезной государственной проблемой.

Больные ТСПН представляют только «верхушку айсберга» лиц с ХЗП в общей популяции, где у 10–11 % лиц наблюдается снижение СКФ, а у 5–7 % выявляется наличие микрогематурии и/или протеинурии. По данным крупных популяционных исследований, примерно у 10 % людей имеет место ХЗП, что в определенной мере можно объяснить неблагоприятным влиянием факторов окружающей среды, курением, наркоманией, широким применением радиоконтрастных веществ, необоснованным и бесконтрольным использованием медикаментозных средств, обладающих нефротоксическим действием, довольно широким использованием целебных трав, иммуномодуляторов и иммуностимуляторов, не прошедших серьезных клинических испытаний, катастрофическим нарастанием распространенности сахарного диабета 2-го типа (приблизительно у 40 % этих больных развивается ТСПН) и ожирения. Кроме того, увеличению частоты ХЗП способствует старение населения.
Кардиоваскулярные осложнения (КВО) у больных ХЗП представляют серьезную проблему, которая длительное время недооценивалась и, по мнению многих ассоциаций кардиологов, должна рассматриваться по меньшей мере как КВО у больных СД.
Риск КВО при ХЗП прогрессивно нарастает от наличия микроальбуминурии с нормальной СКФ до ТСПН, когда он в 20–30 раз превышает таковой в общей популяции. Около 90 % больных с ХЗП не доживают до ТСПН, погибая преимущественно от различных КВО (инфаркты миокарда, сердечная недостаточность, инсульты, внезапная кардиальная смерть и др.).
Так, по результатам крупного клинического исследования (1609 больных с различными кардиоваскулярными заболеваниями), установлена связь снижения СКФ с существенным увеличением риска инфаркта миокарда и общей летальности. На каждые 10 % снижения СКФ наблюдалось 20% увеличение КВО и 33% увеличение общей летальности.
Проанализировано 6575 больных в течение 5 лет после аортокоронарного шунтирования: частота летальных исходов и инфарктов миокарда оказалась значительно выше у больных со 2-й стадией ХЗП и прогрессивно увеличивалась при более значимом снижении СКФ.
Наличие почечной недостаточности является независимым предиктором летальности больных с хронической сердечной недостаточностью (ХСН). Кроме того, у 41 % больных с ХСН при поступлении в стационар впервые диагностировано наличие почечной недостаточности (материалы обследования 4102 больных с ХСН).
Приведенные выше данные аргументируют необходимость первичной профилактики ХЗП, а при их развитии — своевременного проведения адекватной терапии.
Важным фактором в снижении прогрессирования ХЗП является их своевременная диагностика и проведение адекватных лечебных мероприятий.
В ряде скрининговых исследований показано, что около 90 % случаев ХЗП остаются длительное время недиагностированными.
В настоящее время обычно скрининги на выявление ХЗП проводятся у больных с АГ и СД. Однако исследование норвежских авторов показало, что проведение скринингов в указанных группах больных позволяет выявить только половину случаев ХЗП (обследовано 65 604 человека общей популяции). В связи с этими данными и другими подобными сообщениями представляется очевидной необходимость проведения скрининговых исследований на выявление ХЗП не только в группах высокого риска, но и в общей популяции.
Рабочая группа Интернациональной ассоциации нефрологов рекомендует всем странам создать целевые скрининговые программы по выявлению ХЗП.
