Газета «Новости медицины и фармации» Неврология (299) 2009 (тематический номер)
Вернуться к номеру
Синдромы поражения каротидной системы
Авторы: James F. Toole, MD, Stroke Research Center, Wake Forest University, NC, USA
Версия для печати
В науке «факт» может означать лишь утверждение,
обоснованное до определенной степени, и было бы ошибочным отказываться
от этого предварительного понятия.
С.Дж. Гоулд
Анатомия каротидной системы
Экстракраниальные артерии
Кровь притекает к головному мозгу из дуги аорты по отходящим от нее брахиоцефальному стволу, левой сонной и левой подключичной артериям. Располагаясь позади рукоятки грудины, брахиоцефальный ствол восходит до уровня правой ключичной вырезки, где делится на правую общую сонную и правую подключичную артерии. Левая общая сонная артерия (ОСА) обычно отходит от дуги аорты левее брахиоцефального ствола, но иногда может отходить вместе с брахиоцефальном стволом или от самого брахиоцефального ствола. Отхождение правой и левой общей сонных артерий отдельными стволами от дуги аорты встречается исключительно редко. Подключичные артерии дают начало позвоночным артериям. Примерно у 5 % людей левая позвоночная артерия отходит от дуги аорты проксимальнее места отхождения левой подключичной артерии. Парные позвоночные и сонные артерии восходят в области шеи, проникая в полость черепа, и снабжают кровью головной мозг.
Обе общие сонные артерии с густой сетью симпатических волокон в адвентициальной оболочке располагаются рядом с яремными венами, блуждающими нервами и шейным симпатическим нервным сплетением. Эти артерии восходят вдоль трахеи позади грудинно-ключично-сосцевидных мышц до верхнего края щитовидного хряща и сразу ниже угла нижней челюсти, образуя небольшое расширение (луковица сонной артерии), делятся на наружную и внутреннюю сонные артерии (НСА и ВСА). Примерно в половине случаев бифуркация аорты располагается на уровне CIV сразу ниже угла нижней челюсти, в остальных 30 % — выше этого уровня, а в 20 % — ниже. Такая вариабельность порой затрудняет работу хирурга, выполняющего реконструктивную операцию на внутренней сонной артерии. Несколько дистальнее своего начала внутренняя сонная артерия образует расширение — каротидный синус, который содержит большое количество рецепторов, иннервируемых языкоглоточным нервом, и участвует в регуляции сердечной деятельности. Ствол каротидной артерии иннервируется схоже. Важно различать луковицу сонной артерии и каротидный синус, на чем настаивают анатомы и специалисты по ультразвуковой диагностике, хотя хирурги нередко луковицу сонной артерии приравнивают к каротидному синусу.
Сразу после разделения общей сонной артерии наружная и внутренняя сонные артерии следуют вместе, причем наружная сонная артерия на коротком расстоянии располагается медиальнее внутренней сонной артерии. Затем они расходятся, и внутренняя сонная артерия проходит латеральнее и кзади от небной миндалины. Непосредственно над небной миндалиной внутренняя сонная артерия располагается на поперечных отростках верхних трех шейных позвонков.
Внутренняя сонная артерия проникает в полость черепа через каротидный канал, расположенный в каменистой части височной кости, где она отделена от воздухоносных ячеек среднего уха костной стенкой, которая у молодых лиц может быть тонкой, а в дальнейшем подвергается частичной резорбции. Внутренняя сонная артерия входит в полость черепа между листками твердой мозговой оболочки, располагаясь под тройничным (гассеровым) узлом, которому отдает тонкие ветви. Затем артерия, резко изменив курс, направляется вверх вдоль заднелатеральной поверхности турецкого седла и проникает в кавернозный синус. От кавернозной части внутренней сонной артерии отходит нижнелатеральный ствол, который анастомозирует с ветвями внутренней верхнечелюстной артерии, отходящими от наружной сонной артерии. Через эти анастомозы может осуществляться коллатеральное кровообращение при окклюзии внутренней сонной артерии; кроме того, по этим анастомозам из наружной сонной артерии могут заноситься эмболы в артерии сетчатки и мозга. В пределах венозного сплетения кавернозного синуса сонная артерия изгибается вперед, а затем вверх, располагаясь медиальнее переднего наклоненного отростка клиновидной кости. Затем сонная артерия, делая резкий изгиб, отклоняется назад, образуя каротидный сифон. От этого отдела сонной артерии отходят ветви, питающие гипофиз:
У места своего отхождения наружная сонная артерия расположена кпереди и обычно несколько медиальнее внутренней сонной артерии, где от нее отходят верхняя щитовидная, лицевая, восходящая глоточная, язычная, задняя аурикулярная и затылочная артерии, после чего наружная сонная артерия переходит в свои конечные ветви: поверхностную височную и верхнечелюстную артерии.
Решетчатая и слезная артерии, отходящие от глазной артерии, а также восходящая глоточная, верхнечелюстная и затылочная артерии питают твердую мозговую оболочку. Наиболее важная ветвь — средняя менингеальная артерия, которая отходит от верхнечелюстной артерии и обеспечивает кровоснабжение значительной части твердой мозговой оболочки. Она проникает в основание черепа через остистое отверстие клиновидной кости и направляется кпереди и латерально в борозде или канале большого крыла клиновидной кости, отдавая ветви к твердой мозговой оболочке.
Сонные артерии
Односторонний стеноз или окклюзия внутренней сонной артерии
Причин стеноза или окклюзии внутренней сонной артерии много.
Причины обструкции сонных артерий, связанные с поражением органов в области головы и шеи:
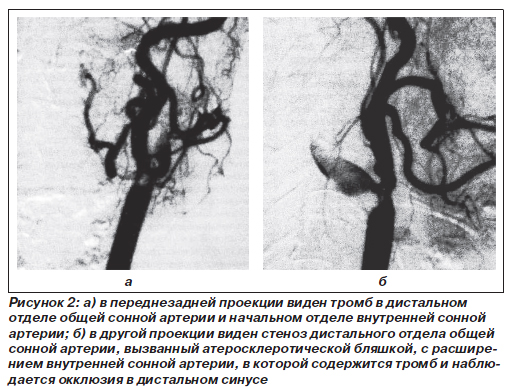
Стеноз, изъязвление или окклюзия могут произойти без каких-либо предвестников. Хотя сам факт стеноза или окклюзии представляет повышенный риск инсульта, охарактеризовать количественно стеноз и связанный с ним риск невозможно. Синдром острой окклюзии сонной артерии по своим клиническим проявлениям существенно отличается от медленно прогрессирующего стеноза, который в конечном счете приводит к окклюзии сонной артерии. Окклюзия внутренней сонной артерии в области шеи наблюдается в 90 % случаев, в остальных случаях окклюзии подвергается кавернозный или терминальный отдел внутренней сонной артерии. В каждом из этих случаев в результате продолженного тромбоза просвет артерии закрывается на всем протяжении проксимальнее и дистальнее места первичной окклюзии. Если давность окклюзии превышает несколько часов, хирургическая реконструкция сонной артерии может оказаться безуспешной. Время от времени образовавшийся тромб может фрагментироваться и служить источником тромбоэмболии дистального каротидного русла, особенно ветвей средней мозговой артерии.
Клиническая картина синдромов каротидной системы зависит от следующих факторов.
У 25–30 % больных инфаркту мозга в каротидной системе предшествуют транзиторные ишемические атаки (ТИА) (табл. 1). В большинстве случаев причиной их бывают микроэмболия кристаллами холестерина, фибриновыми сгустками или агрегатами тромбоцитов, образующимися на атеросклеротической бляшке. Обструкция мелких мозговых артерий приводит к появлению неврологической симптоматики, длительность которой зависит от степени развития коллатеральной сети и продвижения эмбола в дистальном направлении.
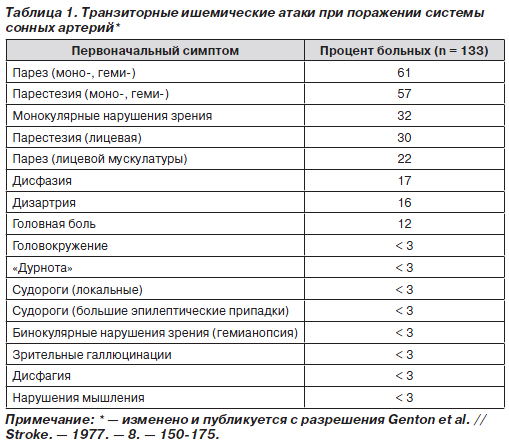
Примерно в трети случаев инфаркту мозга в каротидной системе предшествует одна или несколько ТИА. Еще в трети случаев после рецидивирующих ТИА, имеющих различную продолжительность, развивается инфаркт мозга, а у оставшейся трети пациентов продолжаются ТИА. Согласно Оксфордширскому исследованию, риск инсульта составляет примерно 12 % в первый год после возникновения ТИА, в то время как по другим данным этот показатель достигает 20–30 %.
Атеротромботический инфаркт мозга обычно развивается в состоянии покоя или сна, часто рано утром. Хотя причина этого неясна, многие усматривают ее в физиологической гипотензии и гипоксемии в результате суточного ритма АД или в механической компрессии артерий в результате длительного пребывания в постели с повернутой головой. Эмболии мозговых артерий наблюдаются в любое время, но особенно часто в состоянии бодрствования. Источником эмболии могут быть тромбоз периферических вен, легочных вен, тромботические наложения на клапанном аппарате сердца и на эндокарде, изъязвленные бляшки дуги аорты или ее ветвей.
Нарушению зрения иногда предшествует развитие инфаркта мозга. При этом может быть транзиторная потеря зрения на стороне поражения, которая ощущается больными в виде пятен перед глазами, выпадения полей зрения, снижения его остроты. Иногда развивается инфаркт сетчатки, приводящий к атрофии зрительного нерва, однако коллатеральное кровообращение обычно бывает выражено настолько, что эти нарушения в полной мере не проявляются. Некоторые больные жалуются на дурноту и головокружение, но потери сознания не происходит. Предвестники в виде парциальных судорог наблюдаются редко, но в случаях возникновения они свидетельствуют о произошедшей недавно эмболии мозговых артерий.
Патогенетические механизмы развития синдромов каротидной системы различны и обычно манифестируют с появления парестезии или чувства онемения пальцев руки и половины лица на противоположной стороне, слабости кисти или всей руки. При поражении доминантного полушария нарушается понимание, затрудняется общение с больным, иногда появляются изменения личности, которые, однако, могут быть незначительными и заметными только для людей, близко знающих больного.
Первые проявления стеноза сонной артерии можно разделить на следующие:
Окклюзия общей сонной артерии
Окклюзия общей сонной артерии наблюдается менее чем в 1 % случаев синдрома каротидной системы, при этом левая сонная артерия поражается гораздо чаще правой. Как правило, причиной поражения оказывается атеросклеротическая бляшка в месте отхождения сонной артерии от дуги аорты, иногда окклюзия бывает вызвана ретроградным перемещением тромба из внутренней сонной артерии. Знание механизма окклюзии имеет важное клиническое значение. Так, при окклюзии общей сонной артерии и проходимости наружной и внутренней сонных наружная сонная артерия становится источником коллатерального кровообращения по внутренней сонной артерии и симптомы поражения мозга не развиваются. Однако в некоторых случаях, когда кровоток по внутренней сонной артерии меняет свое направление на противоположное и кровь оттекает из нее в систему наружной сонной артерии, развивается картина цереброваскулярной недостаточности. Единственным физикальным симптомом в таких случаях бывает отсутствие пальпируемого пульса латеральнее трахеи.
Robinson сообщил о 38 больных с окклюзией общей сонной артерии. У 12 из них бифуркация ОСА была проходима. У 10 больных кровоток по внутренней сонной артерии происходил из наружной сонной артерии, однако у 2 больных отмечался обратный кровоток из внутренней сонной артерии в наружную. Еще у 10 больных имелась окклюзия как ВСА, так и ОСА. При первичном обследовании у 4 пациентов имелись признаки тяжелого инсульта (у 2 они развились после каротидной эндартерэктомии). У всех была окклюзия ОСА и ВСА. У 7 пациентов был малый инсульт, а у остальных отмечались ТИА. В процессе наблюдения за больными 2 из них умерли от инфаркта миокарда, у 2 развился инсульт: у одного — на стороне окклюзии ОСА и ВСА, у второго — на контралатеральной стороне с гемодинамически значимым стенозом ВСА. У 8 больных ТИА наблюдались либо на фоне проходимой бифуркации сонных артерий, либо в результате недостаточности в вертебробазилярной системе.
Двусторонний стеноз или окклюзия внутренней сонной артерии
Последствия окклюзии или стеноза обеих сонных артерий зависят отчасти от коллатерального кровотока по наружной сонной артерии и вертебробазилярной системе. Двусторонняя окклюзия может протекать бессимптомно, однако зачастую развиваются инфаркты полушарий мозга с тетраплегией и комой. Это обычно происходит в тех случаях, когда одна сонная артерия окклюзирована, а через вторую, окклюзия которой произойдет позже, осуществляется кровоснабжение обоих полушарий. У таких больных симптомы вертебробазилярной недостаточности могут быть результатом одновременной недостаточности полушарного кровотока, вызывающего соответствующие двусторонние симптомы. У других больных причиной аналогичных симптомов может стать обкрадывание задних мозговых артерий в пользу каротидного русла.
Гипоплазия
Гипоплазию ВСА можно ошибочно принять за стеноз сонной артерии в результате заболевания. При гипоплазии на рентгенограммах основания черепа выявляют отсутствие сонного канала или его редукцию. Двусторонняя агенезия ВСА встречается чрезвычайно редко. Описано лишь 20 случаев этой патологии.
В связи с близостью сонной артерии к среднему уху больные иногда слышат сосудистый шум в сонной артерии, что может вызывать дистресс. Инфекция при среднем отите иногда может распространиться на сонный канал и вызвать периартериит сонной артерии. Иногда аневризма сонной артерии этой локализации выпячивается в просвет среднего уха и может быть принята за опухоль. Глазодвигательный, блоковый и отводящий нервы, а также I и II ветви тройничного нерва располагаются в области латеральной стенки кавернозного синуса и тесно связаны с латеральной поверхностью ВСА.
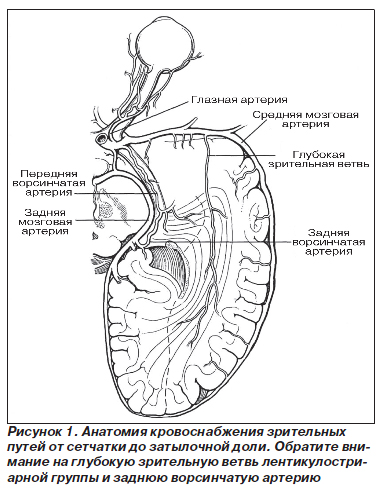
ВСА, вступая в субарахноидальное пространство, перфорирует твердую мозговую оболочку кпереди от переднего наклоненного отростка клиновидной кости и проходит над глазодвигательным нервом и под зрительным нервом. На этом уровне от ВСА последовательно отходят важные в клиническом отношении ветви. К ним относятся глазная, задняя соединительная, передняя хориоидальная, передняя и средняя мозговые артерии (рис. 1).
Извилистость и перегибы (кинкинг)
Наиболее часто извилистость и перегибы (кинкинг) шейных артерий выявляют на протяжении ВСА и в начальном отделе позвоночных артерий. Извилистость и спиралеобразование представляют собой врожденную аномалию строения артерии, которая, однако, клинически не проявляется. С другой стороны, перегиб, или кинкинг, артерии является приобретенным состоянием, причиной которого обычно бывает атеросклероз. Кинкингу, как правило, предшествует расширение просвета артерии и ее извитость. Клинические проявления при кинкинге наблюдаются не всегда, однако накопленный опыт свидетельствует о целесообразности хирургического лечения этой патологии у больных с синдромом каротидной артерии.
Травматическая окклюзия
Черепно-мозговая травма может повлечь за собой окклюзию каротидного сифона. Механизм такого повреждения заключается в тупой травме, которая вызывает смещение головного мозга относительно черепа. Возникающее при этом напряжение сдвига растягивает сонную артерию и приводит к образованию субинтимальной гематомы. В результате отслойки интимы в месте первичных разрывов может произойти двусторонняя окклюзия каротидного сифона.
К симптомам травматической окклюзии внутренней сонной артерии относится симпатический паралич глаза (частичный синдром Горнера), связанный с ипсилатеральным тромбозом или расслоением стенки артерии. Если помимо птоза или миоза выявляется также ангидроз, то это свидетельствует о поражении также общей или наружной сонной артерии.
Прочие причины окклюзии сонных артерий
К необычным причинам окклюзии сонных артерий относятся гигантоклеточный артериит, синдром мойя-мойя, лучевое поражение, коагулопатии и кардиогенная эмболия.
Окклюзия сонной артерии с развитием инфаркта мозга
Согласно бытующим представлениям, после окклюзии сонной артерии ТИА исчезают. Считалось, что если окклюзия не приводит к развитию инсульта, то неврологическая симптоматика у больного может появиться тогда, когда нарушится также коллатеральное кровообращение. Более тщательное изучение этого вопроса привело к тому, что из этого вывода возможны многочисленные исключения. Например, после окклюзии сонной артерии ишемические проявления в ее системе наблюдаются у 2–50 % пациентов в год. В большинстве своем они имеют тромбоэмболическую природу и лишь в некоторых случаях обусловлены нарушением гемодинамики.
Несмотря на то что часто одновременно поражаются ОСА и НСА, они обычно участвуют в коллатеральном кровообращении и по ним в части случаев эмболы заносятся в мозг и сетчатку. У двух третей больных проксимальный отдел окклюзированной внутренней сонной артерии длиной от 1 до
При наличии окклюзированной артерии повторные эпизоды ишемии могут быть обусловлены гемодинамическими механизмами. Частота этих эпизодов непредсказуема, а диагностика их представляет значительные трудности. В отдельных случаях их связывают с нарушением ауторегуляции, усугубляемым ортостатической гипотензией. У некоторых больных эти изменения поддаются контролю лишь с помощью офтальмодинамометрии в положении лежа и стоя. В некоторых случаях позитронная эмиссионная томография или однофотонная эмиссионная компьютерная томография позволяют выявить снижение метаболизма мозговой ткани, обусловленное гипоперфузией из-за недостаточного кровотока.
Каротидный сифон
Стеноз или окклюзия каротидного сифона в 50 % случаев происходит в результате окклюзии устья ВСА. У некоторых больных на КТ удается выявить глубокие очаги стриатокапсулярного инфаркта. Bogousslavsky и Regli сообщили о 21 больном (у 15 имелся стеноз, у 6 — окклюзия) с интракраниальной обструкцией ВСА. Эта группа больных существенно не отличалась по характеру атероматозных изменений и факторам риска от контрольной группы с поражением экстракраниальной ВСА. Частота инсультов, ТИА, а также летальных исходов в группе с интра- и экстракраниальной окклюзией была примерно одинакова. Это свидетельствовало о том, что прогноз у этих больных в большей степени зависит не от уровня обструкции сонной артерии, а скорее от возраста, пола и степени стеноза. Интракраниальный стеноз в более 80 % случаев связан с наихудшим прогнозом инсульта, стеноз в 30–60 % — с наиболее благоприятным, прогноз при окклюзии занимает промежуточное положение. Прогноз был несколько более благоприятным у больных без сопутствующего проксимального атероматоза.
Глазная артерия
Почти во всех случаях глазная артерия отходит от дорсальной поверхности первого колена сифона сонной артерии непосредственно над уровнем диафрагмы турецкого седла и под зрительным нервом. Она входит в глазницу через зрительный канал в ее верхушке, располагаясь под зрительным нервом, направляется латеральнее и кверху, занимая верхнемедиальное положение относительно зрительного нерва. Иногда глазная артерия отходит от средней менингеальной артерии и проникает в полость глазницы через верхнюю глазничную щель. Здесь она делится на многочисленные ветви, питающие компоненты глазного яблока и анастомозирующие с ветвями наружной сонной артерии. Наибольшее значение из ветвей глазной артерии имеет центральная артерия сетчатки, которая прободает глазное яблоко в области диска зрительного нерва и делится на конечные ветви, питающие сетчатку. Это артериолы, которые мы видим при исследовании глазного дна с помощью офтальмоскопа.
В связи с тем что глазная артерия является ветвью внутренней сонной, судить о давлении в последней можно, измерив его в глазной артерии. Надглазничные ветви глазной артерии снабжают кровью кожу медиальной части лба, поэтому по наполнению пульса, давлению, кровотоку в этих артериях и по кожной температуре в области лба можно судить о проходимости внутренней сонной артерии.
Центральная артерия сетчатки (ЦАС) проникает в зрительный нерв примерно на расстоянии
Обычно артериолы сопровождаются венулами и в местах перекреста находятся в общей адвентициальной оболочке. Диаметр венул не превышает 20 мкм, а диаметр центральной вены сетчатки составляет 200 мкм. Центральная вена сетчатки сопровождает центральную артерию и является основным путем оттока крови из сетчатки. Верхняя глазная вена образуется из слияния верхних вортикозных вен. Она выходит из глазницы через верхнюю глазничную щель. От 2 до 4 нижних вортикозных вен, соединяясь, образуют нижнюю глазную вену, которая сообщается с верхней глазной веной после выхода из глазницы через верхнюю или нижнюю глазничную щели. У 40 % людей имеется также средняя глазная вена, которая впадает в кавернозный синус вместе с остальными венами.
Физиология кровообращения сетчатки
Сетчатка обладает наиболее высоким уровнем потребления кислорода на
Кровообращение в сетчатке во многом напоминает мозговое кровообращение по ауторегуляции, если не считать, что сетчатка в меньшей степени реагирует на изменение напряжения углекислого газа (рСО2) и в большей степени чувствительна к содержанию кислорода (рО2). Более того, существует также гематоретинальный барьер, который, как и гематоэнцефалический, ограничивает проникновение в ткани многих молекул.
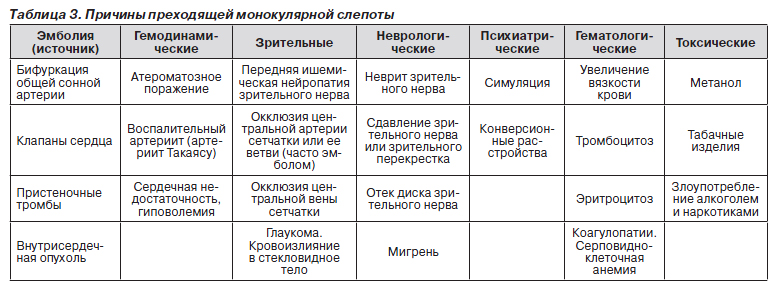
Преходящая монокулярная слепота
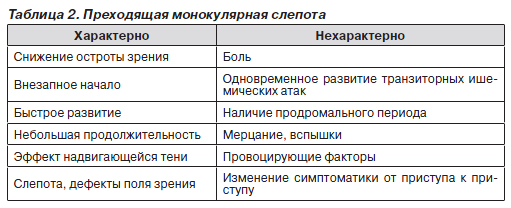
Эпизоды преходящей монокулярной слепоты (amaurosis fugax) длятся от нескольких секунд до нескольких минут. Часто повторяющиеся эпизоды свидетельствуют об ишемии сетчатки, вызванной недостаточностью кровотока по гомолатеральной сонной или глазной артерии (табл. 2).
Слепота, вызванная заболеваниями сосудов мозга, часто наступает внезапно, и больной обычно фиксирует ее начало, которое проявляется резким снижением остроты зрения, выпадением поля зрения, «туманом» перед глазами. Иногда при нарушении периферического зрения окружающие предметы кажутся окрашенными в желтый или зеленый цвет. Некоторые больные ощущают затенение глаза «занавеской». Поле зрения может быть утрачено полностью или частично. В связи с тем что больные не закрывают другой глаз во время эпизода монокулярной слепоты, большинство из них не могут сказать, было ли утрачено зрение на один глаз или на половину поля зрения обоих глаз. Иногда пациенты настолько расстраиваются снижением остроты зрения или появлением скотомы, что считают себя ослепшими на оба глаза. При достаточном уровне интеллекта больного и хорошем контакте с ним можно добиться от него ценной информации о характере нарушения зрения и его динамике. Обычно в подобных случаях, со слов больного, зрение восстанавливается так же быстро, как и утрачивается, и причиной нарушения зрения бывает ишемия сетчатки, которая вторична вследствие снижения давления в ее артериях или уменьшения кровотока по ним. Резкое снижение давления в артериях сетчатки может произойти при спазме, тромбозе или эмболии сонной или глазной артерии. Во время эпизода монокулярной слепоты отмечается побледнение сетчатки, спазм артериол. Иногда удается разглядеть микроэмболы. В некоторых случаях при поражении артерий или флебосклерозе из-за снижения венозного давления может произойти флеботромбоз. Это сопровождается снижением остроты зрения вследствие отека сетчатки или кровоизлияний в нее, которые можно увидеть при исследовании глазного дна спустя несколько дней после окклюзии.
Передняя ишемическая окулопатия
Длительное время источником артериолярной эмболии и преходящей монокулярной слепоты считались сонные артерии. Причем тромбоэмбол мог образоваться во внутренней, в общей и реже наружной сонной артериях. Имеются сообщения о преходящей монокулярной слепоте, обусловленной окклюзией гомолатеральной внутренней сонной артерии эмболами, заносимыми из наружной сонной артерии через анастомозы — в глазную и из нее в центральную артерию сетчатки (табл. 3).
Parkin и соавторы наблюдали 51 больного с преходящей монокулярной слепотой в среднем в течение 5 лет. Лишь у 3 больных были отмечены стойкие остаточные нарушения зрения, хотя у половины развились симптомы нарушения мозгового крово-обращения. У 11 больных из 19 (58 %) после эндартерэктомии подобные симптомы не возобновлялись и лишь у 2 (10 %) не наблюдалось значимых изменений частоты и качества симптомов.
Ишемическая окулопатия является более редким и в то же время серьезным признаком окклюзии сонных артерий. Симптомы ее обусловлены ишемическим поражением переднего и заднего отделов глаза. Поражение переднего отдела проявляется в эписклеральном отеке, появлении фрагментов клеток в передней камере глаза, умеренном расширении зрачка, вялой реакции на свет или ее отсутствии, рубеозе радужки, а также повышенном или пониженном внутриглазном давлении. При исследовании сетчатки отмечается венозный стаз и низкое артериальное давление.
При венозной застойной ретинопатии выявляют микроаневризмы, точечные расширения капилляров и мелких кровоизлияний в сетчатке. При более выраженных формах заболевания у 20 % больных с окклюзией внутренней сонной артерии отмечаются также расширение, их темная окраска, неравномерность контуров больших ретинальных вен. При хронической форме заболевания выявляют преретинальную неоваскуляризацию. После каротидной эндартерэктомии в течение 48 ч при офтальмоскопии отмечается исчезновение признаков неоваскуляризации.
Фоточувствительная ретинопатия
Несмотря на то что в большинстве случаев нарушение кровообращения в каротидной системе проявляется преходящей монокулярной слепотой (amaurosis fugax) или ишемической окулопатией, в некоторых случаях наблюдается односторонняя утрата зрения, вызванная ярким светом. В связи с высокой интенсивностью метаболизма в сетчатке уменьшение кровотока в ней приводит к нарушению восстановления фотопигмента. Зрение обычно улучшается после эндартерэктомии.
При некоторых анатомических вариантах строения виллизиева круга, например при тонких передних или задних соединительных мозговых артериях, нарушается их роль как коллатеральных сосудов, что может стать причиной инфаркта мозга. Частота врожденных мешотчатых аневризм у лиц с необычным анатомическим строением виллизиева круга повышена.
Варианты строения виллизиева круга (рис. 3)
Сохраняющиеся «примитивные» анастомозы
В период эмбрионального развития анастомозы между различными сосудистыми системами осуществляются с помощью нескольких эмбриональных артерий. Иногда эти артерии сохраняются и у взрослых.
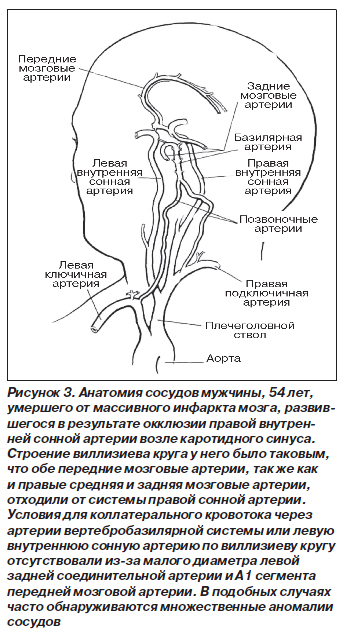
Наиболее частая аномалия развития — сохраняющаяся тригеминальная артерия — обнаруживается на церебральных ангиограммах в 0,2 % случаев. В некоторых случаях сохраняется лишь остаток примитивной тригеминальной артерии, который становится причиной образования аневризмы и слабости сосудистой стенки. К эмбриональным артериям, которые могут сохраниться у взрослых, относятся:
Средняя мозговая артерия
Анатомические особенности
После отхождения передней мозговой артерии внутренняя сонная артерия продолжается в среднюю мозговую артерию. Она снабжает кровью большие участки мозга, чем передние или задние артерии; по ней циркулирует примерно 80 % крови, притекающей ко всему полушарию мозга. Несмотря на довольно постоянные границы системы средней мозговой артерии, они тем не менее подвержены существенным индивидуальным колебаниям, которые обусловливают различия в кровоснабжении отдельных структур мозга (рис. 4).
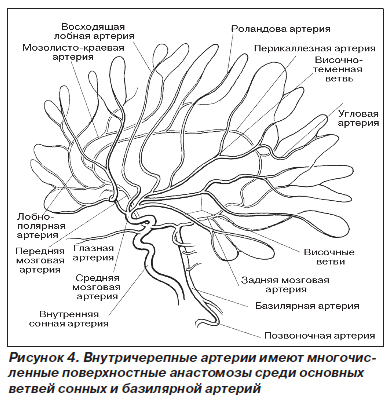
Средняя мозговая артерия направляется латерально в сильвиевой борозде, в которой оказывается окруженной основанием лобной доли сверху и верхней поверхностью височной доли снизу. Многочисленные парамедианные или ганглионарные ветви, которые она отдает к переднему продырявленному веществу, питают скорлупу, головку хвостатого ядра, бледный шар, колено внутренней капсулы и ее заднюю ножку. Наиболее крупными из этих перфорирующих конечных артерий являются лентикулостриарные, которые могут стать источником кровоизлияния в мозг. Эти артерии довольно длинные и по пути к базальным ядрам почти не отдают ветвей. Не анастомозируют они и между собой, как это делают поверхностные артерии.
В сильвиевой борозде на латеральной поверхности островка средняя мозговая артерия делится на ветви, которые направляются к поверхности лобной, теменной и височной долей, отдавая им многочисленные ветви.
Передняя височная артерия отходит дистальнее устья лентикулостриарной артерии и кровоснабжает полюс височной доли. Восходящая лобная, или глазничная лобная, артерия является крупнейшей ветвью средней мозговой артерии, имеющей наиболее сложное анатомическое строение. Ее ветви проникают глубоко вперед и латерально и восходят к конвекситальной поверхности лобной доли, анастомозируя в терминальном отделе с ветвями мозолисто-краевой артерии. Задняя височная артерия снабжает кровью верхнюю и латеральную поверхность височной доли. Задняя теменная артерия направляется латерально и кзади до сильвиевой борозды. У большинства людей она отдает крупную ветвь, артерию угловой извилины, участвующую в кровоснабжении латеральной поверхности теменной доли и верхнего отдела височной доли мозга. Терминальные ветви этих артерий анастомозируют с ветвями передних и задних мозговых артерий. Клинические проявления (синдромы) при окклюзии этой артерии характеризуются разнообразием и зависят от того, какие ветви подверглись окклюзии и насколько развито коллатеральное кровообращение.
Внедрение в широкую практику новых методов диагностики, особенно УЗИ и транскраниальной допплерографии, возродило интерес к средней мозговой артерии и позволило получить больше сведений о физиологии кровообращения в крупных мозговых артериях. Транскраниальная допплерография для оценки проходимости средней мозговой артерии на фоне тромболизиса тканевым активатором плазминогена (t-PA) — эффективный метод диагностики и лечения тромбозов средней мозговой артерии, позволяющий спасти жизнь некоторым больным.
Существует несколько причин, затрудняющих получение достоверной информации о том, как часто поражение средней мозговой артерии проявляется клинически.
Обычно результатом окклюзии мозговой артерии бывает инфаркт мозга, хотя иногда прекращение кровотока по ветви или основному стволу мозговой артерии может пройти бессимптомно. Окклюзия восходящей лобной артерии вызывает инфаркт нижней лобной извилины. При локализации инфаркта в доминантном полушарии развивается моторная афазия. Окклюзия артерии центральной борозды (роландова артерия) приводит к утрате чувствительности и параличу лица и руки, а нарушение кровотока по артерии угловой борозды вызывает очаг размягчения в задней части сильвиевой борозды и, если локализуется в доминантном полушарии, проявляется сенсорной или тотальной афазией и апрактогнозией.
При окклюзии средней мозговой артерии проксимальнее лентикулостриарных ветвей развивается обширный инфаркт глубоких отделов полушария мозга, вовлекающий переднюю и заднюю ножки внутренней капсулы, и инфаркт коры покрышки островка. Клинически такое поражение проявляется гемиплегией, гемианестезией подкоркового типа, гемианопсией, нарушениями корковых функций на стороне поражения. Это нарушение включает в себя тотальную дисфазию, затруднение в распознавании левой и правой половины пространства и расстройство письменной речи при поражении доминантного полушария. При поражении недоминантного полушария развиваются диспраксия, отсутствие инициативы, отрицание неврологического дефекта. Окклюзия средней мозговой артерии дистальнее лентикулостриарных ветвей приводит к развитию очага инфаркта различных размеров с центром в коре покрышки островка. Основу клинических проявлений составляют сенсомоторные брахиофациальные нарушения, обусловленные выраженным в различной степени поражением коры височной доли и нижней теменной дольки.
Поскольку трифуркация средней мозговой артерии является частым местом закупорки эмболом, повторные эмболии мозговых артерий, особенно у лиц, не болеющих церебральным атеросклерозом, могут привести к двустороннему поражению покрышки островка. При биоперкулярном синдроме наблюдается нарушение произвольных движений языка, мышц челюсти, глотки и мимических мышц, на фоне которого наблюдаются внезапные эмоциональные всплески со смехом или показыванием языка. Учитывая паралич мышц как верхней, так и нижней части лица, поражение можно ошибочно трактовать как результат вовлечения в процесс нижнего двигательного нейрона. Однако при этом движения челюстью, мимических мышц и рвотный рефлекс сохранены. Движения конечностей часто не нарушены.
При обструкции всех кортикальных ветвей инфаркт захватывает всю область, варьируя в зависимости от того, насколько развиты анастомозы с дистальными ветвями этих артерий. Обычно это состояние проявляется тяжелой гемиплегией, нередко с нарушением чувствительности.
Инфаркты мозга в зоне кровоснабжения средней мозговой артерии часто обусловлены эмболией. Лишь у немногих больных причиной бывает атеротромбоз самой средней мозговой артерии. У ряда больных происходит эмболия атероматозными массами, заносимыми из проходимого отдела внутренней сонной артерии дистальнее окклюзии или из стенозирующей атеросклеротической бляшки в области бифуркации. Из 41 больного европеоидной расы с синдромом средней мозговой артерии у 20 была окклюзия внутренней сонной артерии, а у 2 — эмболия. Стеноз на почве атеросклероза был выявлен у 17 больных. Таким образом, у 39 больных из 41 причиной недостаточности мозгового кровообращения было поражение внутренней сонной артерии. Лишь в двух случаях имелась первичная атеросклеротическая окклюзия средней мозговой артерии. Атеротромбоз средней мозговой артерии наблюдается в 10 раз реже, чем окклюзия внутренней сонной, и, по-видимому, бывает чаще у женщин, чем у мужчин. В отличие от этих данных у жителей стран Востока атеросклероз средней мозговой артерии встречается чаще, чем внутренней сонной артерии, а окклюзия средней мозговой артерии бывает наиболее частой причиной ишемического инсульта.
Появление гомолатеральной преходящей монокулярной слепоты — важный дифференциально-диагностический признак. Как правило, симптомы обструкции средней мозговой артерии в связи с недостаточным коллатеральным кровообращением более выраженны и появляются стремительнее, чем при обструкции внутренней сонной артерии. Считается, что головная боль наблюдается чаще у больных с синдромом внутренней сонной артерии, чем при поражении средней мозговой артерии, а афазия без сопутствующего гемипареза более характерна для синдрома средней мозговой артерии. Примерно у четверти больных с атеросклеротической окклюзией средней мозговой артерии до развития инфаркта мозга наблюдаются ТИА. При этом состоянии может наблюдаться полное клиническое выздоровление, обусловленное, по-видимому, разрушением эмбола, реканализацией артерии, а также расширением лептоменингеальных анастомозов, обеспечивающих достаточный кровоток из ветвей передних и задних мозговых артерий в дистальное русло средней мозговой артерии. Бессимптомное течение окклюзии средней мозговой артерии в отличие от окклюзии внутренней сонной артерии наблюдается редко.
Клиническая картина и ее тяжесть зависят от степени нарушения кровотока, уровня обструкции и степени ишемии. При обструкции корковых ветвей наблюдаются нарушения чувствительности и паралич мышц на лице и руке. Они могут быть легкими и ограничиваться чувством онемения и слабостью лишь нескольких пальцев. Проксимальные отделы конечностей поражаются реже, чем дистальные. Нижние конечности обычно в процесс не вовлекаются либо поражение их незначительно. При ишемии мозговой ткани доминантного полушария появляются расстройства речи: моторная корковая (экспрессивная) афазия при поражении центра Брока, сенсорная корковая афазия при поражении задней части верхней височной извилины, тотальная афазия, транскортикальная дисфазия и синдромы разобщения.
Ишемия заднего отдела теменной доли может вызвать нижнеквадрантную анопсию. Латеральные лентикулостриарные ветви к глубже расположенным структурам кровоснабжают большую часть задней ножки внутренней капсулы, поэтому их обструкция вызывает инфаркт с развитием тяжелой гемиплегии, грубых нарушений чувствительности, в том числе дискриминационной, часто сопровождающихся гомонимной гемианопсией на контралатеральной стороне. Ишемия этого отдела ЦНС является одной из причин гемиплегии, гемианестезии и гемианопсии.
Корковый центр поворота головы и глаз расположен в теменно-затылочной области в зоне кровоснабжения средней мозговой артерии. При ишемии этого центра нарушаются медленные плавные движения в направлении очага поражения. Центр взора, расположенный в лобной области, частично снабжается кровью средней мозговой артерией, поэтому при нарушении кровотока по ней «глаза всегда смотрят на очаг поражения».
Поражение задних отделов левой теменной доли приводит к развитию синдрома Герстмана, для которого характерны двусторонняя пальцевая агнозия, когда у больного утрачивается способность узнавать, называть и выбирать нужный палец на руке под контролем зрения; отмечаются также дезориентировка, когда больные ошибочно принимают левую сторону за правую и наоборот, аграфия и акалькулия. Двустороннее поражение коры задней теменной области может проявиться синдромом Балинта, для которого характерны неспособность выполнять движения руки по зрительному образу (оптическая атаксия), полушарный парез взора (неспособность смотреть по команде в определенном направлении или на определенный объект, несмотря на то, что голова повернута в правильном направлении и дается слуховой сигнал), нарушение зрительного внимания (неспособность реагировать на угрожающие зрительные стимулы), а также способность воспринимать группу объектов как целое (симультантная агнозия). Ишемия заднего отдела височной доли может вызвать верхнеквадрантную анопсию, афазию Вернике (при поражении левого полушария) или пространственные нарушения (при поражении правого полушария), а при двустороннем поражении височных долей возникает корковая глухота. Окклюзия любой из этих артерий может вызвать гомонимную гемианопсию, но острота зрения при этом не нарушается. Если ишемия затрагивает волокна передненижнего пучка (петля Мейера), возникает гомонимная верхнеквадрантная анопсия.
По данным Hinton и соавторов, основанным на наблюдении за 16 больными с подтвержденным ангиографически стенозом средней мозговой артерии, лечившимися антикоагулянтами, прогноз у этих больных благоприятный. Кроме того, авторы показали, что стеноз сонной артерии «предохраняет» интракраниальные сосуды от отрицательного влияния артериальной гипертензии и пришли к выводу, что стеноз средней мозговой артерии на фоне лечения протекает «доброкачественно». Эту точку зрения подтверждают Feldmeyer и соавторы, по мнению которых антикоагулянты и дез-агреганты предупреждают микроэмболию дистального русла. Однако данные, полученные Corston и соавторами, отличны от полученных упомянутыми авторами. Они основаны на наблюдении за 21 больным с ангиографически подтвержденным стенозом средней мозговой артерии. 14 из них поступили с инфарктом мозга, 7 — с ТИА. У 3 из 14 больных в дальнейшем произошел рецидив инфаркта, из 7 больных с ТИА 1 в дальнейшем умер от инфаркта мозга. Из 21 больного в отдаленном периоде ТИА наблюдались лишь у двух. Это исследование свидетельствует о том, что прогноз у больных со стенозом средней мозговой артерии менее благоприятный, чем сообщается в литературе.
Moulin и соавторы сообщили о 24 больных с синдромом средней мозговой артерии и ее окклюзией. 8 больных умерли или были в тяжелом состоянии в остром периоде. 19 больных наблюдались в течение в среднем 54 мес., 5 из них умерли, причем 2 — от инфаркта мозга. У 63 % из выживших больных активность полностью восстановилась. По данным Lascelles и Burrows, 20 % больных с синдромом средней мозговой артерии умирают в остром периоде, а полное восстановление активности происходит лишь у отдельных больных. Это противоречит данным, полученным Kaste и Waltimo, о 5% летальности среди больных со стенозом средней мозговой артерии, но соответствует показателю, приводимому Olsen, согласно которому летальность равна 25 %. По данным Sindermann и соавторов, использовавших при первичном и контрольном исследовании ангиографию, спонтанная реканализация средней мозговой артерии наступила более чем у 24 % больных.
Двусторонний синдром средней мозговой артерии
Двусторонний инфаркт мозга в системе обеих средних мозговых артерий встречается редко. К клиническим проявлениям этого синдрома относятся псевдобульбарный паралич с нарушением функции глотания, спастическими сокращениями мимических мышц во время разговора, патологическое выражение эмоций и двусторонний спастический парез верхних конечностей. Двусторонний инфаркт задних отделов теменной области проявляется сидромом Балинта, о котором говорилось ранее.
Передняя мозговая артерия
Анатомические особенности
Передняя мозговая артерия является ветвью внутренней сонной артерии и отходит вблизи сильвиевой борозды (рис. 5). Она направляется вперед и медиально в горизонтальной плоскости, пересекая зрительный нерв и переднее продырявленное вещество лобной доли. На этом уровне от нее к базальным ядрам отходят многочисленные важные в функциональном отношении безымянные артерии. Одна из этих артерий имеет относительно большой диаметр и называется медиальной артерией полосатого тела (возвратная артерия Хебнера). Она отходит от передней мозговой артерии вблизи ее начала и направляется латерально как бы в обратном направлении, отдавая несколько ветвей к орбитальной коре лобных долей и проникая в переднее продырявленное вещество, питает передний отдел хвостатого ядра и другие базальные ядра, а также переднюю ножку внутренней капсулы.
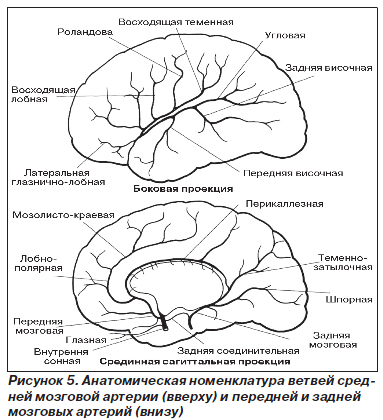
Обе передние мозговые артерии, достигая средней линии на основании мозга на уровне зрительного перекреста, соединяются друг с другом посредством передней соединительной артерии. Эта артерия, которая может быть одиночной, парной или тройной (иногда она отсутствует), представляет собой важный в функциональном отношении анастомоз между двумя каротидными системами. Наряду с двумя задними соединительными артериями и базилярной артерией она формирует виллизиев круг. После анастомозирования передних мозговых артерий друг с другом с помощью передней соединительной артерии они, направляясь параллельно, огибают колено мозолистого тела и выходят на его верхнюю поверхность. От передних мозговых артерий отходят ветви к мозолистому телу и медиальной поверхности обоих полушарий. На уровне утолщения мозолистого тела они анастомозируют с дистальными ветвями задних мозговых артерий, образуя еще одно соединение между каротидной системой и вертебробазилярной системой.
От передней мозговой артерии отходит лобно-полюсная артерия, снабжающая кровью переднемедиальный отдел лобной доли, и мозолисто-краевая артерия, проходящая в поясной борозде к парацентральной дольке. Таким образом, поясная извилина ограничена снизу передней мозговой артерией, а сверху — ее мозолисто-краевой ветвью. Ветви мозолисто-краевой артерии направляются вверх, располагаясь глубоко в бороздах и питая медиальный отдел лобной доли, затем огибают ее верхний край и кровоснабжают латеральную поверхность. Они широко анастомозируют с терминальными ветвями средней мозговой артерии, которая восходит по латеральной поверхности полушария из сильвиевой борозды. Все перечисленные артерии и их ветви связаны между собой многочисленными анастомозами, образующими на поверхности мозга богатую артериальную сеть. От этой сети в глубь мозгового вещества отходят перфорирующие концевые артерии.
Синдром передней мозговой артерии
Клинические проявления синдрома передней мозговой артерии зависят от уровня окклюзии и степени развития коллатерального кровообращения. Обструкция терминальных отделов передней мозговой артерии дистальнее места отхождения мозолисто-краевой артерии не сопровождается клинической симптоматикой. Поражения, ограниченные зоной кровоснабжения передней мозговой артерии, также обычно проявляются симптомами, характерными для поражения средней мозговой артерии. Частой локализацией поражения является зона смежного кровообращения между системами передней мозговой и средней мозговой артерии, например кора лобно-теменной области или внутренней капсулы. Ишемия этой переходной зоны может привести к возникновению поверхностного лобно-теменного инфаркта или глубинного инфаркта, в частности внутренней капсулы.
Обструкция передней мозговой артерии, как правило, происходит у места ее начала, там, где она отходит под прямым углом от внутренней сонной артерии. Кардиогенные эмболы или эмболы из внутренней сонной артерии заносятся в нее редко. Стеноз или окклюзия передней мозговой артерии при артериографии обнаруживают примерно у 10 % больных с инфарктом мозга. У 50 % больных наблюдаются ТИА в виде одностороннего пареза нижней конечности.
Передние мозговые артерии снабжают кровью кору сагиттальной и парасагиттальной области конвекситальной поверхности мозга. Поле 8 по Бродману, расположенное в системе кровоснабжения этих артерий, ответственно за совершение саккадических движений глаз в горизонтальной плоскости по направлению к противоположному полю зрения. Поражение поля 8 приводит к тоническому движению глаз в ипсилатеральную сторону. Из других проявлений следует указать гемипарез на контралатеральной стороне с более значимым поражением ноги, чем руки. Иногда инфаркт в бассейне передней мозговой артерии приводит к развитию афазии, в частности к нарушению спонтанной речи. Ишемия в зоне ветвей, отходящих от проксимального отдела передней мозговой артерии и кровоснабжающих базальные ядра, приводит к поражению передней ножки внутренней капсулы и развитию паралича руки (реже — ноги).
Окклюзия проксимальнее места отхождения возвратной артерии Хебнера может не проявиться клинически из-за богатой сети анастомозов между обеими передними мозговыми артериями. Однако если передняя мозговая артерия бывает редуцированной, то ее окклюзия сопровождается всеми упомянутыми выше нарушениями, а также симптомами инфаркта передней ножки внутренней капсулы, в частности лобной атаксией, обусловленной поражением лобно-мосто-мозжечковых проекционных волокон. Инфаркт мозга, обусловленный перикаллозальными артериями, может проявиться симптомами разобщения обоих полушарий и их раздельным функционированием. Это проявляется односторонней аграфией или нарушением называния ощупываемых предметов.
Обструкция передней мозговой артерии проксимальнее места отхождения мозолисто-краевой ветви приводит к развитию крупноочагового инфаркта мозга с параличом ноги на противоположной стороне, появлению хватательного и сосательного рефлексов, недостаточности сфинктеров тазовых органов, нарушению интеллектуальной функции, апраксии и иногда афазии.
При обструкции самой мозолисто-краевой артерии и недостаточно выраженной коллатеральной сети между нею и системой средней мозговой артерии развивается инфаркт парацентральной дольки, который проявляется параличом ноги на противоположной стороне, нарушением чувствительности и недостаточностью сфинктеров тазовых органов. Иннервация лица, руки и туловища обычно в таких случаях не нарушается, так как корковые центры этих анатомических областей снабжаются кровью из средней мозговой артерии.
Двусторонний синдром передней мозговой артерии
В редких случаях обе передние мозговые артерии отходят от общего артериального ствола или подвергаются окклюзии одновременно. У больных с таким поражением отмечаются недостаточность сфинктеров тазовых органов, абулия, снижение спонтанной активности, нарушение концентрации внимания и эмоциональная неустойчивость. Появляются хватательный и сосательный рефлексы, блефароспазм и апраксия походки. Абулия появляется при поражении как доминантного, так и недоминантного полушария. При поражении доминантного полушария у больных снижается спонтанность речи, обедняется мимика при выражении эмоций и развивается почти полная акинезия конечностей на противоположной стороне. Обычно поражаются поясная извилина и дополнительная моторная зона.
Синдром сочетанного поражения передней и средней мозговых артерий
Этот синдром характеризуется крайне тяжелым состоянием больного и обычно бывает обусловлен окклюзией внутренней сонной артерии. Вначале развивается выраженный отек мозга, который представляет непосредственную угрозу для жизни больного. Если больной переживает это состояние, у него проявляются признаки тяжелого стойкого поражения почти всего полушария мозга. Одновременное развитие инфаркта в двух сосудистых системах одного полушария мозга встречается в 1–2 % случаев первичных инсультов. Наиболее часто сочетаются инфаркт в бассейне передней и задней мозговой артерии. При двойных инфарктах полушария мозга обычно выявляют выраженный стеноз или окклюзию внутренней сонной артерии. Клинически они проявляются гемианопсией, гемипарезом и афазией.
Передняя ворсинчатая артерия
Анатомические особенности
Ворсинчатая артерия обычно берет начало от внутренней сонной артерии сразу после отхождения задней соединительной артерии, хотя иногда она отходит от задней соединительной артерии или средней мозговой артерии. Ворсинчатая артерия направляется кзади, пересекая зрительный тракт, располагаясь под ним, и проходит вдоль его внутренней поверхности до переднего отдела латерального коленчатого тела. Здесь она делится на ряд ветвей, многие из которых проникают в нижний рог бокового желудочка и обильно кровоснабжают ворсинчатое сплетение. Передняя и задняя ворсинчатые артерии соединяют каротидную систему с вертебробазилярной системой, передние ворсинчатые артерии каждой стороны соединяют сонные артерии. Ворсинчатые артерии снабжают кровью часть задней ножки внутренней капсулы, в которой проходят слуховые волокна и зрительная лучистость. Они питают также бледный шар и отдают ветви к зрительному тракту, латеральному коленчатому телу и средней височной извилине. Подобно ветвям к базальным ядрам, отходящим от задней соединительной артерии, а также ветвям передней и средней мозговых артерий, перфорирующие ветви ворсинчатой артерии являются концевыми и, проникая в ткань мозга, образуют капиллярную сеть.
Синдром ворсинчатой артерии
Окклюзия ворсинчатой артерии встречается редко и иногда не проявляется клинически, хотя обычно вызывает контралатеральную гемианопсию, гемиплегию и гемигипалгезию. Установлено, что сдавление ветвей передней ворсинчатой артерии в результате прижатия к краю намета мозжечка при рождении обусловливает склеротические изменения в крючке и гиппокампе, которые иногда выявляют у больных височной эпилепсией. Вовлечение в процесс задней ножки внутренней капсулы или ретрокапсулярных чувствительных и зрительных путей приводит к контралатеральной утрате чувствительности, гомонимной верхнеквадрантной анопсии или гемианопсии. Территория, снабжаемая кровью ворсинчатыми артериями, отличается значительной вариабельностью. При наиболее выраженном ветвлении передняя ворсинчатая артерия питает зрительный тракт, бледный шар, задний отдел скорлупы, крючок, грушевидную кору, миндалевидное тело, передний отдел гиппокампа и зубчатую извилину височной доли. Медиальные ветви пенетрируют в ножки мозга, черное вещество, красное ядро, субталамическую область, передние и боковые вентральные ядра таламуса, а также его подушку и ретикулярное ядро. От передней ворсинчатой артерии питаются также следующие структуры: переднебоковая половина и ворота латерального коленчатого тела, задняя ножка и ретролентикулярные волокна внутренней капсулы, включая нисходящие двигательные и восходящие чувствительные волокна, коленчато-шпорные, слуховые, таламо-париетальные, денто-руброталамические и паллидо-таламические волокна. Хвостатое ядро также частично кровоснабжается ворсинчатыми артериями, которые заканчиваются в хориоидальном сплетении бокового желудочка. Зрительный тракт кровоснабжается главным образом передней ворсинчатой артерией. Инфаркт ткани зрительного тракта сопровождается неполной неконгруэнтной гомонимной гемианопсией различной плотности с косыми границами. Наиболее частыми причинами поражения зрительных трактов бывают опухоли смежных структур мозга, аневризмы артерий, например задней соединительной, задней мозговой, внутренней сонной и средней мозговой.
Если патологический очаг располагается вблизи внутренней капсулы и таламуса, могут появиться также гемипарез и гемигиперестезия на контралатеральной стороне. Иногда наблюдаются дисфазия, апраксия, игнорирование половины пространства, которые могут напоминать синдром средней мозговой артерии.
Синдром поражения обеих передних ворсинчатых артерий
Двусторонний инфаркт в зоне кровоснабжения передних ворсинчатых артерий наблюдается редко, но может быть причиной развития псевдобульбарного синдрома в сочетании с билатеральными моторными и сенсорными нарушениями, а также с двусторонней верхнеквадрантной анопсией или только с двусторонними моторными нарушениями, различными видами атаксии и нарушениями чувствительности сначала на одной, затем на другой стороне, что в конечном счете может приводить к состоянию, напоминающему синдром «запертого человека». Абулию можно объяснить ишемией хвостатого ядра, в результате которой нарушается проводимость по волокнам, связывающим это ядро с лобной долей. Описаны случаи развития дизартрии и тяжелого псевдобульбарного паралича.
Задняя соединительная артерия
Задняя соединительная артерия отходит от внутренней сонной, когда она направляется кзади над турецким седлом. Задняя соединительная артерия располагается в горизонтальной плоскости и идет несколько в медиальном направлении, соединяясь с задней мозговой артерией, являющейся конечной ветвью базилярной артерии. С эмбриологической точки зрения задняя соединительная и задняя мозговая артерии являются ветвями сонной артерии, но кровь в заднюю мозговую артерию притекает в основном из вертебробазилярной системы. Диаметр задних соединительных артерий подвержен значительным колебаниям, причем одна из артерий часто значительно меньше другой. Иногда обе соединительные артерии тонки, как струны, и образуют тонкую анастомотическую сеть между сонными артериями и вертебробазилярной системой, а у некоторых людей эти артерии редуцированы.
От стенок задней соединительной артерии, примыкающих к мозгу, глубоко в его ткань отходят перфорирующие ветви. Передняя группа ветвей кровоснабжает гипоталамус и вентральные ядра таламуса, переднюю треть зрительного тракта и заднюю ножку внутренней капсулы. Ветви, отходящие кзади, проникают в межножковое пространство и кровоснабжают субталамическое ядро (тело Льюиса). Парамедианные (ганглионарные) артерии не анастомозируют друг с другом, поэтому окклюзия любой из них влечет за собой развитие инфаркта соответствующей зоны.
Если задние соединительные артерии имеют довольно большой диаметр, они выполняют роль каналов, выравнивающих кровяное давление между каротид-ными системами и вертебробазилярной системой, но кровь в них обычно не смешивается. Тем не менее при снижении давления в одной системе кровь перетекает в нее из другой.
Дифференциальная диагностика
Дифференцирование синдромов сонной артерии и ее ветвей от таких заболеваний, как опухоль мозга, интракраниальное кровоизлияние, хроническая субдуральная гематома или абсцесс мозга, может представлять значительные трудности, особенно при скудных анамнестических данных. При поражении сонной артерии следует иметь в виду следующие 3 особенности: а) несмотря на симптомы, свидетельствующие о поражении сонной артерии (синдром сонной артерии), у больного нередко бывает несосудистая патология, в частности опухоль мозга или субдуральная гематома; б) поражение часто локализуется в одной из интракраниальных ветвей сонной артерии, например в средней мозговой;
в) поражение одной сонной артерии сопровождается симптомами поражения других экстра- или интракраниальных артерий, например сонной артерии противоположной стороны или коронарных артерий. Установив, что у больного синдром сонной артерии, врач должен выяснить этиологию заболевания.
Головная боль различной интенсивности является частым симптомом окклюзии внутренней сонной артерии. Боль в лобной области или в глазнице на ипсилатеральной стороне встречается наиболее часто. Боль по интенсивности может колебаться от легкой до мучительной и длиться от нескольких часов до нескольких дней после окклюзии артерии. Иногда боль локализуется на контралатеральной стороне или в затылочной области. Это объясняют болезненным растяжением коллатеральных артерий. Если у больного одновременно имеется «перемежающаяся хромота» жевательных мышц в результате стеноза или окклюзии наружной сонной артерии, то синдром можно ошибочно принять за гигантоклеточный артериит.
Выслушивание сосудистого шума над бифуркацией сонной артерии наряду со снижением давления в глазной — почти достоверный признак обструкции наружной сонной артерии. Если экстракраниальные артерии не окклюзированы, а имеется лишь их стеноз, снижения давления в глазной артерии может не быть и единственным симптомом может быть сосудистый шум над пораженной артерией. В таких случаях диагностическое значение имеют УЗДГ и артериография. Другим объяснением нормального давления в глазной артерии может служить давность поражения, когда за длительное время успевает развиться довольно выраженное коллатеральное кровообращение, либо окклюзия (или стеноз) расположена дистальнее места отхождения глазной артерии или в самой средней мозговой артерии. Расстройство чувствительности по гемитипу наблюдается при обструкции средней мозговой артерии чаще, чем при обструкции внутренней сонной, что объясняется более развитой сетью коллатеральных артерий в последнем случае.
Симптомы обструкции зависят отчасти от сообщения между двумя каротидными системами через виллизиев круг. Во многих случаях атеросклероза стеноз сонной артерии в области каротидного синуса развивается настолько медленно, что за это время успевает развиться богатая сеть коллатералей до того, как произойдет окклюзия. Симптомы поражения у этих пациентов возникают лишь в том случае, когда нарушается кровообращение и по сонной и позвоночной артериям противоположной стороны. Поражение в таком случае может быть двусторонним и очень тяжелым или локализоваться в контралатеральном полушарии.
Существует несколько признаков, свидетельствующих о том, что причиной неврологической симптоматики у больного является поражение сонной артерии.
1. Отсутствие симптомов, свидетельствующих о вовлечении в процесс ствола мозга, является необходимым условием для диагностики поражения сонной артерии. К наиболее важным в клиническом отношении стволовым симптомам относятся двусторонние двигательные и чувствительные нарушения, глазодвигательные симптомы, головокружение, нарушение координации движений и сознания. Ниже приводятся наблюдающиеся иногда исключения.
2. Двусторонние расстройства зрения, особенно когда больной сообщает об одновременном нарушении или утрате полей зрения, не обусловлены поражением сонной артерии. Исключение составляют случаи, когда у больного с нарушенным по каким-то причинам зрением на один глаз появляется преходящая монокулярная слепота на лучше видящий глаз. Многие больные, у которых отмечается гемианопсия, обусловленная нарушением кровотока по сонной или задней мозговой артерии, относят нарушение зрения у себя к преходящей монокулярной слепоте. Двустороннее нарушение зрения при поражении сонной артерии наблюдается редко. Кроме того, у 15 % больных задняя мозговая артерия берет начало от внутренней сонной. Поэтому значительным участием задней мозговой артерии в кровоснабжении коры затылочной (зрительной) доли можно объяснить развитие гомонимной гемианопсии при нарушении кровотока по внутренней сонной артерии. Гомонимная гемианопсия может развиться как при поражении сонной артерии, так и вертебробазилярной системы, но по клинической картине установить, какая артерия поражена, невозможно.
3. Наличие тромбов в полостях сердца может сочетаться с атеросклерозом сонных артерий. Однако у больных с полушарной симптоматикой, перенесших инфаркт миокарда или страдающих мерцательной аритмией, причиной неврологических проявлений скорее является кардиогенная эмболия, чем занос в мозговые артерии фрагментов атероматозных бляшек.
Судорожный синдром, обмороки, головокружение, снижение интеллекта и двустороннее нарушение зрения наблюдаются лишь в исключительных случаях. Судороги, если они наблюдаются, могут возникнуть до, во время или после развития клинической картины ишемии мозга. Они могут быть парциальными и генерализованными. После инфаркта мозга частота судорог колеблется от 10 до 14 %.
Обмороки у пожилых лиц наблюдаются очень часто и в большинстве случаев не связаны с поражением сонных артерий. Даже при клинических проявлениях поражения сонных артерий чаще причиной обмороков оказываются эпизоды нарушения ритма сердца и артериальной гипотензии. В редких случаях поражение каротидных синусов приводит к развитию гиперчувствительности барорецепторов, обусловливающей появление обмороков.
Несистемное и реже системное головокружение нередко наблюдается у представителей всех возрастных групп, но особенно часто оно встречается у пожилых лиц. Обычно причиной головокружения у них бывает нарушение функции вестибулярного аппарата как проявление вертебробазилярной недостаточности. Поражение сонных артерий редко вызывает головокружение.
Двусторонний инфаркт мозга в каротидной системе при довольно крупных размерах очагов поражения может вызвать снижение интеллекта. Окклюзия в системе одной сонной артерии у них может пройти бессимптомно, однако следующая за ней окклюзия сонной артерии или ее ветви на противоположной стороне может вызвать клиническую симптоматику различной тяжести: от незначительного пареза до двустороннего инфаркта мозга с тяжелыми последствиями. У больных, остающихся в живых, обычно наблюдается выраженное снижение интеллекта. Мультиинфарктная деменция характерна для больных с цереброваскулярной патологией, проявляющейся частыми инсультами.
Лабораторное и инструментальное исследование
Компьютерная томография мозга
Окклюзия сонной артерии по своим компьютерно-томографическим особенностям напоминает инфаркт в зоне кровоснабжения средней мозговой артерии. Иногда поражение локализуется в зоне кровоснабжения передней мозговой артерии, что подтверждает окклюзию сонной. На КТ эмболический инфаркт характеризуется выраженным в различной степени геморрагическим пропитыванием ткани мозга, в то время как при атероматозной обструкции, которая развивается постепенно, выявляют ишемический, или белый, инфаркт мозга.
При ТИА у 20–30 % больных на КТ выявляют очаги поражения пониженной плотности. С другой стороны, в первые несколько дней ишемического инсульта примерно у одной трети больных могут отсутствовать очаговые изменения мозга.
Нейросонография
Ультразвуковое исследование и многочисленные его методики играют важную роль в диагностике цереброваскулярной патологии. У больных с окклюзией внутренней сонной артерии обычно ускорен кровоток по поверхностной височной, лицевой и угловой артериям, являющимся ветвями наружной сонной артерии, которые анастомозируют с конечными ветвями внутренней сонной артерии. Кровоток по этим артериям меняет направление на противоположное. Кровь течет по ним ретроградно в глазную артерию и из нее — во внутреннюю сонную. О направлении кровотока можно судить с помощью чрескожной допплерографии и компрессии ветвей наружной сонной артерии. Если при сдавлении одной из этих ветвей (например, поверхностной височной артерии) кровоток по глазной артерии уменьшается, то это означает, что внутренняя сонная артерия окклюзирована и наружная сонная артерия является основным источником коллатерального кровообращения. В случае лишь стеноза давление в глазной артерии может снизиться настолько, что кровоток в диастолу прекратится. Это легко выявить с помощью УЗДГ.
Аортокраниальная артериография
Несмотря на то что артериография позволяет точно установить уровень обструкции на протяжении от дуги аорты до интракраниальных церебральных артерий, ее следует выполнять лишь в следующих случаях: а) когда имеются сомнения в диагнозе; б) когда больному решено выполнить хирургическое вмешательство. Артериографию следует выполнять лишь в учреждениях, в которых есть все условия для экстренной реконструктивной сосудистой операции в случае возникновения осложнений, а также хорошо обученный персонал, владеющий методикой исследования и последующего ухода за больным. Наряду с чрезбедренной аортокраниальной артериографией иногда для более детального изучения сосудистой стенки контрастное вещество вводят селективно в артерии шеи (рис. 6).
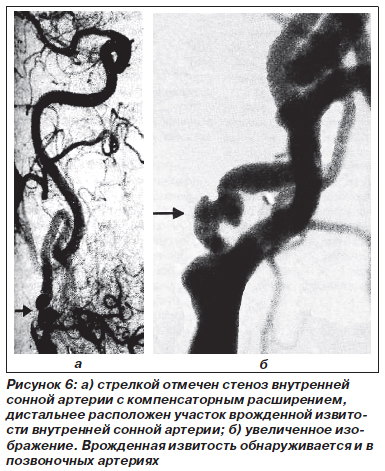
При подготовке к операции следует выполнить снимки церебральных артерий как в переднезадней, так и в боковой проекциях. Для диагностики поражения общей, внутренней и наружной сонных артерий обязательны снимки в заднепередней, боковой и косой проекциях.
На основании опыта каротидной артериографии можно выделить следующие ангиографические особенности:
Магнитно-резонансная ангиография
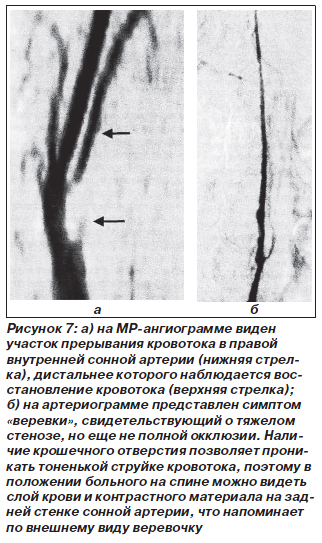 Этот метод, появившийся в начале 1990-х гг. для неинвазивного исследования сосудов, сыграл революционную роль в диагностике заболеваний интракраниальных артерий и вен (рис. 7). В связи с быстрым усовершенствованием метода трудно привести окончательно сформулированные показания к исследованию и сведения о его эффективности. Достаточно сказать, что мы предпочитаем пользоваться МРА экстра- и интракраниальных артерий в сочетании с МРТ мозга для диагностики очагов поражения в каротидпой системе и в паренхиме мозга.
Этот метод, появившийся в начале 1990-х гг. для неинвазивного исследования сосудов, сыграл революционную роль в диагностике заболеваний интракраниальных артерий и вен (рис. 7). В связи с быстрым усовершенствованием метода трудно привести окончательно сформулированные показания к исследованию и сведения о его эффективности. Достаточно сказать, что мы предпочитаем пользоваться МРА экстра- и интракраниальных артерий в сочетании с МРТ мозга для диагностики очагов поражения в каротидпой системе и в паренхиме мозга.
Течение и прогноз
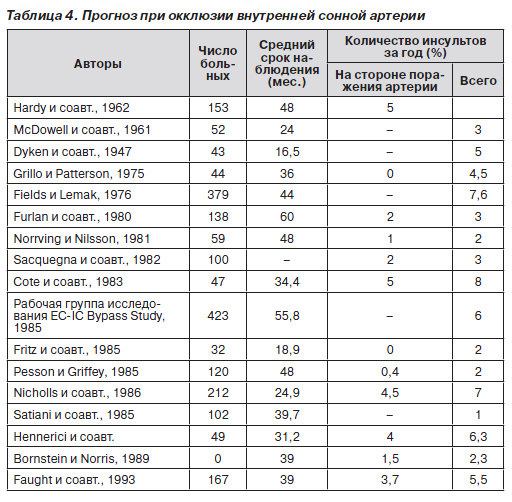
Возможно ли выявить пациентов с повышенным риском развития инсульта, инфаркта миокарда или смерти после ТИА? Неинвазивные исследования имеют большие диагностические возможности, и мы рекомендуем больным с ТИА выполнять также ЭКГ для выявления коронарной недостаточности. При выявлении патологических изменений следует провести профилактические мероприятия, направленные на устранение факторов риска, а также выполнять коронарографию для выяснения необходимости хирургического лечения. При окклюзии сонных артерий прогноз неоднозначный (табл. 4).
Транзиторные ишемические атаки
ТИА представляют значительные трудности для диагностики и лечения. Умело подобранное лечение, назначенное до развития инфаркта мозга, позволяет во многих случаях избежать этого грозного осложнения. При выявлении у больного ТИА перед врачом встают следующие задачи.
Поскольку выбор врача зависит от многих факторов, мы можем привести только общие принципы тактики врача. Больным, у которых симптомы поражения сонных артерий являются лишь частью тяжелых сопутствующих заболеваний, не следует назначать антикоагулянты или хирургическое вмешательство. С другой стороны, лицам с хорошим общим состоянием независимо от возраста целесообразно полное нейроваскулярное обследование. В первую очередь следует убедиться, что симптомы больных не обусловлены общим (системным) заболеванием, таким как гигантоклеточный артериит, анемия, полицитемия или тромбоцитемия.
Прогрессирующая неврологическая симптоматика
Оперативное лечение больных с прогрессирующим инсультом (инсульт в ходу) представляет значительную опасность. Даже если удается восстановить проходимость по пораженной артерии, улучшение состояния больного достигается не всегда, а ишемический инфаркт при этом может подвергнуться геморрагическому пропитыванию в результате восстановления давления в сонной артерии. В этом смысле принять правильное тактическое решение позволяют КТ и МРТ мозга.
По-видимому, наиболее целесообразным является назначение этим больным антикоагулянтов для профилактики продолженного тромбоза и эмболии дистального русла. Назначение антикоагулянтов в период нарастающей неврологической симптоматики позволяет предупредить распространение тромбоза на более мелкие интракраниальные ветви сонной артерии. Решение о длительной антикоагулянтной терапии зависит от многих факторов.
Завершившийся инсульт
У больных с инфарктом мозга на фоне длительно существующей окклюзии сонной артерии как хирургическое лечение, так и антикоагулянты неэффективны. Однако если в дальнейшем у них вновь появляются ТИА, обусловленные заносом эмболов из культи сонной артерии или из вертебробазилярной системы, целесообразно рассмотреть вопрос об этих методах лечения.
Хирургическое лечение
Если реконструктивную операцию на сонных артериях у больных с прогрессирующим инсультом выполняют по прошествии 6–8 ч после начала заболевания, летальность достигает 40 %. Поэтому хирургическое лечение обычно предпринимается с профилактической целью после стабилизации состояния больных или в промежутках между эпизодами ТИА. Реконструктивная операция направлена:
Показаниями к эндартерэктомии являются:
У больных с ТИА, причиной которых, по-видимому, является поражение экстракраниального отдела сонных артерий, следует рассмотреть возможность хирургического лечения. При интракраниальном поражении оперативное вмешательство выполняют лишь в особых случаях.
Для принятия решения о реконструктивной операции важную роль играют магнитно-резонансная и рентгеноконтрастная ангиография, хотя, по мнению многих исследователей, в настоящее время можно ограничиться МРА и дуплексным УЗИ. Особое внимание при исследовании следует уделить устью артерий дуги аорты, проксимальному отделу подключичных и позвоночных артерий, а также бифуркации общих сонных артерий, поскольку эти отделы доступны хирургической коррекции. Частота осложнений и летальность при ретроградной чрезбедренной артериографии составляет в настоящее время соответственно 1 и 0,3 %, поэтому там, где это возможно, рекомендуется пользоваться МРА.
Стеноз просвета артерии более чем на 60 % вызывает снижение пульсового давления дистальнее пораженного участка. Для нормальной перфузии мозга необходимо давление в пульсирующем режиме. Поэтому при стенозе, примерно равном 70 %, перфузия мозговой ткани нарушается (по крайней мере теоретически). При стенозе 80 % кровоток резко уменьшается. Поэтому если появление симптомов неврологического дефицита находится в такой же зависимости от степени стеноза сонной артерии, то следует полагать, что увеличение просвета ее хирургическим путем до более чем 30 % позволит предупредить следующий эпизод нарушения мозгового кровообращения. Однако бывают случаи, когда окклюзия трех или даже четырех артерий не приводит к цереброваскулярной недостаточности, в то время как иногда обструкция сонной артерии вызывает картину вертебробазилярной недостаточности в результате перераспределения кровотока в каротидную систему через задние соединительные артерии. Поэтому прежде чем решиться на то или иное лечение, следует тщательно изучить гемодинамику при имеющихся изменениях сосудов и вероятность эмболии.
