Газета «Новости медицины и фармации» 17(340) 2010
Вернуться к номеру
Побочные эффекты лекарственной терапии: оценка и прогнозирование
Авторы: В.В. Косарев, засл. деятель науки РФ, д.м.н., профессор, зав. кафедрой профессиональных болезней и клинической фармакологии, С.А. Бабанов, д.м.н., доцент кафедры профессиональных болезней и клинической фармакологии ГОУ ВПО «Самарский государственный медицинский университет»
Версия для печати
В настоящее время в условиях реорганизации, реформирования медицинской помощи населению, в условиях нехватки средств, с одной стороны, и реализации высокотехнологичных проектов — с другой, остро встает проблема рационального применения лекарственных средств врачами общей практики. Во многом рациональность применения лекарственных средств зависит от учета побочных и нежелательных эффектов лекарственной терапии. Так, исследование, проведенное в клинике Университета штата Юта (США), установило, что у 2,43 % из 22 000 больных, которые были охвачены этим исследованием, выявлены нежелательные последствия применения фармакологических средств. Смертность в этой группе составила 3,5 % против 1,0 % у остальных. Кроме того, пребывание в больнице в таких случаях было в 1,5–2 раза более длительным. На долю неблагоприятных побочных реакций в настоящее время приходится 5 % от всех случаев госпитализации. Существенно увеличивается стоимость лечения, снижается степень доверия к врачу и методу лечения, ухудшается качество жизни, смертность составляет 0,1–0,01 %.
 Первую классификацию неблагоприятных побочных реакций предложил А. Филомафитский в 1836 году. Он выделил три вида лекарственной непереносимости:
Первую классификацию неблагоприятных побочных реакций предложил А. Филомафитский в 1836 году. Он выделил три вида лекарственной непереносимости:
1) антипатия — необычное сильное действие лекарственного препарата;
2) гетеропатия — противоестественное отношение наружных явлений к общему закону возбуждаемости;
3) апатия — необыкновенны явления не приводят в действие возбуждаемость.
По определению Б.Е. Вотчала (1965), «любое действие лекарственного препарата, которое не отвечает задачам лечения, называется его побочным эффектом».
Побочной реакцией является любая нежелательная или непредусмотренная реакция на лекарственный препарат, как правило, требующая лечения или изменения лекарственной терапии.
По патогенезу побочные реакции подразделяются на фармакодинамические, токсические, аллергические, псевдоаллергические, идиосинкратические, вторичные (например, суперинфекция), синдром отмены, вызванные лекарственным взаимодействием.
По тяжести побочные реакции подразделяются:
1) на фатальные (требующие реанимационных мероприятий — тяжелый анафилактический шок);
2) тяжелые (требующие интенсивной терапии — синдром Морганьи — Адамса — Стокса, синдром Лайела);
3) средней тяжести (требующие отмены препарата и проведения специальной терапии);
4) легкие (не требующие отмены препарата, проходящие самостоятельно или при снижении дозы).
По характеру развития побочные реакции могут быть:
— предвиденными (фармакодинамические, псевдоаллергические, токсические, вторичные, синдром отмены, взаимодействие);
— непредвиденными (аллергические, идиосинкратические).
В РФ необходимость информирования о побочных реакциях установлена законодательно (Статья 41 Федерального закона «О лекарственных средствах»). Согласно требованиям закона, все субъекты обращения лекарственных средств должны сообщать о случаях побочных реакций Федеральному и региональным органам фармаконадзора. Кроме того, законом предусмотрена дисциплинарная, административная или уголовная ответственность за несообщение или сокрытие сведений о побочных реакциях.
Связь побочной реакции с предшествующим приемом лекарственного препарата может быть:
1) определенной, когда реакция возникла через четко очерченный временной промежуток после приема препарата и возобновляется при его повторном применении;
2) вероятной, когда реакция возникла после приема препарата и не могла быть вызвана приемом другого препарата или заболеванием, симптоматика побочной реакции исчезнет после отмены препарата;
3) возможной, когда реакция проявляется без четкой связи с приемом препарата и может иметь другую этиологию, не связанную с действием данного лекарственного препарата;
4) сомнительной, когда реакция вызвана, скорее всего, другой причиной.
По частоте возникновения побочные реакции подразделяются: 1) на очень частые — возникают более чем у 10 % пациентов, принимающих ЛС; 2) частые — развиваются у 1–10 % больных; 3) менее частые — развиваются у 0,1–1 % пациентов; 4) редкие — развиваются в 0,01–0,1 % случаев; 5) очень редкие — развиваются в менее 0,01 % случаев. По степени достоверности они могут быть достоверными, вероятными, возможными, сомнительными.
Для стран Европейского союза для оценки связи побочной реакции (ПР) с приемом лекарственного средства разработана классификация, именуемая «система АВО», при которой выделяют только три степени достоверности взаимосвязи лекарства и препарата (табл. 1). При этом большинство стран ЕС продолжает пользоваться собственными национальными классификациями.

Несмотря на имеющиеся различия в классификациях, используемых в Национальных центрах по контролю безопасности лекарств, ВОЗ и странах ЕС, большинство методических подходов условно можно подразделить на следующие группы:
— субъективная оценка экспертом (экспертами);
— стандартизованная оценка с применением различных вопросников, алгоритмов;
— сочетающая первые два положения;
— этиологически-диагностические критерии оценки.
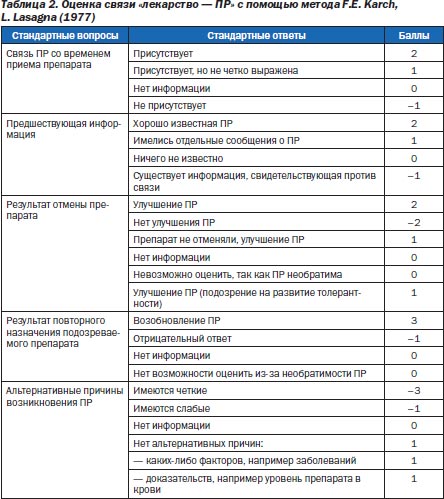
При определении степени достоверности взаимосвязи «лекарство — ПР» довольно часто используются специальные вопросники, ориентированные на получение конкретных ответов, которые иногда оцениваются количественно в баллах. Например, во Франции и Испании используется стандартизованная оценка степени достоверности причинно-следственной связи ПР с лекарственным препаратом, при которой учитываются результаты ответов на пять вопросов с их балльной оценкой (табл. 2).
Довольно широко для определения степени достоверности взаимосвязи «лекарство — ПР» используется метод Наранжо (табл. 3).
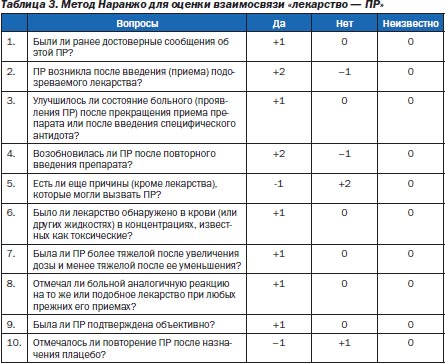
Категория связи определяют по суммарному числу баллов:
— маловероятная — 0 и менее баллов;
— условная — 1–3 балла;
— возможная — 4–5 баллов;
— вероятная — 6–7 баллов;
— определенная — 8 и более баллов.
Категории степеней достоверности взаимосвязи «лекарство — ПР» по шкале Наранжо в результате ответов на 10 вопросов определяется:
— как определенная — 9 и более баллов;
— вероятная — 5–8 баллов;
— возможная — 1–4 балла;
— сомнительная — 0 и менее баллов.
От побочной реакции следует отличать признаки передозировки препарата, обусловленные повышенной чувствительностью или избыточной дозой.
Проблема безопасности лекарственной терапии волновала и притягивала внимание многих врачей. В 1937 году развилась лекарственная трагедия: в США погибло 107 человек при использовании жидкого сульфаниламида, содержащего полиэтиленгликоль. В 1954 году во Франции погибло 100 человек в результате использования сталинона, содержащего свинец, при лечении ожогов.
Известно, что примерно в 25 % случаев новые лекарственные средства, появившиеся на рынке, проявляли серьезные побочные эффекты, которые не были замечены до их регистрации. Так, прошло около 40 лет, прежде чем ульцерогенное действие аспирина было доказано, и почти столько же времени, прежде чем было установлено, что длительное употребление фенацетина может вызывать почечный папиллярный некроз. Лишь через 35 лет присутствия амидопирина на фармацевтическом рынке стало ясно, что он может вызывать агранулоцитоз. В начале 60-х гг. прошлого века в Европе разыгралась «талидомидовая трагедия», в результате которой пострадало более 10 тысяч человек и не сразу была оценена связь приема талидомида с эпидемией фокомелии.
В результате пострегистрационного мониторинга нежелательных эффектов некоторые лекарственные препараты были отозваны с рынка. В отношении многих других лекарств были изменены инструкции по их применению в разделах о побочных эффектах, противопоказаниях, взаимодействиях и режиме дозирования у разных категорий больных. Так, после того как циклофосфамид применялся уже в течение нескольких лет во многих странах, в январе 2001 г. были обнаружены его новые побочные эффекты, включенные затем в аннотации: синдром Стивенса — Джонсона и токсический эпидермальный некролиз. Лозартан был допущен к клиническому использованию в США в 1995 г., а после этого были зарегистрированы и включены в аннотации некоторые из не описанных ранее побочных реакций этого препарата, в частности васкулит и анафилактический шок. Новейший гиполипидемический препарат церивастатин (байкол, липобай) в 2001 г. был добровольно изъят компанией-производителем из аптечной сети по всему миру в связи с накопившимися данными о том, что частота смертельного рабдомиолиза при приеме этого препарата примерно в 10 раз превосходит наблюдавшуюся при приеме других статинов.
Рофекоксиб (виокс) недавно был отозван с рынка в связи с доказанным в рандомизированном исследовании увеличением вдвое частоты сердечно-сосудистых осложнений по сравнению с плацебо. Согласно официальному заявлению Food and Drug Administration (FDA) от 30 сентября 2004 г., компания-производитель добровольно изъяла виокс из продажи после рассмотрения предварительных результатов исследования, которое было приостановлено из-за повышения частоты сердечных приступов и мозговых инсультов у больных, получавших препарат. Таким образом, постмаркетинговый мониторинг важен для определения редко встречающихся и иногда очень серьезных побочных эффектов лекарств. За последние 4 десятилетия с фармацевтического рынка в связи с осложнениями лекарственной терапии было изъято более 130 лекарственных препаратов. Треть лекарственных средств отозвана с фармацевтического рынка в течение 2 лет, а половина — в течение 5 лет после поступления препаратов в широкую практику.
Среди побочных реакций лекарственной терапии выделяют также патологические лекарственные синдромы — наиболее известные, неблагоприятные и часто повторяющиеся реакции на лекарственные средства.
Адренергический криз. Синдром развивается на ингибиторы моноаминооксидазы — МАО (метамфетамин, группа гидразина, транилципромин, маклобемид, ниаламид). Обычно проявляется гипертоническим кризом, нередко ведущим к летальному исходу. Возникает, как правило, при комбинированном приеме ингибиторов МАО и продуктов, содержащих тирамин (например, сыр). При этом повышается артериальное давление (АД), появляется одышка, нарушается сердечная деятельность (аритмия, трепетание желудочков), могут быть кровоизлияния и отек легких. Субъективно — чувство страха, головная боль, сердцебиение, слабость.
Алкогольный синдром врожденный. Вызывается транквилизаторами — производными бензодиазепина (диазепам, медазепам, бромазепам, лоразепам, нитразепам) — при назначении их в первом триместре беременности. Клинически проявляется гипотензией, гипотермией, угнетением дыхания, тремором, беспокойством и судорогами новорожденных. Этот же синдром встречается у детей, рожденных от матерей, злоупотреблявших алкоголем во время беременности.
Амфетаминовый психоз. Синдром может развиваться при терапии некатехоламиновыми симптомиметиками (дексамфетамин, метамфетамин, бензамфетамин) депрессивных состояний. Освобождая катехоламины из мозга и тем самым стимулируя норадренергические и дофаминергические рецепторы, амфетамины могут обусловливать развитие острого токсического психоза со зрительными галлюцинациями (обычно после 1–2 крайне высоких доз препарата). Психотический синдром неотличим от параноидной шизофрении с короткими периодами дизориентации, особенно он выражен у наркоманов. Нарушения зрения являются ведущими в развитии галлюцинаций, расстройств мышления и изменений схемы тела (они менее отчетливы, чем при шизофрении). Возможно появление атетозоподобных симптомов в виде странных движений лица и языка, подергивания верхних и нижних конечностей с непрекращающимися повторениями определенных действий.
Антикоагулянтный илеус (нехирургический острый живот) — редкое осложнение при терапии антикоагулянтами. В основе синдрома — ретроперитонеальные кровотечения, чаще — интрамуральные гематомы кишечника, иногда с сопутствующим кровоизлиянием в висцеральную брюшину. Клинически синдром напоминает картину острого аппендицита (боль в правой подвздошной области, умеренное напряжение брюшной стенки, симптомы раздражения брюшины). Пульс несколько учащен, нередко повышается температура, стул жидкий, с примесью крови. Пальпаторно иногда определяется уплотнение в правой подвздошной области за счет инфильтрации кишечной стенки и увеличения регионарных лимфатических узлов.
Аргироз развивается у лиц, длительно принимавших препараты, содержащие соли серебра, для лечения ожогов (сульфадиазин серебра), как антисептическое и противовоспалительное средство (нитрат серебра), при заболеваниях глаз (глазные капли с нитратом серебра), а также при самолечении «святой водой» заболеваний желудочно-кишечного тракта (концентрированные растворы, обычно получаемые путем «растворения» серебряных изделий методом гальваники). Возможен профессиональный генез заболевания. Медикаментозный аргироз проявляется дымчато-серым цветом кожи, слизистые оболочки голубого цвета (отложение частиц металлического серебра). Обычно местных воспалительных изменений и общей интоксикации аргироз не вызывает. Но у отдельных больных может развиваться нефропатия с гипонатриемией, гипокалиемией, гиперхлоремией, потерей минералов и витаминов, метгемоглобинемией.
Анальгетической нефропатии синдром. Развивается при использовании жаропонижающих анальгетиков в течение длительного времени (обычно более года). Особенно опасен фенацетин. Вызывают синдром также парацетамол, ацетилсалициловая кислота, антипирин. Клинически синдром проявляется лихорадкой, почечной коликой, головными болями, диспептическими расстройствами, дизурическими явлениями, гематурией. Анальгетическая нефропатия, вызываемая ацетилсалициловой кислотой, может сопровождаться образованием пептических язв в желудочно-кишечном тракте. Вторично не исключено развитие инфекции мочевыводящих путей, иногда отмечаются подагра и изменение личности. При лабораторных исследованиях — протеинурия, лейкоцитурия, анемия. Если продолжать лечение анальгетиками, то развиваются гидронефроз, пиелонефроз, гипертензия, уремия. Прогноз неблагоприятный, но в нетяжелых случаях при своевременной отмене препаратов и адекватной симптоматической терапии нефропатия обратима.
В последние годы у больных нефропатией от анальгетиков обнаружены карциномы почечных лоханок и опухоли мочевого пузыря.
Бромизм. Синдром вызывают бромсодержащие препараты (карбамал, бромизовал, валокордин), применяемые как седативные средства, в том числе и при коронарной недостаточности.
Клиника: на фоне нарушения функции нервной системы (головная боль, спутанность сознания, сонливость, атаксия, дизартрия) могут быть поражение кожи — пигментация незащищенных от солнца участков, угри, бромодерма (генерализованная угревая пятнистая, реже узловатая сыпь на коже лица, головы, нижних конечностей, спины, половых органов). Часто синдром проявляется насморком (ринит), слезотечением (конъюнктивит), влажным кашлем (бронхит). Иногда выявляются лекарственные стигмы: уже описанная бромодерма, а также коричневая окраска языка, слизистой оболочки рта, конъюнктив.
Бронхоспастический синдром. Это нарушение вентиляционной функции легких, связанное с бронхиальной обструкцией на прием некоторых препаратов из групп НПВС (ибупрофен, профенид), бета-адреноблокаторов (коргард, корданум), неингаляционных наркотиков (сомбревин), противоаллергических (пуль- микорт), гистаминоблокаторов (низатидин), противопротозойных (пентакаринат), стимуляторов лейкопоэза (лейкомакс), цитостатиков (фторурацил), спазмолитиков (новиган). Опасен развитием или усугублением дыхательной недостаточности, которая может ухудшить состояние больного.
Висмутовая энцефалопатия. Синдром может развиваться при длительном применении препаратов висмута (бисмоверол, сольбис, бийохинол) для лечения заболеваний желудочно-кишечного тракта, сифилиса. Клинически он проявляется спутанностью сознания, тремором, миоклоническими судорогами, скованностью, парастезиями, потерей интеллекта, нарушениями походки, психозами, галлюцинациями, бессонницей, конвульсиями. Ранние признаки висмутовой энцефалопатии расплывчаты: общая слабость, снижение работоспособности и психических функций (они могут выявляться в течение нескольких лет). Кроме неврологических и психических расстройств, у больных могут быть: обесцвечивание зубов, голубая кайма на деснах, стоматиты, нарушения функции желудочно-кишечного тракта, окрашивание кала в серый или черный цвет. При внутримышечном введении препарата могут появляться бородавки на коже. Описаны случаи висмутовой нефропатии.
Высушивания эффект. Синдром нарушения бронхиальной проходимости, ведущий к блокаде дыхательных путей с развитием или утяжелением дыхательной недостаточности в результате применения атропина и атропиноподобных средств (гиосцин, пропантелин, эмепромия бромид, ипратропиум бромид).
Варфариновый синдром плода. Выявляется у новорожденных, матери которых в период беременности получали непрямые антикоагулянты (варфарин, фениндион). Наиболее опасно тератогенное действие препаратов, если они принимались на 6–9-й неделе беременности, частота пороков при этом до 5 %. У детей — выступающая форма лба, седловидный нос, обструкция верхних дыхательных путей вследствие недоразвития хрящей, зоны кальцификации в области эпифизов (выявляются при рентгенологическом исследовании).
Гемодиализная энцефалопатия. Может развиваться при использовании препаратов, содержащих алюминий (гидроокись алюминия, глицитат алюминия), для связывания фосфатов при гемодиализе. Алюминий при этом аккумулируется в сером веществе мозга, других тканях. Клинически синдром проявляется дизартрией — расстройством членораздельной, артикулированной речи из-за дефектов в технике выполнения речевых движений. Нередко речь приобретает носовой оттенок. При отмене препаратов дизартрия проходит.
Гемолитически-уремический синдром. Описан у младенцев как реакция на вакцину против эпидемического паратита. Генез — аллергический. Клинически проявляется массивным гемолизом эритроцитов (анемия) с блокадой почек и развитием уремии, приводящей к летальному исходу.
Гемосидероз. Синдром развивается при длительном применении препаратов железа и его кумуляции в тканях организма. Клинически гемосидероз имитирует гемохроматоз (пигментный цирроз печени, бронзовый диабет, сидерофилия). Иногда может развиваться и при длительной гемотрансфузионной терапии. Отмечается отложение пигментов (гемосидерина, гемофусцина) в печени, поджелудочной железе, лимфатических узлах, миокарде и других органах с последующей коллагенизацией их стромы и постепенной гибелью паренхимы. Это приводит к развитию цирроза печени, склерозу поджелудочной железы с последующим развитием сахарного диабета, кардиосклерозу. Предрасполагающими факторами развития синдрома являются гипопротеинемия, в том числе и возрастная, заболевания печени. Иногда отложения гемосидерина в коже (буровато-коричневые пятна различной величины и формы) лежат в основе самостоятельных клинических форм первичного гемосидероза кожи (болезнь Майокки, болезнь Шамберга, дерматит Гежеро — Блюма и др.).
Гидралазиновый ревматоидный синдром. Развивается через 6–12 месяцев непрерывного применения гидралазина (апрессин, апресолин) как сосудорасширяющего средства при лечении гипертонической болезни, эклямпсии, почечной гипертонии. Синдром чаще регистрируется у женщин и при патологии почек. Развивается он, как правило, у больных — «медленных» ацетиляторов гидралазина. У них же чаще наблюдаются другие побочные эффекты лекарственных веществ: лихорадка, кожная сыпь, нейропатии. Замечено, что если у больного в начале лечения гидралазином развивается лихорадка, то он потенциально предрасположен к развитию ревматоидного синдрома. Это аутоиммунная патология с антителами против ДНК и гидралазина. Клинически синдром характеризуется генерализованным поражением соединительной ткани (полиартриты, серозиты, абдоминальный синдром, нервно-психические расстройства при менингоэнцефалите, васкулиты и пр.). После отмены препарата патологические изменения постепенно (до 9 лет) угасают. При генерализованной форме синдрома могут быть дискразии крови.
Гиперлипидемический синдром. Развивается при использовании в фармакотерапии жировых эмульсий (липофундин) для парентерального питания больных с заболеваниями пищеварительного тракта, голодающих, а также находящихся в бессознательном состоянии. Клинически синдром проявляется гепатомегалией, желтушностью, лихорадкой, кровоточивостью, гиперлипидемией.
Гипертермия злокачественная. Синдром вызывается некоторыми миорелаксантами (суксаметоний), а также общими анестетиками, чаще мощными (наркотан). Встречается с частотой от 1 : 15 000 (дети) до 1 : 40 000 (взрослые) наркозов. В основе синдрома — внезапное повышение высвобождения свободного кальция из саркоплазматического ретикулума, что стимулирует сокращение мышц и вызывает гиперметаболическое состояние. Развивается во время или в течение нескольких часов после анестезии. Потребление тканями кислорода увеличивается в 2–3 раза, температура тела повышается на 1 °С каждые 5 мин, достигая 43 °С. Развиваются тахикардия, ригидность скелетных мышц, тахипноэ, гипоксия, ацидоз, гиперкалиемия и гипокальциемия. Вследствие высвобождения калия возникают аритмии. В моче появляется миоглобин, в сыворотке отмечается повышение ЛДГ, трансаминаз, нарушается свертывание крови, могут развиваться синдром внутрисосудистого свертывания крови и кровоточивость. Синдром злокачественной гипертермии описан также при использовании некоторых местноанестезирующих средств (лидокаин).
Гийена — Барре синдром. Это разновидность полирадикулоневрита, развивающаяся при лечении препаратами, содержащими золото (кризанол, ауротиомалат натрия, ауротиоглюкоза), а также при использовании вакцин БЦЖ, противохолерной, противогриппозной, противополиомиелитной. Вначале течение лекарственного полиневрита относительно доброкачественное (вегетативные и сенсорные расстройства, проходящие при отмене препарата). При длительном лечении могут развиваться двигательные расстройства (парезы, параличи, прогрессирующие проксимально, исчезают сухожильные рефлексы). В ликворе повышается содержание белка.
Гиперстимуляции яичников синдром. Развивается у женщин при длительном приеме гонадостимулирующих гормонов (пергогрин, прегнил, профази, хумегон). Проявляется гиперэстрогенизацией: нарушение нормального менструального цикла (меноррагия, метроррагия, аменорея), возникает стерильность или склонность к выкидышам. В период менопаузы возобновляются менструации или появляются ациклические кровянистые выделения, увеличиваются молочные железы и матка за счет гипертрофии миометрия.
Гипертензии лекарственной синдром. Стойкое повышение артериального давления на длительный прием гормональных препаратов (в том числе контрацептивов): антеовина, гидрокортизона, минизистона, преднизолона, провера, пригнова 21; нестероидных противовоспалительных средств (клинорил, толектин), простагландинов (динопрост), иммуномодуляторов (сандиммун), противоопухолевых (эпирубицин), противовирусных (хивид), антигистаминных (сульпирид) препаратов.
Гипокоагуляционный некроз кожи. Синдром встречается исключительно у больных с резкой гипокоагуляцией на первые дозы препаратов кумаринового ряда (аценокумарол, этилбискумацетат).
Клиника: не ранее двух суток от начала терапии и не позже четырех на участках кожи, богатых жировой клетчаткой (молочные железы, живот, ягодицы, бедра, икры ног), не или симметрично появляются пятна розового цвета, воспаленные, болезненные, ограниченные, гистологически напоминающие феномен Шварцмана — Санарелли. Вскоре обнаруживаются петехии, сливающиеся между собой и через 24 ч образующие пурпурное подкожное кровоизлияние, окруженное резко очерченной зоной гиперемии. В последующие 24 ч тромбоз вен вызывает некроз кожи, подкожно-жировой клетчатки, а иногда и более глубоких слоев. Появление геморрагических волдырей указывает на начало необратимого некроза.
Описанный синдром может развиваться при лечении всеми кумариновыми антикоагулянтами и производными индандиона в первые дни лечения.
Гипотензии лекарственной синдром. Стойкое снижение артериального давления при длительном приеме антидепрессантов (имипрамин), снотворных (ниразепам), противорвотных (торекан), противопаркинсонических (леводопа), нейролептиков (тезерцин, цимозид, пипортил), антиангинальных (нитроглицерин, изосорбит, интенкордин, кавинтон, нимотоп, нифедипин, сискор), противоаритмических (мекселитин, пульснорма), миолитиков (дувандилан), фибринолитиков (стрептокиназа), ингибиторов протеолиза (фой), стимуляторов лейкопоэза (лейкомакс).
Гипотиреоз. Синдром гипотиреоза может развиваться при назначении производных пиразолона (фенилбутазон), антитиреоидных препаратов (пропилтиоурацил, метилтиоурацил), препаратов йода, в том числе радиоактивного (I131), препаратов кобальта, амиодарона, натрия флуората, натрия фторида. В его основе снижение или полное выпадение функции щитовидной железы. Заболевание начинается постепенно, появляются быстрая утомляемость, медлительность, сонливость, зябкость, запоры; кожа становится сухой, ногти ломкими, редеют волосы, частично выпадают брови. Лицо округляется, приобретает одутловатость, бледность или слегка желтушный оттенок. Отечность может распространяться на шею, кисти рук, голени, гортань, температура кожи понижается. Изменения сердечно-сосудистой системы выражаются в брадикардии, увеличении размеров сердца, глухости его тонов, снижении АД. У женщин нарушается менструальный цикл, реже наступает беременность, увеличивается вероятность мертворождений. У детей при гипотиреозе отмечается заметное отставание в росте и умственном развитии, запаздывание полового созревания.
Горнера синдром. Может развиваться при местном применении симпатолитика гуанетидина (октадин, исмелин, изобарин). Это симптомокомплекс, включающий в себя сужение зрачков (миоз), глазной щели, западение глазного яблока и связанный с поражением глазозрачковой симпатической иннервации.
ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания крови) как осложнение лекарственной терапии встречается редко. Он может развиваться при назначении ацетилсалициловой кислоты, салицилата натрия, суксаметония, прометамина (противомалярийный препарат), простагландина динопроста, а также при использовании препаратов крови, гепарина. Патогенетически синдром связан с поступлением в кровоток активаторов свертывания крови и агрегацией тромбоцитов, истощением ферментов противосвертывающей системы, образованием микросгустков и блокадой микроциркуляции в органах, что приводит к развитию тромбогеморрагий, гипоксии, ацидоза, дистрофии и дисфункции органов, интоксикации организма метаболитами и к возникновению вторичных кровотечений. Лекарственный ДВС-синдром, по-видимому, имеет аллергическую природу.
Диабетический синдром (почечный диабет) может развиваться при назначении петлевых диуретиков (фуросемид, этакриновая кислота, буметанид). Он характеризуется выделением сахара с мочой при нормальном содержании его в крови. В основе его развития лежит нарушение реабсорбции глюкозы в проксимальном отделе извитых канальцев. Синдром чаще развивается у беременных женщин. При данной патологии содержание сахара в моче колеблется от следов до 3 % и выше. Глюкозурия является единственным симптомом заболевания. Диабетический синдром обычно устраняется после окончания приема диуретиков, но у беременных женщин возможно его сохранение до окончания беременности.
Диффузионной гипоксии синдром. Может развиваться при назначении любого газообразного анестетика для общего наркоза, но чаще встречается при использовании в анестезиологической практике малорастворимых газов (например, закиси азота в комбинации с циклопропаном). Малорастворимые наркотические газы, обеспечивающие быстрое введение в наркоз, в определенной степени вытесняют кислород из альвеол — гипоксическая гипоксия, чаще без последствий. Но у больных с дыхательной или сердечной недостаточностью развивающаяся гипоксия может привести к остановке сердца, особенно при длительном наркозе. Синдром обычно проявляется в конце анестезии, когда «уходят» от вспомогательной вентиляции.
Продолжение следует
1. Вербовой А.Ф., Косарева О.В. Клиническая фармакология гипогликемизирующих лекарственных средств. — Самара, 2005. — 72 с.
2. Косарев В.В. Осложнения фармакотерапии. — Самара, 1994. — 201 с.
3. Косарев В.В., Лотков В.С., Бабанов С.А. Клиническая фармакология. — Ростов-на-Дону: Феникс, 2008. — 352 с.
4. Косарев В.В., Бабанов С.А., Астахова А.В. Фармакология и лекарственная терапия / Под ред. В.К. Лепахина. — М.: Эксмо, 2009. — 458 с.
5. Косарев В.В., Бабанов С.А. Общая и клиническая фармакология. — Ростов-на-Дону: Феникс, 2010. — 468 с.
6. Котельников Г.П., Шпигель А.С. Доказательная медицина: Руководство для врачей. — Самара: ЦПР, 2009. — 124 с.
7. Кукес В.Г. Клиническая фармакология. — М., 2008. — 960 с.
8. Лоуренс Д.Р., Бенитт П.Н. Клиническая фармакология. — М.: Медицина, 1991. — Т. 1. — С. 11-16.
9. Хмелевская С.С., Джемайло В.И. Противопоказания и возможные осложнения лекарственной терапии у лиц старших возрастов. — Киев, 1987. — С. 45-67.
10. Справочник Видаль. Лекарственные препараты в России. — Москва, 2010.
