Журнал «Медицина неотложных состояний» 3(34) 2011
Вернуться к номеру
Сердечно-легочная и церебральная реанимация: новые рекомендации Европейского совета по реанимации 2010 г.
Авторы: Усенко Л.В., Царев А.В., Кобеляцкий Ю.Ю. Кафедра анестезиологии и интенсивной терапии Днепропетровской государственной медицинской академии
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
В статье изложены современные изменения в алгоритме сердечно-легочной и церебральной реанимации принятые Европейским советом по реанимации в 2010 г.
Сердечно-легочная и церебральная реанимация, остановка кровообращения, дефибрилляция, реаниматология.
Прошло четыре года с момента опубликования нами рекомендаций Европейского совета по реанимации (ERC) 2005 года [1]. В конце 2010 г. были опубликованы [2] новые рекомендации ERC’2010, в которые был внесен ряд существенных изменений в алгоритм сердечно-легочной и церебральной реанимации (СЛЦР), представленных в настоящем обзоре. В данной работе мы приводим как современный стандарт сердечно-легочной реанимации (СЛР), так и принципы ведения постреанимационного периода с учетом последнего международного консенсуса 2008 года [3].
I. Стадия элементарного поддержания жизни (Basic Life Support — BLS)
А. Восстановление проходимости дыхательных путей
Золотым стандартом обеспечения проходимости дыхательных путей остаются тройной прием по P. Safar и интубация трахеи. При этом необходимо отметить, что, согласно данным исследования [4], проведение интубации трахеи у пациентов с остановкой кровообращения сопряжено с задержкой компрессии грудной клетки длительностью в среднем 110 секунд (от 113 до 146 секунд), а в 25 % случаев интубация трахеи продолжалась более 3 минут. В качестве альтернативы эндотрахеальной интубации рекомендуется использование технически более простых в сравнении с интубацией трахеи, но одновременно надежных методов протекции дыхательных путей:
а) использование ларингеальной маски, однако необходимо помнить, что в сравнении с интубацией трахеи повышен риск развития аспирации. В связи с этим с целью уменьшения риска развития аспирации необходимо делать паузу на компрессию грудной клетки при проведении искусственной вентиляции легких (ИВЛ) через ларингомаску. Кроме стандартных ларингомасок допускается использование ларингомаски I-gel, имеющей повторяющую форму гортани нераздувающуюся манжетку из термопластичного эластомерного геля, при постановке которой необходимы элементарные навыки;
б) использование двухпросветного воздуховода Combitube; при данном методе обеспечения проходимости дыхательных путей она будет гарантирована при любом расположении трубки воздуховода — как в пищеводе, так и в трахее [2].
В. Искусственное поддержание дыхания
При проведении ИВЛ методом «изо рта в рот» каждый искусственный вдох нужно производить в течение 1 секунды (не форсированно), одновременно наблюдая за экскурсией грудной клетки с целью достижения оптимального дыхательного объема и предотвращения попадания воздуха в желудок. Дыхательный объем должен составлять 400–600 мл (6–7 мл/кг), частота дыхания — 10/мин с целью недопущения гипервентиляции. Исследованиями было показано, что гипервентиляция во время СЛР, повышая внутриторакальное давление, снижает венозный возврат к сердцу и уменьшает сердечный выброс, ассоциируясь с плохим уровнем выживаемости таких больных [2, 5].
С. Искусственное поддержание кровообращения
Прекордиальный удар проводится в том случае, когда реаниматолог непосредственно наблюдает на кардиомониторе начало фибрилляции желудочков/желудочковой тахикардии (ФЖ/ЖТ) без пульса, а дефибриллятор в данный момент недоступен. Имеет смысл только в первые 10 секунд остановки кровообращения. Согласно результатам работ, прекордиальный удар иногда устраняет ФЖ/ЖТ без пульса (главным образом ЖТ), но чаще всего неэффективен и, наоборот, может трансформировать ритм в асистолию. Поэтому, если в распоряжении врача имеется готовый к работе дефибриллятор, от прекордиального удара лучше воздержаться [2].
Компрессия грудной клетки. Фундаментальной проблемой искусственного поддержания кровообращения является очень низкий уровень (менее 30 % от нормы) сердечного выброса (СВ), создаваемого при компрессии грудной клетки. Правильно проводимая компрессия обеспечивает поддержание систолического АД на уровне 60–80 мм рт.ст., в то время как АД диастолическое редко превышает 40 мм рт.ст. и, как следствие, обусловливает низкий уровень мозгового (30–60 % от нормы) и коронарного (5–20 % от нормы) кровотока [6]. При проведении компрессии грудной клетки коронарное перфузионное давление повышается только постепенно, и поэтому с каждой очередной паузой, необходимой для проведения дыхания «изо рта в рот», оно быстро снижается. Однако проведение нескольких дополнительных компрессий приводит к восстановлению исходного уровня мозговой и коронарной перфузии. В связи с этим было показано, что отношение числа компрессий к частоте дыхания, равное 30 : 2, является наиболее эффективным [2, 6]:
а) соотношение числа комрессий к частоте дыхания без протекции дыхательных путей либо с протекцией ларингеальной маской или воздуховодом Combitube как для одного, так и для двух реаниматоров должно составлять 30 : 2 и осуществляться с паузой на проведение ИВЛ (риск развития аспирации!);
б) с протекцией дыхательных путей (интубация трахеи) — компрессия грудной клетки должна проводиться с частотой 100/мин, вентиляция — с частотой 10/мин (в случае использования мешка Амбу — 1 вдох каждые 5 секунд) без паузы при проведении ИВЛ (т.к. компрессия грудной клетки с одновременным раздуванием легких увеличивает коронарное перфузионное давление).
С целью облегчения проведения длительной СЛР рекомендуется использование механических устройств для проведения компрессии грудной клетки (рис. 1).
II. Стадия дальнейшего поддержания жизни (Advanced Life Support — ALS)
Путь введения лекарственных препаратов. Согласно рекомендациям ERC’2010 года, эндотрахеальный путь введения лекарственных препаратов больше не рекомендуется [2]. Как показали исследования, в процессе СЛР доза адреналина, введенного эндотрахеально, которая эквивалентна дозе при внутривенном введении, должна быть от 3 до 10 раз больше. При этом ряд экспериментальных исследований свидетельствует, что низкие концентрации адреналина при эндотрахеальном пути введения могут вызывать транзиторные b-адренергические эффекты, которые приводят к развитию гипотензии и снижению коронарного перфузионного давления, что, в свою очередь, ухудшает эффективность СЛР [7, 8]. Кроме того, вводимый эндотрахеально большой объем жидкости способен ухудшать газообмен. В связи с чем в новых рекомендациях используется два основных доступа для введения препаратов [2]:
а) внутривенный, в центральные или периферические вены. Оптимальным путем введения являются центральные вены — подключичная и внутренняя яремная, поскольку обеспечивается доставка вводимого препарата в центральную циркуляцию. Для достижения этого же эффекта при введении в периферические вены препараты должны быть разведены в 20 мл физиологического раствора;
б) внутрикостный путь — внутрикостная инъекция лекарственных препаратов в плечевую или большеберцовую кость, обеспечивает адекватную плазменную концентрацию, по времени сравнимую с введением препаратов в центральную вену. Использование механических устройств для внутрикостного введения лекарственных препаратов обеспечивает простоту и доступность данного пути введения (рис. 2).
Фармакологическое обеспечение реанимации [2]
1. Адреналин:
а) при электрической активности без пульса/асистолии (ЭАБП/асистолия) — 1 мг каждые 3–5 минут внутривенно;
б) при ФЖ/ЖТ без пульса адреналин вводится только после третьего неэффективного разряда электрической дефибрилляции в дозе 1 мг. В последующем данная доза вводится каждые 3–5 минут внутривенно (т.е. перед каждой второй дефибрилляцией) столь долго, сколько сохраняется ФЖ/ЖТ без пульса.
2. Амиодарон — антиаритмический препарат первой линии при ФЖ/ЖТ без пульса, рефрактерной к электроимпульсной терапии после 3-го неэффективного разряда, в начальной дозе 300 мг (разведенные в 20 мл физиологического раствора или 5% глюкозы), при необходимости повторно вводить по 150 мг. После восстановления самостоятельного кровообращения необходимо обеспечить в/в капельное введение амиодарона в дозе 900 мг в первые 24 часа постреанимационного периода с целью профилактики рефибрилляции.
3. Лидокаин — в случае отсутствия амиодарона (при этом он не должен использоваться в качестве дополнения к амиодарону) — начальная доза 100 мг (1– 1,5 мг/кг) в/в, при необходимости дополнительно болюсно по 50 мг (при этом общая доза не должна превышать 3 мг/кг в течение 1 часа).
4. Бикарбонат натрия — рутинное применение в процессе СЛР или после восстановления самостоятельного кровообращения не рекомендуется.
Остановка кровообращения представляет собой комбинацию респираторного и метаболического ацидоза. Оптимальным методом коррекции ацидемии при остановке кровообращения является проведение компрессии грудной клетки, дополнительный положительный эффект обеспечивается проведением вентиляции.
Рутинное введение бикарбоната натрия в процессе СЛР за счет генерации СО2, диффундирующей в клетки, вызывает ряд неблагоприятных эффектов:
— усиление внутриклеточного ацидоза;
— отрицательное инотропное действие на ишемизированный миокард;
— нарушение кровообращения в головном мозге за счет наличия высокоосмолярного натрия;
— смещение кривой диссоциации оксигемоглобина влево, что может снижать доставку кислорода к тканям.
Показанием к введению бикарбоната натрия являются случаи остановки кровообращения, ассоциированные с гиперкалиемией либо передозировкой трициклических антидепрессантов в дозе 50 ммоль (50 мл — 8,4% раствора) в/в.
5. Хлорид кальция — в дозе 10 мл 10% раствора в/в (6,8 ммоль Сa2+) при гиперкалиемии, гипокальциемии, передозировке блокаторов кальциевых каналов.
Использование атропина при проведении СЛР больше не рекомендуется.
Исследования показали отсутствие эффекта атропина при остановке кровообращения по механизму ЭАБП/асистолии [9, 10].
Дефибрилляция
При выявлении на кардиомониторе/дефибрилляторе ФЖ/ЖТ без пульса необходимо немедленно нанести один разряд электрического дефибриллятора. Сразу же после нанесения разряда дефибриллятора необходимо продолжать компрессию грудной клетки и другие компоненты СЛР в течение 2 минут и только затем провести оценку ритма по ЭКГ, в случае восстановления синусового ритма оценить его гемодинамическую эффективность по наличию пульса на сонной и лучевой артерии (путем одновременной пальпации указанных сосудов). Даже если дефибрилляция будет эффективной и восстановит, по данным ЭКГ, синусовый ритм, крайне редко сразу после дефибрилляции он является гемодинамически эффективным (т.е. способным генерировать пульс, а значит, и кровообращение). Обычно требуется і 1 минуты компрессии грудной клетки для восстановления самостоятельного кровообращения (пульса). При восстановлении гемодинамически эффективного ритма дополнительная компрессия грудной клетки не вызовет повторного развития ФЖ. И наоборот, в случае восстановления только организованной биоэлектрической деятельности сердца, но гемодинамически неэффективной прекращение проведения компрессии грудной клетки неизбежно приведет к рефибрилляции желудочков. Вышеизложенные факты являются обоснованием немедленного начала проведения компрессии грудной клетки после нанесения разряда дефибриллятора в течение 2 минут и только последующей оценки ритма по ЭКГ, а в случае восстановления синусового ритма — оценки пульсации на сонной и лучевой артериях.
Промежуток между проведением разряда дефибрилляции и началом компрессии грудной клетки должен быть меньше 10 секунд.
Оценка ритма/пульса также не должна превышать 10 секунд. В случае сохранения на ЭКГ ФЖ/ЖТ без пульса необходимо нанести повторный разряд дефибриллятора с последующей компрессией грудной клетки и компонентами СЛР в течение 2 минут. В случае восстановления синусового ритма, по данным ЭКГ-мониторинга, но отсутствия пульса необходимо немедленно продолжить компрессию грудной клетки в течение 2 мин, с последующей оценкой ритма и пульса.
РАЗРЯД ® СЛР В ТЕЧЕНИЕ 2 МИН ® ОЦЕНКА РИТМА/ПУЛЬСА ® РАЗРЯД ® СЛР В ТЕЧЕНИЕ 2 МИН
Энергия первого разряда, рекомендуемая в настоящее время ERC’2010, должна составлять для монофазных дефибрилляторов (они в настоящее время больше не производятся) 360 Дж, как и всех последующих разрядов.
Начальный уровень энергии для бифазных дефибрилляторов должен составлять 150 Дж (либо более низкий уровень, в зависимости от модели дефибриллятора) с последующей эскалацией энергии до 360 Дж при повторных разрядах. Результаты исследований показали, что бифазная дефибрилляция, использующая меньшую энергию, значительно более эффективна и в меньшей степени вызывает повреждение и постреанимационную дисфункцию миокарда по сравнению с эквивалентной энергией монофазного импульса [2, 11].
Так, наш отечественный дефибриллятор ДКИ-Н15Ст Бифазик, выпускаемый НПО «Метекол» (г. Нежин), может конкурировать с дефибрилляторами самых лучших мировых производителей (таких как Zoll и Medtroniс) и способен генерировать максимальную энергию разряда не более 140 Дж. При этом в нашей клинической практике средний уровень энергии разряда, обеспечивающий эффект дефибрилляции, составляет 40–85 Дж, что указывает на высокую эффективность и одновременно безопасность данной модели дефибриллятора, что было также подтверждено проведенными на нашей кафедре экспериментальными исследованиями [12]. Важной особенностью данного дефибриллятора является возможность определения сопротивления кожных покровов пациента — основного лимитирующего фактора дефибрилляции, что позволяет индивидуализировано подобрать оптимальную силу тока и энергию разряда в зависимости от импеданса кожи пациента.
Необходимо отметить, что в области научных исследований электрической дефибрилляции ученые из России и Украины (тогда еще СССР) имеют бесспорный приоритет в мире (кстати, один из немногих в медицине). Так, уже с 1971 г., начиная с модели дефибриллятора ДИ-03, все промышленно выпускавшиеся в Советском Союзе дефибрилляторы были бифазными благодаря разработке бифазного импульса Н.Л. Гурвичем и его сотрудниками из НИИ общей реаниматологии (сейчас РАМН, г. Москва) и технической реализации данного импульса в моделях дефибрилляторов И.В. Вениным и сотр. из уже не существующего Львовского института радиоэлектронной медицинской аппаратуры (РЭМА). Поэтому квазисинусоидальный бифазный импульс получил наименование импульса Гурвича — Венина [13]. При этом в США и Западной Европе только с 2000 г. все дефибрилляторы начали выпускаться на основе бифазного импульса и рекламировались как ноу-хау.
При проведении электрической дефибрилляции обязательным является выполнение трех основных условий: правильного расположения электродов (один справа по парастернальной линии ниже ключицы, другой слева по среднеподмышечной линии в проекции верхушки сердца), в момент нанесения разряда обеспечения силы приложения на электроды в пределах 8 кг и обязательного использования прокладок, смоченных гипертоническим раствором, либо специального электропроводного геля для дефибрилляции.
Недопустимо использование сухих электродов, поскольку это очень существенно снижает эффективность дефибрилляции (сводя ее практически к нулю) и вызывает ожоги кожных покровов [14].
Во время проведения дефибрилляции никто из участников реанимации не должен притрагиваться к пациенту и/или его кровати.
При ФЖ/ЖТ без пульса — 1 мг адреналина и 300 мг амиодарона в/в необходимо ввести только после третьего неэффективного разряда электрического дефибриллятора. В последующем в случае персистирующей ФЖ адреналин вводится каждые 3–5 мин в/в на протяжении всего периода СЛР, амиодарон — по 150 мг перед каждым последующим разрядом дефибриллятора.
Особенности проведения и условия прекращения СЛР
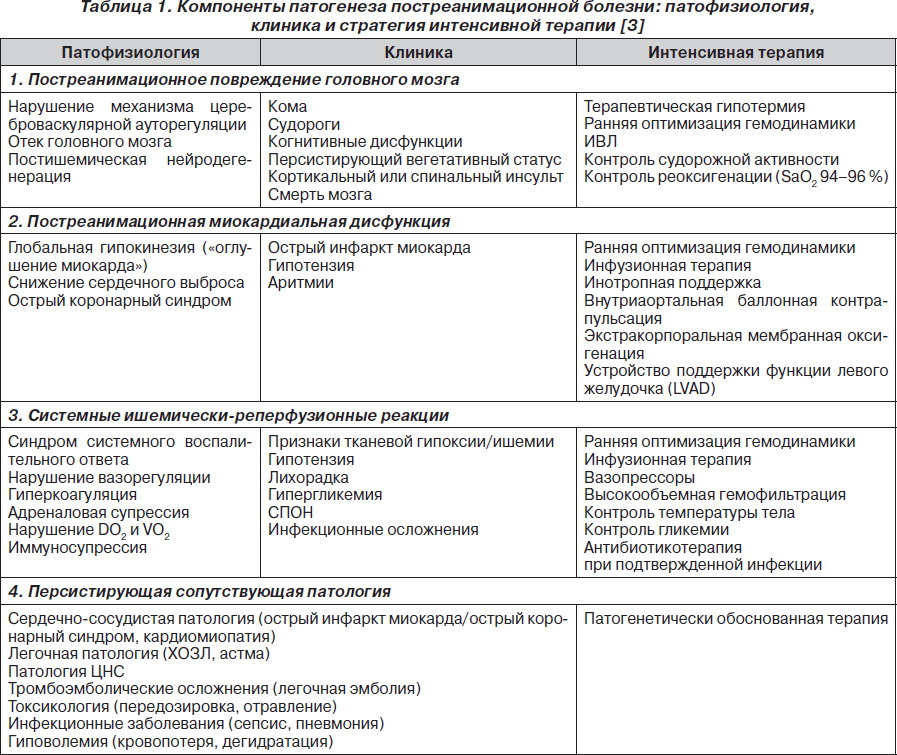
Вероятность благоприятного исхода СЛР при ЭАБП/асистолии (как и при рефрактерной ФЖ/ЖТ) можно повысить, только если имеются потенциально обратимые причины остановки кровообращения, поддающиеся лечению. Они представлены в виде универсального алгоритма «четыре Г — четыре Т» (рис. 3).
Прекращение реанимационных мероприятий
СЛР необходимо проводить так долго, как сохраняется на ЭКГ фибрилляция желудочков, поскольку при этом сохраняется минимальный метаболизм в миокарде, что обеспечивает потенциальную возможность восстановления самостоятельного кровообращения.
В случае остановки кровообращения по механизму ЭАБП/асистолии при отсутствии потенциально обратимой причины (согласно алгоритму «четыре Г — четыре Т») СЛР проводят в течение 30 минут, а при ее неэффективности прекращают.
СЛР более 30 минут проводят в случаях гипотермии, утопления в ледяной воде и передозировке лекарственных препаратов.
Время прекращения реанимационных мероприятий фиксируется как время смерти пациента.
III. Стадия длительного поддержания жизни
Согласно данным Национального регистра по сердечно-легочной реанимации США (National Registry of Cardiopulmonary Resuscitation — NRCPR), среди 19 819 взрослых и 524 детей после восстановления спонтанного кровообращения уровень внутрибольничной летальности составил 67 и 55 % соответственно [15]. По данным эпидемиологического исследования, среди 24 132 реанимированных пациентов в Великобритании уровень летальности в постреанимационном периоде составил 71 % [16]. При этом необходимо отметить, что среди выживших только 15–20 % имеют быстрое восстановление адекватного уровня сознания, остальные 80 % пациентов проходят через постреанимационную болезнь. Причины смерти в постреанимационном периоде: 1/3 — кардиальные (наиболее высок риск в первые 24 часа постреанимационного периода), 1/3 — дисфункция различных экстрацеребральных органов и 1/3 — неврологические (причины смерти в отдаленном периоде постреанимационной болезни — ПРБ) [3].
Согласно В.А. Неговскому, «для постреанимационной болезни (ПРБ) характерна своя особая этиология — неразделимое сочетание глобальной ишемии с реоксигенацией и реперфузией. Поскольку реоксигенация и реперфузия после перенесенной остановки кровообращения не только ликвидируют последствия первичного патологического воздействия, но и вызывают каскад новых патологических изменений. Важно, что причиной этих изменений является не сама по себе глобальная ишемия, а ее сочетание с реоксигенацией и реперфузией» [17].
ПРБ представляет собой комбинацию патофизиологических процессов, включающих 4 ключевых компонента (табл. 1):
1) постреанимационное повреждение головного мозга;
2) постреанимационную миокардиальную дисфункцию;
3) системные ишемически-реперфузионные реакции;
4) персистирующую сопутствующую патологию [3].
Распространенность постреанимационного повреждения головного мозга обусловлена сложностью морфологической структуры головного мозга, выполняемых им функций, а также малой толерантностью к ишемии и гипоксии. Ни одна клетка организма не зависит от уровня кислорода и глюкозы так, как нейрон. Максимальная продолжительность клинической смерти (т.е. аноксии) в условиях нормотермии, при которой возможно выживание нейронов, составляет не более 5 минут.
Нейрональное повреждение при ПРБ носит многофакторный характер и развивается в момент остановки кровообращения, в процессе СЛР, а также в периоде восстановления самостоятельного кровообращения:
— период ишемии — аноксии в момент отсутствия кровообращения во время клинической смерти (no-flow);
— период гипоперфузии — гипоксии при искусственном поддержании кровообращения в процессе СЛР (low-flow), поскольку максимально возможный уровень сердечного выброса (СВ) достигает только 25 % от исходного;
— период реперфузии, состоящий из последовательно развивающихся фаз: no-reflow, следующей затем фазы гиперемии и последующей глобальной и мультифокальной гипоперфузии [18].
В постреанимационном периоде выделяют следующие стадии нарушения перфузии головного мозга после восстановления самостоятельного кровообращения:
1. Начальное развитие мультифокального отсутствия реперфузии (феномен no-reflow).
2. Стадия транзиторной глобальной гиперемии — развивается на 5–40-й минуте с момента восстановления спонтанного кровообращения. Механизм ее развития связан с вазодилатацией сосудов головного мозга за счет повышения внутриклеточной концентрации Na+ и аденозина, а также снижения внутриклеточного рН и уровня Са2+. Длительность ишемии головного мозга в последующем определяет длительность стадии гиперемии, которая, в свою очередь, носит гетерогенный характер в различных регионах головного мозга, приводя к снижению перфузии и набуханию астроцитов.
3. Стадия пролонгированной глобальной и мультифокальной гипоперфузии — развивается от 2 до 12 часов постреанимационного периода. Скорость церебрального метаболизма глюкозы снижается до 50 % от исходного уровня, однако глобальное потребление кислорода мозгом возвращается к нормальному (или более высокому) уровню в сравнении с исходным до момента остановки кровообращения. Церебральное венозное РО2 может находиться на критически низком уровне (менее 20 мм рт.ст.), что отражает нарушение доставки и потребления кислорода. Причина этого заключается в развитии вазоспазма, отека, сладжирования эритроцитов и чрезмерной продукции эндотелинов.
4. Данная стадия может развиваться по нескольким направлениям:
4.1. Нормализация церебрального кровотока и потребления кислорода тканью мозга с последующим восстановлением сознания.
4.2. Сохранение персистирующей комы, когда как общий мозговой кровоток, так и потребление кислорода остается на низком уровне.
4.3. Повторное развитие гиперемии головного мозга, ассоциированное со снижением потребления кислорода и развитием гибели нейронов [19].
Постреанимационная дисфункция миокарда имеет различные клинические проявления. Так, в экспериментах на свиньях было показано снижение в первые 30 мин постреанимационного периода фракции изгнания с 55 до 20 %, а также повышение конечно-диастолического давления (КДД) левого желудочка с 8–10 до 20–22 мм рт.ст. Согласно результатам других исследований, у пациентов в 49 % случаев постреанимационная дисфункция миокарда манифестирует тахикардией, повышением КДД левого желудочка, а в первые 6 часов гипотензией (САД < 75 мм рт.ст.) и низким сердечным выбросом (СИ < 2,2 л/мин/м2) [3].
Согласно последнему международному консенсу, выделяют пять фаз постреанимационного периода, каждая из которых определяет тактику интенсивной терапии (рис. 4) [3].
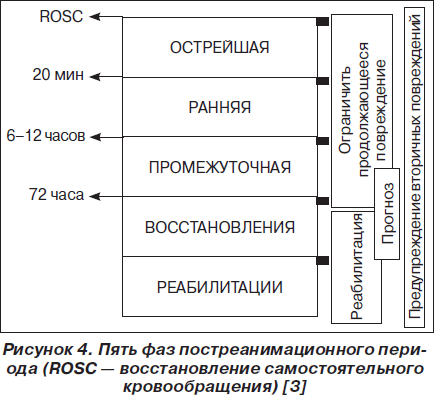
Прогностическая оценка состояния в постреанимационном периоде
Коматозное состояние в течение 48 и более часов выступает предиктором плохого неврологического исхода. Если через 72 часа после остановки кровообращения неврологический дефицит составляет Ј 5 баллов по шкале ком Глазго в отсутствие двигательной реакции в ответ на болевое раздражение или зрачкового рефлекса, это является предиктором развития персистирующего вегетативного состояния у всех больных [3].
Принципы интенсивной терапии постреанимационного периода
1. Экстрацеребральный гомеостаз [2, 3].
1.1. Ранняя оптимизация гемодинамики: поскольку происходит срыв ауторегуляции мозгового кровотока, уровень церебрального перфузионного давления (ЦПД) становится зависимым от уровня среднего артериального давления (САД):
ЦПД = САД – ВЧД.
Поэтому очень важно поддержание нормотензии — САД 70–90 мм рт.ст. Причем выраженные гипотензия и гипертензия должны быть корригированы. ЦВД должно поддерживаться в пределах 8–12 см Н2О;
1.2. Оксигенация: артериальная гипероксия должна быть исключена, уровень FiO2 должен обеспечивать SaO2 94–96 %, поскольку показано, что проведение ИВЛ с FiO2 1,0 в первый час постреанимационного периода ассоциируется с плохим неврологическим исходом за счет создания дополнительного оксидативного стресса на постишемические нейроны.
1.3. Поддержание нормального уровня РаО2 (нормоксемия) и РаСО2 (нормокапния) — вазоконстрикция, вызванная гипервентиляцией, как и гиповентиляция, вызывающая повышение внутричерепного давления, приводит к усугублению церебральной ишемии;
1.4. Поддержание нормотермии тела. Риск плохого неврологического исхода повышается на каждый градус > 37 °С. Согласно A. Takasu et al. (2001), повышение температуры тела > 39 °C в первые 72 часа достоверно повышает риск развития смерти мозга.
1.5. Поддержание нормогликемии — персистирующая гипергликемия ассоциирована с плохим неврологическим исходом. Пороговый уровень, при достижении которого необходимо начинать коррекцию инсулином, — 10,0 ммоль/л. Гипогликемия также должна быть исключена.
1.6. Поддержание уровня гематокрита в пределах 30–35 % — проведение мягкой гемодилюции, обеспечивающей снижение вязкости крови, которая значительно повышается в микроциркуляторном русле как следствие ишемии.
1.7. Контроль судорожной активности введением бензодиазепинов, фентоина, вальпората, а при постоянной эпиактивности — тиопентала натрия.
Целевые значения, необходимые для достижения в постреанимационном периоде:
— САД 70–90 мм рт.ст.;
— ЦВД 8–12 см Н2О;
— гемоглобин > 100 г/л;
— лактат < 2,0 ммоль/л;
— температура 32–34 °С в течение первых 12–24 часов, затем поддержание нормотермии;
— SaO2 94–96 %;
— SvO2 65–75 %;
— DO2 400–500 мл/мин/м2;
— VO2 > 90 мл/мин/м2;
— исключить зависимость потребления кислорода от его доставки.
2. Интрацеребральный гомеостаз.
2.1. Фармакологические методы. На данный момент отсутствуют эффективные и безопасные с точки зрения доказательной медицины методы фармакологического воздействия на головной мозг в постреанимационном периоде. Проведенные на нашей кафедре исследования позволили установить целесообразность применения перфторана в постреанимационном периоде. Перфторан уменьшает отек головного мозга, выраженность постреанимационной энцефалопатии и повышает активность коры мозга и подкорковых структур, способствуя быстрому выходу из коматозного состояния. Перфторан рекомендуется вводить внутривенно, в первые 6 часов постреанимационного периода в дозе 5–7 мл/кг [19].
2.2. Физические методы. В настоящее время гипотермия является наиболее многообещающим методом нейропротекторной защиты головного мозга.
Согласно современным рекомендациям, всем пациентам без сознания, перенесшим остановку кровообращения, необходимо обеспечить проведение терапевтической гипотермии (ТГ) тела до 32–34 °С в течение 12–24 часов [2].
Побочными эффектами ТГ является повышение вязкости крови, холодовой диурез, однако без нарушения функции почек, повышенный риск развития пневмонии. При этом развитие серьезных аритмий редко встречается при Тсо 33 °С, даже у больных с ишемией миокарда. Противопоказаниями к проведению ТГ являются: беременность, кардиогенный шок (АД систолическое менее 90 мм рт.ст. при инфузии симпатомиметиков), передозировка лекарственными препаратами и наркотиками.
В настоящее время рекомендуется выполнение следующих требований к проведению ТГ:
— мониторинг температуры ядра (внутрипищеводной, тимпанитческой, ректальной) и поверхностной температуры, контроль параметров гемостаза, газов крови и электролитов, уровня гликемии и лактата, показателей гемодинамики;
— длительность — 12–24 часа;
— целевая температура ядра 32–34 °С;
— метод — наружное охлаждение при помощи гипотерма или внутривенная инфузия физиологического раствора или раствора Рингера лактат (4 °С) в дозе 30 мл/кг со скоростью введения 100 мл/мин;
— проведение искусственной вентиляции легких;
— для купирования холодовой дрожи — аналгоседация, миорелаксанты, применение вазодилататоров (нитраты);
— медленное согревание — не быстрее 0,2–0,5 °С/ч [20].
Нами используется комбинированная технология индуцирования гипотермии внутривенной инфузией 0,9% NaCl или раствора Рингера лактат (4 °С) в дозе 30 мл/кг, с последующим поддержанием гипотермии наружным охлаждением гипотермом Blanketrol II CSZ до целевой температуры ядра (Тсо) — 32–34 °С в условиях аналгоседации и ИВЛ с обеспечением нормовентиляции.
В заключение отметим, что нам представляется крайне важным внедрение современного протокола СЛЦР в клиническую практику лечебных учреждений и обучение на их основе медицинского персонала, особенно после создания в Украине Национального совета по реанимации.
1. Усенко Л.В., Мальцева Л.А., Царев А.В. Сердечно-легочная и церебральная реанимация: новые рекомендации Европейского Совета по реанимации 2005 г. и нерешенные проблемы реаниматологии на Украине // Медицина неотложных состояний. — 2006. — № 4. — С. 17-22.
2. Deakin C.D., Nolan J.P., Soar J., Sunde K., Koster R.W., Smith G.B., Perkins G.D. European Resuscitation Council Guidelines for Resuscitation 2010. Section 4. Adult advanced life support // Resuscitation. — 2010. — V. 81. — P. 1305-1352.
3. Nolan J.P., Wenmar R.W., Adrie C. et al. Post-cardiac arrest syndrome: Epidemiology, pathophysiology, treatment and prognostication. A Scientific Statement from the ILCOR; AHA Emergency Cardiovascular Care Committee; the Council on Cardiovascular Surgery and Anesthesia; the Council Cardiopulmonary Perioperative, and Critical Care; the Council on Clinical Cardiology; the Council on Stroke // Resuscitation. — 2008. — V. 79. — P. 350-379.
4. Wang H.E., Simeone S.J., Weaver M.D., Callaway C.W. Interruptions in cardiopulmonary resuscitation from paramedic endotracheal intubation // Ann. Emerg. Med. — 2009. — V. 54. — P. 645e1-652e1.
5. Koster R.W., Bauhin M.A., Bossaert L.L. et al. European Resuscitation Council Guidelines for Resuscitation 2010. Section 2. Adult basic life support and automated external defibrillators // Resuscitation. — 2010. — V. 81. — P. 1277-1292.
6. Handley A.J., Koster R., Monsieurs K., Perkins G.P., Davies S., Bossaert L. Adult basic life support and use of automated external defibrillators // European Resuscitation Council Guidelines for Resuscitation 2005 / J.P. Nolan, P. Baskett (Ed.). — Elsevier, 2005. — S7- S23.
7. Vaknin Z., Manisterski Y., Ben-Abraham R. et al. Is endotracheal adrenaline deleterious because of the beta adrenergic effect? // Anesth. Analg . — 2001. — V. 92. — P. 1408-1412.
8. Elizur A., Ben-Abraham R., Manisterski Y. et al. Tracheal epinephrine or norepinephrine preceded by beta blockade in a dog model. Can beta blockade bestow any benefits? // Resuscitation. — 2003. — V. 59. — P. 271-276.
9. Engdahl J., Bang A., Lindqvist J., Herlitz J. Can we define patients with no and those with some chance of survival when found in asystole out of hospital? // Am. J. Cardiol. — 2000. –V. 86. — P. 610-614.
10. Engdahl J., Bang A., Lindqvist J., Herlitz J. Factors affecting short- and longterm prognosis among 1069 patients with out-of-hospital cardiac arrest and pulseless electrical activity // Resuscitation. — 2001. — V. 51. — P. 17-25.
11. Deakin C.D., Nolan J.P., Sund K., Koster R.W. European Resuscitation Council Guidelines for Resuscitation 2010. Section 3. Electrical therapies: Automated external defibrillators, defibrillation, cardioversion and pacing // Resuscitation. — 2010. — V. 81. — P. 1293-1304.
12. Tsarev A.V., Ussenko L.V. Comparison between biphasic quasisinosoidal and truncated waveforms in a swine model of VF // Resuscitation. — 2010. — V. 81S-S54.
13. Ussenko L.V., Tsarev A.V., Leschenko Y.A. Naum L. Gurvich: A pioneer of defibrillation // Resuscitation Greats / P. Baskett, T. Baskett (Eds.). — Clinical Press, 2007. — P. 200-202.
14. Усенко Л.В., Царев А.В. Сердечно-легочная и церебральная реанимация: Практическое руководство. — 2-е изд., испр. и доп. — Днепропетровск, 2008. — 47 с.
15. Nadkarni V.M., Larkin G.L., Peberdy M.A. et al. First documented rhytm and clinical outcome from in-hospital cardiac arrest among children and adults // JAMA. — 2006. — V. 295. — P. 50-57.
16. Nolan J.P., Laver S.R., Welch C.A., Harrison D.A., Gupta V., Rowan K. Outcome following admission to UK intensive care units after cardiac arrest: a secondary analysis of the ICNARC Care Mix Programme Database // Anaesthesia. — 2007. — V. 62. — P. 1207-1216.
17. Неговский В.А., Гурвич А.М. Постреанимационная болезнь — новая нозологическая единица. Реальность и значение // Экспериментальные, клинические и организационные проблемы реаниматологии. — М.: НИИОР, 1996. — С. 3-10.
18. Cerchiari E.L. Postresuscitation syndrome // Cardiac Arrest: The science and practice of resuscitation medicine (2nd ed.) / Ed. by N.A. Paradis, A.R. Halperin, K.B. Kern, V. Wenzel, D.A. Chamberlaine. — Cambridge University Press, 2007. — P. 817-828.
19. Усенко Л.В., Царев А.В., Яровенко В.В. Постреанимационная болезнь: далеко не реализованный потенциал // Медицина неотложных состояний. — 2008. — № 4. — С. 9-16.
20. Усенко Л.В., Царев А.В. Искусственная гипотермия в современной реаниматологии // Общая реаниматология. — 2009. — № 1. — С. 21-23.