Журнал «Медицина неотложных состояний» 4(35) 2011
Вернуться к номеру
Критические состояния в акушерско-реанимационной практике
Авторы: Евдокимов Е.А., Лирцман И.В., Буров Н.Е., Евдокимов А.Э., Братищев И.В., Проценко Д.Н., Яковлева И.И. ГОУ ДПО РМАПО, ГКБ № 20, ГКБ № 7, ГКБ № 1 им. Н.И. Пирогова, ГКБ им. С.П. Боткина, г. Москва, Россия
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
Проанализированы результаты интенсивной терапии (ИТ) 93 пациентов в акушерско-реанимационной практике по сводному материалу 3 лечебных учреждений практического здравоохранения г. Москвы: сводные материалы ГКБ № 20, ГКБ № 7, ГКБ № 1, выездной акушерско-реанимационной бригады ГКБ им. С.П. Боткина. Причинами критического состояния были: гестоз тяжелой степени (39 беременных), кровотечение, геморрагический шок 1–4-й ст. (n = 18), экстрагенитальная патология (n = 36). Состояние пациентов расценивали как тяжелое или крайне тяжелое, по шкале АРАСНЕ II тяжесть состояния составила 13,46 балла. Пациентам проводилась комплексная патогенетически обоснованная и симптоматическая интенсивная терапия с соблюдением современных стандартов и алгоритмов в диагностике и лечении, которые обеспечили благоприятный исход у 92 больных. Летальный исход (1 %) наступил у одной пациентки. Соблюдение основных принципов диагностики, стандартов и ИТ при оказании акушерской помощи, а также максимальное приближение высококвалифицированной реанимационной помощи в акушерстве стали решающими факторами снижения материнской смертности в системе здравоохранения г. Москвы.
Критические состояния, гестоз, кровопотеря, экстрагенитальная патология, интенсивная терапия, материнская летальность.
Введение
Под критическим состоянием в акушерстве следует понимать крайнюю степень патологии, при которой требуются искусственное замещение или активная поддержка жизненно важных функций организма матери и плода, поскольку ауторегуляция в их организме резко нарушена. Изучение критических состояний в акушерско-реанимационной практике с учетом анализа причин проведения адекватной интенсивной терапии (ИТ) и профилактики этих состояний является одной из важнейших задач практического здравоохранения для снижения материнской смертности (МС).
По данным ВОЗ (2005 г.), ежегодно из 210 000 000 беременных в мире умирает более 500 тыс. женщин в связи с родами и беременностью — 0,3 %. Причинами материнской смертности являлись: кровотечения — 25 %, инфекция — 15 %, эклампсия — 12 %, аборт — 3 %, трудные роды — 8 %, другие прямые причины — 8 %, косвенные причины — 20 %.
Материнская смертность в России в последние годы все еще остается достаточно высокой: в 2004 г. она составила 29,3 на 100 000, за неполный 2008 г. (с января по ноябрь) — в пределах 17,3 на 100 000 (В. Широкова, 2008).
От септических осложнений умирает каждая четвертая роженица (23,4 % от умерших), от кровотечения и экстрагенитальных заболеваний — каждая пятая (22,1 и 21,2 % соответственно), каждая седьмая — от токсикоза беременности (13,2 %) [1–3]. По данным выездной бригады (И.В. Братищев), в 2008 г. причиной вызова реанимационной бригады в родильные дома были: кровотечение — 50 %, гестоз — 32 %, прочие — 18 %.
В связи с этим полезно знать, как работают отделения реанимации и ИТ обычных рядовых больниц Москвы на фоне достаточно неблагоприятной в стране общей статистики по показателю материнской смертности.
Цель данного сообщения — анализ критических состояний в акушерско-реанимационной практике и результатов их лечения по материалам ОРИТ в ГКБ № 20, 1, 7 и выездной реанимационной бригады, принимавшей участие в ИТ на начальном этапе и в транспортировке пациентов в ОРИТ вышеперечисленных лечебных учреждений.
Материал и методы
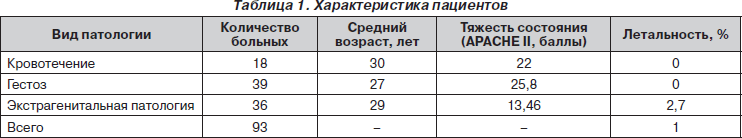
За период с 2006 по 2009 г. в ОРИТ городских клинических больниц № 20, 1 и 7 находились на лечении 93 женщины, поступившие в критическом состоянии. Материал представлен в табл. 1.
У 39 пациенток основной причиной критического состояния был гестоз 2–3-й степени, преэклампсия, эклампсическая кома, судорожный синдром. Возраст от 18 до 39 лет. Тяжесть состояния при поступлении расценивалась по АРАСНЕ II как 25,8 балла. У 9 % беременных гестоз развился в период 20–30 нед. беременности, у 25 % — в период 30–40 нед.
При поступлении в ОРИТ их состояние расценивали как крайней тяжелое. Сроки беременности у 2 пациенток —28 недель, у остальных — свыше 33 недель. У 3 была двойня, у 2 — мертвый плод. У 5 на фоне гестоза тяжелой степени имела место кровопотеря вследствие маточной гипотонии, предлежания плаценты. Оперативное родоразрешение (кесарево сечение) произведено у 34, у 5 — самостоятельные роды.
Тяжесть состояния беременных в этой группе была обусловлена гестозом тяжелой степени, выраженной интоксикацией, постгеморрагической анемией, отеком головного мозга, судорожным синдромом, коматозным состоянием, интерстициальным отеком легких, пневмонией, расстройствами метаболизма.
Большинству пациенток проводили ИВЛ в основном в режиме IPPV в течение 3–5 сут. с последующим поэтапным переводом на спонтанное дыхание. Длительность ИВЛ и респираторной поддержки в среднем составила 8,5 сут. Трахеостомию обычно производили на 2-е — 3-и сут. после выяснения необходимости проведения пролонгированной ИВЛ.
Всем проводили адекватную инфузионно-трансфузионную терапию, соответствующую медикаментозную и антибактериальную терапию: антигипоксанты, антиоксиданты, антипиретическая терапия, экстракорпоральные методы лечения (ПРИЗМА-технология) и пр.
За больными устанавливалось круглосуточное наблюдение (сестринский пост), осуществлялось непрерывное клиническое наблюдение, обеспечивался аппаратный мониторинг, ежедневные осмотры в формате консилиумов в составе администрации больницы, акушеров, заведующего отделением и лечащего врача. Использовали все современные средства диагностики: УЗИ, рентгенографию, ЭКГ, ЭЭГ, биохимические и клинические лабораторные исследования, КТ, МРТ.
Длительность пребывания в ОРИТ пациентов в группе гестоза составила 22,8 сут. с колебаниями от 3 до 24 сут. Летальных исходов в этой группе не было. Всех пациенток переводили в родильные дома после надежной стабилизации основных параметров гомеостаза.
Таким образом, своевременная диагностика гестоза, правильная акушерская тактика, быстрое родоразрешение, своевременная транспортировка пациентов в ОРИТ и адекватная ИТ явились основой благополучных исходов при критическом состоянии у рожениц с тяжелыми формами гестоза.
У 18 рожениц, поступивших в ОРИТ, ведущей причиной критического состояния была массивная кровопотеря. Тяжесть состояния при поступлении расценивалась по АРАСНЕ II как 22 балла. Причиной кровотечения у 44 % пациенток были предлежание или отслойка плаценты, у 34 % пациенток — гипотония или атония матки, у 11 % — внутрибрюшинное кровотечение после кесарева сечения, у 11 % — разрыв матки. У 2 рожениц имела место антенательная смерть плода. Объем кровопотери составлял до 2 л в 50 % случаев, 2–4 л — у 40 % пациенток, более 4 л — у 10 % пациенток. У 12,5 % пациенток констатировали геморрагический шок 1-й степени, у 37,5 % — 2-й ст., у 37,5 % — 3-й ст. и у 12,5 % — 4-й степени. Уровень гемоглобина снижался до 33 г/л. Общий объем инфузионных сред достигал 10 л и более. Перевязка подвздошных сосудов произведена у 40 % больных, экстирпация матки — у 20 %, прошивание матки — у 30 %.
В ОРИТ проводили адекватную по объему и качеству инфузионно-трансфузионную терапию, коррекцию анемии и гиповолемии, ДВС-синдрома, лечение отека мозга и интерстициального отека легких, ИВЛ, коррекцию газообмена, симптоматическую и патогенетически обоснованную терапию. У всех рожениц в группе с кровопотерей проводили с 1-х суток ИВЛ с седацией: у 20 % — в режиме SIMV, у 80 % — IPPV. На 3-и сутки режим SIMV применяли у 50 % пациенток. На 5-е сутки лишь 10 % больных этой группы оставались на режиме SIMV. Средняя продолжительность ИВЛ составила 4,8 дня.
Летальных исходов не было. Средний срок пребывания пациентов в ОРИТ составил 9,7 сут. с колебаниями от 3 до 27 дней. Удлинение сроков пребывания было связано с наличием осложнений в виде ДВС, пневмонии, гипоксической энцефалопатии, острого пиелонефрита, нефропатии, сепсиса и др.
Таким образом, массивная кровопотеря у 6 рожениц была обусловлена не только акушерской патологией, но и нарушениями в организации оказания медицинской помощи на первоначальном этапе (в родильных домах), тактическими и техническими просчетами со стороны акушеров и анестезиологов, в особенности при атонических и гипотонических кровотечениях.
У 36 беременных женщин критические состояния различной степени тяжести возникли на фоне экстрагенитальной патологии. У всех пациенток сроки беременности находились в пределах от 22 до 37 нед. Причины экстрагенитальной патологии были следующими: пневмония — 28 %; перитонит — 14 %; сепсис — 14 %; онкология — 10 %; пиелонефрит — 19 %, ЖКК — 10 %; прочие — 5 %.
Особое беспокойство вызывали пациентки из группы с хирургической патологией. У одной пациентки при беременности 29 нед. состояние ухудшилось в связи со стерильным панкреонекрозом и желчнокаменной болезнью, остроту которых удалось погасить консервативными методами. Второй пациентке при беременности 22 нед. произведена холецистэктомия по поводу обострения калькулезного холецистита. Послеоперационный период осложнился гипертоническим кризом, признаками нефропатии, предэклампсии, судорожным симптомом, что привело к срочному кесареву сечению. Провокация была вызвана оперативным вмешательством: холецистэктомией, общей анестезией, комплексом препаратов, входящих в премедикацию, индукцию, в поддержание анестезии, и особенностями послеоперационного периода (тошнотой, рвотой, болью, стрессом, температурной реакцией). У третьей пациентки после срочных родов наступило абсцедирование пиелонефрита и произведена нефрэктомия. У четвертой пациентки при беременности 36 нед. на фоне почечной колики было выполнено срочное кесарево сечение с одновременной нефрэктомией в связи с распадающейся опухолью почки. У пятой пациентки выполнена нефрэктомия в связи с карбункулом правой почки.
Из других экстрагенитальных заболеваний следует отметить наличие полисегментарной пневмонии и флегмоны мягких тканей плеча, других осложнений, указанных выше. Тяжесть состояния по АРАСНЕ II составила 13,46 балла. Длительность пребывания в ОРИТ пациентов в этой группе составила 10 сут. с колебаниями от 2 до 20 дней. Средняя продолжительнось ИВЛ — 2,6 сут.
В ОРИТ всем пациенткам проведена сиптоматическая терапия, коррекция функциональных расстройств, устранены угрожающие жизни причины, и они переведены в профильные отделения. В этой группе умерла 1 пациентка на фоне септического эндокардита, пиелонефрита контралатеральной почки, острой почечной недостаточности и полисегментарной пневмонии. Летальный исход был связан с развитием сепсиса.
Таким образом, экстрагенитальная патология у беременных по представленному материалу оказалась самой непредсказуемой в плане течения патологического процесса. Отмечены определенные трудности в диагностике заболевания и принятии решений в связи с желанием сохранить беременность, уменьшить действие вредных факторов на плод. Анализ клинического материала позволяет прийти к выводу, что при беременности всех периодов следует воздерживаться от хирургических вмешательств, выполняемых по относительным показаниям. Проведение хирургического вмешательства и анестезии явилось провоцирующим фактором в развитии токсикоза и осложнений течения беременности.
Обсуждение результатов
Проведенный анализ критических состояний в акушерско-реанимационной практике на примере реанимационных отделений ГКБ № 20, 1, и 7 показывает существенную разницу в эффективности лечения пациентов данного контингента по сравнению с официальными данными МЗСР по материнской смертности в России за 2004 г. (на 440 случаев смерти). В них указаны средние по стране данные смертности при токсикозе беременных — 12 %, при кровотечениях — 18 %, септических осложнениях — 17 %, экстрагенитальных заболеваниях — 17 % (О.В. Шарапова, 2004).
В приведенном исследовании летальных исходов не было даже у рожениц с тяжелейшими гестозами, эклампсической комой, массивными кровопотерями до 4,5 л. Отмечен один смертельный исход при наличии экстрагенитального заболевания, описанный выше. Во всей группе пациентов в критическом состоянии зарегистрирован один летальный исход — 1 %. Эти результаты резко контрастируют с данными о материнской смертности в России в целом.
Какими же средствами эти положительные результаты достигались? Ответ может быть прост: в основном за счет четкой организации проведения диагностического и лечебного процесса в системе городского здравоохранения. В практической работе ОРИТ в 3 указанных лечебных учреждениях г. Москвы (ГКБ № 20, 1 и 7) в обязательном порядке проводились следующие мероприятия:
— организация консилиума в составе врача-реаниматолога, акушера-гинеколога, невролога, окулиста, клинического фармаколога, при необходимости — специалиста другого профиля;
— осуществлялось быстрое и оперативное обследование пациента с включением ЭКГ, рентгеновского исследования, УЗИ + УЗДГ, МРТ и КТ, ЭГДС с постановкой назоеюнального зонда для энтерального питания;
— обеспечивался лабораторный мониторинг: анализ крови общий + биохимия, коагулограмма, анализ мочи, посев крови, мочи и мокроты;
— мониторинг КТГ плода (у беременных);
— установка персонального круглосуточного поста медицинских сестер;
— строгое соблюдение санитарно-гигиенического режима.
При этом придерживались следующего алгоритма лечебных мероприятий:
— деэскалационная антибиотикотерапия (меронем 3 г/сут, ванкомицин, противогрибковые препараты);
— защита слизистой ЖКТ (лосек, квамател);
— деконтаминация кишечника;
— раннее энтеральное кормление сбалансированными смесями;
— ИВЛ с принудительным режимом и жесткой седацией при ОРДС с ПДКВ — 8–12 см вод.ст. с применением «рекрутмента», ранний переход на трахеостомию. В последующем — своевременный перевод на вспомогательные режимы дыхания, ежедневная диагностическая и лечебная бронхоскопия (антибиотики, флуимуцил, биопарокс);
— введение низкомолекулярных гепаринов;
— инфузионно-трансфузионная терапия с контролем по объему, темпу и качеству. Динамика контроля ЦВД, диуреза, гидробаланса. Применение эритромассы, отмытых эритроцитов, СЗП, крахмальных и кристаллоидных растворов;
— магнезиальная терапия (24 г/сут), гипотензивные средства, бета-блокаторы;
— продленная ЭА, блокаторы Са-каналов;
— экстракорпоральная детоксикация (ПРИЗМА-технология).
Таким образом, выполнение указанного алгоритма лечебных мероприятий создало основу для благоприятного течения критических состояний в акушерстве, вызванных различными причинами.
Заключение
Кроме мероприятий, проводимых в ОРИТ и приведших к положительным результатам при выведении акушерских пациентов из критических состояний, следует отметить ряд дополнительных общих положений, реализация которых осуществлялась в системе московского здравоохранения.
Во-первых, следует отметить эффективность тех методических указаний, которые даются главными специалистами департамента здравоохранения врачам-акушерам, работающим в системе городского родовспоможения г. Москвы, направленных на корректное ведение родов, выработку правильных решений при наличии тех или иных осложнений родов или послеродового периода. В большинстве наблюдений чувствовалась достаточно уверенная тактика акушеров. Однако анализ изложенного материала позволял выявить некоторые недочеты в проведении профилактики различных осложнений родов или послеродового периода. Врачам-акушерам и врачам-анестезиологам в равной степени необходимо учитывать и вырабатывать настороженность к пациентам группы риска (первородящим женщинам, ожидающим двойню, имеющим экстрагенитальные заболевания, половые инфекции, аллергию и пр.). Нередко просчеты в анализе анамнеза, недооценка состояния пациентки, ошибки в прогнозе развития патологического состояния приводили к развитию критических состояний.
Во-вторых, обращает на себя внимание положительная тенденция в современных условиях — заметное сдержанное отношение к экстирпации матки при атонических кровотечениях и активная установка на перевязку подвздошных сосудов как средство остановки маточного кровотечения. В связи с этим целесообразно, чтобы каждый оперирующий акушер-гинеколог в родильных домах владел оперативной техникой остановки маточного кровотечения, поскольку вызов соответствующего специалиста, консультанта или оперирующего врача для перевязки подвздошных сосудов обычно связан с потерей драгоценного времени, что приводит к развитию критического состояния.
В-третьих, предпочтительный выбор проводниковых (ЭА, СА) вариантов анестезии по сравнению с ингаляционными и внутривенными анестетиками следует считать важным компонентом в профилактике осложнений родов и ближайшего послеродового периода в системе родовспоможения г. Москвы, поскольку ограничивает медикаментозную полипрагмазию матери и плода и ее пагубное влияние на тонус матки.
В-четвертых, быстрая транспортировка пациентов в критическом состоянии в ОРИТ силами и средствами выездного центра реанимации г. Москвы с проведением транспортной коррекции жизненно важных систем является одним из важных условий достижения благоприятных исходов при лечении рожениц в системе родовспоможения г. Москвы.
В-пятых, тщательная отработка техники инфузионно-трансфузионной терапии, соблюдение качественного состава и объема инфузионных средств, применение кровосберегающих технологий (собранный «Селлсейвер» в операционной) вместе с поддержанием адекватного газообмена и нутритивной поддержкой занимали приоритетное положение при проведении инфузионно-трансфузионной терапии острых массивных кровопотерь.
Таким образом, соблюдение основных принципов диагностики и стандартов при оказании акушерской помощи, а также максимальное приближение высококвалифицированной реанимационной помощи в акушерстве явились решающими факторами снижения материнской смертности в системе здравоохранения г. Москвы.
1. Кулаков В.И., Серов В.Н., Абубакирова А.М. Акушерские кровотечения. — М.: Триада-Х, 1998.
2. Кулаков В.И., Серов В.Н., Абубакирова А.М., Федорова Т.А. Интенсивная терапия в акушерстве и гинекологии. — М.: МИА, 1998.
3. Серов В.Н., Маркин С.А. Критические состояния в акушерстве. — М.: Медгиз, 2003.