Журнал «Медицина неотложных состояний» 4(35) 2011
Вернуться к номеру
Случай длительной сердечно-легочной реанимации с полным неврологическим восстановлением у родильницы с геморрагическим шоком III–IV степени
Авторы: Царев А.В., Рубан Н.К., Максименко А.В., Дубина В.Н., Китова И.В., Кобеляцкий Ю.Ю. Днепропетровская государственная медицинская академия КУ «Областная клиническая больница им. И.И. Мечникова», г. Днепропетровск
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
Постреанимационная болезнь характеризуется неразделимым сочетанием глобальной ишемии с реоксигенацией и реперфузией. Реоксигенация и реперфузия после перенесенной остановки кровообращения не только ликвидируют последствия первичного патологического воздействия, но и вызывают каскад новых патологических изменений. Необходимо еще раз подчеркнуть, что причиной этих изменений является не сама по себе глобальная ишемия, а ее сочетание с реоксигенацией и реперфузией.
Наиболее распространенным вариантом течения постреанимационной болезни является постаноксическая энцефалопатия. Распространенность постаноксической (постреанимационной) энцефалопатии обусловлена сложностью морфологической структуры головного мозга, выполняемых им функций, а также малой толерантностью к ишемии и гипоксии, которая определяется спецификой метаболизма и функционирования нейронов — сочетанием высокого уровня метаболической активности и низкого запаса кислорода, небольшого резерва макроэргических соединений.
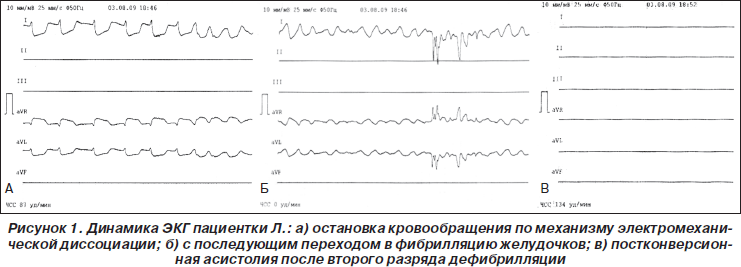
Больная Л., 25 лет, поступила в Днепропетровскую областную клиническую больницу им. И.И. Мечникова с диагнозом: II беременность, 40 недель, головное предлежание. Предполагаемый крупный плод, раннее излитие околоплодных вод, клинически узкий таз, гестационный пиелонефрит. Рекомендовано проведение родоразрешения путем операции кесарево сечение в ургентном порядке. Через 5 минут после извлечения живого ребенка у больной наступила остановка кровообращения по механизму электромеханической диссоциации с переходом в асистолию. Проведенный комплекс сердечно-легочной реанимации (СЛР) в течение 2 минут обеспечил восстановление гемодинамически эффективного ритма (на ЭКГ — синусовая тахикардия). В то же время у больной отмечено развитие клинической картины ДВС-синдрома, начата гемостатическая терапия инфузией свежезамороженной плазмы (СЗП). Состояние расценено как эмболия околоплодными водами. Было принято решение о расширении объема операции. Через 50 минут с момента первой остановки кровообращения на кардиомониторе отмечается развитие нарушения ритма с переходом в фибрилляцию желудочков. Немедленно начаты реанимационные мероприятия, включающие начальное проведение электрической дефибрилляции. После нанесения двух разрядов дефибрилляции с интервалом в 2 минуты на фоне проводимого комплекса СЛР у больной отмечен постконверсионный переход фибрилляции желудочков в менее благоприятный механизм остановки кровообращениыя — асистолию (рис. 1). Отсутствие восстановления организованного ритма после разрядов дефибрилляции и, наоборот, постконверсионный переход фибрилляции желудочков в асистолию указывали на наличие одной из серьезных потенциально обратимых причин, приведших к развитию остановки кровообращения, — предположительно остановки «пустого» сердца на фоне острой гиповолемии. Продолжены реанимационные мероприятия согласно современному протоколу СЛР. У больной через 10 минут с момента повторной остановки кровообращения клинически появились признаки массивного кровотечения на фоне тяжелой коагулопатии. Продолжена гемостатическая терапия (контрикал 100 тыс. ЕД в/в, трамексановая кислота 20 мл в/в, свежезамороженная плазма группы А(II)). В полученных лабораторных анализах показатели красной крови составили: Ht — 0,13 л/л, Hb – 42 г/л); время свертывания — кровь не сворачивалась на протяжении 30 минут. Начата гемотрансфузия эритроцитной массы А(II) Rh+. Через 14 минут СЛР восстановлен гемодинамически эффективный синусовый ритм. Оперативное вмешательство продолжено. Проводится интенсивная инфузионно-трансфузионная терапия, включая введение коллоидных растворов под давлением. Несмотря на проводимый комплекс интенсивной терапии, через 10 минут после восстановления кровообращения у больной зарегистрирована третья остановка кровообращения по механизму асистолии. Немедленно начаты реанимационные мероприятия. В процессе СЛР неоднократно отмечалось кратковременное (длительностью около 60–120 секунд) восстановление организованного ритма на ЭКГ (синусовая тахикардия), однако гемодинамически неэффективного, с последующим переходом в асистолию. Отсутствие восстановления насосной функции сердца, несмотря на восстановление организованной биоэлектрической активности сердца, указывало на продолжающееся массивное кровотечение и развитие остановки «пустого» сердца на фоне острой гиповолемии. Проводимый комплекс СЛР на фоне массивной инфузионно-трансфузионной терапии через 30 минут позволил восстановить гемодинамически эффективный ритм. Таким образом, суммарно период СЛР составил 46 минут.
Рассчитанный дефицит объема циркулирующей крови у пациентки составил 70 %, что соответствовало IV уровню кровопотери. На протяжении первых 12 часов с момента оперативного родоразрешения суммарный объем инфузионно-трансфузионной терапии составил 10 л 955 мл, который включал в себя: трансфузию 2235 мл эритроцитной массы, 2470 мл СЗП, 13 доз криопреципитата, инфузию 3350 мл коллоидных растворов (растворы низкомолекулярного ГЭК 130/0,4, гелофузина), 2800 мл кристаллоидных растворов, перфторана в объеме 100 мл. С целью обеспечения гемостаза было введено две дозы (4,8 мг) препарата ново-севен.
В дальнейшем отмечалось благоприятное течение постреанимационной болезни. На 2-е — 3-и сутки постреанимационного периода с целью коррекции глобулярного объема и показателей гемостаза была произведена гемотрансфузия 1955 мл эритроцитной массы А(II) Rh+ и СЗП А(II) в объеме 500 мл. С целью органопротекции и прежде всего нейропротекции проводилась инфузия перфторана. Проводилась гемофильтрация аппаратом Prisma. С 7-х суток было проведено 7 сеансов гипербарической оксигенации. На протяжении 4 суток пациентка находилась на искусственной вентиляции легких, после восстановления сознания, адекватного внешнего дыхания и кашлевого рефлекса была отлучена от респиратора и экстубирована.
На фоне проводимого комплекса интенсивной терапии отмечалось постепенное восстановление неврологического статуса до уровня ясного сознания. Пациентка в течение 14 суток находилась на лечении в отделении реанимации и интенсивной терапии акушерского профиля, затем была переведена в послеродовое отделение.
Диагноз: состояние после операции кесарево сечение по поводу II беременности 40 недель, клинически узкого таза. Эмболия околоплодными водами, кардиопульмональный шок. ДВС-синдром. Экстирпация матки с правой маточной трубой, хориоамнионит. Геморрагический шок III–IV степени. Постреанимационная болезнь.
На фоне полного восстановления в удовлетворительном состоянии пациентка была выписана домой.
Данный клинический случай свидетельствует о важности использования универсального алгоритма («четыре Г — четыре Т»: гиповолемия, гипотермия, гипоксия, гипо-/гиперкалиемия; тампонада сердца, токсическая передозировка, тромбоз, напряженный пневмоторакс), когда проводимая электрическая дефибрилляция не восстановила синусовый ритм, а наоборот, обусловила постконверсионный переход фибрилляции желудочков в асистолию, что в данной ситуации указывало на одну из потенциально обратимых причин остановки кровообращения – острую гиповолемию еще до момента появления клинически видимых признаков массивного кровотечения.