Журнал «Медицина неотложных состояний» 5 (36) 2011
Вернуться к номеру
Диуретическая терапия у больных с хронической сердечной недостаточностью
Авторы: Киношенко Е.И., Ковалева Е.А., Нудьга А.Н., Никонов В.В. Харьковская медицинская академия последипломного образования Харьковская городская клиническая больница скорой и неотложной медицинской помощи
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
В статье продемонстрирована важность диуретической терапии у пациентов с сердечной недостаточностью. Опираясь на данные доказательной медицины, описаны преимущества и эффекты торасемида.
Хроническая сердечная недостаточность, диуретики, торасемид.
Больные с различной степенью выраженности сердечной недостаточности (СН) в европейской популяции составляют, по данным ряда авторов, от 0,4 до 2 %. Частота ее быстро увеличивается с возрастом. В отличие от других распространенных сердечно-сосудистых заболеваний смертность от сердечной недостаточности, скорректированная по возрасту, также повышается. Около половины больных с этим диагнозом умирают в течение 4 лет, а среди пациентов с тяжелой сердечной недостаточностью летальность в течение 1 года превышает 50 %. К числу основных достижений в изучении причин сердечной недостаточности можно отнести установление патогенетической роли нейрогуморальных систем, которое позволило коренным образом пересмотреть подходы к лечению этого состояния. В настоящее время большое внимание уделяется не только купированию симптомов, но и профилактике прогрессирования сердечной недостаточности и смерти. С этой целью чаще всего используют ингибиторы ангиотензинпревращающего фермента (АПФ) и b-адреноблокаторы. Среди последних доказанной эффективностью у больных с сердечной недостаточностью обладают карведилол, метопролол и бисопролол. Хотя блокаторы нейрогуморальных систем улучшают прогноз больных с сердечной недостаточностью и задерживают ее прогрессирование, они в первые дни лечения не оказывают непосредственного влияния на клинические проявления этого состояния, требуется время для появления симптомов клинического улучшения. Более того, неосторожное (неправильно подобранные дозы) применение b-адреноблокаторов при декомпенсации сердечной недостаточности может привести к нарастанию симптомов за счет отрицательного инотропного действия, ингибиторы АПФ нередко вызывают артериальную гипотензию (в то же время назначение, к примеру, эланаприла в дозе 1,25 мг у больных с СН и гипотензией за счет снижения периферического сопротивления повышает артериальное давление и улучшает состояние больных). Однако назначение блокаторов нейрогуморальных систем для лечения таких больных не отменяет назначения диуретиков. Важность адекватной диуретической терапии в лечении СН демонстрирует следующее наблюдение.
Больной В., 68 лет, обратился в клинику в феврале 2010года с жалобами на одышку при ходьбе по ровному месту, приступы удушья, возникающие в положении лежа, сердцебиение, выраженные отеки ног, периодически тупые ноющие боли в области сердца, не снимающиеся нитроглицерином, тяжесть в правом подреберье.
Одышка появилась около 2 лет назад. Первоначально она возникала только при подъеме по лестнице, однако постепенно нарастала. Иногда беспокоили боли в области сердца, не связанные с физической нагрузкой.
При обследовании в тот период: цианоз слизистых, АД 130/70, ЧСС 100 уд/мин. Тоны сердца приглушены, деятельность ритмична. В нижних отделах легких ослабленное дыхание, влажные хрипы. Живот мягкий, печень увеличена до 4 см, плотная, болезненная. Выраженная пастозность голеней. На ЭКГ блокада левой ножки пучка Гиса. При эхокардиографии выявлены умеренная дилатация левого желудочка и снижение фракции выброса до 40 %. Значимое увеличение КДО, участки гипокинезии по передней стенке левого желудочка. Диагностированы ИБС, стабильная стенокардия III функционального класса, ишемическая кардиопатия, постинфарктный кардиосклероз, СН IIб. Лечился амбулаторно и нерегулярно.
Ухудшение состояния отмечает с лета прошлого года, когда усилилась одышка, появились приступы сердечной астмы, утомляемость, отеки ног, увеличение живота, уменьшилось количество выделяемой мочи. Кардиолог в поликлинике расценил развитие сердечной недостаточности как следствие ИБС. От госпитализации больной отказался. К терапии были добавлены дигоксин в дозе 0,25 мг/сут, фуросемид по 40 мг через день, доза эналаприла увеличена до 10 мг/сут. В результате лечения самочувствие улучшилось: уменьшились одышка и отеки, улучшился сон, увеличился диурез.
Спустя 2–3 месяца вновь отмечено ухудшение состояния. Беспокоили одышка и боли в области сердца при небольшой физической нагрузке, определялись распространенные отеки. Больной ежедневно принимал фуросемид по 80 мг, однако добиться существенного увеличения диуреза не удавалось. На фоне активной диуретической терапии несмотря на прием панангина наблюдалось снижение уровня калия до 3,2 ммоль/л. Доза эналаприла была увеличена до 20 мг/сут, но затем ее пришлось снизить из-за возникшей артериальной гипотензии. После присоединения спиронолактона в дозе 50 мг/сут отеки несколько уменьшились, однако выраженная одышка, приступы сердечной астмы и склонность к гипокалиемии сохранялись.
При поступлении состояние тяжелое. Ортопноэ. Цианоз лица. Выраженные отеки ног. В легких в нижних отделах выслушиваются мелкопузырчатые хрипы, ЧДД 28 в 1 мин. Частота сердечных сокращений 92 в 1 мин, АД 110/70 мм рт.ст. Тоны сердца глухие, систолический шум на верхушке сердца. Печень увеличена до 5 см, плотная, болезненная. Селезенка не увеличена. На ЭКГ блокада левой ножки пучка Гиса. При рентгенографии выявлено увеличение сердца, усиление легочного рисунка. При эхокардиографии обнаружены дилатация левых камер сердца (диастолический размер левого желудочка 7,3 см) и снижение фракции выброса левого желудочка до 33 %.
Тяжесть состояния больного была обусловлена значительным ухудшением насосной функции левого желудочка и острой декомпенсацией тяжелой сердечной недостаточности на фоне неадекватной терапии. В клинике проводилось внутривенное введение нитроглицерина фуросемида, панангина, неотона. Постепенно увеличена доза эналаприла с 1,25 мг до 5 мг/сут, спиронолактон 150 мг/сут. Оттитрована доза бета-блокаторов (бисопролол). В связи с недостаточным диуретическим эффектом фуросемида (в дозе до 120 мг) он был заменен на торасемид в дозе 20 мг/сут, отменен верошпирон.
В результате лечения значительно уменьшились одышка и размеры печени, прекратились приступы сердечной астмы, практически полностью прошли отеки. Уровень калия повысился с 3,3 до 4 ммоль/л. После выписки продолжал прием торасемида в дозе 20 мг 2–3 раза в неделю, эналаприла в дозе 5 мг/сут, бисопролола — 2,5 мг/сут с рекомендацией постепенного повышения дозы. При этом уровень калия оставался нормальным. При применении торасемида отсутствовала проблема срочного диуреза, развивавшегося в первые 2 ч после приема фуросемида. При амбулаторном обследовании через 2 месяца состояние остается стабильным. Беспокоит умеренно выраженная одышка, однако отеки отсутствуют. При эхокардиографии выявлено уменьшение диастолического размера левого желудочка до 6,0 см и увеличение фракции выброса до 44 %.
При наличии задержки жидкости, сопровождающейся застоем крови в легких и/или периферическими отеками, диуретики являются необходимым компонентом симптоматического лечения сердечной недостаточности. Их применение приводит к быстрому уменьшению одышки и увеличению толерантности к физической нагрузке (класс рекомендации I, уровень доказательности А).
Эксперты рекомендуют назначать диуретики всем больным сердечной недостаточностью II–IV функциональных классов. Влияние мочегонных средств на выживаемость таких пациентов не изучалось в длительных контролируемых исследованиях, однако их проведение нецелесообразно и неэтично, учитывая явный симптоматический эффект препаратов этой группы. Кроме того, протоколы всех исследований по влиянию ингибиторов АПФ и b-адреноблокаторов у больных застойной сердечной недостаточностью предполагали обязательное применение стандартных средств, прежде всего диуретиков. В связи с этим монотерапия ингибитором АПФ или b-адреноблокатором обоснована только у больных с бессимптомной дисфункцией левого желудочка, например после инфаркта миокарда.
При легкой сердечной недостаточности могут быть назначены тиазидные диуретики, однако по мере прогрессирования нарушений кровообращения обычно требуется применение петлевого диуретика. В эквивалентных дозах все петлевые диуретики вызывают сопоставимое увеличение диуреза. Снижение их эффективности может быть связано с ухудшением функции почек или нарушением всасывания фуросемида в желудочно-кишечном тракте. Возможные подходы к преодолению резистентности к петлевым диуретикам включают в себя увеличение их дозы, внутривенное введение (в том числе путем непрерывной инфузии), присоединение тиазида или спиронолактона (особенно при наличии гипокалиемии несмотря на прием ингибитора АПФ). В рекомендациях Европейского общества кардиологов указано, что при снижении эффективности фуросемида его можно заменить на торасемид, так как биодоступность последнего не снижается у больных сердечной недостаточностью.
Как и все петлевые диуретики, торасемид действует на восходящую часть петли Генле, в которой он ингибирует реабсорбцию натрия и хлоридов. В отличие от фуросемида торасемид блокирует также эффекты альдостерона и, соответственно, в меньшей степени усиливает экскрецию калия. Это препятствует развитию гипокалиемии, которая является одним из главных побочных эффектов петлевых и тиазидных диуретиков, что подтверждает и наше наблюдение. В острых пробах увеличение доз торасемида сопровождалось линейным ростом диуреза и экскреции натрия и хлоридов, в то время как сходные изменения выведения калия выявлены не были. В клинических исследованиях торасемид оказывал минимальное влияние на сывороточный уровень калия, который оставался стабильным даже при длительном применении препарата в дозах 5–20 мг. В исследовании TORIC частота гипокалиемии при лечении торасемидом была значительно ниже, чем при использовании других диуретиков (р = 0,013).
Главным преимуществом торасемида является высокая биодоступность, которая в разных исследованиях составляла 79–91 % и превосходила таковую фуросемида (53 %). Высокая и предсказуемая биодоступность определяет надежность диуретического действия торасемида. Торасемид обладает достаточно длительным периодом полувыведения (3–5 ч), в то время как длительность периода полувыведения фуросемида, буметанида и пиретанида составляет около 1 ч. Благодаря этому торасемид действует длительнее фуросемида. Торасемид биотрансформируется в печени с образованием нескольких метаболитов. Только 25 % дозы выводится с мочой в неизмененном виде (против 60–65 % при приеме фуросемида и буметанида). В связи с этим фармакокинетика торасемида существенно не зависит от функции почек, в то время как период полувыведения фуросемида увеличивается у больных почечной недостаточностью. Этот факт имеет очень важен, так как при наличии выраженного застоя крови по большому кругу кровообращения функция почек обычно ухудшается. Действие торасемида, как и других петлевых диуретиков, начинается быстро. При внутривенном введении оно достигает пика в течение 15 мин. Доза торасемида 10–20 мг эквивалента 40 мг фуросемида. При увеличении дозы (до 200 мг) наблюдалось линейное повышение диуретической активности.
К настоящему времени опубликованы результаты ряда контролируемых клинических исследований торасемида, в которых его сравнивали с фуросемидом. Например, в самом крупном исследовании TORIC (Torasemide In Congestive Heart Failure) изучали эффективность и безопасность торасемида 10 мг/сут и фуросемида 40 мг/сут или других диуретиков у 1377 больных хронической сердечной недостаточностью (ХСН) II–III функциональных классов. Торасемид по эффективности имел достоверные преимущества перед фуросемидом/другими диуретиками. Так, функциональный класс по NYHA уменьшился у 45,8 и 37,2 % больных двух групп соответственно (р = 0,00017).
Выраженные положительные клинические результаты лечения торасемидом и его преимущества перед фуросемидом ученые объясняют дополнительной антиальдостероновой активностью препарата. В последнее десятилетие данными крупных международных исследований (RALES, EPHESUS) было убедительно доказано, что препараты с антиальдостероновым действием улучшают прогноз пациентов с ХСН. При этом наличие данных свойств у петлевого диуретика позволяет значительно уменьшить риск гипокалиемии.
В рандомизированном открытом 6-месячном исследовании (М. Yamato et al., 2003) японские исследователи сопоставили эффективность торасемида и фуросемида у 50 больных с хронической сердечной недостаточностью II–III ФК, которые не ответили на лечение фуросемидом в низкой дозе и ингибиторами ангиотензинпревращающего фермента. Пациентам основной группы назначили торасемид (10–20 мг/сут), в то время как больные группы сравнения продолжали прием фуросемида в прежней дозе (20–40 мг/сут). Терапия торасемидом в течение 6 месяцев привела к уменьшению конечного диастолического размера (р < 0,005) и индекса массы миокарда левого желудочка (р < 0,005), улучшению параметров его наполнения в диастолу, а также снижению концентрации натрийуретического пептида (р < 0,001) и повышению активности ренина (р < 0,005) и альдостерона (р < 0,001) плазмы. В группе фуросемида сходные изменения отсутствовали. Полученные результаты авторы объяснили именно антиальдостероновыми свойствами препарата.
В другом сравнительном исследовании (S. Kasama et al., 2006) у пациентов с неишемической ХСН (ФВ < 45 %) показано, что только торасемид (но не фуросемид) оказывал статистически значимое положительное влияние на показатели конечного систолического и диастолического объемов, снижал уровень предсердного натрийуретического фактора.
Полученные данные указывают, что диуретическая терапия на основе торасемида (в отличие от фуросемида) способна улучшать кардиальную симпатическую активность и замедлять процессы ремоделирования левого желудочка при ХСН. Способность оказывать положительное влияние на рассматриваемые показатели ранее была установлена только для ингибиторов АПФ, бета-блокаторов и антиальдостероновых средств.
Результаты этих исследований были подтверждены при ретроспективном анализе годичного опыта использования торасемида и фуросемида в Швейцарии и Германии более чем у 1200 больных с сердечной недостаточностью. В обеих странах частота госпитализаций при лечении торасемидом была ниже (3,6 и 1,4 % в Швейцарии и Германии соответственно), чем при применении фуросемида (5,4 и 2,0 %).
В понимании механизмов действия торасемида в терапии ХСН чрезвычайно важны клинические данные американских исследователей, впервые появившиеся в 2004 году. Эти исследования касаются возможности замедления процессов кардиального фиброза при ХСН (В. Lopez et al., 2004). У пациентов с ХСН II–IV функциональных классов с помощью метода эндомиокардиальной биопсии было проведено количественное определение объема коллагеновой фракции на фоне стандартной терапии и через 8 месяцев дополнительной терапии петлевыми диуретиками. Назначение торасемида позволило уменьшить объем коллагеновой фракции на 43 % (преимущественно за счет снижения синтеза коллагена I типа). При этом фуросемид не оказывал никакого влияния на изучаемые показатели. Авторами исследования сделан вывод о том, что торасемид в отличие от фуросемида способствует регрессированию миокардиального фиброза. Эти исследования получили продолжение, и в этом году в журнале американской Коллегии кардиологов вышла статья (В. Lopez et al., 2007), в которой был раскрыт молекулярный механизм данного воздействия (торможение фермента проколлаген I карбокси-терминал протеиназы). Необходимо отметить, что сегодня существуют многочисленные доказательства способности альдостерона индуцировать миокардиальный фиброз (Е. Guarda et al., 1993; М. Young et al., 1994,1995; F. Zannad et al., 2000). Для классического антагониста альдостерона спиронолактона ранее в исследовании RALES уже была показана возможность предупреждения прогрессирования интерстициального фиброза миокарда при застойной ХСН.
Еще одним важным защитным механизмом действия торасемида, позволяющим оказывать влияние на прогноз и осложнения при ХСН, является его способность частично блокировать рецепторы ангиотензина II (Ana Fortuco et al., 1999). Это связано со структурным сходством молекулы с новыми так называемыми нететразолиновыми антагонистами рецепторов ангиотензина II. Как известно, блокада рецепторов ангиотензина II не только приводит к уменьшению активности ренин-ангиотензин-альдостероновой системы, но и способствует торможению апоптоза. Сегодня в эксперименте убедительно доказано (Ravassa et al., 2001) торможение ангиотензин-II-индуцированного апоптоза под воздействием торасемида, а также положительное влияние препарата на ключевые ферменты апоптоза — каспазы.
Лечение тяжелой сердечной недостаточности представляет собой трудную задачу. По мере прогрессирования основного заболевания первоначальный ответ на лечение нередко уменьшается или утрачивается. Важное значение для профилактики эпизодов декомпенсации хронической сердечной недостаточности имеет применение ингибиторов АПФ и b-адреноблокаторов, причем последние могут вызвать регрессирование ремоделирования левого желудочка. Лечение b-адреноблокаторами следует начинать с низких доз (например, карведилол назначают по 3,125 мг два раза в сутки), которые постепенно увеличивают под контролем частоты сердечных сокращений и АД. Хотя сведений о возможном влиянии диуретиков на естественное течение застойной сердечной недостаточности нет, тем не менее их симптоматический эффект и способность улучшить толерантность к физической нагрузке и качество жизни не вызывают сомнения. Препаратами выбора остаются петлевые диуретики, обладающие мощной мочегонной активностью. Калийсберегающие диуретики используют лишь в качестве дополнения к петлевым диуретикам, если терапия ингибиторами АПФ не позволяет избежать гипокалиемии или справиться со вторичным гиперальдостеронизмом. Хотя все петлевые диуретики вызывают сопоставимое увеличение диуреза в эквивалентных дозах, тем не менее их эффективность может ухудшиться при нарушении всасывания в желудочно-кишечном тракте (в результате отека слизистой оболочки) или функции почек. В связи с этим при выборе препарата следует учитывать особенности его фармакокинетики и фармакодинамики. По сравнению с фуросемидом торасемид обладает высокой и предсказуемой биодоступностью, более длительным периодом полувыведения и оказывает стабильное диуретическое действие. Эти свойства определяют его повышенную эффективность у больных сердечной недостаточностью, которая продемонстрирована в ряде контролируемых клинических исследований. Немаловажным преимуществом торасемида является пониженный риск гипокалиемии, которая нередко ограничивает диуретическую терапию. Нельзя исключить, что этот препарат обладает свойствами ингибитора эндогенных гормональных систем за счет блокады альдостероновых рецепторов.
Если говорить о других эффектах торасемида, то необходимо сказать и о влиянии этого препарата на стабилизацию АД у больных артериальной гипертензией.
В последние годы для лечения легкой и среднетяжелой артериальной гипертензии обычно используют тиазидные диуретики в низких дозах. Показаниями к назначению петлевых диуретиков могут служить тяжелая артериальная гипертензия, а также наличие сердечной или почечной недостаточности. Кроме того, препараты данной группы реже вызывают метаболические нарушения. Если по тем или иным причинам больному артериальной гипертензией назначают петлевые диуретики, то рациональным представляется выбор торасемида, учитывая его более длительный период полувыведения. В 12-недельном двойном слепом исследовании у 147 больных артериальной гипертензией торасемид в дозах 2,5–5 мг/сут по антигипертензивной активности достоверно превосходил плацебо. Диастолическое АД нормализовалось у 46–50 % больных, получавших торасемид, и 28 % больных группы плацебо. В сравнительных исследованиях торасемид, принимавшийся в дозе 2,5–5 мг 1 раз в день, по эффективности в лечении артериальной гипертензии не уступал хлорталидону и индапамиду. Следует отметить, что по данным суточного мониторирования АД антигипертензивное действие торасемида, который назначают 1 раз в сутки, сохранялось на протяжении всего интервала дозирования.
Для лечения отечного синдрома у больных декомпенсированным циррозом печени петлевые диуретики применяют в комбинации с антагонистом альдостерона спиронолактоном. A. Gerbes и соавт. в двойном слепом перекрестном исследовании сопоставили результаты однократного приема фуросемида (80 мг) и торасемида (20 мг) внутрь у 14 больных циррозом печени и асцитом. Торасемид превосходил фуросемид по диуретической и натрийуретической активности. У 5 больных наблюдался слабый ответ на прием фуросемида, при этом торасемид вызвал значительное увеличение натрийуреза и диуреза. В двойном слепом рандомизированном исследовании у 28 больных асцитом были сопоставлены результаты 6-недельной терапии торасемидом (20 мг/сут) и фуросемидом (50 мг/сут). Все пациенты получали спиронолактон (200 мг/сут). Оба препарата оказывали сопоставимое влияние на массу тела, диурез и экскрецию мочевой кислоты, натрия и хлоридов, в то время как экскреция калия, кальция, неорганических фосфатов и магния была ниже в группе торасемида. Еще в одном рандомизированном исследовании у 46 больных циррозом печени, осложнившимся асцитом, проводили лечение торасемидом 20 мг/сут или фуросемидом 40 мг/сут в сочетании со спиронолактоном 200 мг/сут. Если не удавалось добиться снижения массы тела на 300 г/сут, дозы диуретиков каждые 3 дня увеличивали до 60, 120 и 400 мг/сут соответственно. Торасемид вызывал более выраженное увеличение диуреза, чем фуросемид, хотя в целом результаты лечения в 2 группах оказались сопоставимыми. Увеличение доз диуретиков потребовалось у 2 больных группы торасемида и у 9 больных группы фуросемида (р < 0,05).
Таким образом, торасемид может служить альтернативой фуросемиду в лечении отечно-асцитического синдрома у больных декомпенсированным циррозом печени.
Торасемид — это петлевой диуретик, не уступающий по диуретическому эффекту фуросемиду, оказывающий также блокирующее действие на рецепторы альдостерона. Он дает более длительный диуретический эффект и реже вызывает гипокалиемию, чем фуросемид. В контролируемых исследованиях у больных с сердечной, почечной недостаточностью и декомпенсированным циррозом печени торасемид по эффективности и безопасности не уступал фуросемиду. Препарат может успешно применяться при нарушении функции почек и ухудшении всасывания фуросемида у больных с тяжелой сердечной недостаточностью вместо фуросемида. Всасывание торасемида не зависит от степени сердечной недостаточности. Торасемид — диуретик выбора при сердечной недостаточности различной степени тяжести.
У больных артериальной гипертензией продемонстрирована сопоставимая антигипертензивная эффективность торасемида в низких дозах (2,5– 5 мг) и тиазидных/тиазидоподобных диуретиков.
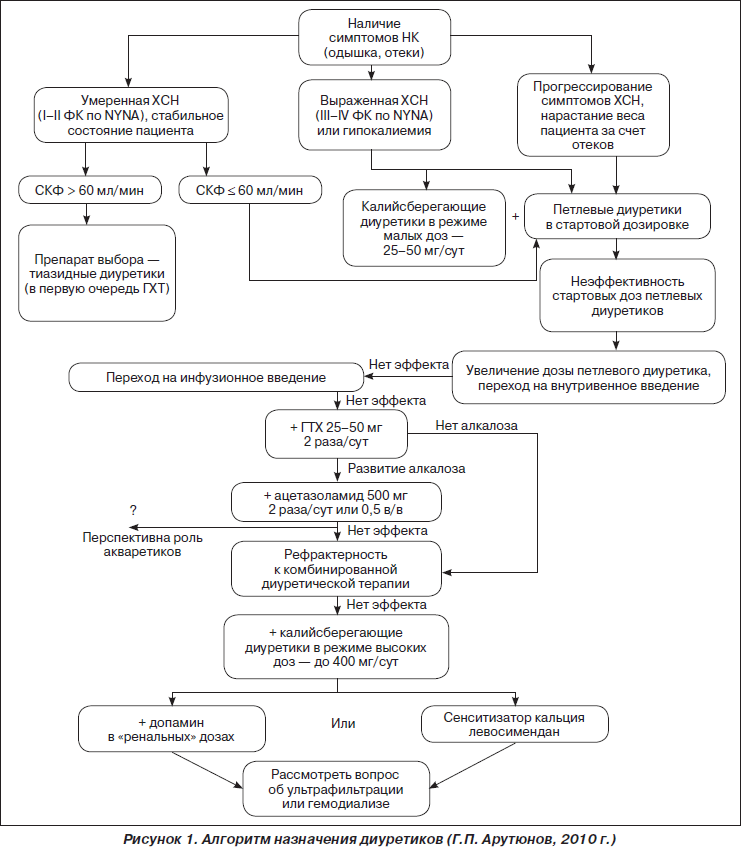
5 правил назначения диуретиков при ХСН
— Терапия начинается только при наличии симптомов недостаточности кровообращения (НК).
— Назначение диуретиков должно происходить на фоне уже существующей терапии иАПФ и b-адреноблокаторами.
— Мочегонная терапия осуществляется только в ежедневном режиме. Прерывистые курсы мочегонной терапии приводят к гиперактивации нейрогормональных систем и росту уровня нейрогормонов.
— Назначение диуретиков идет «от слабейшего к сильнейшему».
— При достижении клинического эффекта (уменьшение клинических проявлений НК, увеличение толерантности к физическим нагрузкам) начинается титрация «на понижение».
У пожилых необследованных пациентов следует предполагать возможный нефросклероз, и в случаях с ХСН, требующих мочегонной терапии, предпочтение при выборе стартовой терапии должно отдаваться петлевым диуретикам.
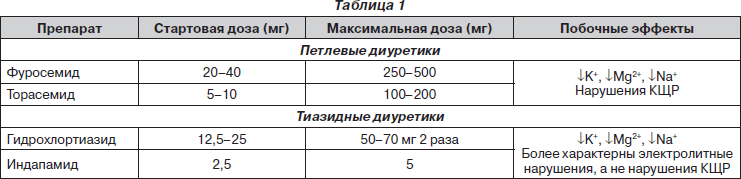
Тиазидные диуретики считаются безопасными только в комбинации с иАПФ и b-адреноблокаторами. Особое внимание уделяется дозе (табл. 1). 25 мг и выше — нежелательны, поскольку помимо нефротоксичного действия существует влияние на уровень электролитов, что может приводить к выраженным метаболическим нарушениям — в частности, к возникновению новых случаев СД. Доза 12,5 мг, которая, как правило, назначается в комбинации с иАПФ, обладает слабым мочегонным эффектом. Поэтому в современных схемах роль тиазидных диуретиков умеренна. Следует особо помнить, что при низкой скорости клубочковой фильтрации и клинической картине хронической почечной недостаточности (ХПН) тиазидные диуретики не эффективны.
Необходим индивидуальный подход.
Преимущество отдается петлевым диуретикам с большим периодом полувыведения (Т Ѕ) и с плейотропными эффектами, например влияние на депозицию коллагена (торасемид, Т Ѕ 6 ч, блокирует депозицию коллагена).
В мировых рекомендациях официально написано о возможности присоединения гидрохлортиазида (ГХТ) к петлевым диуретикам, однако это положение спорно: данная комбинация должна применяться с осторожностью.
Комбинация возможна только в ситуации, когда нет ХПН, а уровень калия нормальный или пониженный. Строго обязательны лабораторный контроль калия и креатинина. При уровне калия более 5,0–5,5 ммоль/л доза уменьшается на 50 %. При более значимом отклонении от нормы — более 5,5 ммоль/л — проводится коррекция дозы вплоть до отмены препарата. После снижения дозы на 50 % повторное увеличение дозы возможно спустя 1 мес. при условии стойкой нормокалиемии. При стабильном состоянии и отсутствии колебаний уровня креатинина контроль уровня калия должен осуществляться 1 раз в 3–6 мес. Необходимо помнить, что сочетание иАПФ и калийсберегающих диуретиков всегда должно рассматриваться как приводящее к гиперкалиемии.
В данной ситуации на первый план выходит низкое системное АД, при этом важно не усиление диуретической терапии, а усиление плазмотока через почку, что достигается введением прессорных аминов.
1. Bolke Т., Achhammer I. Torasemide: review of its pharmacology and therapeutic use // Drugs of Today. — 1994. — 30, 8. — 1-28.
2. Friedel H., Buckley M. Torasemide. A review of its pharmacological properties and therapeutic potential // Drugs. — 1991. — 41, l. — 81-103.
3. Brunner G., von Bergmann K., Hacker W. et al. Comparison of diuretic effects and pharmacokinetics of torasemid and furo-semid after a single oral dose in patients with hydropically decompensated cirrhosis of the liver. Arzt-Forsch // Drug Res. — 1998. — 38. — 176-179.
4. Reyes A. Effects of diuretics on outputs and flows or urine and urinary solutes in healthy subjects // Drugs. — 1991. — 41, Suppl. 3. — 35-59.
5. Patterson J., Adams K., Applefeld M. et al. Oral torsemide in patients with chronic congestive heart failure: effects on body weight, edema, and electrolyte excretion. Torsemide Investigators Group // Pharmacotherapy. — 1994. — 14, 5. — 514-521.
6. Cosin J., Diez J. and TORIC investigators. Torasemide in chronic heart failure: results of the TORIC study // Eur. J. Heart Fail. — 2002. — 4, 4. — 507-513.
7. Yamato M., Sasaki Т., Honda K. et al. Effects of torasemide on left ventricular function and neurohumoral factors in patients with chronic heart failure // Circulat. J. — 2003. — 67, 5. — 384-390.
8. Murray M., Deer M., Ferguson J. et al. Open-label randomized trial of torsemide compared with furosemide therapy for patients with heart failure // Am. J. Med. — 2001. — 11, 7. — 513-520.
9. Spannheimer A., Muller K., Falkenstein P. et al. Long-term diuretic treatment in heart failure: are there differences between furo-semide and torasemide // Schweiz. Rundsch. Med. Prax. — 2002. — 91, 37. — 1467-1475.
10. Muller K., Gamba G., Jaquet F., Hess B. Torasemide vs. furosemide in primary care patients with chronic heart failure NYHA II to IV — efficacy and quality of life // Eur. J. Heart. Fail. — 2003. — 5, 6. — 793-801.
11. Vargo D.L., Kramer W.G., Black P.K. et al. Bioavailiability, pharmacokinetics and pharmacodynamics of torsemide and fu-rosemide in patients with congestive heart failure // Clin. Pharmacol. Ther. — 1995. — 57, 6. — 601-609.
12. Guidelines for the diagnosis and treatment of Chronic Heart Failure: full text (update 2005). The Task Force for the diagnosis and treatment of CHF of the European Society of Cardiology.
13. ACC/AHA 2005 Guideline Update for the Diagnosis and Management of chronic heart Failure in the Adult.
14. Achhammer I., Metz P. Low dose loop diuretics in essential hypertension. Experience with torasemide // Drugs. — 1991. — 41, Suppl. 3. — 80-91.
15. Baumgart P. Torasemide in comparison with thiazides in the treatment of hypertension // Cardiovasc. Drug. Ther. — 1993. — 7, Suppl 1. — 63-68.
16. Spannbrucker N., Achhammer I., Metz P., Glocke M. Comparative study on the hypertensive efficacy of torasemide and indapam-ide in patiehts with essential hypertension // Drug Res. — 1988. — 38, 1. — 190-193.
17. Risler Т., Kramer В., Muller G. The efficacy of diuretics in acute and chronic renal failure. Focus on torasemide // Drugs. — 1991. — 41, Suppl. 3. — 69-79.
18. Kult J., Hacker J., Glocke M. Comparison of efficacy and tolerance of different oral doses of torasemide and furosemide in patients with advanced chronic renal failure. Arznt-Forsch // Drug Res. — 1998. — 38. — 212-214.
19. Clasen W., Khartabil Т., Imm S., Kindler J. Torasemid for diuretic treatment of advanced chronic renal failure. Arzneimittel-Forschung // Drug Research. — 1988. — 38. — 209-211.
20. Mourad G., Haecker W., Mion C. Dose-dependent efficacy of torasemide in comparison with furosemide and placebo in advanced renal failure. Arzneimittel-Forschung // Drug Research. — 1988. — 308. — 205-208.
21. Vasavada N., Saha C., Agarvval R. A double-blind randomized crossover trial of two loop diuretics in chronic kidney disease // Kidney Int. — 2003. — 64, 2. — 632-640.
22. Gerbes A., Bertheau-Reitha U., Falkner C. et al. Advantages of the new loop diuretic torasemide over furosemide in patients with cirrhosis and ascites. A randomized, double blind cross-over trial // J. Hepatol. — 1993. — 17, 3. — 353-358.
23. Fiaccadori F., Pedretti G., Pasetti G. et al. Torasemide versus furosemide in cirrhosis: a long-term, double-blind, randomized clinical study // Clin. Invest. — 1993. — 71, 7. — 579-584.
24. Abecasis R., Guevara M., Miguez С. et al. Long-term efficacy of torasemide compared with furosemide in cirrhotic patients with ascites // Scand. J. Gastroenterol. — 2001. — 36, 3. — 309-313.