Журнал «Медицина неотложных состояний» 5 (36) 2011
Вернуться к номеру
Особенности течения и лечения синдрома Лайелла
Авторы: Межирова Н.М., Бевз С.И., Адарюкова Л.М., Главатских Д.М., Данилова В.В., Крицына Т.Н. Харьковский национальный медицинский университет, кафедра детской хирургии и детской анестезиологии
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
Синдром Лайелла (син. — острый эпидермальный некролиз, токсический эпидермальный некролиз) – тяжелое иммуноаллергическое лекарственно-индуцированное заболевание, угрожающее жизни больного, представляющее собой острую кожно-висцеральную патологию и характеризующееся интенсивной эпидермальной отслойкой и некрозом эпидермиса с образованием обширных пузырей и эрозий на коже и слизистых оболочках.
Летальность от этого заболевания, по данным разных авторов, составляет 30–70 %.
В отделении анестезиологии и интенсивной терапии областной детской клинической больницы № 1 ежегодно отмечается поступление детей с синдромом Лайелла и, что характерно, имеется тенденция к увеличению числа таких больных. За последние 5 лет зарегистрировано 10 случаев синдрома Лайелла. По нашим данным, причиной возникновения этого тяжелого заболевания явились нестероидные противовоспалительные препараты (ибупрофен, нимесулид), которые широко применяются педиатрической службой, и, по нашему мнению, необходимо обратить внимание педиатров на столь небезопасное явление. У части детей выявить причину заболевания было невозможно вследствие полипрагмазии, т.е. одновременного приема нескольких препаратов. Заболевание чаще проявлялось у детей младшего возраста (до 5 лет), и лишь у двоих детей старше 14 лет. Практически у всех больных поводом к назначению препаратов являлась вирусная инфекция, и лишь у одного больного синдром Лайелла возник на фоне лечения уросепсиса. Следует отметить, что только у одного ребенка отмечался аллергический анамнез.
Проявления синдрома Лайелла были достаточно типичны: процесс начинался остро, через несколько часов после первого приема лекарственного средства. На фоне сохраняющейся температурной реакции на коже туловища, разгибательных поверхностей верхних и нижних конечностей, а также на лице и в области половых органов появлялись распространенные эритематозно-отечные пятна багрово-красного цвета, которые, сливаясь, образовывали крупные бляшки. Исключительно быстрое развитие воспалительных явлений, буквально в течение нескольких часов, приводило к образованию плоских, дряблых пузырей с фестончатыми очертаниями, величиной до ладони взрослого человека и больше, наполненных серозной и серозно-геморрагической жидкостью (рис. 1).
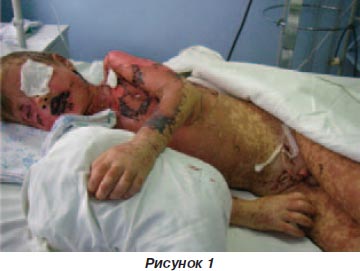
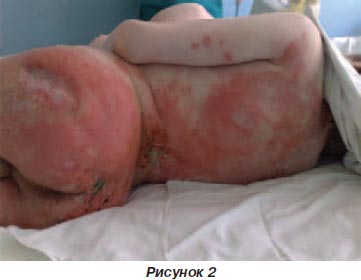
Покрышка пузырей была морщинистая, вялая, легко отделялась, обнажая обширные мокнущие, резко болезненные эрозивные поверхности. Симптом Никольского резко положительный: при малейшем прикосновении эпидермис легко отделялся на большом протяжении. На ладонях он отделялся обширными пластинами, наподобие перчатки. На тыльных поверхностях кистей и стоп, на разгибательных поверхностях предплечий и голеней имелись пятнистые высыпания, напоминающие элементы экссудативной полиморфной эритемы. По клинической картине поражения на туловище, ягодицах, бедрах напоминали кожу при ожоге II степени (рис. 2).
На слизистых оболочках полости рта, губах возникали обширные множественные эрозивные участки, болезненные, легко кровоточащие, на губах они покрывались геморрагическими корками и трещинами, затрудняющими прием даже жидкой пищи (рис. 3).

Уже спустя 1–3 дня от начала заболевания состояние больного становится крайне тяжелым, в эти сроки может наступить даже гибель, поэтому необходима обязательная и срочная госпитализация таких больных.
Из лабораторных исследований обращало на себя внимание наличие лейкоцитоза со сдвигом лейкоцитарной формулы влево, повышенная СОЭ на фоне увеличения содержания иммуноглобулина М, что свидетельствует об антигенной инвазии и бурном иммунологическом ответе. Это подтверждает, что в основе патогенеза заболевания лежит иммунологическая реакция, типа феномена Шварцмана — Санарелли, приводящая к бурным протеолитическим процессам в коже и слизистых оболочках.
У всех детей к третьим суткам отмечалось повышение уровня среднемолекулярных пептидов (маркеров интоксикации), снижение уровня белка, водно-электролитные нарушения, появлялся ацетон в моче, у отдельных больных имело место повышение аланинаминотрансферазы и аспартатаминотрансферазы, что в совокупности свидетельствовало о развитии синдрома эндогенной интоксикации, нарастание которого приводит к дисбалансу дыхательной системы, гемодинамики, ЦНС и в конечном счете — к летальному исходу, который за последние 5 лет у нас отмечался один раз.
В отделении анестезиологии и интенсивной терапии областной детской клинической больницы № 1 нами отработана тактика лечения, которая имеет некоторые особенности ведения больных с синдромом Лайелла.
1. Системная терапия: высокие дозы глюкокортикоидов — метилпреднизолона (10 мг/кг), дексаметазона (1 мг/кг). При этом высшая доза кортикостероидов удерживается до стабилизации процесса и нивелирования синдрома эндогенной интоксикации (7–10 дней), а затем ее интенсивно снижаем, с переводом на таблетированные формы.
2. Десенсибилизирующая терапия. Отдаем предпочтение супрастину и тавегилу.
3. Профилактика инфекционных осложнений проводится по двум направлениям:
а) профилактика внутрибольничной инфекции;
б) профилактика кокковой инвазии.
Профилактика внутрибольничной инфекции обеспечивается фотокаталитическим очистителем воздуха «Аэролайф-Л», который обладает высокой бактерицидной эффективностью в отношении патогенных микроорганизмов, вызывающих заболевания, передающиеся воздушно-капельным путем, создает стерильную, гипоаллергенную воздушную среду в помещениях лечебно-профилактических учреждений, уничтожает широкий спектр органических экозагрязнителей воздуха. В профилактике кокковой инвазии предпочтение отдаем ванкомицину.
Перечисленные профилактические мероприятия позволили значительно уменьшить количество инфекционных осложнений: из 10 больных лишь у одного отмечалось вторичное инфицирование, в связи с чем применялась антибактериальная терапия, соответствующая результатам бактериальных посевов.
Наш многолетний опыт ведения больных с синдромом Лайелла категорически исключает проведение каких-либо местных процедур, за исключением обработки слизистых оболочек только стерильным физраствором на фоне поддержания температуры окружающей среды 28 °С и максимально стерильных условий.
Кроме того, важным направлением в лечении синдрома Лайелла является поддержание гомеостаза: обеспечение дезинтоксикации, коррекция водно-электролитного баланса с преимущественным использованием раствора глюкозы 5% и физиологического раствора 0,9%, при необходимости проведения оксигенотерапии использовали кислородную палатку во избежание травматизации кожи лица (маска) и слизистых (катетеры).
Проводимое лечение сопровождалось улучшением состояния больных на протяжении 7–10 дней, после чего дети переводились в отделение аллергологии областной детской клинической больницы № 1, где время их пребывания составило до 30 дней.
На момент перевода из отделения анестезиологии и интенсивной терапии, как правило, происходила стабилизация процесса эпидермолиза, отмечались процессы регенерации пораженных участков кожи и слизистых. В аллергологическом отделении продолжалась системная терапия с постепенным переводом на таблетированную форму препаратов и снижением их дозы вплоть до полной отмены на фоне гипосенсибилизирующей терапии.
По мере улучшения состояния больных расширялся пищевой рацион с ограничением аллергенных продуктов.
Все осложнения зафиксированы в период после 3 недель основного заболевания:
1. Микотическое поражение полости рта (у 3 больных), потребовавшее специфической терапии.
2. Результатом длительного и глубокого поражения кожи и слизистых оболочек явилось образование синехий, гипертрофических и келоидных рубцовых поражений.
3. У одного ребенка отмечено заращение слезно-носовых каналов, требующее оперативного лечения.
4. Формирование стойких пигментных пятен, сохраняющихся более одного года после перенесенного заболевания.
5. Практически у всех больных формировалась деформация ногтевых пластинок.
Следует обратить внимание на то, что детям, перенесшим синдром Лайелла, в течение 2 лет необходимо ограничить проведение профилактических прививок, закаливающих процедур и пребывание на солнце.
1. Горячкина Л.А., Кашкин К. Клиническая аллергология и иммунология. — СПб.: Миклош, 2009.
2. Колхир П.В. Доказательная аллергология-иммунология. — М.: Практическая медицина, 2010.
3. Лесков В.П., Чередеев А.Н., Горлина Н.К., Новоженов В.Г. Клиническая иммунология для врачей. — СПб.: Медицина, 2005.
4. Хаитов Р.М., Ильина Н.И. Аллергология и иммунология: национальное руководство. — 2009.
