Международный неврологический журнал 8 (46) 2011
Вернуться к номеру
Паранеопластические неврологические синдромы (клиника, диагностика и возможности лечения)
Авторы: Евтушенко С.К., Донецкий национальный медицинский университет им. М. Горького
Рубрики: Неврология
Версия для печати
На основании литературных данных и собственных наблюдений в данной статье рассматривается проблема паранеопластических поражений нервной системы при временно не установленном и установленном первичном раке внутренних органов. На основании идентифицированных общих антител новообразования и нервной системы обосновываются иммунные диагностические тесты. Достаточно глубоко описывается клиника паранеопластического лимбического энцефалита, церебеллярной дегенерации, опсоклонуса-эпилепсии, полиневропатии, синдром ригидного человека и пандизавтономии. В контексте статьи обосновывается патогенетическая и аддитивная терапия описываемых нозологических единиц. Данная научная статья является определенным ответом на письма многих читателей с просьбой публиковать работы по соматоневрологии.
Нейроонкология, паранеопластические неврологические синдромы, антигены, антитела.
 В недалеком прошлом (к сожалению, и в настоящее время, в изданных учебниках и руководствах по неврологии) проблема патологии нервной системы при новообразованиях рассматривалась в контексте соматоневрологии, т.е. возникновение неврологических синдромов объяснялось метастатическим процессом или токсическим действием самой опухоли, примененной химиотерапией и радиотерапией [7]. При консультации подобных больных невролог вначале сталкивается как бы с первичным поражением нервной системы; энцефалитом, опухолью (головного или спинного мозга), полиневропатией, эпилепсией и др. [1, 2, 23, 42].
В недалеком прошлом (к сожалению, и в настоящее время, в изданных учебниках и руководствах по неврологии) проблема патологии нервной системы при новообразованиях рассматривалась в контексте соматоневрологии, т.е. возникновение неврологических синдромов объяснялось метастатическим процессом или токсическим действием самой опухоли, примененной химиотерапией и радиотерапией [7]. При консультации подобных больных невролог вначале сталкивается как бы с первичным поражением нервной системы; энцефалитом, опухолью (головного или спинного мозга), полиневропатией, эпилепсией и др. [1, 2, 23, 42].
Заподозрив подобную патологию ЦНС или ПНС, для дифференциальной диагностики невролог направляет больного к онкологу с предположением о раке легкого, предстательной железы, кишечника, яичника и другой локализации, что нередко и подтверждается, но, к сожалению, в той стадии болезни, когда она уже не курабельна [3, 4, 47].
Но практический невролог достаточно часто встречается с другой проблемой, когда после тотального и глубокого обследования больных онкологи все же предполагают наличие опухоли. Но первичная опухоль не визуализируется из-за ее малой формы, а локализация остается неизвестной. Ведь новообразование может быть настолько малых размеров, что современными инструментальными методами его не удается обнаружить, и не всегда исследуется весь комплекс онкомаркеров [10, 19, 21, 32, 46].
Вот небольшой перечень тех диагнозов, с которых и начинается паранеопластическое поражение нервной системы, вначале скрывающихся под «первичным» неврологическим диагнозом: энцефалит, панэнцефалит, вертебробазилярные кризы, церебеллит, опсоклонус-эпилепсия, хроническая полиневропатия. И многим больным на первом этапе, в зависимости от возраста, ставится диагноз: дисциркуляторная энцефалопатия, резидуальная энцефалопатия, шейный или поясничный остеохондроз и др. [7, 9, 12, 14].
К паранеопластическим относятся поражения нервной системы не только при установленном органном раке, но и когда первичная локализация рака еще не определена, но есть неврологический дефицит, умеренно выраженные соматические жалобы и идентифицированные онкомаркеры [10, 24, 27, 28].
А ведь большинство паранеопластических неврологических синдромов (ПННС) не может быть объяснено только с позиции известной аксиомы: тумор и вторичное поражение нервной системы. Сегодня идентифицированы множественные антигены, антитела и рецепторы (имеющие общие константы рака и нервной системы), которые существенно изменили наши представления о данной патологии [17, 29, 37, 41, 42].
В настоящей статье нам бы хотелось на основании литературных данных по нейроонкологии и нейроиммунологии и собственного материала не только осветить эту проблему, но и адаптировать ее к практической неврологии.
Занимаясь проблемой клинической нейроиммунологии и защитив докторскую диссертацию (1985 г.) по двум специальностям — «нервные болезни» и «иммунология», автор статьи не мог не обратить внимание на нейроиммунный конфликт при патологии нервной системы, обусловленный неопластическим процессом (при консультировании больных как во взрослой, так и в детской неврологической клинике).
Сегодня с позиции клинической нейроиммунологии при ряде хронических заболеваний нервной системы (рассеянный склероз, склерозирующий панэнцефалит, лейкоэнцефалит, рассеянный энцефаломиелит, миастения, фармакорезистентные формы эпилепсии, церебральные ангииты, полиневропатии и др.) удалось идентифицировать основные иммунопатологические звенья в патогенезе подобных заболеваний. Доказательства наличия раннего паранеопластического поражения нервной системы удалось получить благодаря использованию достижений современной клинической нейроиммунологии [11, 19, 22, 38].
Работая над научным обзором по данной теме, мы не могли не обратить внимание на фундаментальную работу J. Dalmau, M. Rosenfela, опубликованную в журнале Lancet (неврологический выпуск, 2008, № 7) и удачно переведенную в журнале Lancet, 2010 (издающемся в Украине). Статья была посвящена паранеопластическим поражениям нервной системы, что в значительной мере облегчило нашу задачу при работе над данной статьей [21, 22].
На сегодняшний день критериями паранеопластических заболеваний принято считать не только совместное существование онкологического и неонкологического заболеваний, но и их параллельное развитие. Исчезновение неврологического дефицита после хирургического удаления опухоли, а также после эффективного химиотерапевтического или лучевого лечения подтверждает этот тезис. Но возобновление или появление ПННС при рецидиве основного заболевания, особенно солидной опухоли, или метастазирования также может говорить о взаимосвязи с данной патологией [18, 29].
В настоящее время выделяют следующие основные патогенетические механизмы развития ПННС [3, 9, 10]:
1. Воздействие секретируемых опухолью биологически активных белков (или полипептидов); факторов роста, интерлейкинов, цитокинов, простагландинов; влияние раково-эмбрионального антигена (альфа-фетопротеина), а также различных энзимов.
2. Образование аутоиммунных и иммунных комплексов и вследствие этого наличие иммунной супрессии.
3. Образование эктопических рецепторов и конкурентное блокирование нормальных гормонов биологически неактивными гормонами, продуцируемыми опухолью.
На сегодняшний день известно около 30 паранеопластических антигенов, которые имеют отношение к антителообразующей функции у онкологических больных и ассоциированы с поражением нервной системы [30, 31, 45, 46]:
1. A-субъединица белка никотинового ацетилхолинового рецептора.
2. Неспецифические РНК-связывающие белки, включают группу NOVA-антигенов (содержащих КН-мотив и группу Hu-белков).
3. ДНК-связывающий белок с молекулярной массой 62 кДА, специфичный для клеток Пуркинье и принимающий участие в регуляции генной экспрессии. Это были первые сочетанные антитела, найденные в крови пациентов, страдающих мелкоклеточным раком легкого (МКРЛ).
4. Рековерин как фоторецепторный белок, способный прочно связываться с иммобилизованным родопсином. Рековерин может также синтезироваться непосредственно мелкоклеточным раком легкого и выступать как паранеопластический антиген, служа исходной позицией дегенерации сетчатки или ретинопатии.
5. К паранеопластическим антигенам относят синаптогамин, амфифизин, a-субъединицу кальциевых каналов пресинаптической мембраны, потенциалзависимые калиевые каналы и некоторые белки, локализованные в нейронах или на их поверхности.
Из литературы было давно известно, что ряд паранеопластических антигенов являются компонентами нервных клеток и глии [15, 21, 25].
В последнее время возрастает интерес онкологов и неврологов к этим антигенам. Это обусловлено тем обстоятельством, что антитела против данных антигенов могут появляться в крови задолго до того, как у пациента будет диагностирован органный рак.
Вместе с тем следует отметить, что наличие в крови пациента таких антител не обязательно приводит к развитию у больного соответствующего неврологического паранеопластического синдрома (25 : 100). И наоборот, наличие того или иного неврологического нарушения вовсе не означает, что уже имеется раковая опухоль или что она появится в будущем!
Но когда в крови обследуемого (вне зависимости от наличия или отсутствия у него неврологического синдрома) находятся антитела против того или иного паранеопластического антигена (75 : 25), это служит объективной основой для тщательного обследования и последующего постоянного наблюдения за пациентом, с тем чтобы начать лечение, тем более если первоначальные подозрения (на новообразование) через какое-то время подтвердятся [3, 6, 9, 14, 46].
По международной классификации рака у детей наиболее часто встречаются опухоли из кроветворной и лимфатической ткани (лейкозы), лимфомы Ходжкина (лимфогранулематоз) и неходжкинские лимфомы (НХЛ), опухоли ЦНС, нейробластомы, ретинобластома, опухоли почек, печени, злокачественные новообразования костей, саркомы мягких тканей, герминогенные опухоли и иные новообразования гонад или карциномы [8, 20, 25].
Неходжкинские лимфомы детского возраста имеют быстро прогрессирующее течение с диссеминацией по костному мозгу и ЦНС, наличием экстранодальных локализаций [8].
Наиболее часто встречаются следующие варианты неходжкинских лимфом: лимфома Беркитта, лимфобластные лимфомы из клеток-предшественников (Т- и В-линейные), диффузная В-клеточная лимфома, анапластическая крупноклеточная лимфома.
Основным клиническим проявлением НХЛ является увеличение лимфатических узлов различной локализации. Может быть изолированное поражение лимфоузлов носоглотки (вальдейерово кольцо), желудка, кишечника, печени, яичка, яичников, легких, головного мозга и даже сердца. В основу классификации ПННС положено патогенетическое разделение неврологических нарушений на антителопозитивные и антителонегативные синдромы [5, 10, 13, 25, 42].
Антителопозитивные синдромы:
— миастенический синдром Ламберта — Итона;
— паранеопластический синдром ригидного человека (СРЧ);
— вегетативная пандизавтономия;
— паранеопластическая сенсорная невропатия;
— паранеопластическая энцефаломиелопатия;
— паранеопластическая мозжечковая дегенерация;
— паранеопластический синдром зрительных расстройств;
— паранеопластическая болезнь моторного нейрона;
— периферическая невропатия с микроваскулитом периферических нервов, с индуцированными аутоантителами;
— паранеопластический эпилептический опсоклонус-синдром.
Антителонегативные синдромы:
— подострая некротическая миелопатия;
— периферическая невропатия (сенсомоторная);
— миопатия с остеодистрофией и остеомаляцией, связанной с опухолью;
— полидерматомиозит и острый мышечный некроз.
Кроме сенсорной и моторной нейропатий, выделяют:
— паранеопластическую сенсорную полиневропатию;
— дистальную сенсорную полиневропатию со жгучими парастезиями;
— хроническую сенсорную полиневропатию;
— вегетативную полиневропатию;
— полиневропатию с микроваскулитом периферических нервов (индуцированная аутоантителами);
— множественную мононевропатию;
— паранеопластическую нейромиопатию.
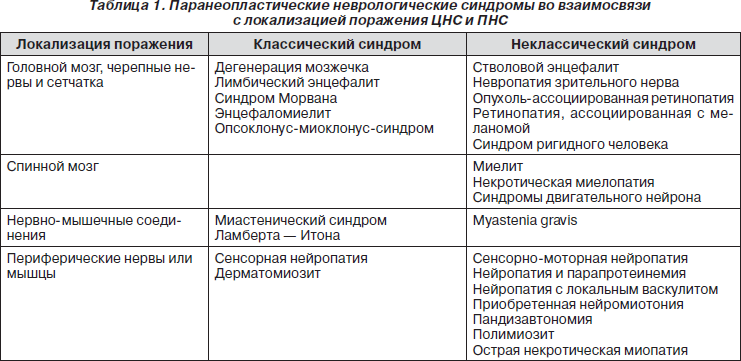
Тот факт, что многие ПННС связаны с наличием антител к нейронам, привел в течение последних 20 лет к возникновению нового направления в нейроонкологии и выделению классических и неклассических ПННС во взаимосвязи с локальным поражением центральной и периферической нервной системы (табл. 1) [15, 23, 24].
При новообразованиях (МКРЛ, нейробластома) нередко развивается ПННС вследствие экспрессии нейроэндокринных белков, поражающих органы с преимущественно иммунорегуляторными свойствами (тимома), либо опухоль, содержащая незрелую нервную ткань (тератома). Опухоли, происходящие из клеток, вырабатывающих иммуноглобулины (плазмоклеточные дискразии, b-клеточные лимфомы), чаще приводят к развитию ПННС с поражением периферической нервной системы, чем другие типы опухолей: у 15 % пациентов с МКРЛ, у 20 % — с тимомами и у 10 % — с b-клеточными или плазмоцитарными новообразованиями [13].
Все паранеопластические антитела сегодня в определенной степени могут рассматриваться и как потенциальные маркеры раковых заболеваний. Возможность использования данных тестов для диагностики рака стала реальной.
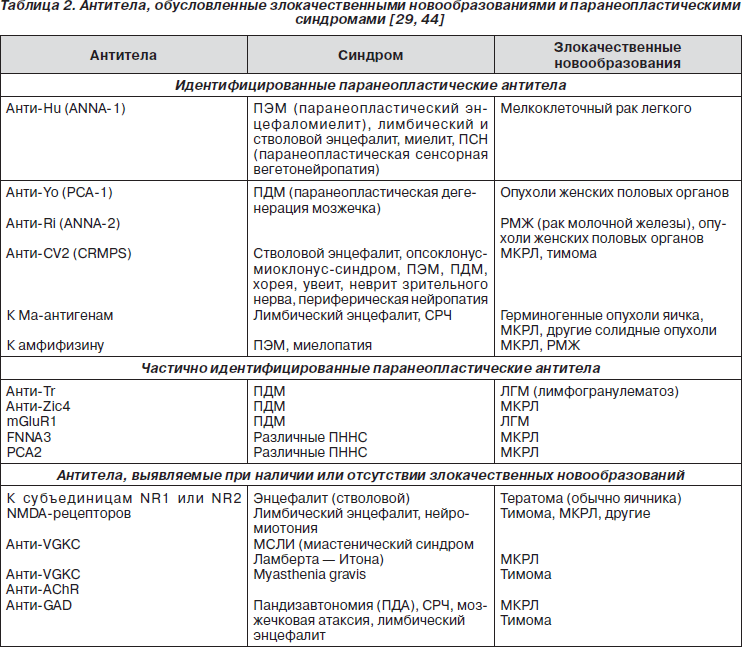
Большинство ПННС опосредуются иммунными механизмами, и лучшим доказательством этого процесса является обнаружение антител в спинномозговой жидкости (СМЖ) и в сыворотке крови пациентов. Эти антитела взаимодействуют с белками нейронов, которые экспрессируются опухолью у таких пациентов. Выявление подобных аналогов и является основой практических нейроонкологических диагностических тестов (табл. 2).
Из данной таблицы вытекают практические рекомендации не только для онкологов, но и для неврологов. При выявлении неврологического дефицита и наличии хотя и не выраженных, но все же существующих соматических жалоб необходимо направить больного на обследование для выявления онкомаркеров.
Вместе с тем ПННС имеют свои закономерности, и патологический процесс чаще локализуется в определенных структурах мозга, мозжечка и периферических нервов, что еще раз подтверждает мысль о том, что существуют не только общие иммунные детерминанты клеток рака и мозга, но и определенная специфичность этих антигенов, антител и рецепторов [17, 26, 30].
В контексте рассматриваемой проблемы нами проведен ретроспективный анализ собственного 7-летнего клинического архивного материала (историй болезни). Под нашим наблюдением находилось 44 чел. (30 мужчин и 14 женщин в возрасте 42–65 лет), поступивших в клинику с различными диагнозами: последствия инсульта, вертебробазилярные кризы, полиневрит неясной этиологии, хронический энцефалит, дисциркуляторная энцефалопатия (17 чел.), полимиозит, хроническая демиелинизирующая полиневропатия, фибромиалгия и др. Кроме взрослых больных нами наблюдалось 5 детей (в возрасте от 7 до 10 лет) с нейробластомой.
У 75 % взрослых больных после тщательного соматоневрологического обследования (включая МРТ соматических органов, головного и спинного мозга), биохимического, вирусологических (НV1, 2, 3, 4, 5, 6; ЦМВ, ВИЧ) и метаболических (лактат-пирувит, гомоцистеин, медь в крови и моче и др.) исключены соматические заболевания. В лабораториях «Новая диагностика» (ИНВХ АМН Украины им. В.К. Гусака) и ООО«Укрмед-Дон» проводилось тестирование на онкомаркеры (легкие, печень, молочная железа, кишечник, яичники, предстательная железа, тестикулярный тест, альфа-протеин и др.).
Диагностические онкомаркеры, которыми располагают лаборатории:
— молочная железа: СА-15-3, РЭА, MUCI; М20, М22;
— матка, шейка: РЭА, М20, М22;
— яички: АФП, ХГЧ, РЭА;
— яичники: СА 125, СА 724, РЭА, АФП, ХГЧ, М20, М22;
— мочевой пузырь: CYFRA 21-1, H’’F;
— предстательная железа: PSA общ., PSA своб., простатическая фосфатаза;
— щитовидная железа: тиреоглобулин, кальцитонин, РЭА;
— легкие, бронхи: НСЕ, CYFRA 21-1, HЭА, СА 72-4, М20, М22;
— желудок, пищевод: СА 72-4, РЭА, СА 19-9;
— печень: АФП, РЭА, СА 19-9.
В целях дифференциальной диагностики нередко приходилось прибегать к исключению аутоиммунных системных заболеваний, протекающих с патологией нервной системы.
Диагностические аутоиммунные маркеры:
— СРБ (кач.), РФ (кач.);
— АСЛО;
— СРБ (кол.);
— Anti-MCV (цитруллин);
— антиглиадин: IgG, IgA, ANA, ANCA, AMA, Anti-LKМ;
— АТ к нативной ДНК;
— АТ к односпир. ДНК;
— LE-клетки;
— анти-ENA (AT к Sm, RNP, Ro, La, Scl-70, Jo-1);
— к кардиолипину: IgM, IgG, A, M;
— к фосфолипидам: IgM, IgG;
— к бета-2-ГП1: IgM.
В итоге у 28 (63,5 %) взрослых больных (1-й группы) был диагностирован рак различной локализации (предстательной железы, рак легких, кишечника, яичника, матки, первичный рак печени и др.). После консультации онколога больные переведены в областной онкоцентр.
В то же время у 16 (36,5 %) больных 2-й группы нами были выявлены положительные онкомаркеры, но не найдена первичная локализация новообразования. Но как в первой, так и во второй группе была выявлена неврологическая патология: прогрессирующая демиелинизирующая полиневропатия с выраженным болевым синдромом (7 чел.), церебеллит с мозжечковой дегенерацией (2 чел.), энцефалит (преимущественно лимбической локализации, включая синдром Морвана, 2 чел.), рассеянный энцефаломиелит с выраженной периферической вегетативной недостаточностью (синдром пандизавтономии, 1 чел.), миастенический синдром Ламберта — Итона (3 чел.), синдром ригидного человека (1 чел.).
В течение от 3 месяцев до 2 лет диагноз рака первичной локализации был установлен у всех 16 чел. из 2-й группы больных. Из них МКРЛ — у 6 чел., РМЖ — у 2, рак кишечника — у 3, рак яичника — у 2, рак предстательной железы — у 3, рак печени — у 1 чел.
Действительно, увеличение числа иммунных ответов связано с паранеопластической полиневропатией и дегенерацией мозжечка. И все же большая часть из них специфично связаны с мозжечковыми симптомами и могут быть отражением иммунного ответа, индуцированного опухолью. Образование антител к Yo-антигену CDR2 часто связано с наличием опухолей женских половых органов или РМЖ, в то же время антитела к Tr-антигену обусловлены наличием лимфомы Ходжкина.
У пациентов с МКРЛ может развиваться один или несколько иммунных ответов в связи с паранео-пластической дегенерацией мозжечка. При такой патологии у 35 % пациентов образуются антитела к потенциалзависимым кальциевым каналам (с сопутствующим миастеническим синдромом Ламберта — Итона), а у 23 % образуются антитела к Hu-антигену. По литературным данным [16, 31, 40], у 10 % пациентов выявляются другие антитела, такие как антитела к белку CRMPS (collapsinresponse mediator protein S) — анти-CRMP или анти-CV, амфифизину, цитоплазматические антитела 2-го типа к клеткам Пуркинье (Purkinje cell cytoplasmic antibody type 2 — PCA2) и антинейронные ядерные антитела-3 (antineuronal nuclear antibody 3 — ANNА3).
В отличие от антител, мишенью которых являются внутриклеточные антигены, антитела к потенциалзависимым кальциевым каналам реагируют с эпитопами молекул на клеточной поверхности. У ряда пациентов отмечается интратекальный синтез таких антител, что позволяет предположить непосредственную патогенетическую роль в развитии паранеопластического энцефалита и дегенерации мозжечка, что сегодня вполне доступно в определении методики по выявлению проницаемости ГЭБ и интратекальному синтезу IgG.
Данная методика применяется нами в дифференциальной диагностике с демиелинизирующими и воспалительными заболеваниями нервной системы. При высоком уровне интратекального синтеза IgG и при выявлении антител к потенциалзависимым кальциевым каналам органическая достоверность поражения ЦНС не вызывает сомнения [5].
Пандизавтономия относится к группе нейропатий, характеризующихся сочетанной парасимпатической и симпатической недостаточностью при наличии соматосенсорных и двигательных нарушений. Данная патология обусловлена иммунным механизмом и развивается преимущественно как осложнение злокачественных новообразований. Но пандизавтономия (как заболевание) может отмечаться не только после вирусных заболеваний, но и как идиопатический вариант [3, 4].
Антитела играют непосредственную патогенетическую роль в развитии ПННС. Эти антитела обычно реагируют с антигенами клеточной поверхности, нервно-мышечных соединений, периферических нервов и нейронов. Антитела к поверхностным клеточным антигенам и связанные с ними нарушения могут отмечаться как при злокачественных новообразованиях, так и при их отсутствии [29].
Величина относительного риска развития ПННС зависит от типа синдрома. Например, вероятность наличия опухоли как причины развития миастенического синдрома Ламберта — Итона (обычно это МКРЛ) выше, чем при myasthenia gravis, и составляет 50 %, при обычной тимоме — 10 %.
У пациентов с паранеопластической дегенерацией мозжечка определяют антитела к потенциалзависимым кальциевым каналам Р/Q-типа. Наличие антител к потенциалзависимым калиевым каналам ассоциируется с лимбическим энцефалитом и синдромом Морвана [38].
Синдром Морвана — это проявление паранеопластического аутоиммунного локального лимбического энцефалита, чаще встречаемого при аденокарциноме легкого. Обычные онкомаркеры чаще всего отрицательны [29]. Тест на антитела к VGKC у больных положителен. В сыворотке крови больных постоянно высокий уровень адреналина при крайне низких цифрах мелатонина. Клиника характеризуется снижением веса, паническими атаками, тяжелыми симпато- адреналовыми кризами, гипергидрозом, чрезмерным слюнотечением и слезотечением, миоклониями с элементами миотонии, длительной бессонницей, чередующейся с сомноленцией.
Облигатным проявлением синдрома Морвана являются постоянные поджелудочковые экстрасистолы, приступы пароксизмальной тахикардии. Сердечная патология обусловлена при синдроме Морвана и тем обстоятельством, что антитела VGKC впервые были обнаружены у больных с идиопатической аритмией, а также у больных с укорочением интервала Q-T.
В то же время наличие антител к рецепторам N-метил-D-аспартата (NMDA-рецепторам) связано с тяжелой формой идиопатического энцефалита, клинические проявления которого обычно сопровождаются симптомами психических нарушений и реже — дефицитом кратковременной памяти [21, 22].
К другим нарушениям, в патогенезе которых подтверждена роль гуморального иммунитета, относятся мозжечковый синдром и синдром ригидного человека, ассоциированные с наличием антител к амфифизину.
Особую группу больных с ПННС составляют пациенты с поражениями нервной системы, которые опосредуются Т-клеточными иммунными ответами. Регистрируемая патология (опосредованная Т-клетками) диагностирована в исследованиях у пациентов с наличием антител к gо-антигену (также известному как СDR2-антиген) или антител к Нu-антигену, у которых СDR2-специфичные или Hu-специфичные Е-клетки выявлены в крови либо в СМЖ [34, 38].
В головном мозге и в опухолях пациентов с энцефаломиелитом (ассоциированным с антителами к Hu-антигену) определяются олигоклональные цитотоксические Т-клеточные инфильтраты, что указывает на специфическую, стимулированную антигенами клональную экспансию Т-клеток [18].
Две клинические особенности являются общими для большинства ПННС: быстрое развитие симптомов и наличие признаков воспалительного процесса в СМЖ (включая умеренный лимфоцитарный плеоцитоз, повышенное содержание белка, высокий IgG-индекс и характерные для СМЖ олигоклональные полоски).
У 70 % пациентов ПННС может быть первым признаком злокачественного опухолевого процесса. У 75 % этих пациентов впоследствии получают положительные результаты скрининга на наличие злокачественного опухолевого процесса. Большинство новообразований выявляются при радиологических исследованиях органов грудной клетки, брюшной полости и малого таза с использованием КТ и ПЭТ.
Для выявления новообразований гонад требуется применение различных инструментальных методов. Например, зрелые тератомы яичника определяются при проведении КТ или МРТ, а также при трансабдоминальном или трансвагинальном УЗИ. Ассоциированные ПННС часто сочетаются с микрокальцинатами в яичке, что обусловливает необходимость проведения в дальнейшем таких исследований, как повторные УЗИ или биопсия.
С точки зрения неврологов, если подозревается один из ПННС, необходимы тщательный осмотр больного, консультация онколога и выдача направления для выявления диагностических маркеров (с учетом предположения: где возможна первичная опухоль?). Именно невролог может стать инициатором первичной диагностики новообразования.
В то же время необходимо использовать дополнительные диагностические критерии [7, 10, 34]:
1. Подтвержденный случай ПННС:
1.1. Классический неврологический синдром с наличием злокачественного новообразования, диагностированного не позднее чем через 5 лет после развития неврологических симптомов.
1.2. Неклассический синдром, который исчезает или выраженность которого значительно уменьшается после противоопухолевой терапии, при условии что выявленный неврологический дефицит не характеризуется тенденцией к самопроизвольной ремиссии.
1.3. Неклассический синдром, но с наличием злокачественного новообразования, диагностированного не позднее чем через 5 лет после развития неврологических симптомов.
1.4. Недифференцированный неврологический синдром без наличия злокачественного новообразования, но с обнаружением хорошо идентифицированных антител к нейронам (к Hu-, Yo-, CV2CRMP5-, Ri-, Ma2-антигенам или амфифизину).
2. Вероятный случай ПННС:
2.1. Классический ПНН-синдром с высоким риском наличия злокачественного новообразования без антител к нейронам.
2.2. ПННС без выявленного злокачественного новообразования, но с наличием не всех антител к нейронам.
2.3. Неклассический ПНН-синдром с наличием злокачественного новообразования, диагностированного не позднее чем через 2 года после развития неврологических симптомов, но без найденных антител к нейронам.
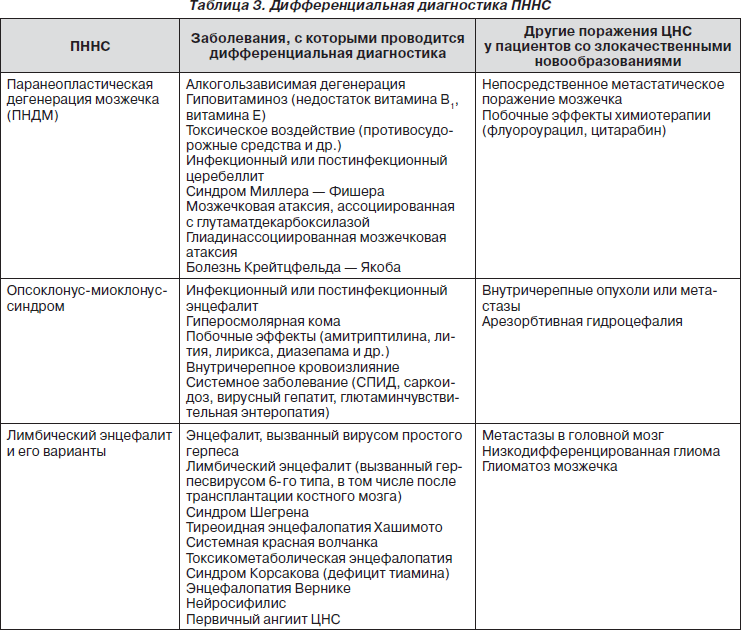
На всех этапах курации подобных больных с симптоматикой паранеопластических поражений нервной системы необходимо дифференцировать ПННС и ряд неврологических заболеваний (табл. 3).
Патология мозжечка, в частности его паранео- пластическая дегенерация, является одним из наиболее частых паранеопластических проявлений злокачественных новообразований. Чаще всего ее вызывают такие опухоли, как МКРЛ, новообразования женских половых органов, РМЖ и болезнь Ходжкина.
Неврологическому дефициту иногда предшествует вирусоподобное заболевание и такие продромальные симптомы, как головокружение, тошнота или рвота, нистагм, которые могут быть проявлениями поражения периферических отделов вестибулярного аппарата (нейронит, кохлеит и др.). Эти симптомы сопровождаются шаткостью походки, которая быстро прогрессирует до атаксии, с присоединением диплопии, дизартрии и дисфагии.
К сожалению, при проведении первой МРТ патологии у большинства пациентов не обнаруживают, хотя у ряда больных отмечается временное диффузное увеличение гемисфер мозжечка или усиление контрастности кортикоменингеальной области. С течением времени по данным МРТ все же диагностируется атрофия мозжечка [38, 48].
Дифференциальную диагностику ПНДМ обычно проводят с вертебробазилярной сосудистой патологией, оливопонтоцеребеллярной патологией, рассеянным склерозом и др.
И все же пациенты с преобладанием мозжечковой атаксии редко умирают в результате неврологических нарушений. Они умирают от опухоли первичной локализации или метастазов.
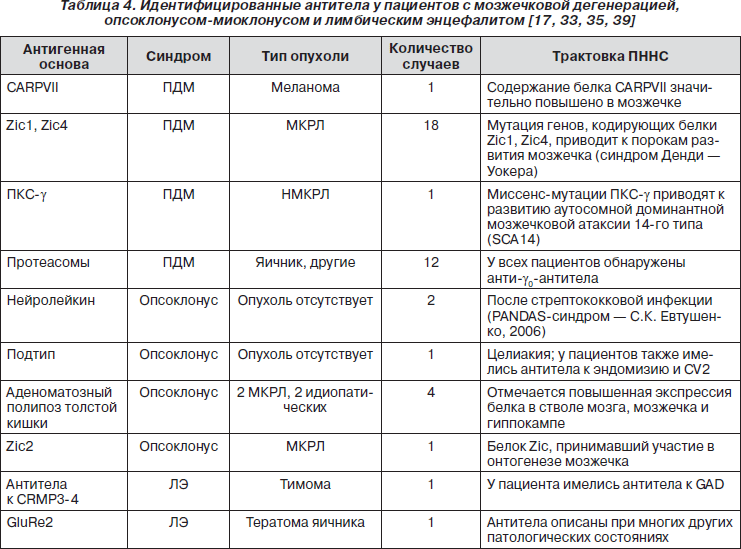
Описанные в последнее время иммунные ответы, ассоциированные с паранеопластической дегенерацией мозжечка, были обнаружены у ряда пациентов (табл. 4).
Определенным клиническим признаком висцеральных карцином является описанный французским автором симптом Лезера — Треля (Leser — Treal) — быстрое (в течение 7–10 дней) увеличение имеющихся сенильных бородавок, факосов и пигментных пятен.
Опсоклонус-миоклонус-синдром проявляется непроизвольными, аритмичными, хаотичными, разнонаправленными саккадическими движениями глаз с горизонтальным, вертикальным и торсионным компонентами, часто сопровождается миоклоническими судорожными подергиваниями конечностей и туловища, мозжечковой атаксией, тремором.
Для обозначения опсоклонуса используются термины: «глазные миоклонии», «флаттер» — мелкое дрожание глаз (авиационный термин), «танец глазных яблок», «молниеносные движения глаз», «саккадомания», «беспорядочное возбуждение глаз».
Опсоклонус-миоклонус-синдром — аутоиммунное заболевание ЦНС с преимущественным поражением мозжечка и его связей, которое характеризуется волнообразным течением и встречается чаще в детском возрасте. ОМС известен также под названиями: «энцефалопатия Кинсбурна», «миоклоническая энцефалопатия», «танцующие глаза», «инфантильная полимиоклония», «опсоклонус-миоклонус-атаксия-синдром» [47].
Опсоклонус-миоклонус может отмечаться при инфекционных, токсико-метаболических нарушениях, паранеопластических и других состояниях.
Среди 105 детей, наблюдаемых в Национальном нейропедиатрическом миоклоническом центре США (с 1990 по 2003 гг.), у 44 (41, 9 %) был диагностирован паранеопластический, а у 61 — параинфекционный ОМС! Все эти данные подчеркивают важность рассматриваемой проблемы как в детской, так и в общей неврологии.
ОМС у детей примерно в половине случаев связан с опухолью симпатической нервной системы, наиболее часто с нейробластомой (88 %), реже с ганглионейробластомой (12 %). Именно у детей (нами наблюдалось 3 мальчика и 2 девочки) мы впервые связали ОМС с диагностированной нейробластомой. 3 мальчика с симптомами подергивания глаз поступили в детское неврологическое отделение ОДКБ, где была заподозрена данная патология. У 2 девочек ОМС была выявлена, когда они находились в клинике детской хирургии ОДКБ, где им проводилась химиотерапия по поводу нейробластомы.
Частота нейробластомы при ОМС может быть несколько занижена вследствие ее способности к спонтанной инволюции. Есть сообщения об обнаружении опухоли через несколько лет после дебюта ОМС. Опухоль может располагаться в забрюшинном пространстве (48 %), медиастинально (30 %) или иметь другую локализацию (22 %). При нейробластоме ОМС встречается от 3 до 8 % случаев и может быть первым признаком опухолевого процесса. Нейробластому чаще диагностируют до 5-летнего возраста.
Несмотря на то что рефлекторная цепь и точный патофизиологический механизм развития опсоклонуса остаются неясными, данные последних патоморфологических исследований и исследований с применением функциональной МРТ позволяют предположить, что в процесс вовлекается растормаживание ядра шатра мозжечка (ядра Келликера).
У взрослых к числу новообразований, при которых чаще всего отмечают указанное нарушение, относятся МКРЛ, РМЖ и рак яичника. У небольшой подгруппы взрослых пациентов, преимущественно с РМЖ и раком яичника, образуются антитела к Ri-антигену наряду с паранеопластической дисфункцией ствола мозга и мозжечка, и у таких пациентов опсоклонус отмечается часто.
Наиболее интересной иммунологической находкой при опсоклонусе является увеличение числа случаев выявления антител к постсинаптическим антигенам или к антигенам клеточной поверхности. В сыворотке крови детей с опсоклонусом-миоклонусом содержатся антитела, реагирующие с клеточной поверхностью гранулярных нейронов мозжечка и клеток нейробластомы (табл. 4).
Обычный лимбический энцефалит — это аутоиммунный и вирусный воспалительный процесс, в значительной мере ограниченный структурами лимбической системы. У пациентов отмечаются эмоциональные расстройства и нарушения сна, судороги, галлюцинации и потеря кратковременной памяти, которая может прогрессировать в слабоумие.
При электроэнцефалографии обычно обнаруживают очаги эпилептической активности в одной или обеих височных долях либо очаговую или генерализованную медленную активность. У 70–80 % пациентов при МРТ в режиме FLAIR7 или Т2 выявляют гиперинтенсивные сигналы в медиальных участках одной или обеих височных долей, что дает основание дифференцировать дебют лимбического энцефалита с энцефалитом Расмуссена. Клинически могут проявляться: подострый склерозирующий панэнцефалит, энцефалит Шильдера, Петте Деринга.
Сегодня возможно предположить, что ранее описанные подобные фамильные формы энцефалитов и энцефаломиелитов, вероятно, были паранеопластическими. Но несмотря на близкую клиническую картину, они имеют различное этиологическое происхождение (вирусологическое, метаболическое, нейроиммунное, обменное, дегенеративное, токсическое и др.). Ведь все эти формы были описаны до МРТ и иммунологической эры [5].
И все же у большинства пациентов с типичным лимбическим энцефалитом диагноз устанавливают на основании клинической картины в сочетании с данными электроэнцефалографии, МРТ и характерных аутоиммунных и воспалительных изменений в СМЖ. В достоверной диагностике тест на гематоэнцефалическую проницаемость, соотношение альбуминов в сыворотке крови и ликворе, показатель интертекального синтеза JsG крайне желателен [5].
Как непаранеопластический, так и паранеопластический лимбический энцефалиты характеризуются сходными клиническими проявлениями. Выявление паранеопластической причины обычно зависит от обнаружения опухоли или паранеопластических антител. При этом чаще всего ЦНС вовлекается при таких опухолях, как МКРЛ, герминогенные опухоли яичка, тимома, лимфогранулематоз или тератома.
В связи с этим разделение лимбического энцефалита на подфенотипы в зависимости от локализации антигенов-мишеней вполне обоснованно. У некоторых пациентов с негативными результатами стандартных тестов на выявление антител имеются воспалительные изменения в СМЖ, а их состояние улучшается после проведения иммунотерапии. С помощью исследований, в которых использовали более совершенные методы выявления антител, установлено, что у таких пациентов имеются антитела, реагирующие с нейропилем гиппокампа мозжечка или обеих структур [43].
Основными внутриклеточными антигенами, связанными с лимбическим энцефалитом, являются Nu, Ma2 и реже CRMP5 и амфифизин. При таких иммунных ответах основные патогенетические механизмы опосредуются цитотоксическими Т-клетками [26, 43].
Антитела к Hu-антигену
У многих пациентов с наличием этих антител развивается многоочаговый энцефаломиелит, который может быть конечным проявлением первоначально имевшегося очагового синдрома, например лимбического энцефалита или мозжечковой дегенерации.
Непрерывная фокальная эпилепсия с вовлечением конечностей или языка, оргазмическая эпилепсия и эпилептический статус могут быть симптомами энцефалита, ассоциированного с анти-Hu-антителами и при котором вовлекается кора головного мозга и лимбическая система.
У многих пациентов с симптомами неосложненного лимбического энцефалита и различными признаками вовлечения других отделов нервной системы развивается диффузный энцефалит. Большинство пациентов являются курильщиками, и ассоциированная опухоль почти во всех случаях представлена МКРЛ. Только у 50 % больных с такими новообразованиями и лимбическим энцефалитом имеются антитела к Hu-антигену. В таких случаях прогноз менее благоприятен, чем у пациентов без антител к Hu-антигену.
Другие антитела, в частности антитела к CRMPS5 (анти-CV2), ассоциированы с энцефаломиелитом, сенсорно-моторной нейропатией с мозжечковой атаксией, хореей, увеитом и невритом зрительного нерва. Развитие миелита и неврита зрительного нерва напоминает синдром Девика. Таким образом, выявляемая при клиническом и МРТ-исследовании патология редко ограничивается лимбической системой. У некоторых пациентов нарушение функции путей с участием лобно-стриарных и базальных ганглиев приводит к обсессивно-компульсивным расстройствам и когнитивным нарушениям. Чаще всего это проявляется при МКРЛ и тимоме.
У пациентов с МКРЛ антитела к CRMP5 могут отмечаться одновременно с антителами к Hu- или Zic-антигенам; у этих пациентов обычно имеются многоочаговые нарушения или энцефаломиелит. Антитела к другим антигенам из семейства CRMP (CRMP3-4) выявлены у пациента с наличием лимбического энцефалита, антител к глутаматдекарбо-ксилазе и тимомы.
В то же время антитела к Ма2 больше ассоциированы с энцефалитом, который в типичных случаях поражает лимбическую систему, гиппокамп, гипоталамус и ствол мозга. Клинические проявления могут быть обусловлены вовлечением любой из этих областей, и процесс может распространяться на другие области. У некоторых пациентов в дополнение к нарушению функции лимбической системы отмечаются повышенная сонливость в дневное время, нарколепсия, катаплексия, нарушения быстрого сна, полифагия, снижение в СМЖ концентрации гипокретина-1 и дефицит гипоталамо-гипофизарных гормонов.
У других пациентов отмечаются тяжелые гипокинезии и надъядерный паралич взора, в который преимущественно вовлечены вертикальные движения глаз и который может развиваться с дальнейшим нарушением горизонтальных движений глаз и поражением ядер черепно-мозговых нервов, что имитирует синдром Ричарда — Ольшовского. У ряда пациентов развивается ротолицевая и нижнечелюстная дистония (имитируя оромандибулярные мышечные дискинезии Брейгеля), что приводит к нарушению речи и затрудняет прием пищи.
У мужчин в возрасте 35–45 лет энцефалиты, обусловленные наличием антител к Ма2-антигенам, часто ассоциированы с наличием герминогенных опухолей яичка, которые можно определить только микроскопически [22]. Некоторые авторы предполагают, что антитела являются частью эффективного противоопухолевого иммунного ответа, что может объяснить маленькие размеры опухоли. Но, поскольку герминогенные опухоли (включая таковые без паранеопластических симптомов) могут существовать несколько лет до их клинического выявления, эта связь подтверждается ранним обнаружением новообразований в связи с развитием ПННС. К наиболее часто выявляемым опухолям относятся МКРЛ и РМЖ.
У многих пациентов с герминогенными опухолями яичка и энцефалитом (ассоциированным с анти-Ма2-антителами) отмечается положительный эффект от орхидэктомии и иммунотерапии, включающей применение кортикостероидов и иммуноглобулина для внутривенного введения. В целом у 35 % пациентов с энцефалитами, ассоциированными с анти-Ма2-антителами, отмечается улучшение состояния нервной системы в ответ на лечение [36].
Энцефалит с наличием антител к потенциалзависимым калиевым каналам нейронов
С этими антителами ассоциируются два основных синдрома ЦНС — типичный лимбический энцефалит и панэнцефалит, который сопровождается психическими симптомами, галлюцинациями, повышенной возбудимостью периферических нервов, гипергидрозом и признаками дисфункции вегетативной нервной системы, т.е. проявляется симптоматикой синдрома Морвана [29, 44].
Нарушения быстрого сна и гипонатриемия часто встречаются при обоих синдромах, а у некоторых пациентов развиваются гипотермия, гиперсаливация, болевой синдром и возникают нарушения аппетита. Симптомы лимбического энцефалита могут преимущественно зависеть от наличия антител к субъединице Кv1.1 калиевого канала, в то время как симптомы нейромиотонии и синдрома Морвана могут быть в большей степени обусловлены наличием антител к субъединице Кv1.2.
У 30 % пациентов с антителами к потенциалзависимым калиевым каналам имеется новообразование, но только у 20 % выявляют такие новообразования, как МКРЛ и тимома [32]. Неврологический прогноз менее благоприятен у пациентов с раком легкого и лимбическим энцефалитом, ассоциированным с данными антителами, чем у пациентов с лимбическим энцефалитом, ассоциированным с данными антителами, но без рака легкого [31].
По сравнению с другими паранеопластическими или иммуноопосредованными лимбическими энцефалитами в СМЖ пациентов с наличием антител к потенциалзависимым калиевым каналам обнаруживают менее выраженный плеоцитоз, более низкую концентрацию белка и синтезируемого интратекально IgG.
Лечение ПННС, по литературным и нашим данным, включает внутривенное введение кортикостероидов (короткие курсы), иммуноглобулина (биовена 7 мл/кг) или проведение плазмафереза. У 80 % пациентов отмечают положительную реакцию на такое лечение [43].
Согласно новому канадскому исследованию, охватившему 401 пациента в 34 городах, у 60 % онкологических больных наблюдалось значительное улучшение состояния, если они проходили курс лечения от анемии. Введение эритропоэтина может повышать уровень гемоглобина в крови и восстанавливать силы.
В процессе образования раковых клеток играет роль фактор некроза опухоли, который тормозит выработку эритроцитов в костном мозге, что вызывает анемию, которой страдают около 60 % онкологических больных. Назначение эритропоэтина значительно улучшает состояние пациентов.
В зависимости от выраженности неврологического дефицита и жалоб пациента нами была разработана схема дифференцированной терапии паранеопластических полиневропатий. Для купирования болевого синдрома назначался препарат ксефокам в/м и перорально в дозе 16 мг сутки — 5–7 дн. В случае выраженных болей — в/в введение династата 40–80 мг в сутки. Особую эффективность показали препараты габапентина и прегабалина (нейралгин) 300–900 мг в сутки в зависимости от интенсивности болей. Наличие у пациента злокачественного заболевания требовало осторожного подхода к выбору нейропротекторной терапии. Для снижения порога болевой возбудимости эффективным оказалось назначение антидепрессанта — афобазола (феварина). При нарушении сна — назначение вита-мелатонина на ночь (курсами по 3–4 недели). При назначении данного препарата мы ориентировались не только на его способность активировать ГАМКергическую систему, но и на его действие на опиоидную систему с потенцированием антиноцицептивного эффекта.
При частых симпатоадреналовых пароксизмах (с височным бессудорожным компонентом при синдроме Морвана), обусловленных паранеопластическим синдромом, целесообразно назначать вимпат (лакосамид) 150 мг 3 раза в сутки, не только обладающий противосудорожным действием, но и благоприятно действующий на депрессированную дифференцировку нейронов и рост аксонов, поскольку данный препарат связывает фосфопротеин CRM-2. Последний экспрессируется преимущественно на нейронах и глии, где также экспрессируются паранеопластические антигены.
Для улучшения переносимости больным с ПННС курсов химиотерапии, снижения выраженности вторичных токсических поражений целесообразно назначение дельтамицина (дельтарена) — эндогенного нейропротектора. Действующее вещество: пептид дельта-сна (эндогенный нонапептид), обладающий стресспротективным, антиоксидантным и антидепрессивным действием, обеспечивающий защиту нейронов от токсического повреждения. Назначается интраназально за 2 часа до химиотерапии. Белый порошок в ампуле (0,3 мг сухого вещества) растворить в 0,5 мл кипяченой воды и закапывать в носовые раковины. В свободные от химиотерапии дни — лечение продолжать. Общее количество процедур 10–15.
Также используются нефармакологические способы лечения: метод биологической обратной связи, когнитивно-поведенческая терапия, акупунктура, чрескожная анальгезирующая электрическая стимуляция.
Паллиативное лечение паранеопластических полиневропатий может быть успешным, в случае если оно является комплексным, однако, учитывая возможность лекарственной индукции опухолевого процесса и скомпрометированный иммунно-аллергический статус пациентов, необходим осторожный выбор лекарственных препаратов с тщательным взвешиванием факторов возможного риска и пользы.
Не вызывает сомнения дальнейшая перспективность данных исследований, так как уточнение особенностей клинической картины паранеопластических синдромов в зависимости от локализации, гистологического строения, стадии и характера течения опухолевых процес- сов поможет усовершенствовать алгоритмы ранней диагностики как неопластических заболеваний, так и их осложнений.
1. Беляков К.М., Густов А.В. Паранеопластические полиневропатии. — Нижний Новгород: НижГМА, 2007. — С. 95.
2. Бахлаев Е.И. Паранеопластические синдромы у больных раком легкого / Е.И. Бахлаев // Вопросы онкологии. — 2001. — Т. 47, № 4. — С. 440-443.
3. Дедкова Е.М. Паранеопластические заболевания / Е.М. Дедкова, А.С. Рабен. — М.: Медицина, 1977. — 136 с.
4. Периферические невропатии: практический подход к диагностике и лечению / Под ред. Д. Кро. — Филадельфия; Меллинкот: Вильямс и Вильямс, 2001. — 432 с.
5. Евтушенко С.К., Гончарова Я.А. и др. Паранеопластические полиневропатии — сложности диагностики и паллиативной терапии // Укр. медичний альманах. — 2010. — Т. 13, № 4. — С. 46-50.
6. Пересада Л.А. Неходжкінські лімфоми у дітей, варіабельність дебюту захворювання // Педіатрія, акушерство та гінекологія. — 2011. — № 3. — С. 84-87.
7. Пономарева Е.Н. Паранеопластические неврологические синдромы: обзор / Е.Н. Пономарева и др. // Медицинские новости. — 2000. — № 4. — С. 39-42.
8. Филиппов П.П. Паранеопластические антигены и ранняя диагностика рака / П.П. Филиппов // Соросовский образовательный журнал. — 2000. — Т. 6, № 9. — С. 3-9.
9. A clinicopathological study of a patient with anti-Hu-associated paraneoplastic sensory neuronopathy with multiple cranial nerve palsies/ S. Fujimoto (et al.) // Clin. Neurol. Neurosurg. — 2002. — V. 104, № 2. — P. 98-102.
10. Albert M.L., Austin L.M., Darnell R.B. Detection and treatment of activated T cells in the cerebrospinal uid of patients with paraneoplastic cerbellar degeneration // Ann. Neurol. — 2000. — 47. — 9-17.
11. Antoine J.C., Camdessanche J.P. Peripheral nervous system involvement in patients with cancer // Lancet Neurol. — 2007. — 6. — 75-86.
12. Antunes N.L., Khakoo Y., Matthay K.K. et al. Antineuronal antibodies in patients with neuroblastoma and paraneoplastic opsoclonus-myoclonus // J. Pediat. Hematol. Oncol. — 2000. — 22. — 315-320.
13. Anti-Hu-associated paraneoplastic encephalomyelitis: analysis of 200 patients / F. Graus (et al.) // Brain. — 2001. — V. 124, Pt. 6. — P. 1138-1148.
14. Bataller L., Graus F., Saiz A. et al. Clinical outcome in adult onset idiopathic or paraneoplastic opsoclonus-myoclonus // Brain. — 2001. — 124. — 437-443.
15. Bataller L., Rosenfeld. M.R., Graus F. et al. Autoantigen diversity in the opsoclonus-myoclonus syndrome // Ann. Neurol. — 2003. — 53. — 347-353.
16. Blaes F., Jauss M., Kraus J. et al. Adult paraneoplastic opsoclonus-myoclonus syndrome associated with antimitochondrial autoantibodies // J. Neurol. Neurosarg. Psychiat. — 2003. — 74. — 1595-1596.
17. Blumenthal D.T., Salzman K.l., Digre K.B., Jensen R.L., Dunson V.A., Dalmau J. Early pathologic findings and long-term improvement in anti-Ma2-associated encephalitis // Neurology. — 2006. — 67. — 146-49.
18. Carpenter E.L., Vance B.A., Klein R.S., Voloschin A., Dalmau J., Vonderheide R.H. Functional analysis of CD (+) T cell responses to the onconeurolself protein cdr2 in patients with paraneoplastic cerbellar degeneration // J. Neuroimmunol. — 2007. — Рublished online Nov 28. DOI:10.1016/J.jneuroim. 2007.
19. Cooper R., Khakoo Y., Matthay K.K. et al. Opsoclonus-myoclonus-ataxia syndrome in neuroblastoma: Histopathologic features — a report from the Children’s Cancer Group // Med. Pediat. Oncol. — 2001. — 36. — 623-629.
20. Dalmau J., Gultekin S.H., Voltz R. et al. Ma1, a novel neuron — and testis-specific protein, is recognized by the serum of patients with paraneoplastic neurological disorders // Brain. — 1999. — 122. — 27-39.
21. Dalmau J., Tuzun E., Wu Hy et al. Paraneoplastic anti-N-methyl-D-aspartate receptor encephalitis associated with ovarian teratoma // Ann. Neurol. — 2007. — 61. — 25-36.
22. Darnell R.B., Posner J.B. Paraneoplastic syndromes aff ec-ting the nervous system // Semin. Oncol. — 2006. — 33. — 270-98.
23. Darnell R.B., Posner J.B. Paraneoplastic syndromes involving the nervous system // N. Engl. J. Med. — 2003. — 349. — 1543-54.
24. De Giorgio R., Bovara M., Barbara C. et al. Anti-HuD-induced neuronal apoptosis underlying paraneoplastic gut dysmoti-lity // Gastroenterology. — 2003. — 125. — 70-79.
25. Glatz K., Meinick H.M., Wildemann B. Parainfectious opsoclonus-myoclonus syndrome: high dose intravenous immunoglobulins are effective // J. Neurol. Neurosarg. Psychiat. — 2003. — 74. — 279-280.
26. Graus F., Vega F., Delattre J.Y. et al. Plasmapheresis and antineoplastic treatment in CNS paraneoplastic syndromes with antineuronal autoantibodies // Neurology. — 2002. — 60. — 388-92.
27. Graus F. Recommended diagnostic criteria for paraneoplastic neurological syndromes/ F. Graus (et al.) // Neurol. Neurosurg. Psychiatry. — 2004. — P. 1135-1140.
28. Liguori R., Vincent A., Clover L. et al. Morvan’s syndrome: peripheral and central nervous system and cardiac involvement with antibodies to voltage-gated potassium channels // Brain. — 2001. — 124. — 2417-26.
29. Musunuru K. Paraneoplastic neurological disease antigens: RNA-binding proteins and signaling proteins in neuronal degeneration / K. Musunuru, R.B. Darnell // Ann. Rev. Neurosci. — 2001. — V. 24. — P. 239-262.
30. Paraneoplastic anti-CV2 antibodies react with peripheral nerve and are associated with a mixed axonal and demyelinating peripheral neuropathy / J.C. Antoine (et al.) // Ann. Neurol. — 2001. — V. 49, № 2. — P. 214-221.
31. Pelkofer H., Schubart A.S., Hoftberger R. et al. Modelling paraneoplastic CNS disease: T-cells specific for the onconeuronal antigen PNMA1 mediat autoimmune encephalomyelitis in the rat // Brain. — 2004. — 127. — 1822-30.
32. Pranzatelli M.R., Tate E.D., Wheeler A. et al. Screening for autoantibodies in children with opsoclonus-myoclonus-ataxia. Pediat. Neurol. — 2002. — 27. — 5. — 384-387.
33. Pranzatelli M.R., Travelstead A.L., Tate E.D. et al. B- and T-cell markers in opsoclonus-myoclonus syndrome // Neurology. — 2004. — 62. — 1526-1532.
34. Pranzatelli M.R., Opsoclonus-myoclonus syndrome: diagnostic and therapeutic considerations // Neuropediatrics. — 2004. — 35. — 146-148.
35. Pranzatelli M.R., Tate E.D., Travelstead A.L., Longee D. Immunologic and clinical responses to Rituximab in a child with opsoclonus-myoclonus syndrome // Pediatrics. — 2005. — 115. — 1. — e115-e119.
36. Rudnicki S.A. Paraneoplastic syndromes of the spinal cord, nerve, and muscle / S.A. Rudnicki, J. Dalmau // Muscele Nerve. — 2000. — Vol. 23. — P. 1800-1818.
37. Shamsili S., Grefkens J., De Leew B. et al. Paraneoplastic cerebellar degeneration associated with antineuronal autoantibodies analysis of 50 patients // Brain. — 2003. — 126. — 536-40.
38. Sheela S.R., Mani P.J. Opsoclonus-myoclonus syndrome: response to plasmapheresis // Indian. Pediat. — 2004. — 41. — 17.
39. Sillevis S.P., Kinshita A., De Leeuw B. et al. Paraneoplastic cerebellar ataxia due to autoantibodies against a glutamate receptor // N. Engl. J. Med. — 2000. —42. — 21-27.
40. Sutton I.J., Steele J., Savage C.O., Winer J.B. young LS. An interferon-gamma ELISPOT and immunol istochemical investigation of cytotoxic T lymphocyte — mediated tumour immunity in patients with paraneoplastic cerbellar degeneration and anti — Yo antibo-dies // Jneuroimmunol. — 2004. — 150. — 98-106.
41. Tate E.D., Allison T.J., Pranzatelli M.R., Verhulst S.J. Neuroepidemiologic trends in 105 US cases of pediatric opsoclonus-myoclonus syndrome // J. Pediat. Oncol. Nursing. — 2005. — 22. — 1. — 8-19.
42. Uchuya M., Graus F., Vega F., Rene R., Delattre J.Y. Intravenous immunoglobulin treatment in paraneoplastic neurological syndromes with antineuronal autoantibodies // J. Neurol. Neurosurg. Psychiatry. — 2000. — 60. — 388-92.
43. Vincent A., Buckley C., Schott J.M. et al. Potassium channel antibodyassociated encephalopathy: a potentially immunotherapy — responsive form of limbic encephalitis // Brain. — 2004. — 127. — 701-12.
44. Walcher J. Hepatocellular carcinoma presenting with paraneoplastic demyelinating polyneuropathy and PR3-antineutrophil cytoplasmic antibody / J. Walcher, T. Witter, H.D. Rupprecht // J. Clin. Gastroeterol. — 2002. — V. 35, № 4. — P. 364-365.
45. Direkze N.C. et al. Wriggling muscles as a sign of lung carcinoma // J.R. Soc. Med. — 2000. — V. 93, № 7. — P. 373-374.
46. Yiu V.W.Y., Kovithavongs T., McGonigle L.F., Ferriera P. Plasmapheresis as an effective treatment for idiopathic opsoclonus-myoclonus syndrome // Pediat. Neurol. — 2001. — 24. — 72-74.
47. Zuliani L., Sapater L., Saiz A., Baiges J.J., Giometto B., Graus F. Homer 3 autoimmunity in subacute idiopathic cerebellar ataxia // Neurology. — 2007. — 68. — 239-40.
Автор глубоко признателен за существенную помощь при совместной курации больных, особенно в непрекращающемся потоке дифференциальной диагностики ПННС и многих заболеваний нервной системы:
заведующему отделением ангионеврологии ИНВХ им. В.К. Гусака НАМН Украины доц. В.А. Симоняну, доц. Я.А. Гончаровой, заведующей неврологическим отделением ОДКБ Л.М. Прохоровой, ординатору Ю.М. Перепечаенко, профессору-радиологу Е.А. Савченко, профессору-ревматологу, клиническому иммунологу А.М. Гнилорыбову.