Газета «Новости медицины и фармации» Акушерство, гинекология, репродуктология (411) 2012 (тематический номер)
Вернуться к номеру
Симпозіум 68 «Анатомія і гістологія жіночих статевих органів. Етіологія та патогенез захворювань шийки матки. Класифікація захворювань шийки матки»
Авторы: В.К. Чайка, Є.Б. ЯковлЄва, С.М. КорнІЄнко Т.І. Холодняк, О.М. Бабенко, А.А. Єрмаченко, кафедра акушерства, гінекології і перинатології ФІПО ДонНМУ ім. Горького
Версия для печати
Проводить: Донецький національний медичний університет ім. М. Горького.
Рекомендований: акушерам-гінекологам, сімейним лікарям.
Вивчення акушерства та гінекології як науки можливе тільки на підставі знань анатомії й фізіології жіночих статевих органів. Особливості топографії статевих органів, а також їх анатомо-функціонального зв’язку із суміжними органами малого таза в різні вікові періоди, особливості кровопостачання мають велике клінічне значення для вивчення як фізіологічної, так і патологічної гінекології.
У шийці матки в нормі виникають різноманітні процеси, що охоплюють як піхвову частину, так і слизову оболонку цервікального каналу. Для більш точної інтерпретації сутності цих процесів лікарям-клініцистам різних рівнів необхідно знати ембріогенез, розвиток і варіанти нормальної будови шийки матки для розуміння біологічних особливостей перебігу захворювань шийки матки, ознак, що характеризують патологічні процеси.
Не тільки патогістологи, але й клініцисти повинні чітко уявляти собі сутність патоморфологічних змін у шийці матки при різній її патології. Клініцист одержує від патоморфолога чіткі й остаточні (з погляду значимості) дані з діагностики захворювання й, пропускаючи їх через призму клінічних, ендоскопічних і цитологічних даних про хвору, ставить остаточний діагноз і призначає адекватне лікування.
Ембріогенез розвитку шийки й тіла матки. Для розуміння біологічних особливостей перебігу захворювань шийки матки, ознак, що характеризують патологічні процеси, важливе значення мають дані про ембріогенез і функціональні особливості шийки матки.
Розвиток матки починається з утворення її шийки. Мюллерові канали у плодів довжиною 45–50 мм, зливаючись у каудальному відділі, утворюють шийку матки. Розвиток тіла матки починається у плодів довжиною 65 мм, коли виникає злиття мюллерових проток у нижній їх частині. Характерними й постійними є вікові зміни співвідношень розмірів шийки й тіла матки. Розміри шийки переважають розміри тіла матки протягом усього внутрішньоутробного періоду розвитку, і наприкінці вагітності довжина шийки становить 2/3 загальної довжини органа, що є нормою для даного періоду розвитку. З віком відношення довжини шейки матки до довжини її тіла поступово зменшується й до періоду статевої зрілості довжина тіла матки значно перевершує довжину її шийки. Форма шийки з бочкоподібної поступово перетворюється спочатку в конусоподібну, а потім — у циліндричну.
Якщо в пре- або пубертатному періоді не відбудуться зміни співвідношень розмірів шийки й тіла матки, величина шийки буде превалювати над величиною тіла, то мова йде про інфантильну матку, що є патологією для даного періоду розвитку.
Форма матки помітно змінюється з віком. Тіло матки до 6–7 років починає потроху округлятися, а після 10 років воно товщає і з наближенням періоду статевої зрілості поступово набуває грушоподібної форми, властивої статевозрілому віку.
На 18–19-му тижні розвитку плода міометрій як у тілі, так і в шийці представлений переважно циркулярно розташованими пучками.
У зовнішньому сполучнотканинному шарі помітні одиничні поздовжні м’язові волокна, що концентруються навколо судин. У шийці матки в цей час теж є поздовжні волокна, що є продовженням м’язового шару стінки піхви. На 20–24-му тижні циркулярний шар м’язів розширюється, однак у дні матки він залишається слабо вираженим. Напрямок циркулярних волокон стає менш чітким за рахунок приєднання кососпрямованих волокон. Зовнішній шар, що складається з поздовжніх м’язових пучків, також розширюється, і окремі його волокна починають «вплітатися» у циркулярний м’язовий шар.
До 27–28 тижнів внутрішньоутробного розвитку вперше виявляється поздовжній підслизовий м’язовий шар. Із цього моменту можна вважати, що гістогенез міометрію завершено. У наступні строки антенатального розвитку відбувається лише ускладнення будови та потовщення всіх шарів міометрію.
Що до розвитку ендометрію можна виділити три етапи:
1) завершення гістогенезу — до 24 тижнів;
2) проліферативні зміни — до 32 тижнів;
3) секреторні зміни — з 33 до 40 тижнів.
У 21–22 тижні з’являються закладки ендометріальних залоз у вигляді поглиблень, вистелених епітелієм. Перші залози позначаються в ділянці внутрішнього вічка. Завершення гістогенезу ендометрію відзначається у 24 тижні внутрішньоутробного розвитку. Це збігається з появою численних трубчастих залоз, що мають похилий напрямок до поверхні ендометрію. Після набуття описаних вище властивостей ендометрій стає здатним до функціональних перетворень, що віддалено нагадує циклічні зміни ендометрію жінки, яка менструює, однак на відміну від останнього у плодів ендометрій змінюється не циклічно, його зміни є свідченням функціональної диференціації в процесі внутрішньоутробного розвитку.
Проліферативні зміни можна виявити в проміжку з 25-го до 32-го тижня вагітності. Залози стають численними, вони розташовуються й у дні матки, де на попередніх стадіях їх не було. Просвіт залоз розширюється, стінки нерідко стають складчастими. Після 33 тижнів вагітності й аж до пологів в ендометрії фетальних маток простежуються секреторні перетворення. Ендометрій представлений циліндричним епітелієм (ЦЕ). Просвіти залоз розширені. В епітелії всіх залоз видні перед’ядерні вакуолі, що свідчить про інтенсивну секрецію. Гістогенез ендоцервіксу завершується також до 24-го тижня внутрішньоутробного розвитку. Наступні морфологічні й функціональні зміни відповідають проліферації аж до 32 тижнів, а потім — секреції з 33 тижнів.
Характерною рисою дитячої матки є складчастість її слизової оболонки, що з’являється ще у фетальному періоді як наслідок неоднакового темпу росту м’язової стінки й слизової оболонки матки. Лише з 6–7-річного віку із прискоренням росту міометрію складки слизової оболонки тіла матки починають поступово згладжуватися і, як правило, до періоду статевої зрілості майже повністю зникають. Якщо ці складки в ділянці внутрішнього зіва вчасно не згладжуються, утвориться клапан, що може бути причиною альгодисменореї.
Відсутність сформованого закритого внутрішнього вічка в матці маленьких дівчаток уможливлює поширення інфекції з цервікального каналу.
Певний інтерес становить переміщення межі мюллерова (ендоцервіксу) і синусового (піхвового) епітелію. У 30-тижневого плода зазначена межа зрушується й стає звивистою: на одних ділянках ЦЕ перебуває на рівні зовнішнього маткового вічка, на інших — виходить на піхвову частину шийки матки. Починаючи з 33-тижневого віку ЦЕ повністю вкриває піхвову частину шийки матки.
Описана картина, яку іноді називають вродженою ерозією, може вважатися фізіологічним явищем для пізніх плодів, новонароджених і дівчаток.
Певний практичний інтерес становлять топографо-анатомічні особливості матки в дитячому віці. Матка в новонароджених дівчинок розташовується високо за межами малого таза. Приблизно протягом 2–3 років після народження дівчинки матка поступово зсувається в порожнину малого таза.
Що стосується кровопостачання матки, то воно має свої вікові особливості. До пубертатного періоду крово- і лімфопостачання матки є порівняно скудним. Встановлено анатомічну особливість дитячої матки — повна відсутність судин у середній частини її передньої й задньої стінок (безсудинна зона, так звана ембріональна лінія), а також майже повна відсутність судин в ділянці перешийка дитячої матки. Ще однією важливою особливістю є те, що в дівчаток до 10–11-річного віку маткова артерія розташовується не в самій бічній поверхні матки, а на відстані 1– 1,2 см від неї й не має звивистості. У дівчаток після 10–11-річного віку маткова артерія розташовується значно ближче до бічної поверхні матки, а з настанням менструальної функції з’являється звивистість порядкових гілок маткової артерії. З розвитком судинної мережі в результаті полового дозрівання і дітородної функції малосудинна зона на межі тіла й шийки матки стає менш вираженою. У випадках пізнього статевого дозрівання ембріональна лінія буває виражена особливо чітко.
Анатомо-топографічна будова шийки матки та гістоструктура епітелію шийки матки. Шийка матки — це гладком’язове утворення, у якому розрізняють піхвову частину, що вдається в просвіт піхви, і надпіхвову частину, що розташовується вище прикріплення стінок піхви до матки. Товщу шийки матки утворюють сполучнотканинні волокна, серед яких проходять судини, нерви, циркулярно розташовані м’язові клітини, у які вплітаються поздовжні гладком’язові клітини тіла матки. Піхвову частину шийки матки вкриває БПЕ. У центрі шийки матки проходить канал, що вистилає ЦЕ, він має веретеноподібну форму та звужується в ділянці зовнішнього і внутрішнього вічка. Зовнішнє вічко має різноманітну форму: у жінок, які не народжували, воно округле, у тих, які народили, — у вигляді поперечної щілини.
У шийці матки розрізняють видиму частину (екзоцервікс) і канал шийки матки (ендоцервікс). У нормі вся поверхня піхвової частини шийки матки вкрита слизовою оболонкою блідо-рожевого кольору різних відтінків із гладкою блискучою поверхнею.
У шийці матки виділяють такі відділи: стінку, що складається в основному зі сполучної тканини (колагенові волокна, клітинні елементи — фібробласти) і незначного м’язового шару; цервікальний канал, що має веретеноподібну форму, що з’єднується через внутрішнє вічко з порожниною матки, а через зовнішнє вічко — з піхвою. На рис. 1 наведена нормальна будова шийки матки. Слизова ендоцервікального каналу (ендоцервіксу) вистелена циліндричним (призматичним) епітелієм (є). У ній не міститься справжніх шийкових залоз, за які раніше приймалися складки ЦЕ у вигляді бухт і крипт (ж). Поверхня цих бухт вистелена тим самим ЦЕ з базально розташованими гіперхромними ядрами. Основна властивість клітин цервікального каналу — це продукція слизу.
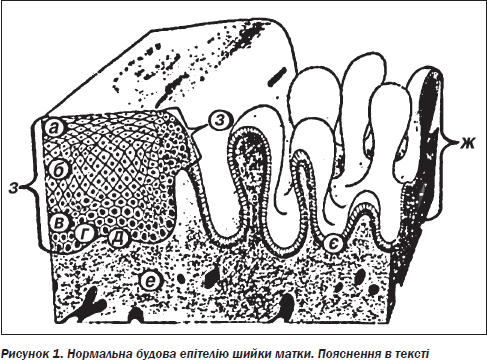
Багатошаровий плоский епітелій (БПЕ) має 4 шари: базальний (г), парабазальний (в), проміжний (або зернистий, шилоподібний) (б) і поверхневий (а). Базальна мембрана (д) відмежовує БПЕ від підлягаючої щільної волокнистої сполучної тканини (е).
Особлива увага приділяється місцю стику двох типів епітелію: циліндричного й багатошарового плоского у зв’язку з тим, що вони мають генетично різну природу (тобто походять із різних зародкових паростків), а також тому, що в цьому місці перебігають найбільш активні клітинні проліферації, що підвищує ризик порушення цього процесу й розвитку патології.
У нормі у статевозрілих жінок розглянута межа перебуває на рівні зовнішнього вічка. При невстановленому гормональному балансі в дівчаток і дівчат межа може бути зміщена на піхвову частину шийки матки. З нормалізацією естроген-гестагенних ритмічних взаємин в організмі ця межа самостійно зміщується в бік цервікального каналу. У перименопаузальному віці й особливо в період менопаузи вона зміщується глибше — в нижню третину цервікального каналу, за внутрішнє вічко і при звичайному візуальному огляді не визначається.
Про межу судять за так званою останньою цервікальною залозою, яка є ніби її маркером. При цьому БПЕ, що виявляється в ділянці ектопій, частіше є метапластичним.
Зона стику плоского й ЦЕ в ділянці зовнішнього вічка шийки матки дуже динамічна, у ній довгостроково перебігають процеси активного клітинного ділення, де, як правило, і виникає рак шийки матки. Ця зона стику зветься перехідною (рис. 1 з).
З гістологічної точки зору межа двох типів епітелію цікава тим, що між клітинами цервікального каналу на базальній мембрані розташовуються так звані резервні клітини, що є елементами БПЕ. Це дрібні незрілі клітини, що мають поліпотентні властивості, тобто вони можуть трансформуватися як у циліндричні, так й у клітини БПЕ. Саме ці клітини забезпечують процеси активного ділення й можливості метаплазії ЦЕ в БПЕ.
Резервні клітини в ЦЕ ендоцервіксу виявляють не завжди, усе залежить від віку хворої (новонароджені, діти грудного віку), фази менструального циклу (збільшення й достаток при секреторних змінах ендометрію), фізіологічних станів (збільшення в першій половині вагітності) та наявності різноманітних дисгормональних порушень.
При морфологічній діагностиці варто враховувати два основних фактори, що змінюються зі зміною фаз менструального циклу, — змінення епітеліального покриву й підлягаючої строми.
Шийка матки наприкінці першої половини менструального циклу не збільшується, стає більш соковитою, зовнішнє вічко зяє. БПЕ ектоцервіксу досягає найбільшої товщини, клітини проміжного й функціонального шарів багаті глікогеном. ЦЕ ендоцервіксу високий, з базальним розташуванням ядер, у цитоплазмі визначається слиз. Резервні клітки одиничні, перебувають у спокійному стані.
У другу фазу менструального циклу шийка зменшується у своїх розмірах, кількість слизу в зовнішньому вічку мінімальна (шийка суха). Починається відторгнення поверхневих клітин функціонального шару БПЕ, особливо над високими сполучнотканинними сосочками підепітеліальної тканини. У базальному шарі відмічається підвищена мітотична активність. В епітелії ендоцервіксу виявляється велика кількість проліферуючих резервних клітин з утворенням 2–3-рядних і багатошарових пластів, внутрішньоепітеліальних залозистих структур. З боку ЦЕ виявляється міграція ядер у центр клітин й підвищення слизоутворення. У стромі слизової оболонки екто- й ендоцервіксу є скупчення лімфоїдних клітин, гістіоцитів, одиничні гладкі клітини. У десквамативній і регенераторній фазах менструального циклу спостерігається злущення більшої частини клітин функціонального й проміжного шарів БПЕ — розпушення базальної мембрани, інфільтрація проміжної тканини лімфоїдними й гістіоцитарними елементами. У ЦЕ ендоцервіксу знижується кількість слизу, клітини зменшуються, ядра розташовані базально, відсутня гіперплазія резервних клітин.
У шийці матки є два види залозистих утворень: складки слизової оболонки, що утворюють щілини, поглиблення, випинання, і справжні трубчасті залози з короткими вивідними протоками й круглими або овальними устями, що розташовуються в ділянці зовнішнього вічка. Крипти розташовуються в косому, поперечному або поздовжньому напрямках. Довжина їх варіює від 1000 мкм до 1–2 мм, іноді — до 1–2 см. Варто пам’ятати, що в криптах на відміну від залоз гістологічна будова секретуючої й вивідної частин абсолютно однакова.
Ультраструктура епітелію шийки матки. Покривний епітелій цервікального каналу й епітелій крипт (залоз) представлені секретуючими й війчастими клітинами. У цитоплазмі містяться нейтральні мукополісахариди, а в секретуючих клітинах — незначна кількість кислих мукополісахаридів. Під епітелієм на базальній мембрані розташована невелика кількість резервних клітин в один шар. На ультраструктурному рівні базальна мембрана епітелію має два шари: перший — електронно-щільний, до якого з боку строми підходять тонкі волокна, другий — електронно-світлий, що прилягає до клітин епітелію. Базальна мембрана має рівні контури, товщина її коливається від 20 до 40 мм. Контакт епітеліальних клітин із базальною мембраною здійснюється всією поверхнею, що прилягає до неї. На апікальній поверхні ЦЕ є мікроворсинки — довгі й тонкі в першу фазу менструального циклу й більш гіллясті в другу фазу. Ядра локалізовані переважно базально в основі клітин, містять невеликі грудочки хроматину. На п’ятий день циклу над’ядерна частина клітин заповнюється секреторними гранулами, що до дев’ятого дня злипаються, і відбувається частковий вихід секрету в просвіт залози, а в цитоплазмі утворюються порожнини, заповнені тонкофібрилярним матеріалом. Серед секретуючих зустрічаються й одиничні війчасті клітини.
Під ендоцервіксом на базальній мембрані розташовуються резервні клітини — низькодиференційні клітинні елементи, що за розміром значно менші від клітин ЦЕ. Ядерно-цитоплазматичне співвідношення в них різко зміщено у бік ядра. В ядрі виявляються великі грудочки гетерохроматину, а в каріоплазмі — одне або два компактних ядерця. Звичайне ядро оточено вузьким ободком відростчатої цитоплазми, у якій переважають вільні рибосоми й одиничні мітохондрії. Зараз чітко доведена основна роль резервних клітин у генезі плоскоклітинної метаплазії перехідної зони шийки матки.
Після овуляції клітини ЦЕ містять велику кількість секрету, що здавлює ядро. Внаслідок цього клітина має вигадливі контури, у цитоплазмі утворюються гігантські порожнини зі спорожнених секреторних гранул, що злилися, при цьому залишки секрету визначаються лише в частині порожнин.
При нормальному менструальному циклі ультраструктурні циклічні зміни в секреторних клітинах ендоцервіксу залежать від фази менструального циклу. У перехідній зоні в жінок репродуктивного віку й постменопаузі часто виявляються ділянки плоскоклітинної метаплазії, що при наявності дисфункціональних порушень є переважно незрілою. Дані метаплазовані клітини є клітинами перехідного типу, що мають ультраструктурні особливості як метапластичного, так і ендоцервікального (секретуючого) епітелію. У результаті проведених тонких ультраструктурних досліджень був встановлений (важливий у практичному відношенні) тісний морфофункціональний зв’язок резервних клітин та ендоцервікальних клітин плоскоклітинної метаплазії.
Клінічно не зміненою варто вважати шийку матки, весь ектоцервікс якої вкритий тільки БПЕ й не містить ані зяючих усть залоз, ані ретенційних кіст. При обробці розчином Люголя ектоцервікс рівномірно забарвлюється в темно-коричневі кольори. Гістологічне дослідження біоптатів у нормі виявляє тканину шийки матки, що не містить залоз, і вкрита незміненим БПЕ піхвового типу з відсутністю запальних змін і меншим числом клітинних шарів у період менопаузи.
Випадки захворювання в молодому віці на рак шийки матки становлять, за даними різних авторів, від 20 до 48 %. Оскільки захворювання шийки матки становлять широкий спектр патологічних процесів, то й причини, що їх викликають, досить різноманітні й дотепер остаточно не встановлені. Проте твердо визначена роль різних факторів зовнішнього та внутрішнього середовища в генезі патологічних станів шийки матки. Знання їх має велике значення для вибору оптимальних методів обстеження, лікування й подальшого спостереження хворих. Ще більше значення має профілактика зазначеної патології шляхом виявлення й активного спостереження жінок груп ризику по розвитку захворювань шийки матки.
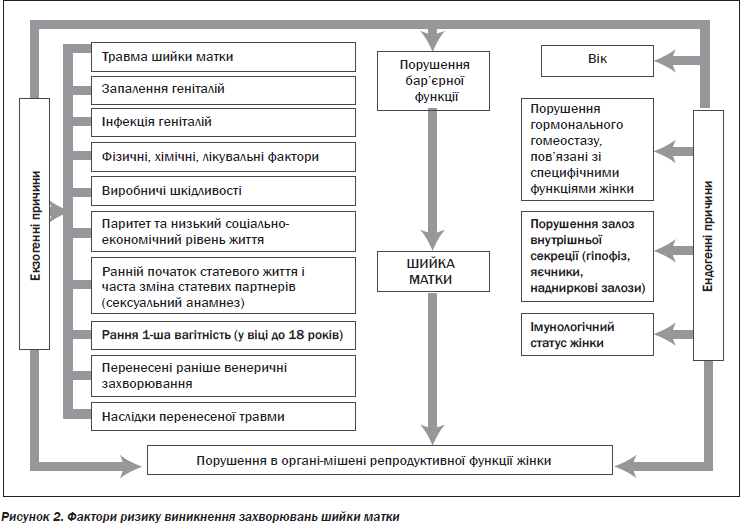
Всі фактори ризику виникнення захворювань шийки матки поділяють на екзогенні й ендогенні (рис. 2).
Фактори ризику
— Характер становлення менструальної функції. Установлено, що раннє й пізнє настання менархе збільшують ризик розвитку захворювань шийки матки.
— Порушення гормонального гомеостазу, що проявляється в посиленій естрогенній стимуляції на тлі відносної або абсолютної гіпопрогестеронемії. У нормі гомеостаз регулюється центральними й периферичними ланками нервової системи. До центральних ланок аналізатора статевої системи зараховують кору головного мозку й лімбічну систему (виділяють нейротрансмітери й ендогенні опіоїди), гіпоталамус (секретує лютеїнізуючий рилізинг-гормон і пролактин-інгібуючий фактор), гіпофіз (виділяє лютропін, фолітропін і пролактин). До периферичних ланок зараховують гонади (секретують естрогени, гестагени, андрогени) й органи-мішені (зовнішні та внутрішні статеві органи, у тому числі шийку матки, м’язи, шкіру, потові залози, волосяні фолікули, молочні залози, кісткову тканину).
У нормі естрогени викликають проліферацію епітеліального покриву шийки матки, його диференціювання, а гестагени — злущення епітеліальних клітин. При гіперестрогенії відзначається гіперплазія епітелію, порушуються процеси відторгнення поверхневих клітин. Цей дисбаланс може розвиватися набагато раніше від виникнення перших клінічних проявів захворювань шийки матки. Таким чином, гіперестрогенія відіграє важливу роль у розвитку даної патології. Захворювання шийки матки поєднуються з такими гормональними порушеннями, як ановуляція, неповноцінна лютеїнова фаза, недостатність обох фаз менструального циклу, метрорагії, гіперполіменорея й ін. Більше ніж у 70 % випадків також висока частота поєднання цієї патології з міомою матки, гіперплазією епітелію, фіброзно-кістозною мастопатією, хронічними сальпінгоофоритами. З інших залоз внутрішньої секреції на виникнення патології шейки матки особливо впливають щитоподібна залоза (дисфункція її в будь-якому варіанті викликає ановуляцію) й надниркові залози (висока концентрація 17-кетостероїдів часто супроводжується картиною проліферуючого ендоцервікозу).
— Сексуальний анамнез: ранній початок статевого життя, надмірна сексуальна активність, безладні статеві зв’язки, часта зміна статевих партнерів створюють умови для інфікування статевої системи. Це погіршує перебіг фонових захворювань і сприяє онкогенезу.
— Запальні захворювання нижнього відділу генітального тракту, викликані як банальною флорою (коки, палички), так і специфічною урогенітальною інфекцією (хламідії, трихомонади й ін.). Не можна не згадати й про бактеріальний вагіноз, при якому розвивається дисбіоз піхви. У наш час доведено, що запалення й дисбіоз є неетіологічними факторами розвитку захворювань шийки матки. Вони лише служать основою, на якій підтримуються вже наявні патологічні стани. Проте встановлена чітка залежність між передраковими захворюваннями й запальними процесами шийки матки, причому пік активації останніх на 5–10 років випереджає пік росту других. При порушенні процесів розподілу, диференціювання й дозрівання клітин епітелію виникають передракові стани.
— Інфікованість організму вірусною інфекцією (вірус простого герпесу, вірус папіломи людини (ВПЛ)) підвищує ризик розвитку дисплазії й раку епітелію шийки матки в 20 разів. З 1992 року серед усіх захворювань шийки матки відзначається вірогідний ріст чисельності папіломатозу шийки матки, а з 1995 року значно зросла частота виявлення карциноми in situ, причому в молодих жінок, що пов’язано зі швидким поширенням вірусної інфекції геніталій за останні 10–20 років.
— Особливості репродуктивного анамнезу: вік і кількість вагітностей, пологів, абортів. Висока репродуктивна активність (кількість вагітностей понад чотири з різними результатами й кількість пологів понад два) у молодих жінок (молодше 18 років) підвищують ризик розвитку захворювань шийки матки.
— Післяпологові й післяабортні травми шийки матки. У шийці розвиваються рубцеві зміни, формується ектропіон. Це спричиняє порушення іннервації й кровопостачання, розлади трофіки органа, що створює умови для порушення функції тканин, їх проліферації. Деформації шийки матки завжди супроводжуються запальними змінами слизової екзо- й ендоцервіксу. Це пов’язане зі зміною анатомічної цілісності шийки й цервікального каналу, при якій стає неможливим формування слизової пробки, що має потужні бактерицидні властивості. Це веде до розвитку хронічних цервіцитів.
— Характер угасання менструальної функції. Раннє (молодше 45 років) і пізнє (старше 55 років) настання менопаузи збільшує ризик розвитку раку шийки матки.
— Екстрагенітальні захворювання. Найчастіше патогенетичні стани шийки матки супроводжуються інфекційними та алергійними захворюваннями (бронхіальна астма, ревматизм, діатез у дитячому віці, алергія, дерматит, псоріаз), патологією шлунково-кишкового тракту, гіперліпідемією, ендокринопатіями, з яких у першу чергу варто виділити дисфункцію щитоподібної й надниркових залоз, а також порушення жирового й вуглеводного обміну (ожиріння, цукровий діабет).
— Виробничі шкідливості, у тому числі робота на хімічному виробництві, в умовах підвищеної радіаційної небезпеки, впливу електромагнітних полів погіршує перебіг фонових захворювань шийки матки, підвищує ризик розвитку передраку й раку. Це пов’язано зі зниженням захисних сил організму, мутагенною дією шкідливих факторів виробництва.
— У літературі останніх років все більше уваги приділяється і генетично обумовленим спадковим факторам у генезі захворювань шийки матки. Але ця тема потребує подальшого вивчення.
— Паління є чинником високого ризику в розвитку не тільки фонових, але й передракових захворювань шийки матки. Особливо його негативна значимість підвищується з віком пацієнтки й стажем цієї шкідливої звички.
Таким чином, аналіз факторів, що сприяють виникненню захворювань шийки матки, їх підтримці й тривалому перебігу, демонструє їх багатогранність і свідчить про труднощі визначення причин тієї або іншої патології.
Класифікація захворювань шийки матки
Сучасні класифікації патологічних процесів шийки матки засновані на результатах кольпоскопічних, цитологічних, гістологічних і гістохімічних досліджень з урахуванням етіопатогенетичних факторів і етапів переходу доброякісних (фонових) змін у передракові і передракових — у злоякісні. Нижче у хронологічному порядку викладена суть й особливості кольпоскопічної, цитологічної й гістологічної термінології і відповідних класифікацій.
Перша кольпоскопічна класифікація була запропонована автором методу G. Hinselmann у 1924 р. Згідно з цією класифікацією визначалася оригінальна (нормальна) слизова оболонка шийки матки, ектопія (малося на увазі пересування циліндричного епітелію цервікального каналу на вагінальну частину шийки матки), лейкоплакія, «поля» і «основа лейкоплакії». При описі кольпоскопічних картин автор використовував асоціативний зоровий принцип. Так, «поля» — це результат зорової асоціації з картиною розмежованих селянських полів, які автор спостерігав при польоті на літаку; «основа лейкоплакії» — з кольпоскопічною картиною, яка спостерігалася після механічного відторгнення верхніх шарів лейкоплакії. При цьому автор з оглядом на рівень медичної науки на той момент не провів паралелі кольпоскопічних тестів із цитологічною та гістохімічною характеристикою патологічних процесів, не дослідив сагітальні і тангенціальні гістологічні зрізи. Тому його термінологія виправдано мала асоціативний зоровий принцип.
Метод кольпоскопії і кольпоскопічна термінологія вдосконалювалися вітчизняними та закордонними авторами (Ю.Т. Коваль, 1962, 1968; Ф. Види-Вирски і співавт., 1962; В. Лане, 1963; Ч.Ю. Викшрайтис, 1967; Б.Е. Гречанин, 1967; А.І. Серебров, 1968; Е.Д. Тарнаускас, О.М. Кленицька, 1971; Л.Н. Василевська, 1986; В.Н. Прилепська, 2000; З. Fluhmann, 1961; R. Ganse,1969; G. Mestwerdt, 1974; H. Cramer, G. Only, 1975; R. Carrier, 1975; S. Dexeus et al., 1977; H. Bauer, 1979, 2002; D. Alessandrescu, 1984 та ін.).
Автори вносили зміни в назви кольпоскопічних картин. Так, Д. Алессандреску термін «поля» замінив терміном «мозаїка», Ч.Ю. Викшрайтис описував цю картину як «еритроплакія», при цьому автори продовжували керуватися зоровими асоціаціями, не зіставляючи кольпоскопічні картини з результатами гістологічних і гістохімічних досліджень матеріалу цілеспрямованих біопсій.
Е.В. Коханевич, К.П. Ганіна виконали комплексне обстеження понад 2 тис. пацієнток, при цьому порівняли результати простої й розширеної кольпоскопії і цервікоскопії, гістологічних і гістохімічних досліджень матеріалу цілеспрямованих біопсій з описом сагітальних і тангенціальних зрізів, що дозволило в 1967 р. запропонувати нову ендоскопічно-морфологічну класифікацію. Згідно з цією класифікацією виділені такі патологічні процеси:
1. Доброякісні (фонові) патологічні процеси.
1.1. Ектопія циліндричного епітелію (простий ендоцервікоз за І.А. Яковлевою, Б.Г. Кукуте (1977, 1979), папілярна (сосочкова) помилкова ерозія за А.І. Серебровим).
1.2. Доброякісна зона трансформації (плоский ацетобілий епітелій, проліферуючий ендоцервікоз за І.А. Яковлевою, Б.Г. Кукуте (1977, 1979), залізиста помилкова ерозія за А.І. Серебровим).
1.3. Закінчена доброякісна зона трансформації (стаціонарний ендоцервікоз за І.А. Яковлевою, Б.Г. Кукуте (1977, 1979), помилкова ерозія, що загоюється, або фолікулярна, ретенційні кісти, ovulae Nabothi за А.І. Серебровим).
1.4. Цервіцит.
1.5 Істинна ерозія (на тлі незміненого багатошарового плоского епітелію, циліндричного епітелію і доброякісної зони трансформації).
1.6. Субепітеліальний ендометріоз.
1.7. Доброякісні поліпи (залозисті, епідермізовані).
2. Передракові процеси (дисплазії метаплазованого і багатошарового плоского епітелію).
2.1. Лейкоплакія проста.
2.2. Поля дисплазії (мономорфна «мозаїка» за міжнародною класифікацією 1990 р.).
2.3. Папілярна зона дисплазії (мономорфна «пунктуація» за міжнародною класифікацією 1990 р.).
2.4. Передракова зона трансформації (дрібнобугристий, інтенсивний ацетобілий епітелій за міжнародною класифікацією 1990 р.).
2.5. Передракові поліпи.
2.6. Кондиломи і папіломи.
3. Підозра на рак і преклінічні форми раку.
3.1. Лейкоплакія проліферуюча.
3.2. Поля атипового епітелію (поліморфна «мозаїка»).
3.3. Папілярна зона атипового епітелію (поліморфна «пунктуація»).
3.4. Атипова зона трансформації.
3.5. Атипова васкуляризація (атипові судини).
4. Клінічно виражений рак.
4.1. Екзофітна форма.
4.2. Ендофітна форма (інфільтративно-виразкова).
4.3. Змішана форма раку.
Описуючи кольпоскопічну картину різних видів патології шийки матки, ми намагалися об’єднати терміни, що характеризують візуально-кольпоскопічну картину з морфологічною характеристикою патологічного процесу. При цьому з глибокої пошани до засновника кольпоскопії G. Hinselmann, запропонований ним термін «поля» ми не виключили, а уточнили — «поля дисплазії» або «поля атипового епітелію». Ми визнали доцільним доповнювати ці терміни тими, що запропоновані іншими авторами і прийняті на 7-му Міжнародному конгресі з патології шийки матки і кольпоскопії в 1990 р. в Римі, і тому термін «поля» доповнили терміном «мозаїка», а «папілярна зона» — терміном «пунктуація». При цьому вважаємо необхідним уточнювати — «мозаїка» або «пунктация» мономорфна або поліморфна. Це пояснюємо тим, що мономорфні кольпоскопічні тести характерні переважно для доброякісних або для передракових процесів легкого і середнього ступеня; поліморфізм епітеліальних і судинних тестів свідчить про тяжкий ступінь дисплазії або початкової малігнізації.
Такий підхід до опису кольпоскопічних картин дозволяє клініцисту й морфологу в процесі пошуку вірогідної оцінки характеру патологічного процесу порозумітися при виборі подальшої діагностичної і лікувальної тактики.
У результаті багаторічної роботи і тривалих спостережень за хворими ми дійшли висновку, що, оцінюючи кольпоскопічні картини, можна не лише зрозуміти морфологічний характер патологічного процесу, але і передбачати прогноз захворювання. Так, розуміючи, що сполучна тканина в підепітеліальному шарі слизової оболонки є елементом, що бере участь у захисній реакції організму, за його різними проявами можна припустити ступінь загрози малігнізації. Наприклад, при простій лейкоплакії немає кольпоскопічних проявів реакції сполучної тканини; при гістологічному дослідженні видно, що сполучна тканина «рівним фронтом» перешкоджає впровадженню епітеліальних клітин у глибину слизової оболонки. Це свідчить про добру місцеву захисну реакцію тканини, і можливість малігнізації в таких спостереженнях мінімальна.
При полях дисплазії («мозаїка») кольпоскопічна картина обумовлена вогнищами дисплазії, які у вигляді стовпчиків або гребінців «вростають» у підлеглу сполучну тканину слизової оболонки. Сполучна тканина «оточує» кожен епітеліальний комплекс («поле») і, підростаючи до поверхневих шарів епітелію, перешкоджає зростанню епітелію в глибину тканин. Ця реакція сполучної тканини формує кольпоскопічну картину червоних меж між епітеліальними комплексами — полями. Що також свідчить про добру (але менш активну, ніж при лейкоплакії) захисну реакцію сполучної тканини.
При папілярній зоні дисплазії («пунктації») на тлі диспластичного епітелію визначаються червоні точки, які є верхівками сполучнотканинних сосочків, що підростають до поверхневих шарів дисплазованого проліферуючого епітелію. При цій патології сполучна тканина не має змоги протистояти агресивному зростанню епітелію в глибину тканин слизової оболонки.
На наш погляд, різні прояви реакції сполучної тканини є одним із факторів, що дозволяють пояснити певну частоту раку шийки матки на тлі різних кольпоскопічних картин. Так, на фоні лейкоплакії рак виявляється рідше, ніж на тлі полів («мозаїки») і папілярної зони дисплазованого епітелію («пунктації»). Найчастіше рак діагностується на тлі атипової папілярної зони дисплазії (поліморфної «пунктації»).
Керуючись отриманими даними, ми вважаємо, що найбільш небезпечною в плані малігнізації можна вважати атипову папілярну зону дисплазії (поліморфну «пунктацію») і найменш небезпечною — лейкоплакію. Проте всі види дисплазії є передраковими процесами з більшим або меншим ступенем загрози малігнізації, тому доцільно з’ясовувати їх етіопатогенез і проводити адекватне лікування.
Проте нині існують різні підходи при описі кольпоскопічних тестів. Багато авторів продовжують ґрунтуватися лише на візуальній характеристиці кольпоскопічних картин. Так, автори резолюції 7-го Міжнародного конгресу з патології шийки матки і кольпоскопії, що відбувся в Римі (1990), створюючи нову кольпоскопічну класифікацію, при описі кольпоскопічних тестів ґрунтувалися на візуальній оцінці різних видів патології, при цьому не відмічали моно- і поліморфні епітеліальні структури. Кольпоскопічна класифікація, згідно з резолюцією 7-го Міжнародного конгресу, описана таким чином:
I. Нормальні дані кольпоскопічних досліджень:
A. Оригінальний плоский епітелій.
Б. Ектопія (циліндричний епітелій).
B. Перехідна зона.
II. Відхилення від норми.
А. Усередині перехідної зони.
1. Оцтово-білий епітелій:
а) плоский;
б) дрібнопапілярний або дрібнобугристий.
2. Пунктація.
3. Мозаїка.
4. Лейкоплакія.
5. Йоднегативні ділянки.
6. Атипові судини.
III. Підозра на інвазивну карциному.
IV. Незадовільні результати.
А. Межа плоского і циліндричного епітелію не візуалізується.
Б. Сильне запалення або атрофія.
B. Вагінальна частина матки не фокусується.
V. Інші дані кольпоскопічного дослідження (кондиломи, запалення, атрофія, виразки та ін.).
Г. Бауер (2002), критикуючи описану вище міжнародну класифікацію, запропонував свій перелік даних кольпоскопічного обстеження:
1. Нормальний стан.
1.1. Оригінальний плоский епітелій.
1.2. Оригінальний циліндричний епітелій — екотопія.
1.3. Перехідна зона — зона трансформації.
2. Діагностовано при кольпоскопії.
2.1. Поліпи, кісти і інші зміни на шийці матки, піхви і вульві.
2.2. Ерозія.
2.3. Запалення.
2.4. Атрофія.
3. Відхилення від норми й ознаки атипій.
3.1. Йоднегативні ділянки.
3.2. Пунктація — мозаїка (дрібна — груба).
3.3. Лейкоплакія (тонка — груба).
3.4. Оцтово-білий епітелій (перехідна зона атипії — зона трансформації).
3.5. Папілома — кондилома.
3.6. Підозра на рак (виразка, екзофіт, атипові судини, епітелію не видно, крововилив, анатомічні відхилення та ін.).
У класифікації Г. Бауера мають місце позитивні й негативні моменти. До позитивних належать: опис зони трансформації («перехідна зона»), де автор виділяє кольпоскопічні картини, що визначаються при оцтовій пробі; констатація «дрібної і грубої мозаїки, пунктації і лейкоплакії». Негативним моментом є об’єднання в одну групу всіх ознак «відхилення від норми і ознак атипії», що не дозволяє кольпоскопісту окремо сформувати групу дисплазії і групу з підозрою на рак і преклінічні стадії раку шийки матки.
У 2002 р. в Барселоні на Всесвітньому конгресі з кольпоскопії і патології шийки матки прийнята нова кольпоскопічна класифікація, згідно з якою виділено 5 груп:
I. Нормальні кольпоскопічні стани.
1. Незмінений плоский епітелій.
2. Циліндричний епітелій.
3. Зона трансформації.
II. Аномальні кольпоскопічні стани.
1. Плоский оцтово-білий епітелій.
2. Дрібнобугристий (інтенсивний) оцтово-білий епітелій.
3. Ніжна мозаїка.
4. Груба мозаїка.
5. Ніжна пунктація.
6. Груба пунктація.
7. Йодпозитивна зона.
8. Йоднегативна зона.
9. Атипові судини.
III. Підозра на інвазивну карциному.
IV. Незадовільні результати кольпоскопії.
V. Інші результати дослідження.
1. Кондилома.
2. Кератоз.
3. Ерозія.
4. Запалення.
5. Атрофія.
6. Децидуоз.
7. Поліп.
Ця класифікація кольпоскопічних картин явно наближається до морфологічної характеристики патологічних процесів, проте в ній не виділені тести, характерні для дисплазії і преклінічних форм раку шийки матки. У групі «Аномальні кольпоскопічні картини» об’єднані «ніжна мозаїка» і «груба мозаїка», «ніжна пунктація» і «груба пунктація». Можна припустити, що «ніжна мозаїка» — це мономорфна «мозаїка» (мономорфні поля), яка характерна для дисплазії, а «груба мозаїка» — це «поліморфна мозаїка» (поліморфні поля), характерна для преклінічних форм раку шийки матки; таке саме трактування може бути використане для оцінки «ніжної і грубої пунктації». Не оцінені з морфологічної точки зору кондиломи, кератоз, ерозія, поліп, які представлені в групі «Інші результати дослідження».
У 2008 р. виданий атлас із кольпоскопії групою авторів (Е. Бургхардт, Г. Пікель, Ф. Жирарде, за участі Д. Тамуссино), які критично оцінили переваги і недоліки класифікації, прийнятої в Барселоні, і запропонували новий варіант кольпоскопічної класифікації, яку іменують як «кольпоскопічна морфологія», згідно з якою виділені такі групи:
I. Нормальні кольпоскопічні стани.
1. Незмінений плоский епітелій.
2. Атрофічний плоский епітелій.
3. Ектопія (циліндричний епітелій).
4. Зона трансформації.
II. Аномальні кольпоскопічні стани.
1 Лейкоплакія.
2. Пунктуація.
3. Мозаїка.
4. Атипова зона трансформації.
5. Ерозія (виразка).
6. Непомітна йодно-жовта ділянка.
III. Ознаки ранньої інвазивної карциноми.
IV. Інвазивна карцинома.
1. Аденокарицинома in situ і мікроінвазивна аденокарцинома.
2. Кондиломатозні ураження.
IV. Інші кольпоскопічні стани.
1. Запальні зміни.
2. Поліпи.
3. Постконізаційні зміни.
4. Зміни, викликані випадінням органів.
5. Ендометріоз і інші знахідки при кольпоскопічному дослідженні.
Позитивним моментом цієї класифікації є морфологічна оцінка зони трансформації з розподілом її на зону трансформації, що належить до нормальних кольпоскопічних станів, і зону атипової трансформації, що належить до аномальних кольпоскопічних станів; позитивним є також виділення ознак ранньої інвазивної карциноми з описом структури поверхні епітелію, залоз, кровоносних судин, реакції епітелію на оцтову кислоту і пробу Шиллера. Проте автори не описали, які кольпоскопічні критерії характерні для фонових процесів, для дисплазії і для преклінічних форм раку шийки матки.
Незважаючи на явний прогрес класифікації, запропонованої Е. Бургхардтом і співавт., останніми роками за кордоном вважають за краще користуватися класифікацією, прийнятою в 1990 р. в Римі на міжнародному конгресі з патології шийки матки і кольпоскопії. В.Н. Прилепська та ін. (2000) критично оцінили цю класифікацію і вважають за доцільне уточнювати кольпоскопічні тести морфологічною характеристикою патологічних процесів, також вони відмітили, що «мрія кожного врача-кольпоскопіста — досягти максимального збігу з результатами морфології».
Цитологія — наука про клітину — є одним із безперечних досягнень XX століття. Клінічна цитологія дає реальну можливість виявити рак шийки матки і патологічні процеси, що передують йому.
Відомо, що окремі роботи, пов’язані з цитологічною діагностикою, з’явилися ще в другій половині XIX століття, зокрема, видатний російський патологоанатом М.М. Никифоров ще в 1888 р. описав спеціальні методи фіксації, забарвлення, консервації й дослідження виділень і біологічних рідин людини. У Харкові в 1900 р. створений спеціальний інститут лабораторної діагностики, де під керівництвом C.Л. Ерліха і А.Я. Альтгаузена проводилися дослідження пухлин і пухлиноподібних утворень у нативних препаратах (Г.М. Мадихас, К.В. Федосеенко, Г.Я. Ковнатар, 2006).
Найбільше визнання отримали роботи американського вченого, фізіолога і анатома G.N. Papanicolau, який у 1941 р. розробив методику поліхромного забарвлення вагінальних мазків і сформулював основні принципи цитологічної діагностики. Забарвлення мазків за Papanicolau, так званий Pap-тест, використовувалися і модифікувалися українськими вченими А.В. Руденко і Л.K. Куницею у 70-х роках XX століття.
Серед цитологічних класифікацій патологічних процесів шийки матки найчастіше використовуються класифікація Papanicolau (1950), Richart (1968), а також TBS — The Bethesda System (1991), яка дістала назву за місцем створення (р. Bethesda, США).
Згідно з класифікацією Papanicolau, цитологічні знахідки поділяються на 5 типів:
I тип — атипових клітин немає;
II тип — зміни морфології клітинних елементів, обумовлені запаленням;
III тип — є одиничні клітини з аномаліями цитоплазми і ядер, проте остаточний діагноз встановити складно, потрібне повторне цитологічне дослідження або біопсія з наступним гістологічним дослідженням;
IV тип — виявляються окремі клітини з явними ознаками злоякісності;
V тип — велика кількість типових ракових клітин і діагноз раку не викликає сумніви.
Таким чином, класифікація Papanicolau заснована на визначенні ступеня атипії клітин. Термін «атипія» (відсутність нормальної будови) застосовується для позначення ненормальної будови клітин при запаленні, при променевому або пухлинному метаморфозі, тобто «атипія» не завжди означає «малігнізацію», це лише відхилення від нормальної будови. При цьому автор рекомендував подальшу тактику лікаря залежно від позначеного типу. Так, при I–II типах рекомендувалося спостереження лікарем 2 рази на рік із повторним цитологічним дослідженням; при III типі — обов’язкове повторне цитологічне дослідження і обов’язково показана біопсія; при IV–V типах — обстеження у спеціалізованій онкологічній установі.
Класифікацію The Bethesda System (TBS) у світі вважають найбільш доцільною. Згідно з цією класифікацією проводиться:
1) оцінка якості препарату (матеріал повноцінний; цитологічна оцінка можлива, але обмежена; матеріал неповноцінний (причина));
2) описовий діагноз (у межах норми, доброякісні зміни клітин, патологія епітеліальних клітин).
В описі доброякісних змін відбивається:
1) характер інфекції (трихомонади, гриби, кокобацили, бактерії, клітинні зміни, характерні для Herpes simplex virus та ін.);
2) реактивні зміни (репаративні, атрофічні, променеві й ін.);
3) патологія епітеліальних клітин;
4) гормональна оцінка.
У характеристиці патології епітеліальних клітин оцінюється міра цервікальної інтраепітеліальної неоплазії (CIN — cervical intraepithelial neoplasia). Термін CIN уперше ввів Richart, а потім на міжнародному конгресі з патології шийки матки і кольпоскопії в 1975 р. цей термін був рекомендований замість термінів «дисплазія» і «преінвазивна карцинома».
CIN має 3 ступені тяжкості:
— CIN-1 — зміни, характерні для дисплазії легкого ступеня і ВПЛ (ІІІа);
— CIN-2 — зміни, характерні для дисплазії середнього ступеня (ІІІб);
— CIN-3 — зміни, характерні для дисплазії тяжкого ступеня і преінвазивної карциноми (ІІІв).
Слід зазначити, що диференціальна діагностика дисплазії тяжкого ступеня і преінвазивного раку в цитологічних препаратах тяжка, клінічна тактика однакова — цілеспрямована біопсія у спеціалізованій онкологічній установі.
Верифікація діагнозу здійснюється методом гістологічного дослідження матеріалу біопсії.
Серед гістологічних класифікацій найчастіше використовуються такі: Міжнародна гістологічна класифікація пухлин жіночого статевого тракту X перегляду (1995), класифікація пухлин ВООЗ — «Патологія і генетика пухлин молочної залози і жіночих статевих органів» (2003), класифікація І.А. Яковлевої і Б.Г. Кукуте — «Пухлини і передпухлинні стани шийки матки» (1977). Ці три класифікації вдало доповнюють одна одну: у класифікації ВООЗ детально представлені пухлинні процеси, а в класифікації І.А. Яковлевої і Б.Г. Кукуте — передпухлинні, і особливо фонові процеси.
У класифікації ВООЗ у розділі «Епітеліальні пухлини і пов’язані з ними процеси» добре наведені дані про плоскоклітинні й залозисті новоутворення та інші епітеліальні пухлини. До плоскоклітинних утворень зараховані папіломи та кондиломи з морфологічними ознаками папіломавірусної інфекції, а також плоскоклітинна метаплазія, метаплазія перехідно-клітинного типу та плоскоклітинна атипія при реактивних процесах, не пов’язаних із канцерогенезом (а саме при цервіцитах і репаративних процесах).
Під терміном «плоскоклітинні інтраепітеліальні неоплазії» описано SIL (squamosis intraepithelial lesions) як синонім дисплазії помірного й високого ступеня, а також Са in situ.
Згідно з цією класифікацією, плоска кондилома при ВПЛ належить до CIN-1, а лейкоплакія з атипією — до CIN-1 із кератинізацією.
Серед плоскоклітинних карцином шийки матки в класифікації виділяють карциному, що ороговіває, не ороговіває, веркурозну, бородавчасту (кондиломатозну) з ознаками ВПЛ, папілярну і лімфоепітеліоподібну.
До залозистих уражень шийки матки зараховано: поліп цервікального каналу, мюллерову папілому, атипію ендоцервікального епітелію, що зумовлена запаленням, залозисту дисплазія й аденокарцинома in situ.
Серед аденокарцином описані муцинозна, ендометріоїдна, світлоклітинна, серозна та мезонефроїдна.
Серед стромальних пухлин виділяють лейоміому, лейоміосаркому, ботріоїдну саркому й ендометріально-стромальну саркому. У шийці матки описані також змішані епітеліально-стромальні пухлини.
У різнорідні пухлини шийки матки включені невус, меланоми, лімфоми, пухлини ендодермального синуса і кістозна тератома. Метастатичні пухлини шийки матки розглядають як вторинні.
Серед пухлиноподібних утворень шийки матки наводять кісти шийки матки, залозисту гіперплазію, кістозну гіперплазію, гіперплазію мезонефроса, травматичну неврому та ін.
Ця класифікація відбиває різноманітність пухлин і пухлиноподібних утворень шийки матки. У той же час недоліком класифікації ВООЗ є те, що в ній не наведені запальні процеси, але вони є в Міжнародній класифікації хвороб, де описана гістологічна структура слизової оболонки при цервіцитах, ендоцервіцитах і ектропіоні.
Що до ектопії циліндричного епітелію існують деякі протиріччя при їх трактуванні різними авторами. Так, O.K. Хмельницький (2000); О.В. Коханевич, К.П. Ганина, В.В. Суменко (2004) вважають, що розташування слизової оболонки цервікального каналу в зоні вагінальної частини шийки матки може бути фізіологічним (до менархе), дисгормонального характеру (після 22–23 років у жінок, які не вагітніли) і посттравматичного характеру (у зв’язку з опущенням стінок цервікального каналу, після розриву сфінктера зовнішнього зіва).
На відміну від такого підходу В.І. Бичків, А.І. Ріг (1991) та ін. вважають, що ектопія циліндричного епітелію є тільки результатом запалення.
Згідно з МКХ (1995), ектопія циліндричного епітелію належить до гістофізіологічних особливостей шийки матки та не підлягає лікуванню.
На особливу увагу заслуговує термін «ерозія шийки матки», із приводу якого існують різноманітні думки. Так, у МКХ «ерозія» — це дефект покривного епітелію внаслідок запалення, хімічною, електрокоагуляційного або радіаційного впливу; у цій класифікації не позначено помилкову або істинну ерозію. Багато авторів (В.Н. Прилепська, 2000; Е. Бургхардт, 1991; О.В. Коханевич, К.П. Ганина, В.В. Суменко, 2004) справедливо наполягають на необхідності уточнювати істинний або помилковий характер ерозії; термін «помилкова ерозія» може бути використаний тільки на етапі попереднього обстеження, без проведення кольпоскопії.
У МКХ паралельно з визначенням гострого і хронічного цервіциту наведено опис туберкульозного, сифілітичного, гонорейного й інших специфічних запальних процесів, що розглядаються одночасно з патологією внутрішніх статевих органів.
Аналізуючи наведені вище кольпоскопічні, цитологічні й гістологічні класифікації патологічних процесів шийки матки, слід зазначити загальний недолік: відсутність зіставлень кольпоскопічної, цитологічної і гістологічної характеристики при фонових, передракових і злоякісних процесах шийки матки.