Газета «Новости медицины и фармации» 12 (422) 2012
Вернуться к номеру
Артеріальна гіпертензія Оновлена та адаптована клінічна настанова, заснована на доказах 2012
Артеріальна гіпертензія
Оновлена та адаптована клінічна настанова, заснована на доказах
2012
Робоча група з артеріальної гіпертензії Української асоціації кардіологів (2008 р.)
Проф. Свіщенко Є.П. (модератор, Київ)
Проф. Багрій А.Е. (Донецьк)
Проф. Єна Л.М. (Київ)
Член-кор. АМНУ Коваленко В.М. (Київ)
Проф. Коваль С.М. (Харків)
Д.м.н. Мелліна І.М. (Київ)
Проф. Полівода С.М. (Запоріжжя)
Проф. Сіренко Ю.М. (Київ)
Проф. Смірнова І.П. (Київ)
За участю:
Проф. Андрієвська С.О. (Одеса)
Проф. Березняков І.Г. (Харків)
К.м.н. Васильєва Л.І. (Дніпропетровськ)
Проф. Візир В.А. (Запоріжжя)
Д.м.н. Горбась І.М. (Київ)
К.м.н. Давидова І.В. (Київ)
Проф. Дядик О.І. (Донецьк)
Проф. Оринчак М.А. (Івано-Франківськ)
Робоча група з перегляду настанови 2012 р.
Нетяженко В.З.
Головний позаштатний спеціаліст МОЗ України — координатор груп спеціальності «Терапія», декан медичного факультету № 2, завідувач кафедри пропедевтики внутрішніх хвороб № 1 Національного медичного університету ім. О.О. Богомольця, член-кор. Національної академії медичних наук України, д.м.н., професор
Амбросова Т.М.
Доцент кафедри пропедевтики внутрішньої медицини № 1 Харківського національного медичного університету, к.м.н.
Гідзинська І.М.
Провідний науковий співробітник відділу внутрішньої медицини, завідувач денного стаціонару Державної наукової установи «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, к.м.н.
Гранкіна В.О.
Представник пацієнтів
Ковальова О.М.
Завідувач кафедри пропедевтики внутрішньої медицини № 1 Харківського національного медичного університету, д.м.н., професор
Мелліна І.М.
Завідувач наукової групи з питань гіпертонічної хвороби у вагітних Державної установи «Інститут педіатрії, акушерства і гінекології НАМН України», д.м.н.
Мороз Г.З.
Головний науковий співробітник Державної наукової установи «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, д.м.н., професор
Сіренко Ю.М.
Головний позаштатний спеціаліст МОЗ України зі спеціальності «Кардіологія», завідувач відділу симптоматичних гіпертензій Національного наукового центру «Інститут кардіології імені академіка М.Д. Стражеска» Національної академії медичних наук України, д.м.н., професор
Швець О.В.
Головний позаштатний спеціаліст МОЗ України зі спеціальності «Дієтологія», директор Державного підприємства «Державний науково-дослідний центр з проблем гігієни харчування МОЗ України», доцент кафедри внутрішньої медицини № 1 Національного медичного університету ім. О.О. Богомольця, к.м.н.
За методичної підтримки та експертизи
Степаненко А.В.
Радник Міністра охорони здоров’я, консультант Державного підприємства «Державний експертний центр МОЗ України», д.м.н., професор
Ліщишина О.М.
Директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.м.н., старший науковий співробітник
Горох Є.Л.
Начальник Відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України», к.т.н.
Кравець О.М.
Начальник відділу доказової медицини Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України»
Шилкіна О.О.
Начальник Відділу методичного забезпечення нових технологій в охороні здоров’я Державного підприємства «Державний експертний центр МОЗ України»
Державний експертний центр МОЗ України є членом
Guidelines International Network (Міжнародна мережа настанов)
ADAPTE (Франція) (Міжнародний проект з адаптації клінічних настанов)
Рецензенти
Амосова К.М.
Завідувач кафедри внутрішньої медицини № 2 Національного медичного університету ім. О.О. Богомольця, член-кор. Національної академії медичних наук України, д.м.н., професор
Пасієшвілі Л.М.
Професор, завідувач кафедри «загальної практики — сімейної медицини» Харківського національного медичного університету
Перелік скорочень
АГ — артеріальна гіпертензія
АПФ — ангіотензинперетворюючий фермент
АТ — артеріальний тиск
ВООЗ — Всесвітня організація охорони здоров’я
ГХ — гіпертонічна хвороба
ДАТ — діастолічний артеріальний тиск
ЕКГ — електрокардіографія
ЕхоКГ — ехокардіографія
ІМ — інфаркт міокарда
ІХС — ішемічна хвороба серця
КН — клінічна настанова
КТ — комп’ютерна томографія
МРТ — магнітно-резонансна терапія
МС — метаболічний синдром
САТ — систолічний артеріальний тиск
СН — серцева недостатність
СОАС — синдром обструктивного апное сну
ССЗ — серцево-судинні захворювання
ТІА — транзиторна ішемічна атака
УЗД — ультразвукове дослідження
ФК — функціональний клас
ФР — фактори ризику
ХXН — хронічна хвороба нирок
ЦД — цукровий діабет
ШКФ — швидкість клубочкової фільтрації
Передмова
Робочої групи з оновлення та адаптації
«Рекомендацій Української асоціації кардіологів з профілактики та лікування артеріальної гіпертензії»
Посібник до Національної програми профілактики і лікування артеріальної гіпертензії (2008 р.)
Більшість пацієнтів з артеріальною гіпертензією (АГ) проходять лікування в амбулаторних (поліклінічних) медичних закладах. Світовий досвід, узагальнений ВООЗ, свідчить про те, що своєчасна діагностика, проведення заходів первинної та вторинної профілактики, своєчасне призначення адекватної медикаментозної терапії, залучення до участі в процесі лікування пацієнта та членів його родини затримує прогресування захворювання, знижує ризик виникнення ускладнень, сприяє поліпшенню якості життя та збереженню працездатності. Ефективність дій лікаря при лікуванні кожного конкретного пацієнта і досягнення успіхів у контролі АТ серед населення країни в цілому значною мірою залежить від узгодженості дій лікарів загальної практики — сімейної медицини та лікарів, які надають вторинну медичну допомогу, що забезпечує єдиний діагностичний і лікувальний підхід. Саме це завдання робоча група розглядала як основу при підготовці адаптованої клінічної настанови «Артеріальна гіпертензія».
В останні десятиріччя у всьому світі для забезпечення якості та ефективності медичної допомоги, для створення якісних клінічних протоколів (Clinical Pathway) та/або медичних стандартів (МС) як третинне джерело доказової медицини використовуються клінічні настанови (КН).
Клінічна настанова (Clinical practice guidelines) — це твердження, що розроблені з використанням визначеної методології з метою допомогти лікарю і хворому у прийнятті рішення щодо проведення раціональних втручань у певних клінічних ситуаціях.
Відповідно до положень Наказу МОЗ України № 102/18 від 19.02.2009 «Про затвердження Уніфікованої методики з розробки клінічних настанов, медичних стандартів, уніфікованих клінічних протоколів медичної допомоги, локальних протоколів медичної допомоги (клінічних маршрутів пацієнтів) на засадах доказової медицини (частина перша)», створення КН в Україні здійснюється шляхом адаптації вже існуючих клінічних настанов, які розроблені на засадах доказової медицини у відомих світових центрах — NICE (Англія), SIGN (Шотландія), AHRQ (США), HEN WHO (ВООЗ), NZGG (Нова Зеландія) та ін. Клінічні настанови, що розроблені на науковій основі, мають основні ознаки, що відповідають назві, визначенню та змісту клінічних настанов, а саме:
— наявність переліку членів мультидисциплінарної робочої групи;
— наявність зовнішніх рецензентів;
— визначення дати перегляду клінічної настанови;
— наявність шкали рівнів доказів у клінічній настанові;
— список першоджерел літератури (статті за результатами рандомізованих клінічних досліджень, метааналізи, огляди літератури) тощо.
Синтез настанови
В основу представленої оновленої та адаптованої КН «Артеріальна гіпертензія» покладено рекомендації Української асоціації кардіологів із профілактики та лікування АГ (Рекомендації Української асоціації кардіологів з профілактики та лікування артеріальної гіпертензії. Посібник до Національної програми профілактики і лікування артеріальної гіпертензії, 2008), основні положення яких відповідають сучасним науковим розробкам, зокрема, положенням КН з АГ, розробленої Європейською асоціацією з гіпертензії та Європейською асоціацією кардіологів (The Task Force for the management of arterial hypertension of the European Society of Hypertension and of the European Society of Cardiolody. Guidelines for the management of arterial hypertension. European Heart Journal, 2007).
Беззаперечним є той факт, що на противагу фаховому консенсусу клінічні настанови розробляються виключно на основі науково доведених даних, в обов’язковому порядку мають посилання на первинні та вторинні джерела доказових даних (рандомізовані клінічні дослідження, метааналізи, систематичні огляди та ін.) та шкалу градації доказів (А, В, С, D) з відповідними позначеннями по тексту настанови рівня доказів певних її положень.
Представлена адаптована клінічна настанова містить доказові дані з оригінального документу Європейської асоціації гіпертензії та Європейської асоціації кардіологів (2007) — усього 825 посилань.
Крім того, робоча група також використала інші третинні джерела доказової медицини та окремі положення клінічних настанов, що розроблені в останні роки, зокрема:
1. Reappraisal of European guidelines on hypertension management: a European Society of Hypertension Task Force document // J. Hypertension 2009; 27.
2. National Clinical
3. The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure.
4. National Clinical Guideline Center. Hypertension in pregnancy. The management of hypertensive disorders during pregnancy. National Institute for Health and Clinical Excellence, NICE clinical guideline 107, 2010.
5. Sowerby Centre for Health Informatics at Newcastle. Hypertension in people who do not have diabetes mellitus, 2010.
Нами враховано також клінічну настанову, розроблену NICE за суміжною проблемою, — National Clinical Guideline Center. Lipid modification: Cardiovascular risk assessment and the modification of blood lipids for the primary and secondary prevention of cardiovascular disease. NICE clinical guideline 67, 2008 та КН ESC/EAS Guidelines for the management of dyslipidaemias/The Task Forces for the management of dyslipidaemias of the European Society of Cardiology (ESC) and the European Atherosclerosis Society (EAS) 2011 року.
Відсутність цієї інформації у Рекомендаціях Української асоціації кардіологів 2008 року стала вагомою підставою для їх оновлення та подальшої адаптації положень КН до організаційних, управлінських особливостей та фінансових можливостей системи охорони здоров’я України.
Організації, що займаються створенням клінічних настанов, приділяють велику увагу проблемі їх впровадження. З цією метою створюють настанови не тільки для медичного персоналу, але і для всіх учасників процесу надання медичної допомоги, в тому числі для менеджерів та пацієнтів. За аналогією до клінічної настанови NICE «CG 127 Hypertension: understanding NICE guidance» нами створено та пропонується до використання лікарями інформаційні матеріали для пацієнта з АГ, які наведені у Додатку 1 до адаптованої клінічної настанови і можуть бути використані для підвищення поінформованості цієї категорії хворих. Крім того, у Додатку 2 до даної клінічної настанови наводиться орієнтовна програма індивідуальних або групових занять для пацієнтів з АГ — «Школа пацієнта з АГ».
Запропонована оновлена та адаптована клінічна настанова не повинна розцінюватись як стандарт медичного лікування. Дотримання положень КН не гарантує успішного лікування в кожному конкретному випадку, її не можна розглядати як посібник, що включає всі необхідні методи лікування або, навпаки, виключає інші. Остаточне рішення стосовно вибору конкретної клінічної процедури або плану лікування повинен приймати лікар з урахуванням клінічного стану пацієнта та можливостей для проведення заходів діагностики і лікування у медичному закладі. Адаптована клінічна настанова «Артеріальна гіпертензія» відповідно до свого визначення має на меті надання допомоги лікарю і пацієнту в прийнятті раціонального рішення в різних клінічних ситуаціях, слугує інформаційною підтримкою щодо найкращої клінічної практики на основі доказів ефективності застосування певних медичних технологій, ліків та організаційних засад медичної допомоги.
Клінічна настанова — це рекомендаційний документ із найкращої медичної практики, заснованої на доказах ефективності, у першу чергу для практикуючих лікарів, які надають як первинну, так і вторинну медичну допомогу.
Представлена оновлена та адаптована клінічна настанова має бути переглянута не пізніше 2015 р. мультидисциплінарною робочою групою за участю головного позаштатного спеціаліста МОЗ України, практикуючих лікарів, які надають первинну і вторинну медичну допомогу, науковців, організаторів охорони здоров’я, представників Асоціації кардіологів України, представників інших громадських організацій, що зацікавлені у підвищенні якості медичної допомоги, та ін.
Артеріальна гіпертензія — одне з найпоширеніших хронічних захворювань людини. За даними офіційної статистики, в Україні у 2007 році зареєстровано понад 11 млн людей з АГ, що становить 29,9 % дорослого населення.
За даними офіційної статистики МОЗ, на 1 січня 2011 року в Україні зареєстровано 12 122 512 хворих на АГ, що становить 32,2 % дорослого населення країни. Спостерігається стійке зростання поширеності АГ — більше ніж удвічі порівняно з 1998 р. та на 170 % порівняно з 2000 роком. Зростання поширеності АГ є свідченням ефективної роботи закладів охорони здоров’я, які надають первинну медичну допомогу, з виявлення артеріальної гіпертензії.
Поширеність АГ серед хвороб системи кровообігу (ХСК) у дорослих (18 років і більше) становить 46,8 % (найвищі показники у Львівській і Хмельницькій областях — 53,7 і 52,0 % відповідно, найнижчі — у Київській і Чернігівській областях — 40,4 і 42,1 % відповідно), тобто майже половина пацієнтів з ХСК має підвищений АТ. З практичної точки зору найбільше значення мають комбінація АГ з ішемічною хворобою серця (ІХС) та цереброваскулярними хворобами (ЦВХ)). У 2010 році поширеність комбінації АГ та ІХС серед дорослого населення становила 63,3 % випадків, захворюваність — 58,8 %. Порівняно з 1999 р. наведені показники зросли відповідно на 25,1 (з 50,3 до 63,3 %) і 29,8 % (з 45,3 до 58,8 %), що можна вважати наслідком підвищення рівня діагностики АГ. У хворих із ЦВХ (дорослого населення) показник поширеності АГ становив 64 %, захворюваності — 56,5 %. Порівняно з 1999 р. ці показники також зросли — на 25,2 і 35,5 % відповідно. Виходячи з наведеної інформації, АГ потрібно розглядати як провідний фактор ризику розвитку кардіальної і цереброваскулярної патології, який суттєво впливає на тривалість життя населення України.
В Україні, за даними епідеміологічних досліджень, стандартизований за віком показник поширеності АГ у міській популяції становить 29,6 % як у чоловіків, так і у жінок. У сільській популяції поширеність АГ вища — 36,3 %, у тому числі серед чоловіків — 37,9 %, серед жінок — 35,1 %.
При аналізі структури АГ за рівнем АТ у 50 % хворих виявлено АГ 1-го ступеня, у кожного третього — АГ 2-го ступеня, у кожного п’ятого — АГ 3-го ступеня.
Аналіз структури АГ за рівнем систолічного та діастолічного АТ (САТ та ДАТ) свідчить, що як у сільській, так і в міській популяціях найбільш поширеною формою є змішана АГ, яку реєструють у 2/3 осіб із підвищеним АТ, найменш поширеною — ізольована діастолічна АГ (12 % серед міського і 8 % серед сільського населення). У сільській популяції поширеність ізольованої систолічної АГ в 3,6 раза вища, ніж ізольованої діастолічної АГ, і на 34 % перевищує поширеність ізольованої систолічної АГ у міській популяції.
З усіх померлих від ІХС (n = 311 075) упродовж 2010 року супутній діагноз АГ був встановлений лише у 16,7 % випадків (серед чоловіків — 14,5 %, серед жінок — 18,5 %), у той час як за показниками поширеності та захворюваності такі комбінації досягають 63,3 % і 58,8 % відповідно. З наведеної інформації можна зробити висновок про те, що рівень посмертної діагностики при асоційованих станах дуже низький, і у більшості випадків встановлюється лише основний діагноз без згадки про АГ. Відомо, що ефективність лікування серцево-судинних захворювань безпосередньо залежить від точної та якісної діагностики. Наведена розбіжність показників становить певний інтерес для організаторів охорони здоров’я та головних спеціалістів у регіонах.
Коментар Робочої групи:
За результатами проведеного співробітниками ННЦ «Інститут кардіології ім. М.Д. Стражеска НАМН України» 20-річного проспективного дослідження, наявність АГ підвищує ризик загальної смертності в 4,5 раза у чоловіків та в 2,0 раза у жінок. Аналіз рівня накопиченої смертності в осіб із різними формами АГ показує, що виживання хворих із діастолічною АГ не відрізняється від виживання осіб з нормальним АТ (89 % у жінок і 64 % у чоловіків), у той час як в обстежених зі змішаною та ізольованою систолічною формами АГ кількість тих, хто вижив, значно менша (відповідно 38 і 40 % у чоловіків, 58 і 68 % у жінок). Незалежно від статі найбільш несприятливий віддалений прогноз визначають у хворих зі змішаною АГ. Так, у чоловіків зі змішаною АГ показники смертності від усіх причин і від ССЗ відповідно в 2,4 та 1,9 раза вищі, ніж в осіб із діастолічною АГ, і, відповідно, на 20 та 30 % вищі, ніж у хворих із систолічною АГ. У жінок при наявності змішаної форми АГ загальний ризик смерті від ХСК в 1,6 раза вищий, ніж в осіб із систолічною формою АГ. У чоловіків зі змішаною формою АГ реєструють найвищі показники смертності від судинних уражень головного мозку. Комбінація підвищеного САТ і ДАТ не тільки збільшує ризик загальної смерті, а й істотно впливає на середню тривалість життя, скорочуючи її на 9 років у чоловіків і на 7 — у жінок. Найбільший внесок у смертність від ХСК у чоловіків має САТ — він на 63 % визначає смертність від судинних уражень головного мозку і на 40 % — смертність від ІХС. Внесок ДАТ становить відповідно 44 і 27 %. У жінок вплив САТ і ДАТ на ризик смерті від ІХС практично однаковий (51 і 49 %), щодо смерті від судинних уражень головного мозку, як і в чоловіків, рівень САТ більш вагомий, ніж ДАТ (відповідно 71 і 64 %).
Ризик виникнення ускладнень та смерті при АГ зростає відповідно до кількості супутніх факторів ризику. В українській популяції, за даними тих же дослідників, лише в 1 % хворих із підвищеним АТ не виявлено інших факторів ризику. У кожного восьмого хворого АГ поєднується з одним, у кожного четвертого — з двома, у 61 % хворих — з трьома і більше факторами ризику. У 46 % осіб із підвищенням АТ виявляють ожиріння, у 67 % — гіперхолестеринемію, у кожного четвертого — низький уміст холестерину ліпопротеїдів високої щільності, майже в кожного п’ятого — гіпертригліцеридемію; 23 % хворих з АГ курять, 83 % — вживають алкогольні напої, 48 % — ведуть малорухомий спосіб життя.
У чоловіків, які мають лише один фактор ризику, найвищий рівень смертності реєструють в осіб з АГ, удвічі менший — у курців, третю сходинку посідають особи з порушеннями ліпідного обміну та ожирінням. У жінок факторами, що мають найбільший вплив на смертність, є АГ та ожиріння. Найбільш несприятливим поєднанням двох факторів ризику для чоловіків є комбінація АГ і тютюнопаління та АГ і ожиріння, для жінок — АГ і дисліпідемія та АГ і ожиріння.
Проведені в 2006 році епідеміологічні дослідження показали, що в Україні знають про наявність АГ 81 % міських мешканців і 68 % сільських жителів із підвищеним АТ. Приймають будь-які антигіпертензивні препарати відповідно 48 і 38 % хворих, а ефективність лікування становить лише 19 % у міській і 8 % у сільській популяціях. За останні 5 років спостерігається зменшення цих показників, і за даними 2011 року ефективність контролю АТ в міській популяції становила менше 15 %.
Таким чином, проблема ефективного контролю АГ серед населення України потребує подальшої активізації зусиль медичних працівників закладів охорони здоров’я, які надають первинну медичну допомогу, спрямованих на виявлення хворих із підвищеним АТ, створення у них мотивації до тривалого, а не епізодичного медикаментозного лікування і корекції супутніх факторів ризику.
Лише комплексний підхід до вирішення проблем артеріальної гіпертензії та її наслідків може з часом призвести до поліпшення показників стану здоров’я. Такий підхід вимагає чіткої послідовності та координації дій спеціалістів, які задіяні у процесі надання медичної допомоги, та здійснюють їх, керуючись клінічними настановами із ведення пацієнтів з артеріальною гіпертензією, розробленими на принципах доказової медицини.
Виникнення і перебіг АГ тісно пов’язані з наявністю факторів ризику.
— Вік. Існує позитивна залежність між АТ і віком. У цілому рівень діастолічного АТ підвищується до 55 років, потім змінюється мало. Систолічний АТ постійно зростає з віком.
— Стать. Середні рівні АТ і поширеність АГ у жінок молодого і середнього віку дещо менші, ніж у чоловіків. Пізніше ця залежність змінюється аж до реверсії.
— Спадковість — один із найвпливовіших факторів майбутнього розвитку АГ. Виявлено тісну кореляцію між АТ найближчих родичів (батьки, брати, сестри).
— Маса тіла. Кореляція між масою тіла і рівнем АТ пряма, значна і стійка. Надлишкова маса асоціюється з 2–6-кратним підвищенням ризику виникнення АГ.
— Аліментарні фактори:
— Кухонна сіль. Її вживання понад фізіологічну норму позитивно корелює з рівнем АТ.
— Інші мікроелементи. Існує зворотний зв’язок між вживанням К+, Са2+ та Mg2+ і рівнем АТ.
— Макроелементи: білки, жири, вуглеводи, харчові волокна. Переважання в харчовому раціоні овочів та фруктів, риби, білого курячого м’яса, обмеження вживання тваринних жирів, холестерину і солодощів сприяє зменшенню рівня АТ.
— Кава та кофеїн. Відновлення пресорного ефекту кофеїну відбувається через декілька годин після вживання кави. АГ виникає втричі частіше серед тих, хто вживає від 1 до 5 чашок кави на день, порівняно з тими, хто не вживає кави взагалі. Кофеїн, що міститься в міцній каві, підвищує ДАТ у чоловіків із гіпертензією на
— Алкоголь. Вживання алкоголю прямо корелює з рівнем АТ, причому як епізодичне, так і хронічне. Залежність між вживанням алкоголю і поширеністю АГ має вигляд J-подібної кривої. Частота АГ найменша серед осіб, які вживають алкоголь в окремих випадках, і поступово зростає залежно від зростання щоденної кількості вживаних алкогольних напоїв.
— Паління. Нікотин різко підвищує АТ навіть у завзятих курців. Ефект кожної сигарети триває близько 30 хвилин. Вже на 1-й хвилині після її випалювання САТ підвищується на
— Психосоціальні фактори. Стрес сприяє підвищенню АТ. Проте поки що невідомо, чи призводить тривалий стрес до довготривалого підвищення АТ.
— Соціально-економічний статус. У країнах із розвинутою економікою визначається зворотний зв’язок між АТ і рівнем освіти, доходів та професійним статусом. Разом із тим у країнах перехідного і доперехідного періоду визначається значна поширеність АГ серед забезпечених верств населення. Досвід більшості країн свідчить, що зі зростанням економіки в суспільстві реєструється неухильне підвищення рівнів АТ і поширеності АГ серед малозабезпечених верств населення.
— Фізична активність. В осіб, які ведуть малорухомий спосіб життя, ризик виникнення АГ на 20–50 % вищий, ніж у фізично активних. Фізичні навантаження під час виконання професійних обов’язків сприяють підвищенню АТ, а фізична активність у години дозвілля — навпаки. Регулярні аеробні фізичні навантаження є досить ефективним засобом немедикаментозного лікування АГ.
Профілактичні заходи щодо артеріальної гіпертензії спрямовані на впровадження здорового способу життя і корекцію виявлених факторів ризику. Вони передбачають:
— обмеження вживання кухонної солі;
— зменшення маси тіла при її надлишку;
— обмеження вживання алкогольних напоїв;
— зменшення вживання насичених жирів, солодощів та холестерину;
— відмову від паління;
— підвищення фізичної активності в години дозвілля;
— психоемоційне розвантаження та релаксацію.
За даними ВООЗ, профілактика, спрямована на зміну способу життя, є універсальною «вакциною» проти артеріальної гіпертензії, а застосування перелічених заходів сприяє зменшенню її нових випадків на 50 %.
Коментар Робочої групи:
Окрім перерахованих вище факторів, на рівень АТ впливає вживання деяких груп вітамінів. Показано, що недостатнє надходження вітаміну D пов’язане з підвищенням ризику АГ (Burgaz A., Orsini N., Larsson S.C., Wolk A. Blood 25-hydroxyvitamin D concentration and hypertension: a meta-analysis // J. Hypertens. 2011; 29: 636).
Велику роль відіграє збалансованість дієти. Переважання в харчовому раціоні овочів та фруктів, злаків, знежирених молочних продуктів, риби, білого курячого м’яса, обмеження вживання насичених жирів, трансізомерів жирів (маргарину, кулінарного жиру), холестерину і солодощів сприяє зниженню рівня АТ. Помірне зростання АТ спостерігається при регулярному споживанні кави особами, які нормально сприймають кофеїн: систолічний та діастолічний тиск зростають на 1,2 та
2. Класифікація, формулюваннята кодування діагнозу
Артеріальна гіпертензія, за визначенням Комітету експертів ВООЗ, — це постійно підвищений систолічний та/або діастолічний артеріальний тиск.
Есенціальна гіпертензія (первинна гіпертензія або гіпертонічна хвороба) — це підвищений артеріальний тиск при відсутності очевидної причини його підвищення.
Вторинна гіпертензія (симптоматична) — це гіпертензія, причина якої може бути виявлена.
Відповідно до останніх рекомендацій Європейського товариства гіпертензії та Європейського товариства кардіології (2007 р.), виділяють декілька рівнів АТ (табл. 1).
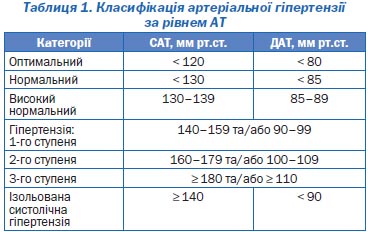
Згідно з цією класифікацією, артеріальною гіпертензією є підвищення САТ до
Класифікація АГ за рівнем артеріального тиску вказує на ступінь його підвищення (не на стадію захворювання).
Для встановлення стадії артеріальної гіпертензії застосовується класифікація за ураженням органів-мішеней. Ця класифікація розроблена експертами ВООЗ (1963–1993) та прийнята в Україні в 1992 році згідно з наказом МОЗ України № 206 від 30.12.92 р. і рекомендується до подальшого застосування згідно з наказом № 247 від 1.08.98 р. (табл. 2). Її слід застосовувати для встановлення стадії гіпертонічної хвороби (есенціальної гіпертензії), а також вторинної гіпертензії.
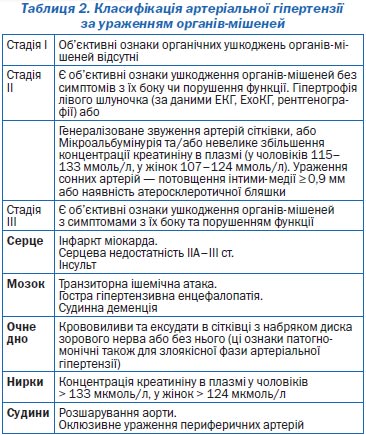
Діагноз формулюється із зазначенням стадії захворювання та характеру ураження органів-мішеней (табл. 5).
У разі формулювання діагнозу гіпертонічної хвороби ІІ ст. або вторинної гіпертензії II ст. необхідно конкретно вказати, на підставі чого встановлюється II стадія захворювання (наявність гіпертрофії лівого шлуночка, звуження артерій сітківки, ознаки ураження нирок — креатинін на верхній межі норми або наявність мікроальбумінурії). Діагноз гіпертонічної хвороби III ст. також необхідно обґрунтувати наявністю серцевої недостатності, перенесеного мозкового інсульту, протеїнурії тощо (див. класифікацію).
Діагноз гіпертонічної хвороби III ст. за наявності інфаркту міокарда, інсульту чи інших ознак ІІІ стадії слід встановлювати лише у тих випадках, коли ці серцево-судинні ускладнення виникають на тлі тривало існуючої гіпертонічної хвороби, що підтверджується наявністю об’єктивних ознак гіпертензивного ураження органів-мішеней (гіпертрофія лівого шлуночка, генералізоване звуження артерій сітківки тощо).
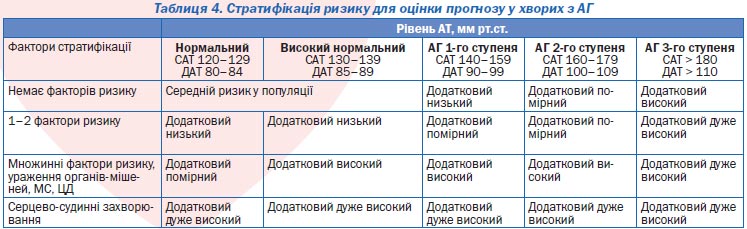
Стратифікація ризику. Максимально корисною для хворого визнана стратегія, що базується на визначенні загального ризику. Під останнім розуміють той ризик ускладнень, який має даний хворий унаслідок підвищення артеріального тиску, а також наявності супутніх серцево-судинних захворювань, ураження органів-мішеней та основних факторів ризику, наведених в табл. 3.

Виділяють декілька груп ризику (табл. 4).
До групи звичайного ризику відносять осіб із тиском, меншим за 140/90 мм рт.ст., без додаткових факторів ризику. Групу людей, які мають додатковий (до звичайного) ризик ускладнень, але він є порівняно невисоким, виділено як групу помірного ризику.
Її складають хворі з АГ 1-го та 2-го ступеня, які мають не більше 2 факторів ризику серцево-судинних захворювань. Підвищення АТ до 180/110 мм рт.ст. і більше збільшує вірогідність ускладнень, і такі хворі вже складають групу високого ризику. Наявність ураження органів-мішеней або супутніх серцево-судинних захворювань свідчить про високий або дуже високий ризик ускладнень.
Згідно з Фремінгемськими критеріями, терміни «низький», «помірний», «високий» та «дуже високий» ризик означають 10-річну вірогідність серцево-судинних ускладнень (фатальних та нефатальних) < 15 %, 15–20 %, 20–30 % та > 30 % відповідно. З 2003 р. у практику європейської кардіології впроваджується ще одна модель оцінки ризику — шкала SCORE, яка дозволяє передбачати вірогідність фатальних серцево-судинних подій протягом 10 років. Шкала SCORE відповідає такій вірогідності фатальних серцево-судинних ускладнень: низький ризик < 4 %, помірний 4–5 %, високий 5–8 % та дуже високий ризик > 8 %. Вважають, що рівень ризику за SCORE приблизно відповідає Фремінгемському для країн Європи.
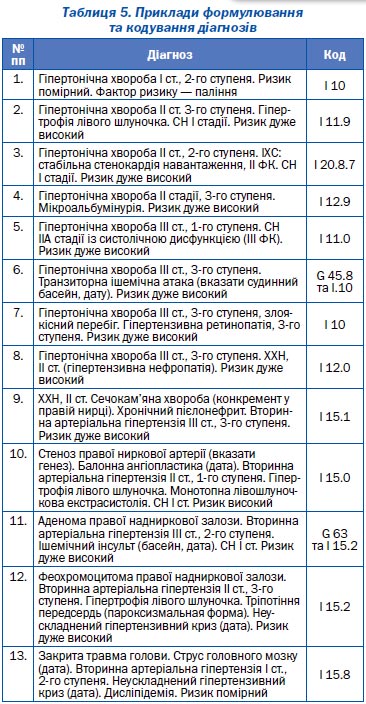
Приклади формулювання діагнозів
Для статистичного кодування хвороб із 1999 року в Україні застосовується Міжнародна класифікація хвороб 10-го перегляду (ВООЗ, Женева, 1995).
Згідно з цією класифікацією, для визначення есенціальної (первинної) артеріальної гіпертензії (що є синонімом терміну «гіпертонічна хвороба») застосовуються коди І 10 — І 13, для визначення вторинної (симптоматичної) артеріальної гіпертензії — код І 15.
Терміну «гіпертензивна хвороба серця» (гіпертонічна хвороба з переважним ураженням серця — код І 11) відповідає клінічний термін «гіпертензивне серце», під яким розуміють наявність ознак клінічно вираженої гіпертрофії лівого шлуночка за даними ЕКГ, рентгенографії та/або ЕхоКГ — потовщення стінок лівого шлуночка та/або збільшення його порожнини (кінцево-діастолічного розміру, об’єму), маси міокарда.
Термін «застійна серцева недостатність» вживається за наявності ознак клінічно вираженої серцевої недостатності (ІІА ст. або більше згідно з класифікацією М.Д. Стражеска — В.Х. Василенка та робочою класифікацією Українського наукового товариства кардіологів, 1997 р.).
При кодуванні діагнозу враховується наявність (або відсутність) гіпертензивного ураження серця з серцевою недостатністю (код І 11.0) або без неї (код І 11.9), гіпертензивного ураження нирок (код 1.12) з нирковою недостатністю (код І 12.0) або без неї (код І 12.9), комбінованого гіпертензивного серця та нирок з серцевою та/або нирковою недостатністю або без них (коди І 13, І 13.0, І 13.1, І 13.2, І 13.9). Всі ці стани мають окремі, вказані вище, коди.
Якщо гіпертонічна хвороба є супутнім захворюванням з ішемічною хворобою серця (І 20 — І 25) або цереброваскулярним захворюванням (І 60 — І 69), то кодується ІХС або цереброваскулярне захворювання та використовується п’ята підрубрика 7 після крапки (п’ятим знаком коду). Наприклад, І 25.2.7 або І 69.4.7.
Якщо гіпертонічна хвороба є супутнім захворюванням із транзиторною ішемічною атакою або захворюваннями артерій чи артеріол, то заповнюються два статистичних талони: один — на транзиторну ішемічну атаку (G 45) або захворювання артерій чи артеріол (І 70 — І 79), а другий — на гіпертонічну хворобу (І 10 — І.13).
Вторинна (симптоматична) артеріальна гіпертензія завжди кодується окремим статистичним талоном (І 15.0 — І 15.9). При цьому окремі статистичні коди мають: реноваскулярна гіпертензія (І 15.0), артеріальна гіпертензія нефрогенного генезу (наприклад, вторинна АГ при пієлонефриті, гломерулонефриті та ін. — І 15.1), вторинна АГ ендокринного генезу — при патології надниркових залоз, гіпофіза та ін. (І 15.2). Вторинні АГ іншого походження (наприклад, гемодинамічні — при коарктації аорти, недостатності аортального клапана, нейрогенні — при захворюваннях або травмах головного та судинного мозку, екзогенні — при отруєнні свинцем, талієм та ін.) мають код І 15.8.
3. Обстеження хворого на артеріальну гіпертензію
1) з анамнезу, 2) фізикального обстеження, 3) лабораторно-інструментального обстеження:
— вимірювання АТ на обох руках;
— вимірювання АТ на ногах;
— аускультація серця, судин шиї, точок проекції ниркових артерій;
— аналіз крові загальний;
— аналіз сечі загальний;
— рівень креатиніну в плазмі крові з розрахунком кліренсу креатиніну або швидкості клубочкової фільтрації;
— рівень калію та натрію в плазмі крові;
— рівень цукру в плазмі крові;
— рівень холестерину та тригліцеридів у плазмі крові;
— реєстрація ЕКГ;
— офтальмоскопія очного дна;
— ультразвукове дослідження серця та нирок.
Рекомендовані тести:
Допплерографія сонних артерій.
Білок у сечі (за добу).
Гомілково-плечовий індекс АТ.
Глюкозотолерантний тест.
Амбулаторне моніторування АТ.
Швидкість пульсової хвилі.
Коментар Робочої групи:
Хоча частота вторинної АГ не перевищує 10 % усіх випадків АГ, але такі пацієнти потребують додаткових обстежень, які найчастіше проводяться у закладах, що надають вторинну медичну допомогу, та специфічного лікування. Слід підкреслити, що в більшості випадків вторинних АГ прогноз життя хворого визначається розвитком серцево-судинних ускладнень, але рутинне застосування антигіпертензивних препаратів у більшості випадків не дозволяє стабілізувати стан пацієнта та запобігти розвитку ускладнень. Завданням лікаря, який надає первинну медичну допомогу, є своєчасне направлення пацієнта до відповідного медичного закладу. Вчасне хірургічне втручання при деяких формах вторинної АГ дозволяє у значної кількості хворих досягти нормалізації АТ і навіть припинити постійний прийом антигіпертензивних засобів.
Лікар первинного рівня надання медичної допомоги може запідозрити наявність вторинної АГ у пацієнтів, які мають клінічні ознаки захворювання, що потенційно призводить до розвитку АГ, та при певних особливостях перебігу АГ (раптовому початку АГ зі значним підвищенням АТ понад
Найбільш частою причиною розвитку вторинної АГ є ренальна та реноваскулярна АГ, що зустрічається у 2–5 % пацієнтів із підвищенням АТ. Як правило, до розвитку ренальної АГ призводять хронічний пієлонефрит, сечокам’яна хвороба, гломерулонефрит та полікістоз нирок. Лікарю, який надає первинну медичну допомогу, потрібно брати до уваги анамнез, що вказує на захворювання нирок, особливості клінічної картини АГ, що перераховані вище, зміни результатів аналізів крові та сечі (еритроцит- та лейкоцитурія, протеїнурія, підвищення рівня сечовини та креатиніну тощо), структури нирок. Виявлення шуму в ділянці проекції ренальної артерії є достовірною але не частою ознакою реноваскулярної АГ, але його відсутність не виключає наявності захворювання.
АГ ендокринного походження зустрічається в 0,2–1 % пацієнтів із підвищенням АТ.
Найбільш небезпечною серед АГ ендокринного походження є феохромоцитома — новоутворення нейроектодермальної тканини, що продукує катехоламіни. Феохромоцитома зустрічається менше ніж у 0,1 % пацієнтів з АГ, у 10 % випадків має спадковий характер.
Виділяють два варіанти перебігу захворювання — із пароксизмальною та зі стабільною гіпертензією. Пароксизмальний варіант зустрічається частіше. У цьому випадку клінічними ознаками феохромоцитоми є пароксизмальна АГ та пов’язані з нею симптоми — головний біль, тахікардія, ортостатичні порушення, тремор, нудота/блювота, порушення зору, раптові зміни кольору шкіри — блідість або почервоніння, гіперглікемія, набряки, вегетативні порушення. Підвищення систолічного АТ може досягати 280–300 мм рт.ст. Характерною ознакою є резистентність АТ до всіх антигіпертензивних препаратів, крім альфа-адреноблокаторів. Пацієнти з клінічними ознаками феохромоцитоми потребують негайного направлення до закладів, які надають вторинну медичну допомогу, враховуючи ризик, що становить для них це захворювання. Основним методом лікування є хірургічне видалення пухлини.
Первинний гіперальдостеронізм, пов’язаний із дифузною гіперплазією або аденомою надниркових залоз, зустрічається дещо частіше — 0,5–8,8 % пацієнтів з АГ, а серед хворих із рефрактерною АГ — до 32 %. Характерною, але не частою ознакою, є гіпернатріємія та гіпокаліємія, що призводить до порушень ритму серця та слабкості м’язів. Для встановлення діагнозу пацієнтові потрібно визначити рівні альдостерону та реніну у плазмі крові і їх співвідношення. Дослідження проводять після відміни препаратів, що можуть вплинути на результат (бета-адреноблокатори, інгібітори АПФ, БРА, діуретики, спіронолактон). Первинний гіперальдостеронізм — єдине захворювання, при якому вміст альдостерону зростає, а реніну зменшується. Методи візуалізації дозволяють підтвердити діагноз, але негативний результат УЗД не дозволяє повністю виключити наявність аденоми або гіперплазії. Найбільш інформативними методиками візуалізації є КТ або МРТ. Лікування первинного гіперальдостеронізму може бути хірургічним (видалення пухлини) або консервативним (прийом блокаторів альдостеронових рецепторів) залежно від типу захворювання.
Вторинна АГ є характерною ознакою синдрому та хвороби Іценка — Кушинга, частота якого у популяції становить від 0,1 до 0,6 %. Підвищення рівня глюкокортикоїдів, окрім підвищення АТ, призводить до появи інших характерних ознак — збільшення маси тіла, розвитку ожиріння за центральним типом, змін обличчя, характерних змін шкіри (стрії, гіперпігментація), слабкості, порушення тесту толерантності до глюкози, порушення менструального циклу в жінок, розвитку імпотенції у чоловіків, атрофії м’язів, остеопорозу, депресії. Діагноз встановлюють при виявленні підвищеного вмісту кортизолу у сечі або крові. Для уточнення діагнозу також визначають рівень АКТГ. Радикальне лікування — видалення відповідної пухлини.
Підвищення АТ розвивається у 25–50 % пацієнтів з акромегалією, причиною якої є гіперпродукція гормону росту, викликана, як правило, аденомою гіпофіза. Клінічні ознаки акромегалії є дуже характерними, і у більшості випадків не становлять труднощів для постановки діагнозу в закладах, які надають первинну медичну допомогу.
Підвищення АТ виникає також при порушенні функції щитоподібної залози. При гіпотиреозі, як правило, спостерігається підвищення діастолічного АТ. Іншими характерними ознаками є слабкість, сонливість, зниження маси тіла, сухість шкіри, випадіння волосся, брадикардія. Після медикаментозної корекції гіпотиреозу, як правило, спостерігається нормалізація АТ.
Для гіпертиреозу характерне підвищення систолічного АТ, тахікардія, візуальне збільшення розмірів щитоподібної залози, при розвитку тиреотоксикозу — екзофтальм, зоб, периферійні набряки, збільшення маси тіла. Скринінговим методом, що дозволяє виявити порушення функції щитоподібної залози, є визначення рівня тиреотропного гормону.
Всього існує понад 50 захворювань та клінічних станів, що можуть призвести до розвитку вторинної АГ. Діагностика більшості вторинних АГ потребує проведення складних, часто — дороговартісних методик діагностики, зокрема, візуалізації за допомогою УЗД, КТ, МРТ, проведення ангіографії, визначення рівня гормонів, проведення функціональних проб тощо. У таких пацієнтів неможливо досягти адекватної корекції АТ без лікування основного захворювання.
Крім того, при проведенні клінічного обстеження потрібно розпитати пацієнта щодо прийому ним фармакологічних препаратів, які можуть призвести до підвищення АТ (їх перелік наведено в табл. 18), а жінок дітородного віку — щодо застосування гормональних протизаплідних препаратів.
Методика вимірювання артеріального тиску
— Вимірювання артеріального тиску повинно проводитися у спокійному оточенні після 5-хвилинного відпочинку.
— Протягом 30 хв до вимірювання пацієнт не повинен курити чи пити каву.
— Манжета має охоплювати не менше ніж 80 % окружності плеча і покривати 2/3 його довжини. Використання занадто вузької або короткої манжети веде до завищення показників АТ, занадто широкої — до їх заниження. Стандартна манжета (12–13 см у ширину та
— Розміщують манжету посередині плеча на рівні серця, щоб її нижній край знаходився на 2–2,5 см вище ліктьової ямки, а між манжетою і поверхнею плеча проходив палець.
— Спочатку визначають рівень САТ пальпаторним методом. Для цього необхідно визначити пульс на a. radialis і потім швидко накачати повітря в манжету до
— Випускають повітря повільно —
— Вимірювання слід проводити не менше двох разів з інтервалом 2–3 хв. При розходженні результатів більше ніж на
— При першому вимірюванні АТ слід визначати на обох руках, а також у положенні сидячи, стоячи і лежачи. До уваги беруться більш високі значення, які точніше відповідають внутрішньоартеріальному АТ.
— Вимірювання АТ на першій та п’ятій хвилинах після переходу в ортостаз необхідно обов’язково проводити у хворих похилого віку, а також у хворих з цукровим діабетом і в усіх випадках наявності ортостатичної гіпотензії або при підозрі на неї.
— В останні роки створено автоматичні прилади для вимірювання АТ, які за точністю не відрізняються від традиційного методу Короткова, що пройшли міжнародну сертифікацію і можуть використовуватися для професійного (лікарем або медичною сестрою) вимірювання АТ. Такі прилади для професіоналів слід відрізняти від апаратів для домашнього вимірювання АТ (пацієнтами). Міжнародний перелік усіх типів приладів для вимірювання АТ з їх характеристиками та відомостями про сертифікацію, клас точності, а також рекомендації щодо використання (професійне, домашнє, добове вимірювання) можна знайти на незалежному сайті www.dableducational.org.
Коментар Робочої групи:
Робоча група вважає за необхідне доповнити: «Вимірювання АТ у пацієнтів з порушенням ритму, зокрема, при фібриляції передсердь, рекомендується проводити за допомогою аускультативного методу Короткова. Використання в таких випадках автоматичних пристроїв, особливо — при самостійному вимірюванні пацієнтом в домашніх умовах, не дозволяє достовірно оцінити рівень АТ».
Амбулаторне моніторування артеріального тиску
Основним методом виявлення підвищеного тиску та оцінки ефективності антигіпертензивної терапії залишається традиційне визначення артеріального тиску за методом М.С. Короткова, запропоноване ще в 1905 році. У 80-х роках у клінічну практику було впроваджено метод амбулаторного моніторування артеріального тиску, що дозволяє визначати його рівень протягом робочого дня пацієнта, а також у нічний час. Середні значення, отримані при амбулаторному моніторуванні, точніше визначають рівень гіпертензії у хворого, оскільки застосування амбулаторного моніторування дозволяє нівелювати вплив на тиск таких стрес-факторів, як тривожне очікування лікаря, реакції на обстеження. Особливо важливим є те, що ураження органів-мішеней у хворих із гіпертензією тісніше корелює з добовим чи середньоденним рівнем тиску, ніж із його одноразовими вимірами в умовах клініки.
Для нормального добового профілю артеріального тиску в осіб із нормальним або підвищеним тиском характерні більш високі значення вдень та зниження в нічний період, коли пацієнт спить. Недостатнє зниження тиску у нічний час спостерігається, як правило, за наявності вторинної артеріальної гіпертензії. Це є самостійним предиктором розвитку інсульту та інфаркту міокарда у хворих з АГ.
Найчастіше аналізують середні значення систолічного та діастолічного тиску за добу, день та ніч, індекс періоду гіпертензії (відсоток показників артеріального тиску, що перевищують норму) та площу під кривою денного та нічного артеріального тиску, що перевищує нормальні значення. Визначають також варіабельність тиску в зазначені періоди доби (визначають за стандартним відхиленням), добовий індекс (ступінь зниження нічного АТ порівняно з денним), величину та швидкість ранішнього підвищення АТ. Денним артеріальним тиском вважається тиск у період із ранку до нічного сну (як правило, з 7:00 до 22:00), нічним — у період нічного сну (найчастіше з 22:00 до 7:00). Вдень тиск вимірюють кожні 15–30 хвилин, вночі — кожні 30–60 хвилин.
Значення артеріального тиску, які отримані при амбулаторному моніторуванні, дещо нижчі, ніж отримані при вимірюванні у клініці.
«Офісний тиск» 140/90 мм рт.ст. приблизно відповідає середньодобовому 125–130/80 мм рт.ст.) (табл. 6).
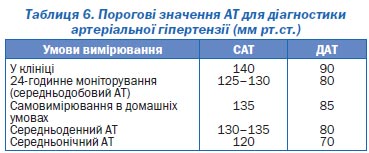
Результати амбулаторного моніторування дозволяють оцінити тривалість антигіпертензивної дії фармакологічних препаратів. Для цього використовують індекс «мінімум/максимум» (в англомовній літературі — trough/peak ratio), який вираховують як частку від ділення величини зниження тиску через добу після прийому препарату на величину максимального зниження тиску протягом доби.
Якщо відношення залишкового антигіпертензивного ефекту до максимального менше за 0,5 (тобто менше 50 %), це свідчить про недостатню дію препарату наприкінці міждозового інтервалу (недостатню тривалість дії) або про надмірну гіпотонію на максимумі дії.
Амбулаторне моніторування АТ рекомендується застосовувати в таких випадках:
— значна варіабельність офісного АТ під час одного або різних візитів до лікаря;
— високий офісний рівень АТ у хворих з низьким ризиком серцево-судинних ускладнень;
— значна різниця між рівнем АТ під час візиту до лікаря та вимірюванням вдома (гіпертензія «білого халату»);
— підозра на резистентність до медикаментозної терапії;
— підозра на епізоди гіпотензії, особливо в людей похилого віку та хворих на діабет;
— підвищення офісного АТ у вагітних, особливо при підозрі на прееклампсію.
Центральний аортальний тиск
У фізіологічних умовах через сумацію антеградної і ретроградної хвиль уздовж артеріального дерева аортальний систолічний та пульсовий тиск (тобто тиск, що безпосередньо впливає на серце, мозок та нирки) може суттєво відрізнятися від традиційно вимірюваного АТ на плечовій артерії. Останнім часом з’явились методи неінвазивної оцінки центрального аортального тиску. Результати дослідження ASCOT-CAFЕ підтвердили суттєвий зв’язок центрального аортального тиску з ризиком серцево-судинних ускладнень. Важливим є факт, що різні класи антигіпертензивних препаратів можуть по-різному впливати на артеріальний тиск в аорті. У дослідженні ASCOT при майже однаковому зниженні АТ на плечовій артерії комбінація амлодипіну та периндоприлу призвела до більшого зниження АТ в аорті порівняно з комбінацією атенололу з діуретиком та до більш значущого зниження ризику серцево-судинних ускладнень.
Доведено, що класичні бета-адреноблокатори без властивостей вазодилатації менше, ніж інші класи антигіпертензивних засобів, зменшують тиск в аорті.
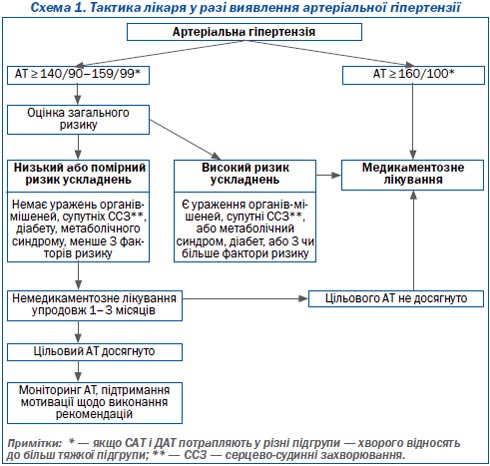
4. Тактика лікаря у разі виявлення артеріальної гіпертензії
Якщо при повторних вимірюваннях АТ знову виявляється підвищеним, подальша тактика залежить від його рівня і наявності чинників, що погіршують прогноз захворювання. Хворим, у яких АТ при повторних вимірюваннях > 160/100 мм рт.ст., слід призначати медикаментозне лікування, а також немедикаментозні заходи. Хворим з АТ 140/90–155/99 мм рт.ст. медикаменти призначають у тому разі, якщо вони мають високий ризик ускладнень. Хворі з низьким або помірним ризиком ускладнень потребують медикаментозного лікування лише в тому разі, якщо після 1–3 місяців спостереження та немедикаментозного лікування АТ залишається підвищеним (> 140/90 мм рт.ст.). Як видно з табл. 4 (стратифікація ризику хворих на АГ), найвищий ризик ускладнень або смерті мають особи із супутніми захворюваннями, а саме: з цереброваскулярними хворобами (ішемічний або геморагічний інсульт, транзиторна ішемічна атака); хворобами серця (інфаркт міокарда, стенокардія, коронарна реваскуляризація, застійна серцева недостатність); ураженням нирок (діабетична нефропатія або хронічна ниркова недостатність); ураженнями периферичних артерій; тяжкою ретинопатією; цукровим діабетом. Хворі на АГ із вказаною супутньою патологією потребують особливого нагляду та інтенсивного лікування.
До якого рівня знижувати артеріальний тиск?
Слід намагатися досягти повної його нормалізації, тобто зниження до рівня, нижчого за 140/90 мм рт.ст., а у хворих високого і дуже високого ризику — нижчого за 130/80 мм рт.ст. Цей принцип базується на тому, що серцево-судинна смертність у гіпертензивних хворих, за даними багатоцентрових досліджень, прогресивно зменшується зі зниженням артеріального тиску. Виняток становлять особи з тяжкою гіпертензією (інколи і з помірною), які реагують на зниження тиску появою симптомів гіпоперфузії життєво важливих органів. У цих випадках метою лікування є максимально можливе зниження АТ. Схема 1 демонструє викладене у спрощеному вигляді, прийнятному для повсякденної лікарської практики.
Коментар Робочої групи:
Відповідно до Reappraisal of European guidelines on hypertension management: a European Society of Hypertension Task Force document, 2009, існує достатньо доказів для того, щоб рекомендувати зниження САТ до
Проведений post hoc аналіз результатів рандомізованих досліджень свідчить про прогресивне зменшення ризику серцево-судинних ускладнень паралельно прогресивному зниженню САТ приблизно до рівня
З огляду на сучасні наукові дані (результати досліджень ADVANCE та ACCORD) може бути доцільним рекомендувати досягнення САТ <
Результати досліджень, що стосуються доцільності антигіпертензивної медикаментозної терапії у пацієнтів з попередніми серцево-судинними подіями, які не мають АГ, є суперечливими, і для отримання рекомендацій мають бути проведені подальші дослідження.
5. Лікування хворих на артеріальну гіпертензію
Коментар Робочої групи:
Досягнення мети лікування можливе тільки у разі максимального зниження сумарного ризику розвитку серцево-судинних ускладнень і передбачає:
— досягнення та підтримання цільового рівня АТ — < 140/90 мм рт.ст.;
— модифікацію факторів ризику (припинення тютюнопаління, дотримання здорової дієти, обмеження вживання солі та алкоголю, підвищення фізичної активності тощо);
— ефективне лікування супутніх клінічних станів (цукрового діабету, гіперхолестеринемії тощо).
Важливою складовою успішного лікування є підвищення поінформованості пацієнтів та залучення їх до активної участі в процесі довготривалого лікування, постійне підтримання мотивації щодо виконання рекомендацій медичного персоналу з прийому фармакологічних препаратів та дотримання заходів немедикаментозної корекції.
Основні принципи лікування
1. Лікування (немедикаментозне і медикаментозне) необхідно починати якомога раніше і проводити його постійно, як правило, все життя. Поняття «курсове лікування» в антигіпертензивній терапії неприйнятне.
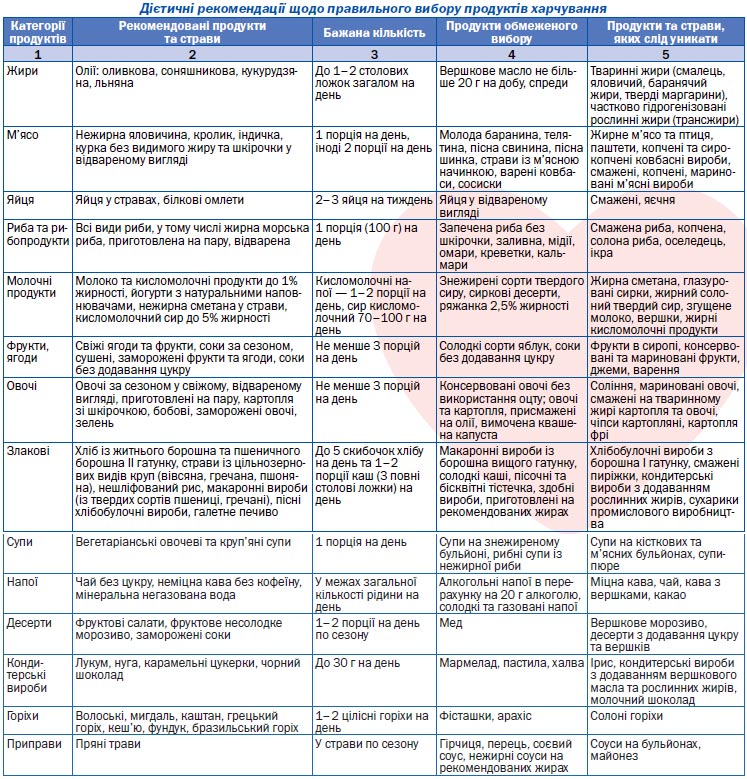
2. Всі особи з підвищеним АТ підлягають немедикаментозному лікуванню, або модифікації способу життя (див. нижче). Дієтичні рекомендації займають важливе місце серед немедикаментозних методів корекції АГ.
3. Схема лікування повинна бути простою, по можливості за принципом «одна таблетка на день». Це збільшує кількість хворих, які реально лікуються, і, відповідно, зменшує кількість тих, які припиняють лікування.
4. Перевагу слід надавати антигіпертензивним препаратам тривалої дії, у т.ч. ретардним формам, оскільки це попереджує значні коливання АТ протягом доби, а також зменшує кількість призначених таблеток.
5. Хворі літнього віку з ізольованою систолічною гіпертензією підлягають лікуванню так само, як із систоло-діастолічною.
6. У хворих із вторинною гіпертензією першочерговим завданням є лікування її причини. Артеріальна гіпертензія також підлягає обов’язковій корекції.
Як зазначає комітет експертів ВООЗ, для поліпшення прогнозу хворого з артеріальною гіпертензією більш важливим є зниження артеріального тиску per sе, ніж характер препаратів, що застосовуються для цього.
Немедикаментозна терапія
Вона спрямована:
— на зменшення маси тіла за наявності ожиріння;
— зменшення вживання алкоголю;
— регулярне виконання динамічних фізичних вправ;
— обмеження вживання кухонної солі до
— достатнє вживання калію, кальцію та магнію;
— зменшення вживання насичених жирів та холестерину;
— відмову від паління.
Немедикаментозне лікування називають також модифікацією способу життя, тому що його основа — це усунення шкідливих звичок (паління, надмірного вживання алкоголю), збільшення фізичної активності, обмеження солі в їжі тощо.
Збільшення маси тіла корелює з підвищенням АТ, а її зменшення у хворих на ожиріння має значний антигіпертензивний ефект. Так, стійке зменшення маси тіла на
Фізична активність сприяє зменшенню АТ. Для досягнення антигіпертензивного ефекту необхідне регулярне помірне аеробне навантаження. Як правило, достатньо швидкої ходьби протягом 30–45 хвилин щодня або хоча б 5 разів на тиждень. Ізометричні навантаження, такі як підйом ваги, сприяють підвищенню АТ і повинні бути виключені.
Обмеження вживання солі та дотримання дієти сприяє зниженню АТ. Доведено, що зменшення натрію в дієті до

Раціональна дієтотерапія дозволяє зменшити рівень АТ у хворих з м’якою гіпертензією тією ж або навіть більшою мірою, ніж монотерапія антигіпертензивними препаратами. Так, у дослідженні DASH дотримання хворими низькосольової дієти, що містить фрукти, овочі та продукти з низьким вмістом жирів, дозволило досягнути зниження АТ у пацієнтів з АГ на 11,4/5,5 мм рт.ст. Нижче наводяться основні компоненти цієї дієти (табл. 8).
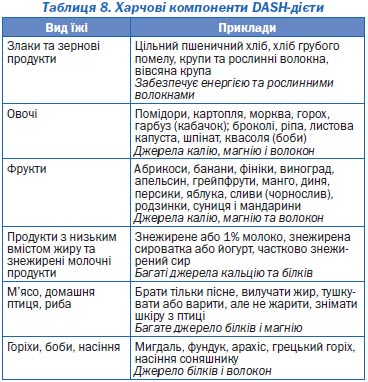
Надмірне вживання алкоголю сприяє підвищенню АТ та викликає резистентність до антигіпертензивної терапії. Вживання алкоголю не повинно перевищувати 30 мл етанолу на добу для чоловіків і 15 мл — для жінок.
При наявності високого ступеня нікотинової залежності у хворого на АГ доцільне призначення нікотинозамісної терапії. Жувальна гумка, що містить нікотин (наприклад, нікоретте 2 мг), із нейтральним або м’яким присмаком рекомендується особам, які випалюють до 25 сигарет на добу, а 4 мг — тим, хто щодня випалює понад 25 сигарет.
Коментар Робочої групи:
Нікоретте — це торгова назва лікарського засобу з діючою речовиною нікотин.
Дотримання здорової дієти вважається важливим компонентом немедикаментозного лікування. Окрім наведених вище заходів у денний раціон повинен мати достатній вміст вітаміну D (морська риба і продукти, збагачені цим вітаміном). Морську рибу рекомендується вживати тричі на тиждень та частіше. Серед продуктів, що не увійшли до переліку DASH-дієти, але є компонентами раціонального харчування для української популяції, рекомендується вживання круп — гречаної, пшеничної, ячневої, перлової. Низький вміст жиру в молочних продуктах — це 1 %. Рекомендується вживати птицю, нежирну яловичину, суттєво обмежити вживання жирних видів м’яса, технологічно оброблених м’ясних продуктів.
Відповідно до рекомендацій Головного позаштатного дієтолога МОЗ України з посиланням на результати метааналізу (Costanzo S., Di Castelnuovo A., Donati M.B. et al. Alcohol consumption and mortality in patients with cardiovascular disease: a meta-analysis // J. Am. Coll Cardiol. 2010; 55: 1339), доза алкоголю не повинна перевищувати 20 мл чистого етанолу на добу для чоловіків і 10 мл — для жінок.
Важливим заходом немедикаментозної корекції є лікування ожиріння, регулярне виконання динамічних фізичних вправ.
Медикаментозна терапія
Коментар Робочої групи:
Зниження АТ дозволяє суттєво зменшити частоту виникнення ускладнень. Доведено, що основні позитивні результати лікування зумовлені не застосуванням конкретних груп антигіпертензивних препаратів, а лише фактом зниження АТ. Деякі групи препаратів мають переваги, і тому, за рекомендаціями експертів, вони становлять основу антигіпертензивної терапії та є так званими препаратами першої лінії (першого ряду).
Позитивний вплив антигіпертензивної терапії на смертність та захворюваність у хворих на АГ було доведено у багатьох міжнародних та національних дослідженнях. В останні десятиріччя було показано, що довгостроковий контроль АТ значно зменшує ризик, пов’язаний з артеріальною гіпертензією: зниження дiастолiчного АТ всього на 5–6 мм рт.ст. зменшує ризик розвитку інсульту впродовж 5 років приблизно на 40 %, а ішемічної хвороби серця — на 15 %. Доведено також, що лікування АГ у людей старших вікових груп (80 років та більше) є дієвим засобом зменшення серцево-судинної захворюваності та смертності серед цієї популяції.
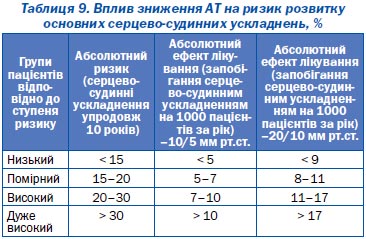
Отримані на теперішній момент наукові дані свідчать про ефективність додаткового зниження рівня АТ у хворих з високим ризиком серцево-судинних ускладнень. Робоча група вважає за доцільне рекомендувати досягнення більш низького рівня АТ —
На основі результатів багатоцентрових досліджень із лікування АГ експертами проведені приблизні розрахунки ефективності антигіпертензивної терапії у хворих із різним ступенем ризику. Ця інформація наведена у табл. 9.
Препарати першої лінії:
— діуретики;
— інгібітори АПФ;
— антагоністи кальцію тривалої дії;
— антагоністи рецепторів ангіотензину ІІ;
— бета-адреноблокатори.
Препарати першої лінії при застосуванні в еквівалентних дозах призводять до однакового зниження АТ та суттєвого зменшення ризику серцево-судинних ускладнень.
Препарати другої лінії:
— альфа-1-адреноблокатори;
— алкалоїди раувольфії;
— центральні a2-агоністи (клонідин, гуанфацин, метилдопа);
— агоністи імідазолінових рецепторів (моксонідин);
— прямі інгібітори реніну (аліскірен).
Докази ефективного зниження ризику серцево-судинних захворювань при застосуванні препаратів другої лінії значно менші порівняно з препаратами першої лінії.
Перелік антигіпертензивних препаратів
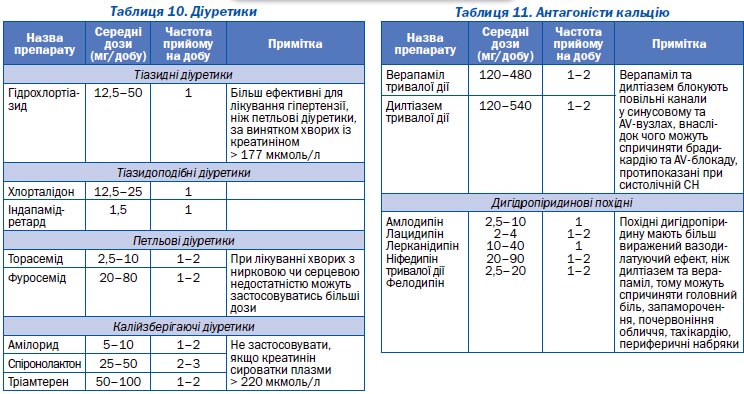
Діуретики широко застосовуються як препарати першої лінії. Доведено, що тіазидні діуретики запобігають розвитку серцево-судинних ускладнень при АГ, особливо мозкового інсульту. Основними особливостями артеріальної гіпертензії, що потребують призначення діуретиків або на тлі яких діуретики більш ефективні, є:
— похилий вік;
— ізольована систолічна гіпертензія (у людей старшого віку);
— затримка рідини та ознаки гіперволемії (набряки, пастозність);
— супутня серцева недостатність (переважно петльові діуретики);
— супутня ниркова недостатність (переважно петльові діуретики);
— остеопороз.
Діуретики знижують тиск завдяки зменшенню реабсорбції натрію та води, а при тривалому застосуванні — зниженню судинного опору, що є основою їх антигіпертензивного ефекту. Найбільш прийнятними для лікування артеріальної гіпертензії є тіазидні та тіазидоподібні діуретики.
Призначаються в невеликих дозах (наприклад, гідрохлортіазид — 12,5 мг на добу щоденно, індапамід-ретард — 1,5 або навіть 0,625 мг). Збільшення дози значно підвищує ймовірність побічних явищ. Тривалість дії гідрохлортіазиду — 12–18 годин, тому він може призначатися 1–2 рази на добу, а хлорталідон та індапамід (особливо ретардна форма), що мають пролонговану дію, — один раз на добу. Для попередження втрати калію рекомендується тіазидні діуретики комбінувати з калійзберігаючими препаратами (амілорид, тріамтерен) або з антагоністами альдостерону (спіронолактон), крім тих випадків, коли діуретики призначаються в низьких дозах (6,5–12,5 мг/добу) або в комбінації з інгібітором АПФ.
Петльові діуретики (фуросемід, торасемід) застосовуються для лікування АГ за наявності ниркової недостатності, що супроводжується підвищенням креатиніну крові до 220 мколь/л і вище (ШКФ Ј 30 мл/хв), а також у хворих із серцевою недостатністю, коли тіазидні діуретики неефективні. Основні негативні ефекти діуретиків — гіпокаліємія та несприятливий вплив на обмін глюкози, ліпідів, пуринів. Найменший вплив на вуглеводний та ліпідний обмін справляє індапамід-ретард.
Коментар Робочої групи:
Станом на 01.03.2012 р. лікарські засоби амілорид, тріамтерен зареєстровані тільки у складі комбінованих лікарських засобів.
Антагоністи кальцію ділять на 3 групи: фенілалкіламіни (верапаміл), похідні бензотіазепіну (дилтіазем) та дигідропіридини.
Перевагу антагоністам кальцію слід надавати у таких випадках:
— середній та похилий вік;
— ізольована систолічна гіпертензія (у людей старшого віку);
— атеросклероз сонних/коронарних артерій;
— стабільна стенокардія;
— гіпертрофія лівого шлуночка;
— суправентрикулярна тахікардія та екстрасистолія (верапаміл, дилтіазем);
— порушення периферичного кровообігу.
Слід застосовувати лише антагоністи кальцію тривалої дії, оскільки короткодіючі дигідропіридинові похідні можуть справляти негативний вплив на перебіг артеріальної гіпертензії: є дані про збільшення ризику інфаркту міокарда та підвищення смертності в осіб похилого віку при застосуванні ніфедипіну короткої дії. У виняткових випадках, коли препарати тривалої дії є недоступними (наприклад, з економічних причин), на короткий термін можна застосовувати дигідропіридинові похідні короткої дії в комбінації з бета-блокаторами. Останні частково нівелюють побічні ефекти дигідропіридинів, зокрема, активацію симпатоадреналової системи.
Амлодипін, лацидипін та лерканідипін — препарати, що мають найбільшу тривалість дії серед дигідропіридинових похідних.
Антагоністи кальцію зменшують АТ завдяки зниженню судинного тонусу, зумовленого зменшенням концентрації кальцію у гладких м’язах судин. Верапаміл та дилтіазем діють також на синусовий та атріовентрикулярний вузли, у зв’язку з чим вони протипоказані при слабкості синусового вузла, атріовентрикулярній блокаді та вираженій брадикардії. Дигідропіридинові антагоністи кальцію мають більш сильну вазодилатуючу дію, ніж верапаміл та дилтіазем, через що можуть викликати тахікардію, припливи крові, набряки на ногах. Всі антагоністи кальцію, крім амлодипіну та фелодипіну, протипоказані при серцевій недостатності із систолічною дисфункцією, оскільки мають виражену негативну інотропну дію. Хворим із серцевою недостатністю, зумовленою діастолічною дисфункцією, антагоністи кальцію не протипоказані. Антагоністи кальцію на відміну від діуретиків та бета-адреноблокаторів є метаболічно нейтральними: вони не впливають на толерантність до глюкози та рівень ліпідів у крові.
Коментар Робочої групи:
У сучасній науковій літературі вживають термін «блокатори кальцієвих каналів».
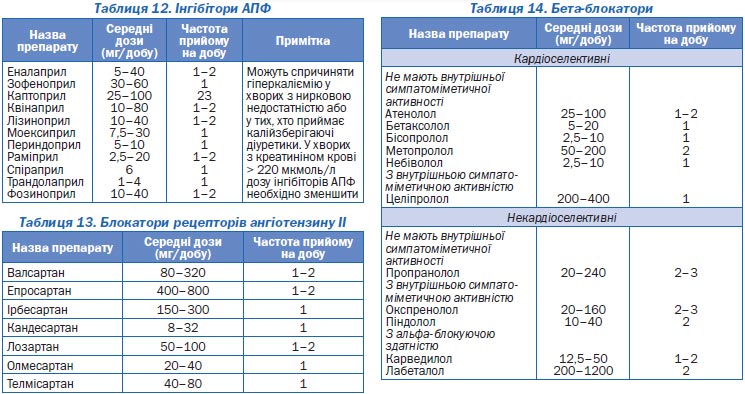
Інгібітори АПФ зменшують концентрацію ангіотензину II в крові та тканинах, а також збільшують у них вміст брадикініну, завдяки чому знижується тонус судин та АТ. Вони застосовуються для лікування як м’якої, так і тяжкої гіпертензії, особливо ефективні у хворих із високою активністю реніну, а також у тих, хто приймає діуретики, оскільки діуретики підвищують рівень реніну та активність системи ренін-ангіотензин у крові. Перевагу призначенню інгібіторів АПФ слід надавати у таких випадках:
— супутня серцева недостатність;
— безсимптомне порушення систолічної функції лівого шлуночка;
— супутній цукровий діабет;
— гіпертрофія лівого шлуночка;
— ІХС, у т.ч. перенесений інфаркт міокарда;
— атеросклероз сонних артерій;
— наявність мікроальбумінурії;
— хронічна хвороба нирок (гіпертензивна або діабетична нефропатія).
Рекомендується починати лікування з невеликих доз (наприклад, 12,5 мг каптоприлу чи 5 мг еналаприлу), щоб запобігти розвитку гіпотензії, яка інколи виникає при прийомі першої дози препарату (за винятком периндоприлу, який не викликає гіпотензії першої дози). Перевагою інгібіторів АПФ є їх здатність зменшувати смертність хворих із серцевою недостатністю та у хворих після гострого інфаркту міокарда. У хворих зі стабільною ІХС смертність зменшується при вживанні периндоприлу або раміприлу. Інгібітори АПФ також зменшують протеїнурію у хворих з АГ та цукровим діабетом завдяки здатності знижувати високий внутрішньогломерулярний тиск (останній підтримується ангіотензином II). Як і антагоністи кальцію, інгібітори АПФ є метаболічно нейтральними препаратами. Негативні сторони їх дії — здатність викликати ниркову недостатність у хворих із двостороннім стенозом ниркових артерій або стенозом артерії єдиної функціонуючої нирки, а також сухий кашель, що спостерігається у 10–12 % хворих, які приймають ці препарати.
Блокатори рецепторів ангіотензину II найбільш ефективні в таких випадках:
— супутня серцева недостатність;
— перенесений інфаркт міокарда;
— супутній цукровий діабет 2-го типу;
— наявність мікроальбумінурії;
— хронічна хвороба нирок (гіпертензивна або діабетична нефропатія);
— гіпертрофія лівого шлуночка;
— фібриляція передсердь (пароксизмальна);
— наявність побічних ефектів (кашлю) у разі застосування інгібіторів АПФ.
Механізм їх антигіпертензивної дії — блокада рецепторів ангіотензину (АТ1-рецепторів), що запобігає реалізації основних фізіологічних ефектів ангіотензину II. За механізмом дії та клінічною ефективністю ці препарати близькі до інгібіторів АПФ. Один з останніх метааналізів (26 досліджень, 146 838 пацієнтів) продемонстрував, що інгібітори АПФ та блокатори рецепторів А ІІ мають порівнянну антигіпертензивну ефективність, що призводить до однакового, залежного від артеріального тиску зниження серцево-судинних ускладнень. Але інгібітори АПФ на відміну від блокаторів рецепторів А ІІ забезпечують додаткове зниження ризику ІХС на 9 % незалежно від зниження АТ. У той же час дослідження LIFE, SCOPE, MOSES продемонстрували високу ефективність блокаторів рецепторів ангіотензину ІІ для первинної та вторинної профілактики інсульту.
Як правило, ці препарати не викликають кашлю та ангіоневротичного набряку. Відсутність істотних побічних ефектів є їх особливістю. Препарати ефективні при одноразовому прийомі. Антигіпертензивна дія посилюється при застосуванні разом з діуретиками.
Бета-адреноблокатори. Препарати цієї групи сприяють зниженню захворюваності на ІХС та смертності від серцево-судинних захворювань. Вони запобігають розвитку серцевої недостатності, однак менш ефективні, ніж антагоністи кальцію та блокатори рецепторів ангіотензину ІІ в попередженні інсульту. У курців бета-адреноблокатори менш ефективні, ніж у людей, які не палять (доведено для неселективних бета-блокаторів).
Коментар Робочої групи:
Станом на 01.03.2012 р. лікарські засоби целіпролол, окспренолол та піндолол не зареєстровані в Україні.
Бета-адреноблокатори більш ефективні за наявності таких особливостей хворого:
— молодий та середній вік;
— ознаки гіперсимпатикотонії (тахікардія, гіперкінетичний гемодинамічний синдром);
— серцева недостатність;
— супутня ішемічна хвороба серця (стенокардія та інфаркт міокарда);
— супутня передсердна та шлуночкова екстрасистолія та тахікардії;
— гіпертиреоз;
— мігрень;
— глаукома.
Бета-адреноблокатори знижують АТ завдяки зменшенню серцевого викиду та пригніченню секреції реніну. Для лікування АГ застосовуються всі групи бета-адреноблокаторів: селективні та неселективні, із внутрішньою симпатоміметичною дією та без неї. В еквівалентних дозах вони дають схожий антигіпертензивний ефект. Небажаними ефектами бета-адреноблокаторів є бронхоконстрикторна дія, погіршення провідності в міокарді та периферичного кровообігу, негативний вплив на метаболізм глюкози і ліпідів. Бета-адреноблокатори, що мають вазодилатуючі властивості (карведилол, небіволол), не дають несприятливих метаболічних ефектів.
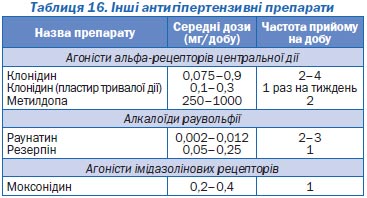
Антигіпертензивні препарати другої лінії. До першого ряду препаратів не ввійшли блокатори a1-адренорецепторів (празозин, доксазозин), агоністи a2-адренорецепторів центральної дії (клонідин, гуанабенз, метилдопа, гуанфацин), алкалоїди раувольфії, антиадренергічні препарати периферичної дії (гуанетидин, гуанадрел), агоністи імідазолінових рецепторів та новий клас антигіпертензивних препаратів — прямі інгібітори реніну — аліскірен.
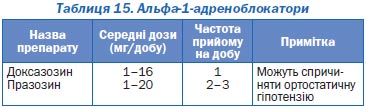
Альфа-1-адреноблокатори (доксазозин) виявились менш ефективними, ніж тіазидоподібний діуретик хлорталідон, у дослідженні ALLHAT, у зв’язку з чим їх тепер не вважають препаратами першої лінії, придатними для монотерапії, і рекомендують застосовувати у складі комбінованої терапії. Вони чинять виражену судинорозширюючу дію в результаті селективної блокади альфа-1-адренорецепторів у судинах. Викликають зниження АТ, найістотніше при прийомі першої дози («ефект першої дози») та при переході з горизонтального у вертикальне положення. У зв’язку з цим починати лікування даними препаратами слід із мінімальної дози (0,5 мг празозину, 1 мг доксазозину). Доксазозин є препаратом пролонгованої дії, завдяки чому ортостатичні реакції та «ефект першої дози» при його вживанні спостерігаються рідко, на фоні празозину — часто. Основним станом, за якого слід надавати перевагу цим препаратам, є аденома передміхурової залози. Вони справляють позитивний вплив на хворих з аденомою простати завдяки тому, що зменшують ступінь обструкції сечовивідних шляхів.
Коментар Робочої групи:
Станом на 01.03.2012 р. лікарські засоби гуанабенз, гуанетидин та гуанадрел не зареєстровані в Україні.
Антиадренергічні препарати центральної дії, незважаючи на достатньо антигіпертензивну ефективність та суттєве зменшення частоти ускладнень АГ при їх тривалому застосуванні, відсунуті на другий план новими, більш специфічними засобами.
Найважливіша причина цього — небажані ефекти, що погіршують якість життя хворих. Центральним альфа-агоністам (клонідин, гуанфацин) властиві седативна дія та сухість у роті, алкалоїдам раувольфії — седативна дія, набряк слизової оболонки носа, подразнення слизової оболонки шлунка; прямі вазодилататори спричиняють рефлекторну тахікардію та затримують рідину в організмі. Седативний ефект порушує працездатність, емоційний стан, знижує увагу, уповільнює реакцію хворих. Проте використання невеликих доз цих препаратів дозволяє значно зменшити їх небажані ефекти, а комбіноване застосування препаратів центральної дії з діуретиками та вазодилататорами супроводжується значним зниженням АТ при мінімальних небажаних реакціях. Досить ефективна комбінація резерпіну з гідралазином та гідрохлортіазидом (адельфан) або з дигідроергокристином та клопамідом (кристепін, бринердин, норматенс).
Метилдопа є препаратом вибору для лікування підвищеного АТ під час вагітності.
Агоністи імідазолінових рецепторів є порівняно новою генерацією препаратів, що діють на центральну нервову систему. Їх особливість — менша частота побічних ефектів порівняно з іншими препаратами центральної дії, такими як метилдопа, клонідин, гуанфацин. Останні знижують АТ унаслідок зв’язування з альфа-2-адренорецепторами в ЦНС та на периферії, що веде до зменшення вивільнення норадреналіну з нервових закінчень. Однак взаємодія з альфа-2-рецепторами призводить поряд зі зниженням АТ і до побічних ефектів — втоми, сухості в роті, сонливості. Протягом останніх років синтезовані препарати, що мінімально впливають на альфа-2-рецептори і стимулюють переважно імідазолінові рецептори в ЦНС — моксонідин та рилменідин. Клінічні обстеження показали, що за ефективністю ці препарати не поступаються іншим антигіпертензивним засобам і значно рідше, ніж клофелін, викликають побічні явища.
Коментар Робочої групи:
Селективні інгібітори реніну — єдиний новий клас антигіпертензивних лікарських засобів ІІ лінії, які останнім часом стали доступними для клінічного використання.
Станом на 01.03.2012 р. лікарські засоби кристепін, бринердин не зареєстровані в Україні.
Коментар Робочої групи:
Станом на 01.03.2012 р. лікарський засіб клонідин у лікарській формі пластир тривалої дії не зареєстрований в Україні. Лікарський засіб резерпін зареєстрований лише у складі комбінованих препаратів.
На ранній фазі дослідження знаходяться декілька нових класів антигіпертензивних препаратів. Селективні антагоністи рецепторів ендотеліну мають певні перспективи для поліпшення швидкості контролю АТ у пацієнтів із гіпертензією, резистентних до багатокомпонентної терапії.
Вибір антигіпертензивних препаратів
Коментар Робочої групи:
Великомасштабний метааналіз результатів доступних досліджень підтверджує, що основні класи антигіпертензивних лікарських засобів (діуретики, інгібітори АПФ, блокатори кальцієвих каналів, блокатори рецепторів ангіотензину ІІ і бета-блокатори) істотно не відрізняються між собою за загальною здатністю знижувати артеріальний тиск при АГ. Не існує також незаперечних доказів того, що основні класи лікарських засобів розрізняються за своєю здатністю зменшувати ступінь загального серцево-судинного ризику або ризику смерті від серцево-судинних ускладнень, таких як інсульт та інфаркт міокарда. Результати проведених в останні роки досліджень підтримують висновок настанови ESH/ESC 2007 р. про те, що діуретики, інгібітори АПФ, блокатори кальцієвих каналів, блокатори рецепторів ангіотензину ІІ і бета-блокатори можуть вважатися придатними як для стартової, так і для підтримуючої антигіпертензивної терапії. Наявність великої кількості фармакологічних препаратів для проведення антигіпертензивної терапії значно збільшує шанси досягнення контролю АТ у переважної більшості хворих. Важливо враховувати доведений факт, що попередження серцево-судинних ускладнень при призначенні антигіпертензивної терапії значною мірою залежить від зниження артеріального тиску per se, незалежно від того, яким чином це досягається. Для стартової та підтримуючої антигіпертензивної терапії рекомендуються тіазидні (тіазидоподібні) діуретики в низьких дозах, блокатори кальцієвих каналів, іАПФ, блокатори рецепторів ангіотензину ІІ і бета-блокатори (препарати I ряду). Порядок переліку лікарських засобів не означає пріоритетності їх застосування. Кожен клас лікарських засобів має протипоказання, а також докази сприятливого впливу в конкретних клінічних ситуаціях. Вибір лікарських засобів має бути зроблений відповідно до цих доказів.
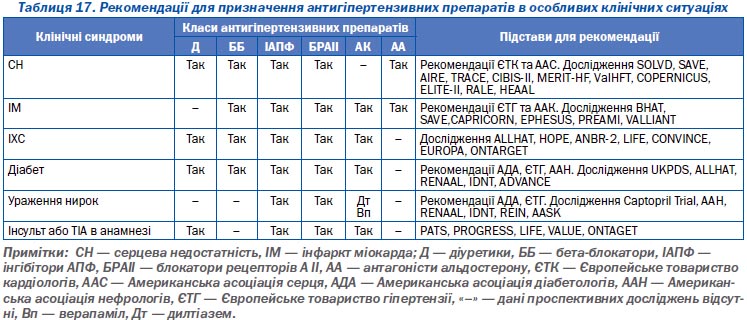
Дані доказової медицини свідчать про те, що раціональна антигіпертензивна терапія суттєво поліпшує прогноз хворих з АГ, які мають супутні захворювання — серцеву недостатність, нефропатію, цукровий діабет та ін. Нижче наведені рекомендації щодо застосування різних класів антигіпертензивних препаратів в особливих клінічних ситуаціях (табл. 17).
Комбіноване лікування необхідне 50–75 % хворих на артеріальну гіпертензію. У випадку неефективності монотерапії не слід збільшувати дозу до максимальної, оскільки це підвищує вірогідність побічних ефектів. Краще застосовувати комбінацію 2, а при необхідності — 3–4 препаратів. У хворих із м’якою гіпертензією лікування можна починати як з монотерапії одним із препаратів першого ряду, так і з фіксованої комбінації двох препаратів першого ряду. У хворих із помірною та тяжкою АГ у більшості випадків доцільно замість монотерапії відразу застосовувати комбінацію 2 препаратів, а при необхідності — 3–4 препаратів.
Коментар Робочої групи:
Продовжує збільшуватись кількість доказів того, що в переважної більшості пацієнтів з АГ ефективний контроль артеріального тиску може бути досягнутий тільки шляхом призначення принаймні двох антигіпертензивних лікарських засобів із різних фармакологічних груп.
Призначення комбінації двох антигіпертензивних препаратів має перевагу і для стартової терапії, зокрема, у пацієнтів із високим серцево-судинним ризиком, для яких бажаним є ранній контроль артеріального тиску.
При можливості слід надавати перевагу використанню фіксованих комбінацій (в одній таблетці), оскільки спрощення режиму прийому препаратів має переваги щодо підвищення прихильності до лікування.
У дослідженні ASCOT доведені переваги застосування комбінації амлодипін/периндоприл порівняно з комбінованою терапією b-блокатор/діуретик у зниженні загальної та серцево-судинної смертності, а також у зниженні ризику серцево-судинних ускладнень та нових випадків цукрового діабету 2-го типу. Доцільність використання комбінованого лікування у хворих з АГ та діабетом (тобто хворих високого ризику серцевих ускладнень) вивчено у масштабному дослідженні ADVANCE. Доведена можливість досягнення цільового тиску у більшості пацієнтів, при хорошій переносимості і прихильності до лікування. Отримано докази впливу на зниження загальної (на 14 %) та серцево-судинної (на 18 %) смертності завдяки використанню фіксованої комбінації периндоприлу з індапамідом.
Коментар Робочої групи:
Результати досліджень, проведених в останні роки, свідчать про підвищення ефективності лікування АГ при використанні комбінації діуретика з інгібітором АПФ або антагоністом рецепторів ангіотензину ІІ, або блокатором кальцієвих каналів, а в останніх великомасштабних випробуваннях — комбінації інгібітору АПФ та блокатора кальцієвих каналів. Комбінація антагоніста рецепторів ангіотензину ІІ та блокатора кальцієвих каналів також є раціональною і ефективною. Наведені комбінації можуть бути рекомендовані для пріоритетного використання.
Отримано докази, що використання комбінації бета-блокатора атенололу та діуретика гідрохлортіазиду у високих дозах сприяє розвитку цукрового діабету 2-го типу, і тому слід уникати призначення цієї комбінації у пацієнтів, які мають високий ризик розвитку цього захворювання.
Позитивний ефект використання комбінації інгібітору АПФ та антагоніста рецепторів ангіотензину ІІ для проведення антигіпертензивної терапії є сумнівним та збільшує ризик серйозних побічних ефектів. Доцільність використання такої комбінації у пацієнтів із нефропатією та протеїнурією (через високий антипротеїнуричний ефект) потребує проведення подальших досліджень у цієї категорії хворих.
Прийом комбінації двох антигіпертензивних препаратів не дозволяє досягти адекватного контролю АТ приблизно у 15–20 % пацієнтів з АГ. При необхідності призначення трьох лікарських засобів найбільш раціональним є комбінація блокатора ренін-ангіотензинової системи, блокатора кальцієвих каналів та діуретика в ефективних дозах.
Коментар Робочої групи:
Результати дослідження VALLIANT свідчать про доцільність призначення антагоністів рецепторів ангіо-тензину ІІ у хворих після перенесеного інфаркту міокарда; результати дослідження ONTARGET — про доцільність призначення антагоністів рецепторів ангіотензину ІІ у хворих з ІХС; HEAAL — антагоніста рецепторів ангіотензину ІІ лозартану при хронічній СН.
Ряд останніх досліджень дозволив визначити найбільш ефективні комбінації та відмовитися від деяких із них через недостатню ефективність (табл. 18).
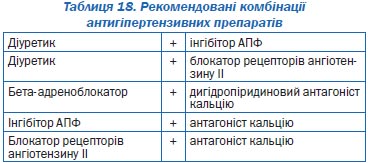
Коментар Робочої групи:
Гіполіпідемічні засоби
Всі хворі на АГ з установленими серцево-судинними захворюваннями або з ЦД 2-го типу повинні отримувати терапію статинами, спрямовану на зниження рівня загального ХС і ХС ЛПНЩ у крові до < 4,5 ммоль/л (175 мг/дл) і < 2,5 ммоль/л (100 мг/дл) відповідно і до більш низького рівня, якщо це можливо. Хворі з АГ, які не мають серцево-судинних захворювань, але з високим серцево-судинним ризиком (і 20 % упродовж наступних 10 років) також повинні отримувати терапію статинами, навіть якщо рівень загального ХС або ХС ЛПНЩ у них не підвищений.
Позитивний ефект прийому статинів пацієнтами без попередніх серцево-судинних захворювань було підтверджено висновками дослідження JUPITER, у якому було показано, що у хворих із рівнем ХС ЛПНЩ, менше 3,4 ммоль/л (130 мг/дл) та підвищенням рівня С-реактивного протеїну зниження ХС ЛПНЩ на 50 % призводить до зменшення ризику розвитку серцево-судинних ускладнень на 44 %. Отримані результати обумовлюють доцільність визначення рівня С-реактивного протеїну у пацієнтів із помірним серцево-судинним ризиком з метою визначення необхідності призначення їм статинів.
Антитромбоцитарні засоби
Антитромбоцитарні (антиагрегантні) засоби, зокрема, низькі дози АСК, слід призначати хворим на АГ, які вже перенесли серцево-судинні події, за умови відсутності надмірного ризику кровотечі. Потрібно також розглянути доцільність призначення низьких доз АСК хворим на АГ старше 50 років без серцево-судинних ускладнень в анамнезі, які мають високий та дуже високий додатковий ризик, та пацієнтам із підвищенням умісту креатиніну у крові, навіть у випадку помірного його підвищення. Для зменшення ризику геморагічного інсульту лікування антитромбоцитарними препаратами потрібно розпочинати після досягнення ефективного контролю АТ.
Нагляд за хворими
Лікар повинен оглянути хворого не пізніше як через 2 тижні після призначення медикаментозної антигіпертензивної терапії. Якщо АТ знизився недостатньо, слід збільшити дозу препарату або поміняти препарат, або додатково призначити препарат іншого фармакологічного класу. Найбільш раціональні комбінації вказані в табл. 18. У подальшому хворого слід регулярно оглядати (кожні 1–2 тижні), доки не буде досягнутий задовільний контроль АТ. Після стабілізації АТ оглядати хворого слід кожні 3–6 місяців. Тривалість антигіпертензивної терапії становить багато років, як правило, все життя. Відміна лікування супроводжується підвищенням АТ до рівня, який був до початку лікування або вище. Проте у випадках тривалої нормалізації АТ можна спробувати зменшити дозу або кількість препаратів за умови контролю стану хворого.
Коментар Робочої групи:
Робоча група вважає за необхідне доповнити, що проведення диспансерного нагляду за пацієнтами з АГ включає моніторинг АТ та інших ФР. Всі пацієнти з АГ потребують періодичного контролю з боку медичних працівників та систематичного підсилення мотивації до лікування — прийому фармакологічних препаратів та виконання заходів немедикаментозної корекції. Необхідно постійно підтримувати стратегію поведінки, направлену на підвищення прихильності до виконання рекомендацій лікаря.
Недостатня прихильність пацієнтів з АГ становить велику проблему не тільки в Україні, але і в інших країнах світу. Вважається, що від 43 до 88% хворих на АГ не досягають цільового рівня АТ внаслідок неналежного прийому антигіпертензивних препаратів. Основною причиною відмови більшості пацієнтів від систематичного лікування є безсимптомний перебіг АГ та необхідність пожиттєвого прийому препаратів. Визначення прихильності до лікування було запропоновано експертами ВООЗ (2003): прихильність — це міра, до якої поведінка пацієнта відповідає призначеним медичним рекомендаціям. У поведінку пацієнта експерти ВООЗ включили прийом медикаментів, дотримання дієти та виконання інших заходів, направлених на модифікацію способу життя.
Переконливо доведено, що рівень прихильності позитивно впливає на частоту досягнення цільового рівня АТ. Підвищення прихильності до виконання рекомендацій лікаря у хворих на АГ є складним завданням. Важливо, аби медичний персонал звертав увагу на цей аспект проблеми та не забував спитати пацієнта, чи приймає він антигіпертензивні препарати. Рекомендується задавати непрямі запитання: замість «Чи приймаєте Ви препарати для зниження АТ?» питати «Коли Ви в останній раз приймали ті або інші таблетки?» Провідну роль має встановлення відносин довіри між пацієнтом та лікарем, опанування лікарем навичок підвищення поінформованості пацієнта та його залучення до активної участі в процесі лікування. При первинному огляді пацієнта з АГ потрібно у доступній формі роз’яснити йому особливості подальшого розвитку захворювання, скласти план лікувально-профілактичних заходів, узгодити схеми і режим прийому фармакологічних препаратів, навчити пацієнта вимірювати АТ в домашніх умовах та вести щоденник АТ. Фактором, що позитивно впливає на прихильність до лікування, є спрощення режиму прийому медикаментів та використання фіксованих комбінацій фармакологічних препаратів.
Рекомендації потрібно надавати у формі порад, уникаючи повчального тону та спеціальних термінів, незрозумілих пацієнтові. Варто робити акцент на можливих позитивних результатах зміни стилю життя та регулярного лікування. Виконанню рекомендацій лікаря сприяє забезпечення хворого інформацією про заходи корекції АГ, модифікацію стилю життя та режим прийому препаратів у письмовій формі. Для підвищення поінформованості пацієнтів та залучення їх до участі в процесі лікування в Додатку 1 до КН наведено варіант «Інформаційного листа для пацієнта з артеріальною гіпертензією», у якому в доступній формі викладено основні принципи лікування підвищеного АТ та корекції супутніх факторів ризику, подано дієтичні рекомендації щодо правильного вибору продуктів харчування. Для підвищення поінформованості та залучення хворих до участі в процесі лікування можуть також бути використані інші методичні підходи: «Школа пацієнта з АГ» (додаток 2), інтернет-технології тощо.
6. Резистентна артеріальна гіпертензія
Резистентною (рефрактерною) вважають артеріальну гіпертензію, якщо за умови призначення трьох або більше антигіпертензивних препаратів у адекватних дозах (одним із яких обов’язково є діуретик) не вдається досягнути цільового рівня АТ.
Частота резистентної гіпертензії за різними даними коливається від 5 до 18 %. Розрізняють істинно резистентну і псевдорезистентну АГ. Тільки у 5–10 % пацієнтів, у яких АТ не вдається адекватно контролювати, гіпертензія є дійсно резистентною. У більшості випадків можна досягти ефективного зниження АТ за умови виключення причини псевдорезистентності. Найбільш поширеною (у 2/3 випадків) причиною резистентної гіпертензії є низька прихильність пацієнтів до лікування і нераціональний режим призначення ліків.
Причиною істинної резистентності АГ часто є вторинна гіпертензія. Найчастіше нерозпізнаними залишаються реноваскулярна гіпертензія та АГ, що зумовлена гіперальдостеронізмом. Тактика лікування резистентної АГ передбачає призначення раціональної комбінації 3–5 антигіпертензивних препаратів різних класів в адекватних (інколи максимальних) дозах. Одним із них обов’язково повинен бути діуретик. Перевагу мають препарати тривалої дії, які можливо призначати 1–2 рази на добу, що підвищує прихильність хворих до лікування.
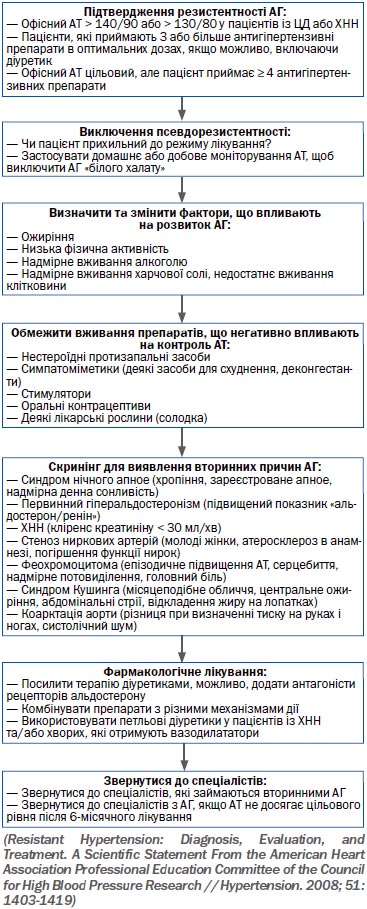
Тактику діагностики та лікування при резистентній АГ наведено на схемі.
7. Злоякісна артеріальна гіпертензія
Злоякісний перебіг найчастіше має місце при вторинних гіпертензіях (у 24,5 % випадків), при гіпертонічній хворобі це ускладнення спостерігається в 1–3 % випадків. При відсутності адекватного лікування до 1 року доживає лише 10 % хворих. Найчастіше хворі помирають від прогресуючої ниркової недостатності, хоча причиною смерті можуть бути серцеві ускладнення або мозкові крововиливи.
Немає чітко окресленого рівня артеріального тиску, що характеризував би синдром злоякісної артеріальної гіпертензії. Найчастіше це діастолічний АТ, вищий за
У патогенезі злоякісної артеріальної гіпертензії велике значення має надмірна активація ренін-ангіотензин-альдостеронової системи, а також натрійурез та гіповолемія. Це необхідно враховувати при призначенні лікування. Застосування діуретиків і низькосольової дієти ще більше поглиблює наведені порушення.
Злоякісна артеріальна гіпертензія потребує госпіталізації і зниження АТ протягом годин чи днів. Лише в окремих випадках потрібна парентеральна антигіпертензивна терапія (гостра гіпертензивна енцефалопатія, аневризма аорти, загроза інфаркту міокарда чи церебрального інсульту). У цих випадках застосовують парентеральне введення вазодилататорів (нітропрусид натрію), антиадренергічні препарати (лабеталол, клонідин, пентамін, моксонідин), за наявності набряків і відсутності гіповолемії — діуретики (фуросемід). Хворим із гіпонатріємією і гіповолемією необхідне введення фізіологічного розчину хлористого натрію для корекції вказаних порушень. Після зниження АТ на 25–30 % використовують комбінацію антигіпертензивних препаратів, що мають різний механізм дії. Найчастіше комбінують вазодилататори (дигідропіридиновий антагоніст кальцію та альфа-1-адреноблокатор) з бета-адреноблокатором та діуретиком (при необхідності). У зв’язку з високою активністю ренін-ангіотензинової системи у хворих із синдромом злоякісної артеріальної гіпертензії ефективні інгібітори АПФ у комбінації з вазодилататорами та бета-адреноблокаторами.
Коментар Робочої групи:
Пентамін — це торгова назва лікарського засобу з діючою речовиною азаметонію бромід, який станом на 01.03.2012 р. не зареєстрований в Україні.
8. Гіпертензивні кризи
Критеріями гіпертензивного кризу є:
— раптовий початок;
— значне підвищення артеріального тиску;
— поява або посилення симптомів з боку органів-мішеней.
Класифікація кризів робочої групи Українського товариства кардіологів (1999). Залежно від наявності чи відсутності ураження органів-мішеней і необхідності термінового зниження АТ, виділяють:
— ускладнені кризи (з гострим або прогресуючим ураженням органів-мішеней, становлять пряму загрозу життю хворого, потребують негайного, протягом однієї години, зниження АТ);
— неускладнені кризи (без гострого або прогресуючого ураження органів-мішеней, становлять потенційну загрозу життю хворого, потребують швидкого — протягом кількох годин — зниження АТ).
Ускладнені гіпертензивні кризи. Перебіг характеризується клінічними ознаками гострого або прогресуючого ураження органів-мішеней. Останнє може бути необоротним (інфаркт міокарда, інсульт, розшарування аорти) або оборотним (нестабільна стенокардія, гостра недостатність лівого шлуночка та ін., табл. 20). Такі кризи завжди супроводжуються появою або посиленням симптомів з боку органів-мішеней. Вони загрозливі для життя хворого і потребують зниження тиску у проміжок часу від кількох хвилин до однієї години. Лікування здійснюється в умовах палати інтенсивної терапії із застосуванням парентерального введення антигіпертензивних препаратів. До цієї категорії відносять також ті випадки значного підвищення артеріального тиску, коли загроза для життя виникає не через ураження органів-мішеней, а через кровотечу, найчастіше — в післяопераційному періоді.
Неускладнені гіпертензивні кризи характеризуються відсутністю клінічних ознак гострого або прогресуючого ураження органів-мішеней, проте вони становлять потенційну загрозу життю хворого, оскільки несвоєчасне надання допомоги може призвести до появи ускладнень і смерті. Такі кризи супроводжуються, як правило, появою чи посиленням симптомів із боку органів-мішеней (інтенсивним головним болем, болями в ділянці серця, екстрасистолією) або з боку вегетативної нервової системи (вегетосудинні порушення, тремтіння, часте сечовиділення).
Підвищення САТ до
Всі ці клінічні прояви потребують зниження тиску протягом кількох годин. Госпіталізація необов’язкова. Лікування здійснюється шляхом прийому антигіпертензивних препаратів через рот або внутрішньом’язових (підшкірних) ін’єкцій.
Лікування кризів
Ускладнені кризи. Будь-яка затримка лікування в разі ускладненого кризу може викликати необоротні наслідки або смерть. Лікування повинне починатися з внутрішньовенного введення одного з препаратів, вказаних у табл. 20. З огляду на те, що ринок медикаментів в Україні безперервно поповнюється новими препаратами, у таблиці наведені практично всі сучасні засоби, що рекомендуються для лікування гіпертензії в екстрених ситуаціях, навіть ті, які ще не зареєстровані в Україні. Поряд із цим з огляду на дефіцит ліків згаданої групи наведено також засоби, які вже виходять з ужитку і зарубіжними авторами не наводяться в рекомендаціях щодо лікування екстрених станів (клонідин, дибазол). У разі неможливості негайно здійснити внутрішньовенну інфузію до її початку можна застосувати сублінгвальний прийом деяких ліків: нітратів, ніфедипіну, клонідину, каптоприлу, бета-блокаторів та/або внутрішньом’язову ін’єкцію клонідину, фентоламіну або дибазолу. Ніфедипін у деяких хворих може викликати інтенсивний головний біль, а також неконтрольовану гіпотензію, особливо у поєднанні з сульфатом магнію, тому його застосування слід обмежити хворими, які добре реагували на цей препарат раніше (під час планового лікування). Перевагу слід надавати препаратам із короткою тривалістю дії (нітропрусид натрію, нітрогліцерин), оскільки вони дають керований антигіпертензивний ефект. Препарати тривалої дії небезпечні можливим розвитком некерованої гіпотензії. Оптимальне зниження АТ — на 25 % від початкового рівня. Більш різке зниження АТ підвищує ризик ускладнень: зменшення мозкового кровообігу (аж до розвитку коми), коронарного кровообігу (виникає стенокардія, аритмія, інколи інфаркт міокарда). Особливо великий ризик ускладнень при раптовому зниженні АТ у хворих похилого віку з вираженим атеросклерозом судин мозку.
Неускладнені кризи. У разі розвитку неускладненого кризу, як правило, немає необхідності у внутрішньовенному введенні препаратів.
Застосовують прийом всередину препаратів, що мають швидку протигіпертензивну дію, або внутрішньом’язові ін’єкції. У таких випадках ефективним є застосування клонідину (табл. 21). Він не викликає тахікардії, не збільшує серцевий викид і тому його можна призначати хворим зі стенокардією. Крім того, цей препарат може застосовуватись у хворих із нирковою недостатністю. Клонідин не слід призначати хворим із порушенням серцевої провідності, особливо тим, які отримують серцеві глікозиди. Використовують також ніфедипін, що має здатність знижувати загальний периферичний опір, збільшувати серцевий викид і нирковий кровотік. Зниження АТ спостерігається вже через 15–30 хв після його прийому, антигіпертензивний ефект зберігається протягом 4–6 годин. Разом із тим слід зазначити, що Національний комітет США з виявлення, оцінки та лікування високого артеріального тиску вважає недоцільним застосування ніфедипіну для лікування кризів, оскільки швидкість та ступінь зниження тиску при його сублінгвальному прийомі тяжко контролювати, у зв’язку з чим підвищується ризик мозкової або коронарної ішемії. Інгібітор ангіотензин-перетворюючого ферменту каптоприл знижує АТ вже через 30–40 хв після прийому завдяки швидкій абсорбції в шлунку. Можна застосовувати також внутрішньом’язові ін’єкції клонідину або дибазолу. У разі вегетативних порушень ефективні седативні препарати, зокрема, бензодіазепінові похідні, які можна використовувати per os або у вигляді внутрішньом’язових ін’єкцій, а також піроксан та дроперидол.
Для профілактики гіпертензивних кризів вирішальне значення має регулярна терапія хронічної гіпертензії. Лікування поліпшує перебіг захворювання і зменшує частоту ускладнень. Виявлення вторинних форм артеріальної гіпертензії на початку захворювання і диференційований підхід до їх лікування також є обов’язковою умовою їх попередження.
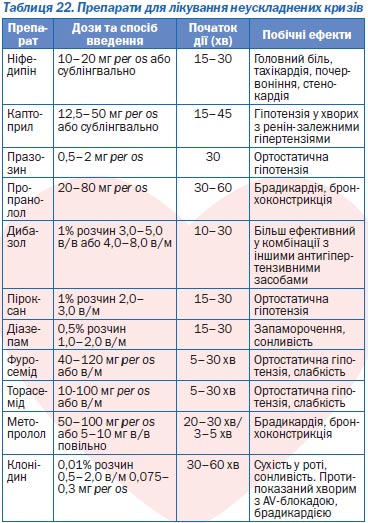
Коментар Робочої групи:
Станом на 01.03.2012 р. лікарські засоби піроксан та дроперидол не зареєстровані в Україні.
Станом на 01.03.2012 р. лікарський засіб фентоламін не зареєстрований в Україні.
Коментар Робочої групи:
Пропонуємо рекомендації, розроблені Робочими групами з невідкладної кардіології та артеріальної гіпертензії Асоціації кардіологів України у співпраці з Науково-практичним товариством неврологів, психіатрів та наркологів України (Артериальная гипертензия, 2011, № 3, С. 64-95).
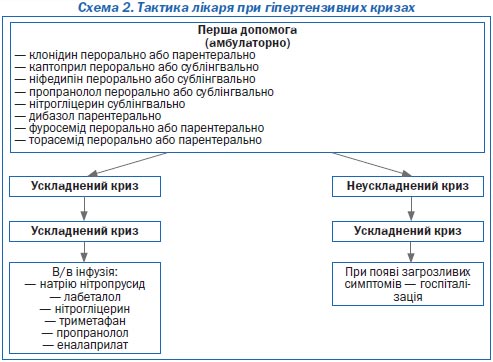
Станом на 01.03.2012 р. лікарський засіб нікардипін не зареєстрований в Україні, лікарська форма для зовнішнього застосування, що містить нітрогліцерин, не зареєстрована.
У табл. 24 наведені діагностичні критерії тяжкості прееклампсії/еклампсії надання медичної допомоги вагітним із прееклампсією та еклампсією, які адаптовані з клінічного протоколу «Гіпертензивні розлади під час вагітності», затвердженого Наказом МОЗ України від 31.12.2004 № 676 «Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги».
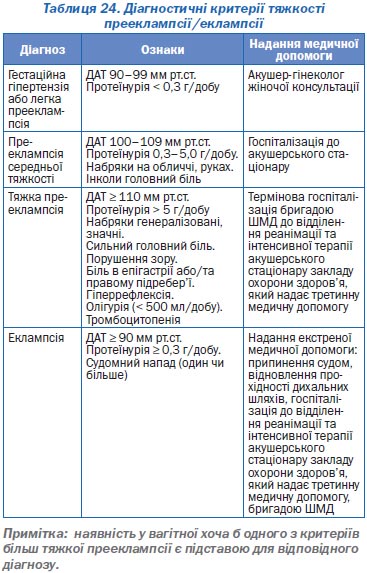
Станом на 01.03.2012 р. лікарський засіб триметафан не зареєстрований в Україні.
Для внутрішньовенного введення в Україні зареєстровані лікарські засоби урапідил, есмолол, метопролол.
9. Артеріальна гіпертензія у дітей та підлітків
Інтерпретація рівня артеріального тиску в дітей базується на епідеміологічних дослідженнях, у яких встановлено його нормативи для різних вікових груп. На відміну від дорослих для дітей не існує єдиного рівня АТ, що трактується як нормальний. За верхню межу нормального тиску прийнято верхні 90–94 відсотки його розподілу у дітей даної вікової категорії та статі (табл. 25). Рівень АТ, що дорівнює 95-му відсотку або перевищує його, вважається артеріальною гіпертензією.
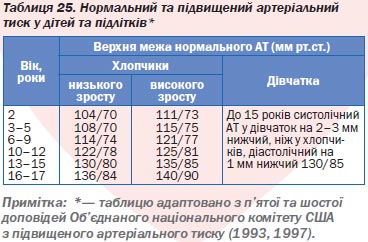
Рівень артеріального тиску залежить не тільки від віку та статі дитини чи підлітка, але й від зросту: чим вищий зріст, тим вищий АТ. Більшість дітей із підвищеним АТ мають м’яку гіпертензію. Якщо тиск значно підвищений, це вказує на вторинний характер гіпертензії. Поширеність вторинної гіпертензії серед дітей становить від 5 до 10 % всіх випадків підвищення АТ — так само, як серед дорослих.
Щоб полегшити застосування цих нормативів, слід запам’ятати, що у дітей до десятирічного віку лікаря повинен насторожити тиск, що перевищує 110/70 мм рт.ст., а після десяти років — вищий за 120/80 мм рт.ст. У таких випадках слід звернутися до таблиць, що визначають нормативи тиску для дітей, і, якщо тиск перевищує норму — вдатися до детального обстеження та лікування. Близько 70 % усіх вторинних гіпертензій у дітей викликані захворюваннями паренхіми нирок, 10 % — судинними захворюваннями. Діагностичні обстеження для виявлення причини артеріальної гіпертензії у дітей ті ж самі, що й у дорослих.
Мета лікування дітей — зниження АТ до нормальних для даного віку, статі та зросту величин. Негайно починати лікування слід тоді, коли у дитини тяжка гіпертензія або якщо на фоні м’якої чи помірної гіпертензії є цукровий діабет, захворювання нирок або ураження органів-мішеней. В усіх інших випадках лікування починають із немедикаментозних заходів (зменшення ваги, обмеження вживання солі, фізичні вправи). Неускладнена артеріальна гіпертензія не є підставою для обмеження фізичної активності. Дітям слід рекомендувати динамічні фізичні вправи (без елементів змагання). Ізометричні (статичні) навантаження необхідно мінімізувати, а при тяжкій гіпертензії та наявності гіпертрофії лівого шлуночка — заборонити. У тому разі, якщо немедикаментозне лікування не дає ефекту, призначають медикаменти. Для лікування дітей застосовуються ті ж класи препаратів, що і для лікування дорослих: b-блокатори, діуретики, антагоністи кальцію, інгібітори АПФ, a1-блокатори та блокатори рецепторів ангіотензину ІІ. Дози слід підбирати індивідуально, враховуючи масу тіла. Дітям раннього пубертату слід обмежувати призначення бета-адреноблокаторів у зв’язку з їх дією на центральні регулюючі структури, що беруть участь у процесах статевого дозрівання. Найчастіше у дітей та підлітків використовують інгібітори АПФ і антагоністи кальцію.
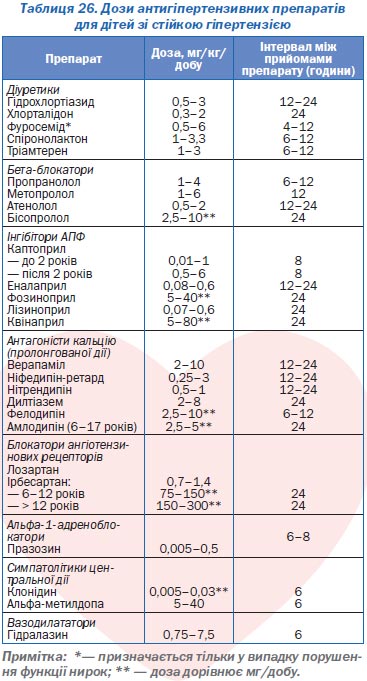
Застосування інгібіторів АПФ у дітей рідко призводить до побічних ефектів (кашлю, висипу або нейтропенії), препаратам цієї групи крім антигіпертензивного властивий ще й нефропротекторний ефект, що зумовлює їх використання у дітей із цукровим діабетом. Однак, застосовуючи інгібітори АПФ, слід пам’ятати про їх дію на процеси проліферації, гіпертрофії та дозрівання колагену, що небажано у підлітків.
Спостереження за перебігом артеріальної гіпертензії у дітей та підлітків показують, що підвищений артеріальний тиск може зберігатися у них і в дорослому віці, при цьому найбільше прогностичне значення щодо стабілізації гіпертензії мають спадковість, ожиріння та гіпертрофія лівого шлуночка.
10. Артеріальна гіпертензія у вагітних
АГ у вагітних — це підвищення САТ до
Серед гіпертензивних розладів у вагітних виділяють:
І. АГ, що передувала вагітності (хронічну АГ):
— первинну АГ, або гіпертонічну хворобу;
— вторинну АГ.
ІІ. АГ, зумовлену вагітністю:
— гестаційну гіпертензію;
— прееклампсію;
— еклампсію.
ІІІ. Поєднану прееклампсію
ІV. Гіпертензію неуточнену (допологову некласифіковану АГ).
У вагітних розрізняють перш за все 2 групи станів, що супроводжуються підвищенням AT:
АГ, що існувала раніше, тобто АГ, на тлі якої розвивається вагітність. Про таку АГ йдеться тоді, коли підвищений AT (і 140/90 мм рт.ст.) реєструється до вагітності та/або до 20 її тижнів. Гіпертензія утримується і після пологів (більше ніж 42 дні). Виділяють первинну АГ (гіпертонічну хворобу) та вторинну (симптоматичну) АГ.
АГ, зумовлена вагітністю, є проявом ускладнення вагітності; виникає після 20 її тижнів; супроводжується зменшенням перфузії органів. Виділяють:
— гестаційну гіпертензію, яка характеризується тільки підвищенням АТ;
— прееклампсію, або гестаційну гіпертензію з протеїнурією (і 300 мг/л, або і 300 мг/добу). Невеликі набряки нижньої третини гомілок, що зустрічаються у 60 % жінок із нормальним перебігом вагітності, а також ізольовані набряки на руках зараз не розцінюють як прояв прееклампсії; у той же час значні генералізовані набряки в поєднанні з підвищенням АТ є ознакою прееклампсії;
— еклампсію — найбільш тяжке, життєво небезпечне ускладнення, яке характеризується нападом (нападами) епілептиформних судом, зумовлених гіпертензивною енцефалопатією у жінок із прееклампсією.
У більшості випадків прояви прееклампсії (підвищений AT, протеїнурія, набряки) зникають у найближчі дні після пологів чи переривання вагітності. У деяких випадках вони спостерігаються протягом 42 днів і навіть більше — до 3 місяців після закінчення вагітності (залишкові явища прееклампсії). Тоді, коли підвищений AT або протеїнурія зберігаються більше 3 місяців, йдеться про хронічну патологію — гіпертонічну хворобу або хронічний гломерулонефрит.
Жінки, які перенесли АГ, пов’язану з вагітністю, становлять групу ризику з розвитку АГ в подальшому житті: підвищення АТ у них спостерігається значно частіше і в більш молодому віці, ніж у жінок без цього ускладнення під час вагітності.
Прееклампсія може виникати як у здорових жінок, так і при наявності у вагітних тих або інших захворювань. Прееклампсія, що розвинулася на тлі АГ, існуючої раніше, називається поєднаною прееклампсією. Її ознаками є: поява протеїнурії і 300 мг/добу у другій половині вагітності (вірогідна ознака); прогресування гіпертензії та зниження ефективності попередньої антигіпертензивної терапії (імовірна ознака); поява генералізованих набряків; виникнення таких загрозливих симптомів, як сильний стійкий головний біль, порушення зору, біль в епігастрії, гіперрефлексія, олігурія.
У тих випадках, коли підвищення АТ визначається при його вимірюванні вперше після 20 тижнів вагітності і невідомо, яким тиск був до вагітності та/або в першій її половині, діагностують гіпертензію неуточнену або дородову некласифіковану АГ. Але якщо така АГ супроводжується гіпертрофією лівого шлуночка серця (ГЛШ) і немає жодних інших причин для її розвитку, окрім підвищеного AT, слід встановлювати діагноз АГ, що існувала раніше. За умов відсутності ГЛШ і нормалізації AT протягом 42 днів після закінчення вагітності ретроспективно ставлять діагноз гестаційної гіпертензії.
АГ, що передує вагітності
На сьогодні, незважаючи на всю важливість проблеми хронічної АГ у вагітних, не існує доказової бази щодо надання лікувально-профілактичної допомоги цій категорії хворих. Рекомендації, опубліковані в останні роки в різних країнах, дещо відрізняються між собою. Головним недоліком більшості рекомендацій та КН є відсутність інформації щодо профілактики розвитку тяжких ускладнень вагітності. Робочою групою наведено рекомендації, що базуються на досвіді вітчизняних медичних закладів щодо ведення таких пацієнток — НУ ІПАГ НАМН України.
Згідно з інформацією експертів ESH i ESС, поширеність АГ, що передує вагітності, становить від 1 до 5 %. В Україні АГ, що передує вагітності, зустрічається у 3,5 % жінок та становить близько 50 % усіх випадків артеріальної гіпертензії у вагітних.
З метою діагностики АГ, що передує вагітності, рекомендується вимірювати АТ при кожному зверненні вагітної до медичного закладу, починаючи з найбільш раннього терміну.
Враховуючи гіпотензивний вплив вагітності на рівень АТ, особливо у 14–20 тижнів, слід обов’язково розпитати жінку про рівень АТ до вагітності та ознайомитись із випискою з амбулаторної картки. Найчастіше нормалізація АТ спостерігається при АГ І ступеня, іноді — при АГ ІІ ступеня. ФР АГ у жінок молодого віку є обтяжена спадковість, наявність в анамнезі прееклампсії при попередній вагітності, надмірна маса тіла або ожиріння. Оцінка маси тіла у вагітної проводиться за показником індексу маси тіла (ІМТ), незадовго до настання вагітності або в перші її тижні.
При встановленні АГ, не пов’язаної з вагітністю, визначається тяжкість захворювання — стадія (з урахуванням ураження органів-мішеней) та ступінь (за рівнем АТ), що вказують при формулюванні діагнозу. У переважної більшості вагітних з АГ, що існувала раніше, має місце первинна АГ або гіпертонічна хвороба, тобто АГ, не пов’язана з будь-якою відомою причиною.
Серед захворювань, що зумовлюють вторинну (симптоматичну) АГ, зустрічаються паренхіматозні хвороби нирок — хронічні гломерулонефрит або пієлонефрит, діабетична нефропатія, ураження нирок при системних захворюваннях сполучної тканини, полікістоз; стеноз однієї або обох ниркових артерій (при фібром’язовій дисплазії, аортоартеріїті, рубцях, гематомах, пухлинах, що здавлюють судини нирок), коарктація аорти, ендокринні захворювання (первинний гіперальдостеронізм, феохромоцитома, патологія щитоподібної залози). Виключення або встановлення вторинної АГ у вагітних проводять за загальноприйнятими критеріями, хоча діагностичні можливості під час вагітності дещо обмежені.
Виношування вагітності на тлі гіпертонічної хвороби супроводжується значною кількістю ускладнень вагітності та пологів, порушеннями стану плода й новонародженого. Найбільш частим, загрозливим для здоров’я та навіть життя матері і дитини ускладненням, є поєднана прееклампсія, особливо така, що розвивається рано (до 32 і, особливо, 28 тижнів вагітності) і перебігає в тяжкій формі.
Приєднання прееклампсії на відміну від гіпертонічної хвороби без цього ускладнення викликає значний ризик розвитку у матері гострого порушення мозкового кровообігу, тяжкої ретинопатії і відшарування сітківки, хронічної й гострої ниркової недостатності, набряку легень. Такі акушерські ускладнення, як передчасні пологи, передчасне відшарування нормально розташованої плаценти, коагулопатичні кровотечі, також здебільшого відбуваються на фоні поєднаної прееклампсії. Поєднана прееклампсія, особливо тяжка і рання, — основна причина тяжких порушень стану плода і новонародженого та втрати дитини у жінок із гіпертонічною хворобою.
Коментар Робочої групи*:
Виникнення поєднаної прееклампсії, і в тому числі тяжкої ранньої прямо пропорційне тяжкості проявів АГ, що в першу чергу визначається ступенем підвищення АТ. При АГ І ступеня, що переважно зустрічається у цієї категорії хворих, поєднана прееклампсія та інші ускладнення суттєво частіше розвиваються в жінок із надлишковою масою тіла й ожирінням, а у хворих із нормальною масою тіла до вагітності — у випадку її патологічного збільшення до 28–30 тижнів вагітності. Наявність у жінки обтяженого акушерського анамнезу (тяжка прееклампсія, що розвинулася до 32 тижнів вагітності і призвела до втрати дитини) є додатковим фактором ризику несприятливого закінчення вагітності незалежно від тяжкості проявів гіпертонічної хвороби.
У вагітних жінок із гіпертонічною хворобою часто виникають або прогресують метаболічні порушення: патологічне збільшення маси тіла (у хворих із надмірною масою тіла та ожирінням — у 50 % випадків), гестаційний діабет (у хворих із надмірною масою тіла та ожирінням — у кожної третьої) та дисліпідемія.
З урахуванням ступеня ризику несприятливого закінчення вагітності для матері й дитини до 12-го тижня вагітності вирішують питання про можливість її виношування.
При АГ 1-го ступеня (підвищення AT до 140/90–159/99 мм рт.ст.) та I або II стадії хвороби ризик негативного закінчення вагітності підвищений; при АГ 2-го ступеня (AT 160/100–179/109 мм рт.ст.) та І або II стадії захворювання — високий; виношування вагітності можливе за умови постійного висококваліфікованого нагляду в спеціалізованому лікувальному закладі.
У жінок з АГ 3-го ступеня (AT і 180/110 мм рт.ст.), а також із захворюванням III стадії, злоякісною АГ ризик несприятливого закінчення вагітності дуже високий, виношування вагітності протипоказане. Питання про неприпустимість виношування вагітності слід ставити ще до її виникнення, а якщо вагітність настала, переривати її в І триместрі. У разі виношування вагітності необхідним є постійне висококваліфіковане спостереження в спеціалізованому лікувальному закладі.
Коментар Робочої групи*:
Наукові розробки і багаторічний досвід їх клінічного використання в ДУ «Інститут педіатрії, акушерства і гінекології НАМН України» (ІПАГ) свідчать про те, що під час вагітності найбільш високоінформативним індивідуальним критерієм ризику розвитку поєднаної прееклампсії та порушень стану плода у жінок із гіпертонічною хворобою є показники центрального кровообігу — хвилинний об’єм (ХО) і загальний периферичний судинний опір (ЗПСО), що визначають рівень АТ. Оскільки кровопостачання матки, плаценти і плода значною мірою залежить від об’єму циркулюючої крові, виражене зниження ХО на фоні підвищення ЗПСО, що часто спостерігається у жінок із гіпертонічною хворобою, особливо в ІІ половині вагітності, призводить до порушень функціонування матково-плацентарно-плодового комплексу і виникнення вищезазначених ускладнень. Визначення показників центрального кровообігу у кожної хворої в динаміці вагітності, починаючи з 12–14-го тижня, дозволяє прогнозувати її перебіг найближчим часом, а в разі загрози розвитку ускладнень — проводити їх медикаментозну профілактику.
Клінічний протокол моніторингу стану вагітної з АГ, що використовується в НУ ІПАГ НАМН України, включає:
— огляд у жіночій консультації з вимірюванням АТ у першій половині вагітності 1 раз на 3 тижні, з 20 до 28 тижнів — 1 раз на 2 тижні, після 28 тижнів — щотижня;
— загальний аналіз сечі, визначення добової протеїнурії при першому відвідуванні жіночої консультації, з 20 до 28 тижнів — 1 раз на 2 тижні, після 28 тижнів — щотижня;
— щоденний самоконтроль АТ у домашніх умовах із письмовою фіксацією результатів;
— огляд окуліста з офтальмоскопією при першому відвідуванні жіночої консультації, у 28 та 36 тижнів вагітності. При наявності показань, розвитку прееклампсії — частіше;
— ЕКГ при першому відвідуванні жіночої консультації, у 26–30 тижнів та після 36 тижнів вагітності;
— біохімічне дослідження крові (загальний білок, сечовина, креатинін, глюкоза, калій, натрій, фібриноген, фібрин, фібриноген В, протромбіновий індекс) при першому відвідуванні жіночої консультації та після 36 тижнів вагітності. При другому дослідженні додатково визначають концентрацію білірубіну та активність АЛТ і АСТ.
Бажаним є визначення показників центрального кровообігу за допомогою методу тетраполярної реографії у 12–14 тижнів вагітності, та в динаміці — при призначенні антигіпертензивної терапії.
Відповідно до рекомендацій ESC із ведення вагітних із серцево-судинними захворюваннями (2011) бажаним є також:
— проведення ультразвукового дослідження надниркових залоз і визначення метанефрину і норметанефрину у сечі для виключення у жінки феохромоцитоми, яка може перебігати безсимптомно;
— проведення ультразвукової допплерографії маткових артерій в ІІ триместрі вагітності (після 16 тижнів) для визначення матково-плацентарної гіпоперфузії, що свідчить про високий ризик розвитку прееклампсії та внутрішньоутробної затримки росту плода у жінок як з високим, так і низьким ризиком ускладнень.
Відповідно до клінічного протоколу «Гіпертензивні розлади під час вагітності», затвердженого Наказом МОЗ України від 31.12.2004 № 676 «Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги», моніторингу стану плода вагітних з АГ включає:
— ультразвукове дослідження плода (ембріона) і плаценти (хоріона) — 9–11 тижнів, 18–22, 30–32 тижні;
— актографію (тест рухів плода) — щодня після 28 тижнів вагітності з відміткою у щоденнику;
— дослідження клітинного складу вагінального мазка (гормональна кольпоцитологія) — І, ІІ та ІІІ триместри;
— кардіотокографію (після 30 тижнів), допплерографію матково-плацентарно-плодового кровотоку;
— екскрецію естріолу — за показаннями.
Показаннями до госпіталізації вагітної в стаціонар є:
— розвиток прееклампсії;
— неконтрольована тяжка гіпертензія, гіпертензивний криз;
— поява або прогресування змін на очному дні;
— порушення мозкового кровообігу;
— коронарна патологія;
— серцева недостатність;
— порушення функції нирок;
— затримка росту плода;
— загроза передчасних пологів;
— значне погіршення показників центральної гемодинаміки (хвилинний об’єм крові < 4 л/хв в строках вагітності 18–37 тижнів).
Питання щодо необхідності переривання вагітності в пізньому терміні вирішується консиліумом лікарів за участю акушера-гінеколога, кардіолога, окуліста та, за необхідності, інших фахівців.
Показання до переривання вагітності у пізньому терміні (С):
— злоякісний перебіг артеріальної гіпертензії;
— розшаровуюча аневризма аорти;
— гостре порушення мозкового або коронарного кровообігу (тільки після стабілізації стану хворої);
— раннє приєднання прееклампсії, яка не піддається інтенсивній терапії.
Способом переривання вагітності у пізньому терміні у цієї категорії хворих є абдомінальний кесарів розтин (С).
Лікувально-профілактичні заходи у вагітних із гіпертонічною хворобою визначаються особливостями патогенезу АГ під час вагітності і відрізняються від рекомендованих у загальній популяції хворих на АГ.
Метою лікування жінок із гіпертонічною хворобою є попередження ускладнень вагітності і, перш за все, поєднаної прееклампсії, особливо ранніх і тяжких її форм, антенатальний захист дитини.
Основою терапії вагітних з гіпертонічною хворобою є охоронний режим, раціональне харчування.
Вагітні з гіпертонічною хворобою потребують максимального обмеження стресових ситуацій (вдома, на роботі, у побуті), фізичних, розумових та емоційних напружень; забезпечення достатнього нормального сну. Їх харчування повинно містити високу кількість білка, магнію, калію, кальцію, ліпотропних речовин, вітамінів. Значно обмежувати кухонну сіль під час вагітності не треба (можливість зниження об’єму циркулюючої крові). Не слід боротися із зайвою вагою.
Коментар Робочої групи*:
Жінкам із надмірною МТ та ожирінням рекомендується обмеження вживання простих вуглеводів і жирів тваринного походження. Жінкам, які мають нормальну масу тіла, рекомендується її збільшення за період вагітності до 10–12 (16) кг; жінкам із надлишковою масою тіла — до 8–10 кг; жінкам з ожирінням — до 6–8 кг.
Відмова від паління та вживання алкоголю суворо необхідна.
Досвід ІПАГ показує, що для покращення закінчення вагітності для матері і дитини при гіпертонічній хворобі важливим є усунення дефіциту магнію. Для цього призначають пероральні магніймісткі препарати упродовж усієї вагітності, починаючи з 12–14-го її тижня. Для усунення нервово-психічних розладів у вагітних із гіпертонічною хворобою доцільно також використовувати легкі седативні засоби рослинного походження (препарати валеріани, сухоцвіту, собачої кропиви). Для профілактики прееклампсії і порушень стану плода призначають малі дози ацетилсаліцилової кислоти (100 мг один раз на день), починаючи з 14-го тижня вагітності і продовжуючи до пологів.
Коментар Робочої групи:
У КН із надання медичної допомоги вагітним з АГ NICE 2010 року (Hypertension in pregnancy: the management of hypertensivedisorders during pregnancy. Інтернет-ресурс. Режим посилання — http://www.nice.org.uk/nicemedia/live/13098/50475/50475.pdf) зазначено, що препарати магнію, фолієвої кислоти, вітаміни С та Е, екстракти часнику та риб’ячого жиру не мають доказової бази щодо профілактики розвитку АГ у вагітних.
Вагітним з АГ рекомендовано обмеження кухонної солі в раціоні відповідно до існуючих рекомендацій.
Жінкам, які мають високий ризик розвитку еклампсії, рекомендують вживання препаратів АСК у дозі 75 мг/добу починаючи з ІІ триместру вагітності до народження дитини.
Антигіпертензивна терапія, спрямована на зниження або нормалізацію АТ, не попереджує ускладнень вагітності у жінок з ГХ.
Коментар Робочої групи:
Досвід НУ ІПАГ НАМН України свідчить про доцільність призначення антигіпертензивної терапії, направленої на нормалізацію показників центральної гемодинаміки — зниження ЗПСО і забезпечення нормального для вагітних ХО.
Жоден з існуючих антигіпертензивних засобів не є абсолютно безпечним для ембріона і плода. Враховуючи це, провадити антигіпертензивну терапію в І триместрі вагітності (до 13 тижня) не слід. Виняток — хворі з АГ 3-го ступеня та жінки, які погано переносять будь-які підвищення AT.
У більш пізні строки вагітності жінки з AT 140/90–149/94 мм рт.ст. здебільшого також не потребують лікування антигіпертензивними засобами.
Антигіпертензивну терапію проводять при підвищенні AT до 150/95 мм рт.ст. і більше. Призначають найбільш безпечні для матері і плода препарати.
Коментар Робочої групи:
У КН із надання медичної допомоги вагітним з АГ NICE 2010 року (Hypertension in pregnancy:the management of hypertensivedisorders during pregnancy. Інтернет ресурс. Режим посилання -http://www.nice.org.uk/nicemedia/live/13098/50475/50475.pdf) зазначено, що пороговим значенням АТ для призначення антигіпертензивної терапії у вагітних є рівень у 150/100 мм рт.ст. Недоцільно знижувати ДАТ менше
— b-адреноблокатори у вагітних із гіпертонічною хворобою останнім часом використовуються рідше. Це пов’язано з тим, що препарати цієї групи можуть призводити до затримки розвитку плода, виникнення загрози невиношування вагітності, при прийомі наприкінці вагітності — до порушення постнатальної адаптації новонародженого.
— b-адреноблокатор з a-блокуючою дією лабеталол. Цей препарат широко використовується у вагітних за кордоном. В Україні лабеталол для прийому всередину не зареєстрований.
Коментар Робочої групи:
Досвід НУ ІПАГ НАМН України свідчить про доцільність використання блокаторів кальцієвих каналів з групи дигідропіридинів тривалої дії, при необхідності — у комбінації з метилдопою або бета-адреноблокаторами, агоністами a2-рецепторів центральної дії.
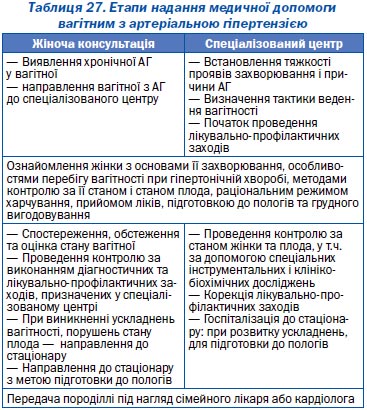
У настанові ESC (2011) рекомендується використання метопрололу у вагітних з АГ.
У настанові NICE 2010 року лабеталол рекомендується як препарат вибору при наданні екстреної допомоги вагітним з АГ. Лабеталол, атенолол та метопролол вважаються безпечними для вживання під час вигодовування дитини грудним молоком.
У вагітних із гіпертонічною хворобою протипоказано використовувати:
— інгібітори АПФ; при прийомі матір’ю в I триместрі вагітності у дітей у 3 рази частіше відзначено вроджені вади розвитку (особливо часто з боку серця і нервової системи); при використанні у II і III триместрах вагітності спостерігалися порушення функції нирок плода і, як наслідок, виражене маловоддя, деформація лицьового черепа, контрактури, загибель плода або новонародженого;
— блокатори рецепторів ангіотензину ІІ; в експерименті спостерігалися такі ж самі негативні впливи на плід і новонародженого, як і при використанні інгібіторів АПФ;
— сечогінні; зменшують об’єм циркулюючої крові, що може погіршити матково-плацентарно-плодове кровопостачання; категорично протипоказані за умов приєднання прееклампсії;
— препарати резерпіну; не виключена можливість тератогенної дії; призводять до виникнення так званого резерпінового симптомокомплексу у новонародженого (сірий колір шкіри, загальмованість, закладений ніс, порушення акту ссання грудей) при прийомі матір’ю в пізні строки вагітності, особливо у великих дозах.
Наявність у вагітної АТ і 170/110 мм рт.ст. розцінюється як стан, що потребує негайної терапії. Для зниження АТ у таких випадках використовують лабеталол, урапідил внутрішньовенно, а також клонідин, ніфедипін — сублінгвально або всередину. Натрію нітропрусид також лишається препаратом вибору, але застосовувати його слід нетривалий час у зв’язку з ризиком негативного впливу на плід ціанідів. Нітрогліцерин використовують у випадках тяжкої прееклампсії, що ускладнюється набряком легенів. Сульфат магнію, як було доведено, доцільно застосовувати внутрішньовенно для попередження або лікування судом.
Коментар Робочої групи:
Згідно з клінічним протоколом «Гіпертензивні розлади під час вагітності», що затверджений Наказом МОЗ України від 31.12.2004 № 676 «Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги», госпіталізація вагітних з АГ здійснюється до родопомічних закладів, які надають вторинну (спеціалізовану) та третинну (високоспеціалізовану) медичну допомогу, у термінах вагітності до 22 тижнів. За умови відсутності акушерських ускладнень вагітна може бути госпіталізована до кардіологічного (терапевтичного) відділення.
Для надання лікувально-профілактичної допомоги вагітним із гіпертонічною хворобою доцільно використовувати двоетапну систему спостереження: жіночу консультацію за місцем проживання і спеціалізований центр при родопомічній установі, яка надає вторинну (спеціалізовану) медичну допомогу, або в НУ ІПАГ НАМН України (амбулаторно та в умовах стаціонару).
11. Лікування гіпертензії у хворих із метаболічним синдромом та ожирінням
Метаболічний синдром — це поєднання факторів серцево-судинного ризику, а саме: артеріальної гіпертензії, абдомінального ожиріння, дисліпідемії та інсулінорезистентності. Критеріями метаболічного синдрому відповідно до рекомендацій Міжнародної федерації з вивчення цукрового діабету (2007 р.) є такі:
1. Абдомінальний (центральний) тип ожиріння, що визначається за окружністю талії з урахуванням етнічних особливостей:
— для європейців >
2. Плюс наявність будь-яких двох факторів з чотирьох наведених:
— підвищений рівень тригліцеридів 1,7 ммоль/л (> 150 мг/дл) або проведення специфічної гіполіпідемічної терапії;
— знижений рівень холестерину ліпопротеїдів високої щільності: менше ніж 1,04 ммоль/л у чоловіків та 1,29 ммоль/л у жінок або проведення специфічної гіполіпідемічної терапії;
— артеріальна гіпертензія: АТ > 130/> 85 мм рт.ст. або проведення антигіпертензивної терапії;
— підвищений рівень глюкози в плазмі крові натще > 5,6 ммоль/л (100 мг/дл) або раніше діагностований цукровий діабет ІІ типу.
Ризик серцево-судинних ускладнень залежить від типу розподілу жиру в організмі: «центральне» (абдомінальне, андроїдне) ожиріння зумовлює більший ризик, ніж «нижнє» (гіноїдне). Для кількісної оцінки типу розподілу жирової тканини в організмі використовують окружність талії. За норму в Європі вважається окружність талії <
Зменшення маси тіла є етіологічним та ефективним методом лікування АГ у хворих на ожиріння.
Маса тіла являє собою один із небагатьох факторів ризику серцево-судинних ускладнень АГ, що піддаються модифікації, а її зменшення є одним із ключових заходів запобігання інсульту, інфаркту міокарда та серцевій недостатності. Основні принципи зниження ваги полягають у зміні способу життя, що включає:
— вживання їжі, збагаченої овочами та фруктами зі зниженою енергоцінністю за рахунок меншого вмісту жирів;
— збільшення фізичної активності, яка має становити не менше 30 хвилин на день або 150 хвилин на тиждень. Хворим на АГ необхідно віддавати перевагу аеробним (динамічним) фізичним вправам — ходьба, біг, плавання, їзда на велосипеді, катання на ковзанах і лижах. Ізометричні (силові) навантаження допускаються в разі включення аеробного компоненту, наприклад, багаторазове підіймання невеликої ваги.
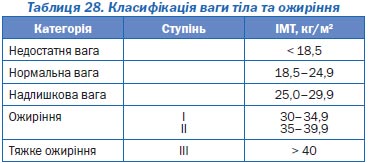
Ці заходи сприяють також поліпшенню ліпідного та вуглеводного обміну.
Антигіпертензивна терапія
У випадку, коли немедикаментозна терапія не дозволяє досягти адекватного контролю АТ, хворому призначають медикаментозну антигіпертензивну терапію.
Діуретики. АГ на тлі ожиріння характеризується збільшенням об’єму циркулюючої крові та перерозподілом кровотоку переважно в кардіопульмональну ділянку, що зумовлює збільшення венозного повернення крові та серцевого викиду. Застосування діуретиків призводить до збільшення натрійурезу і зменшення об’єму внутрішньосудинної та позаклітинної рідини, що сприяє зменшенню АТ, переднавантаження та серцевого викиду.
Блокатори b-адренергічних рецепторів. Для пацієнтів з ожирінням характерне підвищення активності гуморальної та тканинної ланок симпатоадреналової системи. Тому застосування b-блокаторів, що мають антиадренергічну дію та зменшують серцевий викид, є у таких хворих обґрунтованим. Проте призначення їм b-блокаторів дещо обмежене їх метаболічними ефектами. Зниження чутливості тканин до інсуліну та підвищення рівня тригліцеридів під впливом b-блокаторів можуть погіршити характерний для цих пацієнтів вуглеводний та ліпідний дисбаланс. Виняток становлять b-блокатор з альфа-блокуючою дією карведилол і b-блокатор із властивостями вазодилататора небіволол.
Антагоністи кальцію є метаболічно нейтральними антигіпертензивними засобами. Їх застосування не чинить впливу на обмін ліпідів та вуглеводів, а дигідропіридинові похідні третього покоління (амлодипін, лацидипін та інші) сприяють поліпшенню чутливості тканин до інсуліну. У дослідженні ASCOT терапія амлодипіном/периндоприлом асоціювалась зі зменшенням ризику нових випадків цукрового діабету на 30 % порівняно з терапією b-блокатором/діуретиком.
Блокатори a1-адренергічних рецепторів серед усіх антигіпертензивних засобів мають найбільш сприятливий метаболічний профіль. Під їх впливом збільшується чутливість тканин до інсуліну і значно покращується ліпідний обмін — знижується рівень загального холестерину, тригліцеридів, підвищується вміст у плазмі ліпопротеїдів високої щільності. Однак отримані в дослідженні ALLHAT дані щодо меншої ефективності доксазозину порівняно з хлорталідоном обмежують його використання у вигляді монотерапії. У комбінації з іншими антигіпертензивними засобами препарат може успішно застосовуватись для лікування хворих із метаболічним синдромом та/або ожирінням.
Інгібітори АПФ. Блокада ренін-ангіотензинової системи, активація якої має місце при ожирінні, призводить до зменшення загального периферичного опору судин, що зумовлює сприятливі метаболічні ефекти — підвищення чутливості тканин до інсуліну на тлі поліпшення мікроциркуляції. Слід брати до уваги, що терапія інгібіторами АПФ асоціюється зі значним зниженням нових випадків цукрового діабету 2-го типу. Більше того, інгібітори АПФ сприяють значному зменшенню уражень органів-мішеней порівняно з іншими антигіпертензивними препаратами у хворих із метаболічним синдромом.
Блокатори АТ1-рецепторів ангіотензину ІІ за рахунок ефективного пригнічення ренін-ангіотензинової системи мають такі ж самі, як інгібітори АПФ, гемодинамічні та метаболічні властивості.
Центральні антиадренергічні засоби. Використовуються препарати, що належать до третього покоління антиадренергічних засобів центральної дії — агоністи імідазолінових рецепторів першого типу (І1). До цієї групи належать моксонідин та рилменідин. Вони не чинять несприятливого впливу на метаболізм ліпідів та вуглеводів. Застосування антиадренергічних препаратів першого (резерпін, метилдопа) та другого поколінь (клонідин, гуанфацин) обмежене їх побічними ефектами (сухість слизових оболонок, сонливість, депресія та затримка рідини в організмі).
12. Артеріальна гіпертензія у хворих похилого віку
АГ — найбільш поширена хронічна патологія в осіб літнього і старечого віку. АГ в старості характеризується переважним підвищенням систолічного і пульсового АТ, високою частотою ізольованої систолічної гіпертензії, ятрогенної АГ (переважно у зв’язку з прийомом нестероїдних протизапальних засобів), а також наявністю псевдогіпертензії. Характерна також висока частота постпрандіальної й ортостатичної гіпотензії, різноманітних метаболічних розладів (дисліпідемія, цукровий діабет, подагра). Особливою проблемою геріатричного контингенту є поєднання АГ з асоційованою судинною патологією та іншими захворюваннями, пов’язаними з віком. АГ є найбільш значним фактором ризику кардіо- і цереброваскулярної патології саме в літньому і старечому віці — ускладнення спостерігаються у 30 разів частіше, ніж у молодих.
Принципових розходжень у діагностиці, принципах і тактиці терапії АГ в геріатричного контингенту та у хворих середнього віку немає. Основними вимогами при обстеженні пацієнтів є виключення псевдогіпертензії (за допомогою проби Ослера — пульс на a. radialis пальпується після того, як манжета перетиснула плечову артерію), а також вимірювання АТ в ортостазі (як при первинному огляді, так і при контролі за ефективністю медикаментозних режимів). Диференційна діагностика передбачає врахування супутньої патології як можливої причини АГ (зокрема, реноваскулярної на ґрунті атеросклерозу ниркових артерій) або поєднання есенціальної гіпертензії з іншими видами патології, що ускладнюють її перебіг (хронічний пієлонефрит). При стратифікації ризику слід враховувати, що самі по собі вік, наявність супутньої судинної патології, метаболічних розладів визначають переважання серед геріатричного контингенту хворих із високим ризиком ускладнень.
Немедикаментозне лікування є обов’язковою складовою ведення таких хворих. Довгострокове зниження маси тіла, яка часто підвищується з віком і корелює зі зростанням АТ, поряд зі зменшенням споживання солі дозволяє у значної частки хворих з м’якою гіпертензією домогтися нормалізації АТ, в інших — істотно знизити дозу антигіпертензивних препаратів. З віком зростає значення надмірного вживання алкоголю як фактора ризику АГ. Регулярні фізичні навантаження сприяють зниженню АТ, позитивно впливають на вуглеводний і ліпідний обмін, поліпшують якість життя хворих.
Традиційно в літніх пацієнтів початкові дози антигіпертензивних препаратів повинні бути знижені вдвічі, у старих — втричі порівняно з пацієнтами молодого й середнього віку. Титрування дози здійснюється повільно, під контролем АТ у положенні стоячи, щоб уникнути постуральних та ішемічних ускладнень. Діастолічний тиск не слід знижувати менше
При виборі препаратів для лікування АГ перевага надається тіазидним і тіазидоподібним діуретикам, найбільш доречним у похилому віці за співвідношенням «ефективність/ціна». Також рекомендовані антагоністи кальцію, інгібітори АПФ, блокатори рецепторів ангіотензину ІІ. Бета-адреноблокатори, за даними досліджень MRC та LIFE, поступаються щодо ефективності попередження ускладнень у хворих похилого віку діуретикам та БРА ІІ. Однак їх необхідно призначати хворим із супутньою ІХС, порушеннями ритму та серцевою недостатністю.
У хворих старше 80 років антигіпертензивне лікування ефективне так само, як і в молодших: за даними дослідження HYVET (2008), призначення їм оригінального індапаміду-ретард 1,5 мг (у більшості — в комбінації з невеликими дозами периндоприлу) суттєво, на 21 %, зменшує загальну смертність, на 39 % — частоту фатальних інсультів, на 64 % — розвиток СН.
13. Лікування хворих з артеріальною гіпертензією та ІХС
Препаратами вибору для лікування хворих з ІХС та АГ є бета-адреноблокатори. Їх ефективність щодо поліпшення прогнозу у хворих на АГ доведена в багатьох багатоцентрових дослідженнях. Поряд зі зниженням АТ вони зменшують потребу міокарда в кисні завдяки негативним хроно- та інотропному ефектам і зменшенню післянавантаження на серце.
Якщо бета-адреноблокатори конкретному хворому протипоказані, призначають антагоністи кальцію. Можна застосовувати недигідропіридинові похідні (верапаміл, дилтіазем) та пролонговані дигідропіридинові препарати — в першу чергу ті, що забезпечують 24-годинний контроль АТ та тривалий антиангінальний ефект.
Якщо терапія бета-адреноблокатором або антагоністом кальцію недостатньо ефективно знижує АТ, застосовують їх комбінацію (дигідропіридиновий препарат + бета-блокатор). За умови недостатнього антиангінального ефекту додають пролонговані нітрати.
Ще одна група препаратів, що займає особливе місце в лікуванні АГ та ІХС, — інгібітори АПФ. Ці препарати ефективно знижують АТ та поліпшують прогноз хворих на ІХС. Останнє доведено для раміприлу в дослідженні НОРЕ та периндоприлу в дослідженні EUROPA. Додаткове призначення периндоприлу до звичайної лікувальної схеми хворих на ІХС суттєво поліпшує прогноз: вірогідність розвитку інфаркту міокарда знижується на 24 %, ризик серцевої недостатності — на 39 %. Це зумовлює доцільність призначення периндоприлу або раміприлу всім хворим на АГ у поєднанні з ІХС (для інших інгібіторів АПФ не доведено). У дослідженні ONTARGET було показано, що телмісартан був так само ефективний, як раміприл, для попередження розвитку серцево-судинних ускладнень у хворих на ІХС зі збереженою систолічною функцією.
Лікування хворих на ІХС передбачає також застосування препаратів, що запобігають інфаркту міокарда та кардіальній смерті — ліпідознижувальних та антитромбоцитарних засобів. Це особливо актуально для хворих на ІХС у поєднанні з АГ, оскільки вони належать до групи дуже високого ризику. Метою терапії, спрямованої на зниження вмісту ліпідів, є зменшення рівня загального холестерину < 4,5 ммоль/л та холестерину ліпопротеїдів низької щільності < 2,5 ммоль/л. Застосовують статини (інгібітори ГМГ-КоА-редуктази), а у хворих з високим вмістом тригліцеридів у крові — фібрати. У дослідженні ASCOT з аторвастатином доведено, що у хворих на АГ призначення статину дає суттєву перевагу (додаткову до ефекту антигіпертензивної терапії) у вигляді зменшення ризику інсульту на 27 % і ускладнень ІХС (фатальних та нефатальних) на 38 %.
Застосування антитромботичних засобів у хворих з ІХС є обов’язковою складовою частиною лікування (за відсутності протипоказань), проте в осіб із супутньою АГ застосування ацетилсаліцилової кислоти повинно бути обмежене у тих хворих, у яких добре контролюється артеріальний тиск. Ацетилсаліцилова кислота в дозі 75 мг на добу в таких осіб знижує ризик інфаркту міокарда на 36 % (дослідження НОТ). Проте її призначення хворим, у яких АТ залишається високим, може збільшувати ризик геморагічного інсульту та інших геморагій.
Альтернативою є тиклопідин та клопідогрель, що застосовують у хворих, які погано переносять ацетилсаліцилову кислоту.
Вазоспастична стенокардія (варіантна або Принцметала). Застосування b-адреноблокаторів за даної патології неефективне й навіть протипоказане, оскільки може посилювати коронарний вазоспазм. Препаратами вибору є антагоністи кальцію та нітрати тривалої дії. Антагоністи кальцію застосовують у високих дозах: верапаміл — 240–480 мг на добу, дилтіазем — 180–360 мг на добу, дигідропіридинові похідні тривалої дії (амлодипін, лацидипін) — у дозах 5–10 та 4–6 мг відповідно. При недостатній ефективності монотерапії антагоністами кальцію перевагу надають комбінації представників різних груп цього класу (наприклад, верапаміл + амлодипін), що є більш ефективним, ніж застосування нітратів тривалої дії.
Постінфарктний кардіосклероз. Усім хворим, які перенесли ІМ, за відсутності протипоказань необхідно призначати b-адреноблокатори. Інгібітори АПФ рекомендовано призначати всім хворим на АГ у поєднанні з постінфарктним кардіосклерозом. У дослідженні EUROPA призначення периндоприлу хворим з інфарктом міокарда в анамнезі сприяло зменшенню серцево-судинної смертності, інфаркту міокарда і зупинки серця на 22,4 %. Ефективність інгібіторів АПФ в лікуванні ішемічної хвороби обумовлена їх антисклеротичною, антиішемічною, вазо- та кардіопротекторною дією. Антагоністи кальцію застосовують у випадку неефективності b-адреноблокаторів і при наявності протипоказань до призначення останніх чи їх непереносимості. Поряд із цим застосовують ацетилсаліцилову кислоту (75–100 мг) у комбінації з клопідогрелем (75 мг) протягом 9 місяців після інфаркту, надалі продовжують вживати комбінацію цих препаратів або ацетилсаліцилову кислоту.
Ліпідознижувальну терапію (статини) призначають без зволікань усім хворим, які перенесли інфаркт міокарда і мають загальний холестерин > 4,5 мг/дл.
14. Лікування хворих з артеріальною гіпертензією та серцевою недостатністю
Зниження артеріального тиску у хворих з АГ ефективно запобігає розвитку серцевої недостатності. За даними багатьох досліджень, лікування АГ зменшує ризик цього ускладнення в 2–3 рази. Особливо ефективними, за даними дослідження ALLHAT, є тіазидоподібні діуретики — їх застосування виявилось більш ефективним з точки зору профілактики серцевої недостатності, ніж застосування інгібіторів АПФ, антагоністів кальцію чи блокаторів a1-адренорецепторів.
Лікування систолічної серцевої недостатності. У хворих із безсимптомною дисфункцією лівого шлуночка (фракція викиду < 45 %) рекомендують застосовувати інгібітори АПФ та бета-адреноблокатори. Якщо серцева недостатність супроводжується симптомами застою в малому та/або великому колах кровообігу, тобто є клінічно очевидною, препаратами вибору є петльові діуретики, інгібітори АПФ (каптоприл, еналаприл, лізиноприл, раміприл, трандолаприл) та бета-адреноблокатори (бісопролол, метопролол сукцинат, карведилол, небіволол). Надмірних доз діуретиків слід уникати, оскільки вони можуть збільшувати рівень креатиніну в крові. Якщо хворий не переносить інгібітори АПФ, їх замінюють на блокатори рецепторів ангіотензину ІІ, які поліпшують прогноз цих хворих такою ж мірою, як і інгібітори АПФ. Можлива комбінація інгібіторів АПФ та блокаторів рецепторів ангіотензину ІІ (ефективність доведена в дослідженні CHARM). Антагоністи кальцію не попереджують прогресування серцевої недостатності, проте в разі необхідності (наприклад, у хворих із резистентною АГ) для посилення антигіпертензивного ефекту можна застосовувати дигідропіридинові похідні тривалої дії (амлодипін, фелодипін).
Антагоністи альдостерону спіронолактон та еплеренон мають додатковий сприятливий вплив на виживання хворих із серцевою недостатністю, зокрема, зменшують смертність на 15 % (еплеренон) або навіть на 30 % (спіронолактон). Ці препарати призначають лише хворим з рівнем креатиніну в сироватці < 250 мкмоль/л, що попереджує розвиток гіперкаліємії.
За необхідності до лікувальної схеми додають дигоксин. Систолічний артеріальний тиск у хворих на АГ із синдромом серцевої недостатності слід знижувати до 110–130 мм рт.ст. У деяких хворих можливе більш суттєве зниження АТ.
Коментар Робочої групи:
Антагоніст альдостерону еплеренон показав свою ефективність в лікуванні СН у хворих після інфаркту міокарда (EPHESUS), а спіронолактон — тільки у хворих з ІІІ–ІV функціональним класом за NYHA (RALE).
Лікування первинної діастолічної серцевої недостатності.
Близько 30–50 % хворих на артеріальну гіпертензію із симптомами застійної серцевої недостатності мають збережену систолічну функцію. Картина серцевої недостатності в таких випадках часто зумовлена порушенням діастолічної функції, тобто здатності лівого шлуночка до адекватного наповнення під час діастоли. Діагноз первинної діастолічної серцевої недостатності, за рекомендацією робочої групи з діастолічної серцевої недостатності Європейського товариства кардіології (2007), базується на наявності трьох основних критеріїв:
— клінічні симптоми застійної серцевої недостатності;
— збережена систолічна функція або її незначне зниження (фракція викиду 45–50 %) та кінцево-діастолічний індекс менше ніж 97 мл/м2;
— наявність порушень діастолічної функції ЛШ (релаксації, наповнення лівого шлуночка або діастолічної жорсткості за даними тканинного, імпульсного режиму допплер-ехокардіографії або вентрикулографії).
Артеріальна гіпертензія є однією з основних причин розвитку діастолічної серцевої недостатності. Факторами, що сприяють цьому, є сповільнення релаксації лівого шлуночка внаслідок метаболічних порушень та ішемії міокарда, а також підвищення жорсткості лівого шлуночка через збільшення його маси і розвиток фіброзу.
Оптимальні напрямки лікування діастолічної серцевої недостатності не розроблені. За рекомендаціями експертів Європейського товариства кардіології (2006), у хворих із застійною серцевою недостатністю, зумовленою порушенням діастолічної функції, слід застосовувати інгібітори АПФ, бета-адреноблокатори, антагоністи кальцію, а також високі дози блокаторів рецепторів ангіотензину ІІ. Ці препарати впливають на діастолічну дисфункцію у хворих з АГ шляхом зниження АТ та зворотного розвитку гіпертрофії лівого шлуночка. Бета-адреноблокатори поряд із цим зменшують потребу міокарда в кисні та подовжують діастолу, а антагоністи кальцію викликають коронарну вазодилатацію, що позитивно впливає на процес релаксації. Слід обережно застосовувати препарати, що зменшують переднавантаження, оскільки надмірне зниження припливу крові до лівого шлуночка може сприяти погіршенню його наповнення (яке й без того є недостатнім) і подальшому зменшенню серцевого викиду. Діуретики й нітрати знижують високий кінцево-діастолічний тиск у лівому шлуночку шляхом зменшення припливу крові до серця, завдяки чому зменшуються явища застою і клінічна симптоматика, однак слід обережно титрувати їх дози через небезпеку зменшення серцевого викиду.
Дигоксин не слід застосовувати у хворих з ізольованою діастолічною серцевою недостатністю, оскільки він може поглиблювати діастолічні розлади.
15. Лікування хворих з артеріальною гіпертензією та цукровим діабетом
У масштабному дослідженні ADVANCE (2007 р.), у якому брали участь хворі з діабетом та АГ, було доведено, що при використанні фіксованої комбінації інгібітору АПФ (периндоприлу) та тіазидоподібного діуретика (індапаміду) додаткове зниження АТ призводить до зниження загальної (–14 %) і серцевої смертності (–18 %), а також зменшення частоти ниркових ускладнень (–21 %).
Великі дослідження, у яких брали участь хворі на АГ із супутнім діабетом, показали, що адекватне зниження АТ у таких хворих суттєво поліпшує їх прогноз незалежно від того, які препарати застосовуються для лікування. Так, у дослідженні ALLHAT спостерігали однакове зниження частоти ускладнень у хворих з АГ та діабетом, яких лікували тіазидоподібним діуретиком хлорталідоном чи інгібітором АПФ лізиноприлом, чи антагоністом кальцію амлодипіном.
Європейські товариства гіпертензії та кардіології, а також JNC-7 рекомендують застосовувати для терапії хворих на АГ та цукровий діабет будь-які антигіпертензивні препарати 1-го ряду: діуретики, бета-блокатори, інгібітори АПФ, антагоністи кальцію, блокатори рецепторів ангіотензину ІІ, а також комбінації препаратів першого ряду.
Інгібітори АПФ та блокатори рецепторів ангіотензину ІІ справляють специфічну нефропротекторну дію на хворих із цукровим діабетом та АГ. За даними досліджень RENAAL, IDNТ, MARVAL, DETAIL, VIVALDI, INNOVATION, лікування блокаторами ангіотензину ІІ зменшує частоту прогресування мікроальбумінурії у стадію очевидної нефропатії в три рази, а у хворих із тяжкою нефропатією зменшує ризик термінальної хронічної ниркової недостатності більше ніж на 20 %.
Важливим і досить складним є питання про застосування бета-адреноблокаторів у хворих на АГ з діабетом. Ефективність цієї групи препаратів у таких хворих доведена у багатоцентрових дослідженнях. Разом із тим незаперечним є факт несприятливого впливу бета-блокаторів на метаболізм глюкози: посилення інсулінорезистентності, порушення процесів гліколізу та глюконеогенезу, збільшення вмісту глюкози та глікозильованого гемоглобіну (НbА1с) у крові. За даними великих досліджень, частота нових випадків діабету серед хворих на АГ, яких лікують бета-блокаторами, на 25–28 % вища, ніж серед хворих, яких лікують інгібіторами АПФ, антагоністами кальцію чи блокаторами рецепторів ангіотензину ІІ. Отже, зворотною стороною добре доведеної здатності неселективних бета-блокаторів зменшувати ризик ускладнень АГ та діабету є їх несприятливий вплив на захворюваність на цукровий діабет. Діуретики також можуть підвищувати резистентність тканин до інсуліну. Це може мати клінічні наслідки у вигляді підвищення захворюваності на цукровий діабет. У дослідженнях ALLHAT та INVEST, зокрема, цей показник був вищий у хворих, яких лікували діуретиками та бета-блокаторами, ніж у хворих, які одержували іншу терапію. Отже, незважаючи на безперечну користь лікування хворих на АГ із цукровим діабетом бета-блокаторами та діуретиками, необхідно зважено підходити до їх використання. У хворих із високим ризиком ускладнень користь від зниження АТ під впливом діуретиків та бета-блокаторів набагато перевищує той негативний вплив, який ці препарати можуть справляти на обмін глюкози. Разом із тим у хворих із м’якою артеріальною гіпертензією, які мають початкові стадії цукрового діабету, вибір препарату для лікування гіпертензії може відіграти важливу роль для його подальшого перебігу. У таких хворих не слід використовувати препарати, що справляють негативний вплив на чутливість тканин до інсуліну (діуретики та бета-блокатори). Винятком є бета-блокатори, які мають вазодилатуючі властивості (карведилол, небіволол). Особливість, яка відрізняє їх від інших бета-блокаторів, — це відсутність негативного впливу на обмін глюкози.
Лікування хворих на АГ із супутнім цукровим діабетом потребує врахування індивідуального ризику ускладнень і застосування залежної від цього диференційованої тактики (табл. 29). Для осіб із дуже високим ризиком ускладнень пріоритетним завданням є зниження артеріального тиску. Можна застосовувати будь-які препарати 1-го ряду, які у конкретного хворого ефективно знижують АТ і не викликають побічних ефектів. У хворих з помірним ризиком ускладнень доцільним є застосування метаболічно нейтральних препаратів — інгібіторів АПФ, блокаторів рецепторів ангіотензину ІІ та антагоністів кальцію. У хворих з менш високим ризиком ускладнень доцільним є застосування метаболічно нейтральних препаратів — інгібіторів АПФ, блокаторів рецепторів ангіотензину ІІ та антагоністів кальцію.
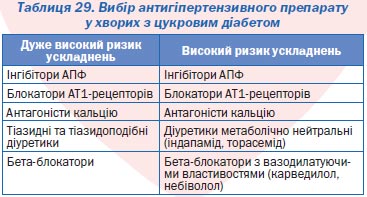
Коментар Робочої групи:
У дослідженні ADVANCE у пацієнтів з ЦД ІІ типу в групі інтенсивного контролю АТ було досягнуто рівня САТ у
У дослідженні ACCORD у групі інтенсивного контролю АТ було досягнуто рівня САТ у
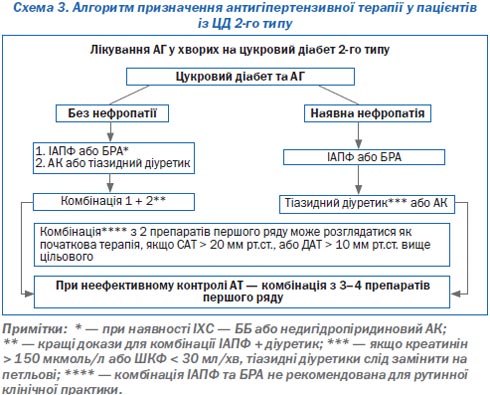
Результати метааналізу порівняння ефективності інтенсивного зниження АТ у хворих на цукровий діабет показали позитивний ефект зниження систолічного АТ до рівня 130–135 мм рт.ст. у пацієнтів із цукровим діабетом 2-го типу та/або порушенням глікемії натще та/або порушенням толерантності до глюкози. Більш інтенсивний контроль САТ — менше
Метааналіз результатів досліджень щодо ефективності антигіпертензивної терапії при цукровому діабеті свідчить про перевагу комбінації інгібітор АПФ + + тіазидний діуретик у цієї категорії хворих (J.A. Garcia-Donaire et al. A review of renal, cardiovascular and mortality endpoints in antihypertensive trials in diabetic patients // Blood Pressure 2011; 20: 322-334).
На підставі результатів наведених досліджень Робоча група вважає за доцільне рекомендувати у хворих із цукровим діабетом досягнення цільового рівня систолічного АТ Ј
Пацієнтам із ЦД, у яких САТ на
Пацієнтам із ЦД, які мають нормальний рівень екскреції альбуміну без ознак ХЗН з АТ у 130/80 мм рт.ст. та вище, доцільно призначати інгібітори АПФ (рівень доказів А для осіб віком 55 років і старше, рівень доказів В для осіб молодше 55 років), БРА (рівень доказів А для осіб з гіпертрофією лівого шлуночка віком 55 років і старше, рівень доказів В для осіб без гіпертрофії лівого шлуночка незалежно від віку), дигідропіридинові БКК (рівень доказів А для осіб молодше 55 років, рівень доказів В для осіб молодше 55 років), тіазидні діуретики (рівень доказів А для осіб віком 55 років і старше, рівень доказів В для осіб молодше 55 років). При недосягненні цільового рівня АТ — менше 130/80 мм рт.ст. — на фоні прийому одного препарату рекомендується призначати комбіновану терапію (клас B).
Призначаючи антигіпертензивну терапію пацієнтам із ЦД, слід враховувати додаткові ренопротекторні ефекти інгібіторів АПФ та БРА. При неможливості призначення іАПФ або БРА препаратами вибору є кардіоселективні бета-блокатори (клас B) або недигідропіридинові БКК (клас B). Не рекомендується використовувати комбінацію інгібітору АПФ та БРА для лікування АГ у пацієнтів із цукровим діабетом і нормальним рівнем екскреції альбуміну при відсутності додаткових показань (клас B).
Інгібітори АПФ або БРА є препаратами вибору при призначенні антигіпертензивної терапії пацієнтам з ЦД та альбумінурією (клас А).
У пацієнтів із ЦД, які мають ізольовану систолічну АГ, без хронічних захворювань нирок та з нормальним рівнем екскреції альбуміну альтернативою інгібіторам АПФ (клас B) або БРА (клас B) є дигідропіридинові БКК тривалої дії (клас C) або тіазидні діуретики (клас С).
Контроль глюкози є важливою складовою лікування таких хворих. Зниження рівня глікемії сприяє зменшенню частоти мікроваскулярних ускладнень (ретинопатії, нефропатії, нейропатії), хоча й не справляє суттєвого впливу на частоту макроваскулярних ускладнень (інсульту, інфаркту міокарда, атеросклеротичного ураження периферичних артерій). Метою лікування є нормалізація вмісту глюкози в плазмі (< 6,0 ммоль/л натще) та зниження рівня НbА1с < 6,5 %.
16. Лікування артеріальної гіпертензії у хворих з порушенням функції нирок
Критеріями ураження нирок у хворих на АГ є:
1) зниження швидкості гломерулярної фільтрації < 60 мл/хв/1,73 м2 (що приблизно відповідає збільшенню рівня креатиніну в сироватці крові > 133 мкмоль/л у чоловіків і > 115 мкмоль/л у жінок);
2) наявність альбумінурії > 300 мг/добу або збільшення індексу «альбумін/креатинін» у сечі > 200 мг/г.
Ураження нирок у хворих на АГ є одним із проявів хронічної хвороби нирок.
Хронічна хвороба нирок (ХХН) — термін, прийнятий на 2-му з’їзді нефрологів України у 2005 р. Під терміном ХХН розуміють:
1) наявне протягом > 3 місяців захворювання нирок із відповідними змінами в аналізах сечі незалежно від того, є зниження функції нирок чи немає;
2) наявне протягом > 3 місяців зниження функції нирок при рівні клубочкової фільтрації < 60 мл/хв незалежно від наявності змін в аналізах сечі. Класифікація ХХН в жодному разі не усуває нозологічної самостійності окремих захворювань (гломерулонефрити, діабетичний гломерулосклероз, гіпертензивна нефропатія та ін.), але вона дозволяє уніфікувати оцінку етапів прогресування ХХН і націлити лікаря широкої практики на вибір адекватних цьому етапу лікувальних програм. Класифікація ХХН надана в табл. 30.
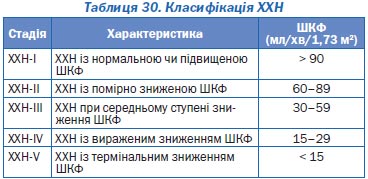
Відповідно до сучасних уявлень ізольоване визначення рівня креатиніну сироватки крові в багатьох випадках не дозволяє коректно оцінювати стан фунції нирок. Перевагу слід надавати підрахунку швидкості клубочкової фільтрації; її визначення розглядається як стандартний підхід до оцінки функції нирок. Для цього підрахунку зазвичай використовується формула Cokroft — Gault:

Рідше застосовується формула MDRD і формула підрахунку клубочкової фільтрації за рівнем сечовини і креатиніну в крові і сечі.
Наявність ураження нирок у хворого з АГ підвищує ризик хронічної ниркової недостатності, а також ускладнень із боку серцево-судинної системи: в осіб із протеїнурією > 300 мг/добу він у 3,5 раза вищий, ніж за її відсутності.
Основний механізм ураження нирок у хворих на артеріальну гіпертензію — це їх ішемія, зумовлена звуженням ниркових судин, яка на ранніх стадіях захворювання має функціональний характер, а на більш пізніх зумовлена структурними змінами (фіброз, потовщення медії, гіаліноз аферентних артеріол). Важливу роль відіграє також порушення авторегуляції ниркового кровообігу, тобто втрата здатності до підтримання постійного ниркового кровотоку і фільтрації в умовах підвищеного перфузійного тиску в нирках. Ще один фактор, який сприяє порушенню їх функції — це зміни ниркової гемодинаміки, що полягають у вазоконстрикції еферентної артеріоли і підвищенні внутрішньогломерулярного фільтраційного тиску. Ці особливості диктують терапевтичну тактику у хворих на АГ з ураженням нирок. Вона спрямована на зниження системного АТ, зменшення ішемізації нирок і усунення вазоконстрикції еферентних артеріол.
Метою лікування є зниження АТ < 130/80 мм рт.ст., а у хворих із протеїнурією, що перевищує 1 мг/добу, < 125/75 мм рт.ст. Поряд із цим слід прагнути до зниження протеїнурії до якомога нижчого рівня.
Препаратами вибору є інгібітори АПФ та блокатори рецепторів ангіотензину ІІ.
Вони не лише знижують АТ, але й нормалізують ниркову гемодинаміку завдяки зниженню тонусу еферентної артеріоли і внутрішньогломерулярного тиску, що сприяє зменшенню протеїнурії.
Дослідження AASK у гіпертензивних хворих (афроамериканців) із нефропатією показало, що інгібітори АПФ (раміприл) більш ефективно попереджують прогресування нефропатії, ніж антагоністи кальцію (амлодипін) чи бета-блокатори (метопролол).
Дослідження RENAAL з лозартаном, IRMA та IDNT з ірбесартаном, MARVAL із валсартаном та DETAIL з телмісартаном показали, що у хворих з АГ, цукровим діабетом 2-го типу та нефропатією блокатори рецепторів ангіотензину ІІ сповільнюють прогресування нефропатії і мають у цьому суттєву перевагу порівняно з антагоністами кальцію (амлодипіном). Для досягнення цільового АТ, як правило, потрібна комбінована терапія. Застосування фіксованої комбінації інгібітора АПФ та тіазидоподібного діуретика є доцільним у таких хворих, оскільки це дає краще зниження тиску, а також доведену нефропротекторну дію. Діуретик разом з інгібітором АПФ або блокатором ангіотензину ІІ суттєво поліпшує антигіпертензивний ефект. Якщо креатинін перевищує 177 мкмоль/л (ШКФ < 40 мл/хв), препаратами вибору для комбінування з блокаторами ренін-ангіотензинової системи є петльові діуретики.
У комбінації з препаратами, які знижують активність ренін-ангіотензинової системи, можна також застосовувати антагоністи кальцію. Вони ефективно знижують АТ і можуть зменшувати ішемізацію нирок завдяки вазодилататорному ефекту. Нефропротекторний ефект властивий недигідропіридиновим антагоністам кальцію (верапамілу та дилтіазему), які зменшують протеїнурію, хоча й меншою мірою, ніж антагоністи ангіотензину ІІ та інгібітори АПФ.
Препарати, що екскретуються переважно нирками, у хворих із хронічною нирковою недостатністю потребують зменшення дози на 25–50 % (залежно від стадії ниркової недостатності). До них належать бета-блокатори — атенолол, ацебутолол, бетаксолол, бісопролол, а також інгібітори АПФ. Виняток становлять моексиприл, фозиноприл, трандолаприл та спіраприл, які більше ніж на 50 % виводяться печінкою і тому не потребують суттєвого зменшення дози у хворих з порушеною функцією нирок.
Антагоністи кальцію та блокатори рецепторів А ІІ не потребують корекції дози, оскільки виводяться переважно печінкою.
Коментар Робочої групи:
Зниження АТ у пацієнтів із цукровим діабетом 2-го типу, частина з яких мала ознаки ураження нирок, за допомогою фіксованої комбінації інгібітору АПФ (периндоприлу) та тіазидоподібного діуретика (індапаміду) у дослідженні ADVANCE призвело до достовірного зменшення нових випадків виникнення мікроальбумінурії на 21 % та зменшення прогресування її в макроальбумінурію на 31 %, сприяло регресу нефропатії до нормоальбумінурії у 52 % пацієнтів. Варто зауважити, що достовірне зниження кількості ниркових ускладнень при застосуванні комбінації периндоприлу та індапаміду було отримано у пацієнтів із різним рівнем порушення функції нирок на початку дослідження та незалежно від початкового рівня АТ.
17. Лікування хворих з артеріальною гіпертензією та цереброваскулярними захворюваннями
Виявлення ознак цереброваскулярних уражень у хворих на АГ означає жорстку необхідність призначення антигіпертензивного лікування. При геморагічному інсульті зниження АТ буде сприяти припиненню внутрішньомозкової кровотечі. Однак у перші години після розвитку ішемічного інсульту відповідне антигіпертензивне лікування призначається з обережністю. Призначенню терапії при цьому стані повинно передувати точне встановлення діагнозу. Не рекомендують відразу знижувати АТ, тому що гіпотензія може посилити симптоми ішемії мозку і збільшити розміри інфаркту мозку. У більшості пацієнтів рівень середнього гемодинамічного тиску
Результати дослідження PROGRESS показали, що лікування периндоприлом (± індапамід) достовірно, на 28 %, знижує ризик повторного інсульту, при цьому зниження частоти інсульту не залежить від тяжкості та підтипу попереднього інсульту, а найбільш значним є зниження частоти виникнення геморагічних інсультів (на 50 %). Крім того, на фоні такої терапії показане зниження частоти розвитку інших серцево-судинних ускладнень — інфаркту міокарда та смертності — сумарно на 26 %. Подальший аналіз результатів дослідження PROGRESS продемонстрував, що в групі пацієнтів, які отримували комбінацію периндоприлу та індапаміду, зниження частоти повторних інсультів було навіть більш вираженим, а саме: ішемічних інсультів — на 36 %, геморагічних — на 76 %. Аналіз відповідної підгрупи в дослідженні HOPE підтвердив можливість успішного лікування пацієнтів після інсульту інгібітором АПФ раміприлом. Результати цих досліджень чітко продемонстрували необхідність призначення комбінації інгібітору АПФ та діуретика у хворих після перенесеного інсульту. Результати дослідження MOSES у хворих після інсульту або ТІА показали, що при еквівалентному контролі АТ в групі епросартану порівняно з нітрендипіном частота розвитку повторного інсульту та серцево-судинних ускладнень на 21 % нижча на епросартані. Для підтримуючої терапії можна застосовувати дигідропіридинові антагоністи кальцію через їх сприятливий вплив на мозковий кровообіг та попередження прогресування когнітивних розладів (дослідження Syst-Euro з нітрендипіном), а також уповільнення прогресування атеросклеротичного ураження сонних артерій (дослідження ELSA з лацидипіном).
Слід наголосити, що хворі, які перенесли ішемічний інсульт, додатково до антигіпертензивної терапії повинні отримувати антиагреганти (ацетилсаліцилову кислоту, тиклопідин, клопідогрель, дипіридамол), або антикоагулянти (варфарин), або їх комбінацію. Дані досліджень HPS та ASСOT довели можливості терапії статинами у запобіганні інсульту: частота первинних інсультів знижується приблизно на 30 %. Дослідження SPARCL показало, що прийом аторвастатину у високій дозі (80 мг) після інсульту або ТІА достовірно (на 20 %) знижує ризик повторного інсульту, а також інших серцево-судинних ускладнень. Таким чином, статини є обов’язковим компонентом первинної та вторинної профілактики інсульту.
18. Артеріальна гіпертензія та синдром обструктивного апное сну (СОАС)
Необхідно акцентувати важливість та самостійність такого додаткового фактора ризику, яким є СОАС.
При зборі анамнезу рекомендується проводити детальне опитування пацієнта на виявлення скарг на денну сонливість, порушену концентрацію уваги, на неосвіжаючий та тривожний сон, епізоди задухи та/або зупинки дихання під час сну, голосне уривчасте хропіння, ніктурію, дратівливість, зміни особистості, зниження лібідо, встановлення подій та/або ризику транспортних пригод (встановлення фактів мікросну та засинання за кермом). Особливу увагу потрібно приділяти виявленню скарг або факту зупинок дихання уві сні. Якщо пацієнт не може відповісти на це запитання, необхідно ретельно розпитати родичів або знайомих пацієнта.
Кардіологам, кардіохірургам, лікарям функціональної діагностики рекомендовано ширше впроваджувати полісомнографію — золотий стандарт для постановки діагнозу синдрому обструктивного апное сну. Крім того, необхідно ширше впроваджувати метод скринінгових досліджень для виявлення хворих, яким слід проводити полісомнографію. Діагностика СОАС у першу чергу рекомендована пацієнтам з ожирінням, особливо тим, у кого є артеріальна гіпертензія, резистентна до стандартної медикаментозної терапії.
Доцільно рекомендувати обстеження на наявність СОАС пацієнтам з гіпертензією, які класифікуються при добовому моніторуванні артеріального тиску як non-dipрer. Необхідно рекомендувати акушерам-гінекологам при наявності загрози переривання вагітності або інших проблем плода виключати проблему СОАС.
Лікування СОАС передбачає зниження маси тіла в осіб з ожирінням, що може значно покращити стан пацієнта. Як патогенетичний метод лікування необхідно рекомендувати апаратне дихання під час сну з позитивним тиском повітря під час вдиху (СРАР-терапія). Доведено, що її застосування важливе для профілактики повторного інфаркту міокарда та/або інсульту, а також раптової кардіальної смерті уві сні у пацієнтів із СОАС.
Звичайна антигіпертензивна терапія без відновлення прохідності дихальних шляхів малоефективна. Лікування повинно бути спрямоване на відновлення їх вільної прохідності: забезпечення максимально вільного носового дихання (краплі, спеціальні наклейки тощо), застосування під час сну спеціальних приладів для підтримки постійного позитивного тиску повітря у дихальних шляхах (маски), хірургічна пластика носоглотки. Як правило, після успішного подолання епізодів апное в більшості хворих АТ нормалізується. Слід вважати грубою помилкою призначення хворим із синдромом нічного апное транквілізаторів. Якщо виникає необхідність застосування снодійних, то перевагу слід віддати препаратам з мінімальним впливом на тонус м’язів глотки, наприклад, золпідему. У хворих з синдромом нічного апное часто виникає необхідність контролю інших факторів серцево-судинного ризику: ожиріння, дисліпідемії, цукрового діабету, аритмій тощо. Лікування АГ у таких хворих проводиться за загальними правилами.
Коментар Робочої групи:
Синдром обструктивного апное-гіпопное сну (СОАС) визначають як стан, при якому в пацієнта виникають численні зупинки дихання, що повторюються, внаслідок повного (апное), або часткового (гіпопное) звуження дихальних шляхів під час сну на рівні глотки і припинення легеневої вентиляції при дихальних зусиллях, що зберігаються, характеризується наявністю хропіння, зниженням рівня кисню в крові, грубою фрагментацією сну з частими пробудженнями і надмірною денною сонливістю. Пробудження при цьому служить захисним механізмом, при якому відбувається активація м’язів-дилататорів верхніх дихальних шляхів і запобігає асфіксії при СОАС.
СОАС — загальне захворювання, що уражає » 5 % загальної популяції, переважно чоловіків. Епізоди обструктивного апное під час сну можуть викликати тяжку інтермітуючу гіпоксію і затримку СО2, зі зниженням насичення артеріальної крові киснем < 60 %, що порушує нормальну автономну та гемодинамічну регуляцію сну. Епізоди апное трапляються багаторазово протягом ночі та супроводжуються хеморефлекторною активацією симпатичної нервової системи і, отже, посиленням вазоконстрикції. До кінця епізоду апное АТ може досягати високих цифр. Цей гемодинамічний стрес відбувається одночасно з тяжкою гіпоксемією, гіперкапнією і адренергічною активацією.
До клінічних проявів, на які слід звертати увагу при підозрі на СОАС, належать:
— епізоди переривання дихання під час сну;
— голосне хропіння;
— надмірна денна сонливість при відсутності інших її причин;
— нічний сон, що не освіжає;
— переривання сну;
— ніктурія;
— ранковий головний біль;
— знижена концентрація уваги;
— зниження пам’яті;
— зниження лібідо;
— дратівливість;
— надмірна маса тіла.
Кожен із зазначених компонентів не є специфічним симптомом, однак наявність комбінації декількох із них змушує запідозрити наявність цього захворювання.
При зборі анамнезу рекомендується проводити детальне опитування пацієнта на виявлення скарг на денну сонливість, порушену концентрацію уваги, на неосвіжаючий та тривожний сон, епізоди задухи та/або зупинки дихання під час сну, голосне уривчасте хропіння, ніктурію, дратівливість, зміни особистості, зниження лібідо, встановлення подій та/або ризику транспортних пригод (встановлення фактів мікросну та засинання за кермом). Особливу увагу потрібно приділяти виявленню скарг або факту зупинок дихання уві сні. Якщо пацієнт не може відповісти на це запитання, необхідно ретельно розпитати родичів або знайомих пацієнта.
Діагностика
Для оцінки специфічних симптомів і скарг використовуються спеціальні шкали. Найпоширенішою шкалою для оцінки симптомів СОАС є Epworth Sleepiness Scale (табл. 31).
Загальна кількість балів оцінюється залежно від відповідей за балами: 0 — ніколи не засну; 1 — низька ймовірність заснути; 2 — середня ймовірність заснути; 3 — висока ймовірність заснути. Імовірність наявності СОАС залежно від результатів тестування пацієнтів за цією шкалою оцінюється таким чином: відсутність СОАС — 8,0 ± 3,5 бала; СОАС низького ступеня тяжкості — 11,0 ± 4,2 бала; СОАС середнього ступеня тяжкості — 13,0 ± 4,7 бала; СОАС високого ступеня тяжкості — 16,2 ± 3,3 бала.
Золотим стандартом діагностики СОАС в усьому світі є нічне полісомнографічне дослідження. Воно включає одночасний запис таких сигналів: електроенцефалограми, електроокулограми, електроміограми, дихального потоку, насичення крові киснем, дихального зусилля, ЕКГ, положення тіла. Частота епізодів обструкції верхніх дихальних шляхів під час сну визначається як індекс апное + індекс гіпопное (ІАГ — епізоди повного і часткового перекривання верхніх дихальних шляхів). Хворі з підозрою на наявність СОАС направляються у спеціальні центри, де є лабораторії полісомнографії для проведення цього дослідження.
Апное може бути обструктивним (при наявності дихальних зусиль), центральним (без дихальних зусиль) і змішаним (початок за типом центрального і закінчення — за типом обструктивного). Діагноз СОАС встановлюється при наявності 15 обструктивних подій за годину сну у відсутності денної сонливості, або при і 5 обструктивних подій і симптомах денної сонливості пацієнта (засипання в денний час, денна сонливість, нічний сон, що не освіжає, стомлюваність, безсоння, прокидання внаслідок нестачі повітря, задуха уві сні), або при скаргах одного із подружжя на голосне хропіння і/або переривання дихання під час сну. Ступінь тяжкості СОАС визначається як низький при ІАГ і 5 і < 15, середні — при ІАГ і 15 і Ј 30, і тяжкий при ІАГ > 30 за 1 год періоду сну.
В останні роки для скринінгової діагностики СОАС використовують спрощені портативні прилади, якими пацієнт може користуватися в амбулаторних умовах. У них моніторується обмежена кількість параметрів (частіше — ступінь оксигенації крові). Застосування портативних приладів для діагностики СОАС замість повноцінного нічного полісомнографічного дослідження можливе тільки разом із комплексною оцінкою сну. Портативний монітор має як мінімум вести запис повітряного потоку, дихального зусилля і насичення крові киснем. Портативні монітори можуть бути використані як альтернатива полісомнографічному дослідженню у пацієнтів із високою ймовірністю СОАС середнього чи високого ступеня тяжкості.
19. Артеріальна гіпертензія у жінок (контрацепція та гормонозамісна терапія)
У великих епідеміологічних і клінічних дослідженнях продемонстровано, що поширеність АГ серед жінок віком до 30 років нижча, ніж серед чоловіків того ж віку, а після 60 років поширеність АГ серед жінок стає більш високою порівняно з чоловіками. У цілому серед осіб з АГ близько 60 % становлять жінки. У жінок до менопаузи незалежно від рівня АТ вплив старіння на структурно-функціональний стан ендотелію менш виражений порівняно з чоловіками, що визначає відносно менший ризик серцево-судинних ускладнень. Цей ефект, імовірно, пов’язаний із ендотелій-протекторними властивостями ендогенних естрогенів, що сприяють збільшенню вивільнення оксиду азоту.
Незважаючи на гемодинамічні, а також метаболічні і гормональні особливості жіночого організму, немає підстав говорити про будь-які значні розходження в патофізіології АГ у жінок порівняно з чоловіками. Не спостерігається також істотних статевих відмінностей щодо ураження органів-мішеней при АГ.
Контрацепція та АГ. Застосування оральних контрацептивів може сприяти підвищенню АТ. Ризик розвитку АГ зростає зі збільшенням тривалості їх використання. Жінкам, які приймають оральні контрацептиви, необхідно регулярно контролювати АТ, у разі розвитку АГ рекомендується застосування альтернативних методів контрацепції. Тактика лікування АГ у цьому випадку визначається стандартними підходами.
Гормонозамісна терапія (ГЗТ). У великих міжнародних дослідженнях (HERS, WHI) визначено, що ГЗТ із використанням комбінації естрогену з прогестином не тільки не сприяє зниженню серцево-судинного ризику у жінок в постменопаузі, а й може призводити до його зростання. Причини такого ефекту ГЗТ залишаються нез’ясованими. Не існує також переконливих даних щодо впливу ГЗТ на рівень АТ. Однією з причин збільшення серцево-судинного ризику на тлі застосування ГЗТ вважають протромботичний ефект екзогенних естрогенів.
Згідно з останніми рекомендаціями авторитетних міжнародних експертів, у жінок у постменопаузі не рекомендується застосовувати комбінацію естрогену з прогестином із метою зниження серцево-судинного ризику. Це стосується також інших варіантів ГЗТ (наприклад, естрогену без сполучення з прогестином), принаймні до отримання результатів досліджень, що тривають.
Підходи до антигіпертензивної терапії у жінок
Дизайн значної частини досліджень, присвячених лікуванню АГ, що проводилися до 90-х років ХХ століття, не дозволяє оцінити вплив статевих відмінностей на прогноз хворих на АГ. У сучасних дослідженнях жінки з АГ різного віку були представлені в достатній кількості, що дозволило обґрунтовано визначити стратегію і тактику їх лікування. Зокрема, дослідження MADAM, яке було проведене у жінок після менопаузи, показало, що застосування інгібітору АПФ моексиприлу поряд зі зниженням АТ дає додатковий ефект у вигляді сповільнення прогресування остеопорозу.
Єдине рандомізоване дослідження, у якому було показано різницю в ефектах антигіпертензивних препаратів у чоловіків і жінок, було ABNP-2. У ньому показано, що у чоловіків стратегія, заснована на застосуванні інгібіторів АПФ, була більш ефективною, ніж стратегія на основі діуретиків. У жінок ефективність інгібіторів АПФ і діуретиків була еквівалентною.
Антигіпертензивна терапія у жінок, хворих на АГ (включаючи періоди як до, так і після менопаузи, у тому числі на тлі ГЗТ), такою ж мірою, як і у чоловіків, сприятливо впливає на прогноз захворювання. Лікування АГ у жінок повинно ґрунтуватися на загальновизнаних принципах з використанням таких самих стандартів терапії і цільових рівнів АТ, що й у чоловіків.
Зі списком літератури, представленим у прототипі клінічної настанови, можна ознайомитися за адресою http://www.moz.gov.ua/ua/portal/dn_20120524_384.html
Додаток 1
Інформаційний лист для пацієнта з артеріальною гіпертензією
Хворий повинен разом із лікарем боротися з хворобою.
Гіппократ
Підвищення артеріального тиску — артеріальна гіпертензія (гіпертонічна хвороба) — виявляється у 25 % дорослого населення і належить до захворювань, що скорочують тривалість життя та призводять до інвалідності. Важливо знати, що на початкових стадіях артеріальна гіпертензія може ніяк не проявлятись і не впливати на самопочуття. Але підвищений артеріальний тиск запускає каскад патологічних змін у серці, судинах, нирках, сітківці ока, головному мозку, що призводить до виникнення головного болю, погіршення зору, пам’яті, cну, зниження розумової діяльності, розвитку інфаркту міокарда та інсульту. Сучасні наукові дослідження довели, що ці патологічні зміни можна попередити. Будьте уважними до себе. Якщо ваш артеріальний тиск перевищує 140/90 мм рт.ст., прислухайтесь до порад лікаря, перегляньте вашу життєву позицію.
Дуже важливо контролювати рівень АТ. Підвищення АТ можна визначити лише при його вимірюванні. Не робіть висновку щодо рівня АТ, орієнтуючись лише на своє самопочуття. Обов’язково придбайте тонометр, він ваш незмінний помічник. Вибирайте моделі з манжеткою на плече, дотримуйтесь правил вимірювання тиску. Ваш АТ не повинен перевищувати рівень 140/90 мм рт.ст.
Заведіть щоденник самоконтролю АТ та занотовуйте результати вимірювання. У примітках ви можете зазначити своє самопочуття, скарги, прийом медикаментів. Препарати для лікування артеріальної гіпертензії потрібно приймати постійно. Якщо вам призначили препарати для лікування артеріальної гіпертензії, не відміняйте їх самостійно, не порадившись із лікарем. Раптове припинення лікування може мати негативні наслідки для вашого здоров’я та самопочуття.
Не призначайте собі лікування самостійно, почувши телевізійну рекламу або за порадою рідних та друзів, які не мають відповідної освіти та досвіду лікування серцево-судинних захворювань. Харчові добавки, магнітні браслети та диски не заміняють лікування. Уникнути розвитку інфаркту та інсульту можна лише за допомогою фармакологічних препаратів, ефективність яких науково доведена.
Виконання порад лікаря щодо зміни способу життя — обмеження вживання деяких продуктів харчування, дотримання режиму фізичного навантаження, підтримання оптимальної маси тіла, відмова від тютюнопаління та прийом фармакологічних препаратів — єдиний шлях, який допоможе вам уникнути розвитку таких серйозних ускладнень, як інсульт та інфаркт міокарда.
Паління тютюну — абсолютно доведений фактор ризику виникнення серцево-судинних захворювань. Під впливом нікотину прискорюється пульс, виникає спазм судин і підвищується артеріальний тиск. Ішемічна хвороба серця у курців виникає в 4 рази частіше порівняно з тими, хто не палить. Порадьтесь із лікарем, як легше подолати цю звичку. Це дуже важливе рішення у вашому житті!
Порушення обміну холестерину та ліпідів — основний фактор виникнення та прогресування атеросклерозу, який призводить до розвитку інфаркту та інсульту.Визначте свій рівень холестерину в крові. Загальний холестерин не повинен перевищувати 5,0 ммоль/л. Якщо лікар призначив вам статини (препарати, які знижують рівень холестерину), необхідно виконувати його рекомендації. Прийом статинів відповідає вимогам міжнародних стандартів із лікування пацієнтів із цукровим діабетом, ішемічною хворобою серця та артеріальною гіпертензією.
Цукровий діабет значно прискорює розвиток серцево-судинних захворювань. У випадку, якщо ви хворієте на цукровий діабет, оптимальним для вас буде рівень артеріального тиску 130/80 мм рт.ст. та нижче, а рівень загального холестерину — менше 4,5 ммоль/л. Необхідно регулярно контролювати рівень глюкози в крові та виконувати рекомендації щодо режиму харчування, фізичних навантажень, підтримання оптимальної маси тіла. Зміна способу життя допомагає багатьом пацієнтам із цукровим діабетом підтримувати оптимальний рівень глюкози у крові без додаткового прийому медикаментів.
Слідкуйте за масою тіла — розрахуйте свій індекс маси тіла: маса (у кг) розділити на зріст (у м) у квадраті. Він не повинен перевищувати 25 кг/м2. Якщо індекс маси вашого тіла перевищує 25, проаналізуйте ваше харчування та фізичну активність, порадьтесь із лікарем і внесіть зміни у своє життя.Зверніть увагу на обсяг своєї талії. Якщо він перевищує 88 см у жінок і 102 см у чоловіків, то це вказує на абдомінальний тип ожиріння, який часто супроводжується прогресуванням артеріальної гіпертензії, розвитком цукрового діабету та ішемічної хвороби серця.Якщо ви поставили собі за мету схуднути, пам’ятайте, що масу тіла потрібно зменшувати поступово. Краще схуднути на 5 кг за рік, ніж за місяць.
Фізична активність сприяє зменшенню артеріального тиску, нормалізації маси тіла, тренує серцево-судинну систему та м’язи, знімає стрес та психоемоційне напруження, покращує ваш сон та самопочуття. Мета, до якої необхідно прагнути, — 30–45 хвилин ходьби щодня або хоча б 5 днів на тиждень. Обов’язково порадьтеся з лікарем про допустимий рівень навантажень. Ізометричні навантаження з обтяженням (гирі, штанга, тренажери) підвищують АТ і повинні бути виключені. Не зробіть собі шкоди!
Намагайтесь дотримуватись достатньої за калорійністю та збалансованої за складом дієти кожного дня. Оптимальна калорійність вашого щоденного раціону харчування відображається у стабільно нормальному індексі маси тіла. Якщо у вас є зайві кілограми, калорійність дієти повинна бути зменшена. Порадьтесь із лікарем стосовно добової калорійності їжі та способів її контролю.
Щоденний набір продуктів повинен бути різноманітним, містити достатню кількість фруктів та овочів (рекомендована ВООЗ норма становить не менше 400 г на день) та продукти із цільних злаків. Слід вживати кожного дня знежирені молочні продукти. Намагайтесь споживати жирну морську рибу не менше ніж 3–4 рази на тиждень.
Необхідно зменшити в раціоні кількість жирів тваринного походження, трансжирів, цукру, солодощів та продуктів, що містять багато холестерину. Далі наведені «Дієтичні рекомендації щодо правильного вибору продуктів харчування», що допоможуть вам визначитись із раціоном харчування.
Не досолюйте готові страви. Надлишок солі міститься в копчених виробах, м’ясних та рибних напівфабрикатах, консервах тощо. Зменшення в раціоні солі знижує рівень систолічного АТ на 4–6 мм рт.ст. та діастолічного АТ на 2–3 мм рт.ст.
Нормалізуйте режим харчування: харчуйтесь частіше, але меншими порціями, рекомендується повноцінний сніданок та обід, а після 18.00 бажано зменшити вживання їжі та віддавати перевагу низькокалорійним продуктам.
Важливо знати, що надмірне вживання алкоголю сприяє підвищенню АТ. Допустимі дози для практично здорових чоловіків — не більше 20 мл на добу у перерахунку на етанол (для жінок — удвічі менше).
Психоемоційні перевантаження негативно впливають на стан здоров’я. Дотримуйтесь режиму праці та відпочинку, подбайте про повноцінний сон. Не створюйте стресових ситуацій, не допускайте агресивної поведінки, роздратованості, негативних емоцій — це в першу чергу шкодить вашому здоров’ю. Будьте доброзичливими, навчіться керувати своїми емоціями, частіше посміхайтесь. Спілкування з природою, домашніми тваринами, хобі допоможуть вам підтримувати психологічну рівновагу. Якщо у вас пригнічений настрій, порушення сну, зверніться до лікаря.
Зміна стилю життя вимагатиме від вас повсякденних постійних зусиль. Ваші звички формувались упродовж багатьох років, ви не зможете позбавитись від них одразу. Ставте перед собою реалістичні цілі, ідіть до них крок за кроком, якщо щось не виходить, не кидайте, йдіть далі. Тільки від вас та вашого ставлення до власного здоров’я залежить успіх у лікуванні артеріальної гіпертензії та профілактика її ускладнень.
Додаток 2
Школа пацієнта з АГ — орієнтовна програма індивідуальних або групових занять для пацієнтів з АГ.
Заняття може проводити лікар або медична сестра. Програма розрахована на 3 заняття (індивідуальних, або з групою до 4 чоловік).
Заняття 1
Тема: Артеріальна гіпертензія і здоров’я (поширеність, фактори ризику, ускладнення).Надається «Інформаційний лист для пацієнта з АГ».
Основні питання:Що таке артеріальний тиск? Що таке АГ? Які фактори сприяють виникненню АГ? Які можуть бути ускладнення, якщо тиск підвищений (гостре порушення мозкового кровообігу, гіпертонічні кризи, носові кровотечі)? Навчити членів родини пацієнта і самого пацієнта вимірювати пульс і артеріальний тиск та вести щоденник АТ.
Заняття 2
Тема: Немедикаментозна корекція факторів ризику та здоровий спосіб життя.
Основні питання: Сучасні підходи щодо корекції факторів ризику та засади здорового способу життя. Дати рекомендації щодо дотримання пацієнтом режиму праці і відпочинку, дієтичного харчування, фізичної активності, припинення тютюнопаління, попередження негативного впливу стресу. Сприяти формуванню мотивації на здоров’я. Дати пацієнтам можливість визначити фактори ризику у себе і скласти план заходів щодо їх корекції і моніторингу.
Заняття 3
Тема: Медикаментозне лікування та профілактика ускладнень артеріальної гіпертензії: активна участь пацієнта.
Основні питання: Поінформувати пацієнта про позитивний вплив регулярного прийому медикаментозних препаратів на прогноз перебігу АГ. Зосередити увагу на активній участі пацієнта в досягненні цільового рівня АТ, холестерину та постійного їх моніторингу. Дати рекомендації, як себе поводити у разі гіпертензивного кризу. Відповісти на питання пацієнта.
Список літератури, яка була використана під час оновлення та адаптації клінічної настанови
- Горбась І.М. Епідеміологія основних факторів ризику серцево-судинних захворювань // Артериальная гипертензия. — 2008. — № 2 (2). — С. 13-18.
- Горбась І.М., Смирнова О.О., Кваша І.П., Дорогой А.П. Оцінка ефективності «Програми профілактики і лікування артеріальної гіпертензії в Україні» за даними епідеміологічних досліджень // Артериальная гипертензия. — 2010. — № 6(14). — С. 51-67.
- Дорогой А.П. Термін виконання «Програми профілактики і лікування артеріальної гіпертензії в Україні» закінчився, проблеми залишилися. Що далі? // Артериальная гипертензия. — 2011. — № 3(17). — С. 29-36.
- Коваленко В.М., Сіренко Ю.М., Дорогой А.П.. Реалізація Програми профілактики і лікування артеріальної гіпертензії в Україні // Український кардіологічний журнал. — 2010. — Додаток 1. — С. 3-12.
- Наказ МОЗ України від 31.12.2004 № 676 «Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги».
- Проект робочих груп Асоціації кардіологів України з невідкладної кардіології та артеріальної гіпертензії. Гіпертензивні кризи // Артериальная гипертен-зия. — 2011. — № 3. — С. 64-95.
- Свіщенко Є.П. Виявлення та лікування артеріальної гіпертензії в Україні: реальність та перспективи // Український кардіологічний журнал. — 2010. — Додаток 1. — С. 13-15.
- Сіренко Ю.М. Виконання Програми профілактики і лікування артеріальної гіпертензії в Україні (1999–2007 роки) // Артериальная гипертензия. — 2008. — № 2 (2). — С. 83-88.
- ADVANCE Collaboration // Lancet. — 2007. — 370. — 829-840.
- Burgaz A., Orsini N., Larsson S.C., Wolk A. Blood 25-hydroxyvitamin D concentration and hypertension: a meta-analysis // J. Hypertens. — 2011. — 29. — 636.
- Costanzo S., Di Castelnuovo A., Donati M.B. et al. Alcohol consumption and mortality in patients with cardiovascular disease: a meta-analysis // J. Am. Coll. Cardiol. — 2010. — 55. — 1339.
- ESC Guidelines on the management of cardiovascular diseases during pregnancy, 2011.
- Garcia-Donaire J.A. et al. A review of renal, cardiovascular and mortality endpoints in antihypertensive trials in diabetic patients // Blood Pressure. — 2011. — 20. — 322-334.
- National Clinical Guideline Center. Hypertension in pregnancy. The management of hypertensive disorders during pregnancy. National Institute for Health and Clinical Excellence, NICE clinical guideline 107, 2010
- National Clinical Guideline Center. Hypertension. The clinical management of primary hypertension in adults. National Institute for Health and Clinical Excellence. Clinical guideline 127: Methods, evidence, and recommendations, 2011.
- Noordzij M., Uiterwaal C.S., Arends L.R., et al. Blood pressure response to chronic intake of coffee and caffeine: a meta-analysis of randomized controlled trials // J. Hypertens. — 2005. — 23. — 921.
- Reappraisal of European guidelines on hypertension management: a European Society of Hyperten-sion Task Force document // J. Hypertension. — 2009. — 27.
- Resistant Hypertension: Diagnosis, Evaluation, and Treatment. A Scientific Statement From the American Heart Association Professional Education Committee of the Council for High Blood Pressure Research // Hypertension. — 2008. — 51. — 1403-1419.
- Bangalore S. et al. Blood Pressure Targets in Subjects With Type 2 Diabetes Mellitus/Impaired Fasting Glucose // Circulation. — 2011. — 123. — 2799-2810.
- Sowerby Centre for Health Informatics at Newcastle. Hypertension in people who do not have diabetes mellitus, 2010.
- The ACCORD Study Group // N. Engl. J. Med. — 2010. — 362. — 1575-1585.
- The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure. US department of Health and Human Service. NIH publication No 04-5230. August 2004.