Газета «Новости медицины и фармации» Неврология (428) 2012 (тематический номер)
Вернуться к номеру
Синдром головокружения: механизмы развития, диагностика и терапевтическая стратегия
Авторы: О.Г. Морозова, д.м.н., профессор Харьковская медицинская академия последипломного образования
Рубрики: Неврология
Разделы: Медицинское образование
Версия для печати
Головокружение — одна из наиболее частых и в то же время нелюбимых врачами жалоб среди пациентов соматического и неврологического профиля. Головокружение является не самостоятельным заболеванием, а симптомом, ассоциируясь с целым рядом болезней. Как минимум 80 заболеваний и состояний, а именно — заболевания сердца и сосудов, заболевания крови, эндокринологические и офтальмологические заболевания, отравления, лекарственные интоксикации, травмы головы и шеи, укачивание, а также болезни внутреннего уха и неврологические заболевания могут вызывать головокружения. Высока также встречаемость вестибулярных расстройств у невротических больных и при психогенных факторах, что связано с важностью вестибулярного аппарата в формировании телесного образа. Именно искажение восприятия собственного тела как единого целого является причиной различных субъективных жалоб, и прежде всего головокружения.
Таким образом, вестибулярная регуляция и ориентация в пространстве относится к жизненно важным нейросенсорным функциям, которые стабилизируют положение нашего туловища в пространстве и нарушение которых приводит к возникновению жалоб на головокружение.
Диагностика и лечение головокружения являются достаточно непростой задачей. С одной стороны, головокружение при различных заболеваниях может протекать одинаково, с другой — иметь различные клинические проявления при одной и той же патологии у разных пациентов. Кроме того, головокружение имеет различную клиническую характеристику при поражении различных нервных структур, относящихся к обеспечению пространственной ориентации и равновесия. Именно поэтому разобраться в многообразии причин, а также клинических особенностей головокружения при различных уровнях поражения, что определяет диагностическую и терапевтическую тактику, бывает достаточно сложно.
Определение
Головокружение является одним из проявлений расстройства равновесия и относится к сфере субъективных переживаний человека, что обусловливает трудности описания и определения этого феномена. Самое распространенное определение головокружения как «иллюзии движения» или «галлюцинации движения» наиболее точно подчеркивает субъективность этих ощущений.
Можно также определить головокружение как ощущение нарушенной ориентации тела в пространстве, то есть ощущение вращения пациента или окружающих предметов.
В любой ситуации необходимо помнить, что головокружение — это не нозологическая форма, а симптом, поэтому задачей врача является, с одной стороны, его идентификация и купирование, а с другой — выявление причины и ее устранение.
Нейроанатомические и нейрофизиологические предпосылки возникновения головокружения
Причина головокружения — дисбаланс сенсорной информации, поступающей от основных афферентных систем, обеспечивающих пространственную ориентацию, — вестибулярной, зрительной и проприоцептивной, а также нарушения центральной обработки информации.
Для понимания гетерогенности головокружения необходимо помнить, что вестибулярный аппарат выполняет три основные функции: ориентация в пространстве, управление равновесием и стабилизация изображения, что происходит при помощи вестибулокортикальных, вестибулоспинальных и вестибулоокулярных связей и систем. Поэтому нарушение функции самого вестибулярного аппарата и его связей отображается в изменении функционирования этих систем и проявляется соответствующими симптомами, а не только головокружением. Так, при нарушении функционирования вестибулоспинальной системы наблюдается отклонение головы и туловища в направлении стороны повреждения — статическая и динамическая атаксия. Поражение вестибулокортикальной системы приводит к изменениям субъективного восприятия вертикали и горизонтали, к нарушению ориентации в пространстве, передвижения. Ведущие синдромы поражения вестибулоокулярной системы — спонтанный нистагм, асимметричное отклонение и круговое вращение глаз, повышение и изменение фазы вестибулоокулярного рефлекса. В результате тесных связей вестибулярных и вегетативных образований эти и без того инвалидизирующие симптомы обычно усиливаются такими нейровегетативными расстройствами, как тошнота и рвота.
Что касается нейромедиаторного обеспечения вестибулярной функции, то в проведении нервного импульса по трехнейронной дуге вестибулоокулярного рефлекса принимают участие несколько медиаторов. Основным возбуждающим медиатором считают глутамат. ГАМК и глицин — тормозные медиаторы, участвующие в передаче нервного импульса между вторыми вестибулярными нейронами и нейронами глазодвигательных ядер. Стимуляция обоих подтипов ГАМК-рецепторов (ГАМК-А и ГАМК-В) оказывает сходное воздействие на вестибулярную систему. В экспериментах на животных показано, что баклофен, специфический агонист ГАМК-В-рецепторов, снижает продолжительность реакции вестибулярной системы на раздражители. Значение рецепторов глицина изучено недостаточно.
Наиболее важным медиатором вестибулярной системы является гистамин. Его находят в разных отделах вестибулярной системы. Гистаминергические нейроны находятся в заднем гипоталамусе и связаны со многими участками мозга, где оказывают влияние на состояние бодрствования, мышечную активность, прием пищи, сексуальные отношения и обменные процессы в мозге.
Различают три типа гистаминовых рецепторов: H1, H2 (постсинаптические), H3 (пресинаптические). Активация H1-рецепторов приводит к расширению капилляров, снижение активности — к вазоспазму и, соответственно, ухудшению кохлеарного и вестибулярного кровотока, т.е. областей с наибольшей плотностью расположения указанных рецепторов.
H3-рецепторы локализуются на пресинаптических мембранах синапсов и регулируют высвобождение гистамина и других нейромедиаторов, в том числе серотонина. Серотонин, как известно, снижает активность вестибулярных ядер. Гистамин как нейротрансмиттер участвует в регуляции сна и пробуждения, нормализации вестибулярных функций, принимает участие в терморегуляции, регуляции работы сердечно-сосудистой системы, продукции ряда гормонов и рилизинг-факторов (адренокортикотропный гормон, пролактин, вазопрессин). Н3-рецепторы по механизму отрицательной обратной связи регулируют синтез и секрецию гистамина, тормозят передачу возбуждения на уровне окончаний симпатических сосудосуживающих волокон, вызывают вазодилатацию сосудов головного мозга. Блокада H3-рецепторов вызывает ингибирование импульсной активации ампулярных клеток внутреннего уха и вестибулярных ядер ствола мозга. Кроме того, увеличение концентрации гистамина, отмечающееся при блокаде H3-рецепторов, также приводит к вазодилатации.
Плотность гистаминовых рецепторов зависит от их локализации (она особенно высока в области сосудистой полоски внутреннего уха, задней части гипоталамуса).
Считается, что патогенез вестибулярной дисфункции связан с активацией гистаминовых рецепторов, находящихся в головном мозге, преимущественно в гипоталамической области, лабиринте, мозжечке и стволе, а также с ухудшением кровотока во внутреннем ухе и в области вестибулярных ядер.
Таким образом, механизмы поддержания равновесия связаны, помимо вестибулярной системы, с глазодвигательными ядрами, ретикулярной формацией, спинным мозгом, мозжечком, вегетативной нервной системой, периферической и центральной нервной системами, а основным нейрохимическим механизмом нарушения вестибулярной функции является активация гистаминовых рецепторов.
При поражении каждой из указанных выше систем может развиваться синдром головокружения, поэтому топическая диагностика уровня поражения приобретает важное значение для постановки клинического диагноза, поскольку от этого зависят дополнительные методы исследования и терапевтическая тактика.
Диагностика головокружения
Логическая цепочка диагностических умозаключений врача, столкнувшегося с жалобой пациента на головокружение, выглядит следующим образом.
Анализ жалобы на головокружение
Головокружение — субъективная жалоба, поэтому головокружением пациенты могут называть самые различные ощущения:
— чувство вращения или движения окружающих предметов вокруг пациента;
— чувство вращения, перемещения или раскачивания самого пациента в пространстве;
— состояние дурноты;
— ощущение проваливания, падения;
— общая слабость;
— предчувствие потери сознания;
— неустойчивость при ходьбе;
— нарушение походки и др.
Поскольку равновесие обеспечивается вестибулярным аппаратом, зрительной системой, проприоцептивными механизмами и двигательной системой, принципиальным для врача на этапе анализа жалоб решить, каким является головокружение: вестибулярным (истинным, или системным) или невестибулярным (несистемным, или неспецифическим).
Истинное (системное, вестибулярное) головокружение:
— ощущение вращения окружающих предметов;
— ощущение вращения, падения, наклона, раскачивания собственного тела в определенном направлении.
Несистемное (невестибулярное) головокружение:
— отсутствие чувства вращения;
— ощущение неустойчивости, проваливания, общей слабости;
— предчувствие падения;
— шаткость, неуверенность при ходьбе и т.п.
Если головокружение является системным (вестибулярным), то оно связано с поражением вестибулярного анализатора на любом уровне и характеризуется развитием вестибулярного симптомокомплекса. Для определения наличия вестибулярного симптомокомплекса, кроме характерных жалоб, необходимо выявление спонтанного нистагма (выявляется в момент пароксизма головокружения), атаксии при выполнении специальных проб (Ромберга, стояния на одной ноге и т.п.) и вегетативных симптомов.
Вестибулярный симптомокомплекс:
— системное головокружение;
— вегетативные симптомы (тошнота, рвота, повышенное потоотделение);
— нарушение равновесия (атаксия);
— спонтанный нистагм в момент головокружения.
Если выявляется вестибулярный симптомокомплекс, что свидетельствует об истинном вестибулярном (системном) головокружении, следующий шаг — определение уровня поражения.
Определение уровня поражения
Системное головокружение может возникать при вовлечении вестибулярной системы на любом уровне: внутреннее ухо (лабиринт), вестибулярный нерв в пирамидке височной кости, вестибулярный нерв в области мостомозжечкового угла, ядра вестибулярного нерва в стволе головного мозга, вестибулярные пути в области подкорковых структур, височные доли коры больших полушарий.
Таким образом, в зависимости от локализации патологического процесса системное головокружение может быть центральным (от ядер вестибулярного нерва в стволе головного мозга до височных долей коры больших полушарий) и периферическим (если процесс локализуется во внутреннем ухе, вестибулярном нерве, мостомозжечковом углу и до ядер вестибулярного нерва в стволе головного мозга) (рис. 1).
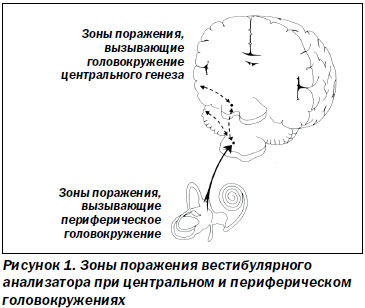
Несмотря на схожие жалобы и наличие вестибулярного симптомокомплекса, имеются клинические различия течения головокружения и данных объективного исследования при поражении периферического и центрального вестибулярного анализатора. Характерными особенностями периферического вестибулярного головокружения являются:
— приступообразное течение — головокружение имеет внезапное начало и конец;
— ограниченность приступа во времени (приступ редко превышает 24 часа);
— сочетание головокружения с выраженными вегетативными расстройствами;
— хорошее самочувствие больного между приступами;
— быстрое наступление компенсации за счет включения центральных компенсаторных механизмов — продолжительность остаточной вестибулярной дисфункции редко превышает месяц.
Важное значение в дифференциальной диагностике периферического и центрального вестибулярного головокружения имеет исследование нистагма. Отличительные признаки нистагма при периферическом вестибулярном головокружении:
1. Нистагм спонтанный, односторонний, горизонтальный.
2. Направление спонтанного нистагма в здоровую сторону независимо от направления взгляда.
3. Усиливается при взгляде в эту же сторону.
4. Фиксация взора уменьшает нистагм и головокружение.
5. Нистагм не исчезает при закрытых глазах (виден под прикрытыми веками).
6. Продолжительность в течение нескольких секунд.
Для системного вестибулярного головокружения центрального генеза характерны:
— хроническое течение, отсутствие четких временных границ;
— умеренная интенсивность;
— сочетание с симптомами поражения центральной нервной системы;
— длительное (месяцы, годы) присутствие остаточной вестибулярной дисфункции вследствие ограниченности компенсаторных возможностей при центральном поражении;
— отсутствие слуховых нарушений.
В случае острого процесса в центральной нервной системе, остро воздействующего и на вестибулярные образования, головокружение по своему характеру и интенсивности во многом сходно с таковым, которое наблюдается при патологии периферического отдела вестибулярного анализатора.
Отличия нистагма при центральном вестибулярном головокружении:
1. Спонтанный нистагм либо отсутствует, либо имеет разные направления в зависимости от направленности взгляда и уровня поражения (горизонтальный, вертикальный, диагональный, конвергирующий); горизонтальный нистагм является симметричным.
2. Увеличивается или не изменяется при фиксации взора.
3. Наиболее выражен при взгляде в сторону поражения.
4. Исчезает при закрытых глазах.
5. Продолжительность — в течение минуты.
Какие отличия имеет периферическое системное головокружение на разных уровнях?
Если поражение вестибулярного анализатора происходит в области лабиринта, то у пациента имеется только вестибулярный симптомокомплекс, то есть:
— системное головокружение;
— спонтанный односторонний горизонтальный нистагм в здоровую сторон;
— вестибулярная атаксия с тенденцией наклона или падения в сторону пораженного лабиринта;
— вегетативные нарушения (тошнота, рвота, гипергидроз).
Вестибулярный симптомокомплекс при поражении лабиринта имеет:
— выраженную интенсивность;
— острое внезапное начало;
— усиливается при поворотах головы.
При каких заболеваниях поражается лабиринт?
Вестибулярный нейронит (острая периферическая вестибулопатия)
Вестибулярный нейронит характеризуется острым внезапно возникающим системным головокружением, начинающимся после острой респираторной инфекции, или связан с метаболическими расстройствами, сопровождающимися тошнотой, рвотой, нарушением равновесия, чувством страха. Симптомы усиливаются при движениях головы или изменении положения тела.
Больные очень тяжело переносят это состояние и не поднимаются с постели в течение нескольких дней. Характерен спонтанный нистагм. Иногда возникают шум и заложенность в ухе. Слух не снижается, результаты аудиологического исследования остаются нормальными. Другой неврологической симптоматики нет. Почти в половине случаев приступы повторяются через несколько месяцев или лет. Прогноз благоприятный.
Доброкачественное пароксизмальное позиционное головокружение (ДППГ)
ДППГ является наиболее частой причиной системного головокружения, которое проявляется короткими (от нескольких секунд до нескольких минут) приступами головокружения, возникающими при перемене положения головы и тела. Обычно подобное головокружение возникает в строго определенном положении головы, при изменении положения которой головокружение прекращается. Как правило, головокружение быстро проходит самостоятельно — длительность его от нескольких секунд до 1 мин. ДППГ может продолжаться в течение нескольких месяцев. С возрастом частота ДППГ увеличивается. У женщин эта патология встречается в 2 раза чаще, чем у мужчин. В патогенезе доброкачественного позиционного головокружения основную роль играет формирование сгустка кристаллов карбоната кальция в полости полукружного канальца (купулолитиаз), что приводит к повышению чувствительности рецепторов полукружных канальцев. Пусковым моментом заболевания обычно являются инфекционные поражения среднего уха, черепно-мозговой травмы или отологических операций.
Для дифференциальной диагностики ДППГ наиболее часто используется позиционная проба Дикса — Холлпайка, которая выполняется следующим образом. Пациент садится на кушетку и поворачивает голову на 45° вправо или влево. Затем врач, фиксируя руками голову пациента, быстро перемещает его в положение лежа на спине, при этом голова пациента свешивается за край кушетки и находится в расслабленном состоянии, удерживаемая руками врача. Движение не должно занимать более трех секунд. Положительный результат теста (появление позиционного головокружения и нистагма в сторону нижележащего уха) может говорить о ДППГ. Причем вертикально-изогнутый (ротаторный) нистагм свидетельствует о поражении вертикального (заднего) полукружного канала, а горизонтальный нистагм является указанием на поражение горизонтального (латерального) полукружного канала. Характерные особенности головокружения и нистагма при ДППГ — феномены истощения (уменьшение интенсивности при повторных движениях) и адаптации (самопроизвольное исчезновение через некоторое время — не более 60 с). Тест повторяется с поворотом головы в другую сторону.
ДППГ необходимо дифференцировать с центральным позиционным головокружением и нистагмом (при спиноцеребеллярных дегенерациях, опухолях ствола мозга, аномалии Арнольда — Киари, рассеянном склерозе).
Билатерная вестибулопатия, которая сочетается с вегетативной дисфункцией, мигренозными пароксизмами, начинается в детском или подростковом возрасте. «Вестибулопатия» — термин широко известный, однако трудно определяемый. Наиболее часто под вестибулопатией понимают «плохую переносимость вестибулярных раздражителей», существующую с детства. Ее синонимами являются «вестибулярные расстройства неизвестного происхождения», «функционально-динамические вестибулярные расстройства», «семейный вестибулярный синдром». В традиционном понимании вестибулопатия трактуется как врожденная неполноценность вестибулярной системы в целом, но главным образом отолитового аппарата. Лица с эссенциальным (идиопатическим) вариантом вестибулопатии, как наиболее распространенным, плохо переносят транспорт, качели, лифт, но при этом с легкостью танцуют вальс.
Укачивание (двигательная болезнь) — возникает в результате воздействия фактора ускорения тела или при несоответствии между афферентацией, поступающей в мозг от зрительной и вестибулярной систем. Двигательная болезнь — собирательное понятие, включающее различные формы вестибуловегетативных расстройств, вызываемых самыми разнообразными причинами (морская, воздушная, космическая, автомобильная болезнь), а также при мнимом движении. Основные симптомы двигательной болезни — тошнота, рвота, потливость, побледнение, учащенное дыхание, головная боль, а также головокружение, носящее преходящий характер. У людей, неоднократно переносящих эти состояния, нередко головокружение сочетается с вялостью и сонливостью, а также апатией и депрессией. Столь выраженный клинический полиморфизм этого состояния связан с тем, что двигательная болезнь не является по сути изолированным вестибулярным расстройством, а представляет собой ответ всего организма на противоречивые двигательные стимулы. Рассогласование при двигательной болезни происходит не только между сигналами, идущими от глаз, вестибулярного аппарата и других сенсорных систем, но также между этими стимулами и теми предполагаемыми сигналами, которые ожидались центральной нервной системой, что вызывает целый каскад последовательных нейровегетативных ответов, которые и характерны для двигательной болезни. Хотя в целом механизмы двигательной болезни связаны преимущественно с вестибулярной системой, несомненна и значительная роль психических факторов при этом состоянии. Психическая активность и высокий уровень внимания в целом снижают чувствительность к двигательной болезни. Существуют значительные межиндивидуальные различия в устойчивости к двигательной болезни. Хорошо известно, что люди с невротическими особенностями имеют низкую устойчивость к провоцирующим двигательным стимулам, а страх и тревога играют существенную роль в ее развитии.
Если речь идет о пароксизмальных приступах истинного вестибулярного синдрома в детском или подростковом возрасте, то необходимо помнить о существовании доброкачественного пароксизмального головокружения (ДПГ) как эквивалента мигрени. Большинство приступов ДПГ начинается в возрасте от 1 года до 3 лет (максимум — на втором году жизни). Мальчики и девочки страдают одинаково. Провоцирующих факторов заболевания обычно не выявляется, редко имеются сведения об ушной инфекции. Относительно часто имеется семейная отягощенность по мигрени.
ДПГ представлено нечастыми и короткими (в большинстве случаев частота варьирует от 1 до 4 раз в месяц, а длительность — от нескольких секунд до 5 мин) эпизодами резкой неустойчивости, во время которых очень часто ребенок падает. В момент приступа можно заметить побледнение и потливость ребенка, а также нистагм. Изредка могут появляться жалобы на тошноту. Рвота, как правило, не отмечается. Сознание всегда сохранено, однако при кратковременном приступе у родителей может сложиться впечатление об его утрате, особенно при впервые возникшем пароксизме и испуге родителей. Дети редко могут правильно описать свои ощущения в момент приступа. При наличии же описания ребенком своих ощущений остается мало сомнений в том, что имел место острый приступ головокружения. Очень характерным признаком в момент пароксизма является стремление ребенка найти опору схватиться за что-то, прижаться к чему-то, прилечь на диван, кровать. Изредка в момент приступа можно отметить появление вынужденного положения головы. Вне приступа ребенок клинически здоров, слух не страдает.
Большинство приступов самопроизвольно проходят к 4 годам. Значительное улучшение наблюдается в течение года с момента возникновения пароксизма. У некоторых детей в дальнейшем развивается мигрень, что наряду с семейной отягощенностью по данному заболеванию дает основание согласно современной классификации мигрени относить ДПГ к детским мигренозным эквивалентам.
Посттравматическое головокружение
Тонкие костные мембраны лабиринта могут повреждаться при травме. Сразу после травмы возникают вестибулярное головокружение, тошнота, рвота вследствие выключения одного из лабиринтов. Реже головокружение обусловлено поперечным или продольным переломами пирамиды височной кости, которые сопровождаются кровоизлиянием в среднее ухо или повреждением барабанной перепонки. Характерны горизонтальный спонтанный нистагм и нарушение равновесия. Симптоматика усиливается при резких движениях головой.
Мы рассмотрели заболевания, при которых периферическое вестибулярное головокружение не сопровождается нарушением слуха.
Если вестибулярный симптомокомплекс сопровождается нарушением слуха, но другой очаговой неврологической симптоматики не выявляется, то очаг поражения расположен во внутреннем ухе, вестибулокохлеарном нерве и/или его ядрах.
Какие заболевания и состояния могут вызвать поражение вестибулярного анализатора на этих уровнях?
1. Болезнь Меньера.
2. Инфаркт лабиринта, исходом которого является необратимая глухота.
3. Опухоли (невринома 8-й пары черепно-мозговых нервов, менингиома, холестеатома).
4. Лабиринтит.
5. Баротравма.
6. Наркотическая и лекарственная интоксикация.
7. Патология наружного и среднего уха.
Болезнь Меньера характеризуется острым развитием вестибулярного головокружения, которое длится от 20 мин до 24 ч, в сочетании со слуховыми компонентами: шумом, звоном в ухе и понижением слуха на пораженной стороне. На ранних стадиях заболевания нарушение слуха регрессирует полностью, а затем становится необратимым. Диагноз подтверждается аудиометрией. Для болезни Меньера характерно снижение слуха более чем на 10 дБ на двух различных частотах.
Причиной болезни Меньера является рецидивирующий отек лабиринта, который развивается вследствие расширения эндолимфатической системы. При прогрессировании заболевания может произойти разрыв мембраны, отделяющей перилимфу от эндолимфы, что приводят к нарушениям слуха и равновесия. Заживление разрыва мембраны и восстановление состава эндолимфы приводят к нормализации этих функций. Показано, что болезнь Меньера часто имеет обратимый характер в случаях ранней диагностики заболевания и адекватного его лечения. Если у больного наблюдается заболевание или состояние, способствующее возникновению клинически схожих приступов головокружения, сопровождающихся снижением слуха, то речь идет о синдроме Меньера (при вертебробазилярной сосудистой недостаточности и т.п.).
Лабиринтиты (воспалительный процесс внутреннего уха) также вызывают типичные приступы системного головокружения и нарушения слуха, регресс которых развивается медленно в течение нескольких недель или даже месяцев по мере ослабевания причины, вызвавшей их. Известны лабиринтиты бактериальные (как осложнение при неадекватной терапии среднего отита) и вирусные (при кори, краснухе, гриппе, эпидемическом паротите).
Баротравма. При баротравме (в результатате ныряния, натуживания, кашля) возможен разрыв мембраны в области овального или круглого отверстий и образование перилимфатической фистулы (подобие свища), через которую изменение давления в области среднего уха передается на внутреннее ухо. Развиваются перемежающееся или позиционное вестибулярное головокружение и непостоянная нейросенсорная тугоухость. Перилимфатическая фистула закрывается спонтанно, что сопровождается исчезновением симптоматики.
Холестеатома — опухоль, развивающаяся иногда при хроническом бактериальном воспалении внутреннего уха. Разрушает стенки барабанной полости и приводит к образованию перилимфатической фистулы и, соответственно, к появлению системного головокружения и тугоухости.
Токсическое поражение вестибулярного нерва. Сочетанное поражение лабиринта и вестибулокохлеарного нерва возможно при наркотических и медикаментозных (противоэпилептические, противоревматические, антибактериальные препараты, салицилаты, аминогликозиды) интоксикациях. При этом нередко наблюдается, помимо вестибулярных расстройств, и нарушение слуховой функции. После отмены препарата наступает улучшение вестибулярной и слуховой функций. Однако у некоторых пациентов, особенно пожилых, полного восстановления может не быть.
Причиной головокружения со стороны наружного уха может быть банальная серная пробка, удаление которой полностью избавляет пациента от жалоб. Средний отит также может вызывать ощущение заложенности, головокружения, снижение слуха.
Тактика врача при выявлении системного периферического головокружения состоит в консультировании пациента оториноларингологом для исключения патологии уха (внутреннего, среднего, наружного).
Если системное головокружение сопровождается очаговой неврологической симптоматикой, речь идет о центральном вестибулярном синдроме! Топическая диагностика в этом случае определяется наличием сопутствующих неврологических синдромов. Этими синдромами могут быть:
— стволовые симптомы (глазодвигательные, бульбарные);
— мозжечковые нарушения;
— экстрапирамидные нарушения;
— пирамидная симптоматика;
— зрительные нарушения;
— сенсорная недостаточность;
— ипсилатеральные тригеминальные невралгии;
— периферическое поражение лицевого нерва;
— симптомы раздражения височных отделов коры.
При выявлении очаговой неврологической симптоматики перед врачом встает два вопроса: топическая локализация процесса и нозологическая форма.
Для топической диагностики необходимо четко выявить неврологические симптомы, сочетающиеся с головокружением, что важно для определения круга диагностических процедур.
Для определения нозологической формы важным является также острота вестибулярного синдрома и анамнез.
В зависимости от наличия симптомов можно думать о следующих заболеваниях и патологических процессах:
1. Синдром мостомозжечкового угла, возникающий в результате объемных процессов в этой области, сопровождается сочетанным поражением краниальных нервов (кохлеовестибулярного, лицевого, тройничного). В зависимости от размеров очага и направления распространения процесса могут наблюдаться мозжечковая атаксия на ипсилатеральной и пирамидная симптоматика на контрлатеральной очагу стороне.
Клиника невриномы VIII пары черепно-мозговых нервов может начинаться с вестибулярного головокружения, но значительно чаще первым ее симптомом является снижение слуха, которое нередко не замечается больными или этому не придается должного внимания. Больной обращается к врачу, когда появляется еще какой-либо симптом клиники синдрома мостомозжечкового угла.
2. Опухоли IV желудочка (эпендимома у молодых, метастазы в ствол головного мозга) вызывают головокружение, провоцируемое изменением положения головы.
3. Нарушения кровообращения в вертебробазилярном бассейне. Поскольку существует общая система кровоснабжения лабиринта, вестибулярного нерва и ядер, то сосудистая патология мозга (как острая, так и хроническая) может приводить к развитию вестибулярного синдрома сочетанного (центрального и периферического) происхождения.
Вестибулярное головокружение и нарушение равновесия наблюдаются при развитии инсульта или ТИА в стволе мозга, а также локализации инсульта в мозжечке.
Острое головокружение — постоянный симптом боковых инфарктов ствола вследствие окклюзии позвоночной или задней нижней мозжечковой артерии. Преходящие приступы головокружения вследствие ишемии ствола характерны для аневризмы базилярной артерии, ангиоме ствола, а также при вертебробазилярной недостаточности на фоне артериальной гипертензии, атеросклероза, шейного остеохондроза, краниовертебральных аномалий.
Отличительный признак головокружения при церебральных инсультах и ТИА в вертебробазилярной системе, помимо вестибулярных расстройств, — сочетание с нарушениями артикуляции, фонации (речи), глотания или диплопией (двоение в глазах). Исключение составляют ограниченные очаги ишемического или геморрагического характера, расположенные во флоккулонодулярных отделах мозжечка, при которых отсутствуют типичные мозжечковые расстройства, и системное головокружение с нарушениями равновесия является единственным симптомом. Поэтому впервые возникшее системное головокружение у лиц среднего и пожилого возраста при наличии факторов риска развития церебрального инсульта требует проведения МРТ-исследования.
Головокружение, преходящие нарушения равновесия и координации возможны при стенозе подключичной артерии (субклавиовертебральный синдром). Эти симптомы могут сочетаться с оптическими расстройствами, а также с парестезиями (нарушениями чувтвительности), бледностью и похолоданием руки. Отмечается ослабление пульса на лучевой артерии, снижение артериального давления, иногда шум в подключичной области.
К вертебробазилярной недостаточности кровоснабжения могут приводить артериальная гипертензия, деформация и аномалия позвоночных артерий, атеросклеротические стенозы и окклюзии, нарушения в системе реологии и т.п.
Во врачебной практике необоснованно часто вестибулярное головокружение и нарушение равновесия расцениваются как проявления преходящего нарушения мозгового кровообращения в вертебробазилярном бассейне. Если повторные приступы головокружения не сопровождаются другими признаками ишемии ствола мозга, затылочных долей больших полушарий со зрительными расстройствами, то они, как правило, обусловлены не вертебробазилярной недостаточностью, а патологией вестибулярного аппарата, например доброкачественным позиционным головокружением или развивающейся болезнью Меньера.
Кроме того, частой причиной головокружения является наличие миофасциальной дисфункции шейно-грудной локализации при нарушении биомеханики позвоночника, а также при патологии шейного отдела позвоночника (спондилез, остеохондроз, нестабильность двигательных сегментов). Можно говорить о нескольких механизмах развития головокружения при этой патологии.
В случае наличия миофасциальной дисфункции причиной головокружения могут быть патологические импульсы от проприорецепторов шейных мышц. Это связано с тем, что среди систем, принимающих участие в поддержании равновесия, определенное место занимает система проприоцептивной чувствительности. Наибольший поток импульсов к вестибулярным ядрам поступает от структур шеи — костносвязочных, суставных и мышечных рецепторов. Проприорецепторы, связанные с вестибулярным анализатором, в основном заложены в глубоких коротких межпозвоночных мышцах. В меньшей степени эти функции связаны с проприорецепторами поверхностных мышц шеи. То есть мышечно-тонические нарушения становятся генератором патологических импульсов.
Кроме того, в силу нейроанатомических особенностей возможно механическое сдавление позвоночной артерии передней лестничной или задней косой мышцами при развитии в них миофасциальной дисфункции, которое вызывает ухудшение кровоснабжения головного мозга в вертебробазилярном бассейне. Кроме механической компрессии вертебробазилярная недостаточность развивается в результате рефлекторного ангиоспазма, который развивается вследствие общности иннервации позвоночной артерии, межпозвоночных дисков и межпозвонковых суставов. При дистрофических процессах в диске, нарушении капсульно-связочного аппарата происходит раздражение симпатических и других рецепторных образований, патологические импульсы достигают симпатического сплетения позвоночной артерии. В ответ на раздражение симпатических образований позвоночная артерия реагирует спазмом, что также приводит вертебробазилярной недостаточности. Если при этом человек страдает еще и атеросклерозом или артериальной гипертензией, вероятность развития нарушения мозгового кровообращения увеличивается.
В связи с многообразием механизмов головокружения, связанного с вертеброгенно-мышечными нарушениями, жалобы пациентов отличаются многообразием и представляют собой сочетание системного и несистемного головокружений. Отличительными особенностями являются не столько жалобы на головокружение, сколько на нарушение равновесия, пошатывание, ощущение движения, толчки в сторону, возникающие при поворотах головы, изменении положения тела, удержании прямостояния. Периодически при этом могут возникать кратковременные системные головокружения, связанные с эмоциональным перенапряжением, длительным изометрическим напряжением или с переменой положения тела. При этом субьективные жалобы преобладают над объективными проявлениями, сочетаясь с вегетативно-эмоциональными нарушениями. У пациентов с головокружением имеет значение не столько выраженность дегенеративно-дистрофических изменений позвоночника, сколько изменения его биомеханики (нарушение осанки и походки, сколиотические деформации с перенапряжением определенных групп мышц, нарушение биомеханики черепа и т.п.), а также патологии височно-нижнечелюстного сустава и т.п.).
4. Базилярная мигрень — пароксизмальная пульсирующая головная боль, встречающаяся у молодых женщин, сопровождающаяся головокружением, двоением в глазах, дизартрией, атаксией, нарушением зрения и в трети случаев нарушением сознания. В настоящее время вестибулярные расстройства при мигрени систематизированы следующим образом: головокружение в картине мигренозной ауры, в картине предвестников и приступа мигрени (что встречается чаще), а также вне цефалгических приступов. Следует помнить, что каждый случай базилярной мигрени (особенно первый) следует дифференцировать от опухоли в задней черепной ямке, а также острого нарушения кровообращения в вертебробазилярной системе.
5. Рассеянный склероз может сопровождаться системным головокружением вследствие развития бляшек в области моста. При этом развивается выраженный нистагм, рвота. Дифференциально-диагностические признаки при развернутой клинической картине заболевания — наличие пирамидной симптоматики, мозжечковых и зрительных нарушений. Но следует помнить, что изолированный острый вестибулярный синдром может являться дебютом рассеянного склероза, особенно если он развивается у лиц молодого возраста. Поэтому случаи острого вестибулярного синдрома, не связанного с заболеваниями внутреннего уха, у молодых требуют проведения МРТ.
6. Спиноцеребеллярные дегенерации, кроме головокружения, также сопровождаются симптомами поражения экстрапирамидной, мозжечковой систем и спинного мозга.
7. Метаболические нарушения (заболевания щитовидной железы, сахарный диабет, болезни желудочно-кишечного тракта) могут сопровождаться головокружением вследствие развития дисметаболической энцефалопатии.
8. Головокружение как аура эпилептического припадка наблюдается в случае наличия очага эпилептической активности в височной области в зоне корковой проекции вестибулярного анализатора (верхняя височная извилина и ассоциативные зоны теменной доли). Головокружение в таком случае сопровождается нередко шумом в ухе, нистагмом, парестезиями в противоположных конечностях. Приступы кратковременны. Часто такие приступы сочетаются с типичными проявлениями височной эпилепсии (жеванием, гиперсаливацией, повышенным слюноотделением, неприятными ощущениями в эпигастральной области, иногда зрительными галлюцинациями). Может развиваться также большой судорожный приступ. Диагностический алгоритм в этом случае включает электроэнцефалографическое обследование с функциональными нагрузками и нейровизуализацию.
Если характер жалоб не свидетельствует в пользу системного головокружения, речь идет о несистемном (невестибулярном) головокружении.
Среди несистемного головокружения можно выделить по крайней мере три варианта:
1. Связанное с липотимиями и обмороками.
2. Связанное с поражением различных отделов нервной системы, участвующих в обеспечении равновесия и координации.
3. Психогенное.
Несистемное головокружение, связанное с липотимиями и обмороками
Этот тип головокружения пациенты характеризуют как внезапно наступающую общую слабость, ощущение дурноты, потемнение в глазах, звон в ушах, предчувствие падения. Предобморочное состояние не всегда переходит в обморок, поэтому при частом повторении липотимий основной жалобой у пациентов является именно головокружение.
Если у пациента подозревается головокружение в структуре обморока, необходимо выяснить его природу. Обмороки бывают двух типов: нейрогенные и соматогенные. Такое деление является принципиально важным, так как терапевтическая тактика также принципиально различается.
Нейрогенные обмороки: вазодепрессорный (вазовагальный), психогенный, гипервентиляционный, каротидный, кашлевой, никтурический, гипогликемический, ортостатический.
Соматогенные обмороки возникают:
— при астеническом состоянии после инфекций, на фоне анемии;
— гипотензии и сопровождающей ее астении;
— беременности;
— сахарном диабете;
— кардиальной патологии (желудочковые аритмии, тахикардии, фибрилляции, затрудненный аортальный кровоток при аортальном стенозе и т.п.);
— в структуре ишемии ствола мозга:
- синдром Унтерхарншайдта — приступы потери сознания при поворотах головы или в определенном ее положении;
- дроп-атаки — приступы внезапной резкой слабости в ногах, которые не сопровождаются потерей сознания.
Еще одна причина несистемных головокружений — ортостатическая гипотензия в структуре периферической вегетативной недостаточности (постуральная гипотензия), которая может иметь первичное или вторичное (соматогенное) происхождение.
Первый вариант называется прогрессирующей периферической вегетативной недостаточностью и является неврологической патологией. Такая патология имеет хроническое течение. К ней приводят идиопатическая ортостатичекая гипотензия, синдром Шая — Дрейджера, множественная системная атрофия.
Вторичная периферическая вегетативная недостаточность имеет острое течение и развивается на фоне амилоидоза, сахарного диабета, алкоголизма, хронической почечной недостаточности, порфирии, карциноме бронхов, болезни Аддисона, применении ганглиоблокаторов, гипотензивных препаратов и дофамиметиков (наком, мадопар, агонистов дофаминергических рецепторов).
Ощущение головокружения в результате нарушения равновесия
Связано с поражением отделов нервной системы, обеспечивающих пространственную координацию. При этом у пациентов могут выявляться:
— расстройства глубокой чувствительности (сенситивная атаксия) при поражении проводников глубокой чувствительности в спинном мозге (фуникулярный миелоз, нейросифилис) или в периферических нервах (полиневропатии). Отличительным признаком сенситивной атаксии является усиление нарушений равновесия и координации при закрытых глазах и в темноте;
— мозжечковая атаксия, развивающаяся в результате поражения мозжечка или его связей (при рассеянном склерозе, мозжечковых, спиноцеребеллярных дегенерациях, объемных процессах и т.п.). Зрительный контроль не влияет на выраженность мозжечковой атаксии. Кроме того, при выполнении координаторных проб, в отличие от вестибулярной атаксии, появляется интенционное дрожание;
— экстрапирамидные нарушения (гиперкинезы при хорее Гентингтона, детском церебральном параличе, торсионной дистонии и других заболеваниях, а также болезнь Паркинсона и синдром паркинсонизма);
— гемипарезы вследствие церебральных инсультов и других органических заболеваний головного мозга.
Наличие таких неврологических синдромов приводит к нарушению равновесия и устойчивости, которое пациентами иногда описывается как головокружение.
Психогенное головокружение
Психогенное головокружение проявляется чувством неустойчивости, неясностью в голове, слабостью и может быть охарактеризовано как своеобразная вестибулопатия.
Вестибулопатия — феномен, имеющий особое значение в клиническом симптомообразовании большинства психовегетативных расстройств. Показано, что при таких наиболее распространенных нарушениях, как гипервентиляционный синдром, панические атаки, а особенно при мигрени и обмороках вестибулопатия встречается в несколько раз чаще, чем в популяции. В некоторых случаях она существует с детства, в других проявляется позже, но во всех случаях принимает активное участие в клиническом симптомообразовании последних, когда симптомы вестибулярного спектра сложно вплетаются в обширный круг вегетативных, эмоционально-аффективных и соматических проявлений. Именно в таком феноменологическом симбиозе бывает трудно вычленить собственно вестибулярную симптоматику и еще сложнее определить причинно-следственные взаимоотношения между ними.
Такой частый клинический симптомокомплекс, как вегетативная дистония, может протекать с ведущей жалобой на головокружение. Особенно это касается панических атак (вегетативного криза), проявляющихся в виде страха, одышки, сердцебиения, тошноты, рвоты, которые могут возникать одновременно с симптомами дурноты, предобморочного состояния, страха падения и нарушения равновесия, которые могут определяться больными как головокружение.
Рассматривая варианты клинического симптомообразования головокружения при психовегетативных расстройствах, следует особо упомянуть о феномене агорафобии. Агорафобия, классически определяемая как боязнь пространства, на практике проявляется у больных различными страхами: публичных мест, закрытых помещений и т.д., в том числе боязнью упасть в результате головокружения.
Нередки симптомы головокружения у больных истерией. В целом головокружение — один из конверсионных симптомов при неврозе, а вестибулярные расстройства вообще очень легко отвечают на психогенные факторы. Известно, что состояние вестибуломозжечковой системы можно изменить посредством внушения, поскольку ядра вестибулярной системы нейроанатомически тесно сопряжены с вегетативной нервной системой, активно участвующей в психических процессах. По-видимому, именно эти процессы имеют значение в механизмах симптомообразования истерической астазии-абазии, которая существует не только в воображении больного, но и реально включает вестибуломозжечковые механизмы.
Независимо от ведущего психопатологического синдрома наибольшие трудности вызывают пациенты, у которых развивается хроническая форма головокружения, и они, подобно больным с хронической болью, нуждаются в помощи психиатров. Как правило, эти случаи наиболее трудны для диагностики и особенно терапии. Причины такой хронизации или стойкости головокружения следует искать в личности пациента и особенностях психосоматической сферы. Эпизодические головокружения, возникающие в различных ситуациях, часто сопровождаются тревогой и страхом, прежде всего перед возможностью повторения этой ситуации, а самое главное — страхом, что головокружение является симптомом серьезного заболевания. У пациентов даже при наличии отдельных эпизодов головокружения или незначительных вестибулярных расстройств, но переживающих состояние тревоги и страха, головокружение имеет более продолжительный и интенсивный характер, что приводит к усиленной фиксации взора (вестибулярное привыкание) — стремлении фиксировать взор на находящемся перед ними предмете и удерживать голову и тело по возможности неподвижными. Поэтому при необходимости пациенты поворачиваются всем телом. Эти симптомы порождают целый симптомокомплекс жалоб, привычно не связанный с собственно головокружением: ощущение неустойчивости, трудности ориентации, особенно в темноте, и даже утомляемость, в том числе физическая.
Таким образом, резюмируем последовательность необходимых диагностических мероприятий при наличии у пациента головокружения.
Основной диагностический поиск при жалобах больного на головокружение сводится к трем основным этапам определения:
I. Характера головокружений.
II. Уровня поражения вестибулярного анализатора или других структур нервной системы.
III. Нозологической формы.
Для этого проводится анализ жалоб, выясняя характер и длительность головокружения, остроту и сопутствующие жалобы.
При выяснении анамнеза обращается внимание на наличие сопутствующих соматических заболеваний; заболеваний наружного, среднего, внутреннего уха; травм шейного отдела позвоночника; баротравмы; прием медикаментов; употребление алкоголя и наркотических веществ.
При объективном обследовании:
— контроль артериального давления (лежа и сидя) и частоты сердечных сокращений (для выявления постуральной гипотензии);
— проверка слуха (шепотная речь);
— тесты на равновесие (проба Ромберга, стояние на одной ноге с закрытыми глазами, тандемная ходьба);
— выявление нистагма и определение его характеристик;
— определение подвижности шейного отдела позвоночника;
— выявление миофасциальной дисфункции шейно-плечевой локализации;
— исследование неврологического статуса.
При подозрении на ДППГ рекомендуется проведение пробы Дикса — Холлпайка.
Ситуации, требующие консультации и особого внимания невролога
1. Центральные системные головокружения.
2. Несистемные головокружения (нарушение равновесия).
3. Общемозговая симптоматика.
4. Очаговая неврологическая симптоматика:
— стволовые симптомы (глазодвигательные, бульбарные);
— мозжечковые нарушения;
— экстрапирамидные нарушения;
— пирамидная симптоматика и/или снижение зрения;
— сенсорная недостаточность;
— ипсилатеральные тригеминальные невралгии и снижение слуха.
5. Наличие болей и ограничения движений в шее.
Ситуации, требующие консультации лор-специалиста:
— периферические системные головокружения;
— головокружения, сопровождающиеся снижением слуха.
Ситуации, требующие компетенции кардиолога:
— головокружение, сопровождающееся липотимией или обмороком;
— ортостатическая гипотензия;
— кардиальные аритмии.
Дополнительные методы обследования:
1. Клинический анализ крови.
2. Гематокрит, коагулограмма.
3. Сахар крови натощак.
4. ЭКГ и УЗИ сердца.
5. Аудиометрия.
6. Калорическая проба. Следует помнить, что хотя калорическая проба является золотым стандартом исследования лабиринтов, она позволяет выявит лишь 20 % нарушения их функции, поэтому отрицательные результаты пробы не всегда свидетельствуют об отсутствии поражения лабиринта.
7. Транскраниальная допплерография позвоночных артерий.
8. Рентгенологическое обследование шейного отдела позвоночника (функциональные пробы).
9. Рентгенограмма большого затылочного отверстия и краниовертебрального отдела (для выявления краниовертебральных аномалий).
10. Нейровизуализация — МРТ головы и шейного отдела спинного мозга и позвоночника.
Стратегия лечения головокружения
Терапия головокружения включает четыре направления:
1. Купирование приступа (симптоматическая терапия).
2. Воздействие на причину (этиологическая терапия).
3. Коррекция механизмов головокружения (патогенетическая терапия).
4. Обеспечение вестибулярной компенсации (воздействие на процессы нейропластичности) и реабилитации.
Вместе с тем при развитии головокружения на первый план обоснованно выходит симптоматическое лечение, направленное на купирование острого приступа головокружения. В дальнейшем актуальность приобретает реабилитация больного, восстановление вестибулярной функции и ее максимальная компенсация (вестибулярная реабилитация).
Купирование острого приступа вестибулярного головокружения
Купирование приступа головокружения заключается прежде всего в обеспечении максимального покоя для больного, поскольку вестибулярное головокружение и нередко сопутствующие ему вегетативные реакции в виде тошноты и рвоты усиливаются при движении и поворотах головы. Медикаментозное лечение подразумевает использование вестибулярных супрессоров и противорвотных средств.
В качестве вестибулярных супрессоров в течение многих лет использовались препараты трех основных групп: антихолинергические средства, антигистаминные препараты и бензодиазепины. В настоящее время их использование ограничено из-за наличия побочных эффектов и появления современных эффективных вестибулолитических препаратов — бетагистинов, которые действуют симптоматически (уменьшают головокружение), патогенетически (улучшают кровоток в вертебробазилярном бассейне и во внутреннем ухе), а также позитивно влияют на процессы вестибулярной компенсации и нейропластичности.
Антихолинергические препараты тормозят активность центральных вестибулярных структур. В течение многих лет применяют лекарственные средства, содержащие скополамин или платифиллин. Побочные эффекты этих препаратов обусловлены главным образом блокадой M-холинорецепторов и проявляются сухостью во рту, сонливостью и расстройством аккомодации. Кроме того, возможны амнезия и галлюцинации. С большой осторожностью скополамин назначают пожилым из-за опасности развития психоза или острой задержки мочи. В настоящее время доказано, что антихолинергические средства не уменьшают вестибулярное головокружение, а способны лишь предотвратить его развитие, например при болезни Меньера. Из-за их способности замедлять вестибулярную компенсацию или вызывать срыв компенсации в том случае, если она уже наступила, антихолинергические средства в настоящее время не являются препаратами выбора при вестибулярных расстройствах.
Что касается антигистаминных средств, то при вестибулярном головокружении эффективны лишь те H1-блокаторы, которые проникают через гематоэнцефалический барьер. К таким препаратам относятся дименгидринат (50–100 мг 2–3 раза в сутки), дифенгидрамин (димедрол 25–50 мг внутрь 3–4 раза в сутки или 10–50 мг внутримышечно), меклозин (25–100 мг/сут в виде таблеток для разжевывания). Все эти препараты обладают также антихолинергическими свойствами и вызывают соответствующие побочные эффекты.
Бензодиазепины, даже в небольших дозах, значительно уменьшают головокружение и связанную с ним тошноту и рвоту. Их эффект при головокружении объясняется усилением тормозных влияний ГАМК на вестибулярную систем. Использование бензодиазепинов при вестибулярных расстройствах ограничивает риск формирования лекарственной зависимости, побочные эффекты (сонливость, увеличение риска падений, снижение памяти), а также замедление вестибулярной компенсации. Применяют лоразепам, который в низких дозах (например, 0,5 мг 2 раза в сутки) редко вызывает лекарственную зависимость и может использоваться сублингвально (в дозе 1 мг) при остром приступе головокружения. Диазепам в дозе 2 мг 2 раза в сутки также может эффективно уменьшать вестибулярное головокружение. Клоназепам менее изучен в качестве вестибулярного супрессанта, но, по-видимому, не уступает по своей эффективности лоразепаму и диазепаму. Обычно его назначают в дозе 0,5 мг 2 раза в сутки. Бензодиазепины длительного действия, например феназепам, при вестибулярном головокружении не эффективны.
Помимо вестибулярных супрессантов, при остром приступе вестибулярного головокружения широко применяют противорвотные средства. Среди них используют фенотиазины, в частности прохлорперазин (метеразин 5–10 мг 3–4 раза в сутки) и прометазин (пипольфен 12,5–25 мг каждые 4 часа; можно вводить внутрь, в/м, в/в и ректально). Эти препараты имеют большое количество побочных эффектов, в частности способны вызывать мышечную дистонию, и потому не используются в качестве средств первого выбора. Метоклопрамид (церукал 10 мг в/м) и домперидон (мотилиум 10–20 мг 3–4 раза в сутки внутрь) — блокаторы периферических D2-рецепторов — нормализуют моторику желудочно-кишечного тракта и тем самым также оказывают противорвотное действие. Ондансетрон (4–8 мг внутрь) — блокатор серотониновых 5-HT3-рецепторов — также уменьшает рвоту при вестибулярных расстройствах.
Длительность использования указанных выше препаратов ограничивается их способностью замедлять вестибулярную компенсацию, поэтому не рекомендуется применять эти препараты более 2–3 дней.
При вестибулярном нейроните для купирования головокружения в первые трое суток заболевания используется метилпреднизолон (в начальной дозе 100 мг с последующим снижением дозы на 20 мг каждые трое суток) в сочетании с бетагистина гидрохлоридом (24 мг дважды в сутки), что приводит к более высокой частоте восстановления вестибулярной функции через год с момента заболевания.
Этиологическая терапия предусматривает лечение соматического, инфекционного, неврологического, нейрохирургического или лор-заболевания, а также отмену препаратов или дезинтоксикацию при наличии симптомов токсической вестибулярной дисфункции.
Патогенетическая терапия включает воздействие на механизмы возникновения вестибулярного синдрома. При сосудистом генезе головокружения показаны вазоактивные, нейрометаболические препараты, средства, улучшающие микроциркуляцию. Существует доказательная база относительно положительного влияния препаратов гингко билоба и ноотропила. На сегодняшний день показано, что вазоактивный эффект имеют также препараты бетагистина, причем этот эффект касается непосредственно церебральных сосудов без влияния на системную гемодинамику, что важно для пожилых пациентов и пациентов, страдающих артериальной гипертензией или гипотензией.
Важным является лечение миофасциальной дисфункции шеи и плечевого пояса с использованием комплекса мягких техник мануальной терапии, физиотерапии, рефлексотерапии.
Пациентам с вегетативной дисфункцией назначаются вегетотропные препараты. Психогенное головокружение нуждается в психотерапевтической помощи, при необходимости — назначении антидепрессантов.
Мигрень в момент приступа требует назначения противомигренозных препаратов (аспирин, агонисты серотониновых рецепторов — триптаны), в межприступный период при частых цефалгиях и головокружениях (блокаторы альфа- и бета-адренорецепторов) — ницерголин, пропранолол.
При болезни Меньера различают два направления медикаментозного лечения: купирование приступа и профилактика рецидивов заболевания. Купирование приступа головокружения проводится по общим принципам, описанным ранее. Для профилактики рецидивов заболевания рекомендуют диету с ограничением соли до 1–1,5 г в сутки, с низким содержанием углеводов. При неэффективности диеты назначают диуретики. Среди лекарственных средств, улучшающих кровоснабжение внутреннего уха, наиболее часто применяют бетагистин в дозе 48 мг в сутки, эффективность которого показана как в плацебо-контролируемом исследовании, так и в сравнении с другими лекарственными средствами (флуннаризин). При неэффективности консервативного лечения и большой частоте приступов головокружения используют хирургические методы лечения. Самые распространенные — операция декомпрессии эндолимфатического мешка, интратимпанальное введение гентамицина, метод иссечения эпителия лабиринта с помощью гамма-ножа, а в тяжелых случаях — лабиринтэктомия.
Вестибулярная реабилитация
Цель вестибулярной реабилитации — ускорение компенсации функции вестибулярной системы и создание условий для скорейшей адаптации к ее повреждению.
В основе компенсации вестибулярных функций лежат механизмы нейропластичности.
Нейропластичность — это способность нейронов изменять свои функции, химический профиль или структуру. Именно благодаря нейропластичности обеспечивается компенсация и возможность восстановления утраченной функции при различных неврологических заболеваниях.
Несколько лет назад была выдвинута теория, согласно которой в основе процессов статической и динамической вестибулярной компенсации лежат разные механизмы. В целом компенсация статического дефицита, то есть нарушений неподвижного положения тела в пространстве, как правило, происходит в течение нескольких дней или недель, в то время как компенсация динамических расстройств осуществляется в течение более длительного времени. В основе статической вестибулярной компенсации лежит восстановление сбалансированной электрической активности между ядрами вестибулярного ядерного комплекса с обеих сторон, которое реализуется с помощью как пресинаптических, так и постсинаптических механизмов, из которых наибольшее значение придается белковому синтезу, реэкспрессии экстренных ранних генов и нейтрофилов, модификации свойств мембраны вестибулярного ядерного комплекса, а также роли глюкокортикоидов и ряда нейротрансмиттеров (ГАМК, ацетилхолин, гистамин и т.д.).
В основе же компенсации динамических расстройств лежит механизм сенсорного замещения функции, то есть при нарушении функций от одного из вестибулярных периферических анализаторов включаются остальные сенсорные системы.
Таким образом, вестибулярная компенсация неоднородна и должна задействовать большой спектр восстановительных механизмов, включая возможности вестибулоокулярной, вестибулоспинальной и вестибулокортикальной систем. Поэтому основным принципом вестибулярной компенсации является усиление визуальных, проприоцептивных и остаточных вестибулярных импульсов.
На процессы нейропластичности мозга можно воздействовать при помощи как специальных реабилитационных программ, базирующихся на постоянной двигательной стимуляции, так и применяя фармакологические средства. Программу реабилитационных мероприятий при вестибулярной дисфункции называют вестибулярно-адаптационной терапией.
Факторы, способствующие вестибулярной компенсации: активное общение и мобилизация; активное и пассивное движение; тесты на выполнение тонких движений; визуальные стимулы.
Факторы, не способствующие вестибулярной компенсации: седация, неподвижность, темное пространство, уединение.
Данные факторы необходимо учитывать при формировании терапевтической стратегии вестибулярного головокружения, в которой медикаментозная терапия должна сочетаться с вестибулярной гимнастикой, психотерапией, физиотерапией, рефлексотерапией, при необходимости — с хирургическим лечением.
Принципом назначения медикаментозной терапии, направленной на лечение головокружения как симптома, и патогенетической терапии является преобладание стимуляции над седацией и как можно более раннее начало терапии. Поэтому пациентам с вестибулярным головокружением противопоказаны препараты, обладающие седативным эффектом, так как их использование может тормозить развитие компенсаторных процессов. Хотя общеизвестным является широкое применение бензодиазепинов для лечения головокружения, их использование может снижать скорость и полноту функционального восстановления. Поэтому, как уже говорилось, бензодиазепины целесообразно применять только для купирования острого приступа головокружения в течение короткого времени (2–3 дня).
Поскольку мозг и вестибулярная система иннервируются гистаминергическими нейронами, вестибулярная функция и процессы вестибулярной компенсации опосредуются нейротрансмиссией гистамина, целесообразно назначать препараты с нейромедиаторными свойствами, а именно с воздействием на Н3-рецепторы вестибулярных ядер и нейронов внутреннего уха. Препаратом, способным ослаблять спонтанную импульсацию вестибулярных рецепторов, при этом не обладая седативным эффектом, является бетагистина дигидрохлорид. Кроме того, препарат улучшает кровообращение в сосудах вертебробазилярного и каротидного бассейна, а также во внутреннем ухе, поэтому одновременно препарат является патогенетическим в отношении цереброваскулярной патологии как причины головокружения. Для бетагистина бетасерка существует доказательная база относительно улучшения нейропластических процессов головного мозга, что благоприятно сказывается на вестибулярной компенсации.
Оптимальный режим дозирования: бетагистина гидрохлорид назначают по 24 мг 2 раза в день. Для стимуляции центральных механизмов компенсации при вестибулярных дисфункциях периферического и центрального генеза необходимо использовать бетагистин по 24 мг дважды в сутки в течение не менее 3 месяцев.
Вестибулярная компенсация — сложный процесс, требующий перестройки многочисленных вестибулоокулярных и вестибулоспинальных связей. Среди соответствующих мероприятий большое место занимает вестибулярная гимнастика, включающая различные упражнения на движения глаз, головы, а также тренировку походки.
Вестибулярную гимнастику начинают сразу вслед за купированием эпизода острого головокружения. Чем раньше начата вестибулярная гимнастика, тем быстрее восстанавливается работоспособность пациента.
В основе вестибулярной гимнастики — упражнения, при которых движения глаз, головы и туловища приводят к сенсорному рассогласованию. Тактика вестибулярной реабилитации и характер упражнений зависят от стадии заболевания. Ниже представлена примерная программа вестибулярной гимнастики при вестибулярном нейроните (табл. 1).
Вестибулярную гимнастику при вестибулярном нейроните следует начинать сразу после купирования эпизода острого головокружения. Раннее начало занятий будет способствовать быстрому восстановлению и возврату рабочей деятельности. В первое время выполнение упражнений может сопровождаться значительным дискомфортом, однако в последующем, при регулярных занятиях, неприятные ощущения проходят.
Если тест Дикса — Холлпайка указывает на ДППГ, то пациенту следует провести процедуру Эплея (рис. 2). Процедура составлена таким образом, чтобы переместить кальцинаты в полукружном канале и вывести их через преддверие. Процедура проводится врачом по четкой траектории при относительно медленном переходе из одного положения в другое. Обычно сеанс состоит из 2–4 упражнений, что часто бывает достаточно для полного купирования ДППГ. Иногда необходимо проведение 2–3 сеансов. Правильно выполненная процедура эффективна в 95 % случаев.
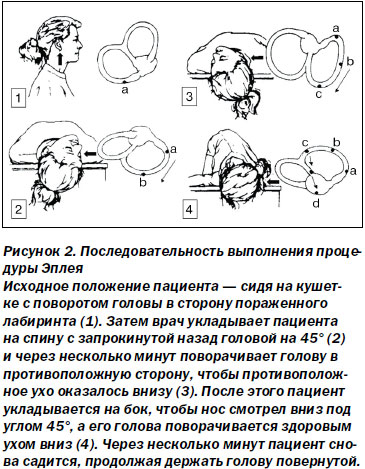
Исходное положение пациента — сидя на кушетке с поворотом головы в сторону пораженного лабиринта (1). Затем врач укладывает пациента на спину с запрокинутой назад головой на 45° (2) и через несколько минут поворачивает голову в противоположную сторону, чтобы противоположное ухо оказалось внизу (3). После этого пациент укладывается на бок, чтобы нос смотрел вниз под углом 45°, а его голова поворачивается здоровым ухом вниз (4). Через несколько минут пациент снова садится, продолжая держать голову повернутой.
После достоверного установления диагноза ДППГ можно назначить пациенту вестибулярную гимнастику, выполняемую самостоятельно. Наиболее адаптированной для самостоятельного выполнения пациентом является гимнастика Брандта — Дароффа.
1. Исходное положение: утром, после сна, сесть на кровать, выпрямив спину и спустив ноги.
2. Затем необходимо лечь на левый (правый) бок с повернутой кверху головой на 45°.
3. Задержаться в таком положении на 30 секунд или пока головокружение не исчезнет.
4. Вернуться в исходное положение сидя на кровати.
5. Затем необходимо лечь на другой бок с повернутой кверху головой на 45°.
6. Задержаться в таком положении на 30 секунд.
7. Вернуться в исходное положение сидя на кровати.
Это упражнение пациент должен повторять 5 раз. Если в период утренней гимнастики головокружение не возникает, то упражнение целесообразно повторить только на следующее утро. Если же головокружение хотя бы однократно возникает в любом положении, то необходимо повторить упражнение еще два раза: днем и вечером.
Длительность вестибулярной гимнастики определяется индивидуально: упражнения продолжают делать до тех пор, пока не исчезнет головокружение, и еще 2–3 дня после его прекращения.
Эффективность вестибулярной гимнастики можно повысить с помощью различных тренажеров, например стабилографической или постурографической платформы, работающей по методу биологической обратной связи.
Клинические исследования показали, что улучшение вестибулярной функции и устойчивости в результате вестибулярной реабилитации отмечается у 50–80 % больных. Эффективность лечения зависит от возраста, сроков начала реабилитации от момента развития заболевания, эмоционального состояния больного, опыта врача, проводящего вестибулярную гимнастику, и особенностей заболевания.
Так, возрастные изменения в зрительной, соматосенсорной и вестибулярной системах могут замедлять вестибулярную компенсацию. Тревога и депрессия также удлиняют процесс адаптации к развившимся вестибулярным нарушениям. Компенсация при поражении периферической вестибулярной системы происходит быстрее, чем при центральных вестибулопатиях, а односторонние периферические вестибулярные нарушения компенсируются быстрее, чем двусторонние.
Таким образом, вестибулярная дисфункция нуждается в тщательной диагностике, а в лечении необходимо большое внимание уделять процессам реабилитации и компенсации вегетативных функций. Большое значение имеет дифференцированное лечение вестибулярного головокружения, основанное на своевременной диагностике основного заболевания.

- Дзяк Л.А., Цуркаленко Е.С. Нейропластичность и вестибулярная дисфункция // Международный неврологический журнал. — 2006. — № 6(10). — С. 51-54.
- Крюков А.И., Федорова О.К., Антонян Р.Г., Шеремет А.С. Клинические аспекты болезни Меньера. — М: Медицина, 2006. — 239 с.
- Мельников О.А., Замерград М.В. Доброкачественное позиционное головокружение // Лечащий врач. — 2000. — 1. — 15-19.
- Мищенко Т.С. Диагностика и лечение головокружения // Здоровье Украины. — 2006. — № 21(154). — С. 36-38.
- Морозова О.Г., Ярошевский А.А. Головокружение, связанное с миофасциальной дисфункцией шейно-плечевой локализации // Здоровье Украины. — 2010. — № 21(154). — С. 36-38.
- Новосeльцeв С.В. Вeртeбрально-базилярная нeдостаточность. Возможности мануальной диагностики и тeрапии / Под рeд. акад. РАМН А.А. Скоромца. — СПб.: Фолиант, 2007. — 208 с.
- Пальчун В.Т., Кунельская Н.Л., Ротермел Е.В. Диагноз и лечение доброкачественного пароксизмального головокружения // Вестн. оториноларингол. — 2007. — 1. — 4-7.
- Парфенов М.В., Замерград О.А., Мельников В.А. Вестибулярное головокружение // Неврологический журнал. — 2008. — № 3. — С. 42-44.
- Поворознюк В.В., Шеремет О.Б. Вертеброгенное головокружение: причины, диагностика, лечение и профилактика // Здоров’я України. — 2005. — № 3.
- Скоромец А.А., Скоромец А.П., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: руководство для врачей. — 8-е изд., перераб. и доп. — Спб.: Политехника, 2012. — 623 с.
- Федин А.И. Современные концепции вертеброгенного головокружения // Мат-лы науч. симпозиума. — М.: РГМУ, 2001.
- Michel Lacour. Восстановление функции вестибулярного аппарата // Неврологический журнал. — 2007. — № 6. — С. 17-19.
- Bartal-Pastor J. Vestibular neuritis: etiopathogenesis // Rev. Laryngol. Otol. Rhinol. (Bord). — 2005. — Vol. 126. — 279-281.
- Brandt T. Vertigo. Its Multicensory Syndromes / Brandt T., Dieterich M. // Vertigo and dizziness: common complains. — London: Springer, 2004.
- Curthoys I.S. Vestibular compensation and substitution // Curr. Opin. Neurol. — 2000. — 13. — 27-3.
- Dix M.R., Hallpike C.S., Hood J.D. The investigation of vestibular function // Br. Med. Bull. — 1956. — 12. — 131-42.
- De Beer L., Stokroos R., Kingma H. Intratympanic gentamicin therapy for intractable Ménière’s disease // Acta Otolaryngol. — 2007. — 127. — 605-612.
- Dominguez M.O. Treatment and rehabilitation in vestibular neuritis // Rev. Laryngol. Otol. Rhinol. (Bord.). — 2005. — 126. — 283-286.
- Epley J.M. The canalith repositioning procedure: For treatment of benign paroxysmal positional vertigo // Otolaryngol. Head. Neck. Surg. — 1992. — 107. — 399-404.
- Evans R.W., Linder S.L. Management of basilar migraine // Headache. — 2002. — 42. — 383-384.
- Hamann K.F. Special ginkgo extract in cases of vertigo: a systematic review of randomised, double-blind, placebo controlled clinical examinations // HNO. — 2007. — 55. — 258-263.
- Korres S.G., Balatsouras D.G., Papouliakos S., Ferekidis E. Benign paroxysmal positional vertigo and its management // Med. Sci. Monit. — 2007. — 13. — 275-282.
- Strupp M., Zingler V.C., Arbusow V. et al Methylprednisolone, valacyclovir, or the combination for vestibular neuritis // N. Engl. J. Med. — 2004. — 351 — 354-61.


