Газета «Новости медицины и фармации» 3 (444) 2013
Вернуться к номеру
Современные подходы к лечению постменопаузального остеопороза
Авторы: Т.Ф. Татарчук, д.м.н., профессор, О.А. Ефименко, к.м.н., Институт педиатрии, акушерства и гинекологии НАМН Украины
Рубрики: Травматология и ортопедия
Разделы: Справочник специалиста
Версия для печати
 Проблема остеопороза — очень распространенного системного заболевания, характеризующегося снижением плотности костной ткани с возрастающим риском развития переломов, — остается попрежнему актуальной. Это связано прежде всего со значительным старением всего населения планеты, особенно в развитых странах, где это заболевание является одной из главных проблем здравоохранения и уже приобретает характер эпидемии [1, 2, 9].
Проблема остеопороза — очень распространенного системного заболевания, характеризующегося снижением плотности костной ткани с возрастающим риском развития переломов, — остается попрежнему актуальной. Это связано прежде всего со значительным старением всего населения планеты, особенно в развитых странах, где это заболевание является одной из главных проблем здравоохранения и уже приобретает характер эпидемии [1, 2, 9].
Несмотря на то что остеопороз может развиваться в любом возрасте как у мужчин, так и у женщин, именно женские особенности течения заболевания имеют четкую возрастную зависимость от пика развития в постменопаузальном возрасте и все более привлекают пристальное внимание ученых всего мира [1, 2, 8, 10, 17]. Поэтому хотелось бы остановиться на некоторых аспектах остеопороза у женщин, а именно:
- потеря костной массы от 0,5 до 1 % в год у женщин начинается уже в 35–40 лет, а с наступлением менопаузы этот показатель возрастает до 3–7 %, т.е. в течение первых 3–5 лет менопаузы женщина теряет от 9 до 35 % костной массы [1–3];
- суммарный риск развития остеопоротических переломов у женщин старше 50 лет составляет 39,7 %, а у мужчин — 13,1 % [1];
- приблизительно 200 млн человек на планете страдают остеопорозом, включая каждую третью женщину в возрасте от 60 до 70 лет и две трети женщин в возрасте более 80 лет [16];
- летальность вследствие осложнений, обусловленных остеопоротическими переломами, в популяции женщин европейской расы старше 50 лет составляет 2,8 %, что соответствует показателю летальности от рака грудной железы. При этом риск перелома бедра равен суммарному риску рака грудной железы, раку матки и раку яичников [1].
Именно постменопаузальный остеопороз, который развивается в связи со снижением продукции эстрогенов яичниками, является наиболее распространенной формой этого заболевания. Прогрессирующая эстрогенная недостаточность на фоне усиления костной резорбции приводит к разбалансированию цикла костного ремоделирования [2, 3]. Таким образом, нарушается процесс поддержания нормального уровня костной массы и снижаются показатели минеральной плотности костной ткани (МПКТ), что вызывает уменьшение прочности кости и повышение риска инвалидизирующих переломов. К сожалению, в последнее время наметилась четкая тенденция к омоложению остеопороза и повышению частоты переломов шейки бедра в возрастной группе 50–60 лет с катастрофическими последствиями: 20 % женщин погибают в течение полугода, у половины выживших после перелома бедра снижается качество жизни, а треть нуждается в длительном уходе [1–3]. Кроме того, почти каждая женщина после пятидесяти лет уже имеет ряд других экстрагенитальных заболеваний, что требует тщательного медицинского сопровождения и значительно снижает качество жизни.
При этом главная и самая опасная тенденция остеопороза, которая отличает его от других возрастассоциированных заболеваний, — это почти полное отсутствие клинических проявлений, вплоть до возникновения переломов. Таким образом, следует отметить, что, дожив до возраста менопаузы, каждая женщина часто страдает онкофобией, обязательно болеет остеопорозом и имеет высокий риск умереть от сеpдечнососудистых заболеваний.
Принимая во внимание то, что с каждым годом увеличивается количество социально активных и работающих в постменопаузальный период женщин, потеря их трудоспособности вследствие остеопоротических переломов приобретает важное не только медицинское, но и социальное значение.
Чрезвычайно актуальна проблема остеопороза и в Украине. По данным DEXA, прогнозируемое количество женщин, страдающих остеопорозом, составляет 3005 тыс., или 11,8 % от всего женского населения [1]. С учетом стойкой тенденции к старению населения Украины с увеличением количества женщин старше 50 лет, имеющихся экологических и социальных проблем остеопороз у женщин в постменопаузальный период и его осложнения могут также привести к эпидемии этого заболевания в нашей стране с непредвиденными медикосоциальными последствиями.
В связи с изложенным выше приоритетной задачей практической медицины является не только своевременная диагностика, но и адекватное лечение остеопороза и его осложнений, а также более широкое информирование врачей разных специальностей и населения об этой проблеме.
Основными целями лечения остеопороза являются:
- предотвращение возникновения переломов;
- замедление или прекращение потери костной массы;
- уменьшение болевого синдрома;
- улучшение качества жизни.
При этом раннее начало терапии с целью предотвращения первого перелома позвоночника является жизненно важным и имеет определяющее значение. Однако, согласно имеющимся данным, лишь около 20 % пациентов с первым переломом позвоночника получают адекватную медицинскую помощь [8].
На сегодняшний день существуют эффективные программы профилактики и лечения остеопороза, включающие сочетание нефармакологических методов с современными противоостеопоротическими препаратами. При этом можно условно выделить симптоматическую терапию и патогенетическое лечение.
Симптоматическая терапия включает в себя:
- лечебную физкультуру, физиотерапевтические методы, использование корсетов;
- местную и системную анальгезирующую терапию, устранение мышечного спазма;
- употребление солей кальция в соответствии с возрастными рекомендациями.
Патогенетическая терапия включает препараты, направленные:
- на замедление процессов костной резорбции (бисфосфонаты (БФ), кальцитонин, эстрогены, селективные модуляторы эстрогенных рецепторов (СЭРМ), соли кальция);
- стимуляцию процессов костеобразования (парaтиреоидный гормон, анаболические стероиды, гормон роста, андрогены, фториды);
- препараты двойного действия (витамин D и его активные метаболиты, стронция ранелат).
Согласно современным представлениям, главным критерием эффективности антиостеопоротических препаратов независимо от механизма действия является снижение частоты новых переломов, о чем судят по результатам длительных проспективных исследований [3, 8, 17]. К сожалению, именно женщины в менопаузе с ее многочисленными патологическими симптомами эстрогенного дефицита лидируют по количеству этих остеопоротических осложнений, что напрямую коррелирует с возрастом и длительностью постменопаузального периода, а также изначальным качеством кости. И это не случайно, ведь в настоящее время признано, что эстрогены играют важную роль в регуляции костного метаболизма и поддержании костной массы. И именно угасание функции яичников с прекращением выработки эстрогенов и приводит к выраженной потере костной массы у женщин с наступлением менопаузы.
С учетом того, что мы рассматриваем проблему именно постменопаузального остеопороза, обусловленного эстрогенной недостаточностью, которая часто приводит к ряду других патологических симптомов (тяжелые приливы, бессонница, раздражительность, быстрая утомляемость, скачки артериального давления, нарушение работоспособности, депрессивные состояния и т.д.), комплексное положительное влияние фармакотерапии как на организм в целом, так и на микроархитектонику костной ткани в частности у женщин этой возрастной категории приобретает особое значение [3, 16–18].
В связи с этим еще раз хотелось бы обратить внимание на патогенетическое применение в период менопаузы заместительной гормональной терапии (ЗГТ), высокая эффективность которой для повышения минеральной плотности костной ткани при постменопаузальном остеопорозе была доказана Christiansen еще в начале 80х годов прошлого столетия [3]. С тех пор выполнена масса исследований, подтверждающих эффективность ЗГТ в профилактике и лечении постменопаузального остеопороза, в увеличении мышечной силы и профилактике падений, что можно также объяснить положительным влиянием ЗГТ на зрение и познавательные способности [4–6, 9, 10–13]. В настоящее время доказано, что низкие и ультранизкие дозы эстрадиола по эффективности соответствуют бисфосфонатам (10 мг в сутки) [12, 13]. Литературные данные по использованию ЗГТ в ранней постменопаузе с целью профилактики быстрых потерь МПК представлены достаточно широко [3, 5, 6, 9, 12–18]. Применение ЗГТ не только предотвращает потерю костной массы, но и увеличивает МПК у 95 % женщин в постменопаузе [17]. Во всех работах отмечен прирост костной массы в поясничном отделе позвоночника от 2 до 6 % за 12 мес., однако более слабый эффект ЗГТ оказывала на область бедра. Несмотря на то что, согласно современным представлениям, именно раннее начало применения ЗГТ в перименопаузе особенно эффективно в профилактике остеопороза, имеются данные, свидетельствующие о выраженном положительном влиянии ЗГТ на МПК и у женщин старшего постменопаузального возраста. Данные, приведенные в метаанализах, касаются более ранних исследований (с 1966 по 2001 г.), также подтверждают однонаправленное положительное влияние ЗГТ на МПК, коррелирующее с длительностью терапии [12–13, 17].
Кроме того, даже на сегодняшний день наиболее мощное до сих пор рандомизированное слепое плацебоконтролируемое исследование влияния ЗГТ — WHI (Women’s Health Initiative), проведенное в 40 клинических центрах в США в 1993–2002 гг. с участием 16 608 постменопаузальных женщин, достоверно доказало положительное влияние комбинированной ЗГТ на костную ткань женщин [4, 5, 15]. Так, относительный риск общих переломов снизился на 23 %, переломов тел позвонков и бедра — на 34 %. Применение монотерапии эстрогенами (КЭЭ — 0,625 мг) в течение 6,8 года также показало снижение относительного риска общих переломов на 28 %, переломов тел позвонков и бедра — на 38 %. Основываясь на данных доказательной медицины, следует еще раз отметить, что ЗГТ достоверно подавляет резорбтивную активность костной ткани, предотвращая потери костной массы как у здоровых женщин, сохраняя МПК, так и у пациенток с остеопенией, повышая плотность костной ткани. Эффект ЗГТ коррелирует с длительностью терапии и дозами эстрогенов у женщин в ранней постменопаузе, включая применение низких и ультранизких доз гормонов в поздней постменопаузе [17]. Имеются данные о положительном влиянии на костную ткань не только гормонов, но и длительного применения фитоэстрогенов, в частности экстракта цимицифуги (Cimicifugaracemoza), входящего в состав препарата климадинон уно («Бионорика») [18]. В целом необходимо подчеркнуть, что ЗГТ позитивно влияет на МПК и качество органического матрикса кости у женщин в постменопаузе и высокоэффективна в профилактике постменопаузального остеопороза и для коррекции остеопении.
Однако, согласно современным представлениям, несмотря на доказанный положительный эффект ЗГТ на костный метаболизм, все же именно бисфосфонаты и селективные регуляторы эстрогеновых рецепторов (СЭРМ) являются препаратами первой линии профилактики и терапии постменопаузального остеопороза. Поэтому многие специалисты рекомендуют использование сочетания эстрогенсодержащих препаратов с лекарственными средствами других групп, особенно бисфосфонатов, оценивая соотношение «польза — риск» при применении ЗГТ в каждом конкретном случае [9, 11–13]. На наш взгляд, назначение препаратов ЗГТ особенно обосновано у пациенток с климактерическим синдромом тяжелой и средней степени тяжести, выраженными психоэмоциональными и вегетососудистыми нарушениями при наличии остеопении и высоким риском остеопоротических переломов в дальнейшем. Дополнительным преимуществом раннего назначения ЗГТ у таких пациенток является положительное влияние гормонов на МПК, что может быть начальным этапом профилактики постменопаузального остеопороза, включая в дальнейшем и использование препаратов СЭРМ и БФ или паратиреоидного гормона по показаниям.
В частности, в июне 2011 года на 13м Всемирном конгрессе по менопаузе были представлены результаты 3летнего рандомизированного плацебо и активно контролируемого исследования эффективности Bazedoxifen (СЭРМ) в снижении риска новых вертебральных переломов у женщин в постменопаузе (Efficacy of Bazedoxifene in Reducing New Vertebral Fracture Risk in Postmenopausal Women With Osteoporosis). Данное исследование еще раз доказало высокую эффективность препаратов группы СЭРМ в лечении постменопаузального остеопороза и неослабевающее внимание исследователей к этой проблеме в мире [16].
Согласно Европейским рекомендациям по диагностике и ведению остеопороза у женщин в постменопаузальный период, которые были утверждены в 2008 году, препаратами первой линии лечения этой патологии также являются препараты СЭРМ (ралоксифен) и БФ (алендронат, ибандронат и ризедронат) [19]. В этом же документе представлены данные об эффективном влиянии ибандроновой кислоты на МПК и снижение биохимических маркеров обмена костной ткани и о преимуществах применения ибандроната один раз в месяц по сравнению с ежедневным приемом [19].
Что касается БФ, которые широко представлены и используются в нашей стране для лечения постменопаузального остеопороза, хотелось бы обратить внимание на препараты нового ІІІ поколения (Бонвива® (ибандронат)), которые являются азотсодержащими и обладают высоким сродством к костной ткани (рис. 1).
До настоящего времени при остеопорозе на практике в основном использовали ранее хорошо изученные препараты I поколения — этидронат и алендронат, созданные на основе неорганических пирофосфатов, синтетических производных фосфоновых кислот, обладающих высоким сродством к кристаллам гидроксиапатита кости. Высокоселективное действие БФ на костную ткань напрямую зависит от химической структуры и определяет их способность откладываться в местах нового костеобразования до тех пор, пока не произойдет замена старой кости на новую.
Изучая влияние БФ на костную ткань, можно выделить несколько механизмов взаимодействия препаратов с процессами формирования кости, а именно:
- снижение скорости процессов костного ремоделирования;
- угнетение костной резорбции;
- снижение частоты активации ремоделирования;
- положительное влияние на процессы минерализации тканей скелета и мягких тканей;
- увеличение механической прочности кости.
Азотсодержащие БФ (ибандронат) являются более сильными ингибиторами остеокластической активности и остеолиза, чем препараты, не содержащие в своей структуре азота (рис. 2).
Именно структурные отличия в азотсодержащей цепочке БФ влияют на их эффективность в отношении ингибирования костной резорбции, что реализуется путем угнетения процесса модификации белков в остеокластах, что ведет к апоптозу зрелых клеток и изменению структуры клеточного ядра (рис. 3, 4). Кроме того, действие азотсодержащих БФ ведет к потере клеткамипредшественниками остеокластов способности к дифференцировке и созреванию, что в дальнейшем приводит к уменьшению популяции остеокластов [2, 7, 11, 14].
Успех фармакологической терапии остеопороза как тяжелого хронического заболевания напрямую зависит от длительности системного приема препаратов. Поэтому нередко возникает проблема отказа больных от ежедневной терапии пока еще бессимптомного заболевания, нарушаются кратность и длительность приема препарата, что неблагополучно сказывается на эффективности лечения. В связи с этим препарат Бонвива® (ибандронат), который относится к азотсодержащим БФ ІІІ поколения, имеет широкие клинические перспективы применения при лечении постменопаузального остеопороза за счет не только большей антирезорбтивной активности, но и возможности применения всего 1 раз в месяц в дозе 150 мг (1 таблетка).
Клиническая эффективность препарата Бонвива® была подтверждена данными ряда многоцентровых исследований. Результаты иcследования MOBILE (Monthly Oral Ibandronate in Ladies), многоцентрового рандомизированного двойного слепого, показали, что при частоте введения ибандроната один раз в месяц у женщин с постменопаузальным остеопорозом минерализация костной ткани поясничного отдела повышается в той же степени, что и при ежедневном приеме 2,5 мг [11].
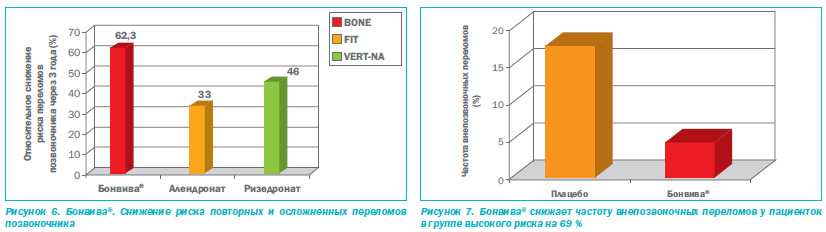
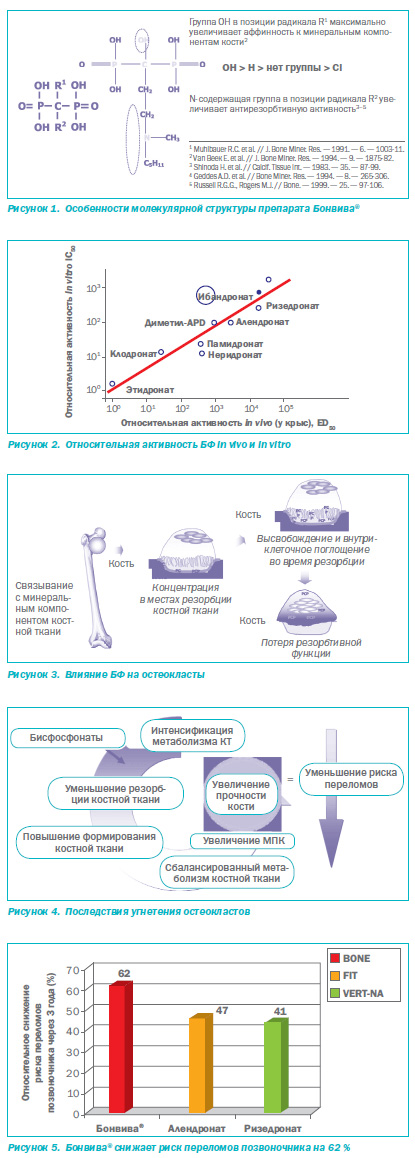
Метаанализ результатов ряда проспективных исследований, в частности и исследования BONE (Oral Ibandronate Osteoporosis Vertebral Fracture Trial in North America and Europe), доказал высокую клиническую эффективность БФ в отношении предупреждения связанных с остеопорозом переломов [14]. В исследовании BONE было установлено, что Бонвива® по сравнению с другими БФ максимально снижает риск переломов тел позвонков — на 62 % (рис. 5, 6). Важно подчеркнуть, что ретроспективный анализ, включавший 375 пациенток с высоким риском внепозвоночных переломов, показал, что прием препарата Бонвива® достоверно снижает и риск их возникновения на 69 % (рис. 7).
Кроме того, ретроспективное когортное исследование VIBE продемонстрировало, что в условиях реальной клинической практики риски внепозвоночных переломов в целом и переломов шейки бедра в частности имеют тенденцию к снижению среди пациентов, которым была назначена терапия в течение 1 года ибандронатом либо другим пероральным БФ в еженедельном режиме. Это исследование подтвердило, что по эффективности ибандронат равен другим БФ, таким как алендронат и ризедронат. Риск позвоночных переломов оказался существенно ниже у приверженных к лечению пациентов, получавших ибандронат в дозе 150 мг 1 раз в месяц, по сравнению с пациентами, принимавшими другие БФ еженедельно [22].
Проведенный A. Cranney метаанализ, в который было включено 2 схожих по дизайну и критериям включения исследования — MOBILE и DIVA [20, 21], показал, что применение высоких доз ибандроната, соответствующих ГКД 12 мг (3 мг внутривенно ежеквартально или 2 мг внутривенно каждые 2 мес.) или > 10,8 мг (150 мг внутрь ежемесячно), приводило к достоверному снижению риска внепозвоночных переломов через 2 года на 38 % по сравнению с используемой ГКД 5,5 мг. Соответственно, увеличивалось время до возникновения нового внепозвоночного перелома. Таким образом, удалось доказать, что применение препарата Бонвива® в зарегистрированной дозе (150 мг внутрь ежемесячно и 3 мг внутривенно ежеквартально) способствует снижению риска как позвоночных, так и внепозвоночных переломов.
Хочется обратить внимание, что при назначении БФ необходимы определение сывороточного уровня кальция и обязательная коррекция гипокальциемии еще до начала терапии. Эффективность длительной терапии бисфосфонатами также определяется дополнительным ежедневным приемом препаратов кальция (минимум 1000 мг/сут) и витамина D (800 МЕ).
Таким образом, в арсенале современного врача имеются надежные и хорошо изученные препараты для лечения постменопаузального остеопороза — проблемы очень актуальной и междисциплинарной. Согласно современным представлениям о медикаментозном сопровождении женщин в период менопаузы требуются взвешенные и комплексные, именно патогенетические и удобные схемы терапии с учетом прямой зависимости эффективности от длительности и своевременности назначенного лечения. По причине разнообразия патологических симптомов у женщин в период менопаузы, требующих медикаментозной терапии, особенно на фоне уже существующей экстрагенитальной патологии, с ежедневным системным употреблением лекарств, вопрос профилактики остеопороза напрямую зависит от дозы и кратности лекарственной нагрузки.
Поэтому азотсодержащий БФ ІІІ поколения Бонвива®, с кратностью приема 150 мг один раз в месяц и доказанной высокой эффективностью, имеет ряд преимуществ и является препаратом первой линии у женщин в менопаузе для профилактики остеопоротических осложнений.
Список литературы находится в редакции