Газета «Новости медицины и фармации» 6 (450) 2013
Вернуться к номеру
Руководство по диагностике и лечению гипертрофической кардиомиопатии: отчет рабочей группы Американского общества кардиологии/Американской ассоциации кардиологов (ACCF/AHA) по разработке практических рекомендаций — 2011
Рубрики: Кардиология
Разделы: Руководства
Версия для печати
Окончание. Начало в № 1–2 (442–443), 2013
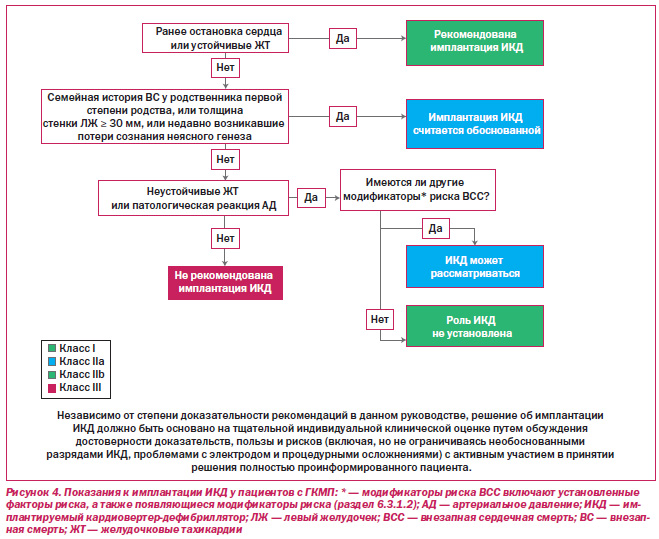
6.3.2. Рекомендации: отбор пациентов для ИКД
Класс I
1. Решение об установке ИКД у пациентов с ГКМП следует принимать на основании индивидуальной клинической оценки, а также тщательного рассмотрения степени достоверности доказательных данных, пользы и рисков, что обеспечит активное информированное участие пациента в дискуссии (рис. 4) [53–56] (уровень достоверности С).
2. Установка ИКД рекомендуется пациентам с ГКМП, у которых в анамнезе имеются эпизоды остановки сердца, фибрилляции желудочков или ВТ со значительными нарушениями гемодинамики [55, 387–389] (уровень достоверности В).
Класс IIа
1. Рекомендация имплантации ИКД пациентам с ГКМП считается целесообразной в следующих случаях:
a) внезапная смерть, предположительно в результате ГКМП у одного и более родственников первой степени родства [394] (уровень достоверности С);
б) максимальная толщина стенки ЛЖ больше или равна 30 мм [50, 51, 161, 400] (уровень достоверности С);
в) один и более эпизодов потери сознания неясного генеза [392] (уровень достоверности С).
2. Установка ИКД целесообразна у определенных пациентов с НУЖТ (особенно у лиц старше 30 лет) при наличии других факторов риска ВСС или их модификаторов [53, 129] (уровень достоверности С).
3. Установка ИКД целесообразна у определенных пациентов с ГКМП в случаях неадекватной реакции артериального давления в ответ на физическую нагрузку при наличии других факторов риска ВСС или их модификаторов [89, 90, 390] (уровень достоверности С).
4. Целесообразно рекомендовать ИКД детям с ГКМП, у которых имеется высокий риск в силу анамнеза эпизодов потери сознания неясного генеза, значительной гипертрофии ЛЖ или семейного анамнеза ВСС, принимая во внимание относительно высокую частоту осложнений при длительном применении ИКД (уровень достоверности С).
Класс IIb
1. Целесообразность имплантации ИКД у пациентов с ГКМП, у которых наблюдаются изолированные эпизоды НУЖТ в отсутствие других факторов риска ВСС или модификаторов, не установлена [53] (уровень достоверности С).
2. Целесообразность имплантации ИКД у пациентов с ГКМП в случаях неадекватной реакции артериального давления в ответ на физическую нагрузку при отсутствии других факторов риска ВСС или их модификаторов, особенно при наличии значительной степени обструкции выносящего тракта, не установлена [89, 90, 390] (уровень достоверности С).
Класс III: вред
1. Имплантация ИКД может нанести вред в качестве рутинной стратегии ведения пациентов с ГКМП, у которых отсутствуют маркеры повышенного риска (уровень достоверности С).
2. Имплантация ИКД может нанести вред в качестве стратегии, позволяющей пациентам с ГКМП принимать участие в спортивных соревнованиях (уровень достоверности С).
3. Имплантация ИКД может нанести вред у пациентов с установленным генотипом ГКМП при отсутствии клинических проявлений заболевания (уровень достоверности С).
Несмотря на то что общая частота ВСС у пациентов с ГКМП составляет около 1 % в год, очевидно, имеются пациенты с повышенным риском, которым показана профилактическая терапия. Медикаментозная терапия не зарекомендовала себя в качестве эффективной профилактической меры, предотвращающей развитие ВСС. В свою очередь, у пациентов с ГКМП была продемонстрирована эффективность ИКД (позволявшая модифицировать течение заболевания и продлевать жизнь) в предотвращении желудочковых аритмий, несущих угрозу для жизни.
Решение об установке ИКД в качестве первичной профилактической меры у пациентов с ГКМП часто требует индивидуальной клинической оценки, особенно в случаях, если доказательства, свидетельствующие в пользу риска, неоднозначны. Риск ВСС следует обсуждать с каждым пациентом и членами его семьи; при этом необходима полная информированность пациента и родственников с учетом их опасений и беспокойств, а также оценка баланса пользы и рисков, которые несет предлагаемая профилактическая стратегия установки ИКД. Необходимо учитывать возраст пациента, поскольку осложнения, связанные с установкой устройства, чаще возникают у детей и пациентов молодого возраста, что было продемонстрировано в длительных последующих наблюдениях [55, 408].
6.3.2.1. Результаты терапии с применением ИКД у пациентов с ГКМП
Имеется два сообщения, полученных из международного многоцентрового регистра пациентов с ГКМП, которым была проведена имплантация ИКД на основании клинического прогноза риска развития ВСС, оправдывавшего данное хирургическое вмешательство [54, 55]. Среди пациентов, которым был имплантирован ИКД на основании индивидуального анамнеза эпизодов остановки сердца или устойчивой желудочковой аритмии (данное вмешательство с имплантацией ИКД проводилось с целью вторичной профилактики), ежегодная частота разряда ИКД по требованию составляла 10 %. У пациентов, которым была проведена имплантация ИКД с целью первичной профилактики на основании наличия одного или более стандартных маркеров риска, частота разрядов ИКД по требованию составляла около 4 % в год [54, 55]. Среди пациентов, которые были отобраны для имплантации ИКД на основании прогнозируемого клинического риска, число имевшихся маркеров риска не оправдывало последующего использования устройства. Связано ли это с тем, что в анализ были вовлечены пациенты после жесткого отбора, или с тем фактом, что разряд ИКД по требованию не всегда играет роль в профилактике ВСС, остается неясным. Данных, определяющих относительную значимость индивидуальных маркеров риска в прогнозировании адекватной работы ИКД, нет [55, 408].
6.3.2.2. Осложнения терапии с использованием ИКД у пациентов с ГКМП
Важно определить и обсудить с пациентами риск возможных осложнений, связанных с процедурой имплантации ИКД (осложнений, как непосредственно связанных с выполнением процедуры, так и отдаленных), возникающих у пациентов с ГКМП с частотой 4 % в год [408]. Среди возможных ранних осложнений следует назвать пневмоторакс, перикардиальный выпот, гематому, острые инфекции и/или смещение электрода. Отдаленные осложнения представлены глубоким тромбозом вен верхних конечностей, смещением электрода, инфекциями, высоким порогом дефибрилляции, требующим замены электрода, а также неадекватными разрядами, такими как разряды, спровоцированные эпизодами суправентрикулярных аритмий, синусовой тахикардией, переломами или смещением электрода, гипердетекцией, двойным счетом и сбоями программы.
Согласно имеющимся данным, осложнения возникают приблизительно у 25 % пациентов с ГКМП, у которых наблюдались неуместные разряды ИКД; у 6–13 % отмечались осложнения, связанные непосредственно с электродом (перелом, смещение, гипердетекция); у 4–5 % наблюдалось развитие инфекции, связанной с присутствием устройства; у 2–3 % наблюдались осложнения, связанные с кровотечением или тромбозом [55, 408]. Частота неуместных разрядов и переломов электродов у детей выше, чем у взрослых, в основном вследствие того, что уровень активности и рост создают постоянную нагрузку на электроды, которые являются самым слабым звеном в системе [386]. Эта проблема вызывает особенное беспокойство, если учитывать длительный период ношения профилактических имплантов пациентами молодого возраста.
У пациентов с ГКМП также наблюдались проблемы, связанные с промышленными дефектами ИКД. Среди подобных случаев следует отметить отзывы бракованных генераторов, приведших к нескольким случаям смертельных исходов [409], а также случаи переломов высоковольтных электродов малого диаметра [410, 411]. Несмотря на то что процедура установки импланта в основном не была связана со значительным риском смертельного исхода, определенным пациентам с высокой степенью гипертрофии или получающим амиодарон необходимы генераторы с высокой выходной мощностью или системы эпикардиальных электродов [412].
6.3.2.3. Оценка общего риска и отбор пациентов для терапии с использованием ИКД
Принятие решения относительно рекомендации и осуществления процедуры имплантации ИКД представляет собой сложный процесс, которому иногда не придается столь много значения. Индивидуально для каждого пациента следует принимать во внимание семейные обстоятельства, в том числе уровень тревоги/боязни, социальный статус, а также отношение к риску смертельного исхода и индивидуально оценивать соотношение пользы и возможных рисков. Низкое прогностическое значение каждого из факторов риска ВСС и различия в степени доказательности данных также вносят некоторую неоднозначность в оценку риска ВСС и значительно ограничивают приемлемость подсчета числа факторов риска в качестве методологии первичной оценки риска. На основании достоверности данных, правдоподобия и коллегиальной оценки, отражающей клинический опыт, целесообразность проведения имплантации ИКД признана для пациентов со значительной степенью гипертрофии, семейным анамнезом ВСС, связанной с ГКМП, или недавними эпизодами потери сознания неясного генеза. Более того, считается, что комбинация стандартных факторов риска и определенных модификаторов риска помогает в определении подгруппы пациентов с ГКМП и значительным риском ВСС, для которых настоятельно рекомендуется имплантация ИКД (рис. 4).
6.3.2.4. Рекомендации: выбор типа устройства ИКД
Класс IIа
1. Установка однокамерных устройств целесообразна у пациентов с ГКМП, у которых имеются показания к имплантации ИКД, а также у молодых пациентов, не нуждающихся в стимуляции предсердия и желудочка [410, 413 — 415] (уровень достоверности В).
2. Имплантация двухкамерных ИКД целесообразна у пациентов с ГКМП, у которых имеются показания к имплантации ИКД, а также у пациентов с признаками синусовой брадикардии и/или пароксизмальной ФП [413] (уровень достоверности С).
3. Имплантация двухкамерных ИКД целесообразна у пациентов с ГКМП, у которых имеются показания к имплантации ИКД, наблюдаются повышенные градиенты выброса в покое (более 50 мм рт.ст.) и значительные симптомы сердечной недостаточности; при этом пациентам показана стимуляция правого желудочка (как правило, в данную группу пациентов входят пациенты старше 65 лет, однако могут быть исключения) [283, 284, 367, 413] (уровень достоверности В).
Все ИКД в своем составе имеют электрод для правого желудочка, который может выполнять функции стимуляции и дефибрилляции. ИКД выпускаются в виде однокамерных, двухкамерных и трехкамерных устройств (кардиоресинхронизирующая терапия). То, какая система ИКД будет имплантирована пациенту (двухкамерная или система для кардиоресинхронизирующей терапии), зависит от следующих факторов: необходимости в стимуляции предсердия, распознавании усилившейся суправентрикулярной тахикардии (СВТ), стимуляции правого желудочка и, что важно, возраста пациента и требуемой последующей длительности работы электрода и системы ИКД [416]. У некоторых пациентов с обструкцией ВТЛЖ, особенно у пациентов пожилого возраста, которым показана имплантация ИКД, двухкамерная стимуляция позволяет снижать градиент и уменьшать симптомы заболевания (раздел 6.2.2.6).
Частота выхода из строя электродов ИКД составляет от 0,5 до 1 % в год, хотя имеются данные, свидетельствующие о повышении частоты выхода из строя приборов в популяции молодых и более здоровых пациентов [410]. В случае выхода из строя электрода требуется его замена; наличие старого электрода в теле пациента со временем подвергает риску венозного тромбоза, а его изъятие может быть связано со значительным риском осложнений и смертности. Пациенты молодого возраста с ГКМП могут нуждаться в ИКД до 70 лет. К сожалению, ожидать, что один электрод будет продолжать функционировать в течение такого периода времени, нельзя. Таким образом, как правило, чем моложе пациент, тем более целесообразным считается использование однокамерного устройства с целью снижения количества устройств в венозной системе.
В пользу выбора двухкамерных ИКД свидетельствует их лучшая способность дифференцировать СВТ и желудочковые аритмии. Данные в поддержку этой гипотезы несколько оттесняются данными некоторых исследований, демонстрирующих отсутствие разницы между неадекватными разрядами при СВТ [417, 418], и данными, подтверждающими эффективность такой терапии [419, 420]. В настоящее время у пациентов с ГКМП диагноз СВТ не является рациональной причиной, обосновывающей необходимость применения двухкамерного ИКД.
Эффективны ли устройства для кардиоресинхронизирующей терапии у пациентов с ГКМП, остается неясным. Опубликованных данных, касающихся использования устройств для кардиоресинхронизирующей терапии у пациентов с ГКМП, а также на поздних стадиях сердечной недостаточности, крайне недостаточно [421].
6.3.3. Рекомендации: занятия соревновательными и оздоровительными видами спорта и физическая активность
Класс IIа
1. Пациентам с ГКМП целесообразно заниматься соревновательными видами спорта с незначительной нагрузкой (например, гольф и боулинг) [422, 423] (уровень достоверности С).
2. Пациентам с ГКМП целесообразно заниматься оздоровительными видами спорта, как указано в табл. 4 [224] (уровень достоверности С).
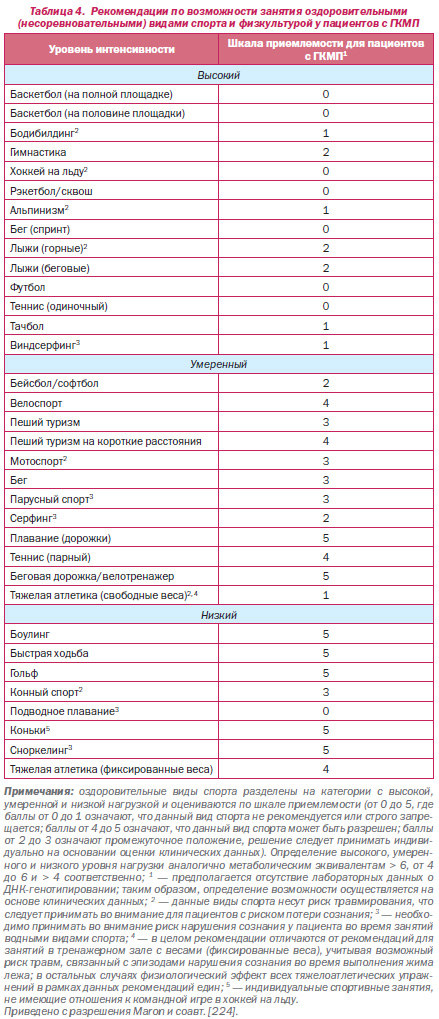
Класс III: вред
1. Пациентам с ГКМП не следует заниматься соревновательными видами спорта с высокими нагрузками независимо от возраста, пола, расы, наличия или отсутствия признаков обструкции ВТЛЖ, предшествующей терапии по иссечению межжелудочковой перегородки или имплантации кардиовертерадефибриллятора, а также наличия высокого риска [58, 59, 422–426] (уровень достоверности С).
Данные целого ряда исследований с участием крупных когорт субъектов из США свидетельствуют о том, что ГКМП является самой частой причиной ВСС у молодых атлетов и составляет около трети этих явлений [58, 59, 425, 427]. На 36й конференции Американского общества кардиологии (American College of Cardiology) в Бетесде [422, 429], так же как и рекомендациями Европейского общества кардиологов (European Society of Cardiology) [423, 429], было подтверждено, что риск ВСС повышается во время занятий интенсивными соревновательными видами спорта, а прекращение занятий подобными видами спорта позволяет снизить риск. Данный принцип лежит в основе исключения атлетов с ГКМП из участия в определенных видах спорта в старших классах школы и колледжах [422, 429]. Следует понимать, что данные согласованные рекомендации для спортсменов, участвующих в соревнованиях, не относятся к несоревновательным неформальным оздоровительным спортивным занятиям [224].
Общие рекомендации для пациентов с ГКМП относительно занятия оздоровительными видами спорта требуют адаптации в каждом индивидуальном случае с учетом пожеланий и возможностей пациента; однако рекомендуется придерживаться определенных рекомендаций. Например, аэробные занятия предпочтительнее выполнения изометрических упражнений. Пациентам с ГКМП следует избегать оздоровительных видов спорта, нагрузки в которых интенсивны и предполагают соревновательные аспекты. Таким же образом рывковые нагрузки, которые способствуют быстрому повышению частоты сердечных сокращений (например, рывок во время занятия баскетболом), менее благоприятны в сравнении с заплывами или велосипедным спортом. Наконец, пациентам данной группы целесообразно избегать физических нагрузок в экстремальных условиях, при высокой/низкой температуре окружающей среды, высокой влажности, также необходимо обращать внимание на поддержание водного баланса. В табл. 4 представлены подробные рекомендации по отдельным видам спорта.
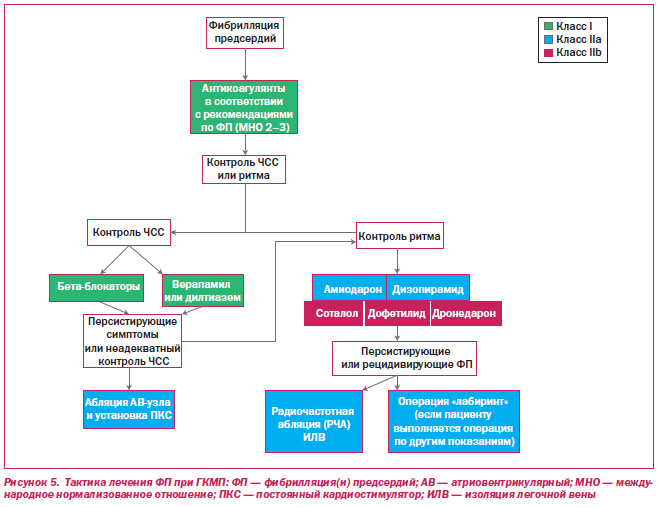
6.4. Рекомендации: лечение ФП
Класс I
1. Антикоагулянтная терапия антагонистами витамина К (прием варфарина, до достижения значения международного нормализованного отношения 2,0–3,0) показана пациентам с пароксизмальной, персистирующей или хронической ФП на фоне ГКМП [60, 430, 431]. (В качестве альтернативной стратегии снижения риска тромбоэмболических осложнений могут быть рассмотрены прямые ингибиторы тромбина (например, дабигатран1), однако доказательные данные, касающиеся эффективности приема данного препарата у пациентов с ГКМП, отсутствуют [432].) (уровень достоверности С).
2. Контролирование желудочкового ритма у пациентов с ГКМП при наличии эпизодов ФП показано в случаях высокой частоты желудочковых сокращений и может требовать применения высоких доз бетаблокаторов и недигидропиридиновых блокаторов кальциевых каналов [60, 430] (уровень достоверности С).
Класс IIа
1. Лечение ФП у пациентов с ГКМП с помощью дизопирамида (в комбинации со средствами, контролирующими желудочковый ритм) и амиодарона считается целесообразным [430, 433] (уровень достоверности В).
2. Проведение радиочастотной абляции у пациентов с ГКМП и ФП считается целесообразным в случае рефрактерности симптомов, а также при отсутствии возможности приема антиаритмических средств [63—65, 434, 435] (уровень достоверности В).
3. У определенных пациентов с ГКМП, у которых в анамнезе имеются эпизоды ФП, считается целесообразным выполнение операции «лабиринт» с закрытием ушка ЛП как во время септальной миэктомии, так и в виде отдельного оперативного вмешательства (уровень достоверности С).
Класс IIb
1. Альтернативными антиаритмическими средствами для пациентов с ГКМП могут считаться соталол, дофетилид и дронедарон (особенно для пациентов с ИКД), однако опыт клинического применения данных препаратов недостаточный (уровень достоверности С).
У пациентов с ГКМП ФП является серьезной причиной инвалидности и даже смертности [57, 60]. Диагноз, как правило, выставляется с помощью ЭКГ во время эпизода ФП или иногда при амбулаторном холтеровском мониторинге; у некоторых пациентов эффективным может быть применение ЭКГрегистратора. Риск развития ФП у пациентов с ГКМП выше по сравнению со здоровыми лицами того же возраста, однако ФП редко наблюдается у молодых пациентов с ГКМП моложе 30 лет; с возрастом частота ФП увеличивается. Факторами риска ФП у пациентов с ГКМП считаются возраст, застойная сердечная недостаточность, а также функциональное состояние, диаметр и объем ЛП [60, 436]. По результатам Фремингемского исследования сердца семейный анамнез ФП был признан фактором риска, однако данные, имеющие отношение к пациентам с ГКМП, отсутствуют. У трети пациентов ФП, возникающая на фоне ГКМП, может не вызывать какойлибо симптоматики либо гемодинамических нарушений, однако иметь тяжелые проявления у остальных пациентов. Имеются доказательные данные о том, что с ФП связан неблагоприятный прогноз, в том числе повышение риска сердечной недостаточности, обусловленной ГКМП, инсульта и смертельного исхода [60, 437].
Лечение ФП должно предусматривать профилактику возможного развития инсульта вследствие тромбоэмболии и контроль симптомов (рис. 5). У пациентов с ГКМП и ФП наблюдается высокий риск развития системной эмболии, однако он не связан с тяжестью симптомов [57, 60]. Наличие пароксизмальной, персистирующей или хронической ФП является строгим показанием к применению антагонистов витамина К [430]. Вопрос о том, в каких случаях при наличии ФП требуется проведение антикоагулянтной терапии, остается открытым; принимая во внимание высокий риск тромбоэмболии при ГКМП, даже пациентам с краткосрочными эпизодами ФП строго показана антикоагулянтная терапия. Поскольку вероятность рецидивов ФП достаточно высока, даже единичный эпизод ФП является показанием к проведению антикоагулянтной терапии. Аспирин следует назначать тем пациентам, которые не могут или отказываются принимать варфарин или другие пероральные антикоагулянты; однако эффективность аспирина у пациентов с ГКМП не установлена. Эффективность применения окклюзионных устройств ЛП у пациентов с ГКМП не исследовалась, однако в будущем может стать альтернативой для пациентов, у которых наблюдается идиосинкразия к антикоагулянтам [438].
Контроль симптомов заболевания может быть достигнут путем адекватного контроля частоты сердечных сокращений, однако определенным пациентам требуется контроль ритма. Контроль ритма эффективно достигается с помощью применения бетаблокаторов и блокаторов кальциевых каналов, но при этом могут потребоваться высокие дозы данных средств. Дигоксин умеренно сокращает частоту сокращений желудочков в покое и в меньшей степени — при нагрузке. Поскольку данных, касающихся контролирования ритма у пациентов с ГКМП, недостаточно, можно основываться на данных, полученных в других популяциях пациентов. Однако отвечают ли пациенты с ГКМП на лечение антиаритмическими средствами таким же образом, как и пациенты других популяций, остается неясным. В специальных обновленных рекомендациях Американского общества кардиологии (American College of Cardiology Foundation, ACCF), Американской ассоциации кардиологов (American Heart Association, AHA) и Общества ритма сердца (Heart Rhythm Society, HRS) от 2011 г., включенных в Рекомендации по лечению пациентов с фибрилляцией предсердий Американского общества кардиологии (American College of Cardiology, ACC), Американской ассоциации кардиологов (American Heart Association, AHA) и Европейской ассоциации кардиологов (ESC) от 2006 г., дизопирамид и амиодарон указываются в качестве возможных средств для контроля ритма [430]. Имеющиеся ограниченные данные о применении амиодарона у пациентов с ГКМП подтверждают его безопасность и эффективность у пациентов с ГКМП [439–442]. Была продемонстрирована безопасность дизопирамида при применении его с целью снижения обструкции ВТЛЖ; однако безопасность и эффективность препарата при ФП изучены недостаточно [157, 443]. В Соединенных Штатах Америки одобрен к применению дронедарон — антиаритмическое средство, сходное с амиодароном, однако он не имеет в составе молекулы йода и при длительном применении является менее токсичным. Данные, свидетельствующие об эффективности применения дронедарона, а также флекаинида и пропафенона у пациентов с ГКМП, отсутствуют. В Исследовании купирования сердечной аритмии (CAST; Cardiac Arrhythmia Suppression Trial) была выявлена связь приема препаратов класса Iс с повышенной смертностью среди пациентов с ИБС [444]. Таким образом, данные средства следует с осторожностью назначать пациентам с ГКМП, а их применение у пациентов с ИБС следует ограничить. Лечение трепетания предсердий у пациентов с ГКМП аналогично лечению при других заболеваниях (в том числе и применение радиочастотной абляции).
Долгосрочная эффективность радиочастотной абляции у пациентов с ГКМП в сравнении с антиаритмическими препаратами считается установленной. Очевидно, что частота ранней эффективности и осложнений сходна для пациентов с ГКМП и пациентов с другими заболеваниями сердца, а также пациентов без признаков какойлибо сердечной патологии [63–65, 445]. Таким образом, радиочастотная абляция может иметь серьезное значение в лечении ФП, однако необходимо продолжение исследований. У пациентов с ФП была продемонстрирована ограниченная эффективность операции «лабиринт» [446], однако вопрос о том, показано ли проведение операции «лабиринт» в профилактических или лечебных целях у пациентов во время выполнения других операций с открытой грудной клеткой (например, септальной миэктомии), остается открытым.
7. Другие вопросы
7.1. Рекомендации: беременность/роды
Класс I
1. У женщин с ГКМП при отсутствии симптомов заболевания или их адекватного контроля с помощью бетаблокаторов терапию следует продолжать во время беременности; однако рекомендуется уделять большое внимание плоду ввиду возможного развития у него брадикардии, а также других осложнений [41, 140, 447, 448] (уровень достоверности С).
2. Пациентам с ГКМП (отцу или матери) при планировании беременности рекомендуется проведение генетической консультации (уровень достоверности С).
3. У беременных женщин с ГКМП и признаками обструкции ВТЛЖ в покое или при провокационной пробе (50 мм рт.ст. и более) и/или симптомами со стороны сердечнососудистой системы, которые не удается контролировать с помощью медикаментозной терапии, наблюдается повышенный риск; пациентки данной группы должны находиться под наблюдением квалифицированных в данном вопросе акушеровгинекологов (уровень достоверности С).
4. Диагноз ГКМП у женщин при бессимптоматическом течении не является противопоказанием к беременности, однако пациенток данной группы следует наблюдать ввиду возможных осложнений (уровень достоверности С).
Класс IIа
1. Женщинам с контролируемым течением ГКМП (легкое и умеренное проявление симптоматики) беременность не противопоказана, однако матери и плоду рекомендуется находиться под наблюдением акушерагинеколога, включая проведение пренатального обследования и обследования состояния сердечнососудистой системы (уровень достоверности С).
Класс III: вред
1. У женщин с прогрессирующими симптомами сердечной недостаточности на фоне ГКМП беременность связана с повышенным риском развития осложнений/смертности (уровень достоверности С).
Согласно имеющимся данным, беременность и роды у женщин с ГКМП протекают благополучно с минимальным риском развития осложнений. Частота материнской смертности чрезвычайно низкая и, как правило, связана с прогрессирующим течением заболевания [449]. Тем не менее как перед зачатием, так и во время беременности тщательное обследование матери и плода не перестает быть столь важным. Как правило, необходимости в проведении специальных медицинских мероприятий, в том числе кесаревого сечения, нет. Следует обратить внимание, что женщины с прогрессирующим течением заболевания, включая прогрессирующую сердечную недостаточность, тяжелые нарушения диастолической функции, эпизоды ВТ, НЖТ, а также развитие обструкции ВТЛЖ тяжелой степени, должны находиться под наблюдением медицинской бригады, специализирующейся на ведении беременных женщин с высоким риском развития осложнений у матери/плода с обязательным привлечением кардиолога. Беременным женщинам с ГКМП, у которых наблюдается эффект от применения лекарственных средств (бетаблокаторов, верапамила и дизопирамида), рекомендуется продолжать лечение с параллельным тщательным мониторингом состояния матери и плода [157]. Всем женщинам детородного возраста с ГКМП крайне важно получить генетическую консультацию о возможных рисках беременности на фоне ГКМП до зачатия: при необходимости рекомендуется воздержаться от беременности. Тщательное наблюдение рекомендуется в первые 24 часа после родов, поскольку вследствие перераспределения жидкостей в организме на фоне гипертрофированного левого желудочка имеется риск развития острого отека легких, достаточно сложного для лечения.
7.2. Профессиональная пригодность
В 2002 г. Федеральной администрацией по безопасности автомобильных перевозок Министерства транспорта США (US Department of Transportation Federal Motor Carrier Safety Administration) были опубликованы Рекомендации кардиологического консультативного комитета по медицинскому обследованию водителей транспортных средств (Cardiovascular Advisory Panel Guidelines for the Medical Examination of Commercial Motor Vehicle Drivers). В рекомендациях указывается, что «в случае несомненного диагноза ГКМП лицам запрещается выдавать водительские права для вождения коммерческого транспортного средства независимо от наличия проявлений заболевания…» [450, с. 83]1. Несмотря на критику данных ограничений, рекомендации пересмотрены не были.
Федеральной авиационной администрацией (Federal Aviation Administration) были определены критерии дисквалификации летчиков с сердечнососудистыми заболеваниями. В настоящее время диагноз ГКМП считается противопоказанием к выдаче лицензии высшего класса коммерческим летчикам ввиду непредсказуемого риска осложнения течения заболевания в условиях полета [452].
8. Необходимость дальнейших исследований
Несмотря на достигнутый успех и продолжающийся прогресс в понимании этиологических и патофизиологических аспектов ГКМП, а также определенных аспектов лечения заболевания, более глубокое изучение фундаментальных клинических основ ГКМП позволит добиться улучшения исходов заболевания у пациентов. Рабочей группой Национального института патологии сердца, легких и крови (National Heart, Lung and Blood Institute) в 2010 г. были определены приоритеты исследований ГКМП.
8.1. Определение причины ГКМП
За последние 20 лет были достигнуты значительные результаты в изучении генетических мутаций, вызывающих ГКМП. Современная медицина насчитывает более 1400 мутаций, возникающих первично, по крайней мере в 8 генах, кодирующих белковые компоненты саркомера. Несмотря на это, у значительного числа пациентов, имеющих клинические признаки ГКМП, генетические нарушения не определяются. У пациентов без генетических мутаций может наблюдаться гипертрофия ЛЖ, характерная для других генетических (или негенетических) патологий, имеющих характерные морфологические признаки, подобные ГКМП, однако с отличными от ГКМП патофизиологическими аспектами и клиническими исходами. Определение причины (причин) ГКМП у пациентов без мутаций важно для правильного понимания механизмов, лежащих в основе ремоделирования структуры сердца, и определения целесообразности применения у пациентов данной группы клинических рекомендаций по лечению ГКМП. Приветствуется возможность обобщения данных из различных регистров.
8.2. Определение связи между генотипом и фенотипом
Появление новых методов секвенирования обеспечивает уникальные возможности определения точной мутации у большинства пациентов с ГКМП. Эта информация может расширить наше понимание о связи между генотипом и фенотипом ГКМП, знаний о которой пока что еще недостаточно для полного понимания природы заболевания. Направление будущих исследований по определению геновмодуляторов (например, генов, влияющих на клиническую экспрессию) и влияния окружающей среды позволит расширить понимание сигнальных путей, которые отвечают за фенотипическую экспрессию ГКМП и связанных с ней симптомов. Исследования также могут помочь в определении новых терапевтических мишеней, воздействие на которые позволит модифицировать возможные последствия мутаций гена саркомера и, таким образом, развитие заболевания можно будет отсрочить или даже предотвратить.
8.3. Лечение и оценка состояния генотипически положительных/фенотипически отрицательных родственников с ГКМП
Генетическое консультирование семей с ГКМП повысило уровень выявления генотипически положительных/фенотипически отрицательных пациентов с ГКМП. Несмотря на это, остается достаточно много актуальных вопросов, касающихся течения заболевания у пациентов данной группы, в том числе вопросов относительно определения факторов, оказывающих влияние на продолжительность бессимптомного течения заболевания, вероятности клинической диагностики во время скрининга с проведением эхокардиографического исследования (или МРТ), риска ВСС и определения графика периодичности проведения клинических скринингов, возможности использования ИКД в качестве меры первичной профилактики, а также возможности занятий соревновательными видами спорта. Для разработки соответствующих рекомендаций по лечению пациентов из этой все возрастающей подгруппы необходимы данные длительных наблюдений. Кроме того, с накоплением информации о сигнальных путях, отвечающих за клинические проявления и ассоциирующихся с мутациями генов белков саркомера, можно ожидать начала проведения исследований эффективности терапевтических методов, направленных на профилактику развития заболеваний у пациентов, которые еще не имеют клинических проявлений.
8.4. Клиническое значение фиброза миокарда
Фиброз миокарда при ГКМП возникает вследствие расширения интерстициального матрикса и замещения ткани миокарда фиброзной тканью (что обусловлено микрососудистой ишемией, а также другими факторами). У пациентов с клинически выраженной ГКМП наблюдается повышение метаболических биомаркеров коллагена в сыворотке, что может быть подтверждено и результатами гистологического исследования. Последние исследования, проведенные на экспериментальных моделях ГКМП, демонстрируют, что изменения внеклеточного матрикса предшествуют появлению признаков гипертрофии и могут способствовать развитию диастолической дисфункции [18]. Решение вопросов о том, могут ли меры по профилактике расширения интерстициального матрикса и замещения ткани миокарда фиброзной тканью позволить модифицировать течение ГКМП и уменьшить частоту развития отдаленных осложнений, таких как прогрессирующая сердечная недостаточность, требует проведения исследований.
Развитие фиброзной ткани и рубцевание диагностируются (in vivo) с помощью МРТ с контрастированием препаратами, содержащими гадолиний. Однако с целью более совершенного понимания взаимосвязи между ПНГ, развитием фиброза и клиническим исходом (в том числе развитием тахиаритмий и ВСС) требуется проведение дальнейших исследований.
8.5. Методы лечения, направленные на непосредственную модификацию патофизиологических аспектов течения ГКМП
Наиболее часто применяемые лекарственные препараты у пациентов с ГКМП (бетаадреноблокаторы, блокаторы кальциевых каналов, дизопирамид) оказывают неспецифическое воздействие на нарушение параметров гемодинамики у пациентов с ГКМП, например снижая сократительную способность миокарда и уменьшая степень сужения выносящего тракта. Как уже отмечалось ранее, с целью разработки более эффективных и целенаправленных методов лечения требуется более ясное понимание связи между молекулярными основами патофизиологии и исходов ГКМП [453]. Например, исследование фундаментальных биофизических дефектов, возникающих в результате различных мутаций в белках саркомера, оценка энергетических потребностей сердца у пациентов с ГКМП, а также оценка роли ишемии миокарда могут привести к разработке новых терапевтических методов, которые позволят модифицировать течение заболевания.
8.6. Уточнение стратификации риска ВСС
Как уже отмечалось в настоящих рекомендациях, в стратификации риска ВСС у пациентов с ГКМП успешно применяются определяемые на сегодня клинические маркеры, которые помогают в составлении рекомендаций по профилактическому применению ИКД. Однако у определенных пациентов при применении существующего алгоритма стратификации риска ВСС имеется риск двойственной трактовки имеющихся маркеров, поэтому остается необходимость определения дополнительных и более чувствительных/специфических факторов риска. Более того, ВСС иногда встречается у пациентов с низким риском при отсутствии очевидных факторов риска. Обобщение данных крупных когорт из различных центров с тщательной их клинической и генетической детализаций, а также с учетом данных, касающихся образа жизни пациента, могут облегчить и оптимизировать процедуру стратификации риска ВСС и позволят применять ИКД более эффективно.
8.7. Сравнительная оценка методов иссечения межжелудочковой перегородки
Применение чрескожных методов устранения сужения выносящего тракта у пациентов с ГКМП стало возможным после разработки процедуры этаноловой септальной абляции. Однако увеличение частоты развития желудочковых аритмий после данной процедуры несколько ослабило энтузиазм специалистов относительно данного метода лечения, результатом которого должно было быть достижение уменьшения симптомов заболевания, уменьшения частоты развития осложнений у пациентов, а также затрат на лечение со стороны органов здравоохранения. При выборе между данным методом лечения и миэктомией необходима тщательная оценка данных о видах и частоте развития неблагоприятных исходов после этаноловой септальной абляции, а также тщательная оценка возможной связи данных явлений с самой процедурой, анатомическим субстратом гипертрофии, сопутствующей ишемической болезнью сердца, другим сопутствующим заболеванием или пожилым возрастом. Более того, для сравнения частоты смертельных исходов, связанных с ГКМП, мог бы оказаться полезным анализ регистров наблюдений. Подобные сравнения ранних и отдаленных исходов у пациентов после проведения этаноловой септальной абляции или операции миэктомии могли бы способствовать рациональному использованию данных методов и купированию симптоматики, а также улучшению исходов у пациентов.
8.8. Методы лечения и профилактики ФП и связанных с ней рисков
ФП является частой причиной инвалидности и смертности среди пациентов с ГКМП. Антикоагулянтная терапия широко используется у пациентов с иными причинами ФП и, скорее всего, показана пациентам с пароксизмальной, хронической и персистирующей ФП на фоне ГКМП. Следует ли применять антикоагулянтную терапию у пациентов с ГКМП и высоким риском развития ФП, остается неясным. Кроме того, требует уточнения сравнительная эффективность противоаритмических средств, радиочастотной абляции и операции «лабиринт».
Коллектив
Американское общество кардиологии (American College of Cardiology Foundation, FACC)
Дэвид Р. Холмс мл., MD, член Американской коллегии кардиологии (FACC; Fellow of the American College of Cardiology), президент
Джон С. Льюин, MD, старший администратор
Джанет Райт, MD, член Американской коллегии кардиологии (FACC, Fellow of the American College of Cardiology), старший вицепрезидент, отдел науки и качества
Шарлин Мэй, старший управляющий, отдел науки и клинической политики
Американское общество кардиологии (American College of Cardiology Foundation, FACC)/Американская ассоциация кардиологов (American Heart Association, АНА)
Лиза Брэдфильд, САЕ, директор, отдел науки и клинической политики
Сью Келлер, BSN, магистр в области общественного здравоохранения (MPH, Master Degree in Public Health), старший специалист, отдел доказательной медицины
Джессе М. Уэлш, специалист, отдел науки и клинической политики
Американская ассоциация кардиологов (American Heart Association, АНА)
Ральф Л. Сакко, MS, MD, член Американской академии среднего медицинского образования (FAAN, Fellow of the American Academy of Nursing), FAHA, президент
Нэнси Браун, старший администратор
Роуз Мэри Робертсон, MD, член Американской ассоциации кардиологии (FAHA, Fellow of American Heart Association)
Гэйл Р. Уитмэн, PhD, RN, член Американской ассоциации кардиологии (FAHA, Fellow of American Heart Association), FAAN (член Американской академии среднего медицинского образования (FAAN, Fellow of the American Academy of Nursing), старший вицепрезидент, бюро научных операций
Марк Д. Стюарт, магистр в области общественного здравоохранения (MPH, Master Degree in Public Health), научный и медицинский советник, бюро научных операций
Джоди Хандли, менеджер по производству, научные издания, бюро научных операций
Члены рабочей группы: Bernard J. Gersh, Barry J. Maron, Robert O. Bonow, Towbin, James E. Udelson and Clyde W. Yancy Nishimura, Steve R. Ommen, Harry Rakowski, Christine E. Seidman, Jeffrey A., Joseph A. Dearani, Michael A. Fifer, Mark S. Link, Srihari S. Naidu, Rick A.
Перевод с англ. Е. Куща
Оригинал руководства опубликован в Circulation, 2011, 124, е783е831
_______________________________________________________________________________
1 Дабигатран не рекомендуется к применению у пациентов с искусственными клапанами сердца, заболеваниями клапанов со значительным нарушением их гемодинамической функции, поздними стадиями печеночной недостаточности, а также тяжелой почечной недостаточностью (клиренс креатинина < 15 мл/мин) [432].
2 Федеральная администрация по безопасности автомобильных перевозок определяет коммерческое транспортное средство как транспортное средство или комбинацию транспортных средств, которые используются в коммерческих перевозках пассажиров или грузов, при условии, что транспортное средство:
а) имеет полную массу автопоезда (тягача с прицепом) ≥ 11 794 кг (≥ 26 001 фунта), включая прицепные единицы с полной массой автомобиля ≥ 4536 кг (10 000 фунтов), или
б) имеет полную массу автомобиля ≥ 11 794 кг (≥ 26 001 фунта), или
в) рассчитано на перевозку ≥ 16 пассажиров, включая водителя, или
г) любого размера и используется для транспортировки опасных материалов согласно определению Федеральной администрации по безопасности автомобильных перевозок [451].
Список литературы находится в редакции