Газета «Новости медицины и фармации» 16 (467) 2013
Вернуться к номеру
Особенности течения лимфогранулематоза при ВИЧ-инфекции
Авторы: Разнатовская Е.Н., Гречка Ю.Ю. - Запорожский государственный медицинский университет; Федорец А.В., Михайлова А.А. - Запорожский областной противотуберкулезный клинический диспансер
Рубрики: Семейная медицина/Терапия, Инфекционные заболевания
Разделы: Справочник специалиста
Версия для печати
В статье приведен клинический случай лимфогранулематоза при ВИЧинфекции. На основании детального изучения медицинской документации больной выделены основные моменты сложности диагностики лимфогранулематоза при ВИЧинфекции, трудности дифференциальной диагностики лимфогранулематоза от ВИЧлимфаденопатии и туберкулезного лимфаденита, установлены особенности течения лимфогранулематоза при ВИЧинфекции в данном случае. Проведенная работа направлена на развитие настороженности у врачей и своевременную диагностику изучаемой патологии.
Лимфогранулематоз (болезнь Ходжкина) — это опухолевое заболевание лимфатической системы, которое впервые описано в 1832 г. Т. Ходжкиным [1, 2, 4, 12].
На сегодня доказано, что лимфогранулематоз является первичным опухолевым заболеванием иммунной системы [9, 10, 14]. Чаще заболевают мужчины в возрасте 15–40 лет [8].
Классически лимфогранулематоз характеризуется прогрессирующим злокачественным течением, для которого характерны: выраженная клиническая симптоматика (волнообразная лихорадка, значительные боли в грудной клетке, в конечностях и суставах, кожные покровы землистожелтого цвета, зуд кожи, увеличение селезенки, профузные ночные поты), увеличение внутригрудных лимфатических желез и одной из групп периферических лимфатических желез шеи (симптом «картофеля в мешках»). Положительная динамика наступает под влиянием лучевой терапии, цитостатических препаратов и гормонов. Дифференциальнодиагностическим признаком является обнаружение клеток Березовского — Штернберга в пунктате [1–3].
Как известно, заболевание ВИЧ — инфекционное, возбудителем является вирус иммунодефицита человека. Оно характеризуется повышенной склонностью к онкологическим заболеваниям [5–7, 13].
По данным литературных источников [6, 7, 11], заболеваемость лимфогранулематозом среди ВИЧположительных пациентов в 5–10 раз выше, чем среди ВИЧотрицательных. При этом лимфогранулематозом могут страдать ВИЧинфицированные пациенты, склонные к лимфопролиферативным заболеваниям. Многие авторы отмечают трудность дифференциальной диагностики лимфогранулематоза, ВИЧлимфаденопатии и туберкулезного лимфаденита [1, 3]. Поэтому диагноз устанавливается на поздней стадии.
Цель работы: продемонстрировать сложность диагностики и особенности течения лимфогранулематоза при ВИЧинфекции.
Материал и методы
В статье приводится описание клинического случая лимфогранулематоза при ВИЧинфекции.
Клинический случай
Больная М., 23 года, поступила в терапевтическое отделение общей лечебной сети с диагнозом «плевропневмония», получила курс неспецифической антибактериальной терапии (НАБТ). После контрольного рентгенологического обследования отмечалась отрицательная динамика. Больной проведено дообследование на наличие ВИЧинфекции, результат положительный. Учитывая полученные данные, больная консультирована инфекционистом. Установлен диагноз: В20.0, после чего пациентка была переведена в специализированное учреждение для проведения основного курса лечения.
При проведении ретроспективного анализа рентгенограмм установлено, что за 5 месяцев до поступления в терапевтическое отделение общей лечебной сети у больной отмечались накопление жидкости в плевральных полостях (справа до III ребра, слева до IV ребра), легочной рисунок усилен за счет интерстициального компонента, корни расширены. Из анамнеза заболевания установлено, что за этот период больная отмечала увеличение периферических лимфатических желез (больше слева) в затылочной, шейной, надключичной и подмышечных группах.
В стационаре центра СПИД больной проведен еще один курс НАБТ и консультация фтизиатра. Установлен диагноз: туберкулез внутригрудных, забрюшинных и периферических лимфатических желез, полисерозит (двухсторонний экссудативный плеврит, перикардит), В20.0, IV клиническая стадия. Назначена противотуберкулезная химиотерапия и гормонотерапия (преднизолон). На фоне лечения через 2 месяца у больной отмечалась положительная рентгенологическая динамика, которая проявлялась в уменьшении как внутригрудных, так и периферических лимфатических желез, снижение количества выпота в плевральных полостях и перикарде. При этом антиретровирусная терапия (АРТ) и биопсия периферических лимфатических желез не проводились.
Больная выписана в противотуберкулезный диспансер по месту жительства, где продолжала получать противотуберкулезную химиотерапию без гормонотерапии в условиях дневного стационара. Вследствие этого через 2 месяца после контрольного клиникорентгенологического обследования установлена отрицательная динамика, которая проявлялась генерализованной лимфаденопатией и полисерозитом. Учитывая это, больной назначено противотуберкулезное лечение по категории 2 как неудача лечения.
Следует отметить, что у больной на всем протяжении лечения отмечались такие изменения в анализах крови: повышенное количество эозинофилов до 62 %, лейкоцитоз до 29 109, признаки гиперкоагуляции. В анализе плевральной жидкости отмечались: повышение белка до 33 г/л, реакция Ривальта положительная, эритроцитов — 1/3, лимфоцитоз до 97 %, атипичные клетки и микобактерии туберкулеза (МБТ) обнаружены не были. В анализе мокроты при многократном исследовании МБТ и пневмоцисты обнаружены не были.
Через 5 месяцев от установления диагноза туберкулеза проведено ультразвуковое исследование (УЗИ) органов брюшной и грудной полостей, в результате чего выявлены такие патологические изменения: увеличение в размерах селезенки с мелкозернистой паренхимой; в области ворот печени, селезенки и по ходу верхней брыжеечной артерии множественные, различной величины лимфатические железы с ровными, четкими контурами; увеличенные шейные, затылочные и подмышечные лимфатические железы; двухсторонний экссудативный плеврит, экссудативный перикардит.
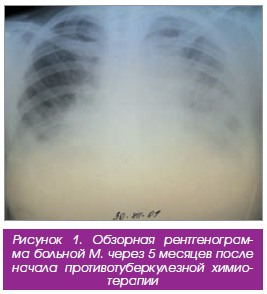
На обзорной рентгенограмме (рис. 1) отмечались: двухсторонний экссудативный плеврит, перикардит, расширение тени средостения.
Через 3 недели после проведения УЗИ больная консультирована гинекологом. Установлен диагноз: генитальный герпес, новообразование левой молочной железы.
Учитывая данные дообследования, патология левой молочной железы обусловлена лимфостазом.
Обсуждение клинического случая и выводы
Из приведенного клинического случая видно, что, бесспорно, дифференциальная диагностика лимфогранулематоза, ВИЧлимфаденопатии и туберкулезного лимфаденита очень затруднительна. Тем более что затруднял диагностику и смазывал рентгенологическую картину состояния средостения сопутствующий полисерозит (двухсторонний экссудативный плеврит, перикардит), лимфостаз левой молочной железы. Но при этом наблюдалось и отсутствие настороженности врачей, что повлекло за собой несвоевременное дообследование больной:
1) несвоевременное выявление патологии как внутригрудных, так и периферических лимфатических желез, поскольку еще в терапевтическом отделении общей лечебной сети до начала лечения плохо собран анамнез и не проведен ретроспективный анализ рентгенограмм. Так, у больной до поступления в стационар увеличение периферических лимфатических желез отмечалось на протяжении длительного времени, в течение 5 месяцев рентгенологически на фоне двухстороннего экссудативного плеврита отмечалось расширение корней легких;
2) при наличии диагноза В20.0, IV клиническая стадия, больной не назначалась АРТ, которая могла дать положительный результат при лечении не только основного заболевания, но и лимфогранулематоза;
3) при установлении диагноза туберкулеза внутригрудных, забрюшинных и периферических лимфатических желез биопсия и гистологическое исследование проведены только через 6 месяцев;
4) отсутствие настороженности в том, что на фоне гормонотерапии отмечалась положительная динамика, а при ее отсутствии — отрицательная, с нарастанием генерализованной лимфаденопатии и полисерозита;
5) при наличии генерализованной лимфаденопатии — позднее проведение УЗИ брюшной полости, при котором отмечалось увеличение селезенки и внутрибрюшных лимфатических желез.
1. Воробьев А.И. Принципы дифференциальной диагностики зрелоклеточных лимфатических опухолей [Текст] / А.И. Воробьев, Е.И. Яхина, Р.С. Самойлова // Тер. архив. — 1995. — № 67. — С. 37.
2. Воробьев А.И. «Старые» и «новые» опухоли лимфатической системы [Текст] / А.И. Воробьев и др. // Тер. архив. — 2000. — № 7. — С. 913.
3. Лорие Ю.Ю. Опухолевая прогрессия и вопросы биологии лимфогранулематоза [Текст] / Ю.Ю. Лорие // Тер. архив. — 2000. — № 7. — С. 7680.
4. Трапезников Н.Н. Справочник по онкологии [Текст] / Н.Н. Трапезников, И.В. Поддубная, Т.И. Артамонов — М.: Каппа, 1996. — 624 с.
5. Berenguer J. Characteristics and outcomes of AIDSrelated Hodgkin lymphoma before and after the introduction of highly active antiretroviral therapy [Теxт] / J. Berenguer [et al.] // J. Acquir. Immune Defic. Syndr. — 2008. — Vol. 47. — P. 422428.
6. Bonnet F. Changes in Cancer Mortality among HIVInfected Patients: The Mortalité 2005 Survey [Теxт] / F. Bonnet [et al.] // Clinical Infectious Diseases. — 2009. — Vol. 48. — Р. 633639.
7. Carbone A. HIVassociated Hodgkin lymphoma [Теxт] / A. Carbone [et al.] // Curr. Opin. HIV AIDS. — 2009. — Vol. 4(1). — P. 310.
8. Foss H.D. Hodgkin lymphoma. Classification and pathogenesis [Теxт] / H.D. Foss, N. Marafioti, H. Stein // Pathologe. — 2000. — Vol. 21. — Р. 113123.
9. Poppema S. Immune escape mechanisms in Hodgkin’s disease [Теxт] / S. Poppema [et al.] // Ann. Oncol. — 1998. — Vol. 9. — Р. 2124.
10. Poppema S. Immunology of Hodgkin’s disease [Теxт] / S. Poppema // Baillieres Clin. Haematol. — 1996. — Vol. 9. — Р. 447457.
11. Schuiz T.F. HIV infection and neoplasia [Теxт] / T.F. Schuiz, C.H. Boshoff, R.A. Weiss // Lancet. — 1996. — Vol. 348. — Р. 587591.
12. Schwartz R.S. Hodgkins disease — time for a change [Теxт] / R.S. Schwartz // New Engl. J. Med. — 1997. — Vol. 337. — Р. 495496.
13. Tavani A. Medical history and risk of Hodgkin’s and nonHodgkin’s lymphomas [Теxт] / A. Tavani [et al.] // Eur. J. Cancer Prev. — 2000. — Vol. 9. — Р. 5964.
14. Jox A. Hodgkins disease biology: recent advances [Теxт] / Jox A., Wolf J., Diehe V. // Hamatol. Oncol. — 1997. — Vol. 15. — Р. 165171.