Газета «Новости медицины и фармации» Гастроэнтерология (478) 2013 (тематический номер)
Вернуться к номеру
Еще раз о функциональной диспепсии
Авторы: Руденко Н.Н., Томаш О.В., Дорофеев А.Э., Томаш Л.А., Сибилев А.В. - Донецкий национальный медицинский университет им. М. Горького; Шальнева О.А. - Дорожная больница ст. Луганск
Рубрики: Гастроэнтерология
Разделы: Справочник специалиста
Версия для печати
Диспепсия является одним из симптомов, наиболее часто встречающихся в повседневной медицинской практике. В разных странах от 7 до 40 % жителей регулярно испытывают диспептические явления. При этом самое тщательное обследование не выявляет у большинства из них органических заболеваний, что делает правомочным диагноз функциональной диспепсии (ФД; код К.30 по МКБ10). В настоящее время под функциональной диспепсией понимается как связанный с приемом пищи, так и не зависящий от него симптомокомплекс, который включает в себя боль или дискомфорт в эпигастральной области, тяжесть после еды и раннее насыщение (Mearin F., Calleja J.L., 2012). Достаточно часто ФД сопровождается тошнотой, рвотой, отрыжкой, вздутием и жжением в эпигастрии.
Хотя ФД — функциональное заболевание, она нарушает физические, психические и социальные аспекты качества жизни. Степень его снижения при этой патологии близка к таковой у пациентов с астмой и воспалительными заболеваниями кишечника. Следует отметить, что ФД — длительно текущее хроническое заболевание. При 10летнем наблюдении полностью исчезли симптомы только у 10 % пациентов (Olafsdottir L.B. et al., 2010).
Диагноз ФД выставляется в соответствии с Римскими критериями III (2006). При этом указывается, что обязательно должны отсутствовать органические, системные или метаболические заболевания, которые могли бы сопровождаться аналогичными проявлениями. В современной классификации клинические формы ФД сведены к 2 вариантам: постпрандиальному дистресссиндрому (ПДС) и эпигастральной боли (ЭБ). Изолированная ЭБ встречается примерно у четверти пациентов с ФД, а ПДС — у половины. У остальных отмечаются признаки обоих вариантов, причем у части больных возможна трансформация одной формы ФД в другую. У 15–30 % пациентов ФД сочетается с другими функциональными заболеваниями желудочнокишечного тракта (ЖКТ), особенно с синдромом раздраженного кишечника (СРК)), а также с гастроэзофагеальной рефлюксной болезнью (Tack J. et al., 2006; Miwa H. et al., 2011).
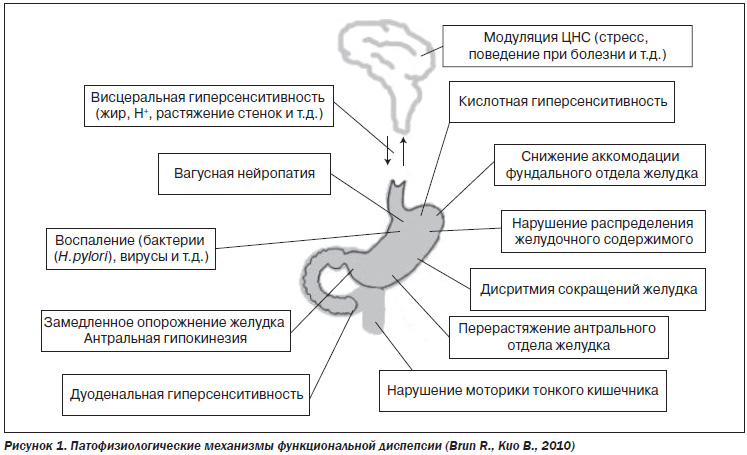
Этиопатогенетические причины и механизмы ФД весьма разнообразны (рис. 1), что в определенной степени позволяет рассматривать ее как собирательное понятие.
В отличие от других кислотозависимых заболеваний при данной патологии имеет место не столько гиперсекреция HCl, сколько повышенная чувствительность двенадцатиперстной кишки (ДПК) к попадающей в нее кислоте. Это может быть связано с ускоренной желудочной эвакуацией, сниженной ощелачивающей способностью ДПК либо висцеральной гиперчувствительностью. Важную роль в патогенезе ФД играют разнообразные нарушения моторики: замедление желудочной эвакуации, недостаточное растяжение тела желудка и антрального отдела при поступлении пищи (аккомодация), дискоординация антродуоденоеюнальной моторики, сохранение перистальтики проксимального отдела желудка в постпрандиальный период. Достаточно велико значение и нарушенного взаимодействия автономной и центральной нервной систем. К патогенетическим факторам ФД относят генетическую предрасположенность, инфекцию (как Helicobacter pylori (Hp), так и кишечные инфекции), хроническое воспаление, психосоциальные факторы. Следует отметить, что четкая взаимосвязь между патогенетическим механизмом и клиническими проявлениями ФД отсутствует (Oustamanolakis P., Tack J., 2012).
Поскольку синдром диспепсии не является специфичным, диспептические симптомы можно трактовать как проявление ФД только при исключении всех возможных органических причин! Таким образом, эта патология, как и любое другое функциональное заболевание, является диагнозом исключения. Поэтому нозологическая диагностика этого синдрома строится прежде всего на верификации заболеваний, входящих в круг органической диспепсии (эрозивноязвенные поражения гастродуоденальной зоны, рак желудка, гастроэзофагеальная рефлюксная болезнь (ГЭРБ), хронический панкреатит и рак поджелудочной железы, желчнокаменная болезнь, хронический холецистит, дискинезия желчного пузыря). Необходимо также помнить о возможности вторичного нарушения моторики верхних отделов ЖКТ (например, гастропарез при сахарном диабете, пищеводная дисмоторика при системной склеродермии). Только убедившись в отсутствии этой патологии, можно вести речь о ФД. Следует отметить, что обнаружение Hр при отсутствии эндоскопических изменений не противоречит диагнозу ФД.
Также необходимо обращать внимание на наличие так называемых симптомов тревоги (alarm symptoms), или «красных флагов» (red flags). Их обнаружение исключает диагноз ФД и требует проведения тщательного диагностического поиска с целью выявления более серьезного органического заболевания. К таким симптомам относятся лихорадка, дисфагия, частая рвота, гепатоспленомегалия, лимфоаденопатия, пальпируемые образования в брюшной полости, примесь видимой крови в кале, немотивированное похудение, анемия, лейкоцитоз, повышение СОЭ, семейный онкологический анамнез (особенно рака желудка), манифестация симптомов в возрасте старше 40 лет.
При обследовании больных в обязательном порядке необходимо проводить клинический и биохимический анализы крови, ЭФГДС, диагностику хеликобактерной инфекции (быстрый уреазный либо дыхательный тест; возможно определение антител). Большинству пациентов также показаны исследование кала на скрытую кровь и сонография органов брюшной полости. Отдельным больным может быть необходима рентгеноскопия с взвесью сульфата бария, компьютерная томография, исследование кала на паразитов. Теоретически возможное определение желудочной аккомодации и эвакуации весьма проблематично в рутинной клинической практике (Miwa H. et al., 2011).
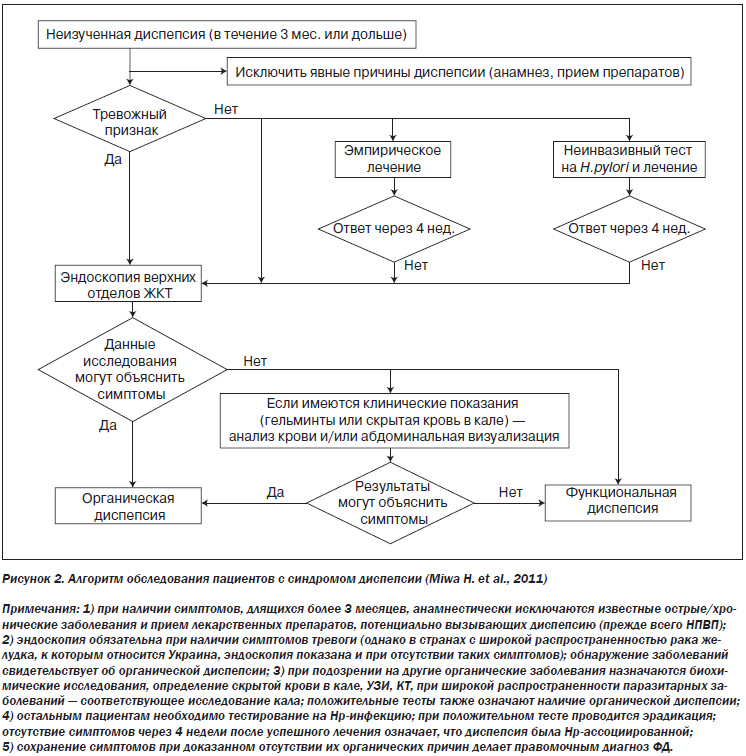
В 2011 году Азиатский консенсус по ведению больных с ФД предложил достаточно простой и эффективный алгоритм обследования пациентов с синдромом диспепсии (Miwa H. et al., 2011) (рис. 2).
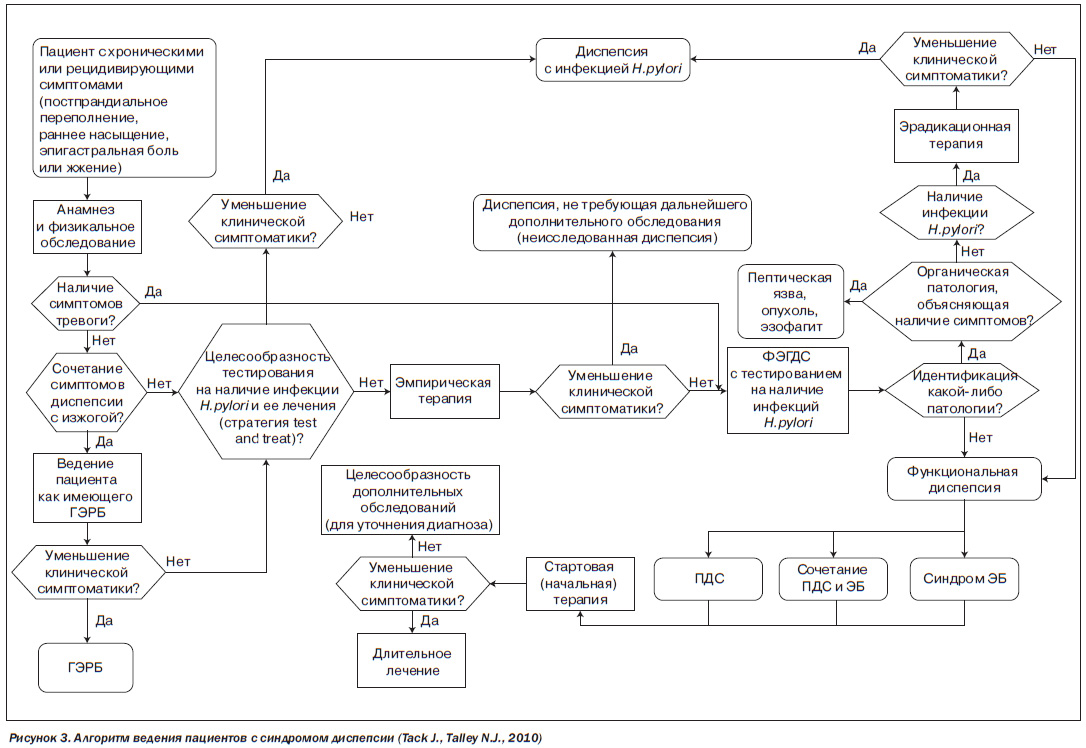
Он во многом сходен с диагностической тактикой, рекомендованной годом ранее Римским фондом (Tack J., Talley N.J., 2010) (рис. 3).
Гетерогенность патофизиологических механизмов ФД обусловливает разнообразие подходов к ее лечению. Оно представляет собой сложную задачу, поскольку требует комплексного подхода с включением не только тех или иных лекарственных препаратов, но и мероприятий по нормализации образа жизни, режима и характера питания, при необходимости (особенно при персистирующей симптоматике) — психотерапевтических методов. Следует помнить, что диспепсию могут вызывать некоторые медикаменты, особенно нестероидные противовоспалительные препараты (НПВП).
Из столь любимых в национальной гастроэнтерологической практике диетических ограничений в настоящее время доказана лишь эффективность уменьшения содержания животных жиров в рационе (учитывая их способность замедлять желудочную эвакуацию). У отдельных пациентов может быть полезным отказ от индивидуально непереносимых продуктов. В то же время отмечено уменьшение симптоматики на фоне питания рисом с добавлением большого количества специй и перца чили (!) (Gonlachanvit S., 2010).
В метаанализах многочисленных рандомизированных контролируемых исследований (РКИ) показана эффективность целого ряда лекарственных средств в уменьшении клинической симптоматики при ФД: ингибиторов протонной помпы (ИПП), Н2блокаторов, антацидов, прокинетиков, антидепрессантов. Традиционно считалось, что антисекреторные препараты более эффективны для купирования ЭБ, а прокинетики — для лечения ПДС. Однако результаты РКИ последних лет не подтверждают эту точку зрения.
Современные рекомендации по ведению пациентов с ФД предполагают дифференцированный подход к терапии в зависимости прежде всего от Нрстатуса больного. Первым шагом в лечении Нрпозитивного пациента с ФД (а таких в Украине, очевидно, большинство) должна быть эрадикационная терапия, проводимая в соответствии c Маастрихстским консенсусом. Следует отметить, что в странах с незначительной распространенностью Нринфекции эрадикация устраняет симптомы всего у 10 % пациентов. В то же время в странах с широкой инфицированностью хеликобактером (к которым относится и Украина) устранение инфекции ликвидирует симптомы более чем у трети больных ФД (Gwee K.A. et al., 2009). При этом эффективней устраняются эпигастральные жжение/боль (Lan L. et al., 2011). Следует помнить, что и после эрадикации Нр симптомы ФД могут сохраняться или возобновляться в дальнейшем. В этом случае позитивная роль антихеликобактерной терапии заключается в снижении риска пептических гастродуоденальных язв и Нрассоциированного рака желудка. По данным метаанализа Fuccio L. и соавт. (2009), частота последнего при этом подходе уменьшается на 35 %.
В восточном регионе Украины на сегодняшний день сохраняет достаточно высокую эффективность стандартная тройная терапия с кларитромицином (Кл). Напомним, что именно она рекомендована в качестве приоритетной приказом Минздрава Украины № 600 от 03.08.2012 «Про затвердження та впровадження медикотехнологічних документів зі стандартизації медичної допомоги при диспепсії», поскольку ориентировочная распространенность Клрезистентных штаммов Нр в нашей стране в 4 раза ниже метронидазолрезистентных. Из всех имеющихся на национальном рынке фиксированных комбинаций для антихеликобактерной терапии наиболее эффективным является пилобакт нео, который в комбинации с содержащим лактобациллы пробиотиком обеспечивает успешную эрадикацию у 90 % пациентов при 7дневном лечении (Томаш О.В. и соавт., 2012). Опыт наших коллег показывает, что 10–14дневный курс может дать более высокий уровень эрадикации (Передерий В.Г., Ткач С.М., 2012).
В качестве следующего шага в лечении пациентов с сохраняющимися в отсутствие Нр симптомами ФД (он же — первый у исходно Нрнегативных лиц) рекомендована антисекреторная терапия. Экономически более оправдано назначение такой терапии по принципу stepup, т.е. начиная с Н2блокаторов (или даже антацидов). Только при отсутствии эффекта от них следует переходить к ИПП (van Marrewijk C.J. et al., 2009). Эффективность ИПП выше по сравнению с Н2блокаторами только при сочетании ФД с ГЭРБ (Delaney B. et al., 2009); в остальных случаях она сопоставима. Это связано с тем, что при отсутствии выраженной исходной гиперацидности максимальная кислотосупрессия не требуется. Кроме того, ИПП могут замедлять эвакуацию из желудка, что негативно влияет на симптоматику ПДС (Sanaka M. et al., 2010). В нескольких исследованиях, особенно в азиатской популяции, они оказались неэффективными при ФД (Leung W.K. et al., 2007; Miwa H. et al., 2011). В последнее время все чаще высказывается обоснованное мнение о нецелесообразности лечения ФД ИПП. Доказано, что их длительный прием сопровождается развитием клинически значимых побочных эффектов (синдром отмены с возникновением симптоматики даже у исходно здоровых «бессимптомных» лиц; нарушение всасывания Са, Mg, Fe, витамина B12; повышение риска переломов в связи со сниженной минерализацией костной ткани; более частое возникновение кишечных и респираторных инфекций) (Katz M.H., 2010). В связи с этим использование при ФД в качестве стартовой антисекреторной терапии Н2блокаторов представляется более обоснованным и безопасным.
У пациентов, не ответивших на лечение антисекреторными препаратами, могут быть эффективны прокинетики. Целесообразно использовать только препараты, не обладающие экстрапирамидными побочными эффектами: итоприд, мосаприд, домперидон (Giurcan R., Voiosu T.A., 2010). Эффективность прокинетиков близка к эффективности антисекреторной терапии и вызывает улучшение примерно у половины пациентов. К сожалению, на основании клинического варианта ФД (ЭБ или ПДС) невозможно предсказать, какая группа препаратов окажет положительное действие у конкретного больного (Hsu Y.C. et al., 2011). Перспективно использование акотиамида, относящегося к новой группе нормализаторов желудочной аккомодации (Tack J., Janssen P., 2011), который в Украине пока не зарегистрирован.
На любом из этапов лечения, особенно при повышенном уровне тревожности и/или явлениях депрессии, следует рассмотреть целесообразность назначения антидепрессантов и анксиолитиков, которые способны не только повысить порог болевой чувствительности, но и улучшить аккомодацию желудка (Fioramonti J., Bueno L., 2002; Talley N.J. et al., 2010; Miwa H. et al., 2011). В последнее десятилетие накоплен определенный положительный опыт использования при функциональных заболеваниях ЖКТ сертралина — селективного ингибитора обратного захвата серотонина, отличающегося от трициклических антидепрессантов лучшим профилем безопасности и переносимости. Наш опыт свидетельствует о том, что генерический препарат сертралина серлифт уменьшает выраженность клинической симптоматики ФД (прежде всего — абдоминальной боли) у пациентов с явлениями депрессии и повышенной тревожности.
Традиционно используемые в национальной практике различные физиотерапевтические методики подтвердили свою эффективность в ряде исследований наших зарубежных коллег. Так, американские исследователи сообщили о том, что у детей и взрослых чрескожная электростимуляция желудка достоверно снижает выраженность тошноты и рвоты как проявлений ФД и гастропареза (Teich S. et al., 2013). Интересен тот факт, что эти симптомы были исходно резистентны к медикаментозной терапии. Аналогичная электростимулирующая методика, кстати, оказалась эффективной и в лечении пациентов с СРК (Coban Ş. et al., 2013). В китайском исследовании электроакупунктура (как в сочетании с медикаментами, так и изолированно) продемонстрировала мотилинзависимую стимуляцию опорожнения желудка, сопровождавшуюся уменьшением симптомов ФД и улучшением качества жизни пациентов (Guo L.K. et al., 2011).
В нескольких РКИ показана эффективность фитотерапии, особенно традиционных восточных сборов (Miwa H. et al., 2011).
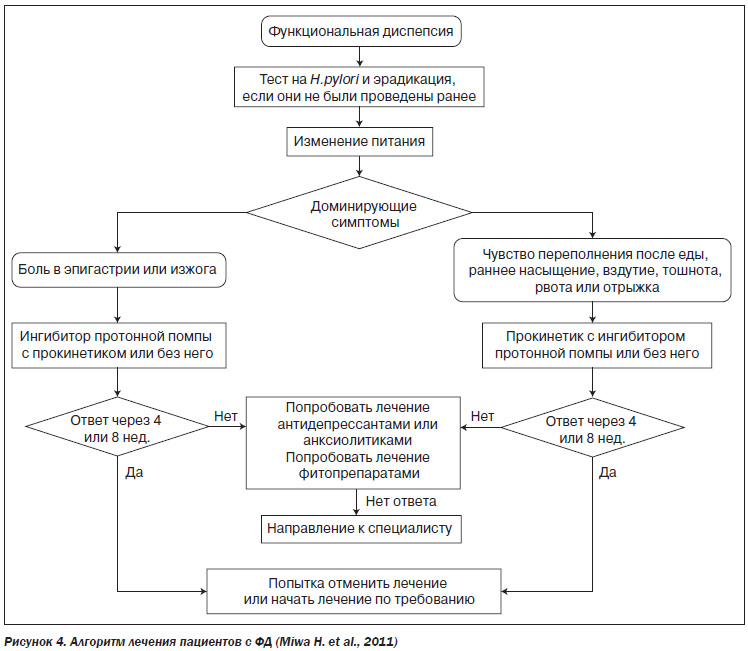
Данная стратегия нашла отражение в предложенном Азиатским консенсусом 2011 года алгоритме лечения больных с ФД (Miwa H. et al., 2011) (рис. 4).
Длительность терапии на каждой ступени (кроме антихеликобактерной) составляет 1–2 мес. При достаточной эффективности она может использоваться и в дальнейшем при возврате симптомов (лечение по требованию). Полное отсутствие эффекта от проводимого лечения заставляет усомниться в правильности поставленного диагноза, в связи с чем могут потребоваться дополнительные диагностические мероприятия.
Таким образом, следует помнить, что ФД — одно из наиболее распространенных заболеваний. Ее верификация требует обязательного исключения органической патологии, а эффективное лечение невозможно без определенной настойчивости, последовательности и взвешенного выбора лекарственных средств.