Газета «Новости медицины и фармации» 11-12 (505-506) 2014
Вернуться к номеру
Случай успешной диагностики и лечения псевдоаневризмы левого желудочка при остром инфаркте миокарда
Авторы: Пархоменко А.Н., Иркин О.И., Лутай Я.М., Вовченко В.Е., Кушнир С.П. - ННЦ «Институт кардиологии имени акад. Н.Д. Стражеско» НАМН Украины, отдел реанимации и интенсивной терапии, г. Киев
Разделы: Клинические исследования
Версия для печати
Статья опубликована на с. 12 (Укр.)
Одним из наиболее грозных и молниеносных осложнений острого Q–инфаркта миокарда (ИМ) является разрыв наружной стенки сердца. Данное осложнение, как правило, ведет к развитию тампонады сердечной сумки, электромеханической диссоциации и быстрой смерти больного. Вероятность наружного разрыва после острого инфаркта миокарда до внедрения реперфузионной терапии составляла 4–6 % [1].
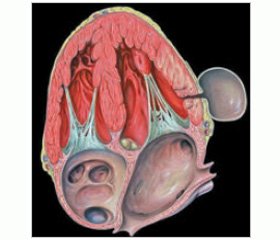
Широкое использование тромболитической терапии и особенно механических методов реперфузии, а также современная стратегия медикаментозного лечения позволили сократить частоту этого осложнения до 0,5–3 % [2–5]. Известными факторами риска разрыва свободной стенки левого желудочка (ЛЖ) являются возраст, женский пол и передняя локализация ИМ [3]. В регистре GRACE риск разрыва сердца был выше также у пациентов с исходно высокой частотой сердечных сокращений, низким систолическим артериальным давлением (АД) и перенесших острое нарушение мозгового кровообращения. Маркером разрыва миокарда является также значительное повышение исходного уровня С-реактивного белка [6]. В то же время использование первичной ангиопластики, низкомолекулярных гепаринов и бета-адреноблокаторов в течение первых 24 часов, а также ИМ в анамнезе ассоциировались с меньшей вероятностью развития данного осложнения [4]. Как правило, разрыв свободной стенки ЛЖ манифестирует в течение первой недели от развития острого инфаркта миокарда. Однако не каждый разрыв наружной стенки миокарда заканчивается летально. Клиническая картина зависит от объема и скорости поступления крови в полость перикарда. Подострые варианты разрыва встречаются примерно в трети случаев и характеризуются повторными поступлениями небольшого количества крови в полость перикарда через прикрывающийся дефект свободной стенки ЛЖ [7]. В таком случае быстрое хирургическое вмешательство может спасти жизнь пациенту. Постепенное развитие патологического процесса возможно также при условии образования спаек между наружным и внутренним листками перикарда. Вследствие этого возникает полость, ограниченная перикардиальными спайками, что в случае наружного разрыва препятствует развитию тампонады сердца (рис. 1)./12_u/12_u.jpg)
Подобный механизм является основой для формирования псевдоаневризмы ЛЖ. Аневризматический мешок псевдоаневризмы состоит из перикарда, ограниченного спайками, и остатков разорвавшейся стенки ЛЖ. Полость псевдоаневризмы увеличивается в размерах в связи с постоянным поступлением крови, поэтому по объему иногда она может превышать объем ЛЖ. Учитывая выраженную турбулентность и снижение скорости кровотока в полости псевдоаневризмы, по краям ее, как правило, происходит образование тромба. Псевдоаневризма чаще развивается при инфаркте миокарда задней локализации [8]. В то же время, по данным David и соавт., разрывы миокарда с формированием псевдоаневризмы наиболее часто встречаются при боковой локализации инфаркта [9].
В большинстве случаев псевдоаневризмы обнаруживают у асимптомных пациентов после перенесенного ИМ при плановом проведении эхокардиографии (ЭхоКГ) или при обследовании пациентов по поводу прогрессирования сердечной недостаточности, нарушений сердечного ритма, эмболий или стенокардии. В настоящее время именно эхокардиография (трансторакальная или трансэзофагеальная) является основным методом диагностики псевдоаневризм [10]. Однако иногда это осложнение обнаруживают при проведении компьютерной томографии, вентрикулографии, магнитно-резонансной томографии или интраоперационно при проведении аортокоронарного шунтирования [11]. Псевдоаневризмы внешне могут быть похожи на истинные аневризмы, что может представлять определенные трудности при диагностике. Чаще всего только псевдоаневризмы небольшого размера совместимы с жизнью. При диагностике таких псевдоаневризм регистрируется, как правило, тонкий перешеек.
При псевдоаневризме одна из стенок ЛЖ состоит только лишь из тромботических масс и перикарда, поэтому риск ее разрыва очень велик и составляет, по данным разных исследований, от 30 до 45 % [12]. Причем разрыв стенки может произойти в любой момент и предугать его развитие не представляется возможным. Поэтому в большинстве случаев при псевдоаневризме выбирают хирургическую тактику лечения. В целом ведение пациентов представляется следующим образом:
–– при диагностике псевдоаневризмы в течение первых 2–3 месяцев от развития острого ИМ необходимо безотлагательное проведение хирургического вмешательства, так как риск разрыва очень велик;
–– при диагностике псевдоаневризмы через год и более после ИМ выбор тактики определяется симптоматикой заболевания [13], размером псевдоаневризмы и наличием противопоказаний для проведения хирургического вмешательства.
Пациенты с хроническими асимптомными псевдоаневризмами диаметром менее 3 см и без склонности к увеличению могут вестись медикаментозно [14]. По данным Moreno и соавт., при консервативной тактике ведения из 10 пациентов в течение 4 лет наблюдения от сердечно-сосудистых причин умер только 1 пациент, однако у 3 больных отмечалось развитие ишемического инсульта. При выборе такой тактики лечения для профилактики тромбоэмболических осложнений обязательным является назначение длительной антикоагулянтной терапии. В качестве альтернативы консервативной тактике ведения у пациентов с высоким риском хирургического вмешательства и тонким перешейком псевдоаневризмы возможно проведение чрескожной процедуры с постановкой заплаты, перекрывающей сообщение полости псевдоаневризмы и полости ЛЖ [16]. С практической точки зрения предпочтение хирургического метода лечения также связано с тем, что основная масса пациентов с разрывом свободной стенки ЛЖ имеет поражение 2 и более коронарных артерий и нуждаются в проведении аортокоронарного шунтирования [10, 13, 17].
Исход оперативного вмешательства зависит от многих факторов: общего состояния пациента, выраженности сердечной недостаточности, размера инфаркта миокарда, сопутствующих заболеваний и т.д. Летальность после оперативного вмешательства колеблется в пределах 23–35 % [18–20].
В настоящее время число описаний псевдоаневризм небольшое и данные о клиническом течении заболевания невелики. В данной статье мы хотели бы представить случай эхокардиографической диагностики псевдо–аневризмы ЛЖ больших размеров с последующим успешным хирургическим лечением.
Пациент С., 50 лет, поступил в отделение реанимации и интенсивной терапии ННЦ «Институт кардиологии имени акад. Н.Д. Стражеско» 16.04.08 с диагнозом острого повторного ИМ (15.04.08). В анамнезе у больного Q-ИМ в области заднедиафрагмальных отделов ЛЖ от 28.01.08, по поводу которого он прошел стационарное лечение и реабилитацию. Находился на постоянной поддерживающей терапии b-блокаторами, статинами, антитромбоцитарными препаратами. 15.04.08 у пациента развился интенсивный ангинозный приступ со снижением АД, по поводу которого он был госпитализирован в отделение интенсивной терапии больницы по месту жительства. В связи с невозможностью стабилизации состояния 16.04.08 пациент переведен в институт кардиологии.
Несмотря на проводимую терапию (нитраты, диуретики, статины, ингибиторы АПФ, антикоагулянты, дезагреганты, антиаритмические препараты), состояние пациента оставалось тяжелым. На протяжении двух суток больной находился в состоянии кардиогенного шока, отмечались явления рецидивирующего отека легких. Параметры центральной гемодинамики поддерживали при помощи инфузии симпатомиметиков (добутамина и допамина). У больного в динамике наблюдалось повышение с последующим закономерным снижением уровня кардиоспецифических ферментов (общая креатинфосфокиназа от 1708 до 184 МЕ/л (N 35–200 МЕ/л) и аспартатаминотрансфераза от 107 до 37 МЕ/л (N 11–40 МЕ/л) в течение 5 суток наблюдения). За время наблюдения значимых изменений в показателях гемоглобина, эритроцитов и тромбоцитов не отмечалось. Сохранялся лейкоцитоз от 12,5 до 13,4 · 109/л в течение всего периода наблюдения. Показатели функции почек (креатинин — 106 мкмоль/л, скорость клубочковой фильтрации — 85,6 мл/мин) были близки к нормальным значениям. Показатели электролитного баланса не выходили за пределы нормальных значений. Уровень глюкозы — в пределах 6,2–6,4 ммоль/л. Показатели коагулограммы (тромбиновое время, свободный гепарин и фибриноген) за время наблюдения существенно не менялись.
По данным ЭхоКГ от 17.04.08: у больного отмечается дефект боковой и заднебоковой стенки ЛЖ с формированием псевдоаневризмы (приблизительный объем — около 200 мл). Полость псевдоаневризмы содержит большое количество тромбов, которые в основном локализуются по ее краям, наблюдается феномен спонтанного контрастирования кровотока. Большое количество эхопозитивных спаек перикарда (рис. 2). Отмечен массивный сброс крови из левого желудочка через перешеек в полость псевдоаневризмы (рис. 3).
18.04.08 на фоне проводимой терапии удалось стабилизировать состояние пациента. Отменена инфузия прессорных аминов. Уровень систолического АД контролировался в пределах 90–100 мм рт.ст./12_u/12_u3.jpg) Начата терапия бета-адреноблокаторами. У больного не рецидивировали боли ангинозного характера, однако сохранялись явления острой левожелудочковой недостаточности (ОЛЖН) (Killip 2). Повторное эхокардиографическое исследование 21.04.08 не выявило увеличения полости псевдоаневризмы либо прогрессирования разрыва свободной стенки ЛЖ. В связи со стабилизацией гемодинамической ситуации пациент был проконсультирован кардиохирургом и 22.04.08 перведен в Институт сердечно-сосудистой хирургии имени Н.М. Амосова с целью проведения оперативного лечения. На момент перевода состояние пациента оставалось стабильным, боли ангинозного характера не беспокоили, признаков ОЛЖН не было. 23.04.08 больному была проведена резекция аневризмы (псевдоаневризмы) левого желудочка с тромбэктомией и пластикой разрыва боковой стенки левого желудочка, аортального клапана. Операция прошла успешно, и для дальнейшего лечения и реабилитации больной был переведен в ННЦ «Институт кардиологии имени академика Н.Д. Стражеско». Повторная ЭхоКГ после проведенной операции свидетельствовала об отсутствии дефекта и удовлетворительном состоянии гемодинамики (рис. 4).
Начата терапия бета-адреноблокаторами. У больного не рецидивировали боли ангинозного характера, однако сохранялись явления острой левожелудочковой недостаточности (ОЛЖН) (Killip 2). Повторное эхокардиографическое исследование 21.04.08 не выявило увеличения полости псевдоаневризмы либо прогрессирования разрыва свободной стенки ЛЖ. В связи со стабилизацией гемодинамической ситуации пациент был проконсультирован кардиохирургом и 22.04.08 перведен в Институт сердечно-сосудистой хирургии имени Н.М. Амосова с целью проведения оперативного лечения. На момент перевода состояние пациента оставалось стабильным, боли ангинозного характера не беспокоили, признаков ОЛЖН не было. 23.04.08 больному была проведена резекция аневризмы (псевдоаневризмы) левого желудочка с тромбэктомией и пластикой разрыва боковой стенки левого желудочка, аортального клапана. Операция прошла успешно, и для дальнейшего лечения и реабилитации больной был переведен в ННЦ «Институт кардиологии имени академика Н.Д. Стражеско». Повторная ЭхоКГ после проведенной операции свидетельствовала об отсутствии дефекта и удовлетворительном состоянии гемодинамики (рис. 4).
Представленный случай успешной прижизненной диагностики и лечения наружного разрыва миокарда левого желудочка с формированием гигантской псевдоаневризмы левого желудочка показывает возможность поддержания сердечной деятельности при своевременном оказании неотложной помощи. При этом ранняя эхокардиографическая диагностика уже в отделении интенсивной терапии и реанимации позволила своевременно спланировать и провести успешную хирургическую коррекцию, что в итоге сохранило жизнь пациента.
Список литературы находится в редакции

/12_u/12_u2.jpg)