Газета «Новости медицины и фармации» Гастроэнтерология (521) 2014 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) медичної допомоги та медичної реабілітації Хронічний панкреатит 2014
Рубрики: Гастроэнтерология
Разделы: Официальная информация
Версия для печати
Статья опубликована на с. 34-47
Затверджено
Наказ Міністерства охорони здоров’я України
10.09.2014 № 638
Уніфікований клінічний протокол первинної,
вторинної (спеціалізованої) медичної
допомоги та медичної реабілітації
Хронічний панкреатит
2014
Вступ
Даний уніфікований клінічний протокол розроблений на основі адаптованої клінічної настанови, заснованої на доказах, «Хронічний панкреатит», у якій наведена найкраща практика надання медичної допомоги пацієнтам із хронічним панкреатитом (ХП). Положення уніфікованого клінічного протоколу, побудованого на доказах, спрямовані на створення єдиної комплексної та ефективної системи надання медичної допомоги пацієнтам із ХП і охоплюють всі етапи. Заходи з профілактики, своєчасного виявлення даного захворювання, лікування, реабілітації дозволять суттєво поліпшити якість та зменшити витрати на медичну допомогу. Окремі етапи надання медичної допомоги пацієнтам із ХП здійснюються відповідно до положень медико-технологічних документів зі стандартизації медичної допомоги при хронічному больовому синдромі, при припиненні вживання тютюнових виробів, при цукровому діабеті та ін. (Реєстр медико-технологічних документів зі стандартизації медичної допомоги знаходиться за електронною адресою http://www.dec.gov.ua/mtd/index.html).
Перелік скорочень, що використовуються в протоколі
ЕГДС — езофагогастродуоденоскопія
ЕНПЗ — екзокринна недостатність підшлункової залози
ЕРХПГ — ендоскопічна ретроградна холангіопанкреатографія
ЖКХ — жовчнокам’яна хвороба
ЗОЗ — заклад охорони здоров’я
ІПП — інгібітор протонної помпи
ІХС — ішемічна хвороба серця
КТ — комп’ютерна томографія
ЛФ — лужна фосфатаза
МРТ — магнітно-резонансна томографія
МРХПГ — магнітно-резонансна холангіопанкреатографія
НППЗ — нестероїдні протизапальні та протиревматичні засоби
ПЗ — підшлункова залоза
ХП — хронічний панкреатит
ЦД — цукровий діабет
УЗД — ультразвукове дослідження
УКПМД — уніфікований клінічний протокол медичної допомоги
ШКТ — шлунково-кишковий тракт
HbA1c — глікозильований гемоглобін
I. Паспортна частина
1.1. Діагноз: хронічний панкреатит.
1.2. Шифр згідно з МКХ-10: К 86.0 (Хронічний панкреатит алкогольної етіології), К 86.1 (Інший хронічний панкреатит — хронічний панкреатит невстановленої етіології, інфекційний, рецидивуючий).
1.3. Користувачі: лікарі загальної практики — сімейні лікарі, лікарі терапевти дільничні, лікарі гастроентерологи.
1.4. Мета протоколу: визначення комплексу заходів із профілактики, своєчасного виявлення, діагностики та лікування хронічного панкреатиту пацієнтам старше 18 років.
1.5. Дата складання протоколу: лютий, 2014 рік.
1.6. Дата перегляду протоколу: лютий, 2017 рік.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу:
|
Хобзей Микола Кузьмич |
Директор Департаменту реформ та розвитку медичної допомоги Міністерства охорони здоров’я України (голова робочої групи) |
|
Харченко Наталія В’ячеславівна |
Завідувач кафедри гастроентерології, дієтології і ендоскопії Національної академії післядипломної освіти імені П.Л. Шупика, член-кор. Національної академії медичних наук України, професор, доктор медичних наук, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Гастроентерологія» (заступник голови робочої групи з клінічних питань) |
|
Ліщишина Олена Михайлівна |
Директор Департаменту стандартизації медичних послуг державного підприємства «Державний експертний центр Міністерства охорони здоров’я України» (заступник голови робочої групи з методологічного супроводу) |
|
Острополець Наталія Андріївна |
Начальник відділу високоспеціалізованої медичної допомоги управління спеціалізованої медичної допомоги Департаменту реформ та розвитку медичної допомоги Міністерства охорони здоров’я України |
|
Бабак Олег Якович |
Завідувач відділу Державної установи «Інститут терапії імені Л.Т. Малої Національної академії медичних наук України», професор, доктор медичних наук, віце-президент Української гастроентерологічної асоціації |
|
Степанов Юрій Миронович |
Директор державної установи «Інститут гастроентерології Національної академії медичних наук України», віце-президент Української гастроентерологічної асоціації, професор, доктор медичних наук |
|
Худошина Ольга Валентинівна |
Заступник директора департаменту, начальник відділу з питань якості медичної допомоги Департаменту з питань якості медичної та фармацевтичної допомоги Міністерства охорони здоров’я України |
|
Фомін Петро Дмитрович |
Завідувач кафедри факультетської хірургії № 2 Національного медичного університету імені О.О. Богомольця, академік Національної академії медичних наук України, професор, доктор медичних наук, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Хірургія» |
|
Матюха Лариса Федорівна |
Завідувач кафедри сімейної медицини Національної медичної академії післядипломної освіти імені П.Л. Шупика, професор, доктор медичних наук, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Загальна практика — сімейна медицина» |
|
Ткач Сергій Михайлович |
Професор кафедри внутрішньої медицини № 1 Національного медичного університету імені О.О. Богомольця, професор, доктор медичних наук |
|
Губергріц Наталія Борисівна |
Завідувач кафедри внутрішньої медицини ім. О.Я. Губергріца Донецького національного медичного університету ім. М. Горького, професор, доктор медичних наук |
|
Захараш Михайло Петрович |
Завідувач кафедри хірургії № 1 Національного медичного університету імені О.О. Богомольця, член-кор. Національної академії медичних наук України, професор, доктор медичних наук, головний позаштатний спеціаліст Міністерства охорони здоров’я України зі спеціальності «Проктологія» |
|
Дорофєєв Андрій Едуардович |
Завідувач кафедри внутрішньої медицини № 2 Донецького національного медичного університету ім. М. Горького, професор, доктор медичних наук |
|
Звягінцева Тетяна Дмитрівна |
Завідувач кафедри гастроентерології Харківської медичної академії післядипломної освіти, професор, доктор медичних наук |
|
Скрипнік Ігор Миколайович |
Завідувач кафедри внутрішньої медицини № 1 Вищого державного навчального закладу України «Українська медична стоматологічна академія», професор, доктор медичних наук |
|
Копчак Володимир Михайлович |
Завідувач відділу хірургії підшлункової залози та реконструктивної хірургії жовчовивідних проток Державної установи «Національний інститут хірургії та трансплантології імені О.О. Шалімова» Національної академії медичних наук України, професор, доктор медичних наук |
|
Драгомирецька Наталія Володимирівна |
Головний науковий співробітник, керівник відділу відновного лікування хворих гастроентерологічного профілю державного підприємства «Український науково-дослідний інститут медичної реабілітації та курортології» Міністерства охорони здоров’я України, професор кафедри загальної практики та медичної реабілітації Одеського національного медичного університету, доктор медичних наук |
|
Нікішаєв Володимир Іванович |
Завідувач відділення ендоскопічної діагностики та малоінвазивної хірургії Київської міської клінічної лікарні швидкої медичної допомоги, доктор медичних наук |
|
Свінціцький Анатолій Станіславович |
Завідувач кафедри внутрішньої медицини № 3 Національного медичного університету імені О.О. Богомольця, професор, доктор медичних наук |
|
Корендович Володимир Степанович |
Головний позаштатний спеціаліст зі спеціальності «Гастроентерологія» Управління охорони здоров’я Житомирської обласної державної адміністрації, завідувач гастроентерологічного відділення Житомирської обласної клінічної лікарні ім. О.Ф. Горбачевського |
|
Дроговоз Світлана Мефодіївна |
Завідувач кафедри фармакології Харківського національного фармацевтичного університету, професор, доктор медичних наук |
|
Червак Ігор Миколайович |
Головний позаштатний спеціаліст зі спеціальності «Гастроентерологія» Головного управління охорони здоров’я Київської міської державної адміністрації, завідувач гастроентерологічного відділення Київської міської клінічної лікарні № 8 |
|
Коруля Ірина Анатоліївна |
Доцент кафедри гастроентерології, дієтології і ендоскопії Національної медичної академії післядипломної освіти імені П.Л. Шупика, кандидат медичних наук |
|
Філіппова Олександра Юріївна |
Доцент кафедри госпітальної терапії № 1 та профпатології державного закладу «Дніпропетровська медична академія», кандидат медичних наук |
Методичний супровід та інформаційне забезпечення
|
Горох Євген Леонідович |
Начальник відділу якості медичної допомоги та інформаційних технологій державного підприємства «Державний експертний центр Міністерства охорони здоров’я України» |
|
Шилкіна Олена Олександрівна |
Начальник відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я державного підприємства «Державний експертний центр Міністерства охорони здоров’я України» |
Рецензенти
|
Вдовиченко Валерій Іванович |
Професор кафедри терапії № 1 та медичної діагностики факультету післядипломної освіти Львівського національного медичного університету імені Данила Галицького, професор, доктор медичних наук |
|
Стаднюк Леонід Антонович |
Завідувач кафедри терапії і геріатрії Національної медичної академії післядипломної освіти імені П.Л. Шупика, професор, доктор медичних наук |
1.8. Коротка епідеміологічна інформація
Захворюваність на хронічний панкреатит (ХП) у країнах Європи становить 4–8 випадків, а поширеність — 25 випадків на 100 тис. населення, за даними автопсій — 0,3–0,4 %.
За даними досліджень в Україні рівень захворюваності на патологію підшлункової залози у 2012 р. становив 226 випадків на 100 тис. населення, поширеність — 2471 на 100 тис. населення. Така різниця в кількості хворих на ХП в Україні та в інших країнах може бути пов’язана з гіпердіагностикою при встановленні діагнозу ХП, а також більш високим рівнем зловживання алкоголем, що є однією з основних причин розвитку ХП, незбалансованим харчуванням.
II. Загальна частина
Діагноз «хронічний панкреатит» рекомендується застосовувати для визначення хронічного запалення підшлункової залози (ПЗ) із хронічними, необоротними, запальними та/або фіброзними змінами ПЗ, що часто характеризується сильним болем, який знижує якість життя, та розвитком екзокринної та ендокринної недостатності ПЗ. Діагноз хронічного запалення ПЗ підтверджується на основі симптомів, наявних у пацієнта, результатів візуалізації з метою визначення структури ПЗ (ультразвукове дослідження, комп’ютерна томографія), тестів екзокринної та ендокринної функції.
III. Основна частина
3.1. Для закладів охорони здоров’я, що надають первинну медичну допомогу
1. Первинна профілактика
Положення протоколу
1.1. Уникнення факторів, що провокують виникнення ХП: паління (згідно зі стандартами первинної медичної допомоги при припиненні вживання тютюнових виробів), надмірне вживання алкоголю.
1.2. Збалансоване харчування, нормалізація маси тіла, уникання переїдання.
1.3. Виявлення та лікування метаболічних захворювань, що є факторами ризику виникнення неалкогольної жирової хвороби печінки (ожиріння, метаболічний синдром, цукровий діабет 2-го типу).
Обґрунтування
Доведено, що алкоголь є причиною 70–90 % випадків хронічного запалення ПЗ. Крім того, існують дані стосовно виникнення ХП у хворих з ожирінням, при вживанні їжі з великим вмістом жиру та недостатнім вживанням харчових волокон, переїданні. Жовчнокам’яна хвороба є причиною більш ніж половини випадків ХП в Україні. Корекція способу життя є обов’язковою складовою лікування та профілактики подальшого розвитку ХП.
Необхідні дії лікаря
Обов’язкові:
Рекомендувати уникати впливу факторів ризику розвитку ХП, що пов’язані зі способом життя та з оточуючим середовищем (додаток 1).
2. Діагностика
Положення протоколу
Діагностичні заходи спрямовуються на встановлення наявності хронічного панкреатиту, диференційної діагностики щодо інших чинників болю в абдомінальній області (див. розділ 4.1.2).
Попередній діагноз ХП має бути підтверджений лікарем-гастроентерологом.
Обґрунтування
Діагноз хронічного запалення ПЗ встановлюється і підтверджується на основі наявних симптомів, результатів візуалізації з метою визначення структури ПЗ (ультразвукове дослідження (УЗД), комп’ютерна томографія (КТ)), тестів екзокринної та ендокринної функції ПЗ.
УЗД органів черевної порожнини та нирок необхідне для діагностики панкреатиту та диференційної діагностики із жовчнокам’яною хворобою, яка також проявляється абдомінальним болем та може спровокувати розвиток біліарного панкреатиту.
Необхідні дії лікаря
Обов’язкові:
2.1. Збір анамнезу (див. розділ 4.1.1), при цьому оцінити:
2.1.1. Наявність специфічного больового синдрому.
2.1.2. Симптоми зовнішньосекреторної недостатності ПЗ.
2.1.3. Симптоми внутрішньосекреторної недостатності ПЗ.
2.2. Фізикальне обстеження (див. розділ 4.1.1).
2.3. Лабораторні методи обстеження:
2.3.1. Визначення рівня глюкози крові.
2.4. Інструментальні методи обстеження:
2.4.1. Направити на УЗД органів черевної порожнини та нирок.
2.4.2. ЕКГ.
2.5. Скерувати пацієнта на консультацію до:
2.5.1. Хірурга — за наявності тривожних симптомів: лихоманка, інтоксикація, виражений больовий синдром, немотивована втрата ваги, при підозрі на гострий панкреатит, наявності ускладнень — негайно.
2.5.2. Гастроентеролога протягом тижня для підтвердження або уточнення діагнозу ХП.
2.5.3. Ендокринолога — при наявності симптомів цукрового діабету протягом тижня.
3. Лікування
Положення протоколу
Лікування ХП проводиться лікарем-гастроентерологом, водночас лікар загальної практики — сімейний лікар/терапевт дільничний може призначити заходи з корекції способу життя згідно з відповідними медико-технологічними документами (відмова від вживання алкоголю та тютюну, дотримання режиму харчування, праці та відпочинку) та симптоматичне лікування.
Обґрунтування
Доведено, що вживання алкоголю та тютюну є значущими чинниками хронічного запалення ПЗ, а продовження їх вживання зумовлює негативний прогноз. Перш ніж почати лікування болю, пов’язаного з ХП, необхідно виключити інші можливі супутні причини. Знеболювальні лікарські засоби мають застосовуватись в ефективних дозах із відповідними інтервалами з урахуванням протипоказань. Показане інвазивне лікування болю в пацієнтів із ХП при неефективності медикаментозного лікування.
Пероральна ензимотерапія показана пацієнтам із наявною стеатореєю або порушенням всмоктування ліпідів, або з діареєю, втратою маси тіла, або з іншими клінічними та лабораторними ознаками недостатності поживних речовин. Лікарські форми препаратів — мінімікросфери або мікросфери з ентеророзчинним покриттям продемонстрували більшу ефективність при лікуванні екзокринної недостатності підшлункової залози.
Підтримка адекватного раціону, виправлення дефіциту поживних мікроелементів, застосування ферментів підшлункової залози і лікування болю показали позитивний вплив на стан харчування хворих із хронічним панкреатитом.
Необхідні дії лікаря
Обов’язкові:
3.1. Призначити корекцію способу життя, зокрема режиму харчування (див. розділ 4.2.1), праці та відпочинку.
3.2 Надати медичну допомогу стосовно відмови від вживання алкоголю та тютюну згідно з відповідними медико-технологічними документами.
3.3. Забезпечити знеболення згідно з розділом 4.2.2 та відповідними медико-технологічними документами зі стандартизації медичної допомоги при хронічному больовому синдромі.
3.3. За наявності симптомів недостатності зовнішньосекреторної функції ПЗ призначити препарати панкреатину (див. розділ 4.2.2).
3.4. За наявності цукрового діабету специфічне лікування призначає ендокринолог.
4. Подальше спостереження
Положення протоколу
Пацієнт з ХП перебуває на обліку у лікаря загальної практики — сімейного лікаря/дільничного терапевта, який веде необхідну медичну документацію, сприяє виконанню пацієнтом рекомендацій спеціалістів та призначає за необхідності симптоматичне лікування.
Обґрунтування
Метою моніторингу пацієнта з ХП є раннє виявлення ендокринної й екзокринної недостатності ПЗ та ускладнень. Оскільки екзокринна та ендокринна недостатність часто формується в пацієнтів із хронічним запаленням ПЗ за 8–20 років після виявлення хвороби, періодичне визначення рівня глюкози крові натщесерце, HbA1c є важливими заходами диспансерного спостереження.
Пацієнти зі зміною типу болю, втратою маси тіла і/або жовтяницею повинні бути обстежені на рак підшлункової залози.
У пацієнтів із пептичною виразкою дванадцятипалої кишки з ускладненнями і пептичною виразкою шлунка повинна бути проведена контрольна ендоскопія. У таких випадках терапевтичний контроль представляє собою поєднання уреазного тесту і гістологічне дослідження біопсії з антрума і тіла шлунка.
Дослідження показали, що модифікація способу життя, повна відмова від уживання алкоголю та тютюну, підвищення фізичної активності сприяє покращенню виживаності.
Необхідні дії лікаря
Обов’язкові:
4.1. Забезпечити записи в Медичній карті амбулаторного хворого (форма № 025/о) та контроль дотримання плану диспансеризації (див. розділ 3.2).
4.2. Погодити Інформовану добровільну згоду пацієнта на обробку персональних даних (Вкладний листок до облікової форми № 025/о).
4.3. Проводити 2 рази на рік диспансеризацію пацієнта, яка включає збір анамнезу, фізикальне обстеження з метою виявлення тривожних симптомів, оцінки обтяжуючих факторів і при необхідності — проведення додаткового обстеження та направлення до гастроентеролога.
4.4. Надавати рекомендації щодо способу життя, режиму харчування та фізичних навантажень, повної відмови від вживання алкоголю та тютюну (див. розділ 4.2.1).
Бажані:
4.5. Оцінка стосовно направлення на санаторно-курортне лікування за наявності показань та відсутності протипоказань (див. розділ 4.3).
3.2. Для закладів охорони здоров’я, що надають вторинну (спеціалізовану) амбулаторну медичну допомогу
1. Профілактика
Положення протоколу
1.1. Уникнення факторів, що провокують виникнення ХП: паління, надмірного вживання алкоголю.
1.2. Збалансоване харчування, нормалізація маси тіла, уникнення переїдання.
1.3. Виявлення та лікування захворювань жовчовивідної системи, особливо жовчнокам’яної хвороби (ЖКХ).
Обґрунтування
Доведено, що алкоголь є причиною 70–90 % випадків хронічного запалення ПЗ. Крім того, існують дані стосовно виникнення ХП у хворих з ожирінням, при вживанні їжі з великим вмістом жиру, переїданні. Жовчнокам’яна хвороба є причиною більш ніж половини випадків ХП в Україні. Корекція способу життя є обов’язковою складовою лікування та профілактики подальшого розвитку ХП.
Необхідні дії лікаря
Обов’язкові:
Призначити корекцію факторів ризику розвитку ХП, що пов’язані зі способом життя та з оточуючим середовищем (додаток 1).
2. Діагностика
Положення протоколу
Діагностичні заходи націлені на встановлення діагнозу ХП, диференційну діагностику з іншими захворюваннями, оцінку ризику тяжких ускладнень.
Обґрунтування
Діагноз хронічного запалення ПЗ встановлюється і підтверджується на основі симптомів, наявних у пацієнта, результатів візуалізації ПЗ (УЗД, КТ), тестів екзокринної та ендокринної функції ПЗ, оцінки за допомогою методів візуалізації морфологічних змін ПЗ, які зазвичай є помітними на пізній стадії, але важко виявляються на ранніх стадіях. КТ є кращим неендоскопічним методом візуалізації для діагностики ХП та виявлення локалізації кальцифікації підшлункової залози. Як і УЗД, КТ більш інформативна для діагностики ХП у пізніх стадіях.
Значне зменшення рівня фекальної еластази є підставою підозрювати наявність екзокринної недостатності ПЗ.
Критеріями для встановлення діагнозу цукрового діабету є рівень глюкози крові натще ≥ 126 мг/дл і/або HbA1c ≥ 6,5 %.
Необхідні дії лікаря
Обов’язкові:
2.1. Збір анамнезу (див. розділ 4.1.1), при цьому оцінити:
2.1.1. Наявність специфічного больового синдрому.
2.1.2. Симптоми зовнішньосекреторної недостатності ПЗ.
2.1.3. Симптоми внутрішньосекреторної недостатності ПЗ.
2.2. Фізикальне обстеження (див. розділ 4.1.1).
2.3. Лабораторні методи обстеження:
2.3.1. Біохімічний аналіз крові із визначенням рівня амілази, глюкози (якщо не був зроблений при наданні первинної медичної допомоги), глікозильованого гемоглобіну.
2.3.2. Аналіз сечі із визначенням рівня амілази.
2.3.3. Копроскопія.
2.3.4. Фекальна еластаза 1.
2.4. Інструментальні методи обстеження:
2.4.1. УЗД органів черевної порожнини та нирок.
2.4.2. ЕГДС з оглядом ретробульбарного відділу дванадцятипалої кишки.
2.4.3. ЕКГ.
2.5. Скерувати пацієнта на консультацію до:
2.5.1. Хірурга при наявності тривожних симптомів (лихоманка, інтоксикація, виражений больовий синдром), немотивована втрата ваги; при підозрі на гострий панкреатит, наявності ускладнень.
2.5.2. Онколога при підозрі щодо злоякісного новоутворення.
2.5.3. Ендокринолога при наявності симптомів цукрового діабету.
Бажані:
2.6. Визначення генних мутацій у PRSS1, CFTR, і SPINK1 CTRC пацієнтам із ХП невідомої етіології та сімейним анамнезом ХП.
3. Лікування
Положення протоколу
При лікуванні необхідне оптимальне поєднання медикаментозних і немедикаментозних засобів. Лікування здійснюється амбулаторно, за винятком випадків ускладненого перебігу ХП та необхідності хірургічного лікування (див. розділ 4.2).
Обґрунтування
Доведено, що вживання алкоголю та тютюну є значущими чинниками хронічного запалення ПЗ, а продовження їх вживання пов’язане з негативним прогнозом. Перш ніж почати лікування болю, пов’язаного з ХП, необхідно виключити інші можливі супутні причини. Знеболювальні лікарські засоби мають застосовуватись в ефективних дозах з відповідними інтервалами з моніторингом ниркової, дихальної та печінкової функції. Показане інвазивне лікування болю у пацієнтів з ХП при неефективності медикаментозного лікування.
Пероральна ензимотерапія показана пацієнтам із наявною стеатореєю, або порушенням всмоктування ліпідів, або з діареєю, втратою маси тіла, або іншими клінічними та лабораторними ознаками недостатності поживних речовин. Лікарські форми препаратів — міні-мікросфери або мікросфери з ентеророзчинним покриттям продемонстрували більшу ефективність при лікуванні екзокринної недостатності підшлункової залози. Інгібування секреції кислоти інгібіторами протонної помпи покращує ефективність ензимотерапії ентеророзчинними міні-мікросферами у пацієнтів, які недостатньо відповіли на монотерапію ферментами.
Підтримка адекватного раціону, виправлення дефіциту поживних мікроелементів, застосування ферментів підшлункової залози і лікування болю показали позитивний вплив на стан харчування хворих із хронічним панкреатитом.
Необхідні дії лікаря
Обов’язкові:
3.1. Призначити корекцію режиму харчування (див. розділ 4.2.1), праці та відпочинку.
3.2 Надати медичну допомогу стосовно відмови від вживання алкоголю та тютюну згідно з відповідними медико–технологічними документами.
3.3. Забезпечити знеболення згідно з розділом 4.2.2 та відповідними медико-технологічними документами зі стандартизації медичної допомоги при хронічному больовому синдромі.
3.4. За наявності симптомів недостатності зовнішньосекреторної функції ПЗ призначити препарати панкреатину (див. розділ 4.2.2).
3.5. Призначити інгібітор протонної помпи для створення «функціонального спокою» ПЗ (див. розділ 4.2.2).
3.6. Призначення препарати, що містять вітаміни, для корекції вітамінної недостатності (див. розділ 4.2.2).
3.7. За наявності цукрового діабету специфічне лікування призначає ендокринолог.
4. Подальше спостереження та реабілітація
Положення протоколу
Пацієнти з ХП перебувають на диспансерному обліку в лікаря-гастроентеролога з періодичними оглядами згідно з Планом диспансеризації.
Обґрунтування
Метою моніторингу пацієнтів із ХП є раннє виявлення ендокринної і екзокринної недостатності та ускладнень. Оскільки екзокринна та ендокринна недостатність ПЗ часто формується в пацієнтів із хронічним запаленням ПЗ за 8–20 років після виявлення хвороби, щорічне визначення рівня глюкози крові натщесерце, HbA1c є важливим заходом диспансерного спостереження.
Пацієнти зі зміною типу болю, втратою маси тіла і/або жовтяницею повинні бути обстежені на рак підшлункової залози.
Дослідження показали, що модифікація способу життя, повна відмова від уживання алкоголю та тютюну, підвищення фізичної активності сприяє покращенню виживаності.
Необхідні дії лікаря
Обов’язкові:
4.1. Проводити 2 рази на рік або на вимогу диспансеризацію пацієнта згідно з Планом.
4.2. Призначити періодично обстеження відповідно до Плану диспансеризації.
4.3. Надавати рекомендації щодо способу життя, режиму харчування та фізичних навантажень, повної відмови від вживання алкоголю та тютюну (див. розділ 4.2.1).
Бажані:
4.4. Оцінка стосовно направлення на санаторно-курортне лікування за наявності показань та відсутності протипоказань (див. розділ 4.3).
5. План диспансеризації
5.1. Обстеження виконуються 2 рази на рік:
5.1.1. Збір анамнезу, фізикальне обстеження з метою виявлення тривожних симптомів, оцінки обтяжуючих факторів.
5.1.2. Визначання рівня глюкози крові.
5.1.3. УЗД ПЗ.
5.2. Пацієнтам зі спадковим ХП призначається КТ для скринінгу раку ПЗ — щорічно. Скринінг повинен початися у віці 45 років або за 15 років до наймолодшого віку, в якому випадок раку підшлункової залози зафіксовано в цій родині.
5.3. Інші обстеження виконуються згідно зі скаргами та даними фізикального обстеження.
3.3. Для закладів охорони здоров’я, що надають вторинну (спеціалізовану) стаціонарну медичну допомогу
1. Госпіталізація
Положення протоколу
Лікування пацієнтів із ХП в умовах стаціонару здійснюється при наявності показань або необхідності хірургічного лікування.
Госпіталізація здійснюється негайно в разі необхідності термінових хірургічних втручань, в інших випадках — протягом 2–5 днів.
Госпіталізація здійснюється:
— при ХП в стадії загострення;
— псевдотуморозному ХП;
— обструктивному ХП;
— бактеріальних ускладненнях ХП;
— панкреатогенних гастродуоденальних виразках;
— виявленні при УЗД ділянок тканини ПЗ, що нагадують панкреонекроз;
— тромбозі селезінкової/портальної вени;
— псевдокістах ПЗ, що збільшуються в розмірах, ускладненнях псевдокіст;
— норицях ПЗ.
Необхідні дії лікаря
Обов’язкові:
При плановій госпіталізації заповнюється відповідна медична документація:
— направлення на госпіталізацію;
— виписка з медичної карти хворого (ф. 027/о) із зазначенням діагнозу, результатів проведеного лікування та обстеження.
2. Діагностика
Положення протоколу
Діагностичні заходи націлені на підтвердження наявності ХП, диференційну діагностику з іншими захворюваннями, виявлення тяжких ускладнень.
Обґрунтування
Діагноз ХП встановлюється за допомогою методів візуалізації на основі морфологічних змін ПЗ, які можуть бути дуже помітними на пізній стадії, але важко виявляються на ранніх стадіях. КТ є кращим неендоскопічним методом візуалізації для діагностики ХП та виявлення локалізації кальцифікації підшлункової залози. Як і УЗД, КТ більш інформативна для діагностики ХП на пізніх стадіях. Магнітно-резонансна томографія (МРТ) є більш чутливим методом у виявленні ранніх стадій ХП, коли можна спостерігати зміни сигналу перед появою морфологічних змін. Магнітно-резонансна холангіопанкреатографія (MРХПГ) дає відмінну візуалізацію жовчних протоків та протоків підшлункової залози і є більш надійним методом візуалізації.
Значне зменшення рівня фекальної еластази 1 є підставою підозрювати наявність екзокринної недостатності ПЗ.
Критеріями для встановлення діагнозу цукрового діабету є рівень глюкози крові натще ≥ 126 мг/дл і/або HbA1c ≥ 6,5 %.
Необхідні дії лікаря
Обов’язкові:
2.1. Збір анамнезу (див. розділ 4.1.1), при цьому оцінити:
2.1.1. Наявність специфічного больового синдрому.
2.1.2. Симптоми зовнішньосекреторної недостатності ПЗ (характеристика випорожнень).
2.1.3. Симптоми внутрішньосекреторної недостатності ПЗ.
2.2. Фізикальне обстеження (див. розділ 4.1.1).
2.3. Лабораторні методи обстеження:
2.3.1. Загальний аналіз крові.
2.3.2. Біохімічний аналіз крові із визначенням рівня амілази панкреатичної ізоамілази, глюкози, глікозильованого гемоглобіну, АСТ, АЛТ, ЛФ, ліпази.
2.3.3. Аналіз сечі із визначенням рівня амілази.
2.3.4. Копроскопія.
2.3.5. Фекальна еластаза 1.
2.4. Інструментальні методи обстеження:
2.4.1 ЕКГ.
2.4.2. УЗД органів черевної порожнини та нирок.
2.4.3. ЕГДС з оглядом ретробульбарного відділу дванадцятипалої кишки.
2.4.4. КТ органів черевної порожнини та заочеревинного простору.
2.4.5. МРТ/МРХПГ — при недостатній інформативності УЗД та комп’ютерної томографії.
2.4.6. Ендоскопічне УЗД ПЗ — за необхідності.
2.4.7. ЕРХПГ — при недостатній інформативності всіх вищеперерахованих інструментальних методів обстеження, коли діагноз ХП не може бути встановлено за допомогою неінвазивних та менш інвазивних методів дослідження.
3. Лікування
Положення протоколу
Стаціонарне лікування пацієнта з ХП поєднує медикаментозну терапію та за необхідності хірургічне/ендоскопічне лікування.
Обґрунтування
Перш ніж почати лікування болю, пов’язаного з ХП, необхідно виключити інші можливі супутні причини. Знеболювальні лікарські засоби мають застосовуватись в ефективних дозах із відповідними інтервалами з моніторингом ниркової, дихальної та печінкової функції.
Інвазивне лікування болю в пацієнтів із ХП показане, коли медикаментозне лікування не допомагає. Ендоскопічне декомпресійне лікування менш ефективне і має короткотривалі ефекти порівняно з хірургією. Доведено, що ендоскопічне лікування болю в пацієнтів із ХП було ефективним у пацієнтів із розширеною головною протокою підшлункової залози, особливо коли поєднуються різні ендоскопічні методи.
Пероральна ензимотерапія показана пацієнтам із явною стеатореєю, або порушенням всмоктування ліпідів, або з діареєю, втратою маси тіла, або при інших клінічних та лабораторних ознаках недостатності поживних речовин. Лікарські форми препаратів — міні-мікросфери або мікросфери з ентеророзчинним покриттям продемонстрували більшу ефективність при лікуванні екзокринної недостатності підшлункової залози. Інгібування секреції кислоти інгібіторами протонної помпи покращує ефективність ензимотерапії ентеророзчинними міні-мікросферами у пацієнтів, які недостатньо відповіли на монотерапію ферментами.
Підтримка адекватного раціону, виправлення дефіциту поживних мікроелементів, застосування ферментів підшлункової залози і лікування болю показали позитивний вплив на стан харчування хворих з ХП.
Необхідні дії лікаря
Обов’язкові:
3.1. Забезпечити знеболення згідно з розділом 4.2.2 та відповідними медико-технологічними документами зі стандартизації медичної допомоги при хронічному больовому синдромі.
3.2. Призначити спазмолітики при дисфункції сфінктера Одді (див. розділ 4.2.2).
3.3. Для забезпечення «функціонального спокою» ПЗ призначити інгібітор протонної помпи, за необхідності — октреотид (див. розділ 4.2.2).
3.4. За наявності симптомів недостатності зовнішньосекреторної функції ПЗ призначити препарати панкреатину (див. розділ 4.2.2).
3.5. Призначити препарати, що містять вітаміни, для корекції вітамінної недостатності (див. розділ 4.2.2).
3.6. Призначити інфузійну терапію з метою детоксикації (див. розділ 4.2.2).
3.7. За наявності цукрового діабету специфічне лікування призначає ендокринолог.
3.8. За наявності бактеріальних ускладнень призначити антибактеріальні лікарські засоби (див. розділ 4.2.2).
3.9. Хірургічне/ендоскопічне лікування розглядається при неефективності медикаментозного лікування та за наявності ускладнень (див. розділ 4.2.3).
4. Виписка з рекомендаціями після госпіталізації
Положення протоколу
При виписуванні пацієнту надається виписка з медичної карти стаціонарного хворого встановленої форми, яка містить інформацію про отримане лікування, особливості перебігу захворювання, рекомендації щодо подальшого лікування та спостереження.
Обґрунтування
Виписка пацієнта планується відповідно до критеріїв:
4.1. Значне зменшення або ліквідування клінічних проявів ХП (больового та диспептичного синдромів, інтоксикації, проявів функціональної недостатності ПЗ тощо) та ліквідування проявів запалення та/або деструктивних змін ПЗ, що виявляються лабораторно-інструментальними методами.
4.2. Усунення ускладнень ХП.
4.3. Поліпшення відтоку панкреатичного секрету при обструктивному ХП.
4.4. Отримання при псевдотуморозному ХП та підозрі на малігнізацію переконливих даних за результатами диференційної діагностики щодо відсутності пухлини ПЗ.
Необхідні дії лікаря
Обов’язкові
4.5. Оформити Виписку із медичної карти амбулаторного (стаціонарного) хворого (форма № 027/о).
4.6. Надати інформацію щодо необхідності проведення періодичних обстежень відповідно до плану диспансеризації, повторного звернення та обстеження при появі нових симптомів захворювання.
4.7. Надати рекомендації щодо способу життя, режиму харчування та фізичних навантажень, повної відмови від вживання алкоголю, тютюну (див. розділ 4.2.1).
ІV. Опис етапів медичної допомоги
4.1. Загальний алгоритм діагностики та диференційної діагностики
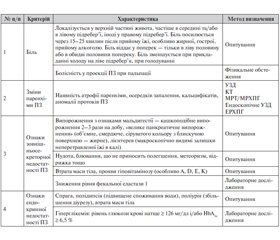
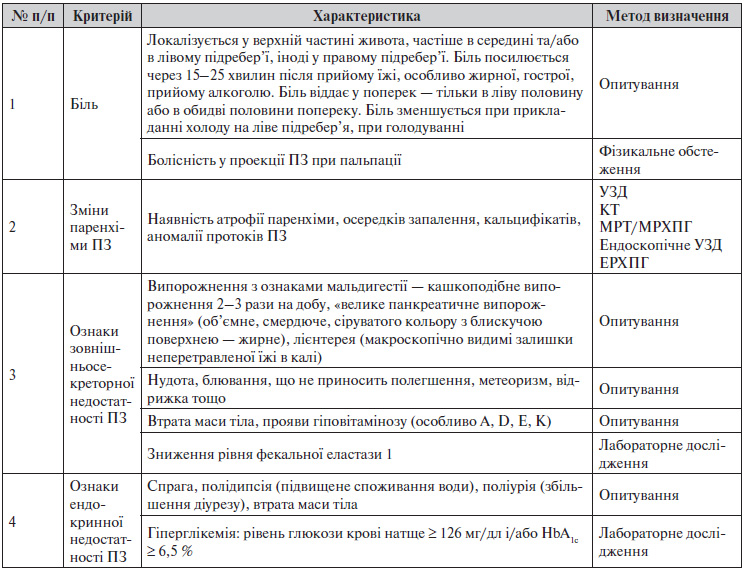
4.1.1. Критерії діагностики ХП
4.1.2. Диференційна діагностика
Диференційна діагностика ХП проводиться з метою довести наявність даного захворювання, виключити інші захворювання, що можуть супроводжуватися подібними скаргами, а саме:
Захворювання шлунково-кишкового тракту:
— гострий панкреатит;
— гострий холецистит;
— обструкція протоків жовчного міхура/каміння;
— гострий апендицит;
— дивертикулярний абсцес;
— парез шлунка;
— обструкція кишечника;
— синдром подразненого кишечника;
— мальабсорбція іншої етіології;
— хвороба Крона;
— пептична виразка;
— неспецифічний виразковий коліт;
— пухлини ПЗ.
Захворювання серцево-судинної системи:
— ІХС, особливо абдомінальна форма інфаркту міокарда;
— гостра ішемія або інфаркт тонкого кишечника;
— запалення аневризми черевної аорти;
— тромбоз мезентеріальних судин.
Захворювання статевої системи:
— гострий сальпінгіт (запалення маткових труб);
— позаматкова вагітність;
— ендометріоз;
— кіста яєчника;
— рак яєчника.
Інші чинники:
— грудна радикулопатія;
— сечокам’яна хвороба.
4.2. Алгоритм немедикаментозного та медикаментозного лікування
4.2.1. Немедикаментозне лікування
А) Повна відмова від вживання алкоголю, паління.
Б) Харчування при захворюваннях ПЗ за своїм кількісним і якісним складом та енергетичною цінністю повинно відповідати фізіологічним потребам людини. Дієтотерапія повинна проводитись залежно від характеру та стадії захворювання, ступеня порушень метаболічних процесів, наявності супутньої патології.
Дієта при ХП повинна містити оптимальну кількість білка (80–100 г/добу, з них тваринних — 45–50 г/добу), помірно обмежуються жири (до ≈ 60 г/добу, з них рослинних — 25–30 г/добу; жир розподіляється рівномірно на 3–4 основних прийоми їжі). За наявності цукрового діабету вуглеводи, що легко засвоюються, мають бути виключені з харчування.
Необхідна відмова від продуктів та страв, що стимулюють шлункову та панкреатичну секрецію (гострі, копчені, смажені, свіжоспечені, солодкі страви, шоколад, какао, кава, прянощі, бульйон, груба клітковина).
Важливим є вид кулінарної обробки (необхідно відварювання, запікання), дотримання ритму прийому їжі (4–6 разів на добу), зменшення кількості солі (до 6–8 г/добу), достатня кількість рідини (1–1,5 літри на добу). Температура страв 15–60 °С. Енергетична цінність раціону — 2000–2500 ккал/добу.
Додатково рекомендується призначення лікарських препаратів омега-3 жирних кислот, лецитину, жиророзчинних вітамінів після їжі в комбінації з препаратами ферментів.
4.2.2. Медикаментозне лікування
А) Симптоматичне лікування болю:
— знеболювальна терапія починається з призначення ненаркотичних аналгетиків (парацетамол, метамізол натрію), при відсутності протипоказань — НПЗП (ібупрофен);
— при необхідності (сильний, стійкий біль) — наркотичні аналгетики короткими курсами (трамадол);
— спазмолітики (мебеверин, дротаверин, папаверин).
Б) При дисфункції сфінктера Одді для корекції тонусу — призначення селективних спазмолітинів (мебеверин).
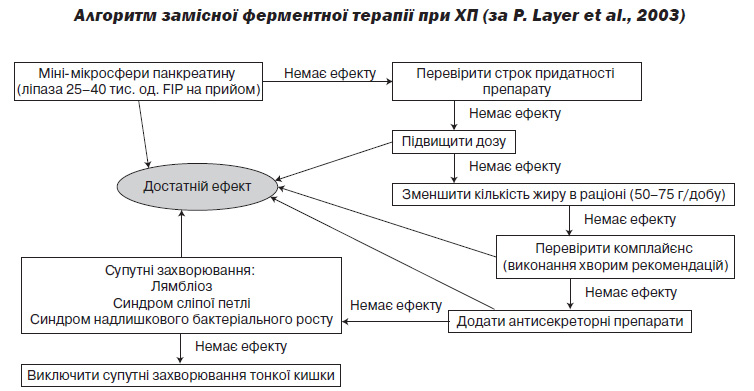
В) За наявності симптомів недостатності зовнішньосекреторної функції ПЗ призначаються поліферментні препарати (панкреатин) по 25 000–40 000 ОД ліпази на основний прийом їжі та 10 000–20 000 ОД ліпази на неосновний прийом їжі. Алгоритм призначення замісної ферментної терапії наведено в додатку 2.
Г) Для зниження зовнішньої секреції ПЗ (створення «функціонального спокою» ПЗ) призначаються:
— інгібітори протонної помпи у стандартній дозі 2 рази на добу;
— октреотид (при ускладненому перебігу ХП).
Ґ) Для корекції вітамінної недостатності призначаються вітаміни (монопрепарати та комбіновані): менадіон/фітоменадіон, ретинол, ергокальциферол, токоферол, полівітамінні комплекси, які містять зазначені вітаміни.
Д) При лікуванні загострень та ускладнень ХП в умовах стаціонару призначається інфузійна терапія кровозамінниками та перфузійними розчинами з метою детоксикації:
— електроліти у комбінації з іншими препаратами: сорбітол + натрію лактат + натрію хлорид +кальцію хлорид + калію хлорид + магнію хлорид в/в — 400 мл на добу;
— білкові фракції крові: розчин альбуміну людини 10% — 100 мл в/в на добу;
— вуглеводи: глюкоза 5–10% розчин — 500 мл в/в на добу.
Е) При необхідності зниження ризику або лікування бактеріальних ускладнень ХП призначаються антибактеріальні лікарські засоби, які застосовуються для лікування інфекцій ШКТ, з урахуванням виду можливого збудника, що інфікує ПЗ: карбапенеми, фторхінолони, цефалоспорини III–IV поколінь, похідні нітроімідазолу.
Є) При вторинному панкреатиті, що розвинувся внаслідок інших захворювань органів травлення, лікування основного захворювання призначається згідно чинних медико-технологічних документів.
4.2.3. Хірургічне/ендоскопічне лікування
Розглядається при неефективності медикаментозного лікування та за наявності ускладнень.
Показання до ендоскопічного лікування:
— стиснення загальної жовчної протоки збільшеною голівкою ПЗ (дистальний холедохостеноз);
— біль, який асоціюється з розширенням головної панкреатичної протоки;
— папілостеноз;
— стриктури препапілярного відділу;
— конкременти вірсунгової протоки;
— нориці ПЗ, що виходять з дистальних відділів головної панкреатичної протоки;
— кісти і псевдокісти ПЗ.
Показання до оперативного втручання:
— кальциноз ПЗ і камені проток із вираженим больовим синдромом;
— обструктивний ХП — при неможливості ендоскопічної декомпресії;
— обтураційна жовтяниця за рахунок стиснення холедоха;
— дуоденостеноз;
— підпечінкова портальна гіпертензія;
— кісти понад 6 см у діаметрі або нориця ПЗ, що не виліковуються консервативно протягом 3 місяців;
— вторинний ХП, пов’язаний із ЖКХ, виразкою, що пенетрує, дуоденостазом, абдомінальним ішемічним синдромом;
— неефективність консервативної терапії, стійкого больового синдрому;
— наявність злоякісного новоутворення;
— бактеріально-гнійні ускладнення при неефективності малоінвазивних втручань та медикаментозного лікування;
— парафатеральні дивертикули.
4.3. Медична реабілітація
Показання: санаторно-курортному лікуванню підлягають хворі на хронічний панкреатит у фазі ремісії або нестійкої ремісії.
Протипоказання: курортне лікування не показано хворим у стадії загострення хронічного панкреатиту.
Основні терапевтичні ефекти, які очікуються, зменшення чи ліквідація запального процесу, відновлення зовнішньо- та внутрішньосекреторної функції підшлункової залози.
Дієта: № 5 п або № 5 за Певзнером.
Санаторний режим: ІІ–ІІІ.
Кліматотерапія: загальна.
Руховий режим: ранкова гігієнічна гімнастика, лікувальна фізкультура (групова).
Мінеральні води: показані мінеральні води малої та середньої мінералізації гідрокарбонатного та сульфатного складу.
Середньомінералізовані теплі мінеральні води гідрокарбонатно-сульфатного складу (t = 37–38 °С) показані за умов помірної недостатності внутрішньосекреторної функції підшлункової залози та відсутності рідких випорожнень. Води приймають теплими, починаючи з 50–100 мл 1–2 рази на день, збільшуючи за умов доброї переносимості до 150–200 мл 3 рази на день за 60–40 хв до їжі.
Маломінералізовані води того ж хімічного складу призначають у випадках надмірної зовнішньо-секреторної функції підшлункової залози. Воду п’ють у теплому вигляді, починаючи з 50–100 мл 1–2 рази на день, збільшуючи за умов доброї переносимості до 150–200 мл 3 рази на день за 60–90 хв до їжі.
Серед мінеральних вод із підвищеним вмістом гідрокарбонатних іонів хворим на хронічний панкреатит рекомендують такі фасовані мінеральні води: «Поляна Квасова», «Лужанська», «Свалява», «Поляна Купель», «Плосківська», «Шаянська», «Драгівська». Мінеральні води заздалегідь дегазують.
Курорти, рекомендовані для лікування хворих на хронічний панкреатит: питні курорти Закарпаття (санаторії «Шаян», «Свалява», «Сонячне Закарпаття», «Квітка Полонини»), курорт Березовські мінеральні води (Харківська обл.), курорт Моршин (санаторії «Дністер», «Лаванда», «Перлина Прикарпаття»), курорт Одеса (санаторій ім. Горького).
Термін санаторно-курортного лікування: 21–30 днів.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних клінічних протоколів медичної допомоги (клінічних маршрутів пацієнтів) (далі — ЛКПМД (КМП)) має перевірятися реєстрація в Україні засобів матеріально-технічного забезпечення, що включаються до ЛКПМД (КМП).
5.1. Вимоги для закладів охорони здоров’я, які надають первинну медичну допомогу
5.1.1. Кадрові ресурси
Лікар загальної практики — сімейний лікар, лікар терапевт дільничний, медична сестра загальної практики.
5.1.2. Матеріально-технічне забезпечення
Оснащення. Відповідно до Табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
1. Аналгетики та антипіретики: метамізол натрію, парацетамол.
2. Інгібітори протонної помпи: езомепразол, лансопразол, омепразол, пантопразол, рабепразол.
3. Нестероїдні протизапальні та протиревматичні препарати: ібупрофен.
4. Спазмолітики: дротаверин, мебеверин, папаверин.
5. Препарати ферментів: панкреатин.
5.2. Вимоги для закладів охорони здоров’я, які надають вторинну медичну допомогу
5.2.1. Кадрові ресурси
Лікарі: гастроентеролог, лаборант, лікар з ультразвукової діагностики, радіолог, ендоскопіст; за необхідності — хірург, онколог, ендокринолог, дієтолог, медичні сестри.
5.2.2. Матеріально-технічне забезпечення
Оснащення. Відповідно до Табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
1. Аналгетики та антипіретики: метамізол натрію, парацетамол.
2. Аналоги соматостатину: октреотид.
3. Антибактеріальні засоби: іміпенем + циластатин, меропенем, метронідазол, цефотаксим, цефуроксим, цефоперазон, цефтріаксон, ципрофлоксацин.
4. Вітаміни: ергокальциферол, менадіон, ретинол, токоферол, фітоменадіон, комбіновані вітамінні препарати.
5. Інгібітори протонної помпи: езомепразол, лансопразол, омепразол, пантопразол, рабепразол.
6. Кровозамінники та перфузійні розчини: сорбітол + натрію лактат + натрію хлорид + кальцію хлорид + калію хлорид + магнію хлорид; розчин альбуміну людини 10%; розчин глюкози 5–10%.
7. Нестероїдні протизапальні та протиревматичні препарати: ібупрофен.
8. Опіоїдні аналгетики: трамадол.
9. Препарати ферментів: панкреатин.
10. Спазмолітики: дротаверин, мебеверин, папаверин.
VI. Клінічні індикатори
У цьому розділі нижченаведені терміни вживаються в такому значенні:
Спеціалізований стаціонар — відділення терапії, спеціалізовані гастроентерологічні відділення багатопрофільних лікарняних закладів (номенклатура згідно з наказом МОЗ від 28.10.2002 № 385), багатопрофільні лікарні (клінічні лікарні) інтенсивного лікування (номенклатура згідно наказу МОЗ від 05.10.2011 № 646).
Форма № 025/о — Медична карта амбулаторного хворого (Форма № 025/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованого в Міністерстві юстиції України 28 квітня 2012 р. за № 661/20974.
Форма № 027/о — Виписка із медичної карти амбулаторного (стаціонарного) хворого (форма № 027/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованого в Міністерстві юстиції України 28 квітня 2012 р. за № 661/20974.
Форма № 030/о — Контрольна карта диспансерного нагляду (Форма № 030/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованого в Міністерстві юстиції України 28 квітня 2012 р. за № 661/20974.
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення пацієнта з ХП.
6.1.2. Відсоток пацієнтів, які отримали медичну допомогу в спеціалізованому стаціонарі впродовж звітного періоду.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1. А) Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення пацієнта з ХП.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) медичної допомоги та медичної реабілітації «Хронічний панкреатит».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинним УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в закладах охорони здоров’я.
Бажаний рівень значення індикатора:
2015 рік — 90 %.
2016 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора:
а) організація (заклад охорони здоров’я), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій;
б) дані надаються лікарями загальної практики — сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій;
в) дані надаються поштою, в тому числі електронною поштою;
г) метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх лікарів загальної практики — сімейних лікарів, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника;
ґ) знаменник індикатора становить загальна кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів загальної практики — сімейних лікарів, зареєстрованих на території обслуговування;
д) чисельник індикатора становить загальна кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих у районі обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнтам з ХП (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем загальної практики-сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги);
е) значення індикатора наводиться у відсотках.
6.2.2. А) Відсоток пацієнтів, які отримали медичну допомогу в спеціалізованому стаціонарі впродовж звітного періоду.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги. Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) медичної допомоги та медичної реабілітації «Хронічний панкреатит».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Інформація про рекомендацію лікаря загальної практики — сімейного лікаря щодо необхідності направлення пацієнта до спеціалізованого стаціонару є недостатньою для включення такого пацієнта до чисельника індикатора. Має бути отримане підтвердження факту, що пацієнт дійсно потрапив до спеціалізованого стаціонару та пройшов там лікування.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається з метою запобігання викривлення реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора:
а) організація (заклад охорони здоров’я), яка має обчислювати індикатор: лікар загальної практики — сімейний лікар (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги), структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій;
б) дані надаються лікарями загальної практики — сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів із питань охорони здоров’я місцевих державних адміністрацій;
в) дані надаються поштою, в тому числі електронною поштою;
г) метод обчислення індикатора: підрахунок шляхом ручної обробки. При наявності автоматизованої технології ЗОЗ, у якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма 025/0) або Контрольній карті диспансерного нагляду (форма 030/о), — автоматизована обробка.
Індикатор обчислюється лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико–санітарної допомоги) шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма 025/0) або Контрольних карт диспансерного нагляду (форма 030/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження від всіх лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в регіоні обслуговування, інформації щодо загальної кількості пацієнтів лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини), яким було встановлено стан «Хронічний панкреатит», а також тих з них, для яких наведена інформація про лікування пацієнта в спеціалізованому стаціонарі впродовж звітного періоду. Значення індикатора обчислюється як відношення чисельника до знаменника;
ґ) знаменник індикатора становить загальна кількість пацієнтів, які перебувають на обліку у лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги) та яким було встановлено стан «Хронічний панкреатит» впродовж звітного періоду.
Джерелом інформації є:
— Медична карта амбулаторного хворого (форма 025/0);
— Контрольна карта диспансерного нагляду (форма 030/о);
д) чисельник індикатора становить загальна кількість пацієнтів, які перебувають на обліку у лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), яким було встановлено стан «Хронічний панкреатит» впродовж звітного періоду, для яких наявні записи про лікування у спеціалізованому стаціонарі.
Джерелом інформації є:
— Медична карта амбулаторного хворого (форма 025/о);
— Контрольна карта диспансерного нагляду (форма 030/о);
— Виписка із медичної карти стаціонарного хворого (форма 027/о);
е) значення індикатора наводиться у відсотках.
Директор Департаменту реформ та розвитку медичної допомоги МОЗ України Хобзей М.К.
VII. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу медичної допомоги
1. Електронний документ «Адаптована клінічна настанова, заснована на доказах. Хронічний панкреатит», 2014.
2. Наказ МОЗ України від 23.02.2000 № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
3. Наказ МОЗ України від 14.02.2012 № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування».
4. Наказ МОЗ України від 27.12.2013 № 1150 «Про затвердження Примірного табеля матеріально–технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
5. Наказ МОЗ України від 08.04.2014 № 252 «Про затвердження шостого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
6. Наказ МОЗ України від 02.03.2011 № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
7. Наказ МОЗ України від 28.09.2012 № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України».
8. Физиотерапия и курортология / Под ред. В.М. Боголюбова. Книга IІ. — М.: Бионом, 2008. — 408 с.
9. Физиотерапия: национальное руководство / Под ред. Г.Н. Пономаренко. — М.: Медиа, 2009. — 864 с.
10. Медицинская реабилитация: В 3 т. / Под ред. В.М. Боголюбова. — М., 2007. — Т. 3. — 584 с.
11. Мінеральні води України / За ред. Е.О. Колесника, К.Д. Бабова. — К.: Купріянова, 2005. — 571 с.
Додаток 1
до уніфікованого клінічного протоколу первинної, вторин-
ної (спеціалізованої) медичної допомоги та медичної реабі-
літації «Хронічний панкреатит»
Пам’ятка для пацієнта з хронічним панкреатитом
Що таке підшлункова залоза?
Підшлункова залоза (ПЗ) — життєво важливий орган. Вона знаходиться позаду шлунка на задній стінці черевної порожнини, на рівні нижніх грудних і верхніх поперекових хребців.
Які функції виконує підшлункова залоза?
ПЗ виконує дві основні функції: продукція травних ферментів для забезпечення процесу травлення; продукція гормонів (інсуліну) для забезпечення нормального обміну глюкози.
Що таке хронічний панкреатит (ХП)?
ХП — це тривале уповільнене запалення тканини ПЗ. Періодично під впливом вживання алкоголю, жирної, гострої їжі запалення може посилюватися із подальшим розвитком загострень ХП. Через тривалий запальний процес відбувається зменшення кількості клітин, які виробляють травні ферменти, що призводить до зниження продукції ферментів ПЗ і порушення травлення. Через деякий час (зазвичай через кілька років) запалення зачіпає і острівці Лангерганса ПЗ, які виробляють інсулін, тому зменшується продукція інсуліну і розвивається цукровий діабет.
Які причини можуть викликати хронічний панкреатит?
Зловживання алкоголем (найчастіша причина ХП); захворювання жовчних шляхів (особливо жовчно–кам’яна хвороба); спадкові панкреатити; звуження або закупорка проток ПЗ (наприклад, рубцеве звуження проток після травм ПЗ; камені ПЗ); системні автоімунні захворювання (системний червоний вовчак та ін.); гіперпаратиреоїдизм (підвищення функції паращитоподібних залоз); ідіопатичний ХП (причина невідома).
Якими симптомами проявляється хронічний панкреатит?
Основними симптомами захворювання є біль у животі і порушення травлення.
Біль у верхній частині живота частіше локалізується в її середині та/або в лівому підребер’ї, однак може турбувати біль і в правому підребер’ї. Біль посилюється через 15–25 хвилин після прийому їжі, особливо жирної, гострої, прийому алкоголю. Біль віддає у поперек — тільки в ліву половину або в обидві половини попереку. Біль зменшується при прикладанні холоду на ліве підребер’я, при голодуванні. Біль може супроводжуватися нудотою, блюванням, здуттям живота, відрижкою, печією, порушеннями випорожнення.
Порушення травлення пов’язано із зменшенням надходження травних ферментів ПЗ. Випорожнення кишечника стають рясними, жирними, з кашоподібною, мазеподібною консистенцією. Частота збільшується до 3 і більше разів на добу. Оскільки прийнята їжа не всмоктується в необхідному обсязі, хворий худне. Внаслідок порушення всмоктування жиророзчинних вітамінів (A, D, E, K) розвиваються гіповітамінози.
При тривалому перебігу захворювання, коли страждають ендокринні клітини ПЗ, може розвинутись цукровий діабет. У цьому випадку може з’явитись спрага, сухість у роті і сухість шкіри, збільшення кількості сечі.
Як поставити діагноз хронічного панкреатиту?
Діагноз ХП ставить тільки лікар. Для цього він аналізує клінічні прояви, історію захворювання, результати об’єктивного дослідження, призначає необхідні діагностичні заходи.
Які основні напрямки лікування хронічного панкреатиту?
Насамперед необхідна повна відмова від вживання алкоголю, тютюну. Дієта передбачає частий прийом їжі, невеликими порціями, зі зниженням вмісту жиру (голодування протягом 2–3 днів може зменшити вираженість болю). Дієта при ХП повинна містити оптимальну кількість білка (80–100 г/добу, з них тваринних — 45–50 г/добу), помірно обмежуються жири (до ≈ 60 г/добу, з них рослинних — 25–30 г/добу; жир розподіляється рівномірно на 3–4 основних прийоми їжі). За наявності цукрового діабету вуглеводи, що легко засвоюються, виключаються з харчування.
Необхідна відмова від продуктів та страв, що стимулюють шлункову та панкреатичну секрецію (гострі, копчені, смажені, свіжоспечені, солодкі страви, шоколад, какао, кава, прянощі, бульйон, груба клітковина).
Важливим є вид кулінарної обробки (необхідне відварювання, запікання), дотримання ритму прийому їжі (4–6 разів на добу), зменшення кількості солі (до 6–8 г/добу), достатня кількість рідини (1–1,5 літра на добу). Температура страв — 15–60 °С. Енергетична цінність раціону — 2000–2500 ккал/добу.
Лікарські засоби призначає тільки лікар!
Для зменшення стимуляції ПЗ, крім дієти, призначають препарати, що зменшують продукцію соляної кислоти в шлунку. Для симптоматичного лікування болю призначаються анальгетики. Якщо власна ПЗ не може виробляти достатню кількість травних ферментів, призначається замісна терапія ферментними препаратами. При розвитку цукрового діабету відповідне лікування призначить ендокринолог. Якщо консервативне лікування є недостатньо ефективним, зберігається виражений больовий синдром або існує перешкода відтоку соку ПЗ, звуження її проток, розвиток інших ускладнень ХП, призначається ендоскопічне або хірургічне лікування.
З метою забезпечення ефективності і безпечності фармакотерапії необхідно дотримуватись рекомендацій із застосування лікарських засобів, призначених лікарем, та інструкції для медичного застосування препаратів. До завершення курсу лікування слід зберігати первинну та/або вторинну упаковку лікарського засобу, на якій зазначені назва, форма випуску, доза, серія, дата випуску, термін придатності, назва виробника лікарського засобу.
Чи показане санаторно-курортне лікування при хронічному панкреатиті?
Це лікування показане, але тільки в періоді стійкої ремісії і не раніше, ніж через 6 місяців після закінчення загострення ХП. Вибір курорту визначає лікар.
Додаток 2
до уніфікованого клінічного протоколу первинної, вторин-
ної (спеціалізованої) медичної допомоги та медичної реабі-
літації «Хронічний панкреатит»