Газета «Новости медицины и фармации» 21-22 (523-524) 2014
Вернуться к номеру
Внебольничная пневмония у пожилых больных
Авторы: Татьяна Тлустова
Рубрики: Пульмонология
Версия для печати
Статья опубликована на с. 14-17 (Мир)
Пневмония является одним из наиболее распространенных заболеваний. По данным National Center for Health Statistics, у пожилых людей заболеваемость внебольничной пневмонией (ВП) в 2 раза выше, чем у лиц молодого возраста; частота госпитализаций при этом заболевании с возрастом увеличивается более чем в 10 раз. Летальность при пневмонии среди больных старше 60 лет в 10 раз выше, чем в других возрастных группах, и достигает 10–15 % при пневмококковых пневмониях [1]. В этой возрастной группе заболевание нередко протекает более тяжело, чем у лиц молодого и среднего возраста, существенно чаще обусловливает необходимость госпитализации и большую продолжительность пребывания пациента в стационаре и характеризуется высокими показателями летальности.
Известный интернист конца XIX — начала XX столетия Уильям Ослер назвал пневмонию «другом стариков» [2]. Позже не менее известный патолог И.В. Давыдовский создал более зловещий образ пневмонии, назвав ее «могильщиком стариков». Примечательны результаты ретроспективного исследования 38 тыс. пациентов, госпитализированных по поводу ВП, в ходе которого изучались возможные факторы риска летального исхода с суммарной балльной оценкой таких параметров, как возраст, пол, лабораторные данные, результаты физического обследования (на момент госпитализации), наличие сопутствующих заболеваний [3]. При проведении мультивариантного анализа были установлены пять основных факторов риска осложненного/фатального течения ВП и среди них — возраст старше 65 лет. По мнению других авторов, сам по себе возраст не является значимым фактором риска неблагоприятного исхода заболевания, за него в большей степени оказываются ответственными сопутствующие заболевания.
Умение своевременно диагностировать и правильно лечить ВП необходимо врачам различных специальностей, курирующих пожилых пациентов (терапевты, невропатологи, психиатры, хирурги и др.), поскольку пневмония у них часто ассоциируется с различными сопутствующими заболеваниями, нередко с декомпенсацией фоновых заболеваний, протекает со скудной или атипичной клинической симптоматикой, что затрудняет своевременную диагностику, усложняет лечение больного и ухудшает прогноз заболевания.
Факторы риска
В ряду известных факторов риска развития пневмонии выделяют: а) возраст старше 65 лет; б) наличие сопутствующих заболеваний; в) изменение видового состава микробной флоры, колонизирующей ротоглотку; г) макро- или микроаспирацию; д) нарушения мукоцилиарного транспорта; е) дефекты неспецифической противоинфекционной защиты макроорганизма; ж) недостаточное питание; з) госпитализацию; и) эндотрахеальную/назогастральную интубацию и др. Показано, в частности, что пожилой возраст и низкие значения показателей бронхиальной проходимости (объем форсированного выдоха за 1 с) являются важнейшими факторами риска развития тяжелой пневмонии. I. Koivula и соавт. считают, что помимо преклонного возраста (> 70 лет) к пневмонии предрасполагают алкоголизм, бронхиальная астма, другие хронические заболевания органов дыхания, сердечно-сосудистые заболевания, проводимая иммуносупрессивная терапия и т.д.
Хотя пожилой и старческий возраст традиционно рассматривается как фактор, предрасполагающий к развитию инфекций нижних дыхательных путей, однако патогенез последних применительно к данной клинической ситуации до сих пор не вполне установлен, равно как нет полных сведений о влиянии процесса старения на механизмы неспецифической противоинфекционной защиты человека.
Клиника и диагностика
Принято считать, что клинические проявления ВП у пожилых существенно отличаются от таковых у пациентов молодого и среднего возраста. Необходимо учитывать тот факт, что нередко в картине заболевания на первый план выходят симптомы и признаки обострения или декомпенсации сопутствующих заболеваний/патологических состояний.
Так, исследование C. Harper и P. Newton показало, что классическая клиническая констелляция, на которую полагаются при диагностике пневмонии, — кашель, лихорадка, одышка — не выявлялась у 56 % больных ВП пожилого и старческого возраста. Вместе с тем полное отсутствие симптоматики наблюдалось только в 10 % случаев.
Сходные данные были продемонстрированы и P.J. Venkatesan и соавт., подтвердившими наличие по крайней мере одного из возможных респираторных симптомов (кашель, одышка, боли в груди, отделение мокроты) у 96 % пациентов в возрасте старше 65 лет. При этом авторы подчеркивали, что самым частым признаком ВП у пожилых являлся лейкоцитоз. Эта закономерность была подтверждена и более поздними исследованиями. В частности, R. Riquelme и соавт. сделали вывод, что у пожилых пациентов, переносящих ВП, в 69 % случаев отсутствовала такая стандартная клиническая комбинация, как кашель, лихорадка и одышка; при этом у 76 % обследованных имел место лейкоцитоз.
Лихорадка при пневмонии в пожилом и старческом возрасте наблюдается довольно часто (75–80 %), хотя по сравнению с более молодыми пациентами заболевание чаще протекает с нормальной или даже пониженной температурой, что является прогностически менее благоприятным.
Учитывая то обстоятельство, что нередко у пожилых пациентов с ВП отсутствуют типичные симптомы, необходимо с особым вниманием относиться к таким возможным проявлениям заболевания, как расстройства сознания (заторможенность, дезориентация, делирий, сопор и др.), слабость, недомогание. Пренебрежение этими симптомами становится причиной недостаточно оперативной диагностики, позднего начала лечения и, очевидно, ухудшает прогноз заболевания. Так, согласно данным R. Riquelme и соавт., поздняя диагностика ВП (спустя 72 ч и более от момента появления симптомов заболевания) у пациентов в возрасте старше 65 лет имела место в 62 % случаев.
Практически всегда для диагностики пневмонии требуется рентгенологическая визуализация очагово-инфильтративных изменений в легких в сочетании с соответствующей симптоматикой инфекции нижних дыхательных путей. И хотя распространено мнение, что стетоакустические признаки очаговой инфильтрации в большинстве случаев совпадают с данными рентгенографии, многочисленными исследованиями показана невысокая чувствительность и специфичность выслушиваемой инспираторной крепитации и перкуторно определяемого уплотнения легочной ткани в диагностике пневмонии. Учитывая то, что примерно у 25 % пожилых больных, переносящих ВП, отсутствует лихорадка, лейкоцитоз регистрируется лишь в 50–70 % случаев, а клиническая симптоматика нередко представлена утомляемостью, слабостью, тошнотой, анорексией, болями в животе, интеллектуально-мнестическими расстройствами, значение полноценного рентгенологического обследования еще более возрастает.
Этиология
На практике уточнение этиологии пневмонии малореально из-за недостаточной информативности и значительной продолжительности традиционных микробиологических исследований. В то же время лечение пневмонии должно быть начато неотложно при установлении клинического диагноза. Кроме того, у 35 % больных с внебольничной пневмонией отсутствует продуктивный кашель в ранние сроки заболевания, у пожилых этот процент увеличивается до 50 и более. В ряде случаев (20–45 %) даже при наличии адекватных проб мокроты не удается выделить возбудителя [4]. Таким образом, этиологический диагноз пневмонии на основании выделения возбудителя из мокроты не удается установить в рутинной клинической практике у большинства больных, а бактериемия при внебольничной пневмонии встречается не чаще чем в 25 % случаев. Основным подходом к лечению внебольничной пневмонии является эмпирический выбор антибактериальных средств, который должен основываться на данных фармакоэпидемиологических исследований.
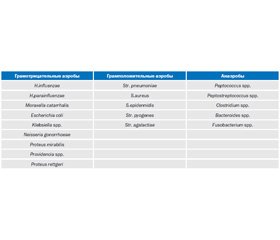
Внебольничную пневмонию могут вызывать практически все известные условно-патогенные микроорганизмы, однако этиология заболевания, как правило, непосредственно связана с нормальной микрофлорой верхних дыхательных путей. По данным фармакоэпидемиологических исследований, проведенных в последние годы за рубежом, наиболее частым возбудителем внебольничной пневмонии у больных всех возрастных групп является пневмококк (Streptococcus pneumoniae), на долю которого приходится более трети случаев заболевания. Вторым по частоте возбудителем является гемофильная палочка (Haemophilus influenzae). Атипичные микроорганизмы (микоплазмы и хламидии) преимущественно встречаются у больных молодого и среднего возраста. Для больных пожилого возраста эти возбудители не характерны. Другие микроорганизмы — стафилококки, грамотрицательные бактерии, легионелла — выявляются с частотой 5–7 % [10] (табл. 1).
Имеются данные о том, что вакцинация пожилых людей против гриппа уменьшает частоту госпитализаций по поводу пневмонии или гриппа на 48–57 % и снижает летальность больных от ВП [5]. Хотя применение полисахаридной пневмококковой вакцины не предотвращает возникновение ВП, данная тактика может облегчать течение болезни и улучшать исходы. По данным популяционного когортного исследования 3415 больных ВП (средний возраст 75 лет), у вакцинированных в прошлом пациентов отмечалось снижение на 40 % летальности или вероятности перевода в ОРИТ по сравнению с невакцинированными [6].
В одном из исследований было показано, что у больных артериальной гипертонией, осложненной инсультом, на фоне приема ингибиторов АПФ отмечалось снижение бессимптомных дисфагий, в то время как при назначении блокаторов, антагонистов кальция и блокаторов рецепторов ангиотензина II подобные нарушения глотания регистрировались достоверно чаще. Снижение частоты бессимптомных дисфагий следует считать одним из способов профилактики аспирационных пневмоний у больных с инсультом, что и было показано в данном исследовании [7].
Известно, что орофарингеальная колонизация является начальным этапом патогенеза абсолютного большинства случаев пневмонии, в том числе и ВП. У лиц пожилого возраста наблюдается закономерное изменение видового состава микробной флоры ротоглотки с увеличением «представительства» таких микроорганизмов, как Staphylococcus aureus и аэробные грамотрицательные энтеробактерии (например, Klebsiella pneumoniae и Escherichia coli) [10].
Большое значение в профилактике аспирационных пневмоний и снижении летальности придается гигиене полости рта. Установлено, что лихорадочные эпизоды возникали реже у пациентов, которым проводился тщательный уход за полостью рта (чистка зубов и языка после каждого приема пищи, орошение полости рта и др.), чем у пациентов, у которых подобный гигиенический контроль не осуществлялся [8].
Ключевым в процессе эрадикации бактерий из нижних дыхательных путей является эффективный воспалительный ответ, предполагающий слаженное функционирование гуморального и клеточного звеньев иммунитета. Большую роль в генерации воспаления в легочной ткани в ответ на проникновение бактерий играют полиморфноядерные лейкоциты (ПМЯЛ) и система комплемента. И хотя количество ПМЯЛ у пожилых существенно не изменяется, резервы этого клеточного пула оказываются ограниченными [10]. Между тем, согласно экспериментальным исследованиям, снижение числа и пролиферативной активности клеток-предшественников может стать причиной неэффективного воспалительного ответа. По мере старения человека наблюдаются нарушения хемотаксиса, фагоцитоза и бактерицидной активности нейтрофилов.
Таким образом, основными направлениями снижения заболеваемости ВП, тяжести течения и летальности от нее пожилых пациентов являются:
— применение противогриппозных и пневмококковых вакцин;
- снижение риска аспираций (коррекция сопутствующей патологии, характер пищи, гигиена полости рта, ингибиторы АПФ);
— нутритивная поддержка;
— контроль гериатрической патологии;
— контроль медикаментозной терапии.
Определение тяжести пневмонии
Для определения степени тяжести течения пневмонии сейчас используют общепринятые прогностические шкалы, например СURB-65: Confusion — спутанность сознания, Urea — уровень азота мочевины крови > 7 ммоль/л, Respiration — частота дыхательных движений (ЧДД) > 30/мин, Blood pressure — артериальное давление (АД) (систолическое < 90 мм рт.ст., диастолическое < 60 мм рт.ст. у пациентов в возрасте > 65 лет).
В 2006 г. группой специалистов из Австралии и США предложена новая оценочная шкала — SMART-COP и ее «облегченный вариант» — SMRT-CO для определения тяжести течения пневмонии, необходимости респираторной поддержки, применения вазопрессорных препаратов, а также для решения вопроса о госпитализации пациента [9] (табл. 2, 3).
Лечение
Важным фактором при ведении пожилых больных ВП является максимально раннее начало антибактериальной терапии (АТ). На большом клиническом материале (14 000 больных старше 65 лет) показано, что начало АТ в течение 8 ч с момента госпитализации и получение культуры для бактериологического анализа способствовали снижению летальности, регистрируемой в течение 30 дней, на 15 и 10 % соответственно [11]. Более того, по данным ретроспективного анализа 13 771 пожилого больного ВП, начало АТ в течение 4 ч с момента госпитализации приводило к снижению общей госпитальной летальности, летальности в течение 30 дней и к сокращению сроков пребывания в стационаре [12].
Согласно Протоколу оказания медицинской помощи больным пневмонией у взрослых, утвержденному приказом МЗ Украины от 19.03.2007 № 128 «Про затвердження клінічних протоколів надання медичної допомоги за спеціальністю «пульмонологія», пневмонию делят на внебольничную и нозокомиальную. Среди больных ВП выделяют 4 клинические группы.
Учитывая особенности течения ВП у пожилых, а также наличие у них сопутствующих заболеваний, такие пациенты чаще всего относятся ко II или реже к III клинической группе (табл. 4).
У больных ВП II группы препаратами выбора являются пероральные формы защищенного аминопенициллина (амоксициллин/клавулановая кислота) или цефалоспорина II поколения (цефуроксима аксетил).
Представителем пероральных цефалоспоринов II поколения является оригинальный препарат ЗиннатТМ британской компании «ГлаксоСмитКляйн». Благодаря наличию в химической структуре оксим-группы, которая обеспечивает устойчивость к действию бета-лактамаз, препарат более эффективен по сравнению с цефалоспоринами I поколения в отношении респираторных патогенов, таких как H.influenzae и Moraxella catarrhalis [13], которые становятся антибиотикорезистентными вследствие формирования плазмидных бета-лактамаз; при этом препарат сохраняет высокую активность в отношении грамположительных микроорганизмов, таких как S.pneumoniae, Staphylococcus aureus и другие. Антимикробный спектр цефуроксима аксетила представлен в табл. 5 [14].
У пациентов старшей возрастной группы применение ЗиннатаТМ особенно актуально, так как препарат представляет собой антибиотик-пролекарство, который поступает в кишечник в неактивной форме (цефуроксима аксетил) и активизируется в слизистой оболочке тонкого кишечника в цефуроксим, всасывающийся в системный кровоток. В дальнейшем цефуроксим легко проникает в различные ткани и среды организма, включая легкие, органы малого таза, перикард, брюшину, плевру, синовиальные оболочки. Учитывая то, что в просвете кишечника находится только неактивное пролекарство, можно с уверенностью говорить, что ЗиннатТМ оказывает незначительное воздействие на кишечную флору, поэтому минимизируется риск развития антибиотикассоциированной диареи. Уникальный фармакокинетический профиль препарата ЗиннатТМ позволяет создавать необходимые терапевтические концентрации в очагах инфекции, что обеспечивает клиническую эффективность при лечении инфекций дыхательных и мочевыводящих путей, принимать препарат дважды в день, что гарантирует хорошую приверженность пациентов. Активное вещество цефуроксим выводится в неизмененном виде почками. Для пациентов старшей возрастной группы очень важно, чтобы препараты, которые показаны им для терапии респираторных инфекций, не взаимодействовали с препаратами, применяющимися для лечения их сопутствующей хронической патологии (например, гипотензивными, сахароснижающими и другими средствами). В связи с этим ЗиннатТМ имеет бесспорное преимущество перед другими антибактериальными средствами, так как практически не оказывает влияния на метаболизм других лекарственных средств при совместном приеме.
Эффективность проведения антибиотикотерапии также зависит от удобства и кратности применения антибиотика. ЗиннатТМ выпускается в виде таблеток по 125, 250 и 500 мг, а также в виде саше по 125 и 250 мг для приготовления суспензии и применяется всего 2 раза в сутки, что обеспечивает хороший комплайенс. Поскольку существует и инъекционная форма выпуска цефуроксима — ЗинацефТМ, то применение препарата возможно и в парентеральной форме [15].
Таким образом, внегоспитальная пневмония у пациентов старшей возрастной группы имеет особенности течения, которые необходимо учитывать при диагностике заболевания и ведении данных пациентов: пневмония у них часто ассоциируется с различными сопутствующими заболеваниями, нередко с декомпенсацией фоновых заболеваний, протекает со скудной или атипичной клинической симптоматикой. При подборе терапии необходимо учитывать наличие и тяжесть сопутствующих заболеваний, удобство приема и эффективность выбранной терапии. Особенности фармакодинамики и фармакокинетики препарата ЗиннатТМ позволяют считать его препаратом выбора при лечении пациентов старшей возрастной группы амбулаторно при проведении монотерапии.
Статья печатается при научной поддержке компании
ООО «ГлаксоСмитКляйн Фармасьютикалс Украина»
UA/CFA/0065/14.12.12
Список литературы находится в редакции.

/14_m/14_m.jpg)
/16_m/16_m.jpg)
/16_m/16_m2.jpg)
/17_m/17_m.jpg)