Газета «Новости медицины и фармации» Гастроэнтерология (527) 2015 (тематический номер)
Вернуться к номеру
Діагностика та лікування запальних хвороб товстої кишки у практиці лікаря загальної практики
Авторы: Радченко О.М. - д.м.н., професор, Львівський національний медичний університет імені Данила Галицького
Рубрики: Гастроэнтерология
Версия для печати
Статья опубликована на с. 5-13
У сучасних умовах невпинно зростає поширеність хвороб товстої кишки, що зумовлено, з одного боку, постійними психосоціальними стресами, зменшенням публічної довіри до лікарів, пізнім звертанням внаслідок не дуже приємної для обговорення клінічної симптоматики та залежності клініки від стану шлунка, підшлункової залози, жовчного міхура, а з іншого — вчасною діагностикою та підвищеною зацікавленістю засобів масової інформації питаннями здоров’я. Ще одна проблема хвороб товстої кишки — це невідповідність української термінології світовій, оскільки термінів «хронічний ентероколіт», «хронічний невиразковий коліт», «спастичний коліт» немає в міжнародних класифікаціях, що ще більше заплутує статистику.
Хвороби товстої кишки включають функціональні та органічні ураження. До функціональних належать синдром подразненої товстої кишки з діареєю або без неї, запор, функціональна діарея, мегаколон, анальний спазм. До органічних — хвороба Крона товстої кишки (гранулематозний коліт), виразковий коліт, інші неінфекційні коліти (радіаційний, токсичний, алергічний, неуточнений), хронічний ішемічний коліт [7], дивертикулярна хвороба кишок. Слід підкреслити, що діагноз функціонального ураження має право на існування лише у випадках доведеної відсутності органічних змін або на етапі первинного попереднього діагнозу. До основних запальних хвороб товстої кишки з урахуванням поширення належать неінфекційний хронічний коліт, неспецифічний виразковий коліт та хвороба Крона, діагностику та лікування яких ми розглянемо.
Хронічний коліт (ХК) (МКХ-10: К52. Інші неінфекційні коліти) — морфологічно підтверджений запальний або запально-дистрофічний процес слизової, що захоплює всю товсту кишку (панколіт) чи її окремі відрізки (сегментарний коліт). Неспецифічний виразковий коліт (НВК) (МКХ-10: К51) — ідіопатична хронічна дифузна запальна хвороба товстої кишки рецидивного перебігу з періодами кривавої діареї, обмежується тільки слизовою оболонкою, проксимально поширюється від прямої кишки. Хвороба Крона товстої кишки (МКХ-10: К50.1) — гранулематозне запалення невідомої етіології з початковим ураженням термінального відділу здухвинної кишки з дистальним поширенням, що характеризується стенозом уражених ділянок, утворенням нориць і вираженими позакишковими проявами (артрити, пошкодження шкіри, очей тощо). Уперше цю хворобу описали Ginzberg та Oppenheimer у 1932 р., а пізніше вона була описана американським лікарем В. Сrohn (1884–1983), під іменем якого й увійшла в медицину [9, 10].
Запальні хвороби товстої кишки класифікуються за проявами, локалізацією, формами, тяжкістю, проте єдиної стандартної класифікації дотепер немає, що й утруднює уніфікацію діагностичних та лікувальних підходів.
Класифікації хронічних запальних уражень товстої кишки
Класифікація хронічного коліту (Ногаллер А.М., 1992)
І. За етіологією:
1. Первинні:
а) інфекційні;
б) паразитарні;
в) аліментарні;
г) алергічні;
д) медикаментозні;
е) токсичні.
2. Вторинні:
а) при інших хворобах органів травлення;
б) при гіпоксії, гіпоксемії різного генезу.
ІІ. За локалізацією:
1. Тотальний хронічний коліт (панколіт).
2. Сегментарні коліти:
а) правобічний коліт (тифліт);
б) лівобічний коліт (сигмоїдит, проктит, проктосигмоїдит).
ІІІ. За морфологічними ознаками:
1. Поверхневий ХК.
2. Атрофічний ХК:
а) поверхневий кістозний;
б) глибокий кістозний коліт.
3. Колагеновий коліт.
ІV. За клінічними ознаками:
1. Фаза перебігу хвороби:
а) загострення;
б) ремісії.
2. За характером порушень моторної функції:
а) гіпомоторна;
б) гіпермоторна;
в) змішана.
3. За тяжкістю перебігу:
а) легкого перебігу (1-го ст.);
б) середньої тяжкості (2-го ст.);
в) тяжкого перебігу (3-го ст.).
4. За наявністю ускладнень:
а) солярит;
б) мезаденіт;
в) копростаз;
г) дисбактеріоз.
Ускладнення:
1. Гангліоніт.
2. Мезаденіт.
3. Кишкова непрохідність.
4. Пухлини товстої кишки.
Класифікація хвороби Крона залежно від локалізації (Григорьева Г.А., 1994)
Тип 1:
а) один сегмент тонкої кишки;
б) ілеоцекальна ділянка;
в) відрізок товстої кишки.
Тип 2:
а) сегменти тонкої та товстої кишки;
б) поєднання уражень кишечника з ураженням шлунка, стравоходу чи слизової оболонки порожнини рота.
Клінічні форми хвороби Крона (Walfish W., 1992, Логінов А.Г. і співавт., 1992)
1. Гостра форма.
2. Хронічні форми:
а) стенозуюча — часткова кишкова непрохідність із сильними болями в животі, здуття, блювота;
б) запальна з первинним хронічним перебігом, рецидивуюча діарея, анемія, гіпопротеїнемія, набряки, порушення всмоктування;
в) дифузний еюноілеїт;
г) за типом абдомінальних нориць і абсцесів у пізніх стадіях хвороби.
Фенотипова класифікація хвороби Крона (Відень, 1999)
А. Вік:
— до 40 років;
— 40 років і старші.
В. Перебіг:
— без звужень;
— без пенетрацій;
— із звуженнями;
— з пенетрацією.
С. Локалізація:
— термінальна тонка кишка;
— товста кишка;
— ілеоцекальна ділянка;
— верхні відділи шлунково-кишкового тракту.
Стадії:
— гостра (гострий ілеїт);
— хронічна;
— рецидивна.
Клінічні форми:
— гострий ілеїт;
— єюноілеїт з синдромом тонкокишкової непрохідності;
— хронічний єюноілеїт з синдромом порушеного всмоктування;
— гранулематозний коліт;
— гранулематозний проктит;
— гранулематозний апендицит.
Монреальська класифікація хвороби Крона
Початок хвороби у віці:
А1 — до 16 років;
А2 — 17–40 років;
А3 — старші 40 років.
Локалізація запального процесу:
L1 — термінальний ілеїт;
L2 — ізольоване ураження товстої кишки;
L3 — поєднане ураження тонкої та товстої кишок;
L4 — залучення у процес верхніх відділів травної системи.
Клінічні прояви хвороби:
В1 — нестенотичний та непенетруючий перебіг;
В2 — стенотична форма;
В3 — пенетруючий перебіг;
Р — періанальні ураження.
Остаточно не вирішеним залишається питання етіології запальних уражень товстої кишки. На сьогодні встановлені тільки етіологічні фактори хронічного коліту, однак оскільки він, як правило, є поліетіологічним, то виявити єдиний причинний фактор у кожному конкретному випадку стає неможливим. Етіологія ідіопатичних уражень — неспецифічного виразкового коліту та хвороби Крона — також залишається нез’ясованою, хоча обговорюються зв’язок з певними інфекційними агентами, що змінюють загальну імунну реактивність організму, з особливостями харчування, генетичними та імунними чинниками. Згідно з сучасними поглядами, хвороба Крона має автоімунний генез із появою антитіл (IgG) до епітелію тонкої й товстої кишки, сенсибілізованих до антигенів слизової лімфоцитів і зниження рівня секреторного IgА [10].
Етіологічні чинники хронічного коліту
1. Перенесені гострі кишкові інфекції, передусім дизентерія й сальмонельоз, інфікування кампілобактеріями, ієрсиніями, клостридіями; гельмінтами, найпростішими (амеби, трихомонади, лямблії, балантидії), надмірний ріст умовно-патогенної та сапрофітної флори.
2. Порушення режиму харчування, одноманітна їжа з надміром вуглеводів, білків, клітковини, нестача вітамінів, зловживання алкоголем.
3. Екзогенні (сполуки ртуті, свинцю, фосфору, миш’яку) та ендогенні (уремія, печінкова недостатність, гіпертиреоз, хвороба Аддісона, подагра) інтоксикації.
4. Харчова алергія, ферментопатії вродженого та набутого характеру.
5. Застосування медикаментів (антибіотики, саліцилати, препарати наперстянки, послаблювальні середники з антраглікозидами), зловживання очисними клізмами й ректальними свічками.
6. Інші хвороби: хронічний атрофічний гастрит, хронічний панкреатит з порушенням зовнішньосекреторної функції, хронічний ентерит (постійне подразнення слизової оболонки товстої кишки продуктами неповного перетравлення їжі, вісцеро-вісцеральні рефлекси), променева хвороба чи променева терапія, спайковий процес у черевній порожнині, доліхосигма, дивертикули товстої кишки, порушення кровообігу в товстій кишці, судинах брижі, при синдромі дисемінованого внутрішньосудинного згортання.
Клінічна картина запальних хвороб товстої кишки значною мірою залежить від етіології, характеру запалення (звичайне, гранулематозне), активності процесу (загострення, ступінь активності запалення, ремісія), переважної локалізації процесу, анатомічних змін, характеру функціональних порушень, а також від наявності та вираженості розладів інших систем і органів. Основні клінічні синдроми запальних хвороб товстої кишки: больовий, кишкової диспепсії, дисбактеріоз. Також можуть бути незначна втрата маси тіла, гіпохромна анемія (частіше легка), гіповітамінози, інтоксикаційний синдром (тахікардія, субфебрильна температура), астеновегетативний синдром (слабкість, швидка втомлюваність, головні болі, погіршення сну, зниження працездатності, вживання у хворобу), депресії.
Особливості клінічних синдромів коліту:
— Больовий синдром характеризується болями ниючого або спастичного характеру по всьому животу, частіше в лівій здухвинній ділянці. Часто болі мають ниючо-тиснучий характер, з’являються чи посилюються через 7–8 годин після їди, у середині ночі або під ранок (симптом будильника) і зменшуються після дефекації, відходження газів, прикладання теплої грілки чи застосування спазмолітичних і антихолінергічних засобів. Болі віддають у спину, у задній прохід. При поширенні патологічного процесу на серозну оболонку товстої кишки та регіональні лімфатичні вузли біль набуває постійного монотонного характеру й перестає залежати від прийому їжі, але посилюється під час рухів, стрибків, після дефекації та очисних клізм.
— Синдром кишкової диспепсії проявляється різними порушеннями випорожнення. Уранці та після їди часто бувають проноси, переважно невеликими порціями, по декілька разів, водянисті, зі слизом. Притаманні несправжні позиви та відчуття неповного спорожнення кишечника. Нерідко проноси чергуються із запорами. Характерний для хронічного коліту запорний пронос, коли після перших щільних порцій калу з’являються рідкі випорожнення з неприємним запахом унаслідок розведення фекальних мас слизом та запальним ексудатом у товстій кишці. Проноси можуть бути спровоковані вживанням масних або надмірно холодних страв, молока, гострих приправ, підлив, продуктів зі значним вмістом клітковини. Синдром кишкової диспепсії також проявляється нудотою, відрижкою, сухістю та неприємним смаком у роті.
— Синдром дисбактеріозу внаслідок пригнічення нормальної сапрофітної флори й надмірного росту патогенів із розвитком гнильних і бродильних процесів проявляється метеоризмом, здуттям живота, підсиленим відходженням газів, діареєю.
Хронічний неспецифічний виразковий коліт має більш виражені системні (анорексія, лихоманка, слабкість, схуднення) та позакишкові (первинний склерозивний холангіт, ураження шкіри, артрити великих суглобів, анкілозивний спондиліт) прояви. Хвороба Крона характеризується найбільш вираженими позакишковими проявами, що відповідають активності патологічного процесу в кишці, зумовлені імунобіологічними процесами, можуть передувати кишковим проявам, а також частими ускладненнями (перфорація виразок, стриктури товстої кишки, гостра токсична дилатація товстої кишки, кишкові кровотечі, нориці, анальні тріщини, абсцеси, амілоїдоз нирок).
Позакишкові прояви хвороби Крона:
— периферійні артрити (4–25 %, асиметричні, не більше 4 суглобів);
— епісклерит, кон’юнктивіт, іридоцикліт;
— афтозний стоматит;
— вузликова еритема, гангренозна піодермія;
— жирова інфільтрація печінки, хронічний гепатит, холангіт;
— пієлонефрит;
— прояви, пов’язані з генотипом HLA27: анкілозивний спондилоартрит, сакроілеїт, первинний склерозивний холангіт;
— прояви, зумовлені порушенням всмоктування: сечокам’яна хвороба (порушення обміну сечової кислоти, рН сечі), жовчнокам’яна хвороба (порушення реабсорбції жовчних кислот), анемія (В12-фолієводефіцитна), порушення згортання крові, вторинний амілоїдоз на фоні тривалого гнійного й запального процесу.
Клінічні прояви значною мірою залежать від локалізації процесу.
Особливості клінічної картини залежно від локалізації процесу
Найбільш частими формами сегментарного коліту є сигмоїдит і проктосигмоїдит, що характеризуються болями в лівій половині живота та лівій здухвинній ділянці з відчуттям тиску й розпирання, часто й у прямій кишці. Болі підсилюються або зменшуються після дефекації чи очисної клізми. При проктосигмоїдиті часті несправжні позиви з відходженням газів, а при ерозивному сфінктериті, тріщині заднього проходу, геморої — зі слизом і кров’ю. Для проктосигмоїдиту притаманні гетерогенні випорожнення, малими порціями, декілька разів зранку, що часто не дають відчуття повного спорожнення. Іноді випорожнення рідкі й з’являються після кожного прийому їжі. Дещо частіше бувають запори з тенезмами та запорний пронос, може бути кал типу овечого з домішками слизу та крові. При пальпації сигмоподібна кишка спазмована, болісна. Наявний дисбактеріоз. Часто виявляються дратівливість, поганий сон, біль голови, швидка втомлюваність і пітливість унаслідок інтоксикації та вегетосудинної дистонії.
Тифліт супроводжується болями переважно в правій половині живота, правій здухвинній ділянці, що віддають у правий пах, ногу, поперек. Частіше спостерігається пронос (до 15 разів на добу) або чергування проносів і запорів. Проявляється синдром товстокишкової діареї, зокрема гіперкальціємією, гіпокаліємією, анемією. Часто тифліт поєднується з дуоденітом, тонзилітом. При пальпації виявляються спазм або розширення сліпої кишки, її болісність, обмеження рухомості. При поєднанні болісності сліпої кишки з болями у лівому верхньому квадранті живота чи навколо пупка можна думати про втягнення у процес мезентеріальних лімфатичних вузлів.
Трансверзит спостерігається рідше, супроводжується болями, розпиранням у середній частині живота, що з’являються відразу після їди, вурчанням. Має місце чергування запорів і проносів, часті позиви до дефекації після їжі внаслідок гастротрансверзального рефлексу. Характерні дисфагії, нудота, відрижки. При глибокій пальпації — болісність у верхньому квадранті живота, розширена й роздута газами чи спазмована поперечна ободова кишка. Часто скорочені спазмовані ділянки кишки чергуються з розширеними.
Ангуліт — ізольоване ураження селезінкового згину товстої кишки (синдром лівого підребер’я) зустрічається часто. Характерні сильні болі в лівому підребер’ї, що віддають у спину, ліву половину грудної клітки. Болі посилюються при ході, бігу, тряській їзді, високих очисних клізмах, зменшуються після дефекації, відходження газів, залежать від зміни положення тіла, особливо при поширенні процесу на серозну оболонку. Біль супроводжується відчуттям розпирання й тиску в лівому верхньому квадранті живота, супроводжується кардіалгіями, серцебиттям (рефлекторні). Типовими є нестійкі випорожнення з чергуванням запорів і проносів, дещо рідше відзначається голосне вурчання в лівому підребер’ї перед проносом. Пальпаторно — болючість у лівому верхньому квадранті живота, при перкусії в лівому згині поперечної кишки — тимпаніт.
Ведення хворого з хворобою Крона визначається індексом активності CDAI (Crohn’s Disease Activity Index), що значною мірою базується на клінічних симптомах з найбільшою питомою вагою позакишкових проявів та потреби в симптоматичному лікуванні діареї.
Індекс активності хвороби Крона CDAI (Crohn’s Disease Activity Index) за В. Бестом (Best W. et al., 1976)
1. Кількість дефекацій неоформленими випорожненнями за тиждень х 2.
2. Інтенсивність болю в животі (0 — немає болю, 1 — легкий біль, 2 — виражений, 3 — сильний біль) х 5.
3. Самопочуття впродовж тижня (0 — добре, 1 — задовільне, 2 — погане, 3 — дуже погане) х 7.
4. Дефіцит маси тіла.
5. Напруження живота при пальпації (0 — немає, 2 — сумнівне, 3 — виражене) х 10.
6. Необхідність у симптоматичному лікуванні діареї (0 — немає, 1 — є) х 30.
7. Гематокрит. Різниця між фактичним і нормальним х 6.
8. Інші симптоми (наявність симптому — 1, відсутність — 0): болі в суглобах, артрит, іридоцикліт, увеїт, вузликова еритема, піодермія, афтозний стоматит, анальні нориці, параректальний абсцес, нориці). Сума позитивних симптомів пункту 8 х 20.
Сумарний індекс активності: сума значень пунктів 1–8. Невелика активність чи ремісія — до 150 балів; низька активність та легкий перебіг — 150–220 балів, 221–450 — середня тяжкість, 450 балів — висока активність та тяжкий перебіг.
Діагностика хронічних запальних хвороб товстої кишки проводиться за стандартними та спеціальними методами. Загальний клінічний аналіз крові дозволяє виявити ознаки анемії та запалення, загальний аналіз сечі — провести скринінг функції нирок (амілоїдоз нирок може ускладнювати перебіг хвороби Крона). Для діагностики метаболічних порушень, стану печінки та нирок, визначення активності запалення слід визначити рівні глюкози, загального білка, його фракцій, гострофазових параметрів, амінотрансфераз, білірубіну, електролітів, заліза сироватки, кальцію, сечової кислоти, креатиніну тощо. Ретельного імунологічного обстеження пацієнта потребує передусім хвороба Крона. Важливим є пошук глистяних інвазій, оскільки вони можуть викликати чи посилювати запалення.
Копрологічне дослідження виявляє у калі слиз, лейкоцити, інколи — еритроцити. При хронічному коліті з’являються йодофільна флора у великій кількості, внутрішньоклітинний крохмаль, неперетравлена клітковина (цекальний синдром). Посів калу дозволяє виявити кількісні та якісні зміни мікрофлори товстої кишки. Переважно спостерігається збільшення загальної кількості мікроорганізмів за рахунок умовно-патогенних ентеробактерій, відсутність або зменшення біфідо- та лактобактерій.
Ректороманоскопія та колоноскопія з біопсією дозволяють виявити ознаки запалення, дистрофії й атрофії слизової оболонки, диференціювати хронічний коліт, неспецифічний виразковий коліт та хворобу Крона, виключити інші органічні процеси (поліпи, дивертикули, пухлини). Для хронічного коліту характерні гіперемія стінок кишки, їх набряк із скупченнями слизу, пухка, легко вразлива слизова оболонка, петехії, поодинокі ерозії. Можуть виявлятись ознаки атрофії: бліда слизова оболонка із сіткою дрібних судин, стінка кишки виглядає сухою, тонус її знижений. Рідше виявляються ознаки фібринозного чи гнійного запалення. Морфологічно розрізняють хронічний коліт без атрофії, атрофічний і колагеновий. Для коліту без атрофії притаманні високі ворсинки, сплощення епітелію, потовщення власної пластинки слизової до м’язового шару та інфільтрація її лімфоцитами та еозинофілами, збільшення у криптах кількості келихоподібних клітин, що дещо вкорочені та розтягнені слизом. Про запалення свідчать поліморфноядерні лейкоцити і значна запальна клітинна інфільтрація, утворення крипт-абсцесів, поява на поверхні ерозій і гострих виразок. Діагноз хронічного атрофічного коліту встановлюється при сплощенні ворсинок, зменшенні кількості крипт із меншою кількістю келихоподібних клітин зі слабо ШІК-позитивним секретом; у власній пластинці слизової — лімфоплазмоцитарна інфільтрація, макрофаги, розростання сполучної тканини; крипти кістозно розтягнуті слизом, їх епітелій сплощений. Колагеновий автоімунний варіант характеризується потовщенням субепітеліального шару, присутністю колагену в базальній мембрані разом з аморфним білком, міофібрином.
Іригоскопія допомагає виявити локалізацію патологічного процесу, характер змін рельєфу слизової, дискінетичні зміни товстої кишки. Для хронічного коліту характерні звуження просвіту товстої кишки й наявність множинних гаустрацій, що виступають за кишковий контур.
Ультразвукове дослідження нирок, печінки і жовчовивідних шляхів дозволить провести скринінг позакишкових проявів та виявити супутні чи основні ураження. Фіброгастродуоденоскопія проводиться для оцінки стану слизової оболонки шлунка та дванадцятипалої кишки, що загалом відповідає стану тонкої кишки. За показаннями та для діагностики позакишкових системних проявів можуть призначатись інші методи обстежень.
Диференціальна діагностика запальних хвороб товстої кишки є доволі складною, оскільки проводиться практично з усіма хворобами травної системи, низкою системних уражень та усіма патологічними процесами товстої кишки.
Диференціальна діагностика запальних хвороб товстої кишки
1. З хронічним ентеритом. Проти останнього свідчить відсутність порушень всмоктування й зменшення маси тіла. Для ентериту більш характерна креато- і стеаторея. Остаточно провести диференціальну діагностику дозволяють гістологічне дослідження постбульбарного відділу дванадцятипалої кишки та функціональні абсорбційні тести.
2. З дивертикульозом товстої кишки, що частіше розвивається в літньому віці, проявляється регулярними болями, які зникають після дефекації. Для дивертикульозу характерні випорожнення у вигляді кульок з домішками слизу, здуття живота з надмірним виділенням газів, нерідко супутніми є кіста стравохідного отвору діафрагми й калькульозний холецистит (тріада Сента). У діагностиці допомагають ректороманоскопія й іригоскопія. При наявності анемії показана колоноскопія.
3. З ендометріозом, що може проявлятися абдомінальними болями та кровотечами з прямої кишки під час місячних. У діагностиці допомагає рентгенографія з барієвою клізмою, що підтверджує стиснення прямої, сигмоподібної та низхідної петель товстої кишки. Підозра на ендометріоз вимагає огляду гінеколога й ендоскопічного дослідження матки.
4. З пухлинами товстої кишки. Усім хворим показане дослідження калу на приховану кров, ректороманоскопія. За наявності симптомів хронічного коліту в осіб віком понад 40 років показана обов’язкова іригоскопія та колоноскопія з морфологічним дослідженням підозрілих ділянок.
5. З туберкульозом товстої кишки (особливо при ілеоцекальній локалізації), для якого характерні малоспецифічні прояви (субфебрильна температура, пітливість, нелокалізовані непостійні, тупі болі в животі, нудота, зниження апетиту), у крові гіпохромна анемія, лейкопенія з відносним лімфоцитозом, прискорена швидкість осідання еритроцитів. Важливими є позитивна туберкулінова проба, туберкульозне ураження легень, гортані, глотки з одночасними болями в животі, нестійкими випорожненнями, диспепсією. Іригоскопія виявляє виразки слизової оболонки, дискінезії, рубцеві стенози, дефекти наповнення сліпої кишки. Ендоскопічно для туберкульозу товстої кишки характерні овальні виразки, розсіяні по всій поверхні ураженої ділянки псевдополіпи та їх поєднання. Ультразвукове дослідження черевної порожнини виявляє симптом ураженого порожнинного органа — зображення овальної або округлої форми з ехогенною периферією й ехогенним центром, тобто змінену стінку кишки і центр — вміст і складки слизової.
Лікування хвороб ідіопатичного або поліетіологічного характеру, до яких відносять запальні ураження товстої кишки, дотепер залишається предметом дискусій. У разі вираженого загострення або при появі ускладнень пацієнти потребують госпіталізації, однак з огляду на хронічний характер запального процесу кишки лікування та спостереження переважно здійснюються сімейним лікарем (інтерністом). Лікування повинно включати дієтотерапію, етіотропну та патогенетичну терапію, корекцію характеру та кратності випорожнень, нормалізацію мікрофлори, симптоматичну терапію та лікування ускладнень.
Дієта в період загострення (4б–4 на три-п’ять днів) залежить від характеру випорожнень. У випадках високої активності запалення (> 150 балів за CDAI) при хворобі Крона призначається парентеральне харчування (альвезін, амінасол, 10% розчин глюкози, жирові емульсії — ліпофундин, інтраліпід).
Принципи дієтичного харчування при запальних хворобах кишок
1. Дієта повинна містити 100–120 г білка, 10 г жиру, 300–450 г вуглеводів, 8 г кухонної солі. Їжа приймається невеликими порціями, часто, добре пережовується.
2. При переважанні проносів виключаються молоко, сметана, кефір, сирі овочі й фрукти, жирні й гострі страви, приправи, житній хліб, бобові.
3. У випадках метеоризму протипоказані овочі, страви з великою кількістю вуглеводів, вуглекислі напої, м’який хліб. Призначати слизисті супи, протерті каші на воді, киселі, відвари чорниці, черемхи, компот з айви, міцний чай. Через 3–5 днів можна сухий бісквіт, супи з розвареними крупами, вермішеллю, запіканку з варених овочів, негострий сир, печені яблука, вершкове масло.
4. Хворим з переважанням запорів показані продукти, багаті на харчові волокна, що мають послаблювальну дію: хліб з висівками, овочеві салати та вінегрети, кефір, простокваша, соки з ягід та овочів, буряк, морква, молочні каші, мюслі. Показаний додатковий прийом 20–40 г пшеничних висівок, що запиваються водою чи молоком. Збільшується кількість рідини до 2 л на добу.
Питання етіотропної терапії запальних уражень товстої кишки є найменш визначеним, оскільки реальну причину рідко вдається встановити, а практично усі випадки супроводжуються розвитком дисбактеріозу. У разі виявлення високих титрів умовно-патогенної і/або патогенної мікрофлори показана етіотропна антибіотикотерапія. Препарат, як правило, вибирається емпірично з тих, до яких найбільш чутливі грамнегативні бактерії і менш чутлива нормальна кишкова мікрофлора: нітроксолінового ряду (інтетрикс 1 капсула 4 р/день, 5–7 днів), метронідазол (400 мг 3 р/день, 5–7 днів), еритроміцин, сульфаніламіди (інтестопан, ентероседил). За умов періанальних та гнійних ускладнень хвороби Крона призначаються антибіотики впродовж 2–4 тижнів у високих дозах (метронідазол до 20 мг/кг/добу, ципрофлоксацин 2 г/добу, ампіцилін 1,0 х 4). За умов кандидомікозного дисбактеріозу — ністатин, леворин, нітроксолін 7 днів.
Патогенетична терапія, що є базисною в лікуванні неспецифічного виразкового коліту та хвороби Крона, зменшує активність запалення шляхом застосування похідних 5-аміносаліцилової кислоти (5-АСК), за неефективності яких переходять на глюкокортикоїди, імунодепресанти, біологічні препарати. Власні клінічні спостереження показали її високу ефективність також у випадках лікування інших колітів.
Месалазин синтезований лише у 1984 р., відколи й почалось застосування засобів цієї групи. Крім месалазину, до похідних 5-АСК належать сульфасалазин (проліки, 5-АСК, зв’язана з сульфапіридином) та відсутні в Державному формулярі України ольсалазин (димер 5-АСК) та белсалазид (5-АСК, зв’язана з амінобен-золаланіном). Препарати месалазину: асакол (Словенія/Швейцарія, США, Великобританія), пентаса (Данія, США), салофальк (Німеччина), самезил (Словенія), клаверсаль (гранули, піна, Німеччина). Препарати сульфасалазину: салазопірин (Швеція/США), сальфасалазин (Словенія). Різниці в ефективності між ними немає [10]. Механізм дії похідних 5-АСК зумовлений пригніченням циклооксигенази й ліпооксигенази в слизовій оболонці кишки, що запобігає синтезу простагландинів, лейкотрієнів, цитокінів та інших медіаторів запалення, зв’язує вільні радикали, що утворюються при неспецифічному запаленні й ураженні тканини. Месалазин вивільняється завдяки кишковорозчинній оболонці в достатній концентрації у термінальному відділі тонкої кишки та висхідному відділі ободової кишки. Сульфасалазин приблизно на 30 % абсорбується в тонкому кишечнику, а інші 70 % завдяки кишковій флорі товстої кишки розпадаються на сульфапіридин і 5-АСК, що чинить протизапальний ефект. Призначаються похідні 5-АСК перорально чи місцево (месалазин — 0,4–0,8 г 4 р/д, максимальна допустима доза 4,5 г; сульфасалазин — у дозі 1–2 г 4 р/д), при покращанні стану доза поступово зменшується. Випускаються у таблетках (по 0,25; 0,4; 0,5 та 1,0 г), гранулах, мікроклізмах, свічках (по 0,25; 0,5; 1,0 г), піні.
Похідні 5-АСК належать до засобів системної дії з протизапальними та імунодепресивними властивостями, тому мають численні побічні ефекти, які слід враховувати під час лікування. Побічна дія проявляється загальними (підвищення температури тіла, набряки, втомлюваність, анафілактичні реакції та реакції, подібні до системного червоного вовчака), місцевими (висип, кропив’янка, свербіж, випадіння волосся, сухість шкіри, вузликувата еритема, псоріаз, гангренозна піодермія) та системними симптомами. Система дихання може реагувати болем у глотці, синуситом, еозинофільною або інтерстиціальною пневмонією, загостренням бронхіальної астми. З боку серцево-судинної системи можуть спостерігатись мігрень, вазодилатація, серцебиття, перикардит і міокардит. Особливу увагу слід приділити побічнім ефектам з боку травної системи, оскільки вони можуть маскуватись проявами колітів чи, навпаки, створювати враження погіршення перебігу уражень товстої кишки. Застосування похідних 5-АСК може викликати біль у животі, метеоризм, нудоту, діарею і блювання, біль у прямій кишці, втрату чи підвищення апетиту, сухість у роті, виразки в ротовій порожнині, тенезми, криваву діарею, а також медикаментозні гастрит, ентерит, холецистит, панкреатит, гепатит, виразки шлунка чи загострення цих хвороб, якщо вони були в анамнезі. З боку сечовидільної системи препарати 5-АСК можуть викликати дизурію, хронічну хворобу нирок з мінімальними гломерулярними ураженнями (із збільшенням креатиніну й сечовини крові), нефротичний синдром (здебільшого транзиторний), гематурію, протеїнурію, епідидиміт, менорагію, нетримання сечі, ниркову недостатність. Нервова система може реагувати депресією, сонливістю чи безсонням, тривожністю, емоційною лабільністю, нервозністю, сплутаністю свідомості, гіперестезіями, парестезіями, тремором. З боку опорно-рухового апарату можуть спостерігатись міалгія й артралгія та подагра. Побічні ефекти системи крові проявляються як лімфаденопатія, лейкопенія (передовсім нейтропенія), анемія, тромбоцитопенія, еозинофілія, агранулоцитоз, апластична анемія. Органи чуття реагують болями у вухах або очах, зміною смакових відчуттів, нечіткістю зору, дзвоном у вухах [3].
Глюкокортикоїди як патогенетична протизапальна терапія запальних хвороб товстої кишки призначаються за неефективності 5-АСК. Кортикостероїд будесонід (буденофальк, Німеччина) призначається при проктитах та лівобічних локалізаціях неспецифічного виразкового коліту та хвороби Крона ректально та системно в дозі 6–9 мг/д (2–3 капсули перорально) впродовж 8 тижнів з поступовою відміною. Крім будесоніду, ректальне введення є ефективним для гідрокортизону та беклометазону. За умов недостатньої ефективності розглядається питання системного застосування преднізолону (від 40 мг до 1 мг/кг маси тіла). Сторонні ефекти будесоніду включають метаболічні порушення, набряки на ногах, синдром Кушинга, псевдопухлину мозку, що може поєднуватись з набряком зорового диска в підлітків; скелетно-м’язові порушення (дифузний м’язовий біль та слабкість, остеопороз) [3]. Проте частота побічних явищ під час застосування будесоніду приблизно наполовину менша, ніж при прийомі рівноцінних доз преднізолону. Слід пам’ятати, що інфекції кишок (бактеріальні, грибкові, амебні, вірусні), що часто є супутніми проявами хронічних запальних уражень товстої кишки, є протипоказанням до призначення будесоніду й усіх глюкокортикоїдів, як і цироз печінки та ознаки портальної гіпертензії.
За недостатнього протизапального ефекту похідних 5-АСК та глюкокортикоїдів або при розвитку стероїдорезистентності можливе призначення імуносупресорів-цитостатиків (азатіоприн/6-меркаптопурин, метотрексат, циклоспорин), ефект від яких можна очікувати лише через 2–6 міс. від початку застосування, що вимагає в цей період особливо ретельного симптоматичного лікування. До побічних і токсичних ефектів азатіоприну та меркаптопурину належать лихоманка, артралгії, тромбоцито- та лейкопенії, інфекції, лімфома, а також панкреатит, гепатит, вузликова регенеративна гіперплазія печінки, венооклюзійна хвороба печінки, діарея, нудота [3]. Метотрексат може викликати нудоту, діарею, підвищення рівня трансаміназ, фіброз та цироз печінки, пригнічення кістково-мозкового кровотворення, гіперчутливий пневмоніт [10].
Найбільш перспективними патогенетичними протизапальними середниками на сьогодні виступають біологічні засоби, що призначаються при середній та високій активності хвороби Крона, виражених системних позакишкових проявах, пенетруючому перебігу, неефективності чи непереносимості 5-АСК, глюкокортикостероїдів чи цитостатиків [4]. До них належать антагоністи фактора некрозу пухлини альфа (ФНП), що викликає активацію та проліферацію імунокомпетентних клітин, продукцію цитокінів та хемокінів, відіграє ключову роль у процесах хемотаксису, запалення, ангіогенезу, деградації міжклітинного матриксу. В Україні сьогодні доступні два представники цієї групи: адалімумаб (хуміра) та інфліксимаб (химерне моноклональне антитіло до ФНП-альфа, ремікейд). Описаний вітчизняний семирічний досвід їх використання в 47 пацієнтів [4]. Є інформація про використання для лікування хвороб кишок також інших біологічних препаратів, які поки що не зареєстровані в Україні (цертолізумаб, пегол, візилізумаб, базиліксимаб, даклізумаб, наталізумаб, онерцепт, етанерцепт) [10]. Лікування має 2 етапи: індукція клінічної відповіді (адалімумаб підшкірно 80 та 40 мг на початку та на 2-му тижні лікування) та підтримувальна терапія (адалімумаб 40 мг раз на 2 тижні). Інфліксимаб вводиться внутрішньовенно краплинно дуже повільно в дозі 5 мг/кг. Проведені дослідження доказової медицини (CLASSIC-1, CHARM, EXTEND, SONIC, GAIN, CHOOSE TNF), проте залишили відкритими питання імуногенності цих препаратів, доцільності комбінованої терапії, порівняльної ефективності тощо. Побічна дія до антитіл до ФНП-альфа проявляється інфузійними реакціями (інфліксимаб), демієлінізацією зорового нерва та розсіяним склерозом, медикаментозним вовчакоподібним синдромом, погіршенням серцевої недостатності, інфекційними процесами (туберкульоз, сепсис), неходжкінськими лімфомами [10].
Симптоматична терапія хронічних запальних уражень товстої кишки включає препарати, що коригують випорожнення та дисбактеріоз, симптоматичні середники для ліквідації болю, здуття тощо.
Препарати, що коригують проноси, — лоперамід (імодіум 0,002 2 р/день), смекта (по 1 г), карбонат кальцію (0,5), дерматол (0,3 у вигляді суспензії), танальбін. Допоміжну дію мають ферментні препарати (креон, фестал, мезим форте). Запори коригують: мукофальк, що містить геміцелюлозу подорожника (5–10 г 3 р/день), лактулоза, послаблювальні засоби. Однак тривалий прийом послаблювальних препаратів та очисних клізм не тільки не допомагає усунути запори, а й викликає звикання, збільшує моторні й секреторні порушення, що ще більше невротизує хворих.
Класифікація послаблювальних засобів
1. Засоби, що збільшують об’єм кишкового вмісту:
— харчові волокна;
— препарати подорожника.
2. Осмотичні:
— макроголь;
— сольові послаблювальні.
3. Сахариди, що слабко абсорбуються (пребіотики):
— дуфалак (лактулоза).
4. Засоби, що викликають хімічне подразнення рецепторного апарату кишки:
— похідні дифенілметану (бісакодил, дульколакс);
— антрахінони (препарати сени, крушини).
5. Засоби, що сприяють розм’якшенню калових мас і ковзанню.
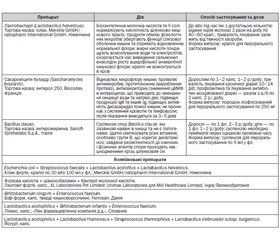
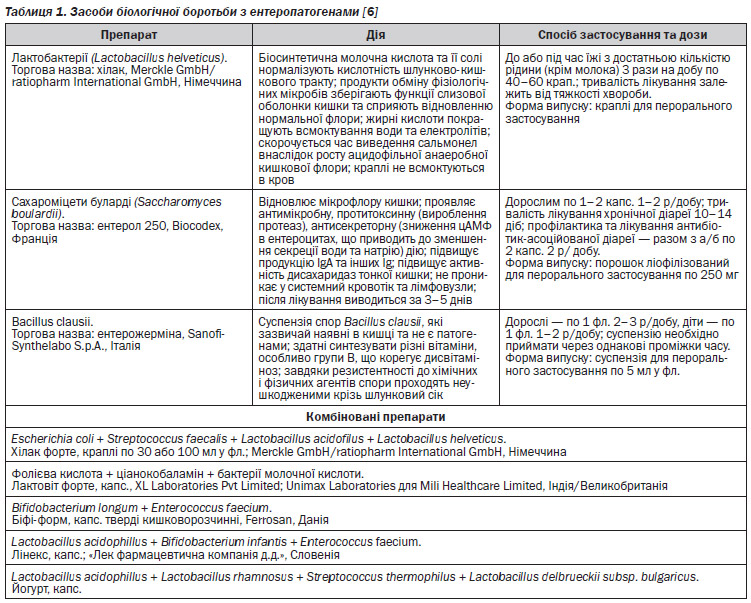
Середники, що нормалізують кишкову мікрофлору, призначають після бактеріологічного дослідження фекалій (табл. 1), хоча певні аспекти їх застосування залишаються дискусійними [1, 6].
Крім цих лікарських засобів також використовують лактобактерин 3–6 доз 3 рази/день всередину; ентероседил по 1–2 табл. 3 рази/день, тиждень; колібактерин 2–4 дози 4 рази/день; біфідумбактерин усередину 1–2 ампули, розчинені у воді, ліофілізовану культуру ацидофільних паличок 2 дози 3 рази/день, автоштами біфідобактерій; комплексні препарати (ацилак, біфіцид, аципол, омніфлор, омніфлорал по 10–12 доз на два прийоми, 2–3 тижні); бактисубтил по 0,2 г 3 рази/день, місяць; бактиспорин 1–2 капсули 2–3 рази/день упродовж місяця.
Біль при хворобах товстої кишки переважно зумовлений порушенням моторної функції (частіше гіперкінез) та дискоординацією тонічного та пропульсивного компонентів скорочення, зміною секреторної та сенсорної функцій [2]. Передумовою ліквідації спастичного болю є нормалізація частоти та характеру випорожнень. Спазмолітики слід обирати з урахуванням вибірковості дії саме на товсту кишку. Виражену спазмолітичну дію на товсту кишку мають папаверин, мебеверин, отилоній, пінаверій [8]. Папаверин — похідний ізохіноліну, опіоїдний алкалоїд — є неселективним інгібітором фосфодіестерази. Особливо ефективний у товстій кишці, практично не має спазмолітичної активності у дванадцятипалій кишці та антральному відділі шлунка. Завдяки неселективності також впливає на судини, дихальну та сечостатеву системи. Метаболізується в печінці, виводиться нирками, повністю елімінується під час гемодіалізу. Побічна дія та ускладнення: сонливість, головний біль, нудота, диплопія, запор, пітливість, алергічні реакції; за умов великих доз або швидкого довенного введення — аритмія, повна або часткова атріовентрикулярна (AВ) блокада, шлуночкові екстрасистолії, фібриляція шлуночків, артеріальна гіпотензія, гіперемія шкіри верхньої частини тулуба. Протипоказання: гіперчутливість до препарату, порушення AВ-провідності, артеріальна гіпотензія, глаукома, тяжка печінкова недостатність, дитячий вік до 1 року [3].
Мебеверин — міотропний селективний блокатор натрієвих каналів, зменшує проникність клітин гладеньких м’язів для іонів натрію, блокує депо іонів кальцію та зменшує відтік калію з клітини, що не приводить до гіпотонії гладеньких м’язів кишок та сфінктера Одді. Це зумовлює не тільки спазмолітичний, а й прокінетичний ефекти. Метаболізується з утворенням вератрової кислоти та мебеверинового спирту, що забезпечує швидку дію (за 20–30 хв). Ефективність мебеверину підтверджена дослідженнями за участю близько 3,5 тисячі хворих [5]. Найбільш ефективний при спазмах товстої кишки та жовчних шляхів. Мебеверин вимагає обережності під час керування транспортним засобом або роботи з підвищеною концентрацією. Побічна дія та ускладнення: головокружіння, алергічні реакції (кропив’янка, набряк Квінке).
Отилонію бромід є міотропним селективним блокатором кальцієвих каналів, що вибірково впливає на гладенькі м’язи травної системи. Отилоній практично не абсорбується, 97 % його виділяється кишками, тому він має виражену місцеву дію. Найбільш ефективний при підвищеній активності товстої кишки, а також може використовуватись при спазмах стравоходу, шлунка, тонкої кишки. Ефективність отилонію при синдромі подразненої кишки підтверджена дослідженнями. Побічна дія та ускладнення: алергічні реакції. Протипоказання: підвищена чутливість, глаукома, вагітність.
Пінаверію бромід (дицител) також є міотропним селективним блокатором кальцієвих каналів, що вибірково впливає на гладенькі м’язи органів травлення. Абсорбується на 10 %, метаболізується та виводиться через печінку, тому найбільш ефективний при спазмах кишок та жовчних ходів. Посилює дію холінолітиків. Побічна дія та ускладнення: легкі шлунково-кишкові розлади або шкірні реакції, алергічні прояви (містить жовтий барвник «захід сонця», що може спричинити алергічні реакції, включаючи астму); алергія найчастіше виявляється у хворих, які мають в анамнезі непереносимість аспірину. Протипоказання: гіперчутливість до компонентів препарату, аспірину.
Для боротьби з болем у товстій кишці використовують також прокінетики, анальгетики, опіати, антисекреторні засоби, антидепресанти, антагоністи рецепторів до серотоніну (ондасетрон), ефективність яких посилюється за умов комбінованого застосування.
Симптоматичного лікування потребує депресивний синдром, значно виражений за умов тривалих хронічних запальних хвороб товстої кишки. Застосовуються антидепресанти в половинній дозі впродовж 6 місяців під контролем психотерапевта, зокрема феварин (флувоксаміну малеат) 100 мг на ніч до зменшення його проявів. Індивідуально з врахуванням тяжкості вирішується питання симптоматичного лікування анемічного синдрому та гіповітамінозів.
Місцева терапія. Сегментарний дистальний коліт — ректальні свічки з екстрактом беладони, анестезином, новокаїном, метилурацилом, обліпиховою олією, комбіновані ліки анузол, неоанузол, бетюл. Проктит і проктосигмоїдит — мікроклізми з розчинами фурациліну, риванолу, емульсією синтоміцину, 0,25% розчином протарголу, екстрактом прополісу. Як в’яжучі й адсорбуючі — мікроклізми з крохмалю, ромашки, таніну, відварів звіробою, дубової кори. Відновленню епітелію слизової товстої кишки, зменшенню запального процесу сприяють мікроклізмочки з риб’ячим жиром, олією обліпихи, шипшини, фітосумішшю елекасол (30–50 мл у теплому вигляді, бажано на ніч). Епітелізації слизової прямої й сигмовидної кишки сприяють мікроклізмочки з солкосерилом (вміст тюбика розчиняють у 3 мл кип’яченої води та вводять в пряму кишку раз на день 10 днів) чи бальзамом Шостаковського.
Фізіотерапевтичні методи: електрофорез новокаїну, платифіліну, хлориду кальцію, сульфату цинку; індуктотермія, аплікації торфу, озокериту, УВЧ-терапія, сантиметрові хвилі, ультразвукова терапія. Санаторно-курортне лікування у стадії ремісії запалення у товстій кишці на питних і бальнеологічних курортах.
Показання до хірургічного лікування: клінічне значиме звуження кишки або її непрохідність, ускладнення (нориці, незагойні анальні тріщини, періанальні абсцеси, внутрішньочеревні абсцеси, перфорація кишки).
Отже, діагностика запальних хвороб товстої кишки не викликає труднощів у випадках націленості лікаря та пацієнта на клінічні прояви. Ведення таких хворих вимагає передусім використання засобів патогенетичної (похідні 5-АСК, глюкокортикоїди, цитостатики, біологічні препарати) та симптоматичної (спазмолітики, пробіотики та пребіотики, засоби проти проносів чи запорів) терапії та фоні раціонального режиму та дієти, фізіотерапевтичних та реабілітаційних заходів. Основне навантаження в діагностиці та лікуванні запальних хвороб товстої кишки припадає на амбулаторне лікування.
1. Барышникова Н.В., Орлова Н.А., Белоусова Л.Н. Место пробиотиков в комплексной терапии воспалительных заболеваний кишечника // Consilium Medicum. — 2014. — Режим доступу: http://www.con-med.ru/magazines/ gastroenterology/gastroenterology-01-2014
2. Вдовиченко В.І., Демидова А.Л., Меренцова О.О. Місце спазмолітиків у сучасному лікуванні синдрому подразненої кишки // Сучасна гастроентерологія. — 2012. — № 3. — С. 17–20.
3. Державний формуляр лікарських засобів / За ред. Чумак В.Т., Мальцева В.І., Морозова А.М., Парій В.Д., Степаненко А.В. — К., 2009. — 1055 с.
4. Дорофеев А.Э. Биологическая терапия болезни Крона в Украине // Новости медицины и фармации. — 2014. — № 19. — С. 16–17.
5. Звягинцева Т.Д., Чернобай А.И. Абдоминальная боль: стратерия выбора «идеального» спазмолитика // Здоров’я України. — 2010. — Тематичний номер, вересень. — С. 16–17.
6. Радченко О.М. Ведення хворих на хронічний ентерит та абдомінальний ішемічний синдром // Рациональная фармакотерапия. — 2011. — № 1 (18). — С. 72–76.
7. Радченко О.М. Хронічний ентерит та абдомінальний ішемічний синдром у практиці сімейного лікаря: проблема диференційної діагностики // Сімейна медицина. — 2011. — № 3. — С. 31–36.
8. Радченко О.М. Підходи до лікування спастичного болю // Раціональна фармакотерапія. — 2012. — № 4 (25). — С. 19–24.
9. Язвенный колит / Ordas I., Eckmann L., Talamini M., et al. // Therapia. — 2014. — № 1. — С. 5–10.
10. Baumgart D.C., Sandborn W.J. Неинфекционные воспалительные заболевания кишечника: клинические аспекты, стандартные и новые методы лечения // Therapia. 2008. — № 1. — P. 9–27.