Газета «Новости медицины и фармации» Пульмонология. Аллергология. Антимикробная терапия (530) 2015 (тематический номер)
Вернуться к номеру
Гранулематоз Вегенера (распространенность, причина, диагностика, собственные наблюдения)
Авторы: Крутько В.С., д.м.н., профессор, Потейко П.И., к.м.н., доцент., Ходош Э.М., к.м.н., доцент —
Харьковская медицинская академия последипломного образования; Харьковская городская клиническая больница № 13
Рубрики: Аллергология , Пульмонология
Разделы: Справочник специалиста
Версия для печати
Статья опубликована на с. 63-72

Гранулематоз Вегенера (ГВ) — гигантоклеточный гранулематозно-некротический системный васкулит артерий и вен, для которого характерно развитие гранулематозного процесса с некрозом и рубцеванием слизистых оболочек верхних дыхательных путей и реже — легких, глотки, пищевода и почек.
Также может отмечаться поражение других органов и систем с развитием гранулематозного васкулита, главным образом мелких сосудов, с образованием экстраваскулярных гранулем и некроза. То есть ограниченный поток крови к соответствующим органам может привести к их повреждению. Но поражение многих других органов при гранулематозе Вегенера встречается не так часто и, как правило, бывает не таким тяжелым.
Из определения видно, что ГВ — это синдром васкулита, но чаще всего воспалительные изменения, включая гранулемы, появляются в паренхиме органов вне стенок сосудов. Более того, экстраваскулярная гранулематозная инфильтрация может преобладать в клинической картине заболевания. Иммуногенетическим маркером ГВ являются антигены HLA В7, B8, DR2, DQW7. Большую патогенетическую роль играют антинейтрофильные цитоплазматические антитела, реагирующие с протеиназой-3 цитоплазмы нейтрофилов.
Этиология и патогенез заболевания неизвестны. Ряд авторов считают причиной возникновения ГВ попадание этиологического агента (инфекционного или неинфекционного) воздушно-капельным путем, исходя из того, что процесс чаще всего начинается с поражения верхних дыхательных путей, далее распространяется на легкие, а затем на почки. В настоящее время специфические агенты, способные вызвать гранулематозное воспаление, не выявлены [1–3, 5, 9, 10].
В патогенезе ГВ имеет значение гиперреактивность гуморального звена иммунитета: повышение сывороточного и секреторного IgA, IgG и IgE, обнаруживаются ревматоидный фактор (РФ), циркулирующие иммунные комплексы, аутоантитела к IgG [1, 5, 9, 10].
В роли триггеров могут выступать хроническая очаговая носоглоточная инфекция, длительный прием антибиотиков, вирусные инфекции.
Поражаются мелкие артерии, артериолы и венулы. Гистологическая картина при биопсии — некротический гранулематозный васкулит, причем в препарате одновременно можно наблюдать несколько стадий патологического процесса: некроз, образование гранулем, склероз.
Заболевание обычно возникает после перенесенной острой респираторной вирусной инфекции, бактериальной инфекции, вакцинации, антибиотикотерапии, переохлаждения. Но известны случаи, когда ГВ развивался у здоровых людей.
Выделяют две формы заболевания — локализованную, при которой поражаются лор=органы и/или глаза, и генерализованную, при которой поражаются лор-органы, глаза, кожа, легкие, почки, сердце и др.
Течение заболевания может быть острым и подострым. При подостром течении все симптомы развиваются медленно. При остром болезнь развивается быстро, генерализация процесса наступает через несколько недель. У больных с ГВ в различной степени могут повреждаться любые органы и системы.
Наиболее характерный признак болезни — язвенно-некротическое поражение носа, придаточных полостей носа и носоглотки. Гранулематозное воспаление и некроз могут сочетаться с васкулитом или васкулит может отсутствовать.
Важен детальный опрос больного. Например, у больного ГВ в течение нескольких месяцев (лет) могут присутствовать жалобы на заложенность носа, носовые кровотечения, преходящий повторяющийся кашель или патологические изменения при рентгенографии органов грудной клетки (ОГК).
Вовлечение в патологический процесс верхних дыхательных путей наблюдается практически у всех больных (90–92 %). Клиническая симптоматика характеризуется упорным ринитом с гнойным или кровянистым отделяемым, синуситом. Часто больные жалуются на выраженное затруднение носового дыхания, образование сухих корок в носу, носовые кровотечения. У некоторых из них развивается перфорация носовой перегородки, разрушается поддерживающий хрящ носа, что формирует так называемый «седловидный нос». Нередко возникает язвенный стоматит. Из-за закупорки слуховой трубы развивается отит с болевым синдромом и значительным снижением слуха.
Нередко клиническая картина поражения верхних дыхательных путей стертая. При рентгенологическом исследовании придаточных пазух носа, как правило, выявляют их затемнение.
Поражение нижних дыхательных путей обнаруживают у 85–90 % больных ГВ.
Легкие вовлекаются в процесс с самого начала заболевания, в других случаях поражение легких возникает на более поздних стадиях. У больных появляются кашель, боль в груди, одышка, кровохарканье, иногда профузное кровотечение.
Рентгенологическая картина поражения легких многообразна: мелкоочаговые изменения на фоне усиления легочного рисунка, солитарные или множественные фокусные тени и инфильтраты, часть из которых быстро распадается с образованием полостей.
Типичные изменения на рентгенограммах и компьютерных томограммах (КТ) органов грудной клетки — множественные очаговые и фокусные тени (от 0,5 до 10 см) или инфильтраты, располагающиеся чаще субплеврально и преимущественно в нижних отделах легких. Могут обнаруживаться спикулы или питающие сосуды. В 50 % случаев образуются полости, чаще с толстыми стенками и неровными внутренними контурами, которые склонны к вторичной инфекции. Симптом воздушной бронхографии отмечается у 25 % пациентов. Если очаг воспаления локализуется вблизи висцеральной плевры, то у больного может развиться фибринозный или экссудативный плеврит (25 % случаев) [2, 4, 6, 8].
У женщин часто обнаруживается равномерный стеноз подсвязочного пространства гортани и трахеи (16 % случаев), обычно на протяжении 3–4 см. При КТ выявляется воспалительная реакция вокруг утолщенных трахеальных колец. Могут быть также стриктуры главных и долевых бронхов. Диффузные двусторонние участки уплотнения по типу «матового стекла» или консолидации обусловлены альвеолярными кровоизлияниями. Повторные кровоизлияния приводят к формированию фиброзных тяжей и утолщению септ. При динамическом наблюдении можно выявить разноплановую динамику процесса — «летучесть» изменений в виде разрешения старых паренхиматозных изменений и появления новых [2, 4, 6, 8].
Возможно поражение бронхов: воспаление, изъязвление, рубцевание, что может приводить к развитию ателектазов либо гнойной бактериальной пневмонии дистальнее обструкции.
Поражение внутригрудных лимфатических узлов не характерно.
Поражение почек чаще всего является заключительным звеном в классической триаде признаков ГВ. При прогрессировании процесса почки поражаются у 80–90 % больных. Типично развитие некротического гломерулонефрита. Это проявляется гематурией, однако очевидных симптомов может и не быть. Часто факт поражения почек можно установить только по результатам анализов мочи (протеинурия, гематурия, пиурия и клеточные цилиндры), крови (азотемия, креатининемия) и биопсии почки, при которой выявляются некротические изменения клубочков. Гипертонии при поражении почек в этом случае нет.
В тяжелых случаях, при развитии диффузного гломерулонефрита или гломерулонефрита с полулуниями, может развиться острая или хроническая почечная недостаточность.
Поражение глаз встречается примерно у 50 % больных ГВ и заключается в покраснении, двоении, боли в глазах, снижении остроты зрения. Возможно развитие воспалительных процессов в различных отделах глаза — от легкого конъюнктивита до дакриоцистита, эписклерита и склерита, гранулематозного склероувеита, иридоциклита. Возможны перфорации роговицы и слепота. Воспалительные, фиброзные изменения и образование гранулемы (вплоть до сплошной опухоли) в ретробульбарной клетчатке приводит к развитию проптоза — выбухания глазного яблока вперед и вниз.
Почти также часто (≈ 50 %) у больных ГВ отмечается поражение кожи. В основном наблюдаются папулы, везикулы, пальпируемая пурпура, язвы, подкожные узелки и пузырьковые высыпания, в том числе на лице.
При биопсии выявляют васкулит, гранулемы или и то и другое.
Часто поражается костно-мышечная система (50–70 %). При этом, как правило, возникает боль в мышцах и суставах, припухлость суставов. Преимущественно поражаются крупные суставы.
Реже поражаются периферическая и центральная нервная система (ЦНС) — около 15 % случаев. Поражение периферической нервной системы проявляется множественным мононевритом, ЦНС — эпилептиформным синдромом, энцефалитом, возможны инсульт и повреждение черепных нервов.
Поражение сердца наблюдается в 8 % случаев и ведет к перикардиту, коронарному васкулиту, инфаркту миокарда, поражению митрального и аортального клапанов, атриовентрикулярной блокаде. Другие органы и системы при ГВ вовлекаются в патологический процесс крайне редко.
При прогрессировании процесса у больных ГВ возможно появление интоксикационного синдрома (слабость, недомогание, снижение аппетита, потеря массы тела, усиленное потоотделение по ночам). Может повышаться температура тела, что обусловлено самим ГВ, но чаще связано с присоединением вторичной инфекции, как правило верхних дыхательных путей. Возможны диарея, боли в области пупка и кишечные кровотечения.
Из лабораторных показателей характерны высокая скорость оседания эритроцитов (СОЭ) (50–70 мм/ч), легкая анемия, лейкоцитоз, легкая гипергаммаглобулинемия (в основном за счет IgA); у половины больных обнаруживают РФ; изменения мочи, свойственные гломерулонефриту: микрогематурия (> 5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи; во время обострений бывает тромбоцитоз.
У 70 % больных ГВ без поражения почек и у 90 % больных с особенно тяжелым течением с поражением дыхательных путей и почек в крови выявляют классические антинейтрофильные цитоплазматические антитела (кАНЦА), которые свидетельствуют о присутствии в сыворотке крови антител к протеиназе-3. Специфичность данного теста достигает 98 % [1, 3, 5, 7, 10].
Тест считается положительным при наличии антител к протеиназе-3 > 1. Этот тест важен при проведении дифференциальной диагностики, когда гистологическая картина биопсийного материала не позволяет уверенно верифицировать диагноз ГВ, а также для дифференциации обострения основного заболевания и обострения заболеваний, вызванных неспецифической микрофлорой.
Жидкость, полученная при бронхоальвеолярном лаваже у больных ГВ, содержит много нейтрофилов, тогда как при других гранулематозных поражениях легких, в частности при саркоидозе, в ней повышено число лимфоцитов.
Серологическое исследование не должно заменять биопсию. Окончательный диагноз ставится после получения ее результатов. На анализ берут ткань из носа или горла. Кроме того, делают биопсию почки и легких.
При типичной клинической и гистологической картине диагноз гранулематоза Вегенера несложен. Однако когда налицо не все характерные признаки заболевания, необходима дифференциальная диагностика с другими васкулитами, также протекающими с легочно-почечным синдромом: синдромом Чарга — Стросса, узелковым периартериитом, синдромом Гудпасчера, микроскопическим полиангиитом (МПА), геморрагическим васкулитом, системной красной волчанкой; редко — стрептококковой пневмонией с гломерулонефритом. Также проводят дифференциальную диагностику с другими заболеваниями, такими как лимфоидный гранулематоз, ангиоцентрическая злокачественная лимфома, злокачественные опухоли, срединная гранулема носа, саркоидоз, туберкулез, бериллиоз, системные микозы, сифилис, проказа, СПИД и др. При преимущественно почечном течении выполняют дифференциальную диагностику с идиопатическим быстропрогрессирующим гломерулонефритом.
В целом при подозрении на ГВ проводят назальную, трансбронхиальную, трансторакальную или открытую биопсию легких, почек или кожи. ЦАНЦА к протеиназе-3 специфичны для ГВ. АНЦА к миелопероксидазе ассоциируются с другими васкулитами (особенно с микроскопическим полиангиитом). Антинуклеарные антитела имеют меньшее значение, и анализы на них часто бывают отрицательными. ГВ, МПА и редко синдром Чарга — Стросса могут осложняться легочным васкулитом или геморрагиями. Важна быстрая диагностика. Необходимо исследование функции легких и проведение бронхоальвеолярного лаважа.
Ранняя диагностика и лечение гранулематоза Вегенера может привести к полному выздоровлению. Без лечения исход может быть смертельным, чаще всего от почечной недостаточности.
Приводим три клинических случая верифицированного ГВ.
Больная П., 28 лет, у которой появилось затрудненное носовое дыхание, насморк, слизисто-гнойное отделяемое из носа, повышение температуры тела до субфебрильных цифр, головная боль.
При осмотре: слизистая носа отечна, гиперемирована, в носовых ходах слизисто-гнойные корки; слизистое отделяемое. Фарингоскопия — слизистая умеренно гиперемирована. Оптическая ригидная риноскопия — сфеноэтмоидальный карман свободен, патологического отделяемого нет.
Заключение: острый двусторонний сфеноидальный риносинусит; синусогенная энцефалопатия, ангиодистонический синдром.
С подозрением на гранулематоз Вегенера направлена к ревматологу, который назначил больной азатиоприн (имуран) и метилпреднизолон (метипред).
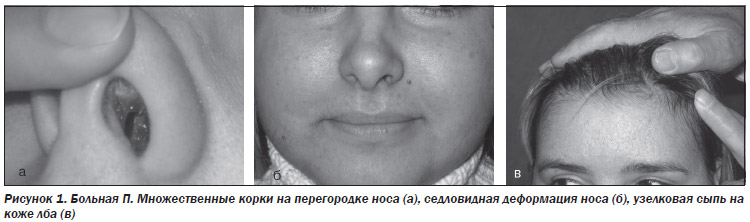
Через 4 месяца с момента появления первых признаков заболевания состояние больной удовлетворительное, сохраняется затрудненное дыхание, периодически незначительное кровохарканье. При осмотре: на носовой перегородке грануляционная ткань и множественные корки, начальные проявления седловидной деформации носа, на коже лба появилась мелкоузелковая сыпь (рис. 1а–в).
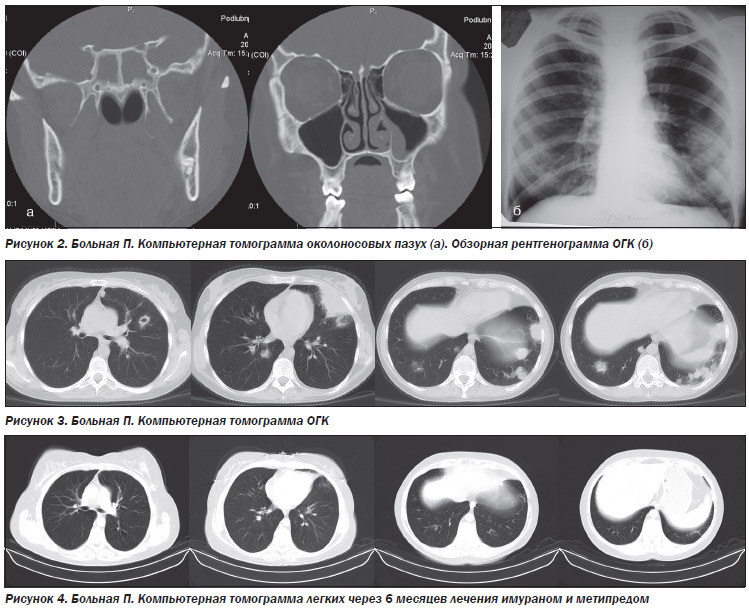
На КТ околоносовых пазух в коронарной проекции определяется тотальная облитерация основной пазухи воспалительным содержимым, стенки пазух утолщены за счет реактивного периостита; в левой верхнечелюстной пазухе определяется локальное утолщение слизистой до 8 мм (рис. 2а).
На обзорной рентгенограмме органов грудной клетки — в левом легком в III–VI межреберье участок неоднородной инфильтрации (рис. 2б).
Направлена на консультацию на кафедру фтизиатрии и пульмонологии Харьковской медицинской академии последипломного образования (ХМАПО).
Назначено дообследование: КТ ОГК, клинический анализ мокроты (промывных вод бронхов).
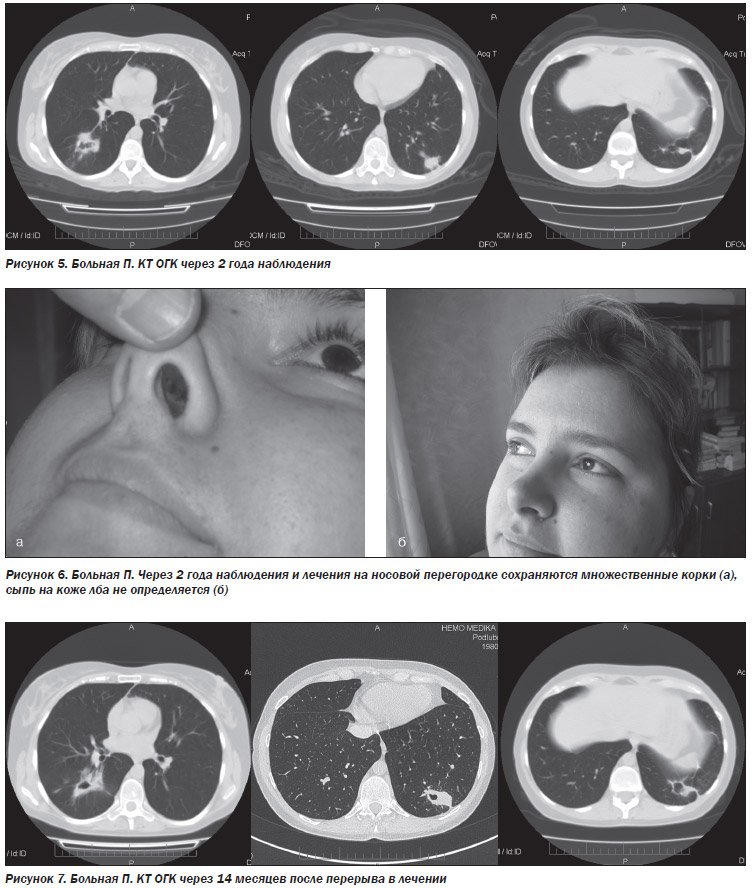
КТ ОГК: в язычковых сегментах — участок инфильтрации, в нижних долях обоих легких — множественные очаговые и фокусные тени с нечеткими лучистыми контурами, местами сливные, часть из них с распадом (рис. 3).
Промывные воды бронхов: микобактерии туберкулеза (МБТ) и опухолевые клетки не обнаружены.
В клиническом анализе крови: эр. — 3,8 x 1012/л; Hb — 110 г/л; л-ты — 8,8 x 109/л; э. — 0 %, п. — 2 %, с. — 78 %, л. — 11 %, м. — 9 %; СОЭ — 9 мм/ч.
В клиническом анализе мочи: белок — 0,165 г/л, эритроциты — на 1/2 п/зр, гиалиновые цилиндры — 1–2 не в каждом п/зр. С-реактивный белок — +++.
Туберкулез легких исключен.
Ревматологом диагностирован гранулематоз Вегенера с поражением носа, легких, кожи и почек и назначен курс лечения имураном (по схеме со 150 мг в сутки) и метипредом (по схеме с 32 мг в сутки). Проведено также 3 сеанса плазмафереза.
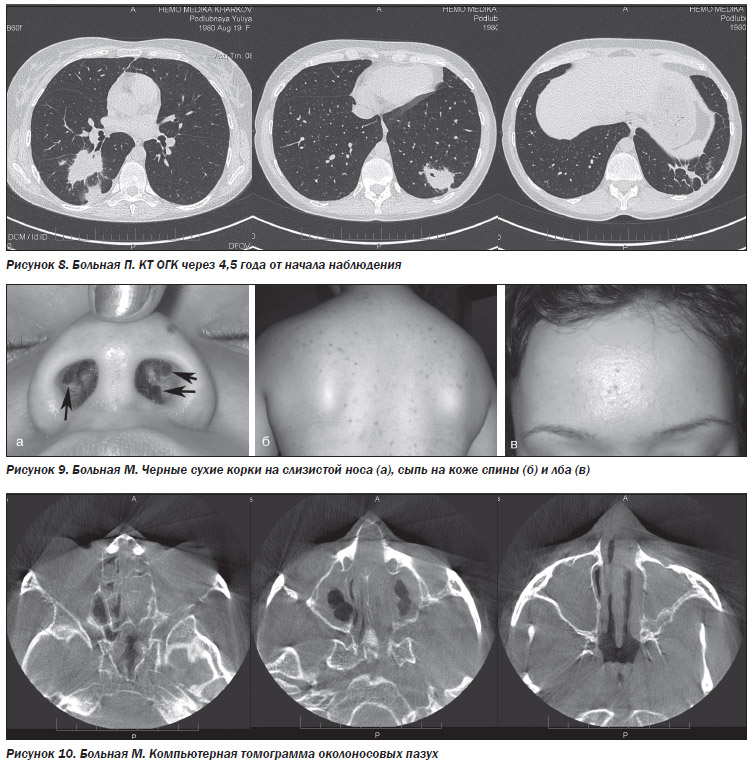
Через 1,5 года самочувствие больной удовлетворительное, сохраняется затрудненное носовое дыхание. На контрольной КТ ОГК отмечается рассасывание очаговых и фокусных теней, исчезновение полостей распада, в язычковых сегментах остается небольшой участок пневмофиброза (рис. 4).
В связи с хорошим самочувствием больная прекратила лечение. На втором году наблюдения у больной снова появилось небольшое кровохарканье. На контрольной КТ ОГК в S6 правого легкого определяется крупная фокусная тень с полостью распада неправильной формы, в S10 левого легкого — инфильтрат до 2,5 см в диаметре (рис. 5).
На носовой перегородке сохраняются множественные корки (рис. 6а). Узелковая сыпь кожи лба исчезла (рис. 6б).
В мазке мокроты много лейкоцитов, единичные эритроциты.
В клиническом анализе крови: эр. — 4,5 x 1012/л; Hb — 124 г/л; л-ты — 18,0 x 109/л; э. — 0 %, п. — 10 %, с. — 70 %, л. — 10 %, м. — 10 %; СОЭ — 25 мм/ч.
Клинический анализ мочи — норма.
С целью исключения нагноительного процесса в легких проведен курс лечения клиндамицином (далацин Ц) и амикацином (лорикацин).
На контрольной КТ ОГК через 14 месяцев определяется увеличение размеров инфильтративных теней в нижних долях легких с появлением полости распада в S10 левого легкого (рис. 7).
Клинический анализ крови: эр. — 4,2 x 1012/л; Hb — 118 г/л; л-ты — 11,0 x 109/л; э. — 1 %, п. — 6 %, с. — 75 %, л. — 10 %, м. — 8 %; СОЭ — 26 мм/ч.
Клинический анализ мочи: белок — 0,091 г/л, лейкоциты — на 1/4 п/зр, эритроциты 1–2 в п/зр.
Повторно назначен курс лечения имураном (по схеме со 150 мг в сутки) и метилпреднизолоном (по схеме с 32 мг в сутки).
Больная лечилась нерегулярно. Самочувствие оставалось удовлетворительным, корки в носу не образовывались, однако при контрольной КТ ОГК (через 4,5 года с момента постановки диагноза) отмечается отрицательная динамика — увеличение количества и размеров инфильтратов в нижних долях легких (рис. 8).
Антитела к протеиназе-3 5 (полож.).
Назначен повторный курс лечения циклофосфамидом и метилпреднизолоном.
Больная М., 20 лет. В возрасте 15 лет у больной выявлена искривленная перегородка носа, часто стали возникать эпизоды заложенности носа с обильным отделяемым слизи. Произведена операция по выравниванию перегородки носа.
Установлен диагноз: хронический ринит с аллергическим компонентом. Часто пользовалась каплями для носа (фармазолин), промывала носовые ходы соленой водой. Начались носовые кровотечения, стали образовываться кровяные корки (рис. 9а). Вскоре появилась угреподобная сыпь на туловище и лице (рис. 9б, в).
Постоянно находилась под наблюдением лор-врача, назначались различные мази, антибиотики, аскорутин, витамины, однако состояние больной не улучшалось. Была повторно госпитализирована в лор-клинику, выставлен диагноз «гайморит».
На КТ околоносовых пазух определяется субтотальная облитерация верхнечелюстных пазух и ячеек решетчатого лабиринта с обеих сторон за счет содержимого мягкотканной плотности, которое распространяется в полость носа больше справа; в основной пазухе определяется пристеночный мягкотканный компонент толщиной до 5 мм (рис. 10).
Цитологическое исследование содержимого правой верхнечелюстной гайморовой пазухи: нейтрофилы — на все п/зр, эозинофилы — 25–30 в п/зр, эритроциты — 5–7 в п/зр, фибробласты и гистиоциты; кое-где в препарате единичные клетки эпителия. Заключение: хронический аллергогенный синусит с начальными признаками фибротизации.
Цитологические исследования корки с носовой перегородки — выявлены элементы хронического продуктивного гранулематозного воспаления с наличием множества гигантских многоядерных клеток типа Пирогова — Лангханса, гистиоцитов, полибластов, эозинофильных гранулоцитов, плазмоцитов и лимфоцитов. Заключение: картина, характерная для гранулематозного воспаления (гранулематоз Вегенера?).
Клинический анализ крови: эр. — 3,9 x 1012/л; Hb — 113 г/л; л. — 11 x 109/л; э. — 1 %, п. — 2 %, с. — 70 %, л. — 22 %, м. — 5 %; тромб. — 371 x 109/л; СОЭ — 42 мм/ч.
Клинический анализ мочи: уд. вес — 1012, белок — 0,324 г/л, сахар — отр., эритроциты — на 2/3 п/зр., преимущественно неизмененные, лейкоциты — на 1/3 п/зр.
Направлена на консультацию на кафедру фтизиатрии и пульмонологии ХМАПО.
Клинический анализ мокроты: примесь крови, эритроциты до 1/2 поля зрения, лейкоциты частью распадающиеся, эпителий бронхов частью в состоянии метаплазии с дистрофическими изменениями, макрофаги частью с жировой дистрофией, МБТ — не найдены.
Биохимический анализ крови: СРБ — 60 мг/л, РФ — более 120 МЕ/мл, ANA — 1 : 128 (полож.), антитела к протеиназе-3 — 23,0 (полож.).
Спирография: умеренное снижение функции внешнего дыхания по рестриктивному типу.
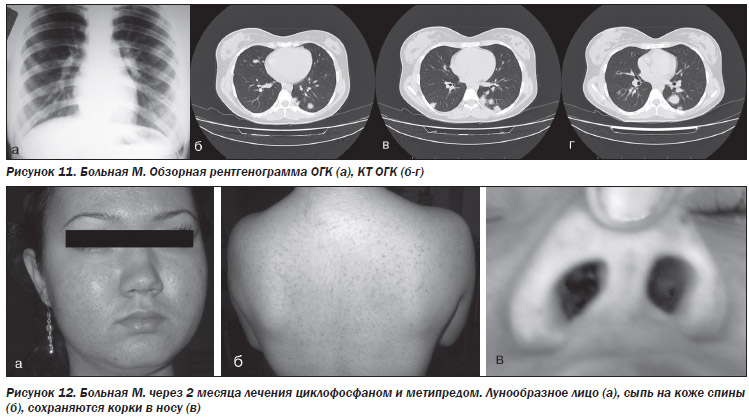
На обзорной рентгенограмме ОГК в средних легочных полях с обеих сторон выявлены множественные малоинтенсивные тени, местами с нечеткими контурами, до 2,4 см в диаметре. Корни структурные (рис. 11а).
КТ ОГК: на всем протяжении легочной паренхимы, преимущественно в средних и верхних отделах, субплеврально визуализируются множественные гомогенные мягкотканные очаги и фокусные тени размерами от 5 до 23 мм с нечеткими, неровными контурами с наличием парафокально участков по типу «матового стекла» и фиброзной тяжистости (рис. 11б–г).
Заключение фтизиатра: данных в пользу активного туберкулеза легких нет, изменения характерны для гранулематоза Вегенера.
Больная направлена на стационарное лечение в ревматологическое отделение Харьковской ОКБ, где выставлен диагноз: системный гранулематозный васкулит (гранулематоз Вегенера), острое течение, ІІ ст. с поражением верхних дыхательных путей (гнойно-геморрагический ринит, синусит), легких (двусторонние инфильтраты, кровохарканье), почек (гломерулонефрит, гематурический синдром).
В течение двух месяцев в стационаре проводилось лечение: циклофосфан — 400 мг в/м 1 раз в 7 дней, метипред — 44 мг в день, верошпирон — 50 мг 1 раз в день утром, антраль — 0,2 г 3 раза в день.
В результате проведенного лечения состояние больной улучшилось, почти полностью восстановилось носовое дыхание, прекратилось кровохарканье. Развились побочные эффекты лечения — синдром Иценко — Кушинга, усилилась сыпь на туловище и лице (рис. 12).
В контрольном анализе крови: эр. — 3,6 x 1012/л; Hb — 108 г/л; л. — 6,6 x 109/л; п. — 1 %, с. — 72 %, л. — 18 %, м. — 9 %; СОЭ — 14 мм/ч.
Сохраняются изменения в моче: белок — 0,18 г/л, эритроциты — неизм., 2–3 в п/зр, лейкоциты — 3–4 в п/зр, цилиндры гиалиновые, зернистые, эпителиальные, гиалиново–капельные — 2–3 в поле зрения.
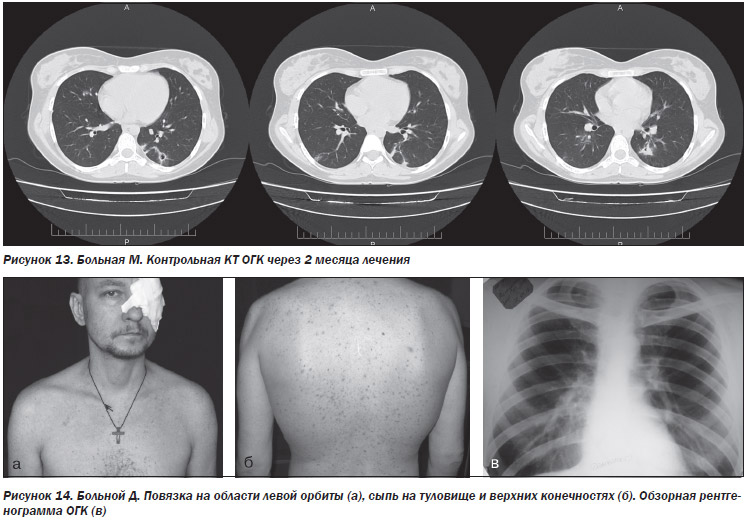
На контрольной КТ ОГК количество фокусных теней в легких уменьшилось, особенно в нижней доле левого легкого, в некоторых фокусных тенях появились полости распада (рис. 13).
Больная находится под наблюдением ревматолога, продолжает курс лечения по намеченной схеме, назначен бисептол 480 по 2 табл. 2 раза в сутки и 3 сеанса плазмафереза.
Больной Д., 39 лет. В возрасте 37 лет у больного появилась распространенная сыпь на руках и грудной клетке с единичными гнойничками. К дерматологу не обращался, лечился самостоятельно. Через год отмечена отечность тканей левой орбиты, легкий конъюнктивит, затем полный птоз верхнего века. Лечился у офтальмолога. Проводилась противовоспалительная, антибактериальная и дегидратационная терапия, которая не дала эффекта. Развилось некротическое расплавление конъюнктивы и мягких тканей орбиты. Процесс прогрессировал, начался гнойно-экссудативный процесс в оболочках левого глаза, что привело к отслойке сетчатки и расплавлению оболочек глаза.
Продолжил лечение в НИИ глазных болезней и тканевой терапии (г. Одесса), был четыре раза оперирован, проведена энуклеация левого глазного яблока с удалением пораженных тканей орбиты, а затем субпериостальная экзентерация орбиты с сохранением кожи век.
Гистологическое исследование: острое гнойное воспаление структур глаза и мягких тканей глазницы на фоне гранулематозного воспаления. Заподозрен туберкулезный процесс.
По рекомендации фтизиатра с целью исключения специфического процесса два месяца проводилось лечение изониазидом, рифампицином, стрептомицином и фторхинолонами. Эффект отсутствовал, туберкулез исключен.
Вскоре у больного был диагностирован левосторонний неврит тройничного нерва.
Проведенное лечение: парабульбарные инъекции дексаметазона, цефтриаксона, цефазолина; в/в — ципринол, цефограм, метрогил; в/м — цефтриаксон, цефазолин, диклоберл, дегидратационная и десенсибилизирующая терапия.
При повторном пересмотре биопсийного материала в Харьковском областном онкологическом диспансере обнаружен гранулематозный процесс с обширным некрозом, участками в виде ядерной «пыли» и гигантоклеточной реакцией; выраженный васкулит, частично некротический. Заключение: гранулематоз Вегенера.
Рекомендовано лечение и наблюдение у ревматолога, окулиста и невропатолога.
Два месяца больной лечился в ревматологическом отделении ГКБ № 28 (г. Харьков), где проводилась терапия циклофосфамидом и метилпреднизолоном. Существенного улучшения самочувствия больного не было.
На третьем году болезни состояние больного ухудшилось — сильная головная боль, нарушение речи, тошнота, рвота, слабость. В ургентном порядке госпитализирован в нейрохирургическое отделение Харьковской ОКБ.
При поступлении сознание на уровне умеренного оглушения на фоне прогрессирующей энцефалопатии, речевая функция с элементами сенсомоторной афазии. На туловище и верхних конечностях густая угреподобная сыпь, состояние после удаления левого глаза (рис. 14а, б).
Обзорная рентгенограмма ОГК — диффузное обогащение легочного рисунка, корни легких малоструктурные, застойные (рис. 14в).
В стационаре у больного развилась серия общих эпилептических приступов с потерей сознания и нарастанием неврологической симптоматики после приступов — нарушение сознания до глубокого оглушения, сонливость, рвота желчью, нарушение глотания, задержка мочи, анурия.
При магнитно-резонансной томографии головного мозга выявлены признаки очагового энцефалита с вовлечением в процесс подкорковых ядер, наличие умеренного отека со смещением срединных структур вправо на 8 мм, вклинение височной доли в щель Биша с поражением верхних отделов ствола головного мозга.
Клинический анализ крови: эр. — 3,8 x 1012/л; Hb — 116 г/л; л. — 9,0 x 109/л; п. — 3 %, с. — 79 %, л. — 9 %, м. — 9 %; тромб. — 237 x 109/л; СОЭ — 15 мм/ч.
Клинический анализ мочи: уд. вес — 1012, глюкоза, кетоны, белок — не найдены.
Клинический диагноз: системное заболевание (гранулематоз Вегенера). Васкулит центральной нервной системы. Вторичное поражение левой гемисферы вещества головного мозга. Деменция. Состояние после экзентерации орбиты слева.
В течение месяца в стационаре проводилось лечение: метилпреднизолон — 60 мг/сут, цефтриаксон — 4,0 г/сут, ципрофлоксацин — 0,8 г/сут, цераксон — 2,0 г/сут, L-лизина эсцинат — 20,0 мл в/в, реамберин, диалипон — 600 мг/сут, муколван 2 амп. 2 раза в/в, квамател 20 мг 2 раза, карбамазепин 200 мг 3 раза, лациум — 1 саше, эндоксан — 50 мг 3 раза.
Состояние больного улучшилось, по настоянию родственников выписан.
Итак, приведенные нами клинические наблюдения свидетельствуют о значительных трудностях ранней диагностики гранулематоза Вегенера даже на морфологическом уровне. Больных в связи с изменениями в легких или гранулематозной картиной биоптата, как правило, направляют к фтизиатру.
Из-за недостаточной осведомленности об этой патологии врачей терапевтов, ревматологов, пульмонологов, фтизиатров и др. больные длительно обследуются в стационарных условиях, где нередко контактируют с большим количеством потенциальных триггеров. Из-за неуверенности в диагнозе и боязни развития тяжелых побочных реакций на цитостатики и глюкокортикостероиды (ГКС) таким пациентам часто назначают неадекватную терапию.
Лечение. В настоящее время стандартная медикаментозная терапия гранулематоза Вегенера основана на пероральном приеме циклофосфамида (2–3 мг/кг/сут) в сочетании с ГКС в эквивалентной преднизолону дозе (1 мг/кг/сут). Монотерапия ГКС несколько улучшает состояние больных, но мало влияет на прогноз [1, 3, 5, 7, 10].
Во время лечения следят за числом лейкоцитов: дозу циклофосфамида подбирают так, чтобы оно было больше 3,0 x 109/л (это позволяет поддерживать число нейтрофилов на уровне 1,5 x 109/л). Такой подход обычно позволяет достичь ремиссии и поддерживать ее, избежав глубокой лейкопении и инфекционных осложнений. После достижения ремиссии препарат принимают еще в течение года, уменьшая дозу на 25 мг каждые 2–3 месяца.
У больных с быстропрогрессирующим заболеванием с поражением почек начальная доза циклофосфамида составляет не менее 3–5 мг/кг/сут. Одновременно назначают ГКС в эквивалентной преднизолону дозе (2–15 мг/кг/сут). Такое лечение проводится в течение нескольких дней с последующим переводом больного на стандартный режим терапии. ГКС после клинического улучшения назначают через день, постепенно снижая дозу до отмены.
Хорошие результаты показала пульс-терапия циклофосфамидом в дозе 1000 мг.
При непереносимости циклофосфамида (глубокая нейтропения, несмотря на низкие дозы; тяжелый цистит, рак мочевого пузыря) его приходится заменять другими цитостатиками.
В случаях непереносимости циклофосфамида и при не угрожающих жизни обострениях ГВ рекомендуется назначение метотрексата в сочетании с ГКС в эквивалентной преднизолону дозе (1 мг/кг/сут).
Метотрексат принимают внутрь перед приемом пищи, не разжевывая. Начальная доза обычно составляет 0,3 мг/кг/нед (но не более 15 мг/нед), вводится в три приема по 5 мг через каждые 12 часов. Через 1–2 недели для достижения оптимального эффекта недельная доза повышается на 2,5 мг, пока не достигнет 20–25 мг. Когда получен оптимальный клинический эффект, следует начинать снижение дозы на 2,5 мг/нед до достижения наиболее низкой эффективной дозы. Курс лечения — 12–24 месяца.
Для уменьшения частоты нежелательных токсических эффектов при приеме метотрексата (желудочно-кишечные расстройства, цирроз печени и легких, нейтропения, панцитопения, иммуносупрессия, пневмонит) назначается фолиевая кислота (5 мг один раз на следующий день после приема метотрексата или 1 мг в течение 5 дней после приема метотрексата) [7].
Низкие дозы метотрексата или азатиоприна во многих случаях позволяют эффективно поддерживать индуцированную циклофосфамидом ремиссию у больных ГВ, но не могут использоваться в качестве основного метода лечения у пациентов с тяжелыми проявлениями заболевания [1, 5, 7, 9, 10].
В последние годы для лечения гранулематоза Вегенера используют циклоспорин-А. Начальная доза 5 мг/кг/сут, курс лечения до 12 месяцев.
Избежать многих тяжелых осложнений лекарственной терапии ГВ позволяет включение в программу лечения современных технологий экстракорпоральной гемокоррекции (объемный плазмаферез, гемосорбция, криомодификация аутоплазмы, каскадная фильтрация плазмы крови, экстракорпоральная фармакотерапия), которые позволяют избирательно удалять из организма патогенетически значимые факторы, способствующие прогрессированию заболевания. Применение инкубационных технологий дает возможность значительно сократить курсовые дозы цитостатиков и ГКС.
Для профилактики развития инфекционных осложнений на фоне агрессивной иммуносупрессивной терапии рекомендуется применение триметоприма/сульфаметоксазола (бисептол 480 внутрь по 2 табл. 2 раза в сутки в течение интенсивной фазы лечения цитостатиками и ГКС) [1, 5, 9, 10].
Некротизированные (отмершие) участки тканей удаляют хирургическим путем.
При развитии почечной недостаточности назначают диализ или пересадку почек. Часто диализ приходится делать пожизненно.
Прогноз нелеченого заболевания плохой. Летальный исход наступает из-за легочно-сердечной недостаточности, нарушения кровообращения, уремии и крайнего истощения. При адекватном интенсивном лечении можно добиться ремиссии более чем у 95 % больных. При этом 5-летняя выживаемость достигает 60 %.
1. Внутренние болезни по Тинсли Р. Харрисону: В 2 т.; пер. с англ. / Под ред. Э. Фаучи, Ю. Браунвальда, К. Иссельбахера, Дж. Уилсона, Дж. Мартина, Д. Каспера, С. Хаузера, Д. Лонго. — М.: Практика — Мак–Гроу —Хилл (совместное издание), 2002.
2. Компьютерная томография легких в диагностике туберкулеза органов дыхания: Учебное пособие для студентов высших медицинских учебных заведений IV уровня аккредитации, интернов, врачей лечебного профиля / П.И. Потейко, В.С. Крутько, О.С. Шевченко, Э.М. Ходош, Л.В. Лебедь, Т.В. Сокол, А.А. Ляшенко. — Харьков, 2011. — 162 с.
3. Крутько В.С., Потейко П.И., Ходош Э.М. Пульмонология: наружные симптомы. — Харьков: НТМТ, 2011. — 186 с.
4. Лучевая диагностика заболеваний органов грудной клетки: руководство: Атлас / Себастьян Ланге, Джеральдин Уолш; Пер. с англ.; Под ред. С.К. Тернового, А.И. Шехтера. — М.: ГЭОТАР–Медиа, 2010. — 432 с.
5. Насонов Е.Л., Баранов А.А., Шилкина И.П. Васкулиты и васкулопатии. — Ярославль: Верхняя Волга, 1999. — 616 с.
6. Спиральная и многослойная компьютерная томография: Учебн. пособие: В 2 т. / Матиас Прокоп: Пер. с англ.; Под ред. А.В. Зубарева, Ш.Ш. Шотемора. — М.: МЕДпресс–информ, 2006–2007.
7. Шулутко Б.И., Макаренко С.В. Стандарты диагностики и лечения внутренних болезней. — СПб.: Элби–СПб, 2003. — 734 с.
8. Computed tomography of the thorax / Nai–dich D.P., Webb W.R., Miller N.L., Krinsky G.A. — Phila–delphia, PA: Lippincott Williams and Wilkins, 2007. — 897 p.
9. Fauci A.S. et al. Wegener’s granulomatosis: Prospective clinical and therapeutic experience with 85 patients for 21 years // Ann. Intern. Med. — 1983. — 98. — 76.
10. Hoffman G.S. et al. Wegener’s granulomatosis: An analysis of 158 patients // Ann. Intern. Med. — 1992. — 116. — 488.