Статья опубликована на с. 57-64
Введение
Последние 15–20 лет в Украине ознаменовались интенсивным развитием сети спинальных нейрохирургических клиник, внедрением современной инструментации и новых методов лечения дискогенной патологии. Пациенты, оперированные по поводу грыжи межпозвоночного диска (МПД), уже не рассматриваются как явление эксклюзивное. Благодаря применению инновационных малоинвазивных технологий сокращаются до 2 дней сроки стационарного лечения больных. Поэтому практические неврологи амбулаторного звена все чаще сталкиваются с необходимостью курации таких больных в раннем послеоперационном периоде (до 3 недель). Надеемся, что данная статья поможет нейрохирургам и неврологам совместными усилиями добиться скорейшего и надежного восстановления трудоспособности данных пациентов.
/58-1.jpg)
Причины болевых синдромов, наблюдающихся в раннем периоде после операций по поводу грыжи межпозвоночного диска поясничного отдела позвоночника, многообразны [8]. По данным нашей клиники — отделения малоинвазивной и лазерной спинальной нейрохирургии ГУ «Институт нейрохирургии им. акад. А.П. Ромоданова НАМНУ», в которой ежегодно проводится около 1000 таких операций, в 2011–2013 гг. они были следующими (табл. 1, рис. 1).
/57-1.jpg)
Постоперационная люмбалгия является преимущественно ноцицептивной болью, т.е. вызывается хирургической травмой тканей и раздражением болевых рецепторов (ноцицепторов). Ноцицептивная боль четко локализована в области послеоперационной раны, удерживается всего 1–2 суток, чаще незначительная и оценивается больными в 1–2 балла по визуальной аналоговой шкале. Более выраженная люмбалгия возникает после вмешательств на нескольких уровнях, установки стабилизирующих систем, у пациентов с большой глубиной операционной раны, требующей во время операции длительного перерастяжения значительного объема мышечной ткани. Такие боли полностью купируются после заживления раны, а до этого момента — назначением анальгетиков, нестероидных противовоспалительных средств (НПВС) (диклофенак 100–150 мг/сут, оксикамы (лорноксикам 8–16 мг/сут) и др.). Очень редко требуются местные блокады с глюкокортикостероидами и местными анестетиками.
Рефлекторные болевые синдромы
Наряду с ноцицептивным механизмом в формировании люмбалгии участвует рефлекторный механизм: спазм паравертебральной мускулатуры в раннем послеоперационном периоде поддерживается ирритацией синувертебрального нерва Люшка в результате дегенеративных изменений позвоночно-двигательного сегмента и хирургических манипуляций.
Раздражение рецепторов этого нерва в области наружных отделов фиброзного кольца, задней продольной связки, надкостницы, капсул фасетковых суставов, сосудов и оболочек спинного мозга опосредуется вертебровертебральным, вертебромоторным, вертебросклеротомным, вертебровазальным, вертебровисцеральным, вегетативным и соматическим рефлекторными путями и приводит к развитию в позвоночных и околопозвоночных тканях, в нижних квадрантах тела различных синдромов: локального альгического, миодистонического, мио- и склеротомно-дистрофических, ангиодистонического и др. [2, 4–6].
Экстравертебральные мышечные боли — в области тазового пояса и конечностей — у оперированных пациентов наблюдаются часто, составляя 35,7 % всех болевых синдромов (табл. 1). Реализующим фактором появления этих болей являются длительные предшествующие мышечные перегрузки на фоне вертебральных деформаций, анталгических поз и нарушений осанки [5]. Интенсивная и ранняя активация паретичных мышц у больных с быстрым регрессом корешкового моторного дефицита тоже, как правило, сопровождается достаточно выраженной миалгией, часто с оттенком «крепатурных» ощущений. Ее могут провоцировать раннее назначение антихолинэстеразных препаратов, избыточная физическая нагрузка, электролитные нарушения, проведение процедур миостимуляции.
Характерно вовлечение мышц определенного миотома, соответствующего иннервации пострадавшего корешка. Боли носят ноющий, тянущий, стягивающий характер; усиливаются при движениях, обеспечиваемых данными мышцами, и не всегда проходят даже во время длительного ночного отдыха. Пальпация этих мышц выявляет их спазм и болезненность, а при длительном болевом анамнезе — и локальные мышечные уплотнения (миогелозы), от которых боль иррадиирует в близлежащие области.
Несмотря на локализацию боли в зоне определенного миотома, послеоперационный неврологический осмотр — если он свидетельствует об уменьшении либо полном регрессе корешкового или корешково-спинального неврологического дефицита (чувствительных, двигательных, рефлекторных нарушений) — позволяет убедиться, что данная боль не связана с корешковой компрессией.
Миалгии купируются миорелаксантами, НПВС, противоотечными препаратами, блокадами мышц, местными согревающими компрессами. В отдельных случаях мы наблюдали эффект от дополнительного назначения препаратов магния.
Как уже было сказано, помимо мышечно-тонического синдрома, рефлекторный механизм формирования имеют и другие болевые синдромы в области спины и нижних квадрантов туловища, главным образом связанные с сухожильно-периартикулярными тканями, особенно с местами прикрепления фиброзных образований к костным выступам — чаще в области мыщелков берцовых костей, у латеральной лодыжки, у наружного вертела бедра [2, 5]. Клиническими и гистоморфологическими исследованиями еще в 1960-х годах показано, что при изменении тонуса скелетных мышц наблюдаются поражения фасций, суставных капсул и сухожилий, вплоть до образования периартикулярного фиброза [2].
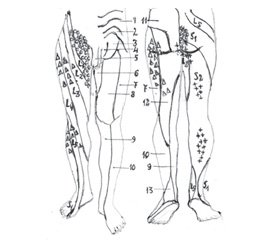
В зонах, связанных с анатомо-физиологическими системами, которые включают периост, связки, сухожилия, отмечаются рефлекторные склеротомные боли. Зоны склеротомов топографически отличаются от территорий иннервации кожных покровов корешками спинномозговых нервов (дерматомов) и периферическими нервами (рис. 2), а также от зон миотомов.
Склеротомные боли носят постоянный, монотонный, мозжащий, с неприятным эмоциональным оттенком характер; распространяются в трехмерном пространстве (глубинные боли); провоцируются пальпацией нейродистрофически измененных участков в фиброзных образованиях. В момент ритмического вибрационного воздействия на болезненную точку боль распространяется дистально по соответствующему склеротому и может сопровождаться мышечно-тоническими, вазомоторными и другими вегетативными эффектами. Длительная же пальпация уменьшает местную боль, на этом основано лечение осязательным давлением. Эффективны медикаментозные блокады болевых триггеров в глубоких тканях.
Появлению суставных болей способствует длительная вынужденная предоперационная гиподинамия, приводящая к нарушению трофики суставов; изменение двигательного стереотипа и осанки после операции с перераспределением нагрузок на суставы.
Поскольку невозможно изолированное функционирование элементов единой биомеханической системы «тазобедренный сустав — таз — пояснично-крестцовый отдел позвоночника» (включая ее связочно-мышечно-фасциальный аппарат), проблемы в одном из элементов этой системы неизбежно сопровождаются изменениями в другом элементе [1, 9]. Сочетанные взаимоотягощающие патологические изменения в поясничном отделе позвоночника, тазобедренных суставах, крестцово-подвздошных сочленениях системно начали изучать с середины 1980-х годов, введя понятие «hip-spine (коксовертебральный) синдром» [1].
Мы убедились, что патология суставов (наиболее часто — тазобедренных, илеосакральных сочленений) может до операции маскироваться доминирующим радикулалгическим синдромом и ярко проявляться после устранения последнего, особенно при ранней активизации больного. Такая ситуация нередко наблюдается у пациентов геронтологической группы, у которых до операции не была учтена возможность сопутствующей патологии суставов. Последняя чаще всего не диагностируется у больных с грыжами L3-L4 и L4-L5 межпозвоночных дисков ввиду перекрывания зон радикулалгии L4 и L5 и зон гоналгии, коксалгии.
Думаем, что большинство спинальных нейрохирургов могут припомнить несколько случаев из своей практики, когда операция по поводу грыжи межпозвоночного диска не принесла ожидаемого результата. И только повторное обследование, проведение блокады сустава позволили по-новому интерпретировать клиническую симптоматику и установить истинную (артрогенную) причину сохранения болевого синдрома после удаления «клинически немой» грыжи диска.
Суставные боли чаще возникают в горизонтальном положении при смене позы, а также нарастают при длительной ходьбе. Характерны «стартовые боли», ненадолго облегчающиеся при дальнейшем расхаживании.
Причины коксалгии многообразны, наиболее частая из них — артроз тазобедренных суставов. При отсутствии рентгенологических признаков артроза методом МРТ могут быть выявлены тендинит, синовит, околосуставной бурсит. Следует обращать внимание на локализацию боли и провоцирующие ее позы, которые неодинаковы при вертельном, подвздошно-гребешковом, седалищном бурситах. Нередко патология тазобедренных суставов сопровождается выраженными болями в нижних отделах спины, что связано с асимметричными нагрузками на крестцово-подвздошные сочленения и с дисфункцией последних.
Суставные боли купируются НПВС, периартикулярными блокадами с глюкокортикостероидами и хондропротекторами.
Болевой синдром при сопутствующей висцеральной патологии формируется рефлекторно за счет проведения болевой афферентации из патологически измененного внутреннего органа на поясничные сегменты с развитием вторичных дистрофических изменений в тканях (мышцах, коже, связках). Это проявляется миофасциальными гипертонусами в толще скелетных мышц, образованием функциональных блокад позвоночно-двигательных сегментов, болезненностью при пальпации в местах прикрепления сухожилий мышц к костным выступам. Не являясь истинно вертеброгенными, такие боли незначительно зависят от движений в поясничном отделе позвоночника, но в то же время весьма часто проявляют связь с функционированием внутренних органов (с менструальным циклом, половым актом, дефекацией, мочеиспусканием) [7].
Нейропатические боли могут быть связаны с патологией центральной или периферической нервной системы. Независимо от причины, они имеют общие особенности: персистирующий характер, неэффективность анальгетиков, многообразное сенсорное сопровождение (в виде парестезии, гиперестезии, гипералгезии, аллодинии), преимущественно жгучий, пекущий или стреляющий характер, сочетание с вегетативными и моторными расстройствами.
При выявлении у пациентов в раннем послеоперационном периоде нейропатической боли следует дифференцировать нейрокомпрессионные (вертеброгенные и невертеброгенные — туннельные) и некомпрессионные болевые синдромы, поскольку подходы к их лечению принципиально различаются (табл. 1 и рис. 3).
В связи с этим важно оценить топографию боли (невритическую или сегментарную — в зоне соответствующего дерматома) (рис. 2), ее зависимость от таких положений позвоночника, в каких возможно усугубление или уменьшение компрессии спинномозгового корешка, а также провокацию боли пальпацией проекций выходов корешков или нервов.
Компрессионные боли
Компрессионные корешковые боли возникают на фоне рецидива грыжи, недостаточно радикальной диск-эктомии, послеоперационной эпидуральной гематомы, ликворной кисты (табл. 1). Группу риска составляют молодые пациенты с гидрофильными грыжами МПД; больные с избыточным весом; пожилые пациенты, регулярно принимающие антикоагулянты. Важнейшую роль играет нарушение больным двигательного режима.
Радикулярное происхождение боли подтверждается распределением ее и чувствительных нарушений (если такие есть) по сегментарному типу (чаще по одному дерматому), наличием сопутствующего моторного дефицита (парезом соответствующего миотома, изменением сухожильных рефлексов).
Настороженность в плане радикулярной компрессии вызывают боли, возникающие тотчас при вертикализации больного, а при фораминальной локализации компремирующего фактора — связанные также с наклоном в «больную» сторону и повышением внутрибрюшного давления (кашлем, натуживанием). Боль провоцируется перкуссией оперированного уровня (+ симптом «звонка»).
Больной с сохраняющейся радикулалгией в раннем послеоперационном периоде требует наблюдения в течение 1–2 суток. Анализируются условия возникновения корешковых болей, их реакция на противоотечную терапию, проводится инструментальное обследование. Целесообразно проведение МРТ-исследования с контрастированием. Уточнить характер компремирующего фактора (ликвор, кровь, пульпозное ядро диска, костные структуры позвоночного канала) позволяет КТ-исследование. Кроме того, на КТ отсутствуют артефакты, связанные с послеоперационным отеком, которые затрудняют интерпретацию МРТ-данных в раннем периоде. При нейровизуализационном выявлении фактора корешковой компрессии проводится повторная операция, направленная на его устранение.
Компрессионные нейропатические боли. Известно более полудесятка компрессионно-ишемических (туннельных) нейропатий в области таза и нижних конечностей [2], обусловленных компрессией нервных стволов в мышечно-фасциальных или костно-мышечных каналах (пудендонейропатия, поражение запирательного нерва, наружного кожного нерва бедра, бедренного, бедренно-полового, подвздошно-подчревного, подвздошно-пахового, седалищного, большеберцового нервов). Факторами компрессии могут являться различные анатомические образования, в т.ч. мышцы на фоне вертеброгенного рефлекторного мышечно-тонического синдрома.
В нашей практике в раннем послеоперационном периоде преимущественно встречалась нейропатия седалищного нерва (синдром грушевидной мышцы). Патологическое напряжение грушевидной мышцы, рефлекторно спровоцированное отеком нерва Люшка после хирургических вмешательств на межпозвоночных дисках L4-L5 и L5-S1, ведет к сдавлению седалищного нерва и сопровождающих его сосудов в подгрушевидном пространстве. Мышечный спазм сопровождается острейшей приступообразной болью судорожного характера, вынуждающей больного немедленно принять горизонтальное положение, согнуть ногу в коленном суставе [2]. Боль локализуется по задней поверхности бедра и заднелатеральной поверхности голени (невритический тип распределения), сопровождается онемением, а также зябкостью в ноге за счет ирритации ягодичной артерии. Боль усиливается при пальпации по ходу нерва и перкуссии в проекции грушевидного отверстия, при приведении и внутренней ротации ноги, согнутой в коленном и тазобедренном суставах. Pyriformis-синдром купируется блокадами мышцы, НПВС (с целью устранения асептического воспаления диска и нерва), миорелаксантами, противоотечной терапией.
Боли при люмбосакральной плексопатии, в основном встречающейся при опухолевых процессах малого таза и лучевом поражении данного сплетения, у оперированных в нашей клинике пациентов не наблюдались.
Некомпрессионные боли
Некомпрессионные корешковые боли включают:
— боли на фоне сохранения радикулярного отека и асептического воспалительного процесса — последствий длительной предшествующей компресии грыжей. О застойных процессах в корешке свидетельствуют боли, возникающие в положении лежа и прекращающиеся при ходьбе. Обязательны противоотечная терапия (кортикостероиды, диуретики, L-лизина эсцинат, сернокислая магнезия) и НПВС. Назначаются антигипоксанты-гемодериваты, стимуляторы процессов ремиелинизации — витамины группы В, препараты на основе пиримидиновых нуклеотидов (цитидина-5-монофосфата и уридина);
— боли в результате избыточной интраоперационной тракции корешка, связанные с локальными корешковыми дисциркуляторными сосудисто-ликворными нарушениями. Дополнительно требуются противоотечная и сосудистая терапия, стимуляторы миелинизации. Имеет значение фактор времени: боли регрессируют по мере нормализации микроциркуляции.
Некомпрессионные нейропатические боли обусловлены:
— сопутствующими полинейропатией, мононейропатией различной этиологии. Часто наблюдаются у пациентов с сахарным диабетом, у которых базовыми являются препараты тиоктовой кислоты, антигипоксанты-гемодериваты, вазоактивные, витамины группы В;
— воспалительными заболеваниями периферической нервной системы.
Эта патология может сопутствовать дискогенной нейрокомпрессионной, а может быть и единственной причиной болевого синдрома. В последнем случае сопутствующей патологией является остеохондроз позвоночника, клиническое значение которого было переоценено на этапе предоперационного обследования. В практике любого невролога и нейрохирурга встречаются пациенты с большими грыжами межпозвоночных дисков, которые годами проявляются исключительно люмбалгическим синдромом без нейрокомпрессионной симптоматики. Нераспознанное воспалительное заболевание нервной системы у этих больных может привести к грубой тактической ошибке, когда проведенная вместо консервативного лечения операция не только не принесет пациенту облегчения, но и спровоцирует у него обострение основного заболевания.
Пациенты, направляемые в нашу клинику для операции по поводу грыж межпозвоночных дисков, но не нуждающиеся в хирургическом лечении из-за наличия совершенно иной причины страданий (полирадикулоневрит, миелополирадикулоневрит, каудит, спинальный арахноидит и т.д.), — контингент, с которым мы сталкиваемся ежедневно. Такие больные испытывают, казалось бы, беспричинную общую слабость, резкое снижение работоспособности, отмечают длительный субфебрилитет или потливость, познабливание. Обследуясь по поводу этих общеинфекционных и интоксикационных симптомов, пациенты долго и безрезультатно консультируются у различных специалистов. На фоне этих жалоб, совершенно нетипичных для такого дегенеративно-дистрофического заболевания, каким является остеохондроз позвоночника, следует обратить внимание и на особенности неврологической симптоматики при воспалительных заболеваниях.
Ключевым диагностическим моментом является выявление у таких больных несоответствия между симптоматикой, ожидаемой по данным МРТ, и результатами неврологического осмотра. Например, полирадикулярные боли (в зоне дерматомов L2-S1 cлева), болезненность точек выхода спинномозговых нервов на большом протяжении (в шейном, грудном, поясничном отделах) невозможно объяснить только наличием левосторонней фораминальной грыжи L4-L5 межпозвоночного диска, так как последняя может вызвать монорадикулярную симптоматику (лишь со стороны левого L5-корешка). Важно обращать внимание на наличие вертебрального компонента — зависимости болей от вертикальных нагрузок, движений в поясничном отделе позвоночника и антальгическое поведение больного в виде поиска наиболее щадящей позы. У пациентов с воспалительными заболеваниями периферической нервной системы боль круглосуточная, непрерывная, нередко усиливающаяся в ночные часы, неотчетливо зависящая от движений, часто мигрирующая в пределах нескольких дерматомов.
Значительно облегчают диагностику указания больных на пузырьковые высыпания в зоне персистирующих болей; лечение у гинеколога по поводу генитального герпеса; развитие заболевания не после физических нагрузок, а при переохлаждении или воздействии иных факторов, ослабляющих иммунитет (стресс, грипп).
Этиотропная терапия предполагает выявление возбудителя заболевания. Наиболее часто это герпесвирусная группа, боррелия.
Симптоматическое лечение некомпрессионных нейропатических болей требует применения антиконвульсантов, антидепрессантов (селективные ингибиторы обратного захвата серотонина и норадреналина — СИОЗСН, трициклические антидепрессанты — ТЦА). Мы отметили высокую эффективность a2-d-лигандов кальциевых каналов (габапентина и прегабалина) при пекущих, жгучих болях и карбамазепина — при простреливающих.
Боли, связанные с послеоперационными воспалительными процессами:
— асептическими (спондилодисциты, эпидуриты);
— неспецифическими инфекционными (спондилодисциты, эпидуриты, вовлечение паравертебральных мышц).
При преимущественном вовлечении в воспалительный процесс межпозвоночного диска преобладает люмбалгия; при превалировании явлений эпидурита — радикулалгия. Боли в области поясницы носят постоянный характер, с резким усилением при движениях и особенно при вертикализации. Оба инфекционных осложнения сопровождаются повышением температуры тела, воспалительной реакцией крови. При подозрении на них проводится МРТ поясничного отдела, которая при спондилодисците выявляет нечеткость границ между диском и телом позвонка, наличие признаков отека костного мозга в примыкающих к диску зонах позвонков (в виде гипоинтенсивного в Т1-режиме и гиперинтенсивного в Т2-режиме сигнала). В отдельных случаях проводится КТ-исследование и рентгенография поясничного отдела позвоночника.
Частота неспецифических воспалительных процессов, по данным нашей клиники, составила 0,14 %. Эта патология достаточно трудно поддается лечению, имеет длительное течение (в зависимости от возбудителя и распространенности воспаления). За период наблюдения два случая требовали хирургического лечения и внутрираневого введения антибиотиков в соответствии с результатами бакпосева (в обоих случаях выделен St.аureus). Остальные случаи успешно излечивались консервативно, в связи с чем не представлялось возможным установить этиологический фактор. Литературные источники утверждают, что в основном это сапрофитная или условно-патогенная флора кожных покровов и контактный путь распространения инфекции. Поэтому лечение начиналось с применения антибиотиков широкого спектра действия, обладающих также остеотропностью: гатифлоксацина, левофлоксацина и др. В курс антибактериальной терапии включались линкозамиды, рифампицин. Требовалось назначение НПВС, миорелаксантов; иммунологическая коррекция. Строго регламентировался двигательный режим, ограничивались аксиальные нагрузки на позвоночный столб. В первый месяц режим постельный; вертикализация допускалась при крайней необходимости и в жестком корсете. Двигательный режим расширялся постепенно на протяжении последующих 2–4 месяцев.
Психогенные боли
Диагноз устанавливается при отсутствии всех вышеописанных причин болевого синдрома у пациентов с тревожными и депрессивными расстройствами.
Таким образом, с учетом многообразия болевых синдромов в раннем послеоперационном периоде мы рекомендуем нижеследующие диагностические и лечебные подходы (рис. 3).
Выводы
1. 38,6 % пациентов, оперированных по поводу грыж межпозвоночных дисков поясничного отдела позвоночника, в раннем послеоперационном периоде предъявляют жалобы на болевые ощущения.
2. Установление причины болей требует комплексного подхода: тщательного сбора «болевого» анамнеза (выяснение локализации боли, ее характера (нейропатический/не нейропатический), провоцирующих факторов и т.д.); неврологического осмотра; ортопедического осмотра (выявление болевых триггеров в мышцах, фасциях, параартикулярных тканях; оценка походки и осанки, объема движений в тазобедренных суставах); применения методов лучевой диагностики. Важным лечебно-диагностическим подспорьем являются блокады — нейрофиброзных триггеров боли, параартикулярные, мышечные.
3. Пребывания в нейрохирургическом стационаре требуют пациенты с сохраняющимся компрессионным корешковым синдромом или его рецидивом, а также с остро протекающими воспалительными послеоперационными осложнениями (эпидуритом, спондилодисцитом).
4. Лишь 0,6 % пациентов нуждались в повторном хирургическом вмешательстве в раннем послеоперационном периоде — в связи с сохраняющейся или вновь возникшей радикулярной компрессией. В 0,07 % случаев потребовалось хирургическое лечение послеоперационных воспалительных процессов. Остальные случаи болевых синдромов успешно лечились консервативно.
5. В раннем послеоперационном периоде после ликвидации вертеброгенной компрессии корешка спинномозгового нерва болевой синдром поддерживается преимущественно посредством рефлекторных вертеброгенных механизмов (мышечно-тонические, склеротомные боли) (у 67,1 % всех пациентов с болевыми ощущениями) и реже — сопутствующей невертеброгенной патологией (артропатией — 4,6 %, заболеваниями периферической нервной системы (невоспалительными и воспалительными) — 3,2 %).
6. Вклад сопутствующей невертеброгенной патологии в формирование болевого синдрома и ее место (доминирующее, паритетное или второстепенное) должны быть адекватно оценены на этапе принятия решения о хирургическом лечении грыжи межпозвоночного диска.
7. В геронтологической группе необходимо проводить тщательное дооперационное обследование на предмет сочетанной патологии позвоночника и суставов с привлечением специалистов ортопедического профиля.
8. Применение в раннем послеоперационном периоде блокад, включая эпидуральные, значительно ускоряет регресс болевого синдрома.

/58-1.jpg)
/57-1.jpg)
/59-1.jpg)
/61-1.jpg)