Газета «Новости медицины и фармации» Неврология. Нейрохирургия. Психиатрия (556) 2015 (тематический номер)
Вернуться к номеру
Синдром Дауна Адаптована клінічна настанова, заснована на доказах
Рубрики: Неврология, Хирургия, Психиатрия
Разделы: Официальная информация
Версия для печати
Статтю опубліковано на с. 37-75
Державний експертний центр Міністерства охорони здоров’я України
Всеукраїнська благодійна організація «Даун Синдром»
Всеукраїнська громадська організація «Коаліція захисту прав інвалідів та осіб із інтелектуальною недостатністю»
Склад мультидисциплінарної робочої групи з опрацювання медико-технологічних документів зі стандартизації медичної допомоги на засадах доказової медицини пацієнтам із синдромом Дауна
Горовенко Наталія Григорівна — завідувач кафедри медичної та лабораторної генетики Національної медичної академії післядипломної освіти імені П.Л. Шупика, член-кореспондент НАМН України, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Генетика медична» відповідно до наказу МОЗ України від 29.05.2014 № 196-к;
Талаєва Тетяна Володимирівна — в.о. Генерального директора Державного підприємства «Державний експертний центр МОЗ України», д.мед.н., професор;
Ліщишина Олена Михайлівна — директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», ст.н.с., к.мед.н.;
Бекетова Галина Володимирівна — завідувач кафедри дитячих та підліткових захворювань Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Педіатрія» відповідно до наказу МОЗ України від 29.05.2014 № 196-к;
Арбузова Світлана Борисівна — Директор Комунальної лікувально-профілактичної установи «Донецький обласний спеціалізований центр медичної генетики та пренатальної діагностики», голова Проблемної комісії МОЗ та НАМН України «Медична генетика», член-кореспондент НАМН України, д.мед.н., професор;
Бережний В’ячеслав Володимирович — завідувач кафедри педіатрії № 2 Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор;
Бухановська Тетяна Миколаївна — доцент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.мед.н.;
Донська Світлана Борисівна — завідувач центру дитячої онкогематології і трансплантації кісткового мозку Національної дитячої спеціалізованої лікарні «ОХМАТДИТ», к.мед.н., доцент, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча гематологія» відповідно до наказу МОЗ України №196-к від 29.05.2014;
Косаковський Анатолій Лук’янович — завідувач кафедри дитячої отоларингології, аудіології та фоніатрії Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча отоларингологія» відповідно до наказу МОЗ України від 29.05.2014 № 196-к;
Кравченко Раїса Іванівна — виконавчий директор Всеукраїнської громадської організації «Коаліція прав інвалідів та осіб з інтелектуальною недостатністю», представник пацієнтів;
Кур’янов Сергій Володимирович — президент Всеукраїнської благодійної організації «Даун Синдром», представник пацієнтів;
Куркевич Андрій Казимирович — завідувач науково-діагностичного відділу координації наукових досліджень, впровадження та захисту прав інтелектуальної власності, підготовки та підвищення кваліфікації кадрів Державної установи «Науково-практичний медичний центр дитячої кардіології та кардіохірургії МОЗ України», к.мед.н.;
Марценковський Ігор Анатолійович — завідувач відділу психічних розладів дітей та підлітків Українського науково-дослідного інституту соціальної і судової психіатрії та наркології МОЗ України, к.мед.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча психіатрія» відповідно до наказу МОЗ України від 29.05.2014 № 196-к;
Матюха Лариса Федорівна — завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина» відповідно до наказу МОЗ України від 29.05.2014 № 196-к;
Напреєнко Олександр Костянтинович — завідувач кафедри психіатрії Національного медичного університету імені О.О. Богомольця, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Психіатрія і наркологія» відповідно до наказу МОЗ України від 29.05.2014 № 196-к;
Нетяженко Василь Захарович — декан медичного факультету № 2, завідувач кафедри пропедевтики внутрішніх хвороб № 1 Національного медичного університету імені О.О. Богомольця, академік НАМН України, д.мед.н. професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Терапія» відповідно до наказу МОЗ України від 29.05.2014 № 196-к;
Процюк Ольга Вікторівна — доцент кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика;
Шевченко Венера Надірівна — координатор медичної групи по синдрому Дауна Всеукраїнської благодійної організації «Даун Синдром», представник пацієнтів, к.мед.н.;
Шунько Єлизавета Євгенівна — завідувач кафедри неонатології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Неонатологія» відповідно до наказу МОЗ України від 29.05.2014 № 196-к;
Ященко Юрій Борисович — завідувач наукового відділу організації медичної допомоги Державної наукової установи «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, професор кафедри неонатології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Педіатрія» відповідно до наказу МОЗ України від 25.03.2015 № 83-к.
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович — начальник відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України», к.т.н.;
Мельник Євгенія Олександрівна — начальник відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»;
Мігель Олександр Володимирович — завідувач сектору економічної оцінки медичних технологій Державного підприємства «Державний експертний центр МОЗ України»;
Черніцька Марина Віталіївна — провідний фахівець відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна — начальник відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я Державного підприємства «Державний експертний центр МОЗ України».
Державний експертний центр МОЗ України є членом
Guidelines International Network (Міжнародна мережа настанов)
ADAPTE (Франція)(Міжнародний проект з адаптації клінічних настанов)
Рецензенти:
Абатуров Олександр Євгенович — завідувач кафедри педіатрії 1 та медичної генетики Державного закладу «Дніпропетровська медична академія», д.мед.н., професор;
Хіміон Людмила Вікторівна — завідувач кафедри сімейної медицини Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., доцент.
Скорочення
АФП — Альфа-фетопротеїн
ВВС — Вроджена вада серця
ДАВП — Дефекти атріовентрикулярних перегородок
ЕКГ — Електрокардіографія
ЗЛС — Захворювання легеневих судин
КН — Клінічна настанова
КТР — Куприко-тім’яний розмір
МОЗ України — Міністерство охорони здоров’я України
МС — Медичні стандарти
ОСВ — Отит середнього вуха
ПМК — Пролапс мітрального клапана
СМС — Слуховий мозковий стовбур
Т4 — Тироксин
ТТГ — Тиреотропний гормон
УЗД — Ультразвукове дослідження
FISH-аналіз — Аналіз інтерфазної флуоресцентної гібридизації in situ
Ig — Імуноглобулін
IQ — Коефіцієнт інтелекту
Синтез настанови
За прототип Адаптованої клінічної настанови «Синдром Дауна» взято Клінічну настанову «Clinical Report — Health Supervision for Children With Down Syndrome» (2011)
Додаткові докази включені з інших джерел:
1. Practice Guidelines for Communicating a Prenatal or Postnatal Diagnosis of Down Syndrome: Recommendations of the National Society of Genetic Counselors (2011).
2. Down Syndrome Health Care Guidelines: International Down Syndrome Medical Interest Group (2011).
3. Health Care Guidelines for People with Down Syndrome: European Down Syndrome Association (2011).
4. Screening for Down’s syndrome: UK NSC Police recommendations 2011–2014. Model of Best Practice (2011).
5. Down Syndrome. Harold Chen (2014).
6. What are common treatments for Down syndrome? National Institutes of Health, USA (2015).
Передмова робочої групи з адаптації клінічної настанови за темою «Синдром Дауна»
Упродовж останніх десятиріч в усьому світі для забезпечення якості й ефективності медичної допомоги, для створення якісних клінічних протоколів (Clinical Pathway) та/або медичних стандартів (МС) як третинне джерело доказової медицини використовуються клінічні настанови (КН).
Клінічна настанова (Clinical practice guidelines) — це документ, що містить систематизовані положення стосовно медичної та медико-соціальної допомоги, розроблені з використанням методології доказової медицини на основі підтвердження їх надійності та доведеності, і має на меті надання допомоги лікарю і пацієнту в прийнятті раціонального рішення в різних клінічних ситуаціях.
Відповідно до положень наказу МОЗ України від 28.09.2012 р. № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрованого в Міністерстві юстиції України 29.11.2012 р. за № 2001/22313, створення КН в Україні здійснюється шляхом адаптації вже існуючих КН, які розроблені на засадах доказової медицини у відомих світових центрах — NICE (Англія), SIGN (Шотландія), AHRQ (США), HEN WHO (ВООЗ), NZGG (Нова Зеландія) та ін. КН, що розроблені на науковій основі, мають основні ознаки, що відповідають назві, визначенню та змісту КН, а саме:
— наявність переліку членів мультидисциплінарної робочої групи;
— наявність зовнішніх рецензентів;
— визначення дати перегляду КН;
— наявність шкали рівнів доказів у КН;
— список першоджерел літератури (статті за результатами рандомізованих клінічних досліджень, метааналізи, огляди літератури) тощо.
Адаптована КН за темою «Синдром Дауна» створена мультидисциплінарною робочою групою МОЗ України на основі оригінальної КН «Clinical Report — Health Supervision for Children With Down Syndrome», 2011 року, яка була попередньо оцінена групою експертів за допомогою опитувальника AGREE. Результати оцінки задокументовані і зберігаються у робочих матеріалах групи. Механізм адаптації передбачає внесення в оригінальний текст настанови, який залишається незмінним, Коментарів робочої групи, в яких відбивається можливість виконання тих чи інших положень КН в реальних умовах нашої національної системи охорони здоров’я, доступність медичних втручань, наявність зареєстрованих в Україні ліків, що зазначені у КН, відповідність нормативної бази організаційним засадам надання медичної допомоги тощо.
Запропонована адаптована КН не повинна розцінюватись як стандарт медичного лікування. Дотримання положень КН не гарантує успішного лікування в кожному конкретному випадку, її не можна розглядати як посібник, що включає всі необхідні методи лікування або, навпаки, виключає інші. Остаточне рішення стосовно вибору конкретної клінічної процедури або плану лікування повинен приймати лікар з урахуванням клінічного стану пацієнта та можливостей для проведення заходів діагностики і лікування у медичному закладі. Адаптована КН «Синдром Дауна», відповідно до свого визначення, має на меті надання допомоги лікарю і пацієнту в прийнятті раціонального рішення в різних клінічних ситуаціях, слугує інформаційною підтримкою щодо найкращої клінічної практики на основі доказів ефективності застосування певних медичних технологій, ліків та організаційних засад медичної допомоги.
Клінічна настанова — це рекомендаційний документ з найкращої медичної практики, заснованої на доказах ефективності, в першу чергу для практикуючих лікарів, які надають як первинну, так і вторинну медичну допомогу.
На основі адаптованої КН «Синдром Дауна» робоча група розробила Уніфікований клінічний протокол медичної допомоги «Синдром Дауна», в якому використані доказові положення адаптованої КН щодо ефективності медичних втручань, які також слугували основою для визначення індикаторів якості надання медичної допомоги пацієнтам з хромосомною патологією та/або з інтелектуальною недостатністю.
Представлена адаптована КН має бути переглянута не пізніше 2018 р. мультидисциплінарною робочою групою за участю головного позаштатного спеціаліста МОЗ України, практикуючих лікарів, які надають первинну і вторинну медичну допомогу, науковців, організаторів охорони здоров’я, представників громадських організацій, що зацікавлені у підвищенні якості медичної допомоги, та ін.
Вступ
Down Syndrome Health Care Guidelines: International Down Syndrome Medical Interest Group (2011)
Синдром Дауна — це хромосомна аномалія, що виникає через наявність «додаткових» копій генів у 21-й хромосомі, наслідком чого може бути широкий спектр медичних і функціональних відмінностей. Відома велика кількість ускладнень, які можуть супроводжувати цей «поширений варіант геному людини». Утім кожна особа з синдромом Дауна має індивідуальну комбінацію тільки кількох з усіх можливих медичних, когнітивних і таких, що можуть бути пов’язані з цим синдромом, порушень. Не всі відмінності є негативними (наприклад, менша частотність солідних злоякісних пухлин, нижча захворюваність на астму, відносно гарні невербальні соціальні навички за певних умов).
Сьогодні неможливо прогнозувати ризик виникнення конкретних порушень в осіб з цим синдромом. Навіть при порушеннях з високою частототою випадків при синдромі Дауна, таких як серцеві аномалії, для індивідуального ризику немає достатніх пояснень, особливо якщо йдеться про тип або тяжкість анатомічних відхилень. Ризик виникнення певної проблеми у конкретної особи, ймовірно, пов’язаний з тим, яким чином додаткові гени у хромосомі 21 впливають на сімейну генетику (цей взаємозв’язок досліджує нова галузь, яка називається епігенетика).
Оскільки ми не можемо прогнозувати індивідуальні ризики для більшості ускладнюючих порушень в осіб із синдромом Дауна, були розроблені Рекомендації з надання медичної допомоги, що визначають клінічні скринінги та діагностичні обстеження, а також протоколи для виявлення осіб, які можуть потребувати додаткової уваги або спеціального лікування.
Деякі порушення є надзвичайно поширеними та представляють дуже високі ризики, якщо їх не лікувати або застосовувати неправильне лікування. Відхилення в анатомічній будові серця зустрічаються у приблизно половини малюків з синдромом Дауна, і приблизно половина з них (1/4 всіх малюків з синдромом Дауна) потребують дуже ретельних заходів, у тому числі хірургічного втручання. Шлунково-кишкові порушення та такі захворювання, як лейкемія, є менш поширеними, але також можуть потребувати хірургічного втручання та серйозного лікування.
Рівень смертності малюків із синдромом Дауна за останні 25 років кардинальним чином знизився у США, Великобританії та інших розвинених країнах світу, переважно завдяки застосуванню більш агресивних тактик лікування серцевих і шлунково-кишкових порушень. У більшості випадків лікування порушень передбачає «просту» механічну корекцію, як-от: закрити отвір, якого не повинно бути, або розширити прохід чи створити відсутнє сполучення. Як правило, після таких процедур діти з синдромом Дауна почувають себе достатньо добре.
При ранньому лікуванні серцевих і шлунково-кишкових порушень, що вносить головні зміни у стан здоров’я, середня тривалість життя осіб з синдромом Дауна у західних країнах наразі дуже подібна до середньої тривалості життя будь-якої іншої людини та становить близько 65 років (і більше). Створені різні рекомендації з надання медичної допомоги особам із синдромом Дауна мають спільну мету: сприяти підвищенню стандартів медичної допомоги особам з синдромом Дауна незалежно від місця їх проживання.
Practice Guidelines for Communicating a Prenatal or Postnatal Diagnosis of Down Syndrome: Recommendations of the National Society of Genetic Counselors (2011)
Клінічний опис і лікування
Лікар Джон Лангдон Даун (John Langdon Down) представив перший клінічний опис синдрому Дауна у 1866 році. Для синдрому Дауна характерними є розумове відставання, малий зріст, особливі риси обличчя та різні вроджені аномалії (Jones, 2006). Хоча розумове відставання є універсальною ознакою, його ступінь варіює (рівень IQ 35–70) і частіше за все знаходиться на рівні слабкого або помірного відставання (та тільки зрідка є тяжким при рівні IQ < 35) (Комітет з питань генетики Американської академії педіатрії (American Academy of Pediatrics Committee on Genetics), 2001). Також існує низка супутніх захворювань, які виникають частіше в осіб з синдромом Дауна, зокрема проблеми з серцем та шлунково-кишковою системою, захворювання щитовидної залози, рак у дитячому віці та вади слуху (Cohen, 1999; Leshin, 2002; Patterson, 2002).
Рекомендації з надання медичної допомоги особам із синдромом Дауна були вперше розроблені у 1981 році та пізніше переглянуті Медичною групою з питань синдрому Дауна (Down Syndrome Medical Interest Group) (Cohen, 1999). У 2001 році Комітет з питань генетики Американської академії педіатрії (American Academy of Pediatrics’ Committee on Genetics) опублікував рекомендації для педіатрів, а заява про перезатвердження цих рекомендацій вийшла у 2007 році (Комітет з питань генетики Американської академії педіатрії, 2001, 2007). Із вдосконаленням заходів охорони здоров’я для осіб з синдромом Дауна середня тривалість життя таких осіб зросла більше ніж на 30 років, від середнього показника 25 років у 1983 році до майже 60 років сьогодні (Glasson та ін., 2002).
Оскільки особи з синдромом Дауна часто виявляють затримку у досягненні певних етапів розвитку, рекомендується застосування заходів раннього втручання в галузі логопедії, ерготерапії та фізіотерапії, оскільки це допомагає мінімізувати довгострокові наслідки (Davidson 2008; Rihtman та ін., 2010). Діти з синдромом Дауна старше трьох років мають індивідуальні освітні плани, спеціально розроблені відповідно до власних потреб, що зазвичай передбачають навчання у спеціалізованому середовищі. Включення до звичайного середовища заохочується завжди, коли це є можливим, оскільки існують свідчення про те, що це сприяє прогресу в багатьох сферах, зокрема в розвитку мови та мовлення, навчанні грамоти, соціалізації, засвоєнні повсякденних навичок і поведінки (Buckley та ін., 2006).
Наразі немає достатньо опублікованих даних стосовно довгострокового розвитку захворювання у дорослих з синдромом Дауна. В осіб з синдромом Дауна спостерігається широкий спектр здібностей, починаючи з осіб, які не застосовують мову та потребують цілодобового нагляду, і закінчуючи тими, хто проявляє високий рівень функціонування та живе частково самостійним життям. Очікується, що більшість людей з синдромом Дауна потребуватимуть певний рівень нагляду у дорослому житті, особливо стосовно фінансових питань і в непередбачуваних ситуаціях, що потребують екстреної допомоги.
Дорослі з синдромом Дауна, які мають більш високий рівень функціонування, можуть успішно брати участь у широкому спектрі діяльності у соціальній, фізичній, освітній та професійній сферах (Brown та ін., 2001). При найбільш високому рівні функціонування деякі молоді дорослі здатні жити окремо від своєї родини, одержувати права на керування транспортним засобом, одружуватися та мати роботу, що забезпечує джерело доходів. Особи з більш легким ступенем розумових порушень можуть навчатися у закладах подальшої освіти після здобуття середньої освіти. Сьогодні існує близько 250 навчальних програм на основі середньої освіти для осіб, які мають певні когнітивні порушення (Hart та ін., 2006).
Поширеність синдрому Дауна
Синдром Дауна є найбільш поширеною хромосомною трисомією у новонароджених, а також найбільш поширеною причиною розумового відставання. Згідно з даними нещодавнього дослідження, проведеного Паркером та іншими науковцями (Parker та ін., 2010), 6037 із понад 4 мільйонів дітей, які щороку народжуються живими у Сполучених Штатах, матимуть синдром Дауна, що представляє поширеність у країні на рівні 1 на 691 новонародженого. Хоча 61 % живих немовлят з синдромом Дауна народжуються у жінок, які завагітніли у віці до 35 років (Egan та ін., 2011), а середній вік материнства становить 31,5 року (Hassold та Sherman, 2000), більш старший вік матері є найбільш вагомим фактором ризику для синдрому Дауна. У більш пізньому віці білки кліткового циклу жінки, які беруть участь у мейотичному відокремленні овоцитів, починають деградувати, що призводить до збільшення шансів виникнення помилки розходження при формуванні яйцеклітини (Snijders та ін., 1999).
Коментар робочої групи
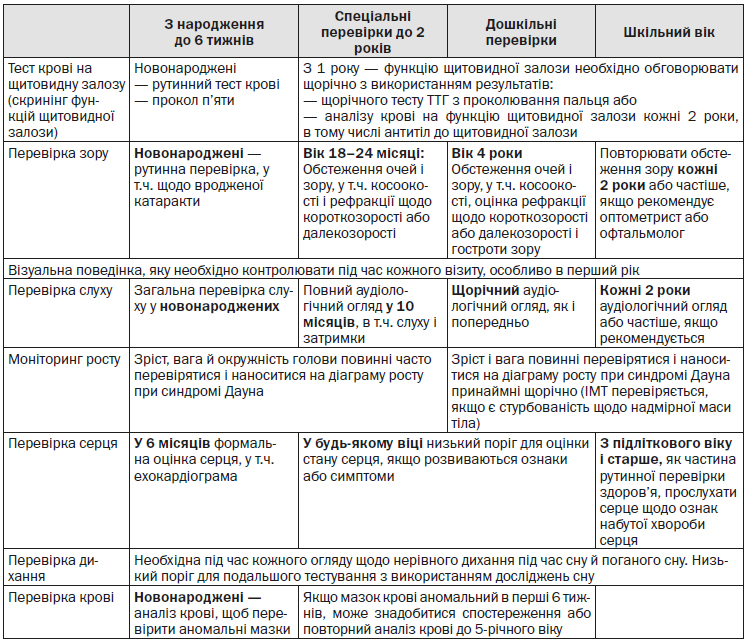
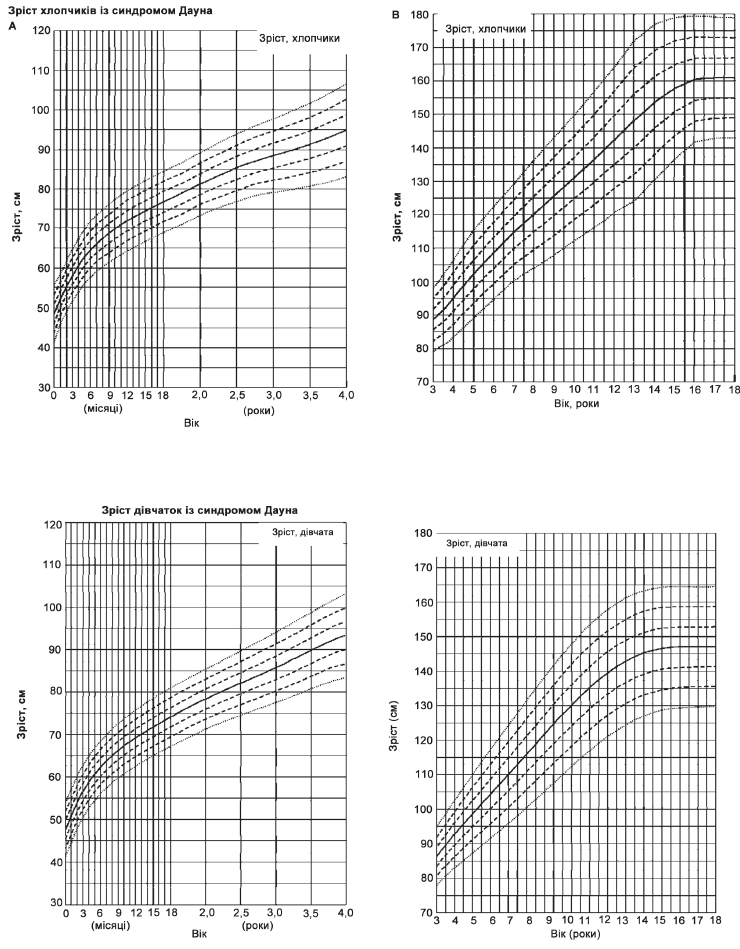
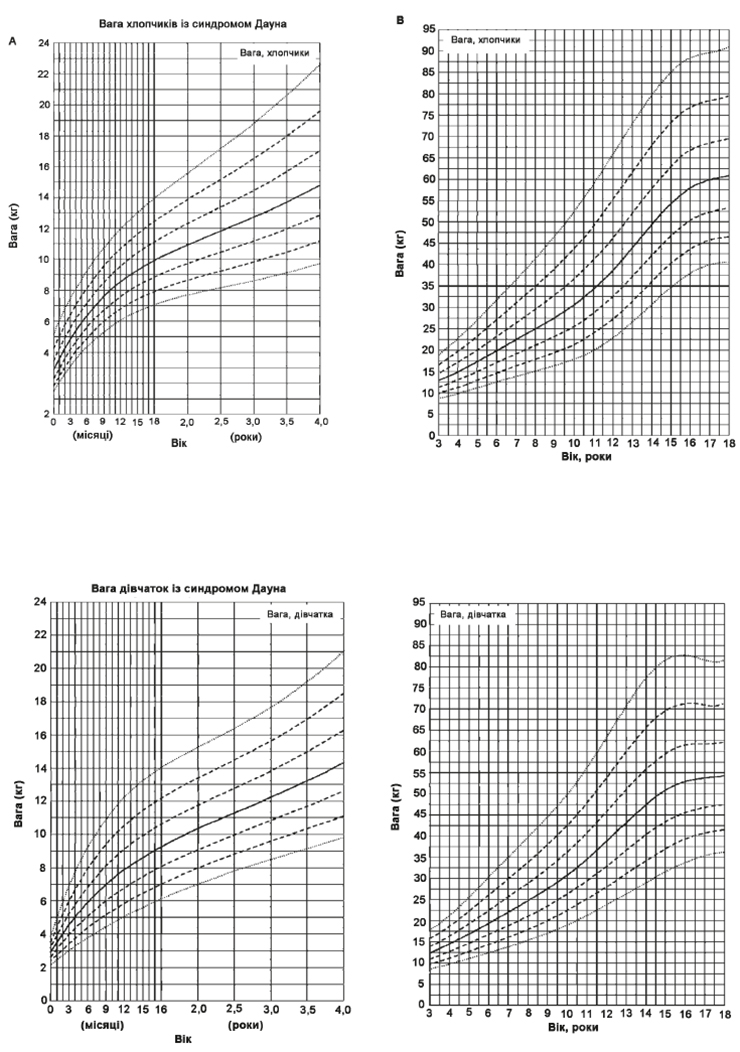
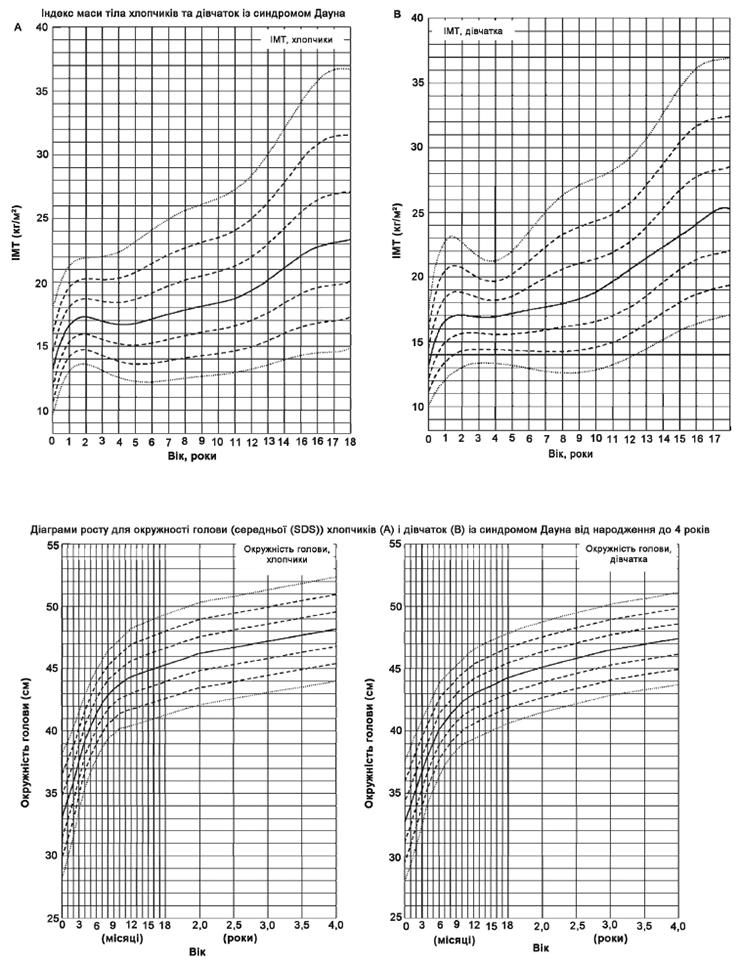
Згідно з даними Центру медичної статистики МОЗ України, станом на 2014 рік в Україні зареєстровано 4063 дітей-інвалідів до 17 років включно внаслідок синдрому Дауна. Розподіл дітей-інвалідів в окремих вікових групах внаслідок синдрому Дауна за 2014 рік становить: 0–2 роки — 857 осіб, 3–6 років — 1248 осіб, 7–14 років – 1649 осіб, 15–17 років — 309 осіб.
Відомості щодо кількості осіб з синдромом Дауна старше 18 років в Україні відсутні.
Стосовно факторів ризику, відповідно до даних дослідження Suttur S. Malini та Nallur B. Ramachandra «Influence of advanced age of maternal grandmothers on Down syndrome» (2006), а також досліджень Kovaleva N.V. «Germ-line transmission of trisomy 21: Data from 80 families suggest an implication of grandmaternalage and a high frequency of female-specific trisomy rescue» (2010), Aagesen L., Grinsted J., Mikkelsen M. «Advanced grandmaternal age on the mother’s side — a risk of giving rise to trisomy 21» (1984), Cernay J., Hudakova G. «The age of grandmothers of children with Down’s syndome (author’s transl.)» (1980), вік вагітної на момент її народження також є одним із факторів ризику для виникнення синдрому Дауна, як і вік матері, батька та кровозмісний шлюб.
Генетична природа синдрому Дауна та ризики повторного народження дитини з цим синдромом
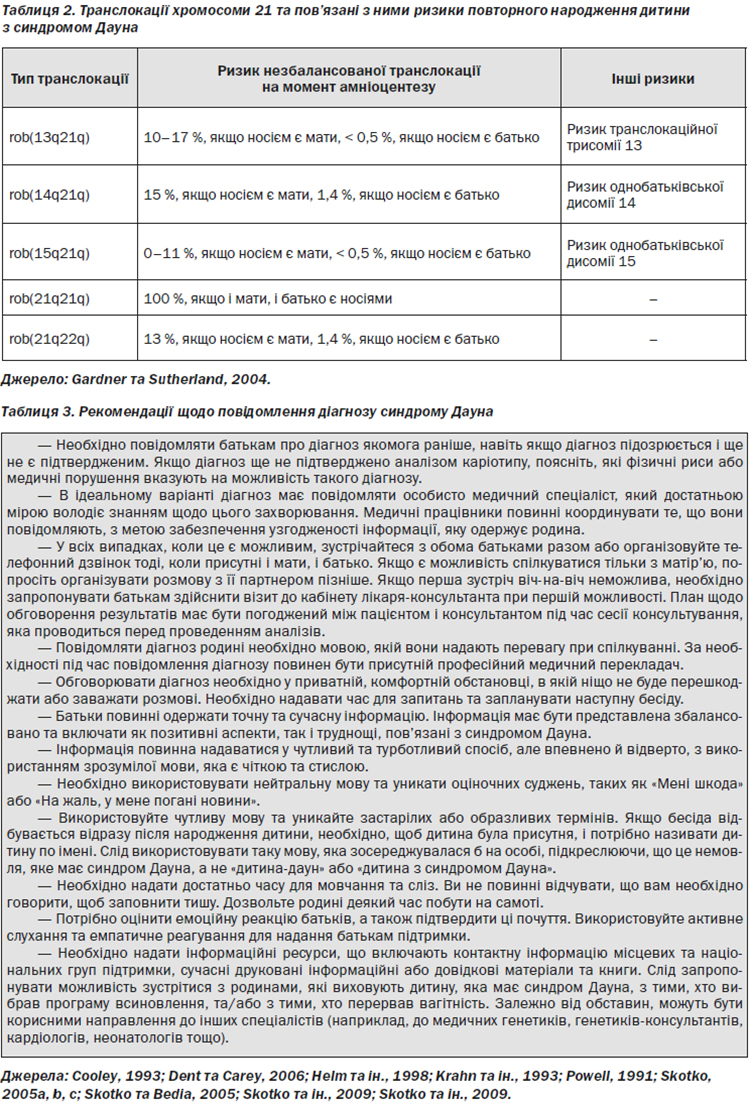
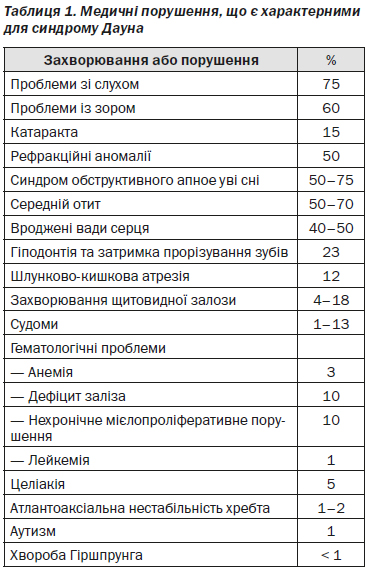
Генетичну природу синдрому Дауна вперше описав Жером Лежен у 1959 році (Lejeune та ін., 1959). Синдром Дауна виникає в результаті часткової або повної третьої копії хромосоми 21. У табл. 1 (додаток 1) представлені різні етіології синдрому Дауна та пов’язані з ними ризики повторного народження дитини з цим синдромом.
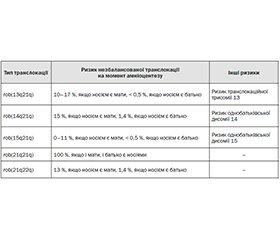
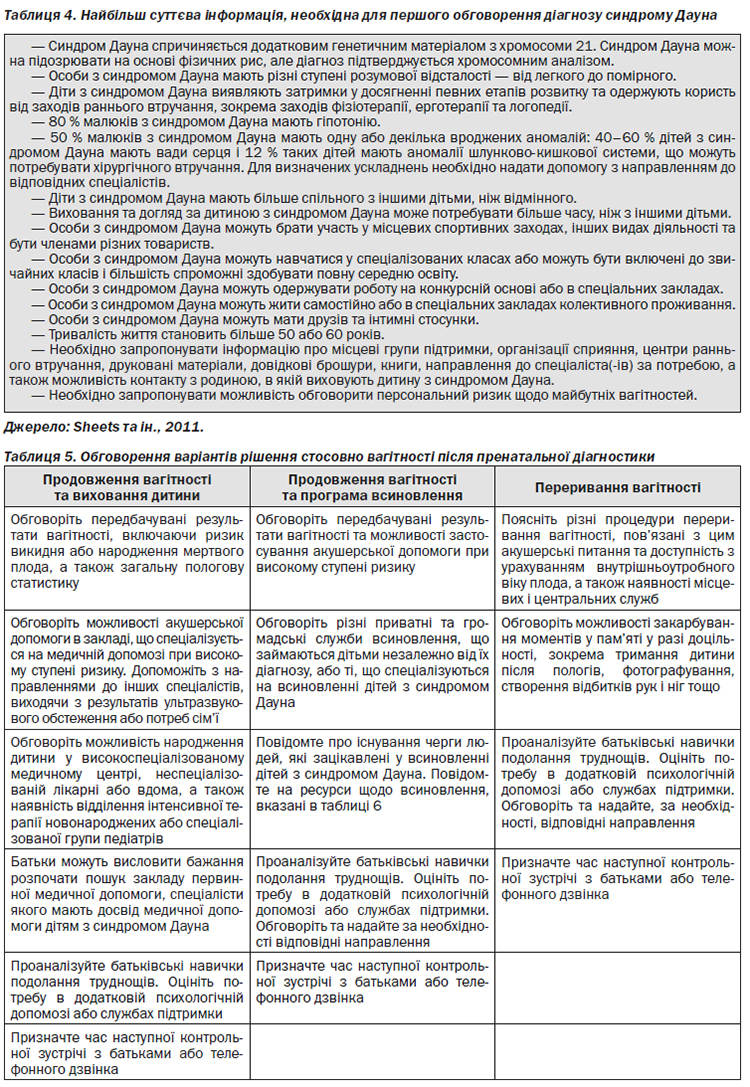
Для родичів другого ступеня або більш дальніх родичів особи з нерозділеною трисомією 21 не мають підвищеного шансу народити дитину з трисомією 21. Однак неможливо встановити, чи має особа синдром Дауна в результаті нерозділеної трисомії 21, незбалансованої хромосомної транслокації або мозаїцизму, виключно на основі клінічних ознак. Точну оцінку ризику повторного народження дитини з синдромом Дауна може надати аналіз каріотипу особи. Якщо хромосомний статус особи з синдромом Дауна є невідомим або непідтвердженим, рекомендується запропонувати дослідження каріотипу для родичів, які входять до групи ризику, оскільки особи з робертсонівськими транслокаціями, пов’язаними з хромосомою 21, мають підвищені шанси народити дитину з синдромом Дауна (див. табл. 2, додаток 1).
Теоретично шанси для особи з синдромом Дауна народити дитину з синдромом Дауна становлять 50 %, а у разі якщо обидва батьки мають синдром Дауна, цей шанс становить 66 %. Утім емпіричні ризики встановити складно, оскільки репродуктивні показники є низькими. Чоловіки з синдромом Дауна є зазвичай безплідними, хоча існують відомості про випадки, коли чоловіки з синдромом Дауна спричиняли вагітність (Pradhan та ін., 2006). Жінки з синдромом Дауна, як правило, здатні завагітніти, а емпіричні дані вказують на те, що для таких жінок шанси народити дитину з синдромом Дауна складають 30–50 % (Gardner та Sutherland, 2004; Harper, 2004). Для осіб з мозаїчним синдромом Дауна теоретичний ризик народження дитини з синдромом Дауна становить 50 %, але цей показник залежить від пропорції трисомічних гонадних клітин (Gardner та Sutherland, 2004), а також від того, чи має інший партнер також синдром Дауна.
Clinical Report — Health Supervision for Children With Down Syndrome (2011)
Діти з синдромом Дауна мають численні аномалії анатомічної будови організму, медичні захворювання та когнітивні порушення, спричинені присутністю додаткового генетичного матеріалу у хромосомі 211, 2. Хоча фенотип осіб з цим порушенням може варіювати, зазвичай існує достатній набір ознак, за якими досвідчений лікар-клініцист здатен запідозрити цей діагноз. До найбільш поширених характерних фізичних ознак належать гіпотонія м’язів, брахіцефалія, епікантусні складки, пласке перенісся, косі розрізи очей, крапки Брашфілда, малий розмір ротової порожнини, малі вуха, шкірна складка на потилиці, єдина поперечна долонна борозна та короткий мізинець з клинодактилією та широким проміжком, а також часто зустрічається глибокий надмірний проміжок між першим і другим пальцями стопи. Ступінь когнітивних порушень також варіює та може бути легким (рівень IQ від 50 до 70 балів), середнім (рівень IQ від 35 до 50 балів), а у деяких випадках тяжким (рівень IQ від 20 до 35 балів). Існує суттєвий ризик втрати слуху (75 %), синдрому обструктивного апное уві сні (50–79 %), розвитку середнього отиту (50–70 %), захворювання очей (60 %), зокрема катаракти (15 %) та тяжких рефракційних аномалій (50 %), вроджених вад серця (50 %), неврологічних порушень (1–13 %), атрезії шлунково-кишкового тракту (12 %), вивихів стегна (6 %), захворювань щитовидної залози (4–18 %)3–6; крім цього, менш поширеними є нехронічне мієлопроліферативне порушення (4–10 %) та більш пізній розвиток лейкемії (1 %), а також хвороба Гіршпрунга (< 1 %) (табл. 1). Співвідношення соціального та хронологічного віку можна покращити за допомогою застосування методів раннього втручання, втім рівень функціональності є надзвичайно варіативним. Діти з синдромом Дауна часто функціонують більш ефективно в соціальних ситуаціях, ніж це може бути прогнозовано за результатами когнітивного оцінювання.
Приблизно у 95 % дітей з синдромом Дауна це захворювання є спорадичним через неспадкову трисомію 21, при якій наявні 47 хромосом, серед яких присутня вільна додаткова хромосома 21. У приблизно 3–4 % осіб з фенотипом синдрому Дауна додатковий хромосомний матеріал є результатом незбалансованої транслокації між хромосомою 21 та іншою акроцентричною хромосомою, зазвичай хромосомою 14. Приблизно три чверті таких незбалансованих транслокацій виникають заново, а інші виникають у результаті спадкових транслокацій. Якщо дитина має транслокацію, у батьків має бути виключено збалансовану транслокацію. При наявності транслокації у батьків необхідно проводити додаткові дослідження спадковості та надавати медико-генетичне консультування. У решти 1–2 % осіб з фенотипом синдрому Дауна присутня комбінація 2 клітинних ліній: одна нормальна, а інша з трисомією 21. Цей тип порушення називають мозаїцизмом. Особи з мозаїцизмом можуть мати більш легку форму порушення порівняно з особами з повною трисомією 21 або транслокацією хромосоми 21, але це не в усіх випадках є так, тож їх захворювання може включати будь-які пов’язані з цим синдромом медичні порушення та не відрізнятися від трисомії 21. Повторний ризик народження дитини з синдромом Дауна у батьків, які вже мають таку дитину, залежить від багатьох чинників. Таким родинам корисно одержати консультацію клінічного спеціаліста у галузі генетики.
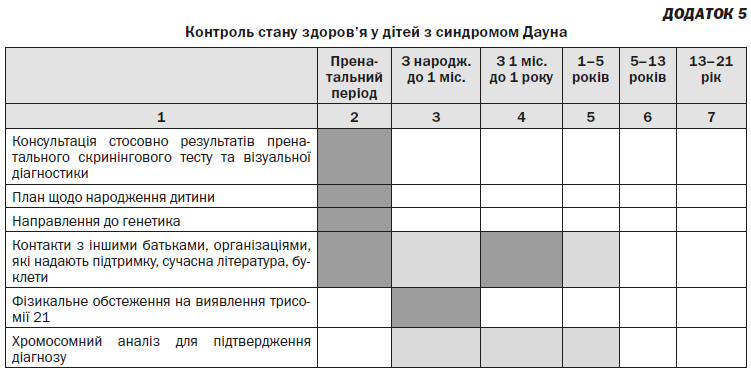
Медична допомога і контроль стану, середовище в родині, раннє втручання, освіта та професійне навчання можуть суттєво впливати на рівень здатності до функціонування дітей та підлітків з синдромом Дауна, а також сприяти їх успішному переходу до дорослого життя. Представлена нижче програма розроблена з метою допомогти педіатрам надавати медичну допомогу дітям з синдромом Дауна та їх родинами у спеціальному медичному середовищі. Ця схема надання медичної допомоги побудована за питаннями, які необхідно вирішувати у різних вікових групах (див. Додаток 1). Деякі сфери вимагають постійного оцінювання упродовж дитинства та повинні оцінюватися при кожному візиті до лікаря терапевта й не рідше одного разу на рік. Ці сфери включають таке:
— персональна підтримка, яку має можливість одержати родина;
— участь у роботі спеціального медичного об’єднання, функції якого зосереджені навколо надання сприяння родині;
— медичні захворювання та порушення розвитку, що пов’язані з синдромом Дауна та є специфічними для певного віку;
— програми фінансової та медичної підтримки, які можуть отримати дитина та її родина;
— запобігання травмуванню та брутальному поводженню з особливою увагою до навичок розвитку;
— харчування та заходи для підтримання відповідної ваги.
Пренатальний візит
За рекомендаціями Американського коледжу акушерів і гінекологів (American College of Obstetricians and Gynecologists), усім вагітним жінкам незалежно від віку необхідно пропонувати можливість пройти діагностичне обстеження на виявлення синдрому Дауна, а також менш інвазійні варіанти скринінгу7, 8. Можливості скринінгу було суттєво вдосконалено з введенням скринінгу в перший триместр вагітності, який включає аналіз віку матері, проведення ультразвукової ехографії комірцевого простору плода та вимірювання вмісту в материнській сироватці хоріонічного гонадотропіну (β-hCG) та асоційованого з вагітністю білка плазми А (РАРР-А). Скринінг у другому триместрі вагітності є доступним для батьків, які вперше звернулися за медичною допомогою у другому триместрі, або у місцевостях, де скринінг першого триместру не проводиться. Скринінг у другому триместрі вагітності (який часто називають квадротест) включає аналіз ризиків, пов’язаних з віком матері, а також вимірювання вмісту в материнській сироватці хоріонічного гонадотропіну, некон’югованого естріолу, альфа-фетопротеїну та показників інгібіну. Показники виявлення синдрому Дауна при скринінгу в перший триместр вагітності становлять від 82 до 87 %, при скринінгу в другий триместр вагітності — 80 %, а при комбінації скринінгу першого і другого триместрів (при так званому інтегрованому скринінгу) становлять близько 95 %. За наявними даними, 5 % результатів таких скринінгових тестів є хибнопозитивними9–12.
Коментар робочої групи
Коментар робочої групи сформульовано на основі даних «Screening for Down’s syndrome: UK NSC Police recommendations 2011–2014. Model of Best Practice» (2011).
Пренатальний скринінг синдрому Дауна проводиться безвибірково. Головною метою пренатального скринінгу є формування серед вагітних жінок групи високого ризику народження дитини з хромосомною патологією, зокрема синдромом Дауна, задля її подальшого скерування на інвазивну пренатальну діагностику.
Найбільш інформативним є поєднаний ультразвуковий та біохімічний скринінг 1-го триместру в термінах 11 тижнів 2 дні — 13 тижнів 6 днів (КТР плода 45–82 мм). Скринінгове ультразвукове дослідження (УЗД) 1-го триместру обов’язково включає оцінку анатомічних структур плода і двох ехографічних маркерів — комірцевого простору та кістки носа. В спеціалізованих ЗОЗ у ході ранньої ехографії також вимірюються додаткові маркери — кровоплин через тристулковий клапан і венозну протоку. УЗД стану плода проводиться фахівцем, який отримав у визначеному порядку спеціальну підготовку з пренатальної діагностики і відповідний сертифікат.
Біохімічними сироватковими маркерами синдрому Дауна у 1-му триместрі вагітності є:
— асоційований з вагітністю білок плазми PAPP-A (pregnancy associated plasma protein A);
— вільна β-субодиниця хоріонічного гонадотропіну людини (вільний β-ХГЛ).
Додатковим біохімічним маркером синдрому Дауна в 1-му триместрі є:
— плацентарний фактор росту PIGF (placental growth factor).
Кінцевим обов’язковим результатом пренатального скринінгу є розрахунок індивідуального ризику жінки щодо хромосомних аномалій плода. Ризик розраховується на підставі віку матері, соматичного та родинного анамнезу, показників біохімічних та ультразвукових маркерів виключно за допомогою спеціалізованих комп’ютерних програм. Отриманий індивідуальний ризик порівнюється з граничним ризиком (cut-off), який за вибором може складати 1/150–1/250.
Спеціальне програмне забезпечення, обладнання та реагенти, які використовуються для пренатального скринінгу синдрому Дауна, повинні відповідати вимогам Постанови Кабінету Міністрів України від 02.10.2013 № 754 «Про затвердження Технічного регламенту щодо медичних виробів для діагностики in vitro». Заклади, які займаються біохімічним скринінгом, незалежно від форми власності повинні проходити регулярний контроль якості й аудит у встановленому порядку.
Пренатальний скринінг синдрому Дауна у 2-му триместрі вагітності проводиться вагітним жінкам, які вперше звернулися за медичною допомогою після 14 тижнів вагітності або з різних причин не проходили комбінований скринінг 1-го триместру. Терміни обстеження 14–20 тижнів (оптимальний строк 16–19 тижнів).
Біохімічними сироватковими маркерами синдрому Дауна у 2-му триместрі вагітності є: альфа-фетопротеїн (АФП); вільна β-субодиниця хоріонічного гонадотропіну людини; некон’югований естріол; інгібін А.
Біохімічний скринінг 2-го триместру може включати:
— АФП, вільний β-ХГ (подвійний тест);
— АФП, вільний β -ХГ, некон’югований естріол (потрійний тест);
— АФП, вільний β -ХГ, некон’югований естріол, інгібін А (квадротест).
Вимоги до проведення пренатального скринінгу 2-го триместру і розрахунку ризику аналогічні таким у 1-му триместрі. Рекомендований граничний ризик — 1/250.
Вагітним жінкам із високим індивідуальним ризиком народження дитини з синдромом Дауна за даними пренатального скринінгу 1-го або 2-го триместрів рекомендується інвазивне дослідження задля визначення каріотипу плода. Самостійним показанням для призначення інвазивної діагностики у 2-му триместрі також є наявність ультразвукових маркерних ознак хромосомної патології або специфічних для синдрому Дауна вроджених вад розвитку.
Ступінь виявлення синдрому Дауна за результатами комбінованого пренатального скринінгу 1-го триместру вагітності становить від 90 до 95 %, 2-го триместру вагітності — від 70 до 75 %. Рівень хибнопозитивних результатів пренатального скринінгу може коливатися від 2 до 5 %.
До педіатрів можуть звертатися за наданням консультації родини, в яких у плода було виявлено синдром Дауна або підвищений ризик цього синдрому. У деяких ситуаціях педіатр може бути головним джерелом консультативної допомоги. В інших випадках така консультативна допомога може бути надана сертифікованим медико-генетичним консультантом, лікарем-генетиком, акушером або педіатром, який спеціалізується на питаннях розвитку та поведінки. Крім цього, батьки можуть одержувати інформацію від програми надання допомоги особам з синдромом Дауна, національної організації сприяння особам з синдромом Дауна або з веб-сайту. Оскільки педіатр часто вже до цього має певне відношення до родини, він/вона повинні бути готові проаналізувати цю інформацію та надати допомогу при прийнятті рішення. Якщо до педіатра звернулися з питаннями, він або вона повинні обговорити з родиною такі теми:
1. Пренатальні лабораторні дослідження, які дозволяють встановити діагноз, а також будь-які обстеження плода засобами візуалізації, які проводилися або будуть проводитися.
2. Механізм виникнення цього порушення у плода та величина потенційного повторного ризику народження дитини з таким порушенням, визначена під час медико-генетичної консультації.
3. Прогноз і фенотипні прояви, включаючи широкий спектр варіативності, який спостерігається у малюків і дітей з синдромом Дауна. Родинам корисно почути об’єктивну та збалансовану точку зору, яка включає також багато позитивних наслідків для дітей з синдромом Дауна та їх впливу на родину.
4. Будь-які проведені додаткові обстеження, які можуть уточнити приблизний прогноз (наприклад, ехокардіографія плода, ультразвукова ехографія на виявлення аномалій шлунково-кишкового тракту). При виявленні аномальних явищ консультації з відповідними вузькими медичними спеціалістами, такими як дитячий кардіолог або дитячий хірург, повинні проводитися у пренатальний період.
Коментар робочої групи
В Україні вагітна, у плода якої при УЗД було виявлено вроджену ваду серця та/або судин, атрезії чи стенози шлунково-кишкового тракту, повинна бути скерована на консультацію дитячого кардіолога або фахівця УЗД, який спеціалізується на вродженій патології у плода, для уточнення пренатального діагнозу. При підтвердженні пренатального діагнозу та прийнятті родиною рішення зберігати вагітність комісійно визначається місце розродження з урахуванням можливості якнайшвидшого огляду й обстеження новонародженого з вродженою вадою хірургом або кардіохірургом, при необхідності — проведенням нвідкладної хірургічної корекції вади. При діагнозі критичної вади серця обов’язковим є розродження поблизу кардіохірургічного центру з консультацієї новонародженого у перші дні життя кардіологом з виконанням ехокардіографії для верифікації діагнозу. Більшість вад серця у плодів з підозрою на синдром Дауна є складними, але не критичними, і народження таких дітей може відбуватися в обласних спеціалізованих пологових будинках, перинатальних центрах за місцем проживання вагітної.
5. Доступні на даний час методи лікування та втручання. Обговорення цього аспекту повинно включати питання ефективності, потенційних ускладнень і небажаних явищ, витрат, а також інших труднощів, пов’язаних з лікуванням. Необхідно обговорювати ресурси щодо раннього втручання, програми підтримки батьків і всі належні способи лікування у майбутньому.
6. Варіанти, які родина має стосовно догляду та виховання дитини, повинні обговорюватися з використанням недирективного підходу. У випадках ранньої пренатальної діагностики це обговорення може включати питання продовження або припинення вагітності, виховання дитини у родині, поміщення дитини в інтернат або її усиновлення.
7. Можливість одержати медико-генетичну консультацію або зустріч зі спеціалістом-генетиком.
При збереженні вагітності необхідно:
1. Розробити план для пологів та неонатальної медичної допомоги з акушером і родиною. Упродовж терміну вагітності необхідно провести додаткові обстеження, якщо такі є можливими і якщо такі обстеження рекомендують вузькі спеціалісти-консультанти
та/або якщо цього бажає родина з метою скоригувати цей план заходів лікування (наприклад, виявлення комплексних вад серця за допомогою ехокардіографії).
2. Запропонувати контакт з іншими батьками та інформацію про місцеві й національні організації підтримки.
3. Запропонувати направлення до лікаря-генетика для більш докладного обговорення клінічних наслідків і варіативності, величини ризику повторного народження дитини з синдромом Дауна, майбутніх репродуктивних варіантів, а також оцінки ризиків для інших членів родини.
Коментар робочої групи
В Україні можна запропонувати контакти такої організації підтримки, як Всеукраїнська благодійна організація «Даун Синдром»: http://www.downsyndrome.org.ua/ (044-540-96-09).
Practice Guidelines for Communicating a Prenatal or Postnatal Diagnosis of Down Syndrome: Recommendations of the National Society of Genetic Counselors (2011)
Пренатальна діагностика
Незважаючи на наявність кількох методів пренатального скринінгу, пренатальна діагностика синдрому Дауна все ще використовує інвазивні методи аналізу шляхом амніоцентезу або проби ворсинчастого хоріону для визначення каріотипу плода. Також можна провести аналіз інтерфазної флуоресцентної гібридизації in situ (FISH-аналіз) для більш швидкого одержання результатів, щоб виявити анеуплоїдію хромосом 13, 18, 21, X та Y. Діагноз синдрому Дауна, визначений за допомогою інтерфазного FISH-аналізу, необхідно завжди підтверджувати традиційним дослідженням каріотипу (Американський коледж медичної генетики (American College of Medical Genetics), 2010).
Генетичне консультування стосовно синдрому Дауна
Генетичне консультування — це процес спілкування, що включає інформування про генетичні аномалії разом із наданням психологічної допомоги з метою сприяння автономії пацієнта та його/її адаптації до діагнозу. Центральним принципом консультування є його недирективний характер, що вимагає від лікаря-консультанта займати нейтральне положення з метою забезпечення підтримки та поваги до особистих цінностей та рішень пацієнта. Сприяння прийняттю інформованих рішень потребує збалансованості наданої інформації (Williams та ін., 2002). Консультанти з генетичних питань повинні збалансовано представляти негативні аспекти синдрому Дауна, такі як вроджені вади, медичні ускладнення, затримки розвитку, врівноважуючи їх позитивними аспектами, зокрема наявністю різних способів лікування, терапевтичних методів, а також можливістю людей з синдромом Дауна та їх сімей мати високий рівень якості життя.
Повідомлення діагнозу синдрому Дауна
Опубліковано багато статей, які пропонують рекомендації щодо інформування батьків про щойно встановлений діагноз синдром Дауна. Більшість з проведених досліджень є опитуваннями жінок, яких просили пригадати та оцінити те, як медичні працівники повідомляли їм про діагноз синдром Дауна. Ці рекомендації надають приклади того, що є ідеальним способом повідомлення діагнозу синдром Дауна. Стислий узагальнений виклад цих рекомендацій представлено у табл. 3 (додаток 1).
Надання інформації про синдром Дауна
Інформація, що надається про синдром Дауна, повинна бути адаптована до того, що вже знає сім’я, а також до її емоційних потреб. Оцінка того, що вже відомо родині про синдром Дауна, та її досвіду щодо цього захворювання повинна проводитися як складова бесіди, що є продовженням первісної сесії консультування, оскільки це може бути цінним для більш глибокого розуміння ситуації та допомогти правильно спрямувати обговорення. Медичні працівники повинні координувати те, що вони повідомляють, з метою забезпечення узгодженості інформації, яку одержує родина.
Обсяг інформації, яка надається під час першої консультації, має залежати від інформаційних та емоційних потреб батьків. Повідомлення щойно встановленого діагнозу є не окремою ізольованою подією, а тривалим процесом, що потребує подальших контактів та інформації, яка надається пізніше (Cooley, 1993; Pueschel та Murphy, 1976).
Отже, консультанти з питань генетики та інші члени медичного персоналу повинні намагатися вирішити безпосередні питання та хвилювання родини й сприяти переходу від емоційних перших днів після встановлення діагнозу шляхом надання інформації, доступу до ресурсів та турботливої підтримки. Родинам, які вважають, що вони не спроможні ростити дитину з особливими потребами, необхідно надати інформацію про переривання вагітності, всиновлення або виховання дитини у прийомних батьків.
У табл. 4 (додаток 1) представлена інформація, яку необхідно обговорити з батьками, яким повідомляють або пренатальний діагноз ще не народженої дитини, або постнатальний діагноз новонародженої дитини. Батьки та консультанти з питань генетики оцінили 100 клінічних ознак, прогностичних факторів та інформаційних ресурсів, пов’язаних з цим захворюванням, щоб визначити базовий мінімум інформаційного змісту для першої бесіди (Sheets та ін., 2011). Діагностичні бесіди не повинні обмежуватися даним переліком характеристик.
Коментар робочої групи
Відповідно до Постанови КМУ від 15 лютого 2006 року № 144 «Про реалізацію статті 281 Цивільного кодексу України» у переліку підстав, за наявності яких можливе штучне переривання вагітності, строк якої становить від 12 до 22 тижнів, синдром Дауна не значиться. Майбутні батьки можуть відмовитися від подальшого виношування вагітності у випадку діагностування синдрому Дауна у плода лише до 12 тижнів. Водночас медична ситуація така, що синдром Дауна може бути встановлений пізніше, що потребує відповідних змін у законодавстві України.
Додаткові питання консультування при пренатальному діагностуванні
Вагітним жінкам будь-якого віку необхідно пропонувати пренатальний скринінг і діагностику стосовно синдрому Дауна (Вісник № 77 і 88 Комітету з медичної практики Американського коледжу акушерства та гінекології (American College of Obstetricians and Gynecologists Committee on Practice Bulletins № 77 and № 88), 2007a, b). Головною метою генетичного консультування у пренатальний період є забезпечення автономії пацієнта стосовно репродуктивного вибору шляхом надання персоналізованої генетичної інформації, аналізу та обговорення того, що ця інформація означає для пацієнта, пояснення всіх варіантів вибору та підготовки пацієнта до наслідків його/її рішення (Biesecker, 2001). Подружжя повинні одержати від консультантів з питань генетики збалансовану, точну та узгоджену інформацію про альтернативи та передбачувані наслідки перед діагностичним аналізом і після з тим, щоб сприяти прийняттю інформованого рішення стосовно вагітності (Hodgson та Spriggs, 2005; Національна асоціація консультантів з питань генетики (National Society of Genetic Counselors), 1992).
Інформація повинна бути не директивною та достатньою за обсягом змісту, а також надаватися у неупередженій, чутливій формі, що не містить оціночних суджень.
Перше обговорення повинно стосуватися не тільки поширених питань стосовно стану здоров’я, але й методів лікування та терапевтичних заходів, які є доступними. Необхідно розглянути всі відомі медичні питання, що потребують невідкладної уваги, а також передбачувані результати вагітності, зокрема викидень і народження мертвого плода. Загальний показник втрати плода при синдромі Дауна у період між діагностуванням за допомогою проби ворсинчастого хоріона та терміном становить близько 32 %, а між амніоцентезом і терміном — 25 % (Savva та ін., 2006).
Кожна дитина з синдромом Дауна має індивідуальні особливості, тож не можливо прогнозувати її фізичний та когнітивний розвиток при пренатальному діагностуванні. Необхідно навести цілий ряд можливих результатів майбутнього розвитку для того, щоб проілюструвати, яким може бути життя для осіб з синдромом Дауна та їх сімей (Sheets та ін., 2011). Зокрема, необхідно обговорити, як народження дитини з синдромом Дауна може вплинути на сім’ю як єдине ціле, на подружні стосунки батьків, а також на інших теперішніх або майбутніх дітей. Сім’ї слід направляти до місцевих або національних об’єднань з надання підтримки стосовно синдрому Дауна. Потрібно запропонувати можливість зв’язатися з іншими сім’ями, які виховують дитину з синдромом Дауна, з тими, хто вибрав програму всиновлення, або тими, хто вирішив перервати вагітність при діагностуванні у плода синдрому Дауна, якщо ці люди готові поділитися власним досвідом і переживаннями з пацієнтом.
Після оцінки того, наскільки пацієнт або подружжя розуміють діагноз, необхідно дозволити, щоб їх почуття стосовно народження дитини з синдромом Дауна спрямовували наступну розмову про варіанти розвитку вагітності. У нейтральній, недирективній манері, позбавленій оціночних суджень, слід обговорити всі можливі репродуктивні варіанти, що включають продовження вагітності та виховання дитини або участь у програмі всиновлення цієї дитини чи переривання вагітності (Helm та ін., 1998; Hodgson та Spriggs 2005; Закон США про захворювання, що діагностуються пренатально та постнатально, 2008). Направлення до священників, духовних лідерів, релігійних груп та довірених членів громади може бути корисним, особливо при існуванні крос-культурних питань. Незалежно від прийнятого батьками рішення необхідно запропонувати їм неупереджену підтримку та направити їх до відповідних ресурсів. Після оголошення рішення розгляньте можливість задокументувати рішення подружжя у медичній картці з метою уникнення повернення до цієї бесіди стосовно варіантів розвитку вагітності. У табл. 5 (додаток 1) представлені додаткові питання для обговорення.
Контроль стану здоров’я з народження до 1 місяця: новонароджені діти
Practice Guidelines for Communicating a Prenatal or Postnatal Diagnosis of Down Syndrome: Recommendations of the National Society of Genetic Counselors (2011)
Обстеження
Постнатальна діагностика
Хоча постнатальний діагноз синдром Дауна можна поставити на основі клінічних ознак, необхідно проводити підтверджувальний генетичний аналіз шляхом визначення каріотипу для точної оцінки ризику повторного народження дитини з синдромом Дауна. Такий аналіз можна провести відразу після народження дитини або під час наступного візиту подальшого спостереження у лікаря. У більшості випадків визначення каріотипу периферійної крові є достатнім для підтвердження діагнозу. FISH-аналіз є додатковим варіантом для швидкого одержання результатів, але ці результати потребують підтвердження шляхом традиційного аналізу каріотипу (Американський коледж медичної генетики, 2010). У разі підозри можливого мозаїчного синдрому Дауна додаткові дослідження тканин, зокрема біопсія шкіри, можуть допомогти в підтвердженні діагнозу.
Clinical Report — Health Supervision for Children With Down Syndrome (2011)
Першим кроком в обстеженні новонародженої дитини на наявність трисомії 21 є ретельне вивчення сімейного анамнезу та пренатальної інформації, особливо якщо були проведені пренатальні хромосомні аналізи. Народження до цього дітей з трисомією 21 чи відхиленнями в розвитку або вагітність, результатом якої став викидень, можуть бути суттєвими показниками того, що в родині може бути присутня збалансована транслокація, яка спричиняє схильність батьків до народження дитини з трисомією 21. Стосовно дітей, яким було поставлено діагноз під час пренатальної діагностики, необхідно одержати офіційну копію звіту про хромосомний аналіз. Цей звіт дозволяє лікарю підтвердити діагноз, розглянути результати разом із родиною та внести офіційний діагноз до медичної картки дитини. У разі неможливості одержати результати пренатального аналізу необхідно взяти кров для постнатального цитогенетичного аналізу з метою підтвердження діагнозу та виключення хромосомної транслокації.
Фізикальне обстеження є найбільш чітливим тестом упродовж перших 24 годин життя для діагностики трисомії 21 у новонародженого малюка. Якщо лікар вважає, що при фізикальному обстеженні присутня достатня кількість критеріїв, необхідно відправити зразок крові на хромосомний аналіз. Лікар повинен попередити лабораторію та надіслати запит на швидке одержання результатів. Дослідження, що використовує технологію флуоресцентної гібридизації in situ (FISH-аналіз), має бути проведено у термін від 24 до 48 годин для пришвидшення встановлення діагнозу та консультування батьків. FISH-аналіз може показати тільки присутність додаткової копії хромосоми 21, але не може виявляти транслокації. Таким чином, позитивний результат FISH-аналізу має бути підтверджений повним хромосомним аналізом для виявлення транс–локації, що можуть мати певний вплив на подальше репродуктивне консультування батьків і, можливо, інших членів родини.
Необхідно надати матері змогу відновити сили після безпосереднього народження дитини та забезпечити присутність її партнера або людини, яка надаватиме їй підтримку, перед повідомленням діагнозу. Інформація повинна надаватися у приватній обстановці лікарями-терапевтами, які мають відношення до медичної допомоги родині, оптимальним є повідомлення цієї інформації спеціалістом, який здійснює основну медичну допомогу малюку, і лікарем, який контролював пологи13. Рекомендується, щоб лікарі координували надання інформації та забезпечували приватне приміщення у лікарні для очікування на підтвердження діагнозу.
При наданні інформації про синдром Дауна важливо спочатку привітати родину з народженням малюка. Акушери та педіатри повинні координувати час і спосіб повідомлення, а також інформувати батьків про свої підозри негайно, у приватній обстановці та, коли це є доцільним, у присутності обох батьків разом. Лікарі-терапевти мають використовувати досвід і професійні знання для надання підтримки та рекомендацій родині. Клінічні спеціалісти повинні дбати про застосування збалансованого підходу, а не виходити з власних суджень, надавати роздруковані сучасні матеріали, а також запропонувати встановити контакти з іншими родинами, які мають дітей з синдромом Дауна, та організаціями підтримки, якщо такі діють у даній місцевості. Важливо, щоб клінічні спеціалісти були обізнані щодо реальної ситуації та можливостей здорового, продуктивного життя осіб з синдромом Дауна в суспільстві13.
Після одержання остаточних результатів необхідно підтвердити лабораторний діагноз синдрому Дауна та проаналізувати каріотип з батьками. Коли це можливо, необхідно обговорити з обома батьками конкретні дані обстежень, а також потенційні клінічні прояви, пов’язані з цим синдромом. Ці теми необхідно знову розглянути на наступній зустрічі. Потрібно направити батьків на медико-генетичну консультацію, якщо її не було проведено у пренатальний період.
Коментар робочої групи
У зв’язку з тим, що для одержання результатів дослідження хромосомного набору потрібно не менше 3–7 днів, лікар акушер-гінеколог та неонатолог може сповістити породіллю та/чи родину новонародженого про підозру на наявність у дитини синдрому Дауна та взяття матеріалу для цитогенетичного дослідження дитини, а також скерувати родину на візит до лікаря-генетика, який на той час вже буде знати каріотип дитини. Робоча група не вважає за можливе уповноважувати лікарів сповіщати батьків про наявність у дитини синдрому Дауна з прогнозом розвитку розумової відсталості та інших медико-соціальних проблем до підтвердження цього діагнозу лабораторним дослідженням хромосомного набору та заключення лікаря-генетика. У випадках, коли діагноз синдрому Дауна був встановлений пренатально при дослідженні хромосомного набору плода або було визначено високий ризик хромосомної патології плода при проведенні скринінгового обстеження вагітної за допомогою УЗД та біохімічного дослідження, а вагітність таким плодом була збережена, проведення дослідження хромосомного набору у дитини після народження є обов’язковим для встановлення остаточного діагнозу «синдром Дауна» у зв’язку з можливими хибнопозитивними результатами пренатального дослідження.
Медична допомога новонародженим часто здійснюється в умовах лікарні спеціалістом, який не буде сімейним лікарем, тому необхідно особливо уважно ставитися до забезпечення оптимального переходу родини під нагляд іншого спеціаліста.
Питання для розгляду та обговорення
— Гіпотонія м’язів.
— Зовнішній вигляд обличчя та визнання присутності спадкових характеристик.
— Питання харчування. Діти з синдромом Дауна, як правило, здатні годуватися груддю, і багато дітей успішно це роблять. У деяких випадках діти потребують раннього додаткового годування, доки не сформуються успішні навички та режим годування груддю. Деякі малюки сплять протягом тривалих проміжків часу, тож їх необхідно будити для годування для забезпечення споживання належної кількості калорій.
Обстеження
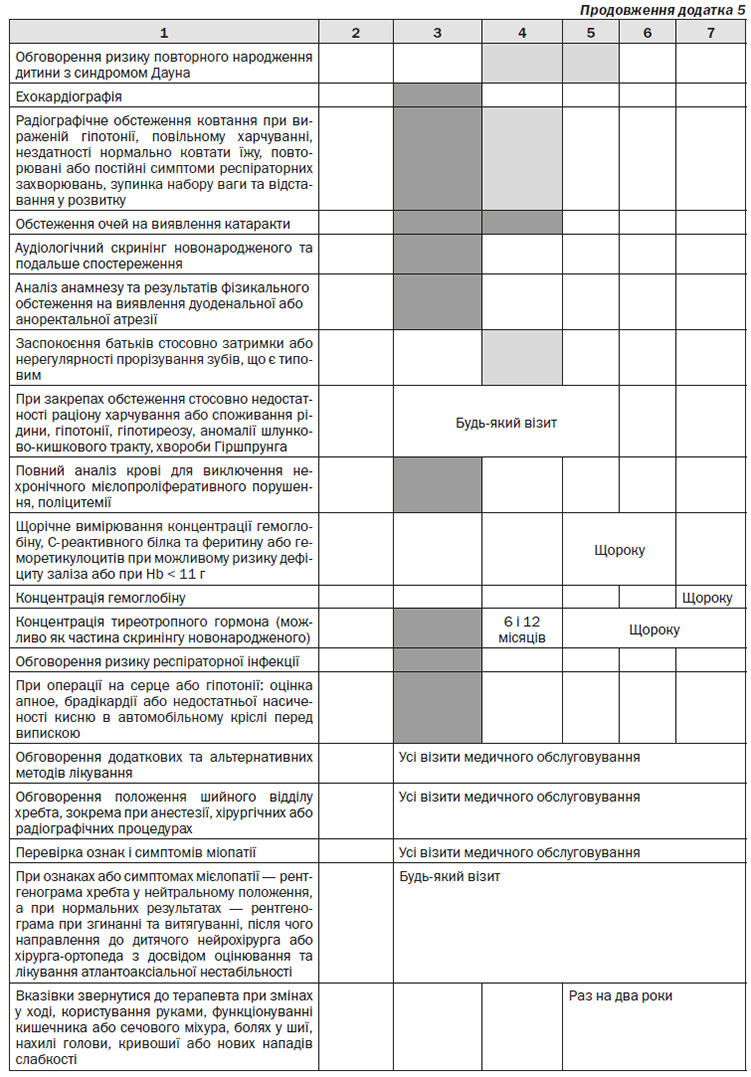
— Вади серця (ризик ~50 %). Необхідно зробити ехокардіограму з висновком дитячого кардіолога незалежно від того, чи робили ехокардіограму плода. Будь-яку новонароджену дитину, результати постнатальної ехокардіограми якої виявилися аномальними, необхідно направляти на обстеження до дитячого кардіолога.
— Проблеми з харчуванням. Усіх новонароджених дітей з вираженою гіпотонією, а також дітей, які годуються повільно, не можуть нормально ковтати їжу, у яких періодично розвивається пневмонія або виникають інші повторювані або постійні симптоми респіраторних захворювань і спостерігається безпричинна зупинка набору ваги та відставання у розвитку, необхідно направляти на радіографічне обстеження ковтання14, 15.
— Катаракта, виявлена при народженні шляхом перевірки червоного рефлексу з очного дна. Катаракта може прогресувати повільно, і при її виявленні потрібне невідкладне обстеження та лікування в офтальмолога, який має досвід роботи з дітьми з синдромом Дауна.
— Вроджена втрата слуху, виявлена за допомогою об’єктивного обстеження, такого як слуховий викликаний потенціал або реєстрація отоакустичної емісії, при народженні відповідно до рекомендацій щодо універсального аудіологічного скринінгу новонароджених. Необхідно провести всі необхідні контрольні обстеження до досягнення віку 3 місяці16, 17.
— Дуоденальна атрезія або аноректальна атрезія/стеноз, виявлені шляхом аналізу анамнезу та клінічного обстеження.
— Апное, брадикардія або недостатня насиченість киснем при знаходженні в автомобільному кріслі безпеки у дітей з підвищеним ризиком через перенесене кардіологічне хірургічне втручання або з гіпотонією. Перед випискою з лікарні такі діти повинні пройти обстеження на предмет безпечності перевезення в автомобільному кріслі18.
— Закреп. При закрепах необхідно провести обстеження на предмет недостатності раціону харчування, обмеженого споживання рідини, гіпотонії, гіпофункції щитовидної залози або аномалій шлунково-кишкового тракту, в тому числі стенозу або хвороби Гіршпрунга, стосовно чого існує підвищений ризик.
— Гастроезофагеальний рефлюкс, який, як правило, діагностується та вирішується клінічно. При тяжкому прояві або якщо це є чинником кардіореспіраторних порушень або безпричинної зупинки набору ваги та відставання в розвитку, необхідне направлення до вузького спеціаліста для відповідного медичного втручання.
— Стридор або хрипи та шуми при диханні. При тяжкому прояві або якщо це є чинником кардіореспіраторних порушень або труднощів у харчуванні, необхідне направлення до дитячого пульмонолога для оцінки аномалій будови дихальних шляхів. Трахеальні аномалії та малий розмір трахеї можуть також ускладнювати інтубацію.
— Гематологічні патології. Необхідно одержати повний аналіз крові.
— Лейкемоїдні реакції або нехронічний мієлопроліферативний розлад. Нехронічний мієлопроліферативний розлад спостерігається майже виключно у новонароджених малюків з синдромом Дауна та є відносно поширеним для цієї популяції (10 %). Як правило, нехронічний мієлопроліферативний розлад регресує спонтанно протягом перших 3 місяців життя, але такі пацієнти мають підвищений ризик розвитку лейкемії пізніше (10–30 %). Поліцитемія також є поширеною у дітей з синдромом Дауна (18–64 %) і може вимагати ретельних медичних заходів. Діти з нехронічним мієлопроліферативним розладом і поліцитемією потребують медичної допомоги згідно з рекомендаціями вузького спеціаліста. Батьки малюків з нехронічним мієлопроліферативним розладом і поліцитемією повинні одержати консультацію щодо ризиків розвитку лейкемії та бути ознайомлені з ознаками, серед яких легка поява синців, петехія, початок летаргії або зміни у харчуванні. Лейкемія є більш поширеною у дітей з синдромом Дауна, ніж у загальній популяції, але все ж таки є рідким захворюванням (1 %).
— Вроджений гіпотиреоїдизм (ризик 1 %). Одержати дані про концентрацію тиреотропного гормона, якщо при скринінгу новонародженого вимірюється тільки вміст вільного тироксину (Т4); вроджений гіпотиреоїдизм можна пропустити, якщо при скринінгу новонародженого вимірюється тільки концентрація вільного тироксину (Т4). Багато малюків з синдромом Дауна мають дещо підвищену концентрацію тиреотропного гормона та нормальний рівень вільного тироксину. Медична допомога дитині з аномальними показниками концентрації тиреотропного гормона або вільного тироксину повинна обговорюватися з дитячим ендокринологом.
Рекомендації щодо запобіжних заходів, які надаються щонайрідше один раз у період між народженням і віком 1 місяць
— Обговорити підвищену чутливість до інфекцій дихальних шляхів. Діти з ознаками та симптомами інфекцій нижніх дихальних шляхів повинні пройти ретельне обстеження у закладі, що надає медичне обслуговування, а у разі виявлення кардіологічного або хронічного респіраторного захворювання, необхідно провести інтенсивний курс лікування14. Діти з супутніми захворюваннями, які відповідають певним критеріям, повинні одержати профілактику респіраторно-синцитіальної вірусної інфекції22.
— Обговорити з батьками попереджувальні заходи щодо положення шийного відділу хребта для уникнення надмірного витягування або згинання з метою захисту шийного відділу під час будь-якої анестезіологічної, хірургічної або радіографічної процедури23, 24.
— Обговорити ефективність раннього втручання та наявності послуг і методів лікування щодо ранньої інтервенції у даній місцевості. Надати первісне направлення за необхідності25.
— Повідомити родині про наявність підтримки або порад з боку батьків інших дітей з синдромом Дауна.
— Надати назви організацій, що надають підтримку особам з синдромом Дауна, а також існуючі наразі книжки та буклети.
— Обговорити сильні сторони дитини та позитивний досвід родин.
— Обговорити індивідуальні джерела одержання підтримки, такі як родина, священник, друзі.
— Обговорити, яким чином і що говорити іншим дітям в родині, іншим членам родини та друзям. Розглянути методи подолання труднощів при довготривалих порушеннях дієздатності.
— Проаналізувати повторний ризик при наступних вагітностях і наявність пренатальної діагностики при проведенні медико-генетичного консультування.
— Обговорити методи лікування, які вважаються додатковими та альтернативними. Батьки повинні мати можливість отримати об’єктивну інформацію про те, які методи лікування є безпечними, а які є потенційно небезпечними (наприклад, клітинна терапія, при якій можуть передавалися повільні вірусні інфекції, та жиророзчинні вітаміни, які можуть спричиняти токсичність). Існують публікації та веб-сайти, де оцінюється обґрунтованість і правомірність заявлених методів26–28.
— Було повідомлено про те, що розвиток патології нирок і сечовивідних шляхів часто виникає в осіб з синдромом Дауна, тож було запропоновано проводити скринінг на виявлення таких порушень для всіх дітей з синдромом Дауна29. Однак доки в ході досліджень не буде підтверджено ці дані та не буде документально засвідчено те, що скринінг покращує наслідки, стандартний скринінг нирок та сечовивідних шляхів не рекомендується.
Practice Guidelines for Communicating a Prenatal or Postnatal Diagnosis of Down Syndrome: Recommendations of the National Society of Genetic Counselors (2011)
Додаткові питання консультування при постнатальному діагностуванні
Головною метою генетичного консультування після народження дитини з синдромом Дауна є допомогти розумінню та прийняттю, а також сприяти тому, щоб батьки відчували особистий контроль ситуації завдяки науковому поясненню причин і з’ясуванню особистих переконань батьків (Biesecker, 2001). Батьки новонародженої дитини часто переживають дуже різні емоції, почувши неочікуваний діагноз «синдром Дауна». При першому спілкуванні сім’ям, можливо, не потрібно дізнаватися про всі медичні подробиці, і вони можуть бути не в змозі повністю зрозуміти багато з наданої інформації. Як і при пренатальному діагностуванні, консультанти з генетичних питань та інші члени медичного персоналу повинні постійно усвідомлювати освітні та психологічні потреби батьків і відповідно до цього спрямовувати обговорення.
Вітання є доречними щодо успішного народження нової дитини; втім манера спілкування та поведінка медичного спеціаліста повинні резонувати з теперішнім станом душі батьків. Необхідно дозволити батькам відчути та пережити смуток втрати тієї дитини, яку очікувала родина, та водночас відновити їхні сподівання тим, що вони зможуть бути чудовими батьками для цієї дитини. Будьте співчутливими та вирішуйте питання потенційного почуття провини. Привітайте батьків з народженням дитини та називайте немовля по імені.
Консультанти з генетичних питань повинні допомогти родині зосередитися на тому, що їх дитина здатна робити (Brasington, 2007). Слід обговорювати те, що кожна дитина з синдромом Дауна є унікальною та має виявити риси, успадковані як від матері, так і від тата, а також те, що люди з синдромом Дауна мають більше спільного зі своїми однолітками зі звичайним розвитком, ніж відмінного. Медичні ускладнення зазвичай не є домінуючими у медичній допомозі, і за відсутності серйозних медичних проблем (наприклад, вад серця або шлунково-кишкової системи) медична допомога малюкам з синдромом Дауна не є набагато відмінною від медичної допомоги будь-якій іншій дитині. Діти з синдромом Дауна потребують любові та турботи так само, як і будь-яка інша дитина. Збалансована картина, що включає надії та підбадьорювання, разом з обговоренням позитивних аспектів можуть сприяти адаптуванню батьків до діагнозу (Cooley, 1993; Pueschel та Murphy, 1975; Skotko, 2005a, b, c).
Необхідно забезпечити усвідомлення очікуваних медичних проблем і рекомендованих терапевтичних методів. Слід зосередитися на дитині, яку ви бачите, та на всіх відомих медичних порушеннях, які вимагають невідкладної уваги (наприклад, гіпотонія, труднощі з годуванням, вади серця та направлення до застосування раннього втручання). Інші супутні захворювання, що проявляються після педіатричного періоду, можна обговорити пізніше, якщо тільки батьки не зацікавлені в обговоренні цих питань стосовно здоров’я саме зараз. З метою забезпечення постійного спостереження слід обговорити наявність лікарів-генетиків або спеціалізованої клініки для пацієнтів з синдромом Дауна.
Родинам зазвичай цікаво почути, як така дитина вплине на сім’ю як єдине ціле, подружні стосунки батьків та інших дітей в сім’ї. Хоча деяким родинам може бути складно справлятися на початку, інші здатні адаптуватися та навіть наповнювати своє життя новим змістом. Необхідно направляти батьків до місцевих та національних груп підтримки, а також до інших родин, які виховують дітей з синдромом Дауна і бажають поділитися власним досвідом. За необхідності слід надати допомогу з додатковими направленнями, у тому числі до священників, духовних лідерів, релігійних груп, а також довірених членів громади при існуванні кроскультурних питань. Необхідно надати інформацію стосовно всиновлення або виховання дитини у прийомних батьків, якщо батьки виявлятимуть бажання розглянути ці варіанти.
What are common treatments for Down syndrome? National Institutes of Health, USA (2015)
Основні принципи лікування
Не існує жодного стандартного методу лікування синдрому Дауна. Лікування залежить від фізичних та інтелектуальних потреб кожної людини, а також його або її особистих здібностей та обмежень1. Особи з синдромом Дауна можуть отримати належну медичну допомогу, живучи вдома або в громаді.
Дитина з синдромом Дауна, скоріше за все, отримуватиме допомогу від медичної команди фахівців, які можуть включати терапевтів, спеціальних педагогів, логопедів, фахівців з трудотерапії, фізіотерапевтів, соціальних працівників тощо. Всі фахівці, які взаємодіють з дітьми з синдромом Дауна, мають забезпечувати їх стимулювання і заохочення.
Люди з синдромом Дауна мають більші ризики зіштовхнутися з рядом медичних проблем і станів, ніж ті, які не мають синдрому Дауна. Багато з цих асоційованих станів можуть потребувати невідкладної допомоги з моменту народження, періодичного лікування протягом усього дитинства і юності або тривалого лікування протягом усього життя. Наприклад, дитина з синдромом Дауна може потребувати операції через кілька днів після народження для корекції пороку серця або особа з синдромом Дауна може мати проблеми з травленням, які вимагають пожиттєвої спеціальної дієти. Для отримання більш детальної інформації зверніться до розділу про стани та порушення, які зазвичай пов’язані з синдромом Дауна.
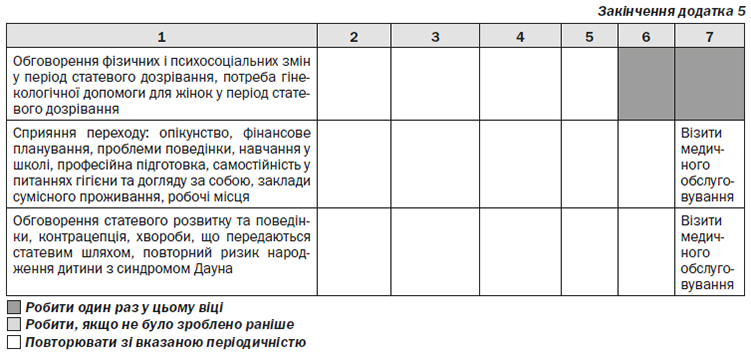
Діти, підлітки і дорослі з синдромом Дауна також потребують такого ж регулярного медичного огляду, як і особи без синдрому Дауна, включаючи відвідування педіатра і регулярну вакцинацію в дитинстві й репродуктивне консультування та серцево-судинну медичну допомогу в подальшому житті. Як і інші люди, вони також отримують користь від регулярної фізичної активності та соціальної діяльності.
Ранні втручання і педагогічна терапія Коментар робочої групи
В Україні відсутні спеціалізовані програми та ресурси для забезпечення ранніх втручань.
«Ранні втручання» відносяться до ряду спеціалізованих програм і ресурсів, які фахівці надають дуже маленьким дітям з синдромом Дауна та їх сім’ям. Ці фахівці можуть включати спеціальних педагогів, логопедів, фахівців з трудотерапії, фізіотерапевтів та соціальних працівників.
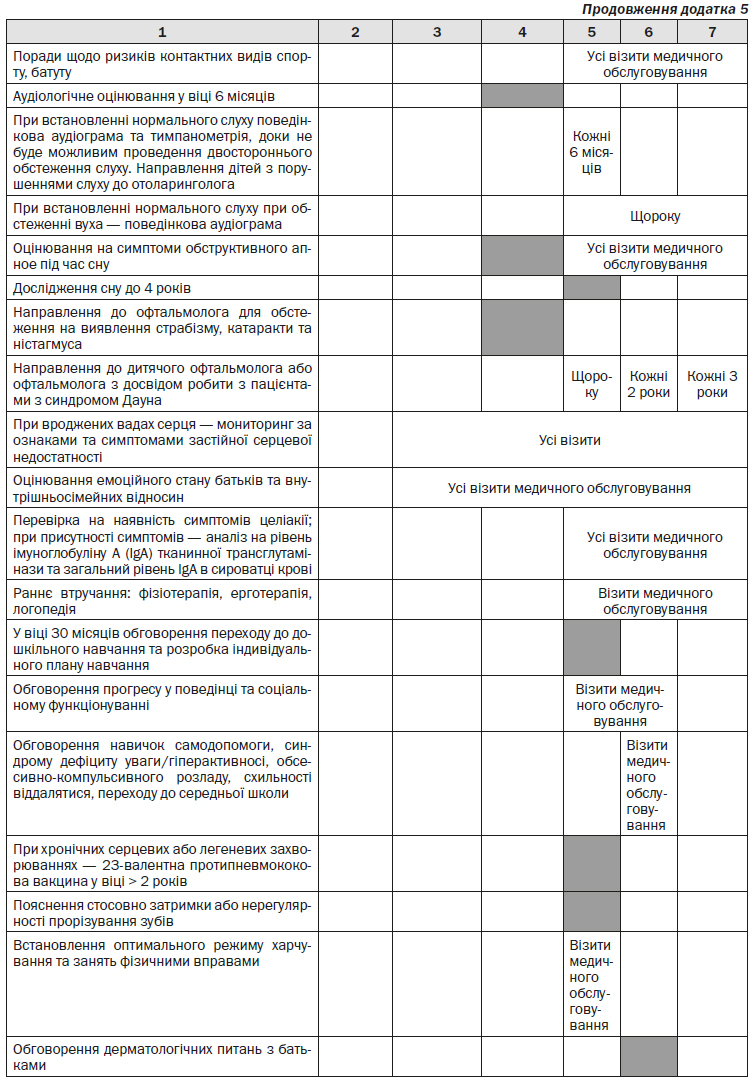
Дослідження показують, що ранні втручання покращують результати для дітей з синдромом Дауна2, 3. Ця допомога може початися після народження і часто тривати, поки дитина не досягне віку 3 років4. Після цього віку більшість дітей отримують втручання і лікування в рамках їх місцевої школи.
Більшість дітей з синдромом Дауна мають право на безкоштовну належну державну освіту відповідно до федерального закону. Public Law 105-17 (2004): The Individuals with Disabilities Education Act (IDEA) дозволяє дітям з обмеженими можливостями отримати безкоштовні освітні послуги і допоміжні пристрої, щоб допомогти їм навчатися якомога краще. Кожна дитина має право на ці послуги від народження до закінчення середньої школи або до 21 року, залежно від того, що настане раніше. Більшість програм ранніх втручань підпадають під це законодавство.
Національний центр технічної допомоги у ранньому дитинстві, що підпорядковується Департаменту освіти США, надає інформацію та ресурси для батьків та сімей про програми ранніх втручань. Відвідайте сайт http://www.nectac.org для отримання додаткової інформації.
Додаткові ресурси про ранні втручання доступні на сайтах http://www.earlyinterventionsupport.com/diagnosis/List/Down-Syndrome.aspx і http://www.family-voices.org.
Закон також передбачає, що кожна дитина повинна навчатися в найменш обмежуючих умовах, наскільки це можливо. Це твердження не означає, що кожна дитина буде переведена у звичайний клас. Натомість викладачі будуть намагатися забезпечити середовище, яке найкращим чином відповідає потребам і навичкам дитини.
Наступна інформація може бути корисна для тих, хто розглядає освітні програми допомоги для дитини з синдромом Дауна:
— Дитина повинна мати певні пізнавальні або навчальні порушення, щоб мати право на безкоштовні спеціальні освітні програми. Батьки можуть зв’язатися з директором місцевої школи або координатором спеціальної освіти, щоб дізнатися, як отримати огляд для дитини, щоб визначити, чи має вона право на послуги в рамках IDEA.
— Якщо дитина має право на спеціальні послуги, щоб розробити індивідуальний план освіти для дитини, буде працювати разом команда спеціалістів. Команда може включати в себе батьків або опікунів, учителів, шкільного психолога та інших спеціалістів з розвитку дитини та освіти. Індивідуальний план освіти включає в себе конкретні цілі навчання для даної дитини, засновані на її потребах і можливостях. Команда також вирішує, як краще провести індивідуальну програму навчання.
— Діти з синдромом Дауна можуть відвідувати школу для дітей з особливими потребами. Батьки можуть обирати між школою, де більшість дітей не мають порушень, або школою для дітей з особливими потребами. Педагоги і працівники охорони здоров’я можуть допомогти сім’ям з рішенням про те, яке середовище краще. Інтеграція у звичайну школу стала набагато більш поширеною в останні десятиліття, і IDEA вимагає, щоб державні школи працювали над розширенням доступу дитини до стандартного навчання і взаємодії5.
Департамент освіти США фінансує Мережу батьківського центру, яка надає ресурси, контакти та допомогу для батьків та сімей, які шукають спеціальні освітні програми. Відвідайте сайт http://www.parentcenternetwork.org/ для отримання додаткової інформації.
Лікування
Різноманітні методи лікування можуть бути використані в програмах раннього втручання і протягом усього життя людини, аби сприяти максимально можливому розвитку, незалежності і продуктивності. Деякі з цих методів лікування перераховані нижче5.
— Фізична терапія включає в себе заходи і вправи, які допомагають будувати рухові навички, підвищити м’язову силу і поліпшити поставу і рівновагу.
— Фізична терапія є важливою, особливо на початку життя дитини, тому що фізичні здібності можуть закласти основу для інших навичок. Здатність перевертатися, повзати і тягнутися допомагає немовлятам дізнатися про світ навколо них і те, як з ним взаємодіяти.
— Фізіотерапевт може також допомогти дитині з синдромом Дауна компенсувати фізичні проблеми, такі як низький м’язовий тонус, таким чином, щоб уникнути довгострокових проблем. Наприклад, фізіотерапевт може допомогти дитині створити ефективну модель ходьби, яка не буде призводити до болю в ногах6.
— Відвідування логопеда може допомогти дітям з синдромом Дауна більш ефективно поліпшити свої навички спілкування і використання мови.
— Діти з синдромом Дауна часто починають говорити пізніше, ніж їх однолітки. Логопед може допомогти їм розвинути ранні навички, необхідні для спілкування, такі як імітування звуків. Логопед також може допомогти немовляті навчитися грудного вигодовування, оскільки грудне вигодовування може зміцнити м’язи, які використовуються для спілкування5.
— У багатьох випадках діти з синдромом Дауна розуміють мову і хочуть спілкуватися раніше, ніж вони можуть говорити. Логопед може допомогти дитині використовувати альтернативні засоби спілкування, такі як мова жестів і картинки, поки вона не навчиться говорити7.
— Навчання спілкування є безперервним процесом, тому людина з синдромом Дауна може отримати вигоду з відвідувань логопеда в школі та в подальшому житті. Логопед може допомогти розвинути мовлення, вимову, розуміння прочитаного, вивчення та запам’ятовування слів.
— Трудотерапія допомагає знайти способи пристосувати повсякденні завдання та умови до потреб і можливостей людини.
— Цей тип терапії вчить навичкам самообслуговування5, таким як прийом їжі, вдягання, писання і використання комп’ютера.
— Трудотерапія може запропонувати спеціальні інструменти, які можуть допомогти поліпшити повсякденну діяльність, наприклад олівець, який легше тримати.
— У середній школи трудотерапія може допомогти підліткам визначитися з роботою, кар’єрою або навичками, які відповідають їх інтересам і здібностям.
— Емоційні та поведінкові методи лікування спрямовані на те, щоб знайти корисні відповіді на бажані і небажані форми поведінки. Діти з синдромом Дауна можуть стати роздратованими через труднощі в спілкуванні, можуть розвинути нав’язливі поведінки і можуть мати синдром дефіциту уваги з гіперактивністю та інші розлади психічного здоров’я. Терапевти намагаються зрозуміти, чому дитина прикидається, створюють можливості і стратегії для запобігання або попере–дження таких ситуацій і навчають кращим або більш ефективним способам реагування на ситуації.
— Психолог, консультант або інший фахівець у галузі психічного здоров’я може допомогти дитині впоратися з емоціями і розвинути навички міжособистісного спілкування та адаптації.
— Гормональні зміни, яких зазнають підлітки в період статевого дозрівання, можуть призвести до підвищення їх агресивності. Поведінкові терапевти можуть допомогти підліткам опанувати їх сильні емоції і навчити їх здорових шляхів досягнення спокою.
— Батьки можуть також отримати вигоду від рекомендацій про те, як допомогти дитині з синдромом Дауна справлятися з повсякденними завданнями та досягати свого повного потенціалу8.
Препарати і харчові добавки
Деякі люди з синдромом Дауна приймають добавки амінокислот або препарати, які впливають на діяльність головного мозку. Тим не менше чимало нещодавніх клінічних випробувань цих препаратів були недостатньо контрольованими і показали негативні наслідки від такого лікування. З тих пір були розроблені нові більш специфічні психотропні препарати. Проте жодне контрольоване клінічне дослідження цих препаратів при синдромі Дауна не продемонструвало їх безпеку та ефективність.
Багато досліджень препаратів для лікування симптомів деменції при синдромі Дауна включали лише декілька учасників. Результати цих досліджень не показали явної переваги цих препаратів9–11. Так само дослідження антиоксидантів для деменції при синдромі Дауна показали, що ці добавки є безпечними, але неефективними12.
Допоміжні пристрої
Все частіше й частіше при втручаннях для дітей із синдромом Дауна використовують допоміжні пристрої — будь-які види матеріалів, обладнання, інструментів або технології, що полегшують навчання або виконання завдань. Вони включають, наприклад, підсилювальні пристрої для слуху, пов’язки, які допомагають рухатися, спеціальні олівці, які полегшують написання, сенсорні екрани комп’ютерів і комп’ютери, укомплектовані клавіатурою з великими літерами.
DS-Connect®: реєстр синдрому Дауна
Батьки і сім’ї з дітьми з синдромом Дауна можуть спілкуватися з іншими сім’ями і людьми з синдромом Дауна з різних країн світу, щоб дізнатися більше і поділитися інформацією. DS-Connect®, який підтримується Національним інститутом здоров’я дитини і розвитку людини (NICHD), є надійним і безпечним реєстром, щоб допомогти сім’ям та дослідникам виявляти подібності та відмінності в симптомах та лікуванні людей з синдромом Дауна та спрямувати майбутні досліджень. Дізнайтеся більше про –DS-Connect®: реєстр синдрому Дауна за посиланням https://dsconnect.nih.gov/
Коментар робочої групи
До сфери компетенції дитячих лікарів-психіатрів належать виключно ті діти з синдромом Дауна, які мають коморбідні психічні розлади та інтелект яких (IQ) вище 50. Такі діти потребують спеціалізованої психіатричної допомоги. Психіатрична допомога дітям з синдромом Дауна має надаватися окремо від дорослих. Таких дітей від 1 до 5 %.
Розумова відсталість не є підставою для психіатричної допомоги, оскільки на даний час не існує методів її лікування.
Більшість дітей з синдромом Дауна не належать до сфери компетенції дитячого лікаря-психіатра. Дітям з синдромом Дауна з коморбідними розладами психіки, в яких IQ нижче 50, невідкладна психіатрична допомога надається за місцем проживання, у закладах опіки та піклування, закладах, що надають паліативну допомогу.
Down Syndrome. Harold Chen (2014)
Медикаментозна та підтримуюча терапія
Повинні бути забезпечені стандартні щеплення і педіатрична допомога. Крім того, повинні бути розглянуті конкретні прояви синдрому та пов’язаних з ним станів, а саме:
— призначте гормони щитовидної залози при гіпотиреозі, щоб запобігти затримці інтелектуального розвитку і поліпшити загальне функціонування особи, її академічну успішність і професійні здібності;
— дайте дигіталіс (наперстянку) і сечогінні засоби, як необхідні для контролю серцевої функції;
— забезпечте своєчасне лікування інфекцій дихальних шляхів і отиту середнього вуха;
— Розгляньте вакцинацію проти грипу та пневмококової інфекції у дітей з хронічною серцевою і дихальною недостатністю;
— призначте протисудомні препарати для тоніко-клонічних судом або інфантильних спазмів (лікування стероїдами);
— забезпечте пацієнта фармакотерапією, психотерапією або поведінковою терапією при психічних розладах;
— лікуйте захворювання шкіри за допомогою зменшення ваги, дотримання правил гігієни, прийому ванни, застосування антибактеріальної мазі або системної антибактеріальної терапії;
— для запобігання карієсу та пародонтозу забезпечте відповідну гігієну порожнини рота, лікування фтором, формування правильних звичок харчування та відновну медичну допомогу.
Є чіткі рекомендації стосовно того, коли призначати профілактику підгострого бактеріального ендокардиту, і якщо немає заміни клапана або інших явних причин, дітям з трисомією 21 вона не рекомендується регулярно.
Програми раннього втручання є перспективними. Програми для дітей віком 0–3 роки призначені для контролю і покращення їх розвитку шляхом зосередження уваги на годуванні, а також розвитку моторних здібностей, спілкування, особистого та соціального розвитку. Ранні методи втручання можуть поліпшити співвідношення соціального та хронологічного віку. В цілому спостерігаються позитивні зміни розвитку в дітей з синдромом Дауна, особливо в плані їх незалежності, функціонування у спільноті, а також якості життя.
Великі дози вітамінів і мінералів з додаванням цинку або селену не довели своєї ефективності в ряді добре контрольованих наукових досліджень.
Діти з синдромом Дауна та лейкемією більш чутливі до деяких хіміотерапевтичних агентів (наприклад, метотрексату), ніж інші діти. Таким чином, вони вимагають ретельного контролю токсичності.
Медикаментозна терапія
На даний час медикаментозна терапія не є частиною стандартої медичної допомоги при синдромі Дауна. Препарати показані тільки для симптоматичного лікування болю. Очевидно, що тривале застосування анальгетиків без діагностичної оцінки та розуміння основної причини болю не повинно заохочуватися. Серед анальгетиків важко відокремити кращі.
Діуретики та дигоксин повинні бути використані для лікування застійної серцевої недостатності, викликаної вродженою вадою серця.
Контроль стану здоров’я з 1 місяця до 1 року: перший рік життя
Clinical Report — Health Supervision for Children With Down Syndrome (2011)
Фізикальне обстеження та лабораторні дослідження
— Повторно оцінити ризик розвитку тяжкого середнього отиту (50–70 %). Переглянути попередні оцінювання слуху (слуховий викликаний потенціал (BAER, ABR) або реєстрація отоакустичної емісії). Якщо дитина пройшла скринінгове дослідження, необхідно провести повторний скринінг у віці 6 місяців для підтвердження. Якщо дитина не пройшла скринінгове дослідження, її необхідно направити до отоларинголога, який може провести обстеження дітей віком до 1 року, які мають стенотичні зовнішні канали для визначення присутності патології середнього вуха. Тимпанометрія може бути необхідною, якщо барабанна перетинка слабо візуалізована. Захворювання середнього вуха потребує вчасного лікування. При чистому вушному проході необхідно провести діагностику BAER для точного визначення стану слуху. Дітей зі стенотичними каналами, в яких не видно барабанної перетинки, направляють на мікроскопічне обстеження до отоларинголога. Періодичні обстеження вуха необхідно проводити в отоларинголога з інтервалом від 3 до 6 місяців, доки педіатр не буде в змозі візуально визначати барабанну перетинку та доки не буде можливим надійне проведення тимпанометрії. Можна спробувати провести поведінкову аудіограму у віці 1 року, але багато дітей не в змозі повністю пройти це обстеження та потребують додаткового аналізу за методом слухового викликаного потенціалу30, 31.
— Щонайменше один раз протягом перших 6 місяців життя дитини необхідно обговорити з батьками симптоми обструктивного апное у стані сну, зокрема важке дихання, хропіння, незвичайне положення під час сну, часті пробудження вночі, сонливість удень, апноетичні паузи та проблеми поведінки, які можуть бути пов’язані з поганим сном. Необхідно направити до терапевта, який має досвід і кваліфікацію у питаннях розладів сну, для проведення обстеження та подальшого оцінювання можливого розладу сну при виникненні будь-яких із зазначених вище симптомів32, 33.
— Під час кожного планового візиту здорової дитини необхідно обговорювати з батьками важливість забезпечення нормального положення шийного відділу хребта під час будь-якої анестезіологічної, хірургічної або радіографічної процедури для мінімізації ризику травмування шийного відділу, а також обговорювати ознаки та симптоми мієлопатії. Необхідно проводити ретельний аналіз анамнезу та фізикального обстеження, а також звертати увагу на ознаки та симптоми мієлопатії.
— Протягом перших 6 місяців життя необхідно направити дитину до дитячого офтальмолога або офтальмолога з досвідом і кваліфікацією лікування дітей до 1 року з вадами для обстеження з метою виявлення гетеротропності, катаракти та ністагму34. Необхідно перевіряти зір дитини при кожному візиті та застосовувати відповідні до розвитку дитини суб’єктивні та об’єктивні критерії. При обструкції носослізної протоки необхідно направити на оцінювання щодо застосування хірургічної корекції проток, якщо такий стан не нормалізується до 9 або 12 місяців35.
— Провести верифікацію результатів скринінгу новонародженого на порушення функції щитовидної залози, якщо її до цього не було проведено. Через підвищений ризик набутого захворювання щитовидної залози необхідно проводити повторні аналізи на концентрацію тиреотропного гормона у віці 6 місяців, 12 місяців, а потім щороку.
— Проводити регулярне спостереження за дітьми з вадами серця, зазвичай такими як вертикулярний або атріовентрикулярний септальний дефект, що спричиняє внутрішньосерцеві шунти з лівої частини серця в праву, з метою виявлення ознак і симптомів застійної серцевої недостатності, зокрема зниження індексу легеневого судинного опору та збільшення легеневого кровотоку. Тахіпное, труднощі у харчуванні та поганий набір ваги можуть вказувати на серцеву недостатність. Медичні заходи контролю стану, включаючи нутритивну підтримку, можуть бути необхідними до того часу, як дитині буде зроблено кардіологічне хірургічне втручання для коригування аномалій. Для пацієнтів з тяжкими вентрикулярними септальними дефектами, але без обструкції легеневого кровотоку корекцію необхідно провести до 4 місяців для зниження потенційної можливості розвитку легеневої гіпертензії та пов’язаних з цим ускладнень. Діти до 1 року та молодшого віку з синдромом Дауна також мають підвищений ризик розвитку легеневої гіпертензії навіть за відсутності внутрішньосерцевих анатомічних вад.
— У віці 1 рік, а потім щороку необхідно проводити аналіз на вміст гемоглобіну. Було продемонстровано, що діти з синдромом Дауна одержують з харчуванням суттєво меншу кількість заліза, ніж їх однолітки, розвиток яких перебігає нормально36. Про підвищений показник середнього гематокритного числа еритроцитів було повідомлено у 45 % пацієнтів з синдромом Дауна, які мали та які не мали серцевих захворювань, а при зниженні середнього гематокритного числа еритроцитів це виникає приблизно одночасно з анемією37. Отже, вимірювання середнього гематокритного числа еритроцитів не є корисним при скринінгу з метою діагностування дефіциту заліза, токсичності свинцю або таласемії у дітей з синдромом Дауна. Концентрація феритину в сироватці крові є чуттєвим параметром для оцінки вмісту заліза у здорових осіб, але є гострофазовим агентом і може збільшуватися у присутності хронічного запалення або інфекції та повинна оцінюватися разом із концентрацією С-реактивного білка. Підвищений рівень концентрації С-реактивного білка є показником того, що нормальний рівень феритину може бути хибно завищеним і не є надійним показником нормального вмісту заліза. Показники концентрації феритину в сироватці крові та С-реактивного білка або геморетикулоцитів необхідно вимірювати під час щорічних візитів для пацієнтів, які мають підвищений ризик дефіциту заліза на підставі анамнезу зниженого споживання заліза38–42.
— Регулярно стежити за проявами неврологічних розладів, які можуть виникати. Діти з синдромом Дауна мають підвищений ризик розвитку судом, у тому числі інфантильних спазмів (1–13 %)43, 44, а також інших захворювань, зокрема хвороби мойя-мойя45.
— Проводити вакцинацію, включаючи щеплення проти грипу та інші види рекомендованих для всіх дітей щеплень, окрім випадків особливих протипоказань46.
Рекомендації щодо запобіжних заходів
— Регулярно стежити за вагою та відслідковувати показники співвідношення ваги та зросту під час кожного візиту до медичного закладу. Аналізувати ріст немовляти та відмічати ріст на графіку з використанням стандартних діаграм росту Національного центру медичної статистики Всесвітньої організації охорони здоров’я47. Спеціальні діаграми росту для осіб з синдромом Дауна, які використовувалися раніше, вже не відображають сучасні стилі популяції та пропорції тіла. До того, як будуть розроблені нові діаграми, закономірності росту та набору ваги потрібно відстежувати у порівнянні з наявними стандартними діаграмами росту, які мають включати співвідношення ваги і зросту та індекс маси тіла48.
— Звернутися до організацій, що надають підтримку особам з синдромом Дауна, хоча б один раз протягом першого року життя.
— Оцінювати емоційний стан батьків та внутрішніх сімейних відносин під час кожного планового візиту здорової дитини. Проводити освітню роботу та надавати підтримку іншим дітям в родині, а також обговорювати їх пристосування.
— Розглянути контакти із закладами забезпечення раннього втручання та їх відповідність сильним сторонам і потребам дитини та родини під час кожного планового візиту здорової дитини.
— Перевіряти розуміння родиною ризику повторного народження дитини з синдромом Дауна та наявності пренатальної діагностики хоча б один раз протягом першого року життя та частіше, якщо лікар вважає це за необхідне. Направити на медико-генетичну консультацію, якщо цього не було проведено раніше.
— Бути готовими обговорювати та надавати відповіді на запитання стосовно методів лікування, які вважаються додатковими та альтернативними, під час кожного планового візиту здорової дитини.
Контроль стану здоров’я з 1 року до 5 років: раннє дитинство
— Одержати анамнез і провести фізикальне обстеження, а також звертати увагу на ріст і стан розвитку під час кожного планового візиту здорової дитини.
— Перевіряти ризик втрати слуху у зв’язку з тяжким середнім отитом. Для дитини, яка пройшла діагностичне обстеження слуху, додатковий скринінг або поведінкова аудіограма та тимпанограма повинні проводитися кожні 6 місяців, доки не будуть встановлені нормальні показники слуху двосторонньо за допомогою спеціального аудіологічного тесту (зазвичай у віці після 4 років). Після цього поведінкові обстеження слуху потрібно проводити щороку. Якщо поведінкова аудіограма не встановить наявність нормального слуху, необхідно провести додатковий скринінг з реєстрацією отоакустичної емісії або діагностику за методом слухового викликаного потенціалу із застосуванням седації за необхідності. Дітей з виявленою втратою слуху необхідно направляти до отоларинголога, який має відповідний досвід і готовий обстежувати дітей зі стенотичними вушними каналами. Ризик розвитку тяжкого середнього отиту у віці від 3 до 5 років становить приблизно від 50 до 70 %.
— Перевіряти зір дитини та застосовувати відповідні до розвитку дитини суб’єктивні та об’єктивні критерії під час кожного планового візиту здорової дитини. Щороку направляти дитину до дитячого офтальмолога або офтальмолога з досвідом і спеціальною кваліфікацією щодо лікування дітей з вадами. Діти з синдромом Дауна мають 50% ризик розвитку рефракційних аномалій, що призводить до амбліопії у віці від 3 до 5 років. Корекція рефракційних аномалій та страбізму в ранньому віці може допомогти запобігти амбліопії та сприяти нормальному розвитку зору34, 49, 51.
Атлантоаксіальна нестабільність
Обговорювати з батьками хоча б кожні два роки важливість запобіжних заходів щодо положення шийного відділу хребта для захисту шийного відділу під час будь-якої анестезіологічної, хірургічної або радіографічної процедури. Ретельно проаналізувати анамнез і результати фізикального обстеження, звертаючи увагу на ознаки та симптоми мієлопатії під час кожного планового візиту здорової дитини або при повідомленні про симптоми, які можна пов’язати зі забиттям хребта. Необхідно також інструктувати батьків, щоб вони зверталися до свого терапевта стосовно нового початку симптомів зміни ходи або того, які дитина використовує рухи, зміни функціонування кишечника або сечового міхура, болі в ділянці шиї, ригідності потиличних м’язів, нахилу голови, кривошиї, положення голови дитини, зміни в загальному функціонуванні або слабкості.
Асимптоматична дитина
Діти з синдромом Дауна мають підвищений ризик підвивиху атлантоаксіального суглоба. Однак дитині повинно виповнитися 3 роки, коли вона вже має належну мінералізацію хребта та належний епіфізарний розвиток, щоб провести точне радіографічне обстеження шийного відділу хребта52. Проста рентгенограма не надає достатнього прогнозування щодо того, які діти мають підвищений ризик розвитку порушень хребта. Стандартні рентгенограми також не надають упевненості в тому, що пізніше у дитини не розвинуться порушення хребта53, 54. З цих причин стандартне радіографічне обстеження шийного відділу хребта для асимптоматичних дітей не рекомендоване. Наявні наразі дані не підтверджують доцільність проведення стандартних скринінгових рентгенограм для оцінювання потенційної атлантоаксіальної нестабільності в асимптоматичних дітей55–64. Батьків необхідно інформувати про те, що заняття певними видами спорту, зокрема контактними видами, такими як футбол і гімнастика (як правило, у більш пізньому віці), створює для дитини підвищений ризик травмування шийного відділу65, а користування батутом потрібно уникати для всіх дітей незалежно від того, чи мають вони синдром Дауна, у віці до 6 років, а також для більш старших дітей, якщо вони не знаходяться під безпосереднім наглядом і контролем спеціаліста66, 67. Спеціальна Олімпіада має окремі скринінгові вимоги для участі у деяких видах спорту68.
Симптоматична дитина
Будь-яка дитина, яка має сильні болі в ділянці шиї, радикулярні болі, слабкість, м’язову спастичність або зміну тонусу, труднощі при ходінні, підвищені рефлекси, зміни у функціонуванні кишечника або сечового міхура або інші ознаки або симптоми мієлопатії, повинна пройти просте радіографічне обстеження шийного відділу хребта у нейтральному положенні55, 65. При виявленні на рентгенограмі суттєвих аномалій у нейтральному положенні не можна проводити більше ніяких радіографічних обстежень, а пацієнта необхідно якомога швидше направити до дитячого нейрохірурга або дитячого ортопедичного хірурга, який має відповідну кваліфікацію для оцінювання та лікування атлантоаксіальної нестабільності. Якщо рентгенограма не показала суттєвих аномалій, можна одержати рентгенограми щодо згинання та розтягнення хребта перед тим, як пацієнта буде направлено до відповідного спеціаліста23, 62, 63.
— Вимірювати концентрацію тиреотропного гормона один раз на рік або раніше, якщо у дитини з’явилися симптоми, які можна пов’язати з порушенням функції щитовидної залози.
— У дітей, раціон харчування яких включає глютен, під час кожного профілактичного візиту необхідно перевіряти наявність симптомів, які потенційно можуть бути пов’язані з целіакією, зокрема таких симптомів, як діарея або тривалі закрепи, уповільнення росту, безпричинна зупинка набору ваги та відставання у розвитку, анемія, абдомінальні болі або здуття живота, стійкі порушення розвитку або поведінки69–71. Дітям з такими симптомами необхідно зробити аналіз крові на рівень імуноглобуліну А (IgA) тканинної трансглутамінази та паралельно перевірити загальний рівень IgA в сироватці крові. Загальний рівень IgA є важливим, оскільки низький рівень IgA призводить до хибнопозитивного результату аналізу тканинної трансглутамінази IgA. Пацієнтів з виявленими аномальними результатами лабораторних аналізів необхідно направляти на обстеження до спеціалістів. Немає даних, які б свідчили про те, що стандартний скринінг асимптоматичних осіб є корисним. Не існує ані даних, ані консенсусу щодо того, чи потрібно направляти на подальші лабораторні аналізи пацієнтів з тривалими стійкими симптомами, чиї результати лабораторних аналізів при первинному обстеженні були в межах норми.
— Обговорити симптоми обструктивного апное уві сні, зокрема важке дихання, хропіння, неспокійний сон, незвичайне положення під час сну, часті пробудження вночі, сонливість вдень, апноетичні паузи та проблеми поведінки, які можуть бути пов’язані з поганим сном, під час кожного планового візиту здорової дитини. Кореляція між повідомленням батьками та результатами полісомнографії є слабкою33, 72. Тому рекомендується направляти всіх дітей з синдромом Дауна до 4 років до лабораторії дослідження сну у дітей для оцінювання сну або проведення полісомнографії. Будь-яку дитину з ознаками або симптомами обструктивного апное уві сні або аномальними результатами дослідження сну необхідно направляти до терапевта з досвідом і кваліфікацією в галузі педіатричного сну. Необхідно обговорювати ожиріння як фактор ризику для апное уві сні34. Визнаним є той факт, що доступ до лабораторії сну для дітей або відповідного спеціаліста може бути обмеженим для деяких популяцій та географічних регіонів.
— Проводити подальше спостереження разом із дитячим кардіологом пацієнтів з ураженнями серцевої системи навіть після проведення повної корекції вади з метою моніторингу щодо повторюваних/залишкових порушень, а також розвитку легеневої гіпертензії.
— Проводити моніторинг щодо неврологічних розладів, зокрема судом.
— Щороку проводити аналіз на вміст гемоглобіну. Крім цього, необхідно проводити аналіз на концентрацію феритину в сироватці крові та С-реактивного білка для всіх дітей з підвищеним ризиком дефіциту заліза.
Рекомендації щодо запобіжних заходів
— Аналізувати раннє втручання, зокрема заходи фізіотерапії, ерготерапії, логопедії під час усіх візитів медичного обслуговування.
— Під час візиту дитини у віці 30 місяців обговорити перехід від раннього втручання до дошкільного періоду, що відбувається у віці 36 місяців. Необхідно допомогти родині зрозуміти відмінність між Індивідуальним планом обслуговування сім’ї (Individualized Family Service Plan) при ранньому втручанні та Індивідуальним планом навчання (Individualized Education Plan) у системі державної освіти.
— Під час кожного візиту обговорювати з особою, яка здійснює догляд, прогрес дитини стосовно її поведінки та соціалізації. Дітей, у яких може бути аутизм, синдром дефіциту уваги/гіперактивності або інші психіатричні розлади та розлади поведінки, необхідно направляти на відповідне обстеження відразу після виникнення таких підозр. Аутизм та інші розлади поведінки виникають частіше у дітей з синдромом Дауна, а симптоми цих розладів можуть проявлятися вже у віці 2 або 3 років73–76. Щороку проводити щеплення від грипу. Дітям з хронічними серцевими або легеневими захворюваннями необхідно робити щеплення 23-валентною протипневмококовою полісахарідною вакциною (PPS23) у віці 2 років або старше22.
— Заспокоїти батьків щодо того, що затримка та нерегулярне прорізування зубів є поширеним явищем і що гіподонтія виникає з більшою частотою (23 %)77, 78.
— Заохочувати та показувати приклад використання належних термінів щодо геніталій та інших статевих органів (пеніс, зовнішні жіночі статеві органи) кожного разу при обговоренні або огляді цих органів тіла. Виховувати повагу до прав тіла, нагадуючи пацієнтам, що їх тіло належить їм, а також пояснюючи дитині, що саме ви будете робити перед тим, як увійти до особистого простору дитини або виконати процедуру. Нагадувати пацієнту та родині те, що єдиною причиною того, що хтось має оглядати або торкатися статевих органів, є здоров’я (візити до лікаря) або гігієна (прийняття ванни або душу)79.
— Аналізувати раннє втручання, зокрема заходи фізіотерапії, ерготерапії, логопедії під час усіх візитів медичного обслуговування.
— Хоча б один раз у період з 1 до 5 років, як і при обговоренні протягом першого року життя дитини, обговорити майбутнє планування вагітності та переглянути ризик повторного народження дитини з синдромом Дауна та наявності пренатальної діагностики.
— Оцінювати поведінку дитини та обговорювати контроль її поведінки, пристосування інших дітей в родині, соціалізацію та рекреаційні вміння та навички.
— Заохочувати родину запроваджувати оптимальні раціон харчування та фізичні вправи, що запобігатимуть розвитку ожиріння.
— Необхідно бути готовим обговорювати та відповідати на питання стосовно методів лікування, які вважаються додатковими або альтернативними.
Контроль стану здоров’я з 5 до 13 років: старший дитячий вік
— Одержати анамнез і провести фізикальне обстеження, а також звертати увагу на зріст і стан розвитку під час кожного планового візиту здорової дитини.
— Відслідковувати закономірності росту, особливо показники індексу маси тіла, а також наголошувати на важливості здорового харчування та способу життя для запобігання ожирінню.
— Щороку проводити аудіологічне оцінювання слуху.
— Кожні два роки проводити офтальмологічне оцінювання.
— Щороку вимірювати концентрацію тиреотропного гормона; ризик розвитку гіпотиреозу з віком зростає.
— Проводити індивідуалізоване подальше спостереження стану серцево-судинної системи, виходячи з анамнезу кардіологічних порушень.
— Щороку проводити аналіз на вміст гемоглобіну, а також на концентрацію феритину в сироватці крові та С-реактивного білка або геморетикулоцитів під час щорічних візитів для всіх дітей з підвищеним ризиком дефіциту заліза на основі зниженого споживання заліза в анамнезі.
— У дітей, раціон харчування яких включає глютен, під час кожного візиту медичного обслуговування необхідно перевіряти наявність симптомів, які потенційно можуть бути пов’язані з целіакією, а при виявленні провести їх оцінювання.
— Під час кожного планового візиту здорової дитини необхідно обговорювати з батьками важливість загальних заходів запобігання травмуванню для захисту шийного відділу хребта під час будь-якої анестезіологічної, хірургічної або радіографічної процедури. Необхідно проводити ретельний аналіз анамнезу та фізикального обстеження, а також звертати увагу на ознаки та симптоми мієлопатії. Батькам також необхідно надавати інструкції щодо негайно звернення до терапевта при виникненні нових симптомів мієлопатії.
— Консультувати батьків стосовно того, що деякі види спорту створюють для дітей підвищений ризик травмування хребта65–67.
— Регулярно стежити за проявами неврологічних розладів, зокрема судомами.
— Дуже суха шкіра, що може бути ознакою гіпоти–реозу, та інші проблеми зі шкірою є особливо поширеними серед пацієнтів з синдромом Дауна. Отже, необхідно бути уважним щодо цих дерматологічних порушень та обговорювати це з пацієнтом і родиною.
— Обговорювати симптоми, пов’язані з обструктивним апное уві сні, під час кожного планового візиту здорової дитини, зокрема хропіння, неспокійний сон, сонливість удень, пробудження від нічних кошмарів, проблеми поведінки та аномальне положення під час сну. Будь-яку дитину, яка має ознаки або симптоми обструктивного апное під час сну, необхідно направити до терапевта, який має кваліфікацію у питаннях розладів сну у дітей. Необхідно обговорити ожиріння як фактор ризику апное під час сну.
Рекомендації щодо запобіжних заходів, які надаються під час кожного візиту медичного обслуговування
— Проаналізувати стан розвитку дитини та доцільність її навчання у школі та застосування втручання з метою корекції розвитку.
— Обговорювати соціалізацію, стан і відносини у родині, зокрема фінансові умови, медичне страхування та опікунство.
— Обговорювати розвиток відповідних до віку соціальних навичок, навичок самодопомоги, а також формування почуття відповідальності.
— Моніторувати проблеми поведінки, які перешкоджають функціонуванню вдома, у громаді або в школі. Порушення уваги, синдром дефіциту уваги/гіперактивності, обсесивно-компульсивні моделі поведінки, неслухняність і схильність віддалятися є характерними хвилюваннями щодо поведінки, про які повідомляють. Також можуть виникати психіатричні розлади, які спостерігаються у дітей зі звичайним розвитком. Необхідно провести обстеження на виявлення медичних проблем, які можуть бути пов’язані зі змінами поведінки, зокрема патології щитовидної залози, целіакії, апное під час сну, гастроезофагеального рефлюксу та закрепу. Стратегії втручання залежать від віку дитини, тяжкості порушення та середовища, в якому виникає порушення. Може бути необхідним направлення до районних програм лікування, психосоціальних служб для надання консультативної допомоги або до спеціалістів з питань поведінки, які мають досвід роботи з дітьми з особливими потребами. Застосування медичних препаратів для корекції та контролю поведінки повинно обговорюватися між лікарем, який здійснює основну медичну допомогу, і спеціалістами, які мають відношення до медичної допомоги за дитиною, оскільки діти з синдромом Дауна можуть бути більш чутливими до певних медикаментів. Хоча було проведено мало досліджень, які безпосередньо вивчали б питання застосування психотропних лікарських засобів у дітей з синдромом Дауна, окремі свідчення вказують на те, що такі діти можуть відрізнятися у своїй реакції на лікарські засоби.
— Консультувати родини стосовно переходу від початкової школи до середньої, коли часто відбуваються радикальні зміни — від одного вчителя до багатьох різних вчителів і від одної класної кімнати до зміни кабінетів. Необхідно підготувати батьків з тим, щоб вони могли сприяти пристосуванню у той час, коли академічна невідповідність стає більшою й повне включення стає проблематичним.
— Направити дітей з можливим аутизмом на відповідне обстеження та втручання якомога раніше після виникнення підозри.
— Продовжувати оцінювати, відстежувати та стимулювати самостійність стосовно гігієни та догляду за собою. Заохочувати батьків навчати, показувати приклад і поважати приватне життя вдома і в громаді. Обговорювати належне контролювання сексуальної поведінки, такої як мастурбація.
— Обговорити хід фізичних і психосоціальних змін упродовж досягнення статевої зрілості, а також питання репродуктивної здатності та запобігання вагітності79, 80.
Необхідно нагадувати батькам про те, що фізичний розвиток таких дітей зазвичай має ті самі закономірності, що є характерними для загальної популяції, але дитина з синдромом Дауна, вірогідно, потребуватиме більшої підготовки для розуміння та контролювання таких змін81.
— Провести бесіду з пацієнтом-жінкою і її родиною про ризик повторного народження дитини з синдромом Дауна (50 %) у разі її вагітності82, 83. Хоча чоловіки з синдромом Дауна, як правило, є безплідними, існують рідкі випадки, коли чоловіки мали репродуктивну здатність83, 85.
— Обговорити з пацієнтами та їх родинами методи контролю народжуваності та запобігання захворюванням, що передаються статевим шляхом. Родини можуть мати бажання обговорити питання стерилізації, а педіатр може переглянути це питання у програмній заяві Американської академії педіатрії «Стерилізація неповнолітніх з вадами розвитку»86.
— Необхідно бути готовим обговорювати та відповідати на питання стосовно методів лікування, які вважаються додатковими або альтернативними.
Контроль стану здоров’я з 13 до 21 року або старше: від підліткового віку до молодого дорослого віку
Фізикальне обстеження та лабораторні дослідження
— Щороку вимірювати рівень гемоглобіну.
— Щороку вимірювати концентрацію тиреотропного гормона.
— Щороку проводити аудіологічне оцінювання слуху.
— У дітей, раціон харчування яких включає глютен, під час кожного візиту медичного обслуговування необхідно перевіряти наявність симптомів, які потенційно можуть бути пов’язані з целіакією, а при виявленні провести їх оцінювання.
— Проводити індивідуалізоване подальше спостереження стану серцевої системи, виходячи з анамнезу кардіологічних порушень. Обговорювати симптоми, пов’язані з обструктивним апное під час сну, зокрема хропіння, неспокійний сон, сонливість удень, пробудження від нічних кошмарів, проблеми поведінки та аномальне положення під час сну під час кожного візиту медичного обслуговування. Будь-яку дитину з ознаками або симптомами обструктивного апное під час сну або аномальними результатами дослідження сну необхідно направити до терапевта, який має кваліфікацію у питаннях розладів сну у дітей. Необхідно обговорити ожиріння як фактор ризику апное під час сну.
— Під час кожного візиту обговорювати з батьками та пацієнтом важливість загальних заходів запобігання травмуванню для захисту шийного відділу хребта під час будь-якої анестезіологічної, хірургічної або радіографічної процедури. Необхідно проводити ретельний аналіз анамнезу та фізикального обстеження, а також звертати увагу на ознаки та симптоми мієлопатії. Батькам також необхідно надавати інструкції негайно звертатися до терапевта при новому виникненні симптомів мієлопатії.
— Консультувати батьків стосовно того, що деякі види спорту створюють для дітей підвищений ризик травмування хребта65–67.
— Регулярно стежити за проявами неврологічних розладів, зокрема судомами.
— Кожні три роки проводити офтальмологічне обстеження. Необхідно перевіряти очі щодо розвитку катаракти, аномалій рефракції та кератоконусу, що може спричиняти неясний зір, стоншування рогівки або помутніння рогівки та зазвичай діагностується після досягнення статевої зрілості.
— Щороку обстежувати на наявність набутої вади мітрального клапана або клапана аорти в пацієнтів з синдромом Дауна більш старшого віку. Необхідно зробити ехокардіограму при присутності в анамнезі збільшення втоми, задишки, задишки при фізичному навантаженні або аномальних результатів фізикального обстеження, таких як нові шуми або тон серця. Під час кожного профілактичного візиту необхідно обговорювати догляд за шкірою, волоссям та шкірою голови.
Рекомендації щодо запобіжних заходів, які надаються під час кожного візиту до медичного закладу
— Обговорити питання, пов’язані з переходом до дорослого життя з раннього підліткового віку, зокрема питання про опікунство та довгострокове фінансове планування. Також можна обговорювати потенційну захворюваність у дорослому віці, включаючи очевидну схильність до передчасного старіння та підвищений ризик хвороби Альцгеймера87.
— Регулярно відслідковувати закономірності росту, особливо індекс маси тіла, та надавати рекомендації стосовно здорового раціону харчування та структурованої програми фізичних вправ.
— Обговорити особливості поведінки та соціального функціонування; направляти пацієнтів з розладами поведінки або вираженим серйозним погіршенням функціонування на спеціалізоване обстеження та втручання88, 89.
— Обговорити доцільність відвідування закладу освіти та наголошувати на важливості планування переходу до дорослого життя та адекватного професійного навчання в межах шкільної програми90, 91.
— Провести бесіду з пацієнтом-жінкою та її родиною щодо ризику повторного народження дитини з синдромом Дауна, якщо жінка завагітніє.
— Продовжувати оцінювати, контролювати та заохочувати самостійність у питаннях гігієни та догляду за собою. Надавати рекомендації стосовно здорового, нормального та типового статевого розвитку та моделей поведінки. Необхідно підкреслювати необхідність зрозумілої інформації та сприяти можливостям покращення розуміння статевих відмінностей. Потрібно обговорювати необхідність контрацепції та запобігання хворобам, що передаються статевим шляхом, а також ступінь необхідного контролю. Необхідно рекомендувати найменш інвазійний та найменш постійний метод запобігання вагітності, а також бути обізнаним щодо місцевого законодавства та ресурсів для того, щоб допомогти родині у прийнятті ними рішення стосовно питань, пов’язаних зі стерилізацією86.
— Надати рекомендації, а також надавати або направляти на стандартний гінекологічний догляд, якщо цього не було зроблено раніше.
— Обговорити проблеми поведінки у передменструальний період та заходи під час менструації92.
— Обговорити заклади спільного проживання та можливості самостійного проживання, роботу на невеликих підприємствах та інші можливості працевлаштування за сприяння громади.
— Обговорити внутрішньосімейні стосунки, фінансове планування та опікунство.
— Сприяти переходу до медичного обслуговування для дорослих93.
Немедичні ускладнення
Down Syndrome Health Care Guidelines: International Down Syndrome Medical Interest Group (IDSMIG)
Поведінка — це зазвичай спілкування
Проблемна поведінка є дуже поширеним питанням, з яким звертаються до медичних закладів, спеціалізованих на допомозі при синдромі Дауна. Така поведінка в дійсності може мати медичні причини та потребувати відповідних медичних заходів (порушення щитовидної залози, проблеми зі сном, поганий слух тощо). Утім дуже часто вирішення цих проблем не потребує медичного втручання. Затримка мовлення та занижені очікування є одними з найпоширеніших причин, які стоять за «поганою поведінкою», а ефективне розв’язання цієї проблеми стосується скоріше ставлення з боку оточуючих і зміни у програмі, ніж того, щоб змінити саму дитину.
Затримка розвитку експресивної комунікації є характерною у дітей молодшого віку з синдромом Дауна. І хоча дитина може мати більш нормально розвинені рецептивні навички, низькі очікування з боку оточуючих можуть приховувати цю здатність. Оскільки дитина спілкується за допомогою обмежених вербальних навичок, її невербальні зусилля можуть не помічатися зовсім або неправильно розумітися, внаслідок чого більш явна проблемна поведінка залишатиметься єдиним ефективним засобом спілкування.
Вербальна апраксія є особливим типом порушення експресивного мовлення, що є більш поширеним при синдромі Дауна та може спричиняти затримку розвитку вільного мовлення у перші роки дитинства, призводячи до багатьох проблем у поведінці.
Академічна успішність і проблеми
Порушення когнітивної функції зазвичай відзначається як ознака, що характеризує синдром Дауна, втім поширене раніше уявлення про тотальне ураження всіх аспектів функціонування є занадто спрощеним. Якщо при цьому синдромі часто страждають слухова пам’ять та обробка інформації, то візуальне навчання та пам’ять у більшості осіб уражена набагато менше. Соціальне усвідомлення та навички взаємодії часто є характерними сильними сторонами таких осіб. Стандартне тестування на визначення коефіцієнту інтелекту, як правило, не надає точних результатів і вводить в оману.
Багато дітей з синдромом Дауна здатні навчитися читати на рівні свого року навчання або близько до цього, особливо у молодших класах. Дослідження цього питання знаходяться ще тільки на початковій стадії, проте вже отримані дуже позитивні свідчення на користь введення змін у навчальних програмах і підвищення очікувань стосовно здатності читати. Подібні зусилля з вдосконалення навчання математики вже продемонстрували певний успіх.
Визнання у громаді має включати прийняття до звичайного шкільного середовища як необхідний ранній крок. Коли школи ізолюють дітей, які є «інакшими», відокремлюючи їх від «звичайних» однолітків, відмінності стають визначальними і можуть зруйнувати здатність дитини досягати того, що вважаються нормою. Переоцінка очікувань часто вимагає «навчання» вчителів та однокласників.
Адаптація родини та прийняття
Однією з головних цілей у будь-якому медичному закладі є забезпечення адаптації батьків дитини до нової для них реальності, включаючи надання відповідей на всі можливі запитання, а також переліку ресурсів і контактів для подальшого використання. Батьки дитини з неочікуваним діагнозом можуть бути не готові вирішувати цілу низку пов’язаних з цим питань і потребують певний час для того, щоб пережити сум та примиритися з втратою очікувань та сподівань.
Пристосування родини до того, що їх новонароджена дитина має діагноз синдром Дауна, у кожному випадку може сильно відрізнятися і мати більший вплив на розвиток і функціонування дитини, ніж більшість з можливих медичних ускладнень. При кожному контакті з дитиною та її родиною лікарі, медсестри та інші спеціалісти мають бути уважними та надавати точні відповіді на всі питання та хвилювання, а також, за необхідності, рекомендувати додаткові ресурси підтримки.
Батьки немовляти, які не мають попереднього досвіду стосовно синдрому Дауна, потребують інформації від медичних працівників у період народження дитини, але ця інформація має бути точною та не повинна містити суджень.
Розуміння та сприйняття суспільством
Реакція інших осіб в оточенні дитини може мати величезний вплив на адаптацію родини. Інші члени родини або родичі можуть надавати підтримку, бути відсутніми або займати десь посередню позицію саме у той час, коли підтримка та визнання є головною потребою. Інші члени громади можуть мати такий самий вплив залежно від їх знань та досвіду щодо синдрому Дауна.
Соціальне сприйняття може бути дуже різним у різних куточках світу в буквальному сенсі, якщо ми подивимося крізь культурні та національні кордони. У Сполучених Штатах кілька поколінь американців виросли з тим, що виявлення синдрому Дауна є головною ціллю пренатального скринінгу та головною підставою переривання вагітності, оскільки це «дитина, яку не бажають мати». Шкільне навчання зазвичай зосереджується у відокремлених класах, де ізолюють дітей з відмінностями, що також може бути додатковим чинником затримки розвитку.
У той самий період у Східній Європі більшість малюків з синдромом Дауна з народження поміщали у притулки або будинки немовлят, щоб вони не були на виду у громади. Багато з цих країн наразі докладають зусиль для того, щоб змінити цю практику, і поступово досягають все більше успіхів. Коли малюки з синдромом Дауна з’являються у громадських місцях, є можливість запобігати або зменшувати упередженість, згладжуючи відмінності. Затримки у розвитку таких дітей мають розглядатися як частина відмінностей, які спостерігаються в усіх категоріях учнів, а не як підстава для виключення.
Питання, що потребують вирішення у майбутньому
Багато питань, що стосуються розвитку та здоров’я осіб з синдромом Дауна, ще потребують вивчення. З огляду на це розроблено програми досліджень, у рамках яких вивчатимуть як питання охорони здоров’я, так і питання фундаментальної науки. Знання стосовно деяких питань, що є дуже важливими для медичної допомоги за дітьми з синдромом Дауна, можна поглибити на основі досліджень популяції. Наприклад, необхідно провести ретельний доказовий аналіз даних скринінгу та лікування атлантоаксіальної нестабільності хребта94, а подальше дослідження є критично важливим для спрямування медичної допомоги з метою одержання оптимальних результатів в осіб з синдромом Дауна1, 95, 96.
ДОДАТОК 2
Down Syndrome Health Care Guidelines: International Down Syndrome Medical Interest Group (2011)
Клінічні протоколи рекомендацій за віком
А. Пренатальна діагностика
1. Обговоріть альтернативні варіанти скринінгу та обстеження, включаючи питання точності та ризиків таких процедур, а також варіанти пренатального втручання та підготовки для допомоги після народження. Програми скринінгу не слід розглядати як автоматичні стандартні обстеження, що детально обговорюються тільки після одержання результатів.
2. Точний опис широкого спектра симптомів і потенційних проблем при синдромі Дауна є надзвичайно важливим для прийняття інформованого рішення батьками, які очікують народження дитини.
3. Контакти з місцевими батьківськими об’єд-наннями з надання підтримки та інші джерела більш докладної інформації необхідно надавати до прийняття рішення про проходження претанального скринінгу. При позитивних результатах необхідно знову запропонувати ці контакти та джерела інформації у той час, коли родина обмірковує можливі дії і наслідки.
В. Неонатальний період і перший рік життя
1. Надання родині опису клінічних ознак; підтвер–дження клінічного діагнозу за допомогою каріотипу.
2. Обговорення спектра потенційних порушень, надання відповідей на запитання, встановлення контакту з іншими батьками, батьківськими групами підтримки, іншими ресурсами.
3. Оцінювання стану психічного здоров’я батьків стосовно адаптації до нової неочікуваної ситуації.
4. Звичайне обстеження новонародженої дитини; обстеження та оцінювання можливих проблем, які є більш поширеними в осіб з синдромом Дауна:
а. Нагальні питання: серцева та гастроентерологічна функції з увагою до інших можливих прихованих анатомічних вад; аналіз крові; функція щитовидної залози; труднощі з харчуванням, які можуть впливати на здоров’я та ріст; червоний рефлекс очного дна; слух;
b. Повторні обстеження протягом першого року життя: очі/функціональний зір, вуха/слух, функція щитовидної залози, зміни у харчуванні та рості. Часті інфекції та інші хронічні захворювання можуть потребувати додаткової уваги та направлення до спеціалістів.
5. Надання стандартної медичної допомоги, якою забезпечують усіх дітей протягом першого року життя, включаючи вакцинацію. Ми визнаємо, що місцеві стандарти можуть суттєво відрізнятися у різних регіонах і країнах.
С. Раннє дитинство (1–5 років)
1. Контроль росту та розвитку за відповідними стандартами; оцінювання змін у харчуванні; спостереження за функціонуванням слуху та ризиками отитів.
2. Моніторинг за встановленим графіком: функція щитовидної залози, зір, слух.
3. Проблемні аспекти, що потребують клінічної уваги, але без чітко встановленого протоколу: порушення сну, закрепи, нестабільність шийного відділу хребта, затримка розвитку моторики через знижений тонус м’язів тощо.
4. Формування мовних навичок може бути порушено через апраксію або дизартрію; обговорення можливостей альтернативних методів спілкування за допомогою мови знаків, обміну малюнками або інших засобів.
5. Обговорення будь-яких питань, які непокоять батьків; спостереження з метою виявлення ознак поганої адаптації родини (батьки, брати або сестри, інші члени родини).
D. Старший дитячий вік (5–13 років)
1. Контроль росту та розвитку за відповідними стандартами. Моніторинг функції щитовидної залози, слуху та зору та встановленим графіком (щороку?).
2. Проблемні аспекти без встановленого єдиного протоколу: порушення сну, закрепи, проблеми зі шкірою, проблеми у поведінці, труднощі/затримка у навчанні, розвитку пам’яті, комунікації.
3. Затримка розвитку мовлення може обмежувати комунікацію; слід розглянути альтернативні способи спілкування (мова знаків, обмін малюнками, засоби голосового виводу).
4. Статева зрілість: гігієна, відносини, вразливість до брутального поводження або розбещення.
5. Соціальний розвиток часто є сильною стороною дитини, особливо якщо дитина перебуває у «нормальній» групі.
Е. Підлітковий період
1. Регулярне обстеження щитовидної залози та аналізи крові. Слід бути пильними щодо інших автоімунних порушень (целіакії).
2. Перевірка слуху та зору.
3. Проблемні аспекти без встановленого єдиного протоколу: порушення сну, закрепи, проблеми зі шкірою, проблеми з поведінкою, дефіцит/затримка когнітивних навичок і комунікації, особливо при втраті набутих раніше навичок.
4. Розгляд і вирішення хвилювань і питань стосовно сексуальної поведінки та інших соціальних питань, які з’являються, з особливою увагою до переходу до дорослого віку та соціальних вимог, які змінюються, разом із можливостями та наявними ресурсами. Також необхідно проводити оцінку адаптації родини до життя з дитиною, що має діагноз синдрому Дауна.
5. Можуть відбуватися різкі зміни у соціальній та когнітивній функціональних сферах, причиною чого може бути ціла низка чинників. Медичні чинники при синдромі Дауна включають (серед інших) автоімунну енцефалопатію з порушенням функції щитовидної залози або інфекцію (PANDAS — педіатричне автоімунне нейропсихічне порушення, пов’язане зі стрептококовою інфекцією), серйозні порушення сну, дестабілізацію серцевої функції або зміни у стані слуху та зору. Психосоціальні причини можуть бути більш поширеними, особливо як реакція на емоційну травму при слабо розвинених комунікативних навичках. У підлітковому віці хвороба Альцгеймера є малоймовірним діагнозом.
F. Дорослий вік
1. Надання підтримки у доступі до відповідних медичних служб; визначення лікарів та інших спеціалістів, які знайомі та мають досвід роботи з синдромом Дауна.
2. Регулярний контроль функції щитовидної залози, серцевої діяльності та інших медичних проблем, які, як відомо, є поширеними при синдромі Дауна (закрепи, втрата ваги, порушення сну тощо), разом із наданням стандартної для дорослих медичної допомоги.
3. Обговорення можливих варіантів підтримки самостійного способу життя та зайнятості на робочому місці залежно від навичок і здібностей пацієнта, а також наявних місцевих ресурсів.
4. Зміни психічного стану здоров’я або когнітивних функцій слід оцінювати за допомогою комплексного медичного підходу. Деменція або слабоумство, спричинене хворобою Альцгеймера, може мати дещо підвищену поширеність серед дорослих з синдромом Дауна, але такий діагноз ставиться методом виключення та має бути визнаний тільки після того, як усі інші можливі причини виключено. У більшості випадків втрата функції спричинена новими медичними порушеннями або зміною існуючих порушень, або змінами обставин та способу життя:
— сенсорні порушення (зір, слух);
— серцеві порушення (внаслідок попереднього порушення/корекції, нові проблеми);
— дисфункція щитовидної залози, інші автоімунні проблеми (целіакія);
— депресія та/або тривожність є надзвичайно поширеною реакцією на емоційну травму, таку як смерть одного з батьків, відсутність братів і сестер або на зміни у соціальному середовищі, особливо для осіб з обмеженою комунікацією.
Додаток 3. Системи органів
Basic Medical Surveillance Essentials For People With Down’s Syndrome. Cardiac Disease: Congenital And Acquired. Перегляд 2007 р. (DSMIG Великобританія)
Down Syndrome Health Care Guidelines: International Down Syndrome Medical Interest Group (2011)
Хвороби серця: вроджені і набуті
1. Від 40 до 60 % дітей з синдромом Дауна мають вроджені вади серця. З них 30–40 % — це повні дефекти атріовентрикулярних перегородок (ДАВП)1–3. Більшість ДАВП можна успішно лікувати, якщо діагноз поставлений рано і дитина направлена на повну коригувальну операцію, до встановлення необоротних захворювань легеневих судин (ЗЛС)4–8. До інших уражень зазвичай можна підійти з меншою терміновістю операції.
2. Повинен існувати високий рівень клінічної підозри на вроджену ваду серця (ВВС) у всіх новонароджених з синдромом. Незважаючи на загальне усвідомлення ризику тяжкої ВВС у дітей з синдромом Дауна, деякі діти зі значною, а іноді і тяжкою ВВС занадто пізно потрапляють до лікаря, щоб мати оптимальний результат функціонування серця (Archer, Dennis, Tulloh).
3. Необоротні ЗЛС, швидше за все, швидко розвинуться у дітей з синдромом Дауна та ДАВП7–9. В ідеалі операція бажана до 6 місяців5, 8, і є деякі докази того, що операція до 4 місяців може досягти найкращого результату.6
4. Ми вважаємо, що мета спостереження полягає у виявленні існування значної серцевої проблеми найпізніше до віку 6 тижнів. Це тому, що з практичної точки зору це має бути доступним в багатьох клінічних закладах Великобританії та Ірландії і це досить рано, щоб гарантувати, що до часу операції дуже небагато дітей можуть мати незворотне ЗЛС. Ми пропонуємо також, щоб у немовлят з потенційно високим ризиком ЗЛС розумним було б спробувати домогтися цього до віку 2 тижнів (див. п. 5.1).
5. Діагностичні методи.
Лише клінічного обстеження замало, щоб виявити хвороби серця у новонароджених. Навіть найсерйозніші порушення можуть бути пропущені10. Дуже малоймовірно, проте, що серйозні аномалії (ДАВП або інших уражень), що вимагають раннього втручання, будуть упущені, якщо вжити наступний курс дії1, 3, 11, 12.
5.1. Немовлята з діагнозом синдрому Дауна в ранньому неонатальному періоді.
Відразу після встановлення діагнозу слід провести ретельне клінічне обстеження та ЕКГ. На його основі ступінь терміновості проведення ехокардіографії та оцінки кардіолога може встановлюватися наступним чином12:
— Ті, у кого є аномальні клінічні ознаки або аномалії на ЕКГ (зокрема, вища QRS вісь13), мають потенційно високий ризик ЗЛС, і бажано їх направити й обстежити протягом 2 тижнів після народження для експертної клінічної оцінки й ехокардіографії до спеціаліста з відповідною педіатричною кардіологічною підготовкою.
— Ті, у кого немає аномальних клінічних ознак або аномалій ЕКГ, що виникають при первинному огляді, які, проте, мають захворювання серця3, 12, 13. Ці діти повинні бути направлені й оглянуті протягом 6 тижнів після народження спеціалістом з відповідною педіатричною кардіологічною підготовкою для подальшого клінічного обстеження й ехокардіографії.
5.2. Немовлята з діагнозом, встановленим пізніше в неонатальному періоді.
Їм необхідно негайно зробити ЕКГ та провести клінічне обстеження і швидко направити до спеціаліста з відповідною педіатричною кардіологічною підготовкою, по можливості, до досягнення 6 тижнів.
5.3. Діти з пренатальним діагнозом синдрому Дауна.
При відсутності доказів про чутливість плода до ехокардіографії ми припускаємо, що ті, хто мав ехокардіограму плода, все одно повинні слідувати вищевказаному маршруту новонароджених.
5.4. Старші діти, які ніколи не мали ехокардіограму, повинні розглядатися таким чином:
— Тих, у кого немає симптомів або клінічних ознак і ЕКГ нормальна, слід направити в плановому порядку для подальшого клінічного обстеження спеціалістом з відповідною педіатричною кардіологічною підготовкою.
— Тих, у кого є симптомами та/або аномальні клінічні ознаки або ЕКГ, слід терміново направити до спеціаліста.
6. Люди з ураженнями серця мають підвищений ризик інфекційного ендокардиту. Їм та їхнім батьки та вихователям слід надати усну та письмову консультацію про профілактику ендокардиту. Корисними є Червоні картки від British Heart Foundation14, і місцеві педіатричні кардіологічні центри повинні мати свою власну корисну літературу.
7. Завжди необхідно пам’ятати, що у тих, у кого синдром Дауна і нормальне серце при народженні, можуть, як і у інших дітей, розвинутися легеневе судинне захворювання і серцева недостатність правої частини вторинно до захворювань дихальних шляхів/респіраторних захворювань15.
8. Слід зазначити, що іноді, навіть в досвідчених руках, ехокардіографія, особливо в перші кілька днів після народження, може не діагностувати ДАВП та інші ураження. Тому не повинен бути низький поріг для повторення цього обстеження, якщо симптоми або ознаки серцевої хвороби виявляються в будь-якому віці, навіть у присутності «нормальної» ранньої ехокардіо–графії (Archer, Dennis, Ward).
9. З кінця підліткового віку і далі є докази підвищеної частоти безсимптомного пролапсу мітрального клапана (ПМК) без будь-яких клінічних ознак і недостатності аортального клапана16–19.
Існує, проте, недостатньо доказів користі, щоб зробити докладні рекомендації про спостереження за серцем в дорослому житті. ПМК та недостатність аортального клапана зазвичай розглядаються як доброякісні стани, але вони можуть мати наслідки для профілактики інфекційного ендокардиту, зокрема, через високу захворюваність пародонта серед цієї популяції20. Отже ретельна оцінка серця може бути показана перед де–якими стоматологічними процедурами16.
Будуть деякі пацієнти, в кого ПМК прогресує до відновлення. Для того щоб визначити це, ми рекомендуємо, щоб аускультація серця була включена в рутинний медичний контроль при переході з педіатричної медичної допомоги і протягом усього дорослого життя21. Ті, у кого є ПМК, повинні контролюватися на наявність ознак миготливої аритмії і/або недостатності лівого шлуночка17, 22. Для деяких з цих обмежень можуть бути рекомендовані спортивні заходи22, 23.
10. Навіть якщо наведені вище рекомендації ефективно використовуються, в майбутньому для деяких осіб з наявністю застою малого кола кровообігу повинна бути розглянута трансплантація серця24.
Коментар робочої групи
В Україні на момент розробки медико-технологічних документів за темою «Синдром Дауна» трансплантація серця не виконується.
11. Близько половини осіб із синдромом Дауна (50 %) мають відмінності анатомічної будови або функціонування серця; близько 25 % з них потребують суттєвого втручання, в тому числі хірургічного; близько половини з цієї групи (10–15 %) потребують хірургічного втручання на ранньому етапі, у перший рік життя. Серед тих, хто потребує операції, відстрочення цієї процедури може призвести до погіршення симптомів серцевої недостатності, що в подальшому може спричинити погане харчування, ріст і здатність перенести операцію та видужати після хірургічного втручання.
— Раннє обстеження стану серцевої системи є важливим для виявлення та оцінювання ступеня тяжкості значних проблем, що допомагає планувати лікування; крім того, це допомагає упевнитися, що помірні та легкі порушення також не залишилися невиявленими, та дозволяє стежити за розвитком цих порушень, коли дитина росте.
— Скринінг має включати щонайменш уважне фізикальне обстеження та аналіз результатів ЕКГ з ультразвуковою діагностикою — це слід призначити якомога скоріше. Досвідчений кардіолог має розглянути усі проблемні аспекти, виявлені за результатами перших обстежень.
12. Системи охорони здоров’я повинні забезпечувати доступ до досвідчених лікарів і кваліфікованого молодшого медичного персоналу з кардіологічною спеціальністю. За дітьми з виявленими вадами серця слід проводити постійний контроль, а після операції такий моніторинг має гарантувати швидке виявлення та лікування нових проблем або таких, що тільки формуються, для уникнення або обмеження ускладнень.
13. Стандарти у цій галузі повинні розроблятися у тісній співпраці медичних працівників загальної практики та місцевих/регіональних спеціалістів у галузі кардіології.
Шлунково-кишкова система
Багато рідкісних аномалій шлунково-кишкової системи є більш поширеними в осіб із синдромом Дауна. Деякі з таких порушень можуть бути виявлені при народженні, у той час як появу інших розпізнати складніше, оскільки симптоми з’являються тільки з часом. Усвідомлення потенційних проблем є першим кроком моніторингу, який здійснюють медичні працівники загальної практики, разом із доступом до відповідних спеціалістів за такої необхідності. Найбільш типові порушення надаються у переліку нижче:
1. Порушення, що можуть проявлятися у неонатальний період:
— Атрезія або стеноз ануса — анальний отвір відсутній або дуже малий. Це порушення потребує хірургічної корекції, що передбачає збереження або створення сфінктера (м’язового кільця), який закриває отвір.
— Атрезія, стеноз або мембрана дванадцятипалої кишки — закритий, надто звужений або частково заблокований прохід від шлунка до тонкого кишечника. Ступінь блокування може бути таким, що перешкоджає проходженню будь-якої їжі зі шлунка, що у новонароджених проявляється блюванням і неспроможністю приймати їжу. Часткова обструкція може уповільнювати прохід їжі та залишатися непомітною, доки такі симптоми, як блювання та погане годування, не стануть очевидними. Це порушення також потребує хірургічної корекції для усунення проблеми.
— Хвороба Гіршпрунга — на ділянках нижньої частини шлунка відсутні важливі нервові клітини, що допомагають просувати далі перетравлену їжу. Більш великі уражені ділянки спричиняють більш ранні помітні симптоми тяжкого закрепу. Менші ділянки можуть викликати змінну картину симптомів, яку набагато складніше розпізнати. Необхідна операція з видалення уражених ділянок.
2. Порушення, що проявляються упродовж першого року життя, у дитинстві або пізніше:
— Проблеми вигодовування, пов’язані з затримкою/порушеннями смоктання та ковтання. У більшості випадків проблема полягає у затримці формування функції ковтання, і з часом відбувається покращення. Пильне слідкування за консистенцією та густиною їжі зменшує ризик вдихання, а також інших проблем прийому їжі та відповідної поведінки, що можуть виникати у зв’язку з цим порушенням.
— Більш помірні стеноз або мембрана дванадцятипалої кишки в ділянці переходу зі шлунка до кишечника можуть мати доволі невиражені симптоми, які складно розпізнавати.
— Хвороба Гіршпрунга (особливо на малій ділянці).
— Целіакія (ця алергія може виникати у будь-якому віці).
— Інші причини закрепу або змінної картини роботи кишечника:
— медичні порушення (наприклад, синдром «натягнутого спинного мозку»);
— психологічні/функціональні/пов’язані з поведінкою (наприклад, енкопрез);
— гіпотонія, особливо при низькому рівні активності.
Рекомендації з надання медичної допомоги стосовно шлунково-кишкових порушень мають враховувати доступність спеціалістів, які можуть допомогти діагностувати та лікувати такі порушення; особливо це стосується проблем, які складно визначити (такі як синдром «натягнутого спинного мозку» або дуоденальна мембрана). Якщо на місцевому рівні відсутня можливість провести хірургічне втручання, необхідно визначити регіональні або міжнародні ресурси, а також розробити спільні протоколи для вирішення рідких проблем, коли такі з’являються.
Харчування
1. Прийом їжі у зменшеному обсязі.
Природжена серцева недостатність через анатомічні вади може обмежувати здатність споживати достатньо калорій: включення до раціону харчування формули, збагаченої калоріями та поживними речовинами, та інших додаткових компонентів для того, щоб максимі–зувати прийом споживної їжі.
2. Тісне спілкування з кардіологом щодо необхідності та можливого часу проведення операції.
Затримка формування навичок годування, що обмежує кількість споживаної їжі: включення до раціону харчування формули, збагаченої калоріями та поживними речовинами, та інших додаткових компонентів для того, щоб максимізувати прийом споживної їжі.
3. Пильна увага до використання їжі різної консистенції та смаків для уникнення ризиків вдихання та пов’язаних з цим медичних проблем/проблем з поведінкою.
Знижений тонус м’язів і низький рівень активності знижують метаболічну потребу в калоріях і зменшують апетит:
— підвищення рівня активності для пришвидшення обміну речовин в організмі та підвищення апетиту;
— коригування раціону харчування для забезпечення належної комбінації вітамінів та інших необхідних поживних речовин.
4. Підвищене споживання калорій, наслідком чого є поява зайвої ваги або ожиріння:
— підвищення рівня активності з увагою до довгострокових змін у режимі харчування та занять фізичними вправами;
— покращення збалансованості харчування з обмеженням «порожніх калорій».
5. Аномалії метаболічних процесів, пов’язані з синдромом Дауна:
— метаболізм фолатів, цинк, селен, інші мікроелементи;
— немає даних, що б свідчили про існування універсального порушення метаболізму при синдромі Дауна, яке б уражало всіх осіб з цим синдромом і вимагало застосування спеціальних дієт;
— целіакія (глютенова ентеропатія).
Офтальмологія
1. Існує висока поширеність очних розладів у людей з синдромом Дауна. Аномалії рефракції та/або косо–окість може бути з самого раннього віку і зберігатися в дитинстві1–3. Більшість дітей з синдромом Дауна мають зменшену акомодацію2, 4, 5. Порівняно з населенням в цілому існує десятикратне збільшення вродженої катаракти26, а також може бути дитяча глаукома27. Ністагм існує щонайменше у 10 %8. Катаракта і кератоконус можуть розвиватися в підлітковому віці або пізніше, і дослідження показують, що це приблизно в 4 рази частіше, ніж у загальній популяції дорослих9. При відсутності лікування більшість з цих розладів є однією з основних причин вторинної інвалідності, яку можна попередити, у всіх вікових групах. Тому повинно бути додаткова пильність у будь-якому віці.
2. Як і всі новонароджені, діти з синдромом Дауна повинні бути обстежені кваліфікованими спеціалістами на предмет вродженої катаракти та інших очних аномалій, і це слід повторити через 6 тижнів10.
3. Візуальна поведінка повинна контролюватися педіатром дитини, особливо до першого офіційного офтальмологічного огляду. Ті, хто починають мружитися або мають інші аномалії погляду, поведінки зору або уваги, мають бути направлені для офтальмологічного огляду.
4. З 18 місяців до 2 років всі діти з синдромом Дауна повинні отримати офіційну очну/візуальну оцінку за допомогою ортоптика і офтальмолога/окуліста відповідно до місцевих вимог. Вона повинна включати орт–оптичну оцінку, рефракцію та обстеження очного дна. Принаймні одна третина буде мати очні/зорові дефекти до цього віку1, 11, 12. Ті, у кого є відхилення від норми, повинні перебувати під відповідним спостереженням спеціаліста. Аномалії рефракції, найчастіше гіперметропія, які часто знижуються спонтанно в інших дітей, ймовірно, збережуться в дитинстві3, 13. Корекція далекозорості може бути корисною у більш молодому віці, ніж у дітей з типовим розвитком, тим більше що більшість матимуть дефекти акомодації2, 4, 5.
5. Проте той, хто не мав аномалій при першому огляді, повинен мати додаткову повну оцінку очей/зору, в тому числі рефракції, у віці близько 4 років14, 10. У цьому віці щонайменше 50 %, ймовірно, мають порушення рефракції1.
6. Після 4 років, у зв’язку із збільшенням поширеності розладів, перевірки очей повинні проводитися не менше 2 разів на рік протягом всього життя спеціалістами з відповідними навичками та досвідом у веденні цієї групи пацієнтів14, 15. Це можуть бути оптики (лікарняні чи вуличні) або офтальмологи. Якщо гіперметропії немає в 4 роки, її не може бути пізніше, але короткозорість може розвинутися в будь-якому віці3, 13.
7. Слід очікувати відповідь дітей та дорослих з синдромом Дауна на стандартні процедури тестування зору у відповідному віці розвитку, але для оптимізації стану може знадобитися додатковий час. Функціонування зору на відстані і близько повинно перевірятися при кожному огляді, коли можливо, з виписуванням рецепту для близької корекції або біфокального розладу, які розглядаються в будь-якому віці13, 16, 17. Бачення деталей, ймовірно, залишиться гіршим, ніж очікувалося протягом усього життя, навіть якщо носити відповідні окуляри18, 19.
8. Багато оптиків/оптометристів на центральних вулицях надають відмінне обслуговування, особливо для дітей старшого віку, але молодших дітей і тих, кого важко обстежити в цих магазинах, слід обстежувати в спеціалізованих відділеннях.
9. Повідомляється, що блефарит буває у 30 % дітей з синдромом Дауна8, 20 і може лікуватися звичайним способом21. Непрохідність носослізного каналу також виникає часто20, 22 і може потребуватися направлення до спеціаліста.
10. У зв’язку з високою поширеністю очних хвороб (див. пункт 1) і труднощами в спілкуванні, з якими стикаються в цій групі пацієнтів, будь-яка дитина чи дорослий з болем та/або змінами зору та/або почервонінням очей повинні направлятися у звичайному порядку.
11. Скринінг для виявлення природженої катаракти на початку першого року життя. Невиявлення дефектів може призвести до постійної втрати зору ураженого ока.
12. Стеноз слізних каналів може призвести до хронічного подразнення та збільшення ризику по–шко–дження рогівки, кератоконусу та пов’язаних з цим порушень.
13. Страбізм (косоокість) є поширеним у дітей з синдромом Дауна та може призвести до втрати зору одного ока, якщо не застосовувати корекцію. Відсутність –бінокулярного зору через хронічну косоокість може впливати на просторовий зір. Косметична проблема хронічної косоокості може призводити до серйозних проблем упередженого ставлення та занижених очікувань, якщо не провести корекцію:
— розлад координації м’язових рухів;
— дисбаланс гостроти зору.
14. Потрібно розглянути також наступні питання:
— гострота зору — які види окулярів є доступними?
— інфекція повік — які спеціалісти можуть проводити оцінювання та лікування?
— пошкодження рогівки, глаукома, інші рідкісні захворювання очей — які спеціалісти можуть проводити оцінювання та лікування?
Отоларингологія
1. В даний час більше 50 % людей з синдромом Дауна мають значне погіршення слуху, яке може бути легким, середнім, тяжким або глибоким. Сенсоневральна та/або провідна втрата може бути в будь-якому віці3–5, 7, 17. У цієї групи населення порушення слуху можна успішно лікувати. Якщо воно не виявлене, воно може бути однією з основних причин попереджуваних розладів3, 10, 12, 13, 21. Постійне аудіологічне спостереження має важливе значення для всіх.
Основною причиною значної втрати є постійний отит середнього вуха з випотом (ОСВ, ексудативний отит). Природна історія ОСВ і відповідь на втручання відрізняється від такої в загальній популяції, отже, місцеві протоколи спостереження та лікування мають бути створені спеціально для людей з синдромом Дауна3, 5, 9, 19.
2. Люди з синдромом Дауна різного віку повинні мати швидкий доступ до спеціалізованої допомоги аудіології3.
3. Через підвищену частоту вроджених сенсоневральних втрат новонароджені повинні бути включені в цільові програми скринінгу слуху новонароджених, якщо універсальний скринінг слуху у новонароджених відсутній на місцях1, 14. Це не виключає необхідність постійного спостереження8.
5. Настанова для батьків дітей з синдромом Дауна має включати обговорення проблем слуху та керування ними за підтримки письмової інформації належної якості15.
6. Всі діти, незалежно від будь-яких попередніх результатів скринінгу слуху, повинні мати повну аудіологічну оцінку між віком 6 і 10 місяців. Вона повинна включати вимірювання слухових порогів, тестування опору й отоскопію18. Щоб забезпечити включення дитини з синдромом Дауна, слід заохочувати участь в існуючих програмах спостереження слуху дітей.
7. Тому до 10 місяців необхідно встановити, чи дитина має будь-якого ступеня постійну втрату слуху з або без ОСВ. Чіткий план лікування має бути узгоджений з батьками та при необхідності проведення втручання.
8. Потрібно розглянути також наступні питання:
— Вушні канали та ризик отитів — анатомічний розмір та імунологічні затримки:
— низький поріг для втручання з необхідністю проведення тимпанометрії;
— методи лікування: медичні препарати, хірургічне втручання, слуховий апарат.
— Обстеження та оцінювання порушень слуху — часто упродовж дитячого віку:
— когнітивна відповідь ускладнює суб’єктивні обстеження;
— об’єктивні обстеження потребують забезпечення відповідними технологіями (тимпанометрія та інші).
— Розміри дихальних шляхів та їх вплив на ранню респіраторну функцію (круп, сон) — також ускладнюються імунними порушеннями/затримками.
— Порушення сну як тривале обструктивне захворювання дихальних шляхів — категорія, що не має задовільної відповіді на хірургічне або інше втручання
9. На другому році (як правило, близько 18 місяців) всі діти незалежно від їх попереднього статусу слуху повинні пройти подальший аудіологічний огляд, який проводиться відповідним для дитини з порушеною здатністю до навчання способом. Він повинен включати оцінку слухових порогів, тестування опору й отоскопію. Він повинен повторюватися принаймні раз на рік до 5-річного віку і після цього кожні 2 роки все життя. Більш часте тестування буде необхідно, якщо існують проблеми.
10. Перехід від педіатричних до дорослих послуг повинен включати пряму передачу допомоги названій особі.
11. У всіх вікових групах люди з синдромом Дауна мають вузькі канали вуха, які призводять до накопичення сірки4. Це може вплинути на тестування опору й слуху.
12. Більшість людей з синдромом Дауна здатні відповідати на стандартні тести, наприклад дистракцію, розпізнавання мови, аудіометрію (відтворення або стандартна) та аудіометрію з візуальним підкріпленням, які виконують спеціалісти з досвідом роботи з людьми з труднощами до навчання. Необхідно використовувати тести виміру порогового значення відповідно до вікового розвитку6, 20.
13. Через підвищену частоту нейросенсорних порушень, а також провідну втрату діапазон частот випробування повинен включати 8000 Гц, де це можливо, оскільки це може бути раннім попередженням про насування нейросенсорної глухоти11, 22.
14. Діагностичні відповіді слухового мозкового стовбура (СМС) у людей з синдромом Дауна слід інтерпретувати з обережністю7, 22.
15. Як і в загальній популяції, всі пацієнти з порушеннями слуху повинні мати доступ до фахівців підтримки слуху (логопедів; вчителів для глухих; лікарів з проблем слуху і т.д.).
16. У всіх вікових групах особлива увага повинна бути приділена лікуванню гнійних носових і вушних станів3, 16.
17. У дорослих оцінка слухового синдрому має важливе значення в диференціальній діагностиці депресії і деменції7.
Ендокринологія
Розлади щитовидної залози
1. Розлади щитовидної залози (як правило, гіпотиреоз) частіше зустрічаються у людей з синдромом Дауна, ніж у загального населення1–5. Близько 10 % популяції шкільного віку вже мають некомпенсований гіпотиреоз. Поширеність збільшується з віком6. Якщо не діагностується, захворювання щитовидної залози є причиною вторинних захворювань, які можна попередити. Діагноз на підставі клінічної картини є ненадійним7, 8. Біохімічний скринінг має важливе значення. Як і в загальній популяції, пацієнти зі значними порушеннями TFT повинні або лікуватися (якщо це некомпенсований гіпотиреоз), або перебувати під пильним клінічним та біохімічним спостереженням.
2. Усі діти у Великобританії проходять скринінг новонароджених на гіпотиреоз9. Для дітей з синдромом Дауна в кожному районі має бути політика проведення скринінгу, починаючи з дитинства і продовжуючи протягом усього життя.
3. Біохімічні тести, у тому числі оцінки Т4, ТТГ і антитіла щитовидної залози, слід проводити не рідше одного разу кожні два роки у віці від 1 року і протягом усього життя 6, 11.
4. Досліджується ТТГ за висушеною краплею крові (Guthrie). Попередня оцінка показує, що це може виявитися ефективною процедурою скринінгу10. Якщо є можливість замісного венозного тестування (див. п. 3), це повинно здійснюватися як мінімум щорічно.
5. Можуть виникати минаючі зміни11, 12. Злегка підвищений ТТГ (не більше ніж 10 мо/л) або присутність антитіл з нормальним Т4 і відсутністю клінічних ознак гіпотиреозу зазвичай не дають підстав для лікування13, 14. Проте вони вказують на підвищення ймовірності розвитку некомпенсованого гіпотиреозу. Тому такі люди повинні бути перевірятися частіше, ніж особи з нормальними результатами тестів. Може знадобитися думка фахівця.
6. Клініцисти повинні завжди мати на увазі поширеність захворювання щитовидної залози у людей з синдромом Дауна і мати низький поріг для тестування щитовидної функції, якщо є клінічні підозри між біохімічними тестами.
7. Як і в загальній популяції, ключові клінічні покажчики — це млявість і/або зміни в емоціях, пізнанні, рості або вазі.
8. Розгляд гіпотиреозу є обов’язковим в диференціальній діагностиці депресії і деменції15, 16.
9. Повинна також враховуватися можливість гіпертиреозу5, 17.
10. Потрібно розглянути також наступні питання:
— порушення функції щитовидної залози — які спеціалісти повинні надавати рекомендації місцевим лікарям? Якими мають бути місцеві стандарти лабораторних досліджень? Чи є зацікавленість у стандартному протоколі Медичної групи США з питань синдрому Дауна (iDSMIG)?
— діабет — усвідомлення ризику при синдромі Дауна. Хто проводить лікування для інших дітей?
— інше — які заклади надають допомогу звичайним дітям з ендокринними проблемами?
Інфекційні хвороби/імунологія
1. Порушення роботи імунної системи в дитячому віці:
— Затримка формування з нормалізацією роботи у більш пізній період — які заклади є найбільш інформованими для оцінювання гострого захворювання при синдромі Дауна? Які лабораторії (та інші заклади) оцінюють функціонування імунної системи?
— Тривалі відхилення у роботі імунної системи — які заклади є найбільш інформованими для оцінювання хронічних імунних порушень при синдромі Дауна? Які лабораторії (та інші заклади) оцінюють функціонування імунної системи?
2. Наслідки вакцинації при синдромі Дауна — принаймні настільки ж важливі, як і у звичайних однолітків; можливий підвищений ризик через затримки/порушення імунної системи.
3. Автоімунні захворювання — стандартне лікування, більш високий ризик інших автоімунних захворювань, пов’язаних з цим синдромом.
— Порушення функції щитовидної залози — регулярні скринінги/аналізи.
— Енцефалопатія:
— енцефалопатія Хашимото з автоімунними порушеннями функції щитовидної залози;
— інші джерела (PANDAS (педіатричне автоімунне нейропсихічне порушення, пов’язане зі стрептококовою інфекцією )/хорея Сиденгама, інші).
— Целіакія (глютенова ентеропатія) — маркери людського лейкоцитарного антигену можуть звузити групу осіб, за якими необхідно спостерігати як за групою ризику. Статус може змінюватися з часом. Дієта є основним методом лікування.
— Діабет 1-го типу. Більш високий ризик при наявності інших автоімунних порушень.
— Ревматоїдний артрит — на лікування можуть впливати відхилення рівнів фолатів як реакція на метотрексат.
Ортопедичні порушення
1. Слабкість суглобів — поширена проблема, що супроводжується затримкою розвитку, яка також може обмежувати витривалість або здатності. Проблеми у колінах і стегнах є більш частими в осіб з синдромом Дауна. Необхідно визначити заклад для направлення на діагностику та лікування.
2. Атлантоаксіальна нестабільність:
— підвищений ризик при синдромі Дауна вимагає уваги;
— відсутність чіткого погодження щодо протоколу додає невизначеності;
— необхідна система для того, щоб не пропустити тих, хто має цю проблему;
— питання стосовно відмінностей у зростанні переломів кісток при синдромі Дауна.
Порушення шийного відділу хребта: краніовертебральна нестабільність
З історії питання
Люди з синдромом Дауна схильні до ризику гострих або хронічних неврологічних проблем, викликаних розладами шийного відділу хребта. Вони можуть бути в будь-якому віці. У дитинстві захворюваність низька, краніовертебральна нестабільність є домінуючою проблемою1–3 і розглядається в даній настанові. Ризик інших проблем збільшується з віком з посиленням хронічної компресії спинного мозку, оскільки передчасні дегенеративні зміни стають додатковим механізмом, що лежить в основі цього4–7.
Краніовертебральне з’єднання включає складний набір суглобів, м’язів і зв’язок, які дозволяють з’єднання черепа і верхньої шийного відділу хребта. Гіпотонія і розслаблення зв’язок при синдромі Дауна може призвести до надмірної рухливості краніовертебрального з’єднання як між атлантом, так і віссю (атлантоаксіальний підвивих, див. схему), а також між потилицею та атлантом (потилично-атлантний підвивих)1. Таким чином, правильніше використовувати термін «краніовертебральна нестабільність», щоб включити обидва суглоби, а не «атлантоаксіальна нестабільність».
Залежно від дослідження, 10–27 % всіх людей з синдромом Дауна мають рентгенологічні ознаки збільшення руху на краніовертебральному з’єднанні, проте тільки в дуже невеликому відсотку випадків це пов’язано з клінічними симптомами1, 8–11. Крім того, нормальні рентгенівські дані шийного відділу хребта не виключають подальшого розвитку проблем, пов’язаних з краніовертебральною нестабільністю28.
У дуже невеликому відсотку випадків краніовертебральна нестабільність пов’язана з клінічними симптомами та показаним хірургічним з’єднанням залучених рівнів. Кращі результати повідомляються при використанні існуючих хірургічних методів, коли виконується своєчасне втручання в центрах з досвідом виконання цих процедур12, 13.
Безсимптомні особи
А. Рентген
Рентген шийного відділу хребта є ненадійним, але у безсимптомних дітей не доведена прогностична надійність щодо подальшої гострого зміщення/підвивиху атлантоаксіального або атлантопотиличного суглобів, тому на основі поточних доказів8–11 рутинний рентгенологічний скринінг у безсимптомних людей з синдромом Дауна не рекомендується.
Б. Спорт
Безсимптомні люди з синдромом Дауна не повинні бути відсторонені від нормальних спортивних заходів, оскільки немає ніяких доказів, що участь у спортивних заходах збільшує ризик травми шийного відділу хребта більше, ніж у широкого населення14, 15. Діти з синдромом Дауна не повинні автоматично виключатися з участі у спеціалізованих видах спорту, таких як гімнастика, але мають бути дотримані вимоги національних керівних органів, які включають протокол клінічного скринінгу (www.british-gymnastics.org — Atlanto-Axial Information Pack).
Особи з симптомами
А. Попереджувальні ознаки
Вкрай важливо, щоб будь-яка людина з синдромом Дауна, в якої з’явилися нові симптоми або ознаки (див. нижче), які б могли свідчити про краніовертебральну нестабільність або мієлопатію, була обстежена й досліджена2, 16. Повинен бути низький поріг для підозр, оскільки є переконливі докази, що ці ранні ознаки часто упускають і діагноз ставлять пізно, хоча катастрофічні наслідки можна попередити.
Дуже важливо, щоб батьки, родичі, вихователі та всі медичні працівники були поінформовані про такі клінічні ознаки і симптоми.
Попереджувальні ознаки:
— біль у шиї;
— аномальні положення голови;
— кривошия (крива шия);
— зниження рухів шиї;
— погіршення ходи і/або часті падіння;
— збільшена стомлюваність при ходьбі;
— погіршення маніпулятивних навичок.
Важливо визнати, що вищевказана симптоматика в дорослому житті може бути помилково приписуватися хворобі Альцгеймера або іншому прогресуючому церебральному погіршенню.
Б. Лікування
При наявності будь-якої з перерахованих вище ознак слід зібрати анамнез, провести фізикальне і неврологічне обстеження. Якщо це не дає належного альтернативного пояснення симптомів і за умови, що людина має мобільну шию і може нахилити свою шию вгору, щоб подивитися на стелю, і вниз, щоб подивитися на підлогу, і має гарне згинання та розгинання шийного відділу хребта, необхідно зробити рентген.
Після цього, якщо клінічна або радіологічна аномалія знайдена, доцільно направити пацієнта до спеціалізованого центру.
Анестезія
Перед загальним наркозом необхідно провести ретельний збір анамнезу та провести огляд з приділенням уваги вищевказаним попереджувальним ознакам. Рутинна передопераційна рентгенографія не рекомендується при відсутності клінічної стурбованості17–19.
Неврологія та нейрохірургія
1. Гіпотонія — практично універсальна проблема, може допомогти прогнозувати деякі затримки розвитку, втім складно послідовно вимірювати або описувати різними спостерігачами.
2. Судоми — інфантильні спазми (синдром Веста) та інші типи судом, які є більш поширеними при синдромі Дауна; відповідь на лікування принаймні така, як і у звичайних дітей. Результати електроенцефалограми можуть показувати відхилення від норми без судом або інших клінічних відхилень.
3. Стискання/порушення спинного мозку:
— атлантоаксіальна нестабільність — проблема, яка постає практично у кожному розділі;
— синдром «натягнутого спинного мозку» виявляється більш поширеним при синдромі Дауна, але на цей час не проведено досліджень, в яких були б зібрані числові дані на основі популяції. Симптоми включають проблеми із регуляцією екскреторних функцій, закрепи/діарею, болі в ногах, затримку розвитку, зміну у функціонуванні ніг.
4. Ризик деменції, можливо, підвищений при загальному ураженні; може змінюватися у ранньому віці при початку прояву порушення — дані не є чіткими, високий ризик неправильного діагнозу без проведення ретельного комплексного медичного та психіатричного обстеження.
Затримка пізнавальної діяльності, комунікації та інші затримки розвитку
1. Розвиток моторики — вплив слабкості суглобів та гіпотонії м’язів:
— розвиток і навички великої моторики;
— розвиток і навички дрібної моторики.
2. Розвиток мови:
— затримка у формуванні експресивних навичок — зазвичай більші затримки, ніж з формуванням рецептивних навичок:
— дизартрія;
— апраксія — оральна та вербальна;
— психологічні/функціональні чинники;
— збережені або більш наближені до норми рецептивні навички:
— поведінка як вид комунікації;
— необхідність застосування альтернативних методів для підтримки розвитку мови та ефективної комунікації.
3. Обробка інформації та пам’ять:
— частий дефіцит слухової функції, особливо щодо сприйняття слів;
— візуальна обробка інформації та пам’ять зазвичай не уражені.
4. Соціальна компетенція — відносно збережена та часто є наближеною до норми в ранньому віці; менш успішна з дорослішанням; проблеми з абстрактним мисленням. Після частих невдач, гострої емоційної травми або переходу до нового середовища зі зниженими очікуваннями дитина може замкнутися і докладати дуже обмежених соціальних зусиль, як «набутий аутизм».
5. «Подвійний діагноз» синдрому Дауна з іншими нейропсихіатричними порушеннями або порушеннями розвитку.
— аутизм — справжній рівень ризику є невизначеним і може бути нижчий, ніж для однолітків з таким самим рівнем когнітивного розвитку, які мають інші захворювання. «Набутий» аутизм, спричинений неправильним лікуванням, неналежним віднесенням до групи або низькими очікуваннями, може бути більш поширений, ніж вроджений аутизм;
— депресія — частіше за все як реакція на сумні події в житті:
— покращення підтримки з боку громади як ефективна терапія;
— ризики медикаментозного лікування як первинна причина або ускладнення;
— психоз — враження галюцинацій, викривленої реальності:
— внутрішній діалог як конструктивна стратегія може імітувати психоз;
— спогади про комплексну емоційну травму можуть імітувати психоз;
— медикаменти можуть впливати на емоційну або когнітивну сферу.
ДОДАТОК 4
Down Syndrome Health Care Guidelines: International Down Syndrome Medical Interest Group (2011)
Стандарти вибору методу лікування (стандарт, альтернативний варіант тощо)
Не існує медичного або функціонального порушення, яке вражає кожну особу з синдромом Дауна та яке було б обґрунтуванням для застосування певного спеціального лікування. Також немає підтверджень тому, що якісь спеціальні методи лікування могли змінити або «усунути» синдром Дауна у когось, хто має цю додаткову хромосому.
Багато різних видів лікування було запропоновано з метою допомогти людям з синдромом Дауна. Ті методи лікування, які довели свою ефективність, призначені для подолання або полегшення конкретних проблем (таких як серцеві порушення, проблеми зі слухом або затримка формування мови). Розглядаючи можливість застосування будь-якого лікування для особи з синдромом Дауна, ми рекомендуємо ставити такі запитання:
А. Що є цільовою медичною проблемою або симптомом для цього лікування? Як ми можемо сказати, що цей метод лікування спрацює? Як ми можемо знати, коли зупинитися?
В. Чому ми маємо вірити, що це лікування може спричинити позитивні зміни? Хто (крім лікаря) вважає, що це лікування спрацює?
С. Які дослідження проводилися для підтвердження безпечності та заяв про позитивні результати?
1. Безпечність має бути понад усе, що визначається медичними та науковими стандартами.
2. Ті, хто просуває або наголошує на ефективності даного лікування, не повинні очікувати, що інші проводитимуть дослідження, необхідні для підтвердження їх тверджень.
D. Чи позитивні наслідки лікування переважують будь-які негативні ефекти?
1. Необхідні незалежні та об’єктивні показники позитивних та негативних наслідків для підтвердження заяв тих, хто просуває певний метод лікування.
2. Сліпі порівняльні випробування є найкращими методами дослідження дієвості методу лікування, але існує багато інших способів порівняти наслідки після застосування лікування. Якщо використання сліпого методу не є можливим, необхідно скористатися іншим методом. Немає жодного виправдання ухиленню від проведення дослідження.
3. Негативні наслідки лікування можуть залишитися непоміченими, якщо ніхто спеціально не шукає їх.
4. Якщо синдром Дауна є тим, що потрібно змінити, деякі негативні наслідки терапії можуть розглядатися як менше зло.
Е. Які витрати пов’язані з лікуванням?
1. Головна «вартість лікування» — це невикористані можливості, які могли б бути втіленими за цей час, з цими зусиллями та коштами.
а. Окремі терапевтичні заняття у школі (з реабілітологами, терапевтами, що займаються розвитком щоденних навичок, тощо) відокремлюють дитину від її звичайних однолітків як прикладів для наслідування (та вчителів) під час звичайних уроків у школі та зміцнюють уявлення про те, що дитина з синдромом Дауна є інакшою.
b. Кошти, витрачені на спеціальні дієти та харчові добавки з недоведеною ефективністю, можна було б витратити на багато книжок та іграшок, на заняття у дошкільних закладах з іншими звичайними дітьми або заняття з гімнастики, танців або інших видів діяльності, що можуть допомогти краще розвивати моторику дитини, сприяти більш ефективному спілкуванню та соціальній успішності.
2. Невизнання здобутків дитини як її особистих досягнень, коли позитивні результати відносять на рахунок методу лікування або терапевта.
а. Діти з синдромом Дауна та затримкою розвитку мови практично завжди навчаються говорити, з допомогою спеціального терапевта або без. Належні заходи можуть допомогти дитині краще спілкуватися за допомогою інших засобів і зменшити «погану» поведінку в той час, коли всі чекають на те, що дитина почне використовувати слова. Логопедичне лікування може іноді пришвидшити використання слів та покращити чіткість мовлення. Тим не менше, успіхи завдяки наполегливим зусиллям самої дитини не повинні відноситися на рахунок спеціаліста.
b. Людей з синдромом Дауна майже завжди недо–оцінюють у їх здібностях, і це стосується кожної сфери їхнього розвитку. Багато з них навчаються тому, щоб легше задовольняти тільки цей низький рівень очікувань, здебільшого через те, що вони і не намагаються або перестають докладати зусиль, оскільки ніхто цього не помічає. Ефект плацебо полягає у тому, що з новим лікуванням пов’язують підвищений рівень очікувань. Якщо дитина докладає більше зусиль або пробує знов і знов, коли їй приділяють більше уваги, успіх можуть відносити на рахунок лікування або терапевта.
3. «Завжди існує інший альтернативний спосіб лікування в іншому місці...»
а. Коли ви попадаєте у цей потік, буває дуже складно зупинитися, особливо родинам, які мають тісні контакти у мережах альтернативних ресурсів. Виникають питання стосовно того, чи припинити один спосіб лікування на користь іншого, і на ці питання нелегко відповісти.
Синдром Дауна стає метою, тим, що потрібно змінити або усунути, замість того щоб визначити та при–йняти це як частину життя такої людини.
ДОДАТОК 6
Графік спостереження за дитиною з синдромом Дауна від народження до 18 років
Синдром Дауна — запропонований графік перевірок здоров’я
Нижче пропонується вік для перевірки здоров’я. Перевірка також можлива в будь-який інший час, якщо є стурбованість батьків або інші проблеми.
Список литературы
Список літератури знаходиться в редакції