Статтю опубліковано на с. 125-136
Поширеність вогнепальних поранень (ВП) у сучасному світі пов’язана з криміналізацією суспільства, терористичними загрозами, збільшенням числа локальних військових конфліктів і громадських заворушень. ВП, крім того, виникають внаслідок нещасних випадків на полюванні, при необережному та невмілому поводженні з вогнепальною зброєю, спробах суїциду тощо [21, 49]. За останні 1,5 року в Україні відзначено різке зростання числа ВП під час революційних подій у січні — лютому 2014 р., військових дій на Сході країни та внаслідок збільшення кількості вогнепальної зброї (переважно нелегальної) на руках у населення.
ВП виникають при пострілах з усіх видів вогнепальної зброї, вибухах боєприпасів та різноманітних вибухових речовин і характеризуються значними ушкодженнями тканин і органів, складністю хірургічного лікування та високим ризиком ускладнень, що загрожують життю хворого та спричиняють його інвалідизацію [4, 8]. Вперше стикнувшись із цим видом травми в XIV столітті, тогочасні хірурги пояснювали особливу природу ВП, їх тяжкий перебіг із тенденцією до розвитку ускладнень із наявністю в порохових газах специфічних отруйних субстанцій. Загальновизнаним методом лікування таких «отруєних» ран було припікання розпеченим залізом та заливання рани киплячим маслом. Цю хибну практику припинив лише видатний французький хірург Амбруаз Паре, який опублікував першу книгу з даної проблеми «Метод лікування ран, нанесених аркебузою та вогнепальною зброєю» в 1545 році.
На сьогодні існує чітке розуміння патогенезу ВП, згідно з яким на відміну від інших травматичних ушкоджень снаряд (куля, осколок), що ранить, не лише руйнує тканини у міру свого просування, але й передає їм значну кінетичну енергію, що спричиняє комплекс структурно-функціональних порушень, у тому числі у віддалених анатомічних ділянках [5, 10, 11]. Нові види озброєнь, яким притаманна висока швидкість польоту снаряда, що ранить (і відповідно велика кінетична енергія), змінили характер вогнепальної травми, в структурі якої ушкодження щелепно-лицевої ділянки (ЩЛД) суттєво збільшились.
Так, у роки Другої світової війни частка щелепно-лицевих ушкоджень у структурі санітарних втрат становила 3,5–5 %, під час війни в Афганістані та Чечні — 8,5–9 %. У конфлікті на Сході України частота уражень голови і шиї відзначена на рівні 39–40 %, а в бойових діях в Палестині та Лівані, що проводилися силами спецоперацій ізраїльської армії, перевищувала 54 % [6, 9, 13, 25, 28, 31].
ВП відрізняються за характером, тяжкістю, найближчим та віддаленим прогнозом, що визначаються не лише за типом та калібром зброї, але й за кількістю енергії, переданої тканинам. Остання залежить від відстані, з якої проводився постріл, типу снаряда, що ранить (розміри, форма, вага), його балістичних властивостей, швидкості в момент контакту з тканинами, траєкторії в середині тіла, резистентності тканин та особливостей анатомічної будови ураженої ділянки [15, 23, 48]. Високошвидкісні кулі із сучасної нарізної зброї мають особливі балістичні властивості, включаючи високу швидкість ураження (понад 700 м/с), зміщений центр ваги, здатність сильно деформуватися або руйнуватися в тканинах. Їх кінетична енергія, що розраховується за формулою: E = mv2/2, навіть при невеликій масі кулі (3–4 г), сягає тисяч Дж, при тому що для ушкодження тканин достатньо енергії в 70–100 Дж [1, 7, 17].
Патогенез ВП в умовах застосування сучасної вогнепальної зброї можна уявити так. Потрапляння снаряда, що ранить, у тканини та його подальше просування спричиняє низку ефектів, серед яких виділяють [7, 10, 44, 48]:
1. Формування ранового каналу внаслідок прямого удару та фізичного просування кулі в тілі людини, що супроводжується розривом, розчавленням і зминанням тканин по ходу її траєкторії.
2. Дія вторинних снарядів, що ранять (фрагменти кісток, зубів, хряща, сухожилків тощо), яким куля надає кінетичної енергії, внаслідок чого вони спричиняють додаткові ушкодження в напрямку, що не завжди відповідає траєкторії первинного снаряда, що ранить.
3. Поширення ударних хвиль у тканинах та органах, що містять рідину та повітря (повітроносні порожнини, великі судини тощо), які можуть передавати енергію снаряда, що ранить, на значну відстань від зони безпосереднього ушкодження.
4. Ефект кавітації — формування тимчасової пульсуючої порожнини в м’яких тканинах по ходу траєкторії снаряда, що ранить.
5. Патологічні зміни тканин внаслідок передачі значної енергії (молекулярний струс) на значній відстані від основної траєкторії.
Куля або осколок, що рухається з високою швидкістю, завдає тілу надпотужного удару, сконцентрований на дуже малій площі. Первинне ушкодження шкіри та її розрив забезпечує головна ударна хвиля, що являє собою спресоване під час руху снаряда, що ранить, повітря. Слідом за ним в утворену рану потрапляє куля чи осколок, що розширює її, просувається вперед у м’які тканини, руйнує та розшаровує їх, створюючи таким чином рановий канал. При невеликій відстані пострілу виникає опік, імпрегнація шкіри продуктами горіння та часточками пороху з утворенням травматичного татуювання.
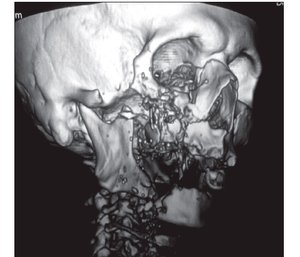
Характер ушкодження шкіри та підлеглих тканин залежить від кінетичної енергії снаряда, що ранить, яка визначає характер його травмуючої дії [1, 3, 21]. Кулі з високою кінетичною енергією легко проникають вглиб тіла людини і руйнують тверді тканини (кортикальна кістка, зуби) із вибуховим ефектом, що супроводжується утворенням великої кількості дрібних фрагментів (вторинні снаряди, що ранять), які спричиняють додаткові ушкодження в різних напрямках і створюють аспіраційні ризики. Куля також може деформуватися, руйнуватися, різко змінювати траєкторію руху в тканинах [7, 8] (рис. 1, 2).
Внаслідок цього вихідний отвір при проникаючих пораненнях виявляється більшим, ніж вхідний. У ділянці вихідного отвору можуть виникати великі розриви і руйнування тканин включно з травматичною ампутацією частини обличчя (відрив підборіддя, язика з нижньою щелепою, носа, середньої ділянки обличчя з очними яблуками).
Рановий канал при ВП може мати звивистий напрямок внаслідок відхилення кулі під час руху, зумовленого її балістичними властивостями, контактом із твердими тканинами або рухами тіла людини під час ураження (первинна девіація). Крім того напрямок ранового каналу може змінюватися при скороченні м’язів, фасції, зв’язок, розвитку набряку і гематом, зміщенні кісткових уламків після проходження снаряда, що ранить (вторинна девіація) [1, 3, 17].
При просуванні кулі в еластичних м’яких тканинах відбувається їх стискання і поширення ударної хвилі вбік, на стінки ранового каналу, внаслідок чого частина стиснутих тканин продовжує коливальні рухи з утворенням пульсуючої порожнини веретеноподібної форми, що існує навіть після того, як снаряд, що ранить, покидає тканини (тривалість до 200 мілісекунд). Пульсація супроводжується частими та сильними зіткненнями стінок ранового каналу, що викликають некроз прилеглих тканин, їх розрив і зміщення, аспірацію детриту, мікроорганізмів із поверхні шкіри, дрібних уламків та сторонніх предметів із їх поширенням за межі ранового каналу. Ширина зони вторинного некрозу при цьому залежить від кінетичної енергії кулі та може становити від кількох міліметрів до 1 сантиметра і більше [24, 36, 44, 46].
У ЩЛД ефекти, зумовлені формуванням тимчасової пульсуючої порожнини, менш виражені, ніж при ураженні тулуба і кінцівок. Більше значення має поширення ударних хвиль у рідині та повітрі. Кров, що наповнює великі судини (сонна артерія, яремна вена), може, отримавши енергію, за законами гідродинаміки завдати удар тканинам головного мозку, спричинивши його струс або інші ушкодження, призвести до утворення розривів і аневризм судин голови та шиї на відстані від ранового каналу. Поширення ударних хвиль у повітроносних порожнинах зумовлює множинні уламкові переломи кісток середньої зони обличчя, формування великої кількості вторинних снарядів, що ранять, і масивні ушкодження оточуючих анатомічних структур [7, 34, 38].
Патологічні зміни тканин при передачі значної енергії включають порушення мікроциркуляції (тромбози, крововиливи), ішемію, аваскулярний некроз, спричинений ушкодженням інтими кровоносних судин та інших шарів судинної стінки, дегенерацію нервових волокон, активацію протеолізу при вивільненні лізосомальних ферментів з уражених тканин, парабіоз та метаболічні порушення в тканинах на значній відстані від ранового каналу [5, 7, 43].
Отже, при ВП можна виділити 4 зони ураження:
1. Зона ранового каналу, в якій знаходяться згустки крові, тканинний детрит і сторонні предмети (кулі, осколки, обривки одягу, фрагменти деревини, ґрунту, каміння).
2. Зона первинного некрозу, що формується внаслідок механічного та термічного ушкодження тканин і зазвичай є інфікованою.
3. Зона вторинного некрозу (зона молекулярного струсу), життєздатність якої різко знижена, що визначає високу ймовірність загибелі тканин у найближчому посттравматичному періоді.
4. Реактивна зона (зона парабіозу) характеризується розладами трофіки, іннервації і локальної гемодинаміки, дистрофією та парабіозом тканин, що, однак, є оборотними — тканини зберігають свою життєздатність [8, 10].
Протягом перших годин після поранення в тканинах розвивається активний запальний процес, наростає набряк, прогресує некроз тканин. На 2–3-й день після травми розвиваються інфекційні ускладнення та гнійне запалення, що триває до 2 тижнів і закінчується відторгненням некротичних мас, очищенням і загоєнням рани в строк 25–30 днів, залежно від тяжкості травми, адекватності проведеного лікування, загального стану хворого. За наявності сторонніх предметів, вільних кісткових уламків, розвитку травматичного остеомієліту процес загоєння ран може суттєво подовжитися [1, 4, 23].
Таким чином, ВП відрізняються від травматичних ушкоджень іншого генезу наявністю некротичних тканин навколо ранового каналу, високою ймовірністю утворення ділянок вторинного некрозу в найближчому посттравматичному періоді, складним напрямком ранового каналу із нерівномірною протяжністю уражених та некротизованих ділянок, наявністю в тканинах сторонніх предметів, високим ризиком інфікування та розвитку гнійно-запальних ускладнень, ушкодженням тканин на значній відстані від ранового каналу.
З клінічної точки зору ВП доцільно розділяти: 1) на вибухові поранення; 2) високоенергетичні кульові поранення; 3) низькоенергетичні кульові поранення (рис. 3–5).
При вибухових пораненнях основним вражаючим фактором є вибухова хвиля, осколки та полум’я, що спричиняє опіки на відкритих поверхнях тіла, зокрема на обличчі. Нерідко вибухові пристрої начиняють дрібними металевими елементами, що спричинюють множинні поранення. Ураження може завдатися камінням, частками деревини, ґрунту тощо. Снаряди, що ранять, при цьому мають різну форму, розміри, швидкість ураження і спричиняють значне руйнування тканин з утворенням справжніх дефектів, а наростаючий набряк спричинює асфіксію і нерідко вимагає невідкладної інкубації, в тому числі з накладенням трахеостоми. Вибухові поранення зазвичай поєднуються з ураженням інших органів і систем, зокрема струсом та ударом головного мозку [3, 9, 38].
Високоенергетичні кульові поранення, завдані частіше з сучасної нарізної зброї, спричиняють значні ушкодження твердих і м’яких тканин по ходу раневого каналу, мають невеликий вхідний і вихідний отвір, що перевищує його в кілька разів (інколи в десятки разів), викликають транзиторну кавітацію, множинні уламкові переломи кісток обличчя, черепа, рвані рани та дефекти шкіри, слизової оболонки, м’язів. Внаслідок молекулярного струсу утворюється велика кількість нежиттєздатних, первинно інфікованих тканин. Наслідки таких ушкоджень є дуже тяжкими: вони супроводжуються великим ризиком асфіксії, нагноєння, спричиняють значне спотворення обличчя внаслідок утворення великих дефектів та деформацій [7, 10, 11, 14].
Низькошвидкісні кулі (постріл з гладкоствольної, короткоствольної або травматичної зброї, з далекої відстані тощо) мають кінетичну енергію в кілька разів меншу, ніж високошвидкісні кулі. Ураження в цьому випадку є подібним до невогнепальних ушкоджень, оскільки ступінь некротизації та молекулярного струсу тканин навколо ранового каналу є незначним [16, 24, 47]. Переважають сліпі поранення, в глибині яких завжди знаходиться сторонній предмет (куля або її фрагменти). Видалення їх із глибоких ділянок обличчя, що мають складну топографічну анатомію та наближені до життєво важливих структур, становить найбільшу проблему в лікуванні цього виду ВП.
Вибір адекватної лікувальної тактики при різних типах ВП базується на результатах комплексного обстеження хворого, що має бути проведено в максимально стислі строки. Цей процес ускладнюється тим, що хворі часто не можуть розбірливо говорити, неспокійні або непритомні внаслідок супутніх ушкоджень ЦНС або травматичного шоку. Першочергово необхідно оцінити загальний стан хворого, ступінь порушення життєво важливих функцій і потребу в реанімаційних заходах (шкала коми Глазго та ін.), визначити ризики для життя хворого, що можуть виникнути у найближчому посттравматичному періоді, та зробити їх профілактику [8, 19, 38].
Після цього проводять ретельне обстеження ділянки ураження, під час якого необхідно встановити вид зброї, характер ушкоджуючих елементів, що спричинили поранення, визначити число поранень (поодинокі чи множинні), наявність ушкоджень суміжних ділянок (орган зору, лор-органи, шия, мозковий череп, хребет, головний і спинний мозок, кінцівки, грудна клітка, живіт). У разі якщо ушкодження тканин зумовлено дією кількох вражаючих факторів, наприклад механічних і термічних, рідше хімічних (комбіноване поранення), необхідно визначити глибину/ступінь опіку тканин та площу ураженої ділянки. При обстеженні рани необхідно оцінити її локалізацію, напрямок ранового каналу, встановити, чи є поранення проникаючим у порожнину рота, носа, придаткові пазухи, глотку, гортань, стравохід (такі рани є завжди інфікованими) [1, 2, 7, 23].
За характером ВП бувають наскрізні, сліпі та дотичні. Наскрізні ВП мають вхідний і вихідний отвір і зазвичай спричиняються кулями, що мають високу кінетичну енергію. Вони пов’язані зі значним руйнуванням тканин і високою летальністю. Сліпі поранення мають лише вхідний отвір і супроводжуються проникненням у тканини сторонніх предметів (куль, осколків). Дотичні поранення виникають при дії снаряда, що ранить, на поверхню тіла по дотичній. До них належить і відрив окремих частин обличчя — носа, вуха, підборіддя. Вхідний та вихідний отвір при цьому не визначається, а наявна суцільна ранова поверхня.
На підставі комплексної оцінки загального та локального статусу визначають тяжкість ВП — легке, середнє, тяжке, термінальне. Слід зважати на те, що зовнішня картина ВП ЩЛД не завжди відповідає реальній тяжкості поранення та його прогнозу. Широке зіяння рани обличчя внаслідок скорочення мімічної мускулатури, рясна кровотеча, значне руйнування кісткових структур створюють хибне ураження про високу тяжкість поранення і безнадійність постраждалого, особливо, якщо він непритомний, натомість реальні загрози життю хворого можуть виявитися несуттєвими. З іншого боку, невеликі проникаючі поранення шиї, дна порожнини рота можуть бути смертельними внаслідок ушкодження великих судин, розвитку асфіксії та травматичного шоку [1, 8, 10].
Принципи та стратегії лікування ВП поранень, що склалися в 40-х роках минулого століття, останнім часом зазнали суттєвих змін. Досвід лікування ВП в умовах мирного часу і локальних військових конфліктів свідчить про доцільність максимального скорочення термінів між отриманням поранення і наданням повного обсягу високоспеціалізованої медичної допомоги в багатопрофільних медичних закладах (ІІІ рівень) [2, 32, 35, 38].
Невідкладна допомога постраждалим із ВП проводиться відповідно до рекомендацій Advanced Trauma Life Support (ATLS) і включає реанімаційні заходи з відновленням прохідності дихальних шляхів, контроль кровотечі, відновлення об’єму циркулюючої крові та проведення комплексу протишокових заходів [14, 29, 39].
Для відновлення прохідності дихальних шляхів у найближчому посттравматичному періоді необхідно визначити доцільність і в разі потреби провести ендотрахеальну інтубацію, трахеотомію, встановити назогастральний зонд, і хоча в окремих випадках потреби в цьому не виникає, при тяжких формах поранень введення ендотрахеальної трубки суттєво полегшує подальші реанімаційні та лікувальні заходи. На цьому етапі забезпечують первинну зупинку кровотечі шляхом тугої тампонади ран, порожнини носа (передня і обов’язково задня), рота, глотки.
Після стабілізації життєво важливих функцій (дихання, гемодинаміка) необхідно провести повне мультидисциплінарне обстеження хворого з використанням додаткових методів обстеження із встановленням повного діагнозу (перелік наявних ушкоджень органів і систем), формуванням відповідного плану лікування із визначенням пріоритетів і послідовності лікувальних заходів [2, 18, 38]. Особливу увагу слід приділяти виявленню ушкоджень ЦНС та шийного відділу хребта, що часто супроводжують ВП ЩЛД, але можуть лишитися непоміченими за наявності значних ушкоджень обличчя, що привертають до себе безпосередню увагу лікаря [10, 12, 27].
Точне встановлення діагнозу та застосування адекватних лікувальних підходів потребують використання додаткових методів дослідження, таких як рентгенографія шийного відділу хребта, лицевого та мозкового черепа в різних проекціях, КТ із 3D-реконструкцією, в окремих випадках — МРТ (за відсутності протипоказань, пов’язаних із наявністю металевих сторонніх предметів із магнітними властивостями), ангіографія, лабораторні аналізи тощо [3, 8, 40].
Ми погоджуємося з думкою авторів [19, 20], що основним методом діагностики ВП обличчя є мультиспіральна КТ голови (лицевий і мозковий череп). Вона показана в усіх пацієнтів із ВП ЩЛД для визначення характеру травми, точної локалізації сторонніх предметів, виключення інтракраніальних патологічних процесів. Рентгенографія в традиційних укладках може бути застосована лише як допоміжний метод або для попередньої оцінки характеру ушкодження в умовах обмежених ресурсів системи охорони здоров’я. ВП, що супроводжуються ушкодженням великих судин (розриви, аневризми, тромбоз), потребують проведення ангіо-графії або контрастної КТ для отримання чіткого уявлення про характер ураження. В цих випадках перевагу слід надавати ангіографії, що дозволяє провести селективну емболізацію або інші ендоваскулярні втручання безпосередньо при госпіталізації пораненого [38].
Після необхідних діагностичних процедур у максимально стислі терміни пацієнта переводять в операційну для проведення життєво- та органо-зберігаючих втручань, зокрема остаточної зупинки кровотечі, краніотомії, судинної хірургії, репозиції і стабілізації відкритих переломів. Для щелепно-лицевого хірурга це відновлення прохідності дихальних шляхів, зупинка кровотечі й усунення компресії зорового нерва ретробульбарними гематомами та кістковими уламками (синдром верхівки орбіти).
Безпосередньо після цього проводять первинну хірургічну обробку рани. Оптимальний обсяг і характер лікувальних заходів на цьому етапі є предметом наукової дискусії. Більшість дослідників одностайні, що він може бути різним залежно від виду поранення, загального стану хворого, наявного матеріально-технічного забезпечення, досвіду і мануальних навичок хірурга [2, 22, 29]. І хоча єдиного протоколу, що може бути застосований до всіх випадків, не існує, за даними літератури, можна виділити 2 принципових підходи.
Перший підхід, що був сформульований на підставі досвіду лікування поранених під час Другої світової війни і є традиційним, передбачав етапне лікування постраждалих із вичікувальною тактикою та відстроченим проведенням реконструктивно-відновних втручань [2, 6, 34]. Згідно з цією концепцією, на першому етапі пацієнту проводять некректомію, гемостаз, по можливості — ушивання м’яких тканин, іммобілізацію щелеп шинуючими конструкціями, зовнішньо- та внутрішньоротовими апаратами (закрита репозиція), а відкриту репозицію й остеосинтез переломів, кісткову пластику, остаточну реконструкцію м’яких тканин з усуненням дефектів та рубцевих деформацій відстрочують (на 3–4 тижні та більше) і проводять після зменшення набряку і загоєння м’яких тканин [1, 9, 22, 30].
Автори, які рекомендують відстрочені реконструкції при ВП, вказують, що у віддалений період ризик інфекційних ускладнень зменшується, а межу некротизованих тканин (у тому числі кісткових секвестрів) можна чітко визначити. З часом зменшення набряку та запалення забезпечує краще уявлення про структуру обличчя, дає можливість хірургу чітко визначити наявні естетичні та функціональні порушення, спланувати відновне лікування. З іншого боку, відстрочені втручання із заміщення дефектів, що залишають для вторинного загоєння, призводять до надмірного рубцювання тканин обличчя, ускладнюють подальші хірургічні втручання, збільшують його тривалість. Рубцеві контрактури та деформації, що виникають у віддаленому посттравматичному періоді, призводять до вираженого функціонального та естетичного дефіциту і роблять адекватну вторинну корекцію практично неможливою (рис. 6) [12, 13, 20, 24, 32].
-vak/99-1.jpg)
Другий підхід, що відображає сучасну тенденцію у вирішенні проблеми ВП, передбачає проведення реконструкцій твердих і м’яких тканин обличчя в максимальному обсязі під час первинної хірургічної обробки рани не пізніше другої доби після травми (рис. 7). Активне хірургічне лікування ВП м’яких тканин (некректомія, накладання первинних швів, заміщення дефектів із використанням прийомів місцевої пластики: мобілізація шкіри, формування і переміщення клаптів на ніжці, вільна пересадка складних тканинних комплексів тощо) проводять одночасно з лікуванням наявних переломів лицевого черепа (відкрита репозиція, остеосинтез, первина пластика кістковими автотрансплантатами тощо) [18, 26, 34, 41, 45].
-vak/100-1.jpg)
Отже, первинна хірургічна обробка (ПХО) вогнепальної рани, що має бути остаточною за обсягом і характером втручання, розглядається, як складна операція з глибокою ревізією не лише зруйнованих тканин і органів, у тому числі кісток лицевого черепа, але й сусідніх ділянок, що зазнали удару і струсу великої сили. Автори вказують, що рання агресивна хірургічна тактика з проведенням первинних реконструкцій забезпечує кращі естетичні та функціональні результати, а рівень інфекційних ускладнень в умовах застосування сучасних антибактеріальних препаратів при віддалених і безпосередніх реконструкціях після ВП вірогідно не відрізняється [26, 34, 38, 45].
Переваги невідкладної реконструкції порівняно з традиційним відстроченим підходом зумовили її значне поширення в останні десятиліття як для лікування ВП мирного часу, так у локальних військових конфліктах. Підставою до відстроченого лікування вважають лише тяжкий стан пацієнта, що робить проведення втручання або наркозу надто ризикованим, або несприятливий/сумнівний прогноз супутньої черепно-мозкової чи спінальної травми [35, 38].
Хірургічну обробку вогнепальної рани відповідно до існуючих протоколів проводять так. Після рясного промивання розчинами антисептиків краї рани, що зазнали контузії та мають ознаки травматичного татуювання, розчавлені або некротизовані, висікають до появи активної капілярної кровотечі, зважуючи на можливі естетичні та функціональні наслідки. При високоенергетичних ВП, за даними М.Б. Швиркова та співавт., надмірно щадне ставлення до м’яких тканин при ПХО може спричинити невдачу, потребу в численних хірургічних втручаннях і подовження тривалості лікування. Тому автори рекомендували висікати уражені тканини, відступивши щонайменше на 3–5 мм від країв рани [42].
У подальшому проводять ревізію ранового каналу із розкриттям лакун і карманів, видаляють згустки крові, сторонні предмети, вільні уламки кісток і зубів. Уламки щелеп, менші за 2 см, рекомендують видаляти, навіть якщо вони зберегли зв’язок із м’якими тканинами. Під час ревізії сліпих поранень необхідно використати всі можливості для видалення снаряда (кулі/осколка), що ранить, оскільки з часом проведення цієї маніпуляції суттєво ускладнюється, а ризик ускладнень (арозивна кровотеча, інфікування) зростає. Водночас видалення стороннього предмета при ВП ЩЛД може виявитися надскладним завданням через особливості анатомії обличчя, можливу девіацію ранового каналу, наявність анатомічних перешкод на шляху до нього. Операції з його видалення можуть бути тривалими, травматичними, пов’язаними з ризиком ушкодження важливих анатомічних структур і виникненням ускладнень у післяопераційному періоді. З огляду на це в літературі існують різні погляди щодо доцільності видалення снарядів, що ранять, із важкодоступних ділянок голови та шиї. Немає одностайної думки з приводу можливої інтоксикації свинцем або нейротоксичності міді, що входять до складу куль та інших елементів ураження [33]. Утім більшість авторів погоджуються, що видалення стороннього предмета показане за наявності викликаного ним больового синдрому, функціональних обмежень, ознак міграції, розвитку інфекційних ускладнень, при його локалізації поблизу великих судин і нервів, у глибоких відділах язика або навкологлотковому просторі (через високий ризик виникнення тяжких флегмон цих ділянок), при локалізації снаряда, що ранить, поблизу глотки, стравоходу, гортані, якщо він утруднює мовлення, дихання, ковтання [22, 40, 47].
Після видалення стороннього предмета його фотографують, вимірюють, заносять дані про форму, розміри, матеріал, з якого виготовлена куля, до медичної документації, а сам снаряд, що ранить, зберігають для подальшої криміналістичної експертизи.
При пораненнях верхньої щелепи проводять ретельну ревізію порожнини носа та її придаткових пазух, решітчастого лабіринту, видаляють всі вільні кісткові уламки, згустки крові, сторонні предмети, за потреби накладають широкий назогаймороанастомоз, вправляють кістки та перегородку носа, проводять його тампонаду, використовуючи тампони з трубками. При багатоуламкових пораненнях НЩ необхідно проводити ревізію тканин дна порожнини рота, шиї, язика, що можуть бути ушкоджені вторинними снарядами (кістковими уламками, фрагментами зубів тощо), що ранять [3, 8, 10].
Після видалення нежиттєздатних ділянок кістки проводять реконструкцію лицевого черепа. Її розпочинають із відновлення оклюзії. Для цього використовують назубне шинування з накладанням міжщелепної гумової тяги. При ВП кісток обличчя рання мобілізація НЩ у переважній більшості випадків недоцільна навіть при застосуванні технік функціонально-стабільного остеосинтезу. Шини утримують і в післяопераційному періоді протягом 3–5 тижнів. А коли їх застосування неможливе — у пацієнтів, які непритомні, в стані психомоторного збудження, із значними пораненнями слизової оболонки порожнини рота, для фіксації переломів застосовують більш жорсткі фіксатори (наприклад, реконструктивні пластини з кутовою стабільністю шурупа), закріплені на ділянках, де посттравматичні зміни кісткової тканини виражені мінімально [1, 20, 24, 34].
Зіставлення уламків проводять під прямим візуальним контролем (відкрита репозиція). На відміну від невогнепальних переломів перевагу надають позаротовим доступам до зони перелому, що забезпечують не лише хорошу візуалізацію, але й можливість ревізії оточуючих м’яких тканин. Використовують доступи через наявні рани, за потреби розширюючи їх з урахуванням естетики обличчя і способів місцево-пластичного закриття дефектів м’яких тканин, що будуть застосовані на завершальних етапах хірургічного втручання. Для закріплення уламків НЩ методом вибору є застосування реконструктивних титанових пластин із бікортикальною фіксацією (діаметр шурупа 2,4 мм) або їх комбінації з монокортикальними пластинами (діаметр шурупа 2,0 мм). Для фіксації кісткових уламків середньої і верхньої третини обличчя застосовують традиційні мініпластини (діаметр шурупа 2 мм, рідше 1,5 мм) або титанові сітки.
Доцільність раннього застосування технік відкритої репозиції і внутрішньої фіксації кісток лицевого черепа при ВП до останнього часу ставилася під сумнів. Автори вказували на те, що значне відшарування окістя при остеосинтезі зменшувало життєздатність уламків і призводило до некрозу та секвестрації значних ділянок кістки, внаслідок дрібноуламкової фрагментації щелеп при високоенергетичних ВП обсяг і якість кістки на ділянці встановлення шурупів виявлялися недостатніми, численні розриви та дефекти шкіри і слизової оболонки ускладнювали ефективне перекриття зони операції, зумовлювали експозицію фіксатора. Ризик остеомієліту при застосуванні традиційних підходів до внутрішньої фіксації при ВП виявлявся дуже значним внаслідок наведених вище патогенетичних особливостей. Автори, спираючись на досвід Другої світової війни, надавали перевагу консервативним методам закріплення уламків або позавогнищевому остеосинтезу з використанням зовнішньоротових апаратів. Серед них найбільшого поширення на теренах Радянського Союзу набули апарати В.Ф. Рудька, Ю.Й. Бернадського, Я.М. Збаража, В.А. Маланчука тощо [1, 8, 10, 35]. Основною проблемою їх застосування виявлялася неможливість точної репозиції фрагментів кістки при її уламкових переломах і переломах із дефектом. Наслідком лікування були тяжкі посттравматичні деформації лицевого черепа, формування несправжніх суглобів і дефектів щелеп, повноцінне усунення яких у віддаленому періоді становило значні проблеми. Певні успіхи у вирішенні цієї проблеми були пов’язані з розробкою компресійно-дистракційних методів лікування травматичних ушкоджень кісток лицевого черепа, нових пристроїв для остеосинтезу та способів їх використання. Втім сьогодні апарати зовнішньої фіксації та компресійно-дистракційні пристрої при лікуванні вогнепальних переломів лицевого черепа практично не застосовують [26, 29, 35, 38]. Удосконалення хірургічної техніки, розробка нових матеріалів і типів фіксаторів, оптимізація антибактеріальної, загальнозміцнюючої терапії в післяопераційному періоді і головним чином впровадження методів безпосередньої або ранньої кісткової пластики при вогнепальних переломах обличчя суттєво збільшили ефективність застосування технік внутрішньої фіксації, зокрема з використанням різних типів титанових пластин. Для профілактики остеомієліту при цьому рекомендують радикальне видалення всіх нежиттєздатних ділянок кістки з подальшим заміщенням дефекту кістковим автотрансплантатом.
Можливість безпосередньої або ранньої кісткової пластики при проведенні первинної хірургічної обробки вогнепальної рани обличчя у пацієнтів із дефектами кісток лицевого черепа доведена в численних дослідженнях і нині розглядається як стандартна процедура. Для заміщення вогнепальних дефектів НЩ методом вибору є гребінь клубової кістки, а при дефектах верхньої щелепи, назоетмоїдального та вилицевого комплексів можуть бути застосовані трансплантати зі склепіння черепа (якщо до цього немає нейрохірургічних протипоказань), нижньої щелепи, ребра, гребеня клубової кістки [22, 26, 32, 38, 39].
Після проведення репозиції та остеосинтезу кісток лицевого черепа, в тому числі з елементами первинної кісткової пластики, проводять ретельне пошарове ушивання ран для адекватного відновлення м’якотканинного покриву кісток обличчя, усунення дефектів шкіри та слизової оболонки. У переважній більшості випадків ВП необхідно ушивати первинним швом під час хірургічної обробки рани, застосовуючи в разі потреби прийоми місцевої пластики для заміщення наявних дефектів (рис. 8). Спочатку шви накладають на слизову оболонку порожнини рота, носа та глотки, забезпечуючи ізоляцію рани від їх інфікованого вмісту. Дефекти слизової оболонки закривають клаптями зі щоки, присінка порожнини рота, твердого піднебіння. Рану м’яких тканин ушивають пошарово, використовуючи вузлові, П-подібні та пластинчасті шви, уникаючи натяжіння тканин з урахуванням косметичних та функціональних особливостей обличчя. За наявності дефектів шкіри можна проводити її мобілізацію, застосовувати місцеві клапті, Z-пластику за Лімбергом. В окремих випадках отримання необхідного обсягу тканин в умовах їх дефіциту може потребувати застосування тканинних експандерів. Тоді до остаточної реконструкції рана заживає вторинним натягом або заміщується вільним шкірним трансплантатом, сполучнотканинним ало- або ксенотрансплантатом. При проникаючих пораненнях зі значним дефектом тканин, який не може бути заміщений при первинному хірургічному втручанні, на рану накладають глухий шов, що з’єднує шкіру зі слизовою оболонкою порожнини рота [1, 3, 14, 20, 34].
-vak/102-1.jpg)
Вогнепальну рану при ушиванні обов’язково дренують на 3–7 днів та призначають антибактеріальну, протизапальну, десенсибілізуючу, загальнозміцнюючу терапію, рідку дієту, багату на протеїни і вітаміни [1, 8].
Проведення первинних реконструкцій скорочує тривалість лікування, але не виключає потреби в повторних ревізіях і корегуючих хірургічних втручаннях, що є скоріше правилом, ніж винятком. Запорукою зменшення кількості хірургічних втручань і підвищення їх ефективності є чітка діагностика, ретельне планування хірургічного втручання та адекватна корекція порушень гомеостазу в післяопераційному періоді. Хоча результати хірургічного лікування ВП на сьогодні є обнадійливими, частота посттравматичних ускладнень і залишкових деформацій є значною навіть при застосуванні ранньої активної хірургічної тактики й наявності організаційного та матеріально-технічного ресурсу для її реалізації в повному обсязі [4, 12, 47, 49].
За даними літератури, ускладнення в післяопераційному періоді виникають у 25–30 % пацієнтів. Найбільшу загрозу для життя становлять шок, гіповолемія, сепсис, пневмонія, формування аневризм, остеомієліт, абсцес мозку, менінгоенцефаліт, арозивні кровотечі, гнильна інфекція, що часто виникає при проникаючих ВП із вузьким рановим каналом. У структурі ускладнень домінують гнійно-запальні процеси, що, за даними авторів, становлять 20–27 %. Їх розвитку сприяє наявність сторонніх предметів у рані, супутніх захворювань (цукровий діабет, ВІЛ-інфекція, туберкульоз), тяжких поєднаних ушкоджень внутрішніх органів і систем, значна крововтрата, зневоднення організму тощо. Залишкові дефекти та деформації кісток обличчя, що супроводжуються порушеннями оклюзії та артикуляції, становлять 5–23,3 % [1, 10, 35, 37, 38].
Внаслідок цього значний відсоток хворих після ВП потребують проведення вторинних хірургічних втручань, протетичної та косметологічної реабілітації. Другий етап хірургічного лікування проводять після покращення загального і локального статусу пораненого, повного відторгнення некротичних мас і завершення гнійно-запальних процесів (не раніше ніж через 1 місяць після поранення). Це дозволяє хірургу точно оцінити характер наявних дефектів і деформацій, спланувати хірургічне втручання, мінімізувавши його ризики, виготовити необхідні апарати, лікувальні пристрої, імплантати з індивідуалізованими параметрами, хірургічні шаблони а також підготовити пацієнта до хірургічного втручання. Окрім усунення кісткових і м’якотканинних дефектів і деформацій (рис. 9), реабілітація пацієнта передбачає відновлення присінка порожнини рота, пластику альвеолярного відростка, встановлення дентальних імплантатів, зубне протезування, виготовлення ектопротезів втрачених ділянок обличчя. За потреби проводять ринопластику, блефаропластику, ортогнатичні операції, застосовують дистракційні методи для нормалізації співвідношення щелеп [3, 18, 22, 39, 47].
-vak/103-1.jpg)
Останніми роками з’явилась велика кількість публікацій, що вказують на доцільність застосування вільних трансплантататів на мікросудинних анастомозах для заміщення великих вогнепальних дефектів та при незадовільних результатах первинної/вторинної реконструкції. І хоча мікрохірургічна техніка є золотим стандартом лікування тяжких щелепно-лицевих травм, її застосування при первинному хірургічному втручанні, на думку більшості авторів, не показане. Мікрохірургічна реконструкція розглядається, переважно як метод хірургічної реабілітації хворого у віддаленому посттравматичному періоді [18, 22, 26, 35, 38, 43].
Таким чином, поранення ЩЛД, завдані сучасною вогнепальною зброєю, характеризуються значною тяжкістю, високим ризиком ускладнень у найближчому та віддаленому періоді і становлять значні складності для лікування. Оптимальні строки надання медичної допомоги та її обсяг при ВП, хірургічна тактика при різних типах ушкоджень сьогодні є предметом дискусії. Водночас досвід останніх десятиліть свідчить, що найкращі естетичні та функціональні результати можуть бути досягнуті при застосуванні активної хірургічної тактики і ранньої реконструкції твердих і м’яких тканин обличчя. Цей підхід передбачає якісну передопераційну діагностику, планування хірургічного втручання на основі мультидисциплінарного підходу та реалізується в умовах спеціалізованих багатопрофільних клінік і травматологічних центрів. Отже, скорочення строків перебування постраждалого на попередніх етапах евакуації є важливим елементом надання адекватної медичної допомоги в повному обсязі.
Список литературы
1. Александров Н.М. Особенности огнестрельных ранений челюстно-лицевой области // Военная стоматология: Учебник. — Л., 1997. — 286 с.
2. Аржанцев П.З. Специализированная медицинская помощь челюстно-лицевым раненым // Воен.-мед. журн. — 1980. — № 12. — С. 23-26.
3. Афанасьев В.В., Останин А.А. Военная стоматология и челюстно-лицевая хірургія: Учебное пособие. — М.: ГЭОТАР-Медиа, 2009. — 240 с.
4. Богатов В.В., Голиков Д.И., Клестова Е.Л., Насонова М.В. Огнестрельные ранения челюстно-лицевой области // Верхневолжский медицинский журнал. — 2011. — Т. 9, Вып. 4.
5. Гирголав С.С. Огнестрельная рана. — Л., 1956. — 331 с.
6. Ефименко H.A., Гуманенко Е.К. и др. Хирургическая помощь раненым в вооруженном конфликте: организация и содержание специализированной хирургической помощи // Воен.-мед. журн. — 1999. — № 10. — С. 30-36.
7. Лукьяненко A.B. Огнестрельные ранения лица. — СПб., 1996. — 181 с.
8. Маланчук В.О., Логвіненко І.П., Маланчук Т.О. та ін. Хірургічна стоматологія та щелепно-лицева хірургія; у 2 т. — К.: ЛОГОС, 2011.— Т. 2. — 606 с.
9. Опыт советской медицины в Великой Отечественной войне 1941–1945 г. — М., 1952. — Т. 6. Огнестрельные ранения и повреждения лица и челюстей. — 400 с.
10. Швырков М.Б., Буренков Г.И., Деменков Д.Р. Огнестрельные ранения лица, ЛОР-органов и шеи: Рук-во для врачей. — М.: Медицина, 2001. — 400 с.
11. Bakir A., Emiz C.T., Umur S., Aydin V., Orun F.T. High-Velocity Gunshot Wounds to the Head: Analysis of 135 Patients // Neurol. Med. Chir. — 2005. — Vol. 45. — Р. 281-287.
12. Behnia H., Motamedi M.H. Reconstruction and rehabilitation of short-range, high-velocity gunshot injury to the lower face: a case report // J. Craniomaxillofac. Surg. — 1997. — Vol. 25(4). — Р. 220-7.
13. Bhatnagar M.K., Smith G.S. Trauma in the Afghan guerilla war-Effect of lack of access to care Surgery // J. Trauma. — 1989. — Vol. 105. — Р. 699.
14. Breeze J., Bryant D. Current concepts in the epidemiology and management of battlefield head, face and neck trauma // J. R. Army Med. Corps. — 2009. — Vol. 155(4). — Р. 274-8.
15. Bowyer G.W., Rossiter N.D. Management of gunshot wounds of limbs // J. Bone Joint. Surg. — 1997. — Vol. 79-B. — Р. 1031-1036.
16. Cohen M.A., Shakenovsky B.N., Smith I. Low velocity hand-gun injuries of the maxillofacial region // J. Maxillofac. Surg. — 1986. — Vol. 14. — Р. 26-33.
17. Cunninghum L., Hough R., Ford J. Firearm injuries to the maxillofacial region: an overview of correct thoughts regarding demographics, patho-physiology and management //J. Oral. Maxillofac. Surg. — 2003. — Vol. 65. — Р. 932-942.
18. Denny A.D., Sanger J.R., Matloub H.S., Yousif N.J. Self-inflicted midline facial gunshot wounds: the case for a combined craniofacial and microvascular team approach // Ann. Plast. Surg. — 1992. — Vol. 29. — Р. 564-570.
19. Dolin J., Scalea T., Mannor L., Sclafani S., Trooskin S. The management of gunshot wounds to the face // J. Trauma. — 1992. — Vol. 33. — Р. 508-514.
20. Demetriades D., Chahwan S., Gomez H., Falabella A., Velmahos G., Yamashita D. Initial evaluation and management of gunshot wounds to the face // J. Trauma. — 1998. — Vol. 45. — Р. 39-41.
21. Doctor V.S., Farwell D.G. Gunshot wounds to the head and neck // Curr. Opin. Otolaryngol. Head. Neck. Surg. — 2007. — Vol. 15(4). — Р. 213-8.
22. Futran N.D., Farwell D.G., Smith R.B., Johnson P.E., Funk G.F. Definitive management of severe facial trauma utilizing free tissue transfer // Otolaryngol. Head. Neck. Surg. — 2005. — Vol. 132. — Р. 75-85.
23. Gibbons A.J., Patton D.W. Ballistic injuries of the face and mouth in war and civil conflict // Dent. Update. — 2003. — Vol. 30. — Р. 272-278.
24. Glapa M., Kourie J.F., Doll D., Degiannis E. Early management of gunshot injuries to the face in civilian practice // World J. Surg. — 2007. — Vol. 31. — Р. 2104-2110.
25. Gofrit O.N., Kovalski N., Leibovici D., Shemer J., O’Hana A., Shapira S.C. Accurate anatomical location of war injuries: analysis of the Lebanon war fatal casualties and the proposition of new principles for the design of military personal armour system // Injury. — 1996. — Vol. 27. — Р. 577-581.
26. Gruss J.S., Antonyshyn O., Phillips J.H. Early definitive bone and soft-tissue reconstruction of major gunshot wounds of the face // Plast. Reconstr. Surg. — 1991. — Vol. 87. — Р. 436-450.
27. Hollier L., Grantcharova E.P., Kattash M. Facial gunshot wounds: a 4-year experience // J. Oral. Maxillofac. Surg. — 2001. — Vol. 59(3). — Р. 277-82.
28. Johnson J.W., Johnson D.D., Jenkins D., Dickinson E., Reilly P. Close to the vest. Body armor changes the face of penetrating injuries // JEMS. — 2000. — Vol. 25. — Р. 32-41.
29. Kaufman Y., Cole P., Hollier L.H. Facial gunshot wounds: trends in management // Craniomaxillofac Trauma Reconstr. — 2009. — Vol. 2(2). — Р. 85-90.
30. Kihtir T., Ivatury R.R., Simon R.J., Nassoura Z., Leban S. Early management of civilian gunshot wounds to the face // J. Trauma. — 1993. — Vol. 35. — Р. 569-575.
31. Lakstein D., Blumenfeld A. Israeli Army casualties in the –second Palestinian uprising // Mil. Med. — 2005. — Vol. 170. — Р. 427-430.
32. McLean J.N., Moore C.E., Yellin S.A. Gunshot wounds to the face-acute management // Facial. Plast. Surg. — 2005. — Vol. 21. — Р. 191-198.
33. McQuiter J.l., Rothenberg S.J., Dinkins G.A., Manalo M., Kondrashov V., Todd A.C. The effect of retained bullets on body lead burden // J. Trauma. — 2001. — Vol. 50. — Р. 892-899.
34. Motamedi M.H. Primary management of maxillofacial hard and soft tissue gunshot and shrapnel injuries // J. Oral. Maxillofac. Surg. — 2003. — Vol. 61(12). — Р. 1390-8.
35. Motamedi М. Management of firearm injuries to the facial skeleton: Outcomes from early primary intervention // J. Emerg. Trauma Shock. — 2011. — Vol. 4(2). — Р. 212-216.
36. Oehmichen M., Messiner C., Koing H.G. Brain injury after gunshot wounding: morphometric analysis of cell destruction caused by temporary cavitations // J. Neurotrauma. — 2000. — Vol. 17. — Р. 155.
37. Ordog G.J., Sheppard G.F., Wasserberger J.S., Balasubramanium S., Shoemaker W.C. Infection in minor gunshot wounds // J. Trauma. — 1993. — Vol. 34. — Р. 358-365.
38. Peled М., Leiser Y., Emodi O., Krausz A. Treatment Protocol for High Velocity // High. Energy Gunshot Injuries to the Face Craniomaxillofac. Trauma Reconstr. — 2012. — Vol. 5(1). — Р. 31-40.
39. Rana M., Warraich R., Rashad A., von See C., Channar K.A. Stoetzer M. Management of comminuted but continuous mandible defects after gunshot injuries // Injury. — 2012.
40. Sansare К., Khanna V., Karjodkar F. The role of maxillofacial radiologists in gunshot injuries: a hypothesized missile trajectory in two case reports // Dentomaxillofac. Radiol. — 2011. — Vol. 40(1). — Р. 53-59.
41. Siberchicot F., Pinsolle J., Majoufre C., Ballanger A., Gomez D., Caix P. Gunshot injuries of the face. Analysis of 165 cases and reevaluation of the primary treatment // Ann. Chir. Plast. Esthet. — 1998. — Vol. 43. — Р. 132-140.
42. Shvyrkov M.B., Yanushevich O.O. Facial gunshot wound debridement: debridement of facial soft tissue gunshot wounds // J. Craniomaxillofac. Surg. — 2013. — Vol. 41(1). — Р. 8-16.
43. Tan Y.H., Zhou S.X., Liu Y.Q., Liu B.L., Li Z.G. Small vessel pathology and anastomosis following maxillofacial firearm wound: an experimental study // J. Oral. Maxillofacial. Surg. — 1991. — Vol. 49. — Р. 348.
44. Tan Y., Zbou S., Jiang H. Biomechanical changes in the head associated with penetrating injuries of the maxilla and mandible an experimental investigation // J. Oral. Maxillofac. Surg. — 2002. — Vol. 60. — Р. 552-6.
45. Vayvada H., Menderes A., Yilmaz M., Mola F., Kzlkaya A., Atabey A. Management of close-range, high-energy shotgun and rifle wounds to the face // J. Craniofac. Surg. — 2005. — Vol. 16. — Р. 794-804.
46. Walker R.V., Frame J.W. Civilian maxilo facial gunshot injuries // Int. J. Oral. Surg. — 1984. — Vol. 13. — Р. 263-77.
47. Williams C.N., Cohen M., Schultz R.C. Immediate and long-term management of gunshot wounds to the lower face // Plast. Reconstr. Surg. — 1988. — Vol. 82. — Р. 433-439.
48. Yetiser S., Kahramanyol M. High-velocity gunshot wounds to the head and neck: a review of wound ballistics // Mil. Med. — 1998. — Vol. 163. — Р. 346-351.
49. Yuksel F., Celikoz B., Ergun O., Peker F., Acikel C., Ebrinc S. Management of maxillofacial problems in self-inflicted rifle wounds // Ann. Plast. Surg. — 2004. — Vol. 53(2). — P. 111-7.

-vak/95-1.jpg)
-vak/96-1.jpg)
-vak/97-1.jpg)
-vak/99-1.jpg)
-vak/100-1.jpg)
-vak/102-1.jpg)
-vak/103-1.jpg)