Международный эндокринологический журнал 7 (71) 2015
Вернуться к номеру
По материалам клинических рекомендаций по диагностике и лечению заболеваний щитовидной железы во время беременности и в послеродовом периоде Американской тиреоидной ассоциации
Авторы: Фадеев В.В. - ФГБУ «Эндокринологический научный центр» Минздравсоцразвития России, г. Москва
Рубрики: Эндокринология
Разделы: Клинические исследования
Версия для печати
Статья опубликована на с. 77-87
В середине 2011 года вышли новые рекомендации Американской тиреоидной ассоциации по диагностике и лечению заболеваний щитовидной железы (ЩЖ) во время беременности и в послеродовом периоде (Stagnaro-Green A., Abalovich M., Alexander E. et al. Guidelines of the American thyroid association the diagnosis and management of thyroid disease during pregnancy and postpartum // Thyroid. — 2011. — № 21. — Р. 1081-1125).
Эти рекомендации давно ожидались, хотя прошлые рекомендации Endocrine Society от 2008 г. вряд ли можно назвать сильно устаревшими. Патология щитовидной железы во время беременности изучена недостаточно, что, очевидно, связано с этическими ограничениями на проведение исследований с участием беременных женщин. Многие положения этих рекомендаций достаточно спорны и будут обсуждаться ниже.
В этой статье приведен собственный перевод этих рекомендаций и даны некоторые комментарии к ним. Сам перевод рекомендаций выполнен не дословно, а адаптирован терминологически для лучшего понимания российскими эндокринологами.
1. Оценка функции щитовидной железы
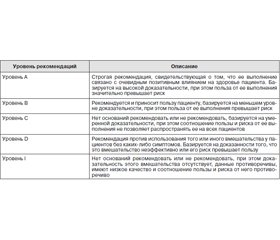
Рекомендация 1
Необходимо использовать триместр-специфические референсные диапазоны для уровня тиреотропного гормона (ТТГ), которые разработаны на популяции с нормальным уровнем потребления йода.
Уровень В.
Рекомендация 2
При отсутствии в лаборатории триместр-специфических референсных диапазонов для уровня ТТГ рекомендуется использовать следующие: I триместр — 0,1–2,5 мЕд/л, II триместр — 0,2–3 мЕд/л, III триместр — 0,3–3 мЕд/л.
Уровень I.
Комментарий. Пожалуй, самая дискуссионная рекомендация, которая на самом деле обсуждается уже достаточно давно. Проблема состоит в том, что она входит в некоторое противоречие с 8-й рекомендацией. Возникает закономерный вопрос о том, для чего утверждать новые референсные диапазоны, если после этого не даются четкие рекомендации о назначении заместительной терапии. Хотя 9-я рекомендация отчасти выходит из этого положения. Обратите внимание на то, что этой рекомендации присвоен лишь уровень I.
Рекомендация 3
Оптимальным методом определения уровня свободного тироксина (св. Т4) во время беременности является жидкостная хроматография — тандем-масс-спектрометрия (LC/MS/MS).
Уровень А.
Рекомендация 4
Если определение уровня св. Т4 с помощью LC/MS/MS невозможно, это рекомендуется делать с использованием доступных методик, принимая во внимание их недостатки. Уровень ТТГ является более надежным тестом для оценки функции ЩЖ во время беременности по сравнению с любыми методами определения уровня св. Т4.
Уровень А.
Рекомендация 5
В связи со значительной вариабельностью результатов определения св. Т4 с помощью разных методов необходима разработка метод-специфических и триместр-специфических референсных диапазонов для уровня св. Т4.
Уровень В.
Комментарий. Ситуация с определением во время беременности уровня св. Т4, как известно, еще более проблемна, чем с определением ТТГ, что и отражают рекомендации 3–5. Совершенно очевидно, что масс-спектрометрия для клиницистов практически недоступна. Если же говорить о привычных иммунометрических методах определения св. Т4, то в общем и целом можно сказать, что большинство из них будет занижать реальный уровень св. Т4 у женщины, при этом степень такого занижения будет прогрессивно увеличиваться по мере увеличения сроков беременности. В итоге именно это может привести к так называемой изолированной гестационной гипотироксинемии, о которой будет сказано ниже. Опять же подчеркивается, что как вне, так и во время беременности уровню ТТГ нужно доверять больше, чем уровню св. Т4.
2. Беременность и гипотиреоз
Рекомендация 6
При явном гипотиреозе во время беременности необходимо лечение. Явным гипотиреозом следует считать ситуацию, когда у женщин уровень ТТГ превышает триместр-специфические референсные диапазоны и определяется сниженный уровень св. Т4 или же когда уровень ТТГ превышает 10 мЕд/л независимо от уровня св. Т4.
Уровень А.
Рекомендация 7
Изолированная гипотироксинемия во время беременности лечения не требует.
Уровень С.
Комментарий. Изолированная гестационная гипотироксинемия — это ситуация, когда у пациентки определяется сниженный уровень св. Т4 при нормальном ТТГ. Это связано с несовершенством рутинных методов определения св. Т4. На фоне прогрессирующего увеличения уровня тироксинсвязывающего глобулина по мере увеличения срока беременности будет происходить постепенное искусственное занижение реального уровня св. Т4, который в ряде случаев может оказаться ниже референсного (обычно около 11 пмоль/л). Такая ситуация нередко вызывает волнение как пациента, так и врача. Как указано, назначения заместительной терапии в этой ситуации не требуется.
Рекомендация 8
Субклинический гипотиреоз ассоциирован с неблагоприятными исходами как для матери, так и для плода. Тем не менее в связи с отсутствием результатов рандомизированных контролируемых исследований на сегодняшний день недостаточно доказательств для того, чтобы рекомендовать или не рекомендовать всем пациенткам назначение терапии левотироксином (L-T4) при субклиническом гипотиреозе и отсутствии циркулирующих антител к ЩЖ.
Уровень I.
Комментарий. В общем и целом достаточно логично — у гипотиреоза должно быть то, что называется материальным субстратом, то есть аутоиммунный тиреоидит как его основная причина. Если в ЩЖ нет никаких изменений по данным ультразвукового исследования (УЗИ) и нет циркулирующих антител к тиреоидной пероксидазе (АТ-ТПО), то с чем связано повышение уровня ТТГ? С другой стороны, как быть с предложенными выше новыми референсными диапазонами, в соответствии с которыми субклинический гипотиреоз необходимо диагностировать при ТТГ, превышающем 2,5 мЕд/л? К сожалению, это противоречие пока неразрешимо, и практическим врачам сложно дать более конкретные рекомендации. Следует заметить, что клиницисты при диагностике заболеваний ЩЖ во время беременности целиком зависимы от качества работы гормональной лаборатории.
Рекомендация 9
Женщинам с субклиническим гипотиреозом при наличии циркулирующих АТ-ТПО показана заместительная терапия L-T4.
Уровень В.
Рекомендация 10
Рекомендованным методом лечения гипотиреоза во время беременности является назначение таблетированных препаратов L-T4. Настоятельно не рекомендуется использовать какие-либо другие препараты, такие как L-T3 или экстракты ЩЖ.
Уровень А.
Рекомендация 11
Целью назначения L-T4 является нормализация уровня ТТГ у матери соответственно триместр-специфическим референсным диапазонам (0,1–2,5 мЕд/л в I триместре, 0,2–2 мЕд/л во II триместре и 0,3–3 мЕд/л в III триместре).
Уровень А.
Рекомендация 12
Если женщине с субклиническим гипотиреозом исходно не была назначена заместительная терапия, необходимо динамическое наблюдение с целью выявления прогрессирования гипотиреоза до явного. Для этого проводится определение уровня ТТГ и св. Т4 каждые 4 нед. на сроке до 16–20-й недели и хотя бы один раз между 26-й и 32-й неделей. Такой подход не изучался в проспективных исследованиях.
Уровень I.
Комментарий. На мой взгляд, эта рекомендация звучит несколько зловеще — возникает ощущение, что проще эту заместительную терапию назначить, а не кропотливо и подозрительно заниматься изучением функции ЩЖ в динамике. Наряду с частыми визитами к эндокринологу и информацией о гипотиреозе, почерпнутой из Интернета, это не может не отразиться на психологическом состоянии пациентки.
Рекомендация 13
Если пациентка уже получает заместительную терапию по поводу гипотиреоза, при наступлении беременности ей необходимо сразу увеличить дозу L-T4 на 25–30 % уже при задержке менструального цикла или при положительном домашнем тесте по тест-полоске. Фактически такое повышение дозы соответствует приему девяти суточных доз L-T4 в неделю (29% повышение).
Уровень В.
Рекомендация 14
Степень увеличения дозы L-T4, которая во время беременности обеспечит поддержание нормального уровня ТТГ, значительно индивидуально варьирует: одним женщинам достаточно добавить всего 10–20 %, тогда как другим может понадобиться 80% увеличение дозы. Это может зависеть от этиологии гипотиреоза, а также от уровня ТТГ до наступления беременности.
Уровень А.
Рекомендация 15
Пациенткам с гипотиреозом, которые уже получают заместительную терапию и планируют беременность, до зачатия необходимо оптимизировать заместительную терапию таким образом, чтобы уровень ТТГ был меньше 2,5 мЕд/л. Низконормальный уровень ТТГ до зачатия снижает риск его повышения в I триместре беременности.
Уровень В.
Комментарий. Интересно, что этой рекомендации присвоен уровень В, хотя налицо ее явное противоречие предшествующим. Возникает вопрос: почему если у пациенток с уже диагностированным гипотиреозом на фоне терапии L-T4 нужно добиваться уровня ТТГ менее 2,5 мЕд/л (с уровнем доказательности В!), тогда как если гипотиреоз еще вроде как не диагностирован (хотя и на это есть рекомендация 2) и женщина не получает L-T4, то нет веских оснований снижать ТТГ, то есть вообще назначать L-T4, если он находится в пределах 2,5–4 мЕд/л (см. рекомендацию 8)? То есть очевиден двойной стандарт: если уж назначили, то снижайте ТТГ ниже 2,5 мЕд/л, но веских оснований для назначения L-T4 при ТТГ больше 2,5 мЕд/л вроде бы как нет. В качестве спасительной соломинки предлагается носительство АТ-ТПО (рекомендация 9). Практические врачи, конечно, предпочитают большую ясность, но, увы, в этом вопросе ее нет и в международных рекомендациях.
Рекомендация 16
У женщин с гипотиреозом, получающих заместительную терапию L-T4, уровень ТТГ рекомендуется определять 1 раз в 4 недели в первой половине беременности, поскольку именно в это время чаще всего требуется изменение дозы препарата.
Уровень В.
Рекомендация 17
У женщин с гипотиреозом, получающих заместительную терапию L-T4, уровень ТТГ между 26-й и 32-й неделей беременности необходимо оценить как минимум однократно.
Уровень I.
Рекомендация 18
После родов доза L-Т должна быть уменьшена до той, которую пациентка принимала до беременности. Уровень ТТГ нужно дополнительно определить через 6 недель после родов.
Уровень В.
Рекомендация 19
В процессе лечения пациенток с адекватно компенсируемым гипотиреозом нет необходимости проводить какие-либо другие исследования (такие, как динамическое УЗИ плода, антенатальные тесты и/или определение каких-либо показателей в пуповинной крови), если для них нет своих дополнительных показаний.
Уровень А.
Рекомендация 20
У женщин с эутиреозом, которые не получают L-T4, при носительстве антител к ЩЖ необходим мониторинг ее функции с определением уровня ТТГ каждые 4 недели в первой половине беременности и хотя бы 1 раз между 26-й и 32-й неделей.
Уровень В.
Рекомендация 21
Отдельные рандомизированные клинические исследования продемонстрировали снижение вероятности развития послеродового тиреоидита у женщин-носительниц АТ-ТПО на фоне терапии препаратами селена. В дальнейшем не было выполнено работ, которые подтвердили или опровергли бы эти данные. В настоящее время терапия препаратами селена беременным женщинам с циркулирующими АТ-ТПО не рекомендуется.
Уровень С.
3. Беременность и тиреотоксикоз
Рекомендация 22
При выявлении подавленного уровня ТТГ в I триместре (менее 0,1 мЕд/л) у всех пациенток необходимо определить св. Т4; оценка уровня общего трийодтиронина и уровня антител к рецептору ТТГ (АТ-рТТГ) может помочь в дифференциальной диагностике гипертиреоза.
Уровень В.
Рекомендация 23
Достаточных аргументов в пользу того, чтобы рекомендовать или не рекомендовать УЗИ ЩЖ для дифференциальной диагностики гипертиреоза во время беременности, нет.
Уровень I.
Комментарий. В общем и целом с этим нельзя не согласиться, поскольку УЗИ вряд ли окажется решающим методом дифференциальной диагностики гестационного физиологического гипертиреоза и болезни Грейвса (БГ). В США к показаниям к УЗИ относятся не так легкомысленно, как в Европе и особенно в нашей стране.
Рекомендация 24
Сканирование с радиоактивным йодом или оценка захвата радиоактивного йода во время беременности проводиться не должны.
Уровень D.
Рекомендация 25
Достаточными при гестационном транзиторном гипертиреозе и рвоте беременных являются поддерживающие мероприятия, предотвращение дегидратации и, при необходимости, госпитализация.
Уровень А.
Рекомендация 26
Тиреостатические препараты при транзиторном гестационном гипертиреозе не рекомендуются.
Уровень D.
Рекомендация 27
У женщин с предсуществующим тиреотоксикозом до планирования беременности необходимо добиться эутиреоидного состояния.
Уровень А.
Комментарий. Рекомендации в явном виде не указывают на то, что если женщина с БГ планирует беременность в самое ближайшее время, ей показано радикальное лечение. То есть 27-ю рекомендацию можно расценить как допускающую возможность достижения эутиреоза на фоне приема тиреостатиков и планирования беременности на их фоне. На практике, да и в некоторых публикациях иногда встречаются подобные рекомендации, но к ним автор этой статьи относится крайне негативно. Действительно, если беременность наступила на фоне БГ, пациентке показана тиреостатическая терапия, которая будет описана ниже. Но, на мой взгляд, это не следует воспринимать с обратной стороны. Планировать беременность на фоне тиреостатиков означает сознательно идти на повышенный риск как для матери, так и для плода, при этом хорошие в общем и целом результаты лечения БГ во время беременности тиреостатиками эйфорию вызывать не должны. Следует помнить, что реальные отдаленные результаты такой терапии нам, по большому счету, не известны. Кроме того, тиреотоксикоз в любой ситуации должен восприниматься как состояние, которое имеющимися в нашем распоряжении средствами корригируется не вполне надежно. Наконец, существует правило, согласно которому назначения любых препаратов во время беременности необходимо максимально избегать (L-T4 к ним не относится, поскольку это точная копия эндогенного гормона). Ну и совсем, наконец, консервативную терапию БГ в целом следует рассматривать как малоэффективную, с вероятностью истинной ремиссии заболевания только примерно в 25 % случаев, при этом вероятность рецидива тиреотоксикоза в послеродовом периоде у женщины с ремиссией БГ в анамнезе очень высока. В этой связи большего смысла в планировании беременности на фоне приема тиреостатиков, чем некое «жаление» пациентки, которое, как водится, оборачивается ей же самой во вред, на мой взгляд, нет. В реальной клинической практике возникают разные жизненные ситуации, но, так или иначе, лучше руководствоваться правилом, согласно которому планирование беременности, особенно с использованием вспомогательных репродуктивных технологий (ВРТ), является показанием к радикальному лечению БГ, к которому в итоге приходит не менее 80 % от общего числа пациенток с этим заболеванием.
Рекомендация 28
Пропилтиоурацил (ПТУ) является предпочтительным препаратом для лечения гипертиреоза в I триместре беременности. Если беременность наступила на фоне приема тиамазола, пациентку целесообразно перевести на прием ПТУ. По завершении I триместра ее снова рекомендуется перевести на тиамазол.
Уровень I.
Комментарий. Это еще одна рекомендация, вызвавшая наибольшие дискуссии. Такой оборот ситуация приобрела из-за того, что в США, где традиционно более широко использовался ПТУ (по сравнению с тиамазолом, более популярным в Европе), при анализе баз данных побочных эффектов было показано, что ПТУ несколько чаще, чем тиамазол, вызывает токсический гепатит. В общем это было известно и раньше, при этом «несколько чаще» — это все равно очень редко. Тем не менее эта публикация и ее обсуждение привели к охлаждению отношения к ПТУ. С другой стороны, ПТУ, который хуже проникает через биологические барьеры, традиционно рекомендуется в качестве препарата выбора в лечении тиреотоксикоза во время беременности, хотя клинических исследований, которые бы показали в этой ситуации его преимущества перед тиамазолом, не существует. В результате мы получаем некий микст этих двух позиций: для I триместра рекомендован ПТУ, который хуже проникает через плаценту, дальше же рекомендован тиамазол, который менее гепатотоксичен. Противоречий сразу несколько. Во-первых, собственная ЩЖ у плода начинает работать в 16–18 нед., то есть уже во II триместре. В этой связи для чего рекомендовать ПТУ на то время, когда у плода еще нечего блокировать? Тогда как переход на тиамазол рекомендован как раз тогда, когда и стоит опасаться гипотиреоза у самого плода. Во-вторых, подавляющее большинство женщин обращаются к врачу ближе к концу I триместра. Если в этой ситуации выявляется тиреотоксикоз, то, согласно 28-й рекомендации, ПТУ в большинстве случаев нужно будет назначить не более чем на 2–3-й нед., после чего перейти на тиамазол. Есть ли в этом смысл? Наконец, каких-либо клинических исследований, хоть как-то подтверждающих такой подход, нет. В связи с этим рекомендация получила уровень I, которому она в полной мере соответствует, поскольку отражает только личное мнение экспертов, с которым мы имеем право не во всем соглашаться.
Рекомендация 29
Режим комбинации L-T4 и тиреостатиков («блокируй и замещай») во время беременности использоваться не должен, за исключением редких случаев гипертиреоза у плода.
Уровень D.
Комментарий. Имеются в виду редкие случаи, когда вследствие трансплацентарного переноса материнских стимулирующих антител у плода развивается гипертиреоз. Точная диагностика такого состояния значительно осложнена. В этом случае женщине назначается относительно большая доза тиреостатика, требующая для нее заместительной терапии («блокируй и замещай»). Тиреостатик при таком подходе будет блокировать ЩЖ как у матери, так и у плода. Как в этой ситуации и на основании чего подбирать дозу тиреостатика, остается непонятным. Спасает только большая редкость такого осложнения.
Рекомендация 30
У женщин, получающих тиреостатическую терапию во время беременности, уровень св. Т4 и ТТГ нужно определять примерно 1 раз в 2–6 нед. Целью является поддержание уровня св. Т4 несколько выше нормального референсного диапазона.
Уровень В.
Комментарий. Вопрос возникает только в отношении того, зачем так часто определять уровень ТТГ — очевидно, что при таком подходе, когда св. Т4 поддерживается несколько выше нормы, ТТГ будет определяться все время как подавленный.
Рекомендация 31
Тиреоидэктомия во время беременности показана редко. Если в ней возникает необходимость, ее наиболее оптимально проводить во II триместре.
Уровень А.
Комментарий. С трудом себе представляю показания для тиреоидэктомии по поводу БГ во время беременности. Невозможность контролировать тиреотоксикоз сюда подойдет вряд ли, поскольку проводить тиреоидэктомию, особенно во время беременности, нужно только в эутиреоидном состоянии, достигнутом на фоне тиреостатиков. Если же это эутиреоидное состояние достигнуто, ничто не мешает продолжить прием тиреостатиков до конца беременности.
Рекомендация 32
У пациенток с БГ, в том числе и в анамнезе, на 20–24-й неделе беременности показано определение уровня АТ-рТТГ.
Уровень В.
Рекомендация 33
Ультразвуковое исследование плода показано в ситуации, когда у женщины имеет место неконтролируемый тиреотоксикоз и/или высокий уровень АТ-рТТГ (повышен более чем в 3 раза). Необходима консультация опытного специалиста в области перинатальной медицины. Мониторинг может подразумевать УЗИ с оценкой частоты сердечных сокращений плода, его размеров, объема амниотической жидкости и выявление зоба.
Уровень I.
Рекомендация 34
Кордоцентез можно использовать в крайне редких случаях, например когда у плода определяется зоб и при этом мать принимает тиреостатики; в этом случае нужно решить, что у плода — гипер- или гипотиреоз.
Уровень I.
Рекомендация 35
Тиамазол в дозе до 20–30 мг в день безопасен как для кормящей матери, так и для ребенка. ПТУ в дозе до 300 мг в день является препаратом второго выбора, поскольку обладает большей гепатотоксичностью. При грудном вскармливании дозу тиреостатика необходимо разбивать на несколько приемов.
Уровень А.
4. Беременность и йодная профилактика
Рекомендация 36
Все беременные и кормящие женщины должны потреблять как минимум 250 мкг йода в день.
Уровень А.
Рекомендация 37
С целью достижения суммарного суточного потребления йода 250 мкг всем женщинам, проживающим в Северной Америке, которые планируют беременность, беременны или осуществляют грудное вскармливание, целесообразен дополнительный прием 150 мкг йода. Оптимально назначать йод в виде йодида калия, поскольку в келпе и других формах водорослей содержание йода значительно варьирует.
Уровень В.
Рекомендация 38
В других регионах стратегия йодной профилактики при беременности, ее планировании и грудном вскармливании должна определяться в зависимости от местного уровня потребления йода в популяции и от доступности йодированной соли.
Уровень А.
Рекомендация 39
Поступления фармакологических доз йода во время беременности лучше избегать, за исключением ситуации подготовки пациенток с БГ к тиреоидэктомии. Клиницисты должны соизмерить риск и пользу от применения препаратов или диагностикумов, содержащих большие дозы йода.
Уровень С.
Рекомендация 40
Регулярного поступления йода в количестве, превышающем 500–1100 мкг в день, необходимо избегать вследствие потенциального риска развития гипотиреоза у плода.
Уровень С.
5. Самопроизвольное прерывание беременности, преждевременные роды и антитела к щитовидной железе
Рекомендация 41
На сегодняшний день недостаточно данных, позволяющих рекомендовать или не рекомендовать скрининговое определение уровня антител к ЩЖ у всех беременных в I триместре.
Уровень I.
Рекомендация 42
На сегодняшний день недостаточно данных, позволяющих рекомендовать или не рекомендовать скрининговое определение антител к ЩЖ железы или назначение L-T4 либо иммуноглобулина женщинам с нормальной функцией ЩЖ при спорадическом или привычном невынашивании беременности или женщинам, которым проводится экстракорпоральное оплодотворение (ЭКО).
Уровень I.
Рекомендация 43
На сегодняшний день недостаточно данных, позволяющих рекомендовать или не рекомендовать терапию L-Т4 во время беременности носительницам АТ-ТПО при отсутствии нарушений функции ЩЖ.
Уровень I.
Рекомендация 44
На сегодняшний день недостаточно данных, позволяющих рекомендовать или не рекомендовать терапию L-Т4 во время беременности носительницам АТ-ТПО при отсутствии нарушений функции ЩЖ в случае планирования использования ВРТ.
Уровень I.
Рекомендация 45
На сегодняшний день недостаточно данных проведения скрининга на АТ-ТПО, а также назначения терапии L-Т4 во время беременности носительницам АТ-ТПО при отсутствии нарушений функции ЩЖ с целью предотвращения преждевременных родов.
Уровень I.
Комментарий. Все пять рекомендаций этого раздела звучат очень похоже, и все имеют уровень I. По большому счету, этого раздела в документе безболезненно могло бы и не быть, поскольку он, по сути, лишь указывает, какие именно попытки предпринимались с целью снижения вероятности самопроизвольного прерывания беременности, которое ассоциировано с аутоиммунным тиреоидитом, но, видимо, не с гипотиреозом как таковым. В результате, как это следует и из представленных рекомендаций, нет веских аргументов ни за, ни против, то есть результаты имеющихся исследований противоречивы.
6. Узловой зоб и рак щитовидной железы
Рекомендация 46
Оптимальная диагностическая стратегия при узловом зобе во время беременности должна базироваться на стратификации риска. Всем женщинам нужно провести изучение анамнеза и физикальное обследование, определение ТТГ и УЗИ ЩЖ.
Уровень А.
Рекомендация 47
Ценность определения уровня кальцитонина при узловом зобе во время беременности неизвестна.
Уровень I.
Рекомендация 48
Пункционная биопсия ЩЖ или лимфоузлов во время беременности не несет дополнительного риска.
Уровень А.
Рекомендация 49
Узловой зоб, впервые выявленный во время беременности, является основанием для проведения тонкоигольной аспирационной биопсии (ТАБ) ЩЖ в соответствии с рекомендациями по диагностике и лечению узлового зоба Американской тиреоидной ассоциации 2009 г. ТАБ по желанию пациентки может быть отложена до послеоперационного периода.
Уровень I.
Рекомендация 50
Радионуклидные исследования во время беременности противопоказаны. Случайное, непреднамеренное назначение пациентке радиоактивного йода на сроке до 12 нед. беременности не приводит к разрушению ЩЖ у плода.
Уровень А.
Рекомендация 51
Поскольку прогноз для женщин с высокодифференцированным раком ЩЖ (ВДРЩЖ), выявленным во время беременности, но не леченным, аналогичен таковому для небеременных, хирургическое лечение ВДРЩЖ в большинстве случаев может быть отложено до послеродового периода.
Уровень В.
Комментарий. Аналогичная рекомендация с теми или иными вариациями в формулировке уже неоднократно приводилась как в последних рекомендациях по раку, так и в предшествующей версии этих рекомендаций от 2007 г. В данном случае ей присвоен достаточно высокий уровень В. Интересно, что в данном случае апелляция идет не к достаточно немногочисленным ретроспективным исследованиям, сравнивающим прогноз для пациенток, оперированных и не оперированных во время беременности. В первую очередь предложенная формулировка обозначает, что беременность сама по себе не способствует прогрессированию ВДРЩЖ, который развивается по своим законам, так же, как вне беременности. Дальше следует утверждение, что, как правило (в большинстве случаев, generally), операция может быть отложена до послеродового периода, поскольку как во время беременности, так вне ее перенос операции на тот срок, который пройдет до родов, практически не отразится при ВДРЩЖ на и без того хорошем прогнозе для пациентки. Очевидно, что в отдельных случаях могут быть исключения, связанные как с конкретной клинической картиной, так и с настоятельным желанием пациентки быть прооперированной в максимально быстрые сроки.
Рекомендация 52
Влияние беременности на течение медуллярного рака ЩЖ (МРЩЖ) неизвестно. Оперативное лечение во время беременности рекомендуется при наличии большой первичной опухоли или метастазов в лимфоузлы.
Уровень I.
Комментарий. Уровень I совершенно закономерен, поскольку эта рекомендация базируется на неких клинических предположениях при полном отсутствии результатов каких-либо исследований. Наверное, в перспективе имеет смысл как-то стратифицировать риск МРЩЖ с использованием как клинических, так и молекулярно-генетических методов, и варианты такого дифференцированного подхода уже представлены в литературе. Очевидно, что если во время беременности при ВДРЩЖ общий риск оперативного вмешательства для матери и плода чаще всего превышает очень низкий риск переноса операции на 4–6 мес., то как минимум при ряде форм МРЩЖ этот срок может оказаться значимым. (В этой связи примечательна следующая, 53-я, рекомендация с уровнем В.) Здесь же следует отметить, что МРЩЖ может сочетаться с феохромоцитомой в рамках синдрома множественной эндокринной неоплазии 2. В плане формулировки возникает вопрос: что означает «большая первичная опухоль»?
Рекомендация 53
На сегодняшний день нет данных о том, что хирургическое лечение РЩЖ во II триместре беременности сопровождается повышенным риском для матери или плода.
Уровень В.
Комментарий. Как говорится, выбирай на вкус, какая рекомендация больше нравится — 51-я или 53-я? Обе имеют уровень В. Я бы остановился на 51-й — по той причине, что, помимо физического риска медицинских манипуляций, во время беременности как никогда выражена психиологическая травматизация пациентки. Достаточно сказать, что из достаточно мирных акушерско-гинекологических кругов паци-ентка плавно переходит в онкологические, с совершенно другой системой единиц и интонацией разговора врачей. Исход беременности, в полном смысле этого понятия, включая успеваемость будущего ребенка в школе, по большому счету, непредсказуем — если он окажется неблагоприятным, то пациентке будет сложно объяснить, что между ним и предпринятым во II триместре беременности оперативным вмешательством нет причинно-следственной связи. С другой стороны, для некоторых пациенток большей психологической травмой может оказаться осознание наличия у себя (пусть в течение нескольких месяцев) раковой опухоли, по поводу которой не предпринимается лечение. Наконец, беременность беременности рознь: это может быть третья беременность у здоровой 30-летней женщины, а может быть первая беременность в результате 6-й попытки ЭКО у женщины в возрасте 45 лет. И та и другая, конечно, одинаково ценны, и здесь вряд ли уместны сравнения, но… Окончательное решение будет принято самой пациенткой, хотя хорошо известно, что врач всегда, даже пытаясь внутренне этому сопротивляться, будет подспудно склонять пациента к тому решению, которое он сам считает лучшим, а в случае хирургического лечения — к тому, которым он сам владеет.
Рекомендация 54
При выявлении узлового образования во время беременности, которое, по данным ТАБ, не является опухолью, оперативное лечение не показано, за исключением случаев развития выраженного компрессионного синдрома.
Уровень В.
Рекомендация 55
Если при ВДРЩЖ во время беременности принято решение не проводить оперативное вмешательство до послеродового периода, УЗИ ЩЖ необходимо проводить в каждом триместре, поскольку быстрый и значительный рост узла может потребовать хирургического лечения.
Уровень I.
Рекомендация 56
Хирургическое лечение при ВДРЩЖ может быть отложено до послеродового периода без неблагоприятного влияния на прогноз для пациентки. Тем не менее при значительном росте опухолевого узла или появлении метастазов в шейные лимфоузлы до наступления второй половины беременности показано оперативное лечение.
Уровень В.
Рекомендация 57
Женщинам, которым операция по поводу ВДРЩЖ отложена до послеродового периода, может быть назначена терапия L-T4, при этом ее целью является поддержание уровня ТТГ в пределах 0,1–1,5 мЕд/л.
Уровень I.
Комментарий. Опять же, всего лишь уровень I, поскольку нет никаких исследований, посвященных изучению супрессивной терапии во время беременности. То есть возникает вопрос о том, имеет ли какой-то смысл поддержание по сути низконормального ТТГ (не подавленного!) на протяжении нескольких месяцев при работающей собственной ЩЖ. Ну и отсюда еще один вопрос: если уж назначать супрессивную терапию, почему не добиться супрессии, принятой при ВДРЩЖ (< 0,1 мЕд/л)? Ведь безопасность субклинического тиреотоксикоза во время беременности особых вопросов не вызывает — он и в норме встречается, носит название «транзиторный гестационный гипертиреоз», который в соответствии с 26-й рекомендацией коррекции не требует. Кроме того, эта рекомендация несколько противоречит 59-й.
Рекомендация 58
При выявлении во время беременности узлового зоба, который, по данным ТАБ, подозрителен в отношении РЩЖ, оперативное лечение не показано, за исключением случаев быстрого роста узла и/или появления метастазов в лимфоузлах.
Уровень I.
Комментарий. Под подозрением на рак, судя по всему, подразумевается фолликулярная неоплазия, то есть ситуация, которая в соответствии с последними рекомендациями по узловому зобу трактуется как промежуточное (подозрительное) заключение по ТАБ.
Рекомендация 59
Во время беременности у женщин с ВДРЩЖ на фоне проводимой супрессивной терапии целесообразно поддерживать такой уровень ТТГ, который определяется стратификацией риска опухоли. ТТГ в этой ситуации необходимо определять на протяжении первых 16–20 нед. беременности примерно каждые 4 нед. и хотя бы однократно между 26-й и 32-й неделей.
Уровень В.
Комментарий. То есть уровень ТТГ у подавляющего большинства таких пациенток рекомендуется поддерживать ниже 0,1 мЕд/л. Опять же, противоречие с рекомендацией 57.
Рекомендация 60
Данные о том, что проведение терапии радиоактивным йодом может отразиться на наступившей впоследствии беременности и развитии ребенка, отсутствуют. Наступление беременности можно планировать только через 6 мес. после окончания терапии радиоактивным йодом, при этом необходимо добиться эутиреоидного состояния на фоне стабильной дозы L-T4.
Уровень В.
Рекомендация 61
УЗИ и определение уровня тиреоглобулина во время беременности у пациенток, получавших лечение по поводу ВДРЩЖ, не рекомендуется в связи с очень низким риском у них персистенции опухоли при отсутствии ее локальных признаков и исходно неопределяемом уровне тиреоглобулина.
Уровень В.
Рекомендация 62
УЗИ области шеи у женщин с ВДРЩЖ в анамнезе с повышенным до беременности уровнем тиреоглобулина и/или данными, свидетельствующими о локальной персистенции опухоли, показано в каждом триместре.
Уровень В.
7. Послеродовой тиреоидит
Рекомендация 63
У женщин с послеродовой депрессией целесообразно определение уровня ТТГ, св. Т4 и АТ-ТПО.
Уровень В.
Рекомендация 64
Во время тиреотоксической фазы послеродового тиреоидита (ПРТ) при наличии выраженной симптоматики женщине могут быть назначены бета-адреноблокаторы. Препаратом выбора является пропранолол в минимально возможной дозе, которая уменьшает выраженность симптомов. Обычно такая терапия продолжается несколько месяцев.
Уровень В.
Рекомендация 65
Тиреостатические препараты для лечения тиреостатической фазы ПРТ не рекомендуются.
Уровень D.
Рекомендация 66
После окончания тиреотоксической фазы ПРТ уровень ТТГ необходимо оценивать с интервалом 1 раз в 2 мес. (или при появлении симптомов) на протяжении первого года после родов с целью выявления гипотиреоидной фазы.
Уровень А.
Рекомендация 67
При выявлении гипотиреоидной фазы ПРТ при отсутствии симптомов показаны терапия L-T4 или повторное определение ТТГ через 4–8 нед., а при наличии симптомов — терапия L-T4.
Уровень В.
Комментарий. Логичнее, на мой взгляд, разделить пациенток не по наличию или отсутствию симптомов, а на группы с субклиническим и манифестным гипотиреозом, указав, что в первом случае возможно динамическое наблюдение.
Рекомендация 68
Если женщина с гипотиреоидной фазой ПРТ планирует беременность, ей показана заместительная терапия L-T4.
Уровень А.
Рекомендация 69
Если при ПРТ начата заместительная терапия L-T4, в дальнейшем ее нужно попытаться отменить. Отмену следует начать через 6–12 мес., за исключением случаев, когда женщина кормит грудью, планирует беременность либо беременна.
Уровень С.
Рекомендация 70
У женщин, перенесших ПРТ, необходимо ежегодное определение уровня ТТГ с целью диагностики стойкого гипотиреоза.
Уровень А.
Рекомендация 71
Назначение женщинам-носительницам АТ-ТПО с целью предотвращения ПРТ препаратов L-T4 или йода неэффективно и не рекомендуется.
Уровень D.
8. Скрининг нарушений функции щитовидной железы во время беременности
Рекомендация 72
На сегодняшний день недостаточно доказательных данных как за, так и против проведения всеобщего скрининга с определением ТТГ в I триместре беременности.
Уровень I.
Рекомендация 73
Поскольку ни одно из исследований не продемонстрировало преимуществ лечения изолированной гипотироксинемии, скрининговое определение уровня св. Т4 у всех беременных не рекомендуется.
Уровень D.
Рекомендация 74
На сегодняшний день недостаточно доказательных данных как за, так и против проведения скрининга с определением ТТГ при планировании беременности у женщин с повышенным риском развития гипотиреоза.
Уровень I.
Рекомендация 75
У всех беременных женщин при первичном обращении необходимо уточнить, не было ли у них нарушений функции ЩЖ в прошлом, а также приема препаратов тиреоидных гормонов или тиреостатиков.
Уровень В.
Рекомендация 76
Определение уровня ТТГ на ранних сроках беременности необходимо у женщин с повышенным риском развития гипотиреоза:
— заболевания ЩЖ в анамнезе, включая операции на ЩЖ;
— возраст старше 30 лет;
— симптомы нарушения функции ЩЖ или наличие зоба;
— носительство АТ-ТПО;
— диабет 1-го типа или другие аутоиммунные заболевания;
— выкидыши или преждевременные роды в анамнезе;
— облучение головы и шеи в анамнезе;
— семейный анамнез нарушения функции ЩЖ;
— морбидное ожирение (индекс массы тела > 40 кг/м2);
— прием амиодарона, лития или недавнее назначение йодсодержащих контрастных средств;
— бесплодие;
— проживание в регионах тяжелого и средней тяжести йодного дефицита.
Уровень В.
Комментарий. Этот раздел может служить иллюстрацией закона диалектического материализма о единстве и борьбе противоположностей. Рекомендации 74 и 76 тому яркий пример. На этапе планирования беременности в группах риска определять ТТГ — это бездоказательно, но если уж она наступила — появляется доказательность В. За день — не доказательно, а спустя неделю — уже доказательно. Все-таки не для этого, мне кажется, придумана доказательная медицина, и в погоне за доказательностью нельзя доходить до клинического абсурда! Вполне возможно, что такой подход продиктован нежеланием возвести определение ТТГ в скрининговый тест, поскольку провозглашение популяционного скрининга имеет серьезные социальные последствия, включая финансовые и организационные, а рекомендации эти в первую очередь созданы для США и, вполне вероятно, с североамериканских позиций все это вполне логично. Следует заметить, что провозглашение теста скрининговым во время беременности имеет и обратную сторону: если врач, а это врач-гинеколог, далекий от патологии ЩЖ, по какой-то причине забудет его провести, это, при развитии патологии беременности и плода, причина которой чаще всего неизвестна, может стать в некоторых странах основанием для судебных разбирательств.
Итак, нельзя не признать, что общепопуляционный скрининг беременных на ТТГ не доказателен, да и он не многим доступен с финансовых и организационных позиций. Как дело обстоит на практике? Во-первых, следует заметить, что последняя, 76-я, рекомендация открывает широкий простор для проведения пренатального определения уровня ТТГ. Взять хотя бы возраст старше 30 лет! Не вполне понимаю, на чем основана эта рекомендация, точнее, сама цифра, да еще с уровнем В, но в эту категорию в западных странах сейчас попадает большинство беременных женщин, и их доля будет прогрессивно расти. Во-вторых, давайте опустимся на землю и осознаем реальную ситуацию, а точнее, оценим тот спектр исследований, который в нашей стране проводится беременным женщинам. Простой пример: есть ли доказательная база под рекомендацией проводить у всех беременных, при этом в каждом триместре, RW? Сифилис и врожденный сифилис, конечно, серьезное заболевание, но... при этом в каждом триместре! Изощренно выглядит скрининговое определение у беременных уровня 17-гидроксипрогестерона и ДЭА-С, не говоря уже о скрининговой оценке коагулограммы и D-димера... Ближе к теме, но не менее демонстративно скрининговое УЗИ ЩЖ. С другой стороны, диагностика, даже в группах риска, такого частого, хотя и неоднозначного на сегодняшний день в диагностическом плане заболевания, как гестационный сахарный диабет, на практическом уровне почти полностью игнорируется. На фоне всего этого я назвал бы определение уровня ТТГ во время беременности в качестве скрининга достаточно безобидным и при этом полезным исследованием, и единственный вопрос, который в этой связи беспокоит, состоит в том, достаточно ли специалистов, которые с учетом неоднозначности представленных клинических рекомендаций смогут адекватно интерпретировать конкретные результаты такого скрининга, то есть определения уровня ТТГ. Тем не менее давайте, имея в виду такого рода рассуждения, стараться следовать представленным рекомендациям.
Заключение (Фадеев В.В.)
Итак, мы с вами ознакомились и теперь вооружены весьма ценным документом — последними из имеющихся на сегодняшний день клиническими рекомендациями по диагностике и лечению заболеваний ЩЖ во время беременности. Это, безусловно, последнее слово медицинской науки в этой области, и в его создании принимали участие ведущие специалисты со всех континентов. В отношении этих рекомендаций хотелось бы сказать, что они настолько же ценны, насколько сложны, и сложность их определяется следующим. Изучение проблемы патологии ЩЖ во время беременности на современном методическом уровне началось относительно недавно, около 20 лет назад — именно за это время были опубликованы результаты ключевых научных исследований в этой области. То есть прошло еще относительно мало времени, при всем при том что проблема эта никогда не воспринималась как какая-то глобальная и ей до сих пор занимается весьма ограниченный круг исследователей. Другими словами, изучение этого вопроса находится лишь в развитии. Здесь следует заметить, что это изучение методически очень сложное, поскольку проведение исследований с участием беременных женщин имеет очень много этических ограничений. Представьте, например, что для доказательства неблагоприятного влияния субклинического гипотиреоза на развитие плода нужно организовать плацебо-контролируемое исследование, в котором часть женщин не получат заместительную терапию. Помимо того, что далеко не все согласятся как участвовать в таком эксперименте, так и проводить его, для того чтобы оценить реальное интеллектуальное развитие ребенка нужно дождаться, когда он достигнет более или менее приемлемого для этого возраста, то есть исследование может занять порядка десяти лет.
На этом сложности не заканчиваются, и вторая из них состоит в весьма непривычном построении этих рекомендаций с вынесением уровня доказательности отдельных положений. Это само по себе подразумевает, что рекомендации не являются неким катехизисом или собранием аксиом, а наоборот — предметом для рассуждения. Очень часто практические врачи говорят о том, что им не нужны долгие витиеватые науко-образные рассуждения о всех за и против, и просят дать им конкретные рекомендации, как действовать в той или иной ситуации, конкретные и однозначные, как инструкция по применению. В отечественном варианте здесь используется термин «стандарт». Дайте нам стандарт! Увы, если и можно предположить, что это возможно в клинической медицине в целом, то в той проблеме, которую мы сейчас обсуждаем, пока дать такой ГОСТ с соответствующим грифом достаточно сложно, поскольку далеко не все здесь понятно. Чего стоят одни только рассуждения о референсном диапазоне для уровня ТТГ и показаниях к назначению заместительной терапии L-T4.
Здесь хотелось бы сделать маленький экскурс в английский язык, на котором эти рекомендации написаны. Называются они по-английски guidelines: от двух слов — guide («ориентир, проводник, руководство») и line («линия, штрих»). Вместе получается нечто типа «ориентировочные (руководящие) линии (направления)». То есть никак не стандарты или ГОСТы. В одной из статей мне попалась фраза these are guidelines, not rules («это руководство, а не правило»). Проблема приложения общих клинических рекомендаций к конкретной клинической практике и конкретному пациенту, причем рекомендаций достаточно далеких от уровня доказательности А, является наиболее серьезной в современной клинической медицине в целом и представляет основную сложность рекомендаций, которые мы обсуждаем сейчас. Представленные рекомендации с практических позиций далеки от совершенства, и это видно невооруженным глазом, на что указывалось в комментариях к ряду из них. Тем не менее сама попытка объединить столь противоречивый материал и попытаться обозначить уровень доказательности отдельных его положений впечатляет, а сама методология и культура такого рода рекомендаций, которые приобретают во многих странах очень большой вес для клинической практики, в противовес стандартам и ГОСТам, вызывают искреннее уважение и даже зависть. Другими словами, эти рекомендации можно много критиковать, но нужно признать, что по обсуждаемому вопросу они сегодня лучшие. Кроме того, такого рода четко рубрифицированный документ — пластичный материал, который может быстро обновляться по мере развития этой области науки.
Впервые опубликовано в журнале «Клиническая и экспериментальная тиреоидология». — 2012. — Т. 8, № 1

/78.jpg)