Журнал «Медицина неотложных состояний» 8 (71) 2015
Вернуться к номеру
Анатомическое исследование эпидурального распространения краски после каудальной инъекции у взрослых
Авторы: Коломаченко В.И. - Харьковская медицинская академия последипломного образования
Рубрики: Медицина неотложных состояний
Разделы: Справочник специалиста
Версия для печати
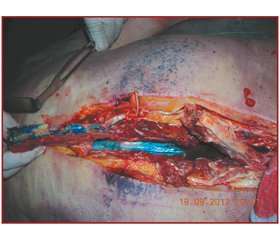
Каудальная эпидуральная анестезия имеет ряд преимуществ для хирургии тазобедренного сустава. На 17 свежих трупах пунктировалось сакральное эпидуральное пространство и вводилось 20 мл 0,01% раствора метиленовой синьки. У трех трупов синька оказалась в парасакральном пространстве. После успешной каудальной инъекции (на 14 трупах) эпидуральное пространство было окрашено на уровнях S1 и L5 у 14 (100 %) трупов, на уровне L4 — у 13 (93 %), L3 — у 12 (86 %), L2 — у 9 (64 %), L1 — у 5 (36 %), T12 — у 3 (21 %) трупов и на уровнях T11–T5 — лишь у одного (7 %) трупа. Выводы: каудально впрыснутый раствор в объеме 20 мл надежно омывает копчиковые, крестцовые и нижние поясничные спинальные корешки, однако необходима надежная идентификация эпидурального пространства различными методами.
Каудальна епідуральна анестезія має низку переваг для хірургії кульшового суглоба. На 17 свіжих трупах пунктувався сакральний епідуральний простір і вводилося 20 мл 0,01% розчину метиленової синьки. У трьох трупів синька опинилася в парасакральному просторі. Після успішної каудальної ін’єкції (на 14 трупах) епідуральний простір був зафарбований на рівнях S1 та L5 у 14 (100 %) трупів, на рівні L4 — у 13 (93 %), L3 — у 12 (86 %), L2 — у 9 (64 %), L1 — у 5 (36 %), T12 — у 3 (21 %) трупів і на рівнях T11–T5 — лише в одного (7 %) трупа. Висновки: каудально впорснутий розчин в об’ємі 20 мл надійно омиває куприкові, крижові та нижні поперекові спінальні корінці, однак потрібна надійна ідентифікація епідурального простору різними методами.
Caudal epidural anesthesia has a range of advantages for hip surgery. In 17 fresh cadavers, the sacral epidural space was punctured, then 0.01% methylene blue dye, 20 ml, was injected. In three cadavers the dye was in parasacral space. After successful caudal injection (in 14 cadavers) the epidural space was dyed at S1 and L5 levels in 14 (100 %) cadavers, at L4 level in 13 (93 %), at L3 in 12 (86 %), at L2 in 9 (64 %), at L1 in 5 (36 %), at T12 in 3 (21 %) cadavers, and at T11–T5 levels in 1 (7 %) cadaver only. In conclusion, caudally injected solution 20 ml surely bathes the coccygeal, sacral, and lower lumbar spinal roots, however distinct identification of the epidural space is necessary using various methods.
ортопедическая хирургия, каудальная анестезия.
ортопедична хірургія, каудальна анестезія.
orthopedic surgery, caudal anesthesia.
Статья опубликована на с. 114-117
Введение
Материалы и методы
Результаты и их обсуждение
/115.jpg)
Выводы
1. Суслов В.В., Тарабрин О.А., Хижняк А.А., Фесенко У.А., Фесенко В.С. Эпидуральная анестезия и аналгезия. — Х.: СІМ, 2011. — 256 с.
2. Хвисюк О.М., Фесенко В.С., Завеля М.І., Хвисюк О.М. Анестезія в ортопедії та травматології. — Х.: Прапор, 2006. — 416 с.
3. Bauer M., George J.E. 3rd, Seif J., Farag E. Recent advances in epidural analgesia // Anesthesiol. Res. Pract. — 2012. — Vol. 2012. — P. 309219.
4. Crighton I.M., Barry B.P., Hobbs G.J. A study of the anatomy of the caudal space using magnetic resonance imaging // Br. J. –Anaesth. — 1997. — Vol. 78, № 4. — P. 391-395.
5. Deboard J.W., Ghia J.N., Guilford W.B. Caudal anesthesia in a patient with ankylosing spondylitis for hip surgery // Anesthesio–logy. — 1981. — Vol. 54, № 2. — P. 164-166.
6. Doo A.R., Kim J.W., Lee J.H., Han Y.J., Son J.S. A comparison of two techniques for ultrasound-guided caudal injection: the influence of the depth of the inserted needle on caudal block // Korean J. Pain. — 2015. — Vol. 28, № 2. — P. 122-128.
7. El Gendy H.A., Elsharnouby N.M. Ultrasound guided single injection caudal epidural anesthesia of isobaric bupivacaine with/without dexamethasone for geriatric patients undergoing total hip replacement surgery // Egypt. J. Anaesth. — 2014. — Vol. 30, № 3. — P. 293-298.
8. Gupta M., Gupta P. Ultrafluoro guided caudal epidural injection: An innovative blend of two traditional techniques // Saudi J. –Anaesth. — 2015. — Vol. 9, № 2. — P. 221-222.
9. Kita T., Maki N., Song Y.S., Arai F., Nakai T. Caudal epidural anesthesia administered intraoperatively provides for effective postoperative analgesia after total hip arthroplasty // J. Clin. Anesth. — 2007. — Vol. 19, № 3. — P. 204-208.
10. Kose E.A., Ozturk A., Ates G., Apan A. Caudal epidural block for elderly patients who have limited cardiac reserve // Turk. J. Med. Sci. — 2012. — Vol. 42, Sup. 1. — P. 1347-1351.
11. Lewis M.P., Thomas P., Wilson L.F., Mulholland R.C. The 'whoosh' test. A clinical test to confirm correct needle placement in caudal epidural injections // Anaesthesia. — 1992. — Vol. 47, № 1. — P. 57-58.
12. Nishio S., Fukunishi S., Juichi M., Sahoko K., Fujihara Y., Fukui T., Yoshiya S. Comparison of continuous femoral nerve block, caudal epidural block, and intravenous patient-controlled analgesia in pain control after total hip arthroplasty: a prospective randomized study // Orthop. Rev. — 2014. — Vol. 6, № 1. — P. 15-19.
13. Orme R.M., Berg S.J. The 'swoosh' test — an evaluation of a modified 'whoosh' test in children // Br. J. Anaesth. — 2003. — Vol. 90, № 1. — P. 62-65.
14. Rodgers A., Walker N., Schug S., McKee A., Kehlet H., van Zundert A., Sage D., Futter M., Saville G., Clark T., MacMahon S. Reduction of postoperative mortality and morbidity with epidural or spinal anaesthesia: results from overview of randomized trials // BMJ. — 2000. — Vol. 321, № 7275. — P. 1493.
15. Schloss B., Martin D., Tripi J., Klingele K., Tobias J.D. Caudal epidural blockade for major orthopedic hip surgery in adolescents // Saudi J. Anaesth. — 2015. — Vol. 9, № 2. — P. 128-131.
16. Shin Y.S., Hur K., Kwak Y.R., Han C.D. Single caudal anesthesia for total hip replacement in geriatric patients // Korean J. Anesthesiol. — 1994. — Vol. 27, № 2. — P. 164-169.
1. Suslov V.V., Tarabrin O.A., Khizhniak A.A., Fesenko U.A., Fesenko V.S. Epidural Anesthesia and Analgesia. – Kharkiv: SIM, 2011. – 256 p.
2. Khvysiuk O.M., Fesenko V.S., Zavelia M.I., Khvysiuk O.M. Anesthesia for Orthopedics and Traumatology. – Kharkiv: Prapor, 2006. – 416 p.
3. Bauer M., George J.E. 3rd, Seif J., Farag E. Recent advances in epidural analgesia // Anesthesiol. Res. Pract. – 2012. – Vol.2012. – P.309219.
4. Crighton I.M., Barry B.P., Hobbs G.J. A study of the anatomy of the caudal space using magnetic resonance imaging // Br. J. Anaesth. – 1997. – Vol.78, №4. – P.391-395.
5. Deboard J.W., Ghia J.N., Guilford W.B. Caudal anesthesia in a patient with ankylosing spondylitis for hip surgery // Anesthesiology. – 1981. – Vol.54, №2. – P.164-166.
6. Doo A.R., Kim J.W., Lee J.H., Han Y.J., Son J.S. A comparison of two techniques for ultrasound-guided caudal injection: the influence of the depth of the inserted needle on caudal block // Korean J. Pain. – 2015. – Vol.28, №2. – P.122–128.
7. El Gendy H.A., Elsharnouby N.M. Ultrasound guided single injection caudal epidural anesthesia of isobaric bupivacaine with/without dexamethasone for geriatric patients undergoing total hip replacement surgery // Egypt. J. Anaesth. – 2014. – Vol.30, №3. – P.293-298.
8. Gupta M., Gupta P. Ultrafluoro guided caudal epidural injection: An innovative blend of two traditional techniques // Saudi J. Anaesth. – 2015. – Vol.9, №2. – P.221-222.
9. Kita T., Maki N., Song Y.S., Arai F., Nakai T. Caudal epidural anesthesia administered intraoperatively provides for effective postoperative analgesia after total hip arthroplasty // J. Clin. Anesth. – 2007. – Vol.19, №3. – P.204-208.
10. Kose E.A., Ozturk A., Ates G., Apan A. Caudal epidural block for elderly patients who have limited cardiac reserve // Turk. J. Med. Sci. – 2012. – Vol.42, Sup. 1. – P.1347-1351.
11. Lewis M.P., Thomas P., Wilson L.F., Mulholland R.C. The 'whoosh' test. A clinical test to confirm correct needle placement in caudal epidural injections // Anaesthesia. – 1992. – Vol.47, №1. – P.57-58.
12. Nishio S., Fukunishi S., Juichi M., Sahoko K., Fujihara Y., Fukui T., Yoshiya S. Comparison of continuous femoral nerve block, caudal epidural block, and intravenous patient-controlled analgesia in pain control after total hip arthroplasty: a prospective randomized study // Orthop. Rev. – 2014. – Vol.6, №1. – P.15-19.
13. Orme R.M., Berg S.J. The 'swoosh' test – an evaluation of a modified 'whoosh' test in children // Br. J. Anaesth. – 2003. – Vol.90, №1. – P.62-65.
14. Rodgers A., Walker N., Schug S., McKee A., Kehlet H., van Zundert A., Sage D., Futter M., Saville G., Clark T., MacMahon S. Reduction of postoperative mortality and morbidity with epidural or spinal anaesthesia: results from overview of randomized trials // BMJ. – 2000. – Vol.321, №7275. – P.1493.
15. Schloss B., Martin D., Tripi J., Klingele K., Tobias J.D. Caudal epidural blockade for major orthopedic hip surgery in adolescents // Saudi J. Anaesth. – 2015. – Vol.9, №2. – P.128-131.
16. Shin Y.S., Hur K., Kwak Y.R., Han C.D. Single caudal anesthesia for total hip replacement in geriatric patients // Korean J. Anesthesiol. – 1994. – Vol.27, №2. – P.164-169.

/115_2.jpg)
/116.jpg)