Газета «Новости медицины и фармации» Неврология. Нейрохирургия. Психиатрия (578) 2016 (тематический номер)
Вернуться к номеру
Современные подходы к эффективной нейрореабилитации пациентов, перенесших инсульт
Авторы: Татьяна Чистик
Рубрики: Неврология, Хирургия, Психиатрия
Разделы: Медицинские форумы
Версия для печати
Статья опубликована на с. 6-8
Инсульт остается значимой медицинской и социально-экономической проблемой. Примерно 30 % людей, перенесших инсульт, страдают от его долговременных последствий, причем у половины пациентов возникает потребность в посторонней помощи при повседневной деятельности. С учетом этих фактов, а также того, что нередко инсульт приводит к инвалидизации трудоспособных лиц, чрезвычайно актуальными являются вопросы эффективной постинсультной нейрореабилитации.
25 мая в Харькове на базе областной клинической больницы состоялся Городской день невролога, в рамках которого были рассмотрены актуальные вопросы оказания квалифицированной медицинской помощи пациентам с инсультами и эффективной ранней постинсультной нейрореабилитации таких больных.
Доктор медицинских наук, профессор кафедры неврологии и нейрохирургии Харьковской медицинской академии последипломного образования Валентина Алексеевна Яворская в своем докладе рассказала о важности ранней нейрореабилитации пациентов, перенесших инсульт.
Инсульт является тяжелой патологией, к сожалению, имеющей склонность к повторению. Поэтому оказание квалифицированной медицинской помощи при инсульте должно осуществляться на всех этапах ведения пациентов. При этом следует помнить, что основными стратегическими направлениями, имеющими самую высокую доказательность во всем мире, являются следующие:
1. Помещение больного в инсультный блок Stroke Unit (в Украине, согласно приказу № 297, это инсультные отделения).
2. Наличие письменных инструкций (протоколов), которые регламентируют порядок обследования и лечения различных категорий больных с ОНМК и позволяют в каждом центре острой цереброваскулярной патологии создавать интегрированную систему помощи.
3. Проведение тромболизиса при доставке пациента не позднее 4,5 часа от момента развития инсульта.
4. Выполение оперативного вмешательства — гемикраниотомии.
При оказании медицинской помощи при инсультах также следует учитывать временные критерии периодов развития данного заболевания, а именно: острейший период длится от 0 до 3–5 суток; острый период — от 6 до 21 суток; ранний восстановительный период — от 3 недель до 6 месяцев; поздний восстановительный период — от 6 месяцев до 2 лет; период стойких остаточных явлений — более 2 лет.
Медицинская помощь абсолютно всем больным с ОНМК оказывается поэтапно. Выделяются догоспитальный, госпитальный, восстановительного лечения и диспансерный этапы.
На догоспитальном этапе бригадой специалистов проводится оценка состояния пациента по шкалам Глазго и FAST; в сопроводительных документах обязательно отмечается: время появления первых симптомов инсульта, уровень артериального давления, температуры тела, глюкозы крови, проводимые мероприятия на догоспитальном этапе с указанием вводимых препаратов; при необходимости — нормализация дыхания, обеспечение венозного доступа; проведение ЭКГ.
Артериальное давление при остром инсульте необходимо снижать только в случае выраженной гипертензии (выше 220/120 мм рт.ст.) либо при одновременном развитии сопутствующей патологии (инфаркт миокарда, отек легких, острое поражение почек, декомпенсированная застойная сердечная недостаточность). При более низких уровнях АД и отсутствии отягощающих, опасных для жизни состояний использовать активную антигипертензивную терапию нежелательно. В случае необходимости допустимо снижение АД не более чем на 10–15 % от исходного уровня. В ином случае резко возрастает опасность гипоперфузии мозга и увеличения очага ишемии. Второй задачей является обеспечение достаточной вентиляции легких и оксигенации (при необходимости — искусственная вентиляция легких). Третье важное направление — купирование психомоторного возбуждения и/или судорожного синдрома (бензодиазепиновые препараты, ненаркотическая доза оксибутирата натрия). Четвертое — профилактика отека легких (приподнятое положение головы, в отдельных случаях возможна гипервентиляция).
Необходимо также измерить температуру тела, и, если она превышает 37,5 °С, следует попытаться ее снизить, применив парацетамол, физические методы; провести контроль уровня глюкозы крови, при гипергликемии свыше 10 ммоль/л ввести инсулин короткого действия.
Нельзя применять глюкозу в качестве инфузионного раствора, не рекомендуется вводить такие препараты, как дибазол, антагонисты кальция короткого действия (нифедипин), вазоактивные средства (эуфиллин, винпоцетин, ницерголин, папаверин и другие), фуросемид и маннитол без контроля осмолярности крови.
При нарушении сознания на догоспитальном этапе без предварительного обследования пациенту с инсультом можно назначать антигипоксанты (увлажненный кислород) — препараты, дающие возможность работать мозгу при пониженном поступлении кислорода, и физиологический раствор.
Лечение больных с инсультом на госпитальном этапе следует ограничивать специализированными центрами и отделениями, обладающими возможностью нейровизуализации, круглосуточной лабораторной диагностики, комплексной реабилитации и, самое важное, — достаточным количеством подготовленных специалистов, постоянно повышающих свою квалификацию. Часть пациентов с инсультом нуждаются в интенсивной терапии (интубация трахеи или трахеостомия, вентиляционная поддержка, контроль внутричерепного давления) с мониторингом витальных функций.
Более десяти лет назад были опубликованы результаты метаанализа P. Langhorne et al., в котором впервые было показано, что лечение в Stroke Unit снижает летальность при инсульте. Дальнейшие исследования подтвердили правильность таких выводов и показали, что преимущества помощи больным инсультом в Stroke Unit не зависят от типа и тяжести инсульта, возраста пациентов, а также сохраняют свое значение в долгосрочной перспективе. Госпитализация в Stroke Unit, согласно данным обзора библиотеки Cochrane (2003), сокращает риск смерти на 20 %, риск зависимости от посторонней помощи — на 30 %.
В Stroke Unit проводят мониторинг жизненно важных функций. В первые 1–3 дня инсульта — до 4–6 раз в сутки при средней тяжести инсульта, дольше — при тяжелом. Также осуществляют мониторинг анализа крови, проводятся консультации специалистами, нейровизуализация, компьютерная томография.
Коррекция жизненно важных функций включает поддержку адекватного АД, контроль водно-электролитного обмена. В этой связи хотелось бы напомнить, что инсульт, в 95 % развивающийся у лиц среднего и пожилого возраста, на фоне артериальной гипертензии и церебрального атеросклероза, приводит к сгущению крови, потере жидкости и электролитов. Поэтому необходимо сразу начинать введение физиологического раствора, помня о том, что через 1,5–2 часа 80 % его покинет сосудистое русло и уйдет в межклеточное пространство; затем переходят к введению коллоидных растворов. Соотношение введения кристаллоидов и коллоидов должно составлять приблизительно 50/50, реже 60/40 соответственно.
При отеке мозга категорически запрещается применять кортикостероиды! Результаты Кокрановского исследования 2015 года, в котором были проанализированы более 100 000 историй болезни, показали рост смертности у пациентов, перенесших инсульт, через 2, 3 и 6 месяцев вследствие развития осложнений, вызванных назначением кортикостероидов.
Немаловажная роль принадлежит нутритивной поддержке. Исследования показали, что 15 % пациентов в первые дни инсульта и 30 % — в течение последующих трех недель не получают достаточного питания, что чревато метаболическими сдвигами. Поэтому необходимо с первых, максимум со вторых суток наладить энтеральное питание. Если это не удается, то рассмотреть назначение парентерального питания.
Важным аспектом для уменьшения инвалидизации вследствие инсульта и профилактики повторного инсульта является проведение ранней нейрореабилитации, в сроки от 3 недель до 6 месяцев. Данные многочисленных исследований свидетельствуют, что более ранняя и более интенсивная мобилизация пациентов с ишемическими и геморрагическими инсультами способствует возврату независимой ходьбы и значительно улучшает функциональное восстановление.
Также следует учитывать, что после перенесенного инсульта, при хронической церебральной ишемии происходит нейромедиаторный дисбаланс — накопление гамма-аминомасляной кислоты, холинэстеразы, приводящий к развитию двигательных и когнитивных нарушений, дезадаптации и тяжелой инвалидности. Ацетилхолин является одним из важнейших нейромедиаторов памяти, особенно долгосрочной, способствует активации процессов обучения и психической работоспособности. Развившаяся в послереанимационном периоде инсульта острая холинергическая недостаточность — основа для развития нейродегенеративных процессов, в том числе альцгеймеровской деменции: снижается синтез ацетилхолина, плотность рецепторов, нарушаются нейрональные связи, ухудшается когнитивная функция.
Поэтому после перенесенного инсульта, при хронической мозговой недостаточности необходима медикаментозная профилактическая терапия. Следует подключать низкомолекулярные декстраны, увеличивающие перфузию мозга, улучшающие его реологию и микроциркуляцию. Кроме этого, важным аспектом является включение в терапию холинергических препаратов, способных непосредственно воздействовать на механизмы церебрального повреждения и улучшение выживаемости нейронов.
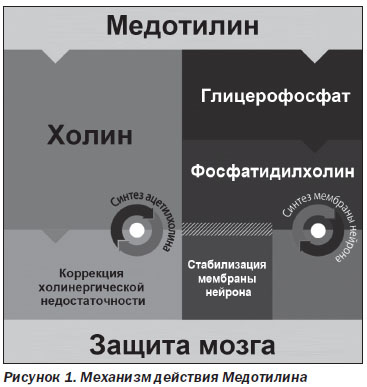
Холина альфосцерат не имеет равных по способности устранять холинергический дефицит. Под его влиянием из активного вещества в головном мозге происходит высвобождение холина, который участвует в биосинтезе ацетилхолина — одного из основных медиаторов нервного возбуждения. Ацетилхолин улучшает обмен информацией между нейронами, а также положительно воздействует на мембранную пластичность, что, в свою очередь, позитивно влияет на синаптическую трансмиссию. Альфосцерат биотрансформируется в глицерофосфат, который является предшественником фосфолипидов, участвует в синтезе фосфатидилхолина, в результате чего улучшается эластичность мембран и функция рецепторов (рис. 1).
К клиническим преимуществам холина альфосцерата относятся: эффект восстановления сознания, возникающий за счет нормализации уровня ацетилхолина в очаге поражения и восстановления межнейронных связей; улучшение высших корковых функций: речи, памяти, внимания; регресс двигательных и сенситивных расстройств. Поэтому холина альфосцерат можно применять не только при острых нарушениях мозгового кровообращения (транзиторная ишемическая атака, инсульт), при нарушениях сознания (кома I, II, III), но и при травматических, токсических (отравление алкоголем, угарным газом) поражениях мозга.
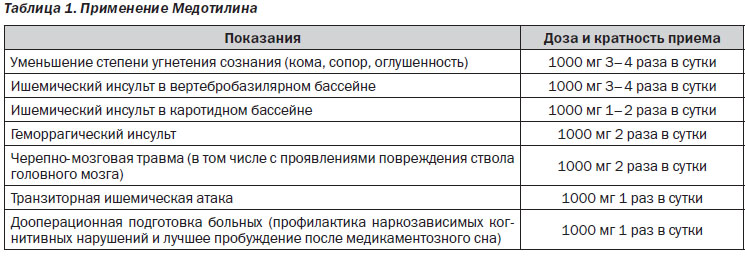
Эффективность холина альфосцерата у больных с ишемическими инсультами, в том числе в раннем восстановительном периоде, подтверждена многочисленными клиническими исследованиями, проведенными за рубежом, в том числе в России, и в Украине (табл. 1).
На основании обширной доказательной базы, а также клинического опыта холина альфосцерат в 2012 году был включен в локальный протокол ведения инсультных больных в клиниках г. Харькова.
В Украине холина альфосцерат представлен компанией World Medicine и имеет торговое название Медотилин (рис. 2).
В настоящее время на кафедре неврологии и нейрохирургии Харьковской медицинской академии последипломного образования проводится исследование эффективности Медотилина у пациентов в остром периоде инсульта. В настоящее время в исследовании участвуют 20 больных инсультом с тяжелым течением и нарушением сознания. В первой группе (группа исследования, n = 10) назначалась базисная терапия + + Медотилин, во второй группе (группа контроля, n = 10) — только базисная терапия.

После проведенного лечения проводилась оценка сознания по шкале Глазго. Установлено, что у пациентов, получающих Медотилин, отмечалось улучшение на 4 балла, что значительно превосходило контрольную группу — улучшение на 0,5 балла; по шкале тяжести инсульта NIHSS — на 7,6 и 2,3 балла соответственно.
Динамика степени инвалидизации по шкале Rankin у больных на 10-е сутки лечения продемонстрировала уменьшение степени инвалидизации в первой группе на 2,1 балла, во второй — всего на 0,5 балла, что свидетельствовало об улучшении функциональных возможностей пациентов, принимающих Медотилин.
Анализ динамики когнитивных функций по шкале MMSE показал статистически значимое улучшение показателей когнитивной сферы у пациентов, принимающих Медотилин. После лечения отмечалось повышение умственной работоспособности, улучшились показатели памяти, внимания. Кроме того, немаловажным аспектом являлась хорошая переносимость препарата на протяжении всего курса терапии.
Таким образом, назначение Медотилина в острой стадии инсульта обеспечивает защиту мозга и восстановление сознания. Медотилин улучшает исход заболевания и уменьшает степень инвалидизации, что подтверждается положительной динамикой двигательных, когнитивных и речевых функций. Поэтому, учитывая высокую эффективность и хорошую переносимость, Медотилин можно рекомендовать для лечения острых нарушений мозгового кровообращения.