Газета «Новости медицины и фармации» Кардиология и ревматология (604) 2017 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Лікування пацієнтів з хронічною хворобою нирок V стадії: профілактика, діагностика та лікування серцево-судинних захворювань». 2016
Рубрики: Ревматология, Кардиология
Разделы: Официальная информация
Версия для печати
ЗАТВЕРДЖЕНО
Наказ Міністерства охорони
здоров’я України
11 лютого 2016 року № 89
Перелік скорочень, що використовуються в протоколі:
АГ — артеріальна гіпертензія
АКШ — аортокоронарне шунтування
АЛТ — аланінамінотрансфераза
АСТ — аспартатамінотрансфераза
АТ — артеріальний тиск
ББ — бета-блокатори
БКК — блокатори кальцієвих каналів
БРА — блокатори рецепторів до ангіотензину ІІ
ВАБК — внутрішньоаортальна балонна контрапульсація
ГІМ — гострий інфаркт міокарда
ГПМК — гостре порушення мозкового кровообігу
ГСН — гостра серцева недостатність
ДАТ — діастолічний артеріальний тиск
ДНПВ — діаметр нижньої порожнистої вени
ЕКГ — електрокардіографія
ЕПО — еритропоетин
ЕхоКГ — ехокардіографія
ЗПС — захворювання периферичних судин
ЗКС — захворювання клапанів серця
ІХС — ішемічна хвороба серця
КА — коронарні артерії
КВГ — коронаровентрикулографія
КТ — комп’ютерна томографія
КФК — креатинфосфокіназа
КШ — коронарне шунтування
ЛДГ — лактатдегідрогеназа
ЛПВЩ — ліпопротеїни високої щільності
ЛПНЩ — ліпопротеїни низької щільності
ЛШ — лівий шлуночок
МА — миготлива аритмія
МРТ — магнітно-резонансна томографія
МВ-КФК — креатинфосфокіназа-МВ
МО — міжнародні одиниці
МРА — магнітно-резонансна ангіографія
ОГК — органи грудної клітки
ПРС — порушення ритму серця
ПТ — пульсовий тиск
ПТГ — паратиреоїдний гормон
САТ — середній артеріальний тиск
ССЗ — серцево-судинні захворювання
ТПМК — транзиторне порушення мозкового кровообігу
ТТ — тромболітична терапія
ФВ — фракція викиду
ХСН — хронічна серцева недостатність
ЦВЗ — цереброваскулярні захворювання
ЦВТ — центральний венозний тиск
ЧКВ — черезшкірне коронарне втручання
ЧСС — частота серцевих скорочень
ШКФ — швидкість клубочкової фільтрації
INR — International normalized ratio
LVAD — left ventricular assist device
МІА — malnutrition, inflammation and atherosclerosis
І. Паспортна частина
1.1. Діагноз: Хронічна хвороба нирок V стадії.
1.2. Коди стану або захворювання (МКХ-10): N18
1.3. Протокол призначений для: лікарів-нефрологів, кардіологів.
1.4. Мета протоколу: стандартизувати профілактику, діагностику та лікування серцево-судинних захворювань у пацієнтів старше 18 років з хронічною хворобою нирок (ХХН) V стадії.
1.5. Дата складання протоколу — грудень 2015 рік.
1.6. Дата перегляду протоколу — грудень 2018 рік.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу:
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу:
Кравченко Василь Віталійович — в.о. директора Медичного департаменту МОЗ України, голова;
Колесник Микола Олексійович — директор Державної установи «Інститут нефрології НАМН України», член-кореспондент НАМН України, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Нефрологія», заступник голови з клінічних питань;
Ліщишина Олена Михайлівна — директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», к.мед.н., заступник голови з методології;
Гончар Юрій Іванович — провідний науковий співробітник відділу еферентних технологій Державної установи «Інститут нефрології НАМН України», к.мед.н.;
Дудар Ірина Олексіївна — завідувач відділу еферентних технологій Державної установи «Інститут нефрології НАМН України», д.мед.н., професор;
Законь Костянтин Михайлович — завідувач відділення інтенсивної нефрології Державної установи «Інститут нефрології НАМН України», к.мед.н.
Крот Віктор Федорович — старший науковий співробітник відділу нефрології та діалізу Державної установи «Інститут нефрології НАМН України»;
Лобода Олена Миколаївна — старший науковий співробітник відділу еферентних технологій Державної установи «Інститут нефрології НАМН України»; к.мед.н.;
Мартинюк Лілія Петрівна — завідувач кафедри внутрішньої медицини № 3 Тернопільського державного медичного університету імені І.Я. Горбачевського, д.мед.н., професор;
Шіфріс Ірина Михайлівна — провідний науковий співробітник відділу еферентних технологій Державної установи «Інститут нефрології НАМН України», к.мед.н., ст.н.с.
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович — начальник Відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», к.т.н.;
Мельник Євгенія Олександрівна — начальник Відділу доказової медицини Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України»;
Мігель Олександр Володимирович — завідувач сектора економічної оцінки медичних технологій Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна — начальник Відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України».
Адреса для листування: Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», м. Київ. Електронна адреса: medstandards@dec.gov.ua.
Електронну версію документа можна завантажити на офіційному сайті МОЗ України: http://www.moz.gov.ua та в Реєстрі медико-технологічних документів: http://www.dec.gov.ua/mtd/reestr.html.
Рецензенти:
Мойсеєнко Валентина Олександрівна — д.мед.н., професор кафедри пропедевтики Національного медичного університету ім. О.О. Богомольця;
Красюк Едуард Костянтинович — к.мед.н., директор Київського міського науково-практичного центру нефрології та гемодіалізу.
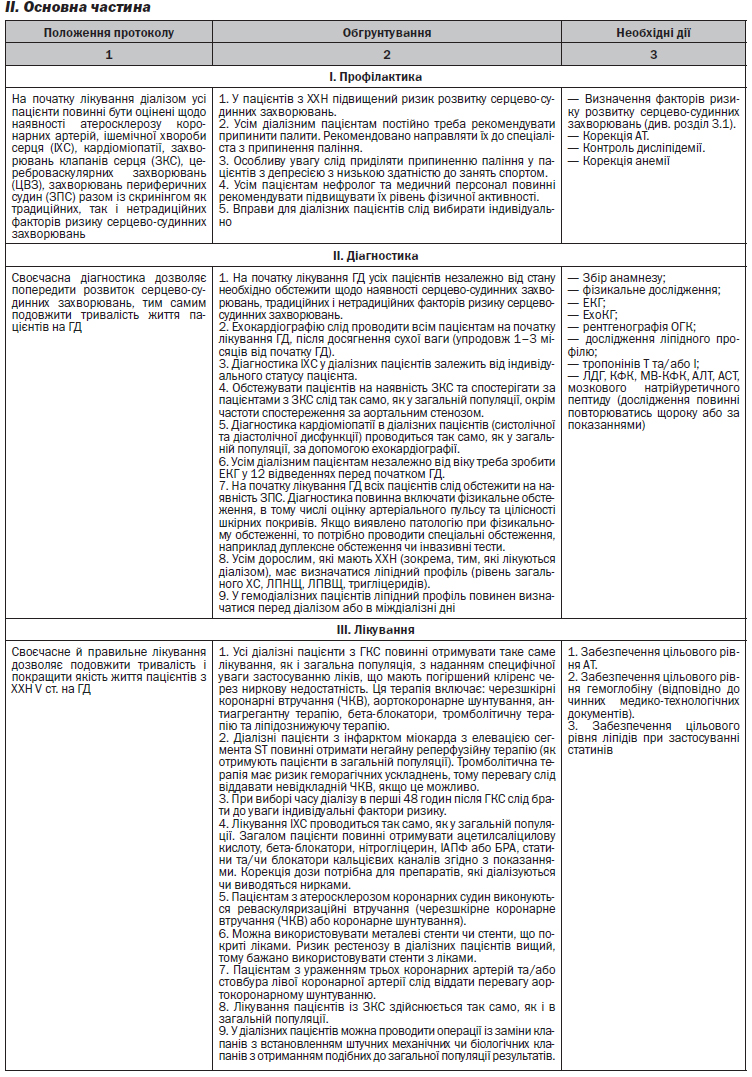
1.8. Епідеміологія
За результатами багаточисельних сучасних досліджень, найчастішими причинами смерті хворих на хронічну хворобу нирок (ХХН) є серцево-судинні захворювання (ССЗ). Третина госпіталізацій, що відбулися у хворих на ХХН за невідкладними показаннями, обумов-лена розвитком ССЗ. Смертність хворих від ССЗ, що отримують ниркову замісну терапію, складає 40–48 %.
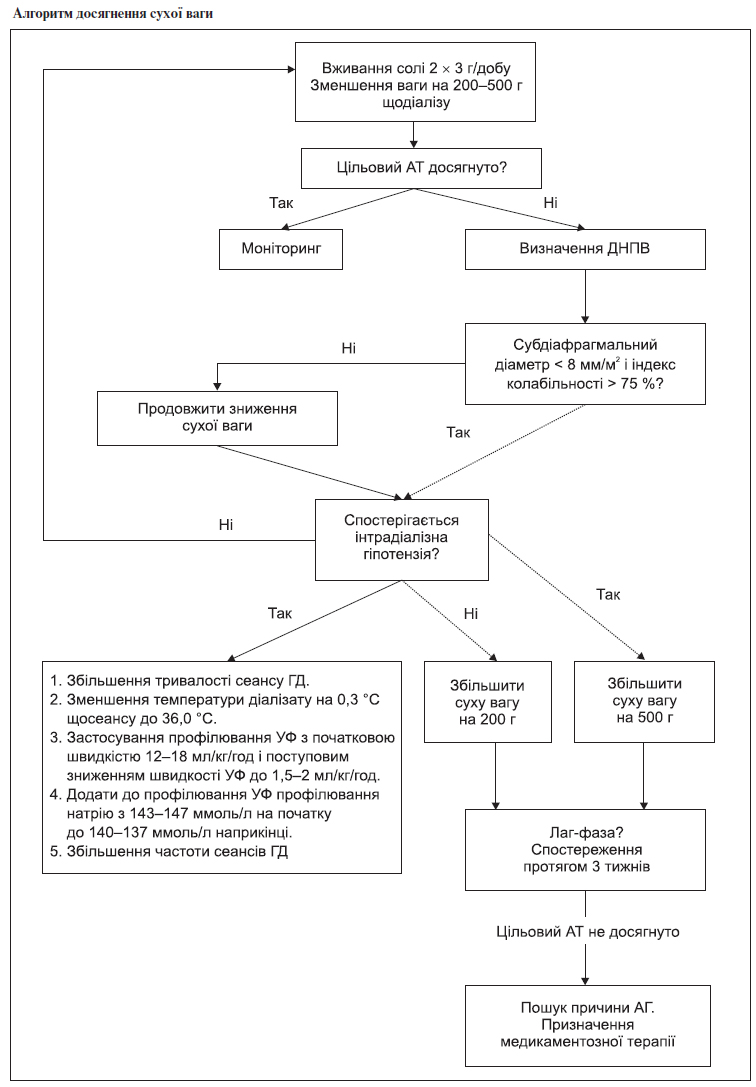
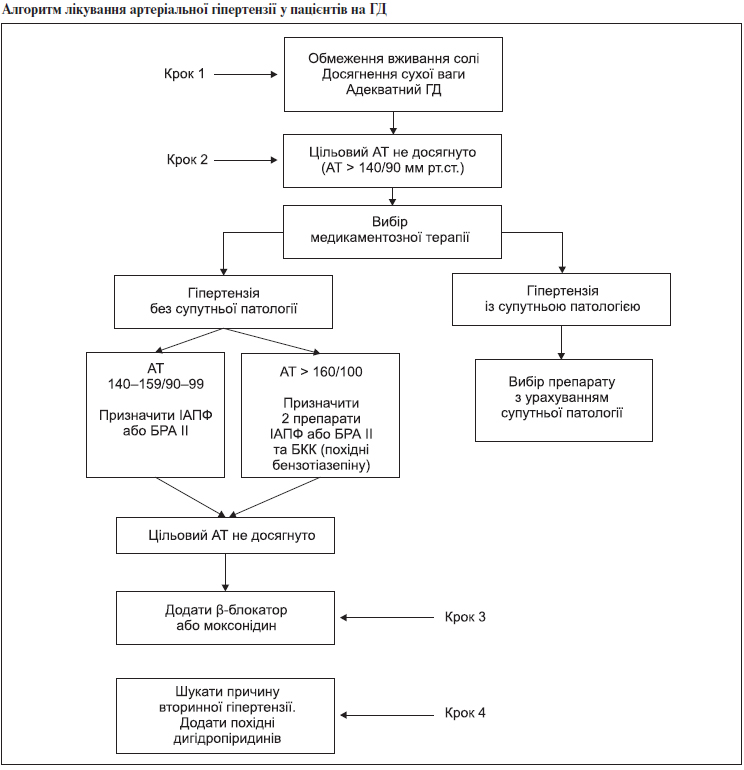
3.2. Алгоритм лікування артеріальної гіпертензії
Цільовими рівнями АТ у пацієнтів на ГД є: переддіалізний — не більше 140/90 мм рт.ст. (навіть після найбільшого міждіалізного проміжку), післядіалізний — не більше 130/80 мм рт.ст.
Пульсовий тиск (ПТ) повинен визначатись не рідше одного разу на місяць перед діалізом. Цільовим рівнем є ПТ 40 мм рт.ст.
У пацієнтів із численними операціями з формування судинного доступу АТ вимірюється на стегнах або гомілках.
У пацієнтів із ХХН V ст. на ГД АГ корегується адекватним гемодіалізом (Kt/V > 1,4), досягненням сухої ваги та обмеженням вживання солі до 2–3 г на добу, включаючи вміст натрію хлориду в інших продуктах (див. алгоритм).
При неможливості скорегувати АГ дієтою, досягненням сухої ваги та адекватним ГД призначають антигіпертензивні засоби. Препаратами вибору є інгібітори АПФ (ІАПФ) та блокатори рецепторів ангіотензину ІІ (БРА), тому що їх застосування приводить до регресу гіпертрофії лівого шлуночка, зменшує активність симпатичної нервової системи та швидкість пульсової хвилі, а також може покращувати ендотеліальну дисфункцію та зменшувати окислювальний стрес. Перевагу необхідно надавати прийому антигіпертензивних засобів на ніч. Також необхідно брати до уваги виведення препаратів під час діалізу.
Суха вага — мінімальна вага після діалізу, при якій відсутні будь-які ознаки гіпергідратації, яка добре переноситься пацієнтом та забезпечує підтримання нормотонії (переддіалізний рівень АТ ≤ 140/90 мм рт.ст.) без застосування антигіпертензивних препаратів і незважаючи на міждіалізну прибавку ваги (див. алгоритм).
Найбільш характерною ознакою гіпергідратації є так звана парадоксальна гіпертензія — підвищення артеріального тиску в другій половині сеансу гемодіалізу, яка корегується зменшенням сухої ваги.
Досягнення сухої ваги відбувається поступовим зменшенням ваги після діалізу на 200–500 г щосеансу до досягнення нормалізації артеріального тиску на фоні поступової відміни антигіпертензивних препаратів.
Під час досягнення сухої ваги необхідно пам’ятати про лаг-фазу — проміжок часу між досягненням сухої ваги та нормалізацією артеріального тиску, який триває від декількох днів до декількох тижнів. Суха вага повинна бути досягнута протягом 3 місяців від початку лікування.
З метою об’єктивізації досягнення може застосовуватись вимірювання субдіафрагмального діаметра нижньої порожнистої вени (ДНПВ). Вимірювання ДНПВ проводять у печінковому сегменті на 1,5 см нижче від діафрагми через 30–60 хв після завершення сеансу гемодіалізу та після 5–10 хвилин відпочинку в горизонтальному положенні при нормальному диханні. Окрім діаметра при визначенні рівня гідратаційного статусу використовується індекс колабільності (індекс колабільності = (діаметр в кінці видиху – діаметр у кінці вдиху)/діаметр у кінці видиху × 100 %).
Ознаками гіпергідратації є субдіафрагмальний діаметр > 11 мм/м2 та індекс колабільності < 40 %. Про дегідратацію свідчать субдіафрагмальний діаметр < 8 мм/м2 і індекс колабільності > 75 %. Для пацієнтів з недостатністю трикуспідального клапана повинні бути розроблені інші критерії гідратаційного статусу.
Ознакою надто низької сухої ваги є розвиток післядіалізної слабкості, ортостатичної гіпотензії (зниження систолічного АТ на 15 і більше мм рт.ст. і діастолічного АТ на 10 і більше після перебування у вертикальному положенні протягом 2 хвилин), втрата голосу.
Артеріальна гіпотензія — зниження систолічного АТ на 20 і більше мм рт.ст. (або середнього АТ на 10 і більше мм рт.ст.), яке супроводжується дискомфортом у черевній порожнині, позіханням, нудотою, блювотою, судомами м’язів, неспокоєм, дратівливістю, запамороченням, втратою свідомості, може бути ознакою надто низької сухої ваги, однак частіше свідчить про надмірну швидкість УФ.
3.3. Алгоритм контролю дисліпідемії
Пацієнти з ХХН відносяться до групи високого ризику розвитку дисліпідемії. Найбільш поширеним видом дисліпідемії у пацієнтів із ХХН є гіпертригліцеридемія. Рівень загального холестерину може бути нормальним або навіть зниженим, ймовірно, через порушення нутритивного статусу. Оцінка дисліпідемії у пацієнтів з ХХН V ст. повинна проводитись при встановленні діагнозу, змінах в клінічному статусі, змінах у лікуванні. Частота моніторування визначається індивідуально. Більшість пацієнтів не потребує рутинного моніторування ліпідного профілю. Оцінка дисліпідемії при лікуванні хронічним діалізом включає визначення ліпідного профілю вранці натще (загальний холестерин, ЛПНЩ, ЛПВЩ та ТГ). У діалізних пацієнтів ліпідний профіль досліджується перед діалізом або в день, коли діаліз не проводиться.
У пацієнтів, які знаходяться на програмному діалізі, пропонується не починати прийом статинів або комбінації статин/езетиміб. У пацієнтів, які вже отримують статин або комбінацію статин/езетиміб на момент початку програмного діалізу, пропонується продовжувати їх прийом на діалізі.
У діалізних пацієнтів з дуже високим рівнем ЛПНЩ (≥ 4,9 ммоль/л) призначення статинів може бути виправданим.
Цільовими рівнями ліпідного профілю в діалізних пацієнтів, які отримують статин або комбінацію статин/езетиміб, є:
— рівень загального холестерину < 5,17 ммоль/л;
— рівень ЛПНЩ < 2,6 ммоль/л;
— не-ЛПВЩ холестерин < 3,36 ммоль/л, які вже досягли цільового рівня ЛПНЩ, але мають ТГ натще > 2,26 ммоль/л.
Гіпертригліцеридемія в діалізних пацієнтів зазвичай не потребує фармакологічного лікування.
У пацієнтів з рівнями ТГ натще > 5,65 ммоль/л потрібно розпочати терапію зі зміни способу життя.
Терапевтичні зміни способу життя включають:
1. Дієту:
— насичені жири — менше 7 % калорій;
— поліненасичені жири — до 10 % калорій;
— мононенасичені жири — до 20 % калорій;
— загальні жири — 25–35 % калорій;
— холестерин — менше 200 мг/добу;
— вуглеводи — 50–60 % калорій;
— клітковина — 20–30 г/добу (5–10 г розчинної клітковини);
— рослинні стерини — 2 г/добу.
2. Підтримання антропометричних показників:
— ІМТ 25–28 кг/м2;
— окружність талії (чоловіки — менше 102 см, жінки — менше 88 см);
— співвідношення талія/стегно (чоловіки — менше 1,0; жінки — менше 0,8).
3. Фізичне навантаження:
— не менше 10 000 кроків на день (застосування педометра);
— щоденна зарядка;
— помірне планове фізичне навантаження: 20–30 хв 3–4 рази на тиждень, включаючи 5-хвилинну розминку та повільне закінчення;
— рекомендовано ходіння, плавання та вправи під наглядом.
4. Припинення паління.
5. Вживання не більше однієї порції алкоголю на день.
6. Корекція гіперглікемії за наявності.
Фібрати можуть бути застосовані в діалізних пацієнтів з надзвичайно високими рівнями ТГ натще > 11,3 ммоль/л. Таке лікування показане при відносно високому ризику виникнення гострого панкреатиту та відносно низькому рівні ризику поліпрагмазії та виникнення токсичних побічних явищ.
Протипоказане одночасне призначення статинів та фібратів у діалізних пацієнтів.
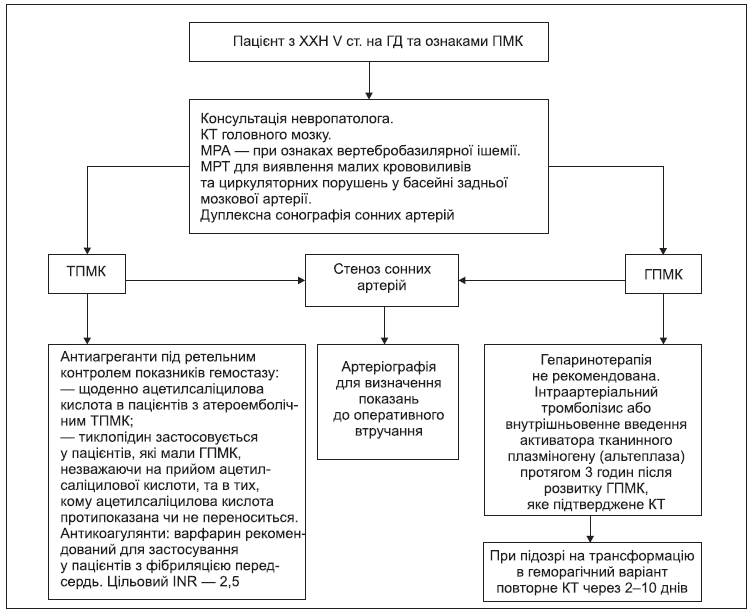
3.4. Алгоритм профілактики й лікування цереброваскулярних ускладнень
Пацієнтам з порушенням мозкового кровообігу в анамнезі потрібно провести дуплексну сонографію судин головного мозку з наступною консультацією судинного хірурга та невропатолога.
Лікування транзиторного порушення мозкового кровообігу (ТПМК) або гострого порушення мозкового кровообігу (ГПМК) проводиться відповідно до принципів, прийнятих у загальній популяції стосовно консервативного та хірургічного лікування, за винятком тромболітичної терапії.
Профілактика ПМК включає: контроль гіпертензії, дотримання дієти, своєчасну діагностику та лікування діабету, припинення паління, ретельний глікемічний контроль у пацієнтів з ЦД. У пацієнтів з вираженим симптоматичним стенозом сонних артерій застосовується ендартеріоектомія. У пацієнтів з фібриляцією передсердь проводиться антитромботична терапія (варфарин або аценокумарол та/або кислота ацетилсаліцилова) з ретельним контролем показників гемостазу.
3.5. Алгоритм лікування та профілактики захворювання периферичних судин (ЗПС)
На момент початку ГД пацієнти повинні бути оцінені стосовно ЗПС, включаючи перевірку артеріальної пульсації та цілісність шкірних покровів кінцівок. При виявленні патології проводиться дуплексна сонографія судин кінцівок з подальшою консультацією судинного хірурга.
Лікування ЗПС у пацієнтів з ХХН V ст. проводиться, як і в загальній популяції, і включає консультацію судинного хірурга, відмову від паління, контроль глікемії, ІАПФ та антиагреганти. Вазодилататори можуть застосовуватись при кульгавості за відсутності критичної ішемії.
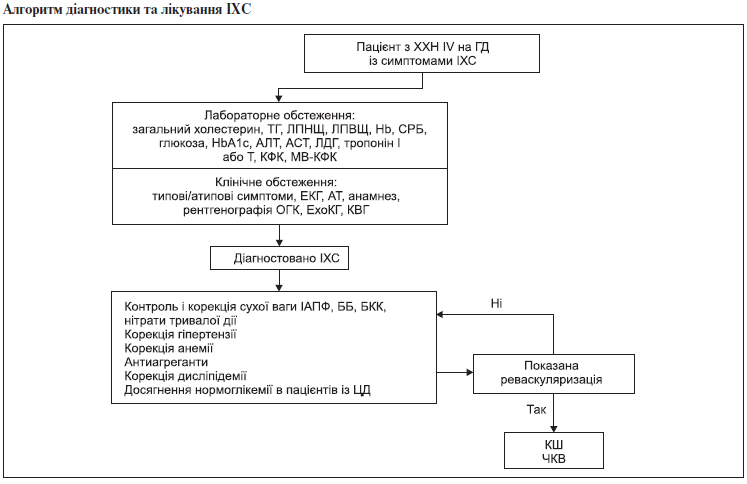
3.6. Алгоритм діагностики та лікування ішемічної хвороби серця
Діагностика ІХС здійснюється так само, як і в загальній популяції.
Дослідження стану коронарних артерій (КА) проводиться:
1. У пацієнтів з безсимптомною виявленою або підо-зрюваною ІХС.
2. У пацієнтів з діагностованою ІХС.
3. У пацієнтів, чия робота пов’язана з безпекою інших людей.
4. Після успішної серцево-легеневої реанімації.
5. У пацієнтів, які перенесли набряк легень.
6. За наявності ішемічної депресії сегмента ST 1–2 мм у спокої або після фізичного навантаження.
7. Інфаркт міокарда в анамнезі.
8. Перед великим хірургічним втручанням, в тому числі кардіохірургічним, у чоловіків старше 40 років і жінок старше 45 років.
9. Якщо пацієнту була проведена «неповна» коронарна реваскулярізація після АКШ (шунтування не всіх басейнів ішемізованих ділянок), оцінка стану КА проводиться щорічно.
10. При зміні симптомів, пов’язаних з ГД, або клінічного статусу (часті гіпотензії, ХСН, що не відповідає на зміни сухої ваги, або неможливість досягти сухої ваги через гіпотензію) необхідне проведення оцінки стану КА.
11. У діалізних пацієнтів з ФВ < 40 % необхідно оцінити стан КА.
12. Ацетилсаліцилова кислота може застосовуватись для первинної профілактики ІХС у діалізних пацієнтів при ретельному моніторингу показників гемостазу.
Оцінка стану серцево-судинної системи на початку лікування ГД включає ЕКГ, ЕхоКГ. ЕКГ проводиться на початку лікування, після досягнення сухої ваги та щорічно.
Внаслідок низької точності неінвазивних стрес-тестів у пацієнтів із ХХН рекомендоване проведення коронарографії.
Лікування ішемічної хвороби серця (ІХС) проводиться так само, як і в загальній популяції, включаючи ацетилсаліцилову кислоту, β-блокатори, нітрогліцерин, ІАПФ, БРАІІ, статини та/або БКК з відповідною корекцією доз (див. відповідний алгоритм).
Крім того, лікування ІХС включає досягнення та підтримку сухої ваги, контроль анемії.
При проведенні оперативного втручання з приводу реваскуляризації необхідно враховувати, що діалізні пацієнти мають вищий ризик рестенозів, ніж у загальній популяції. Тому перевагу необхідно надавати стентам, які вивільняють лікарські засоби.
Пацієнтам з ХХН V ст. на ГД, у яких уражено 3 судини і більше або ліва головна коронарна артерія, перевагу слід надавати АКШ.
Пацієнтам на ГД, яким проводяться інвазивні коронарні втручання, важливо зберегти внутрішні яремні, плечову та променеву артерії для наступних судинних доступів.
Необхідно оцінити ризик геморагічних ускладнень та наявної анемії, особливо враховуючи ризик від призначення антикоагулянтів та антитромбоцитарних засобів.
Тромболітична терапія (ТТ)
— Стрептокіназа — 1,5 млн ОД в/в протягом 30–60 хв (препарат протипоказаний, якщо коли-небудь раніше хворий отримував стрептокіназу).
— Альтеплаза — 15 мг в/в болюсно, потім 0,75 мг/кг маси тіла протягом наступних 60 хв; загальна доза не повинна перевищувати 100 мг.
Протипоказання до ТТ
Абсолютні:
— в анамнезі геморагічний інсульт або інсульт невідомої етіології будь-якої давності;
— перенесений у найближчі 6 місяців ішемічний інсульт;
— травма або пухлина ЦНС;
— перенесена в найближчі 3 місяці травма або хірургічне втручання;
— перенесена в найближчий місяць шлунково-кишкова кровотеча;
— геморагічна висипка;
— розшарування аорти;
— пункції, виконані без компресії судин (біопсія печінки, люмбальна пункція).
Відносні:
— перенесена в найближчі 6 міс. ТПМК;
— прийом пероральних антикоагулянтів;
— вагітність або перший тиждень післяпологового періоду;
— рефрактерна артеріальна гіпертензія (САТ > 180 мм рт.ст. та/або ДАТ > 110 мм рт ст.);
— патологія печінки;
— інфекційний ендокардит;
— пептична виразка в стадії загострення;
— травматична/тривала реанімація.
Ефективність ТТ
ТТ можна вважати успішною, якщо:
— протягом 60–90 хвилин від початку введення фібринолітика елевація сегмента ST зменшилася більше ніж на 50 %;
— відсутній больовий синдром;
— більш точний метод оцінки ефективності — ангіографічне дослідження.
Черезшкірне коронарне втручання (ЧКВ)
При ЧКВ виконують ангіопластику й стентування уражених коронарних артерій відповідно до показань для таких втручань у загальній популяції. Враховуючи більшу частоту рестенозів, у пацієнтів з ХХН доцільне застосування стентів, які вивільнюють лікарські засоби, що запобігають рестенозу.
3.7. Алгоритм лікування та діагностики хронічної та гострої серцевої недостатності
Хронічна серцева недостатність (ХСН)
Систолічна ХСН
Лікування включає призначення ІАПФ ± БРА, β-блокаторів, серцевих глікозидів, при ознаках застою в малому колі кровообігу — нітратів.
Діастолічна ХСН
Лікування включає призначення ІАПФ ± БРА, при ознаках застою в малому колі кровообігу — нітратів.
Призначення β-блокаторів можливе при відсутності симптомів серцевої недостатності.
У пацієнтів із зниженим ударним індексом не рекомендоване застосування препаратів з негативним хронотропним ефектом за винятком тахіаритмій з частотою більше 100 уд. за 1 хв.
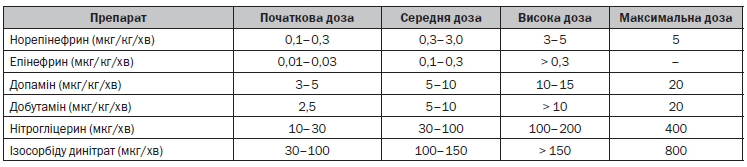
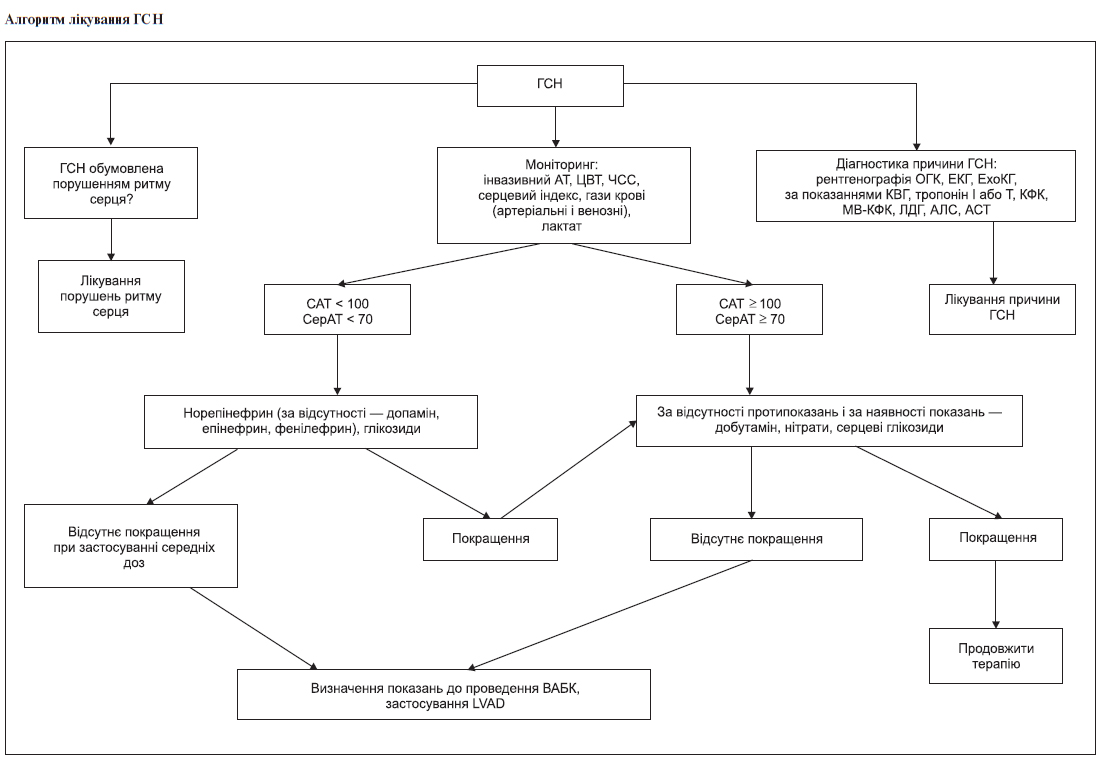
Гостра серцева недостатність (ГСН)
У лікуванні ГСН не застосовуються ІАПФ та β-блокатори. Ці препарати призначаються після компенсації ГСН (звичайно через декілька діб).
Внутрішньоаортальна балонна контрапульсація (ВАБК)
ВАБК застосовується у пацієнтів з гострою серцевою недостатністю (декомпенсаціє гострої серцевої недостатності) та:
— відсутністю адекватної гемодинамічної реакції на середні дози симпатоміметиків;
— систолічним АТ < 70 мм рт.ст. або середнім АТ < 50 мм рт.ст.;
— серцевим індексом на фоні інотропної підтримки в середніх дозах < 2,0 л/(хв • м2);
— рO2 змішаної венозної крові < 30 мм рт.ст.;
— індексом споживання кисню < 115 мл /(хв • м2).
Особливості медикаментозного лікування ГСН на фоні ВАБК
— При оптимізації DO2 і VO2 — значне зниження доз симпатоміметиків.
— Можливість раннього призначення ЛЗ, що впливають на ремоделювання міокарда — ІАПФ, β-блокатори тощо.
— ОБОВ’ЯЗКОВА підтримка за допомогою інфузії нефракціонованого гепарину показників АЧТЧ — 50–70 с з подальшим переходом на еноксапарин.
— ОБОВ’ЯЗКОВА профілактика інфекційних (антибіотикотерапія) і гастроінтестинальних ускладнень (блокатори протонної помпи).
Припинення ВАБК
— Відсутність або мінімальна інотропна підтримка.
— Стабільний ритм і гемодинаміка в режимі роботи апарата для ВАБК 1 : 3.
— рО2 змішаної венозної крові ≥ 35 мм рт.ст.
— Тривалість ВАБК залежить від стабілізації основних гемодинамічних параметрів. Максимальна тривалість 12 діб.
3.8. Алгоритм лікування та діагностики захворювань клапанів серця (ЗКС)
Пацієнти повинні оцінюватись на наявність ЗКС так само, як і в загальній популяції, за винятком частоти аортального стенозу.
При проведені та інтерпретації ЕхоКГ у діалізних пацієнтів необхідно враховувати наступні моменти:
— дослідження повинне проводитись після досягнення сухої ваги;
— інтерпретація даних ЕхоКГ повинна враховувати час її проведення відносно процедури ГД.
Лікування ЗКС у діалізних пацієнтів проводять так само, як і в загальній популяції, включаючи використання як механічних, так і біологічних клапанів при протезуванні.
Пацієнти з помірним або більш вираженим стенозом аорти (площа аортального клапана менше 1 см2) повин-
ні щорічно досліджуватись за допомогою допплерівської ЕхоКГ через більш швидке прогресування стенозу аорти в діалізних пацієнтів.
Поява або наростання симптоматики (виражене диспное, стенокардія, нестабільна інтрадіалізна гемодинаміка) у пацієнтів з ЗКС вимагає повторної оцінки вираженості ЗКС за допомогою ЕхоКГ та консультації кардіолога.
3.9. Алгоритм лікування та діагностики кардіоміопатії (КМП)
Обстеження: ЕхоКГ, ЕКГ, вентрикулографія при необхідності виключення обструкції вивідного тракту лівого шлуночка, АЛТ, АСТ, ЛДГ, КФК, МВ-КФК, тропонін І або Т, консультація кардіолога, аритмолога, кардіохірурга.
Гіпертрофічна кардіоміопатія
Протипоказане застосування (особливо в пацієнтів з обструкцією вивідного тракту ЛШ): серцеві глікозиди, добутамін.
З обережністю — нітрати.
Дилатаційна кардіоміопатія
У пацієнтів з легеневою гіпертензією протипоказане застосування нітратів.
У пацієнтів з кардіоміопатією і низьким ударним індексом протипоказане застосування препаратів з негативною хронотропною дією (блокатори кальцієвих каналів, β-блокатори, серцеві глікозиди).
Лікування включає контроль анемії і артеріальної гіпертензії, призначення ІАПФ ± БРА. При відсутності протипоказань — нітрати, β-блокатори, глікозиди. За показаннями — ресинхронізаційна терапія і кардіохірургічні втручання.
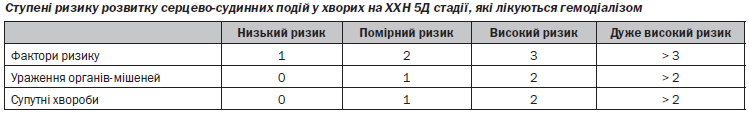
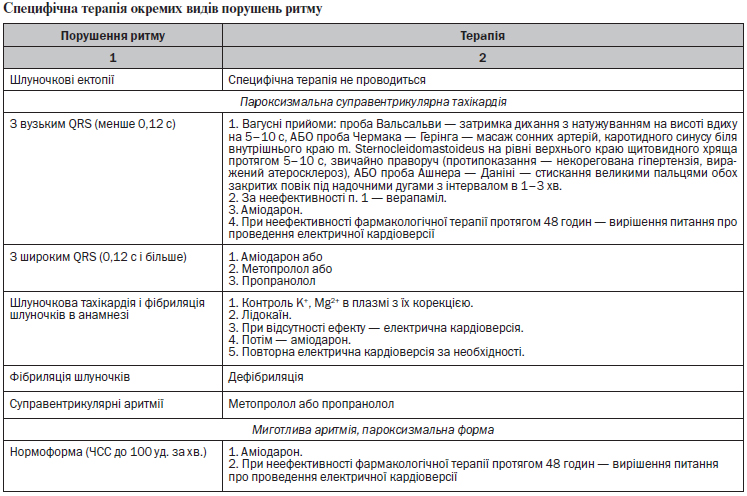
3.10. Діагностика порушень ритму серця та алгоритм лікування
Загальні положення:
1. Усі пацієнти повинні бути обстежені на наявність аритмії на початку лікування та при виявленні аритмії, в тому числі під час планованої ЕКГ.
2. Пацієнти з попередньо існуючим порушенням ритму та порушеннями ритму, що не пов’язані з ГД, повинні отримувати таке саме лікування, як і в загальній популяції, включаючи як антиаритмічні засоби (з відповідною корекцією доз і обмеженням), так і кардіостимуляцію.
3. Пацієнтам, у яких порушення ритму погіршуються або виникають під час ГД або одразу після його завершення, повинні вживатись заходи з профілактики порушення ритму та, за необхідності, проводитись відповідне лікування (див. алгоритм).
4. Для діагностики порушення ритму серця поряд з ЕКГ у 12 відведеннях повинне використовуватись холтерівське моніторування, яке включає як міждіалізний проміжок, так і день проведення сеансу ГД.
5. Лікування окремих видів порушень ритму проводять відповідно до таблиці (див. нижче).
6. Пацієнти з порушенням ритму повинні бути про консультовані кардіологом.
7. Показаннями до лікування порушення ритму серця до консультації фахівця є:
— виражені порушення гемодинаміки;
— суб’єктивна непереносимість аритмії.
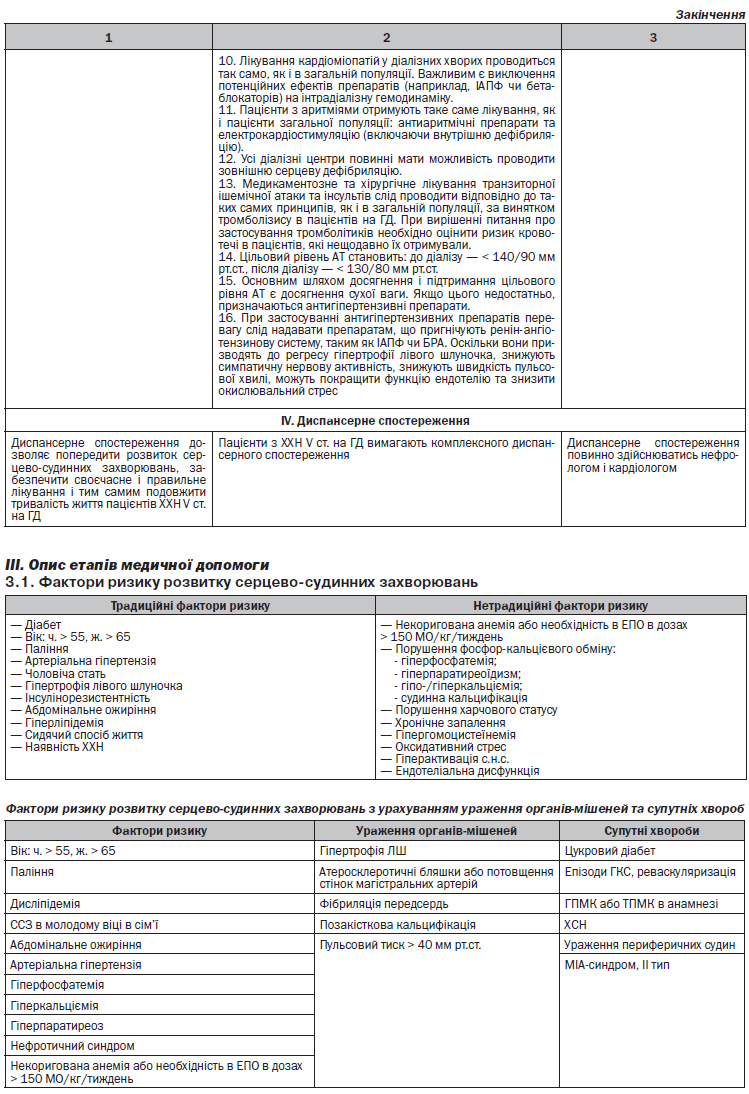
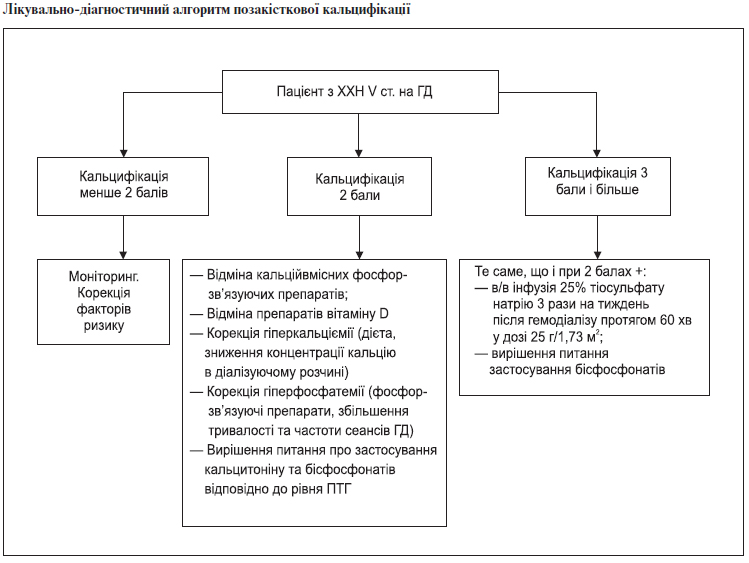
3.11. Алгоритм лікування та діагностики позакісткової кальцифікації
Загальні положення:
1. Всім пацієнтам з ХХН V ст. на ГД необхідно оцінити наявність факторів ризику позакісткової кальцифікації на початку лікування та щорічно.
2. Всі пацієнти з ХХН V ст. на ГД повинні бути обстежені на наявність позакісткової кальцифікації на початку лікування та щорічно.
3. Кальцифікація артерій повинна визначатись за даними рентгенографії або УЗО в наступних місцях: черевна аорта, сонні артерії, тазово-стегнові та стегново-підколінні артерії.
4. Кальцифікація клапанів серця повинна оцінюватись за допомогою ЕхоКГ.
5. При виявленні кальцифікації вищенаведених артерій показане виявлення кальцифікації інших артерій.
6. Наявність позакісткової кальцифікації оцінюється в балах відповідно до кількості місць кальцифікації. Максимальна кількість балів — 8 (черевна аорта, сонні артерії, тазово-стегнові та стегново-підколінні артерії, трикуспідальний, мітральний, аортальний та клапан легеневої артерії).
7. За наявності позакісткової кальцифікації менше 2 балів терапевтичні заходи повинні бути направлені на корекцію модифікованих факторів ризику. За вираженої кальцифікації вживають додаткових лікувальних заходів (див. відповідний алгоритм).

3.12. Алгоритм лікування та діагностики гіпергомоцистеїнемії, оксидативного стресу
Нормальна концентрація гомоцистеїну в плазмі становить 5–10 мкмоль/л. Гіпергомоцистеїнемія визначається як легка (11–15 мкмоль/л), помірна (16–25 мкмоль/л), проміжна (26–50 мкмоль/л) та виражена (більше 50 мкмоль/л).
У пацієнтів з ХХН V ст. на ГД протипоказане застосування препаратів метіоніну, які призводять до підвищення рівня гомоцистеїну плазми.
Не рекомендується рутинно призначати препарати фолієвої кислоти, вітаміну В6 та/або В12 для корекції гіпергомоцистеїнемії та покращення серцево-судинного прогнозу через відсутність доказів позитивного впливу такої терапії на ризик виникнення та прогресування СС патології у діалізних пацієнтів.
Не рекомендується рутинно призначати будь-які препарати (зокрема, токоферол, ацетилцистеїн) з метою корекції оксидативного стресу та покращення серцево-судинного прогнозу через відсутність доказів позитивного впливу такої терапії на ризик виникнення та прогресування СС патології у діалізних пацієнтів.
Не рекомендується рутинно призначати омега-3 ненасичені жирні кислоти для покращення серцево-судинного прогнозу через відсутність доказів позитивного впливу такої терапії на ризик виникнення та прогресування СС патології у діалізних пацієнтів.
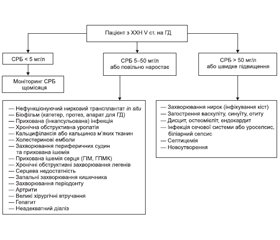
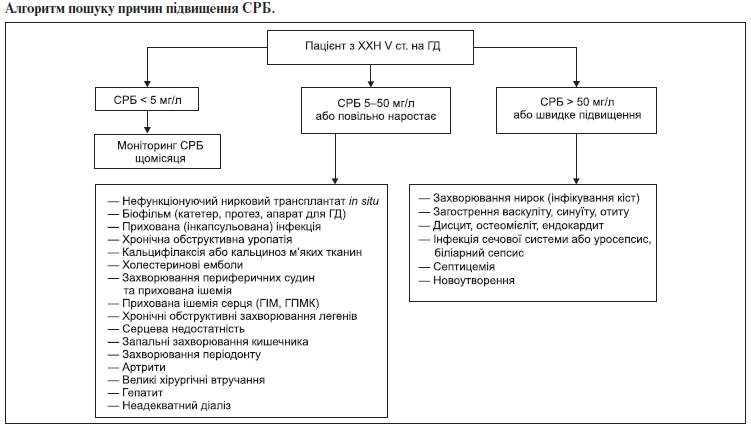
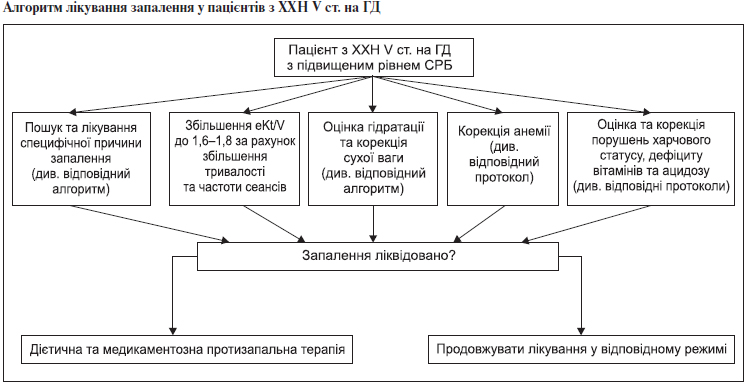
3.13. Алгоритм лікування та діагностики запалення та МІА-синдром 2-го типу
Класифікація рівнів СРБ у загальній популяції:
— низький — < 1 мг/л;
— середній — 1–3 мг/л;
— високий — > 3 мг/л.
У діалізних пацієнтів: нормальний рівень СРБ — < 5 мг/л.
Середній рівень СРБ у пацієнтів на ГД в Європі — 7 мг/л.
Загальні положення:
1. Рівень СРБ повинен оцінюватись на початку лікування ГД та щомісяця.
2. Рівень СРБ повинен інтерпретуватись разом із показниками харчового статусу (див. відповідний протокол).
3. МІА-синдром 2-го типу діагностується у випадку поєднаного порушення показників харчового статусу та підвищеного рівня СРБ.
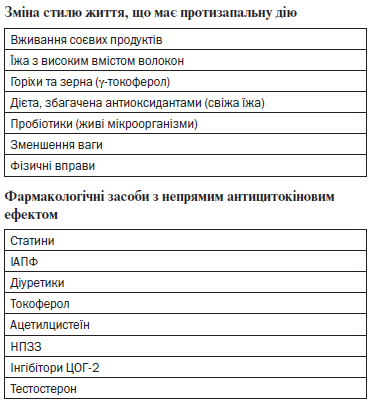
4. При лікуванні супутніх захворювань у пацієнтів із запаленням перевагу необхідно надавати фармакологічним засобам з антицитокіновим ефектом (див. таблицю).
5. Одночасно із пошуком та лікуванням специфічних причин запалення проводять загальні заходи щодо зменшення запальної відповіді та проявів МІА-синдрому 2-го типу (див. відповідний алгоритм).
ІV. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних протоколів медичної допомоги (клінічних маршрутів пацієнтів) (далі — ЛПМД (КМП)) необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, які включаються до ЛПМД (КМП), та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій Міністерством охорони здоров’я України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.kiev.ua/.
Вимоги до установ, які надають вторинну та третинну медичну допомогу
1. Кадрові ресурси
Медична допомога пацієнтам надається лікарями: нефрологом, кардіологом.
За необхідності залучаються лікарі інших спеціальностей.
2. Матеріально-технічне забезпечення
Оснащення. Відповідно до Табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
1. Бета-адреноблокатори: Атенолол, Атенолол + Хлорталідон + Ніфедипін Бетаксолол, Бісопролол, Бісопролол + Гідрохлортіазид, Есмолол, Карведилол, Метопрололу тартрат, Метопрололу сукцинат, Небіволол, Пропранолол.
2. Антагоністи кальцію (блокатори кальцієвих каналів): Амлодипін, Амлодипін + Атенолол, Амлодипін + Аторвастатин, Амлодипін + Валсартан, Амлодипін + Гідрохлортіазид, Амлодипін + Лізиноприл, Амлодипін + Периндоприл, Верапаміл, Дилтіазем, Лацидипін, Лерканідипін, Ніфедипін, Німодипін, Фелодипін.
3. Інгібітори ангіотензинперетворюючого ферменту: Еналаприл, Еналаприл + Індапамід, Еналаприл + Гідрохлортіазид, Еналаприл + Нітрендипін, Зофеноприл, Каптоприл, Каптоприл + Гідрохлортіазид, Квінаприл, Лізиноприл, Лізиноприл + Гідрохлортіазид, Моексиприл, Периндоприл, Периндоприл + Індапамід, Раміприл, Раміприл + Гідрохлортіазид, Спіраприл, Трандолаприл, Трандолаприл + Верапаміл, Фозиноприл.
4. Блокатори рецепторів ангіотензину ІІ: Кандесартан, Лозартан, Олмесартан, Ірбесартан, Епросартан, Телмісартан, Валсартан, Валсартан + Гідрохлортіазид, Кандесартан + Гідрохлортіазид, Телмісартан + Гідрохлортіазид.
5. Антигіпертензивні лікарські засоби центральної дії: Гуанфацин, Клонідин, Метилдопа, Моксонідин, Раунатин.
6. Антиадренергічні засоби: Атропін, Гексаметоній.
7. Інгібітори реніну: Аліскірен.
8. Альфа-адреноблокатори: Доксазозин, Празозин, Урапідил.
9. Вазодилататори: Бендазол, Теофілін, Папаверин.
10. Адреноміметики: Епінефрин, Добутамін, Допамін, Норепінефрин.
11. Серцеві глікозиди: Дигоксин, Корглікон, Строфантин.
12. Статини: Аторвастатин, Ловастатин, Правастатин, Розувастатин, Симвастатин, Флувастатин.
13. Антикоагулянти: Варфарин, Гепарин, Еноксапарин, Далтепарин, Надропарин, Пентоксифілін, Феніндіон, Фондапаринукс.
14. Антиагреганти: Ептифібатид; Дипіридамол, Ілопрост, Кислота ацетилсаліцилова, Клопідогрель, Тиклопідин.
15. Фібринолітики: Альтеплазе, Стрептокіназа.
16. Глюкокортикостероїди: Бетаметазон, Гідрокортизон, Дексаметазон, Метилпреднізолон, Преднізолон, Тріамцинолон.
17. Діуретики: Ацетазоламід, Гідрохлортіазид, Еплеренон, Індапамід, Спіронолактон, Торасемід, Фуросемід.
18. Нітрати: Ізосорбіду динітрат, Ізосорбіду мононітрат, Нітрогліцерин.
V. Індикатори якості медичної допомоги
5.1. Перелік індикаторів якості медичної допомоги
5.1.1. Наявність у закладі, що надає спеціалізовану (високоспеціалізовану) медичну допомогу, локального протоколу з проведення гемодіалізу/перитонеального діалізу.
5.2.1.А) Наявність у закладі, що надає спеціалізовану (високоспеціалізовану) медичну допомогу, локального протоколу з проведення гемодіалізу/перитонеального діалізу
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях уніфікованих клінічних протоколів вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги при хронічній хворобі нирок.
В) Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД у закладах охорони здоров’я.
Бажаний рівень значення індикатора:
2016 рік — 90 %.
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора
а) Організація (ЗОЗ), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються закладами, що надають спеціалізовану (високоспеціалізовану) медичну допомогу, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх закладів, що надають спеціалізовану (високоспеціалізовану) медичну допомогу, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість закладів, що надають спеціалізовану (високоспеціалізовану) медичну допомогу, зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість закладів, що надають спеціалізовану (високоспеціалізовану) медичну допомогу, зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість закладів, що надають спеціалізовану (високоспеціалізовану) медичну допомогу, зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу ведення пацієнта із хронічною хворобою нирок (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий закладом, що надає спеціалізовану (високоспеціалізовану) медичну допомогу.
е) Значення індикатора наводиться у відсотках.
В.о. директора
Медичного департаменту МОЗ України
В. Кравченко
VІ. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу медичної допомоги
1. Електронний документ «Надання медичної допомоги хворим на хронічну хворобу нирок V стадії, які лікуються гемодіалізом. Адаптована клінічна настанова, заснована на доказах», 2015.
2. Електронний документ «Лікування методом перитонеального діалізу хворих на хронічну хворобу нирок V стадії. Адаптована клінічна настанова, заснована на доказах», 2015.
3. Наказ МОЗ України від 30.03.2015 р. № 183 «Про затвердження сьомого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
4. Наказ МОЗ України від 27.12.2013 № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
5. Наказ МОЗ України від 28.09.2012 № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29.11.2012 за № 2001/22313.
6. Наказ МОЗ України від 14.02.2012 № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28.04.2012 за № 661/20974.
7. Наказ МОЗ України від 31.10.2011 № 739 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів консультативно-діагностичного центру».
8. Наказ МОЗ України від 31.10.2011 № 734 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні планового лікування».
9. Наказ МОЗ України від 02.03.2011 № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
10. Наказ МОЗ України від 30.09.2003 №65/462 «Про поліпшення якості та організації системи медичної допомоги дорослим хворим нефрологічного профілю».
11. Наказ МОЗ України від 28.10.2002 № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських, провізорських посад та посад молодших спеціалістів з фармацевтичною освітою у закладах охорони здоров’я», зареєстрований Міністерством юстиції 12.11.2002 за № 892/7180.
12. Наказ МОЗ України від 23.02.2000 № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».