Відомо, що серед факторів, які впливають на стан здоров’я і тривалість життя, найважливішими вважають такі: спадковість, навколишнє середовище, спосіб життя. Людина в процесі життєдіяльності своїми діями та вчинками, часто необдуманими, та нераціональною поведінкою наживає собі захворювання, іноді цілу низку, що знижують якість життя та вкорочують їй віку.
За даними проф. Опанасенка, громадянин нашої держави має букет набутих хвороб уже в 30 років [1]. І чільне місце в структурі захворюваності та смертності посідають патологічні стани серцево-судинної системи: АГ, атеросклероз судин, інфаркт міокарда, інсульт тощо. Відомий вислів: «Наш вік — це вік наших судин». І це дійсно так [2].
У здорової людини на кровопостачання ГМ, маса якого становить близько 2 % від загальної маси тіла, витрачається 20 % об’єму циркулюючої крові [4].
Гіпоплазія ХА (ГХА) тією чи іншою мірою вираженості трапляється приблизно у 10 % населення. Захворювання судин ГМ становлять 13–15 % серед причин загальної смертності.
За даними Всевітньої організації охорони здоров’я (ВООЗ), частота інсультів 1,5–7,4 випадку на одну тисячу населення. Їх частота збільшується з віком, сягаючи максимуму в 60–70 років (20 випадків на тисячу населення). Частота ішемічних інсультів співвідноситься з частотою геморагічних як 4 до 1. Смертність від інсультів посідає третє місце після онкозахворювань та інфарктів міокарда. 30 % хворих, які його перенесли, стають інвалідами, причому 20 % серед них потребують стороннього догляду. Лише 20 % хворих після інсульту зберігають працездатність, повертаються до роботи і попереднього способу життя [4].
Наводимо повчальний випадок з нашої практичної роботи: розвиток ГПМК за ішемічним типом у вертебробазилярному басейні (гострий атеротромбоз а.basilaris) на тлі поширеного атеросклерозу та АГ, обумовленої вродженою гіпоплазією правої ХА у хворого середнього віку.
Матеріал та методи дослідження
04.02.2017 р. о 15-й годині в терапевтичне відділення КЗ СРР «Сколівська ЦРЛ» госпіталізовано хворого К. віком 48 років, одного з жителів сіл району, медичного працівника за професією, зі скаргами: головний біль, особливо в ділянці потилиці, шум у вухах, періодичні мерехтіння «мушок» перед очима, напади загальної слабкості, пітливість. Із опитування стало відомо, що погіршення стану здоров’я пацієнт відчуває зі вчорашнього дня після психоемоційного та фізичного навантаження. У 1989 р. перехворів на вірусний гепатит. Туберкульоз, венеричні захворювання, цукровий діабет заперечує. Алерго- та медикаментозний анамнези не обтяжені. Палить, за добу викурює одну-півтори пачки сигарет. Може дозволити собі випити зайву чарку спиртного. Підвищений артеріальний тиск (АТ) у себе спостерігає упродовж останніх восьми років, протягом яких спостерігалося мерехтіння клінічних проявів захворювання: посилення головного болю, запаморочення, короткочасне порушення зору, координації рухів та орієнтації в просторі, перепади настрою у вигляді млявості, пригнічений стан, сонливість. Лікувався амбулаторно, нерегулярно вживаючи гіпотензивні препарати, час від часу, коли погіршувався стан здоров’я.
Status praesens objectivus
Загальний стан хворого — середньої тяжкості. Правильної будови тіла, помірного живлення. Перебуває у свідомості, дещо загальмований, словесному контакту доступний, на запитання відповідає по суті, самокритичний, орієнтований у просторі й часі. Зріст — 185 см, маса тіла — 92 кг, індекс маси тіла за Кетле — 26,9 кг/м2, температура тіла — 36,7 оС, частота дихання — 18 за 1 хв, сатурація кисню (SaO2) за пульсоксиметром — 96 %, АТ — 165/100 мм рт.ст. на обох руках, пульс — 72 уд/хв, ритмічний, задовільних якостей. S = D, фотореакція збережена. Шкірні покриви, видимі слизові та зів чисті, звичайного забарвлення. Підшкірна жирова клітковина розвинута достатньо. Тургор тканин збережений. Лімфатичні вузли доступні пальпації та безболісні. Щитоподібна залоза не промацується. Тони серця приглушені, ритмічні, систолічний шум над верхівкою та на аорті, де й акцент ІІ тону. Над легенями дихання жорстке, дещо ослаблене в задньонижніх відділах, на тлі якого поодинокі вологі хрипи з обох сторін. Язик вологий, обкладений білим нальотом. Піднебінні мигдалики звичайних розмірів. У ротовій порожнині декілька несанованих каріозних зубів. Живіт м’який, безболісний, симетричний. Бере участь в акті дихання. Симптомів подразнення очеревини не виявлено. Перистальтика простежується на всьому протязі рівномірно. Постукування в поперековій ділянці безболісне з обох сторін. Периферичних набряків не виявлено. Фізіологічні відправлення не порушені.
Діагноз: АГ ІІ, ст. ІІ, ризик помірний.
Після отримання у хворого К. інформованої добровільної згоди на проведення діагностики та лікування йому здійснено у день надходження в лікарню такі лабораторно-клінічні обстеження.
Загальний аналіз крові: еритроцити — 4,2 Т/л, Hb — 168 г/л, лейкоцити — 6,7 Г/л: еозинофіли — 3 %, нейтрофіли паличкоядерні — 6 %, сегментоядерні — 66 %, лімфоцити — 23 %, моноцити — 2 %, ШОЕ — 4 мм/год. Глюкоза крові — 4,6 ммол/л. RW — негативна. Група крові — А (ІІ), Rh (+). Біохімічний аналіз крові: загальний білок — 65 г/л, загальний холестерин — 6,2 ммоль/л, загальний білірубін — 15,6 мкмоль/л, АЛТ — 0,32, АСТ — 0,22 мкмоль/л, тимолова проба — 3,6 од., сечовина — 7,1 ммоль/л, креатинін — 0,142 ммоль/л. Електроліти крові: K+ — 5,1, Na+ — 138 ммоль/л. Коагулограма крові: протромбіновий індекс — 94 %, час рекальцифікації плазми — 68 с, загальний фібриноген — 2,6 г/л, Ht — 0,52. Загальний аналіз сечі: прозорість повна, питома вага — 1015, білка, цукру, солей не виявлено, у полі зору: плоский епітелій — 2–3 од., лейкоцити — 8–10 од., еритроцити не змінені — 0–1 од. ЕКГ: ритм синусовий, 76 уд/хв. Лівограма. Гіпертрофія лівого шлуночка. Порушення процесів реполяризації в міокарді. ФГ ОЗК: корені структурні, тяжисті. ЕхоКГ: гіпертензивне серце. Міжшлуночкова перегородка — 1,6 см (норма 0,6–1,1 см), стінка лівого шлуночка — 1,4 см (0,6–1,1 см), ліве передсердя — 4,5 см (1,9–4,0 см), діаметр висхідної аорти — 5,8 см (2,0–3,7 см), ущільнення стулок МК і АК. Фракція викиду — 64 %. Розлади діастолічної функції ІІ типу.
Призначено лікування: режим палатний, стіл № 10, тіотриазолін, сульфат магнію, нейромакс, тівортін, магнікор, аторвастатин, діакор, амлодипін; пізніше — фуросемід, фізіологічний розчин, реосорбілакт, маніт, клексан тощо.
05.02.2017 р. консультований: ЛОР — гострий середній лівобічний отит, призначення. Окуліст — Vis OD/OS = 1,0. Тонометрія OD/OS = 17,0/16,0 мм рт.ст. Застійні внутрішньочерепні явища, OS > OD. Атеросклероз судин сітківки. OU. Макулопатія OS. Призначення.
За час лікування хворого у стаціонарі (терапевтичне, неврологічне, реанімаційне відділення) клінічні прояви патологічного процесу змінювалися як у глибину, так і в ширину, тобто посилювалися наявні симптоми і з’являлися нові, йшло «збагачення/обростання» їх: посилювався головний біль, періодичні запаморочення, посіпування лівого ока, примруження лівих верхньої і нижньої повік, відчуття приглушеності лівого вуха, заніміння та зниження больової чутливості лівої щоки, слабкість у лівих кінцівках.
А зранку 07.02.2017 р., після сну, з’явилися туман перед очима, різка втрата зору в обох очах, порушення мовлення, виражена слабкість у лівих кінцівках.
Окуліст, повторно: зіниці OD = OS. Фотореакція зіниць пригнічена на OU. Об’єм рухів очних яблук повний. Vis OD/OS = 0. Очне дно OU: ДЗН блідо-рожеві, межі злегка стушовані, OS > OD. Судини: вени поширені та повнокровні; артерії: дегенеративні вогнища. Діагноз: Центральна сліпота OU як наслідок ішемії ГМ. Застійні внутрішньочерепні явища, OS > OD, макулопатія OS. Ангіосклероз сітківки. Призначення.
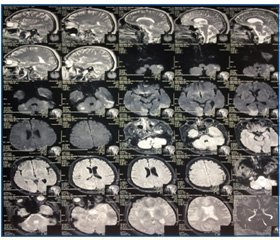
З метою уточнення діагнозу (ГПМК, пухлина чи аневризма судин ГМ) 08.02.2017 р. бригадою екстреної медичної допомоги доставлений на МРТ (рис. 1) у ЛОКЛ, під час проведення якої хворий втратив свідомість, упав у кому.
МРТ, протокол обстеження: в паренхімі обох півкуль мозочка, більше ліворуч, у потиличних частках білатерально, а також підкірковій ділянці праворуч візуалізуються ділянки підвищеної інтенсивності МР-сигналу на T2/FLAIR із обмеженням дифузії на DWI, без чітких контурів, розмірами ~ 5–40 мм; у лобній частці праворуч супраперивентрикулярно солітарне гіперінтенсивне на T2/FLAIR вогнище гліозу розміром до 7 мм. Немає зміщення структур мозку за серединну лінію. Шлуночкова система не дилатована, тіла бокових шлуночків симетричні. Цистерни ГМ не розширені, не деформовані. Субарахноїдальні конвекситальні простори вільні, незначно поширені на всьому протязі.
При МР-ангіографії: вілізієве коло не замкнене. Виражене послаблення МР-сигналу обох ЗМА з майже повною втратою сигналу середніх і дистальних їх сегментів. Права ХА зменшена в діаметрі, віддає лише стовбурові гілки. Основна артерія формується лише з лівої ХА. Візуалізація передніх, середніх мозкових артерій збережена. Внутрішні сонні артерії в зоні візуалізації без особливостей. Аневризм, судинних мальформацій не виявлено.
► Висновок: зміни паренхіми ГМ і мозочка найбільш імовірно ішемічного генезису.
Знімки додаються.
О 13-й годині 08.02.2017 р. хворий К. направлений у ВРІТ № 1 ЛОКЛ. Скарг немає у зв’язку з коматозним станом. ЧД — 22 за 1 хв, SaO2 — 92 % за пульсоксиметром. АТ — 130/70 мм рт.ст. на обох руках. Пульс — 64 уд/хв, ритмічний. Аускультативна мелодія серця й легень попередня. Status neurologicus: зіниці D > S. Фотореакції мляві. На больові подразнення реагує рухами в кінцівках. Сухожилкові та періостальні рефлекси на верхніх і нижніх кінцівках S > D. Патологічний рефлекс Бабінського з обох сторін, S > D. Менінгеальні знаки: симптом Керніга з обох сторін, S > D. Ригідність м’язів потилиці +3–4 см.
Діагноз: ГПМК за ішемічним типом у вертебробазилярному басейні. Інфаркт ГМ у правій та лівій півкулях мозочка, в потиличних частках з обох сторін з геморагічною трансформацією, ускладнений набряком/набуханням ГМ. Мозкова кома ІІІ ст. Порушення вітальних функцій. АГ ІІІ ст., 3-го ст., ризик 4. Двобічна застійна бронхопневмонія в нижніх частках. Гіпертонічна ангіопатія сітківки обох очей, гострий двобічний катаральний середній отит. Призначена відповідна інтенсивна терапія.
08.02.2017 р. о 23-й годині на тлі наростання явищ гострої дихальної недостатності (ЧД 28 за 1 хв, SaO2 — 90 % за пульсоксиметром, участь допоміжної мускулатури грудної клітки в акті дихання) хворого переведено на ШВЛ.
09.02.2017 р. настала смерть хворого.
Автопсія трупа від 10.02.2017 р. Внутрішнє дослідження. Легені: на розрізі тканина однорідна повнокровна, при стисканні виділяється велика кількість пінистої рідини. Стінки бронхів дещо потовщені, виступають над зрізом, із просвіту вміст не виділяється. Серце: розміри збільшені, маса 490 г. Стінка лівого шлуночка (ЛШ) — до 20 мм, міокард із сіруватими прошарками сполучної тканини, червоно-коричневий. У передній стінці ЛШ білуватий рубець. Коронарні артерії: просвіти вільні, стінки потовщені внаслідок жовто-білих і кальцинованих бляшок зі звуженням просвіту судин — ПКА — 25 %, ЛКА — 25 %, Сх — 50 %, LAD — 90 %. Аорта з помірною кількістю бляшок, переважно в черевному відділі. Печінка: тканина з глинистим відтінком та «мускатним» рисунком, судини — просвіти вільні. Жовчний міхур циліндричний, стінка 4 мм, слизова оксамитова, вміст — густа жовч і численні різних розмірів (1–2 см) конкременти. Підшлункова залоза з вогнищевим ліпоматозом. Нирки: розміри дещо зменшені, капсула знімається важко. Поверхня органа дрібнозерниста, тканина застійно-ціанотичного кольору. М’які покриви голови та кістки черепа без видимих патологічних змін і ушкоджень. ЦНС: м’які оболонки тонкі, з венозною гіперемією. Тканина ГМ волога. Артерії основи мозку: права ХА діаметром 2,0 мм на усьому протязі, ліва — 5,0 мм та стенозована бляшкою з обтуруючим червоним тромбом. Бляшки на біфуркації основної артерії, на задніх, середніх і внутрішніх мозкових артеріях. Півкулі на розрізі з діапедезними геморагіями, з поверхні розрізу стікає прозора рідина. Шлуночки мозку помірно дилатовані. Потиличні частки, нижні скроневі закрутки, мозочок та стовбурова частина некротизовані, млявої консистенції.
Гістологічне дослідження. Серце: кардіоміоцити гіпертрофовані, дрібновогнищевий склероз. Легені: набрякова рідина у просвітах альвеол, крововиливи. Помірна лімфоїдна інфільтрація стінки бронхів з одного боку, дрібні вогнища гнійної пневмонії з обох сторін. Печінка: вогнищева жирова дистрофія гепатоцитів. Підшлункова залоза: гіаліноз артеріол. Нирки: склероз та гіаліноз окремих клубочків, склероз в інтерстиції, склероз артерій, гіаліноз артеріол. ГМ (потиличні та скроневі частки, мозочок, стовбур): поширені некрози, дрібні крововиливи, виражені периваскулярний і перицелюлярний набряк, склероз та гіаліноз артеріол. Оболонки: повнокрів’я, дрібні геморагії, набряк, локальна поліморфноклітинна інфільтрація. Основна артерія: стенозуюча атероматозна бляшка, змішаний тромб у просвіті. Права ХА: гіпоплазія стінки, стенозуюча фіброзно-атероматозна бляшка. Ліва ХА: фіброзно-ліпідна атеросклеротична бляшка. Сонні артерії: ексцентричні пристінкові фіброзно-атероматозні бляшки.
Патологоанатомічний діагноз:
І. Ішемічний інфаркт півкуль мозочка, потиличних часток, нижніх скроневих закруток, стовбура. Церебральний атеросклероз (3, IV, 50 %) з тромбозом основної артерії. Ф.З. 1. Артеріальна гіпертензія: гіпертрофія міокарда ЛШ, артеріологіаліноз ГМ, нирок, підшлункової залози. 2. Гіпоплазія правої ХА.
ІІ. КВЛ (з 08.02.2017 р., 23:30). Дрібновогнищева двобічна гнійна пневмонія. Набряк ГМ.
ІІІ. Постінфарктний (передньої стінки ЛШ) та дрібновогнищевий кардіосклероз. Атеросклероз коронарних судин (LAD — 90 %, 3, IV). Атеросклероз аорти (2, IV). Хронічний катаральний бронхіт. Холелітіаз.
Знімки додаються.
► Розбір летального випадку
Лікувально-діагностичний процес проведений адекватно. До летального наслідку призвела тяжкість стану хворого та несвоєчасне звернення його по медичну допомогу. Клінічний і патологоанатомічний діагнози збігаються.
Результати та обговорення
При АГ субклінічні ураження ГМ виявляють у 44 % хворих, що приблизно у 2 рази переважає поширеність уражень серця та нирок як органів-мішеней. Вона призводить до розвитку і прогресування захворювань судин ГМ. Останнім часом вживають термін «хвороба малих судин (мозку)» (ХМС), під яким розуміють сукупність патологічних процесів, що відбуваються у малих артеріях, артеріолах, венах і капілярах мозку. Клінічні прояви ХМС включають широкий спектр симптомів та ознак, типових для початку інсульту, неврологічний дефіцит від помірного до прогресуючого когнітивного розладу, деменцію, депресію і фізичні недоліки. Ці додаткові клінічні стани змінюють перебіг основного захворювання і вкрай негативно впливають на якість життя пацієнта і його родичів, утруднюють лікування супутніх захворювань та проведення реабілітаційних заходів. Оцінка стану ГМ у такому випадку дуже важлива для визначення ефективності контролю перебігу основного захворювання і вибору терапевтичної тактики [3].
До речі, саме ГМ як найбільш енергоємний орган нашого тіла, у стані спокою витрачає приблизно 20–22 % загальної енергії організму, а під час напруження — до 30–33 % [5]. Він отримує кров із двох парних судинних басейнів — внутрішніх сонних і хребтових артерій, з’єднання кінцевих гілок яких утворюють вілізієве коло, що забезпечує компенсацію кровотоку при ушкодженні одного з них. ХА доносять кров до структур задньої черепної ямки (мозочок, довгастий мозок, потилична частка півкуль ГМ). Порушення кровопостачання по них проявляється певним неврологічним дефіцитом різного ступеня вираженості. Гіпоплазія правої ХА — вроджені недорозвинення, звуження діаметра її, поширена серед населення значно більшою мірою за ліву. Спричиняють розвиток судинної аномалії ХА такі етіологічні чинники навколишнього середовища у разі внутрішньоутробної дії на плід під час вагітності: іонізуюче та високочастотне електромагнітне випромінювання й радіація, вірусно-бактеріальні інфекції, токсичні речовини та хімікати, деякі лікарські препарати, шкідливі звички, падіння і травми вагітної тощо. Дуже рідко гіпоплазія має прояви у дітей. Так, людина живе довгі роки, не знаючи про свою хворобу, аж до настання періоду старіння або виражених проявів атеросклерозу в зрілому віці. У міру дорослішання пацієнта клінічна картина гіпоплазії ХА буде ставати більш вираженою. Це пов’язано з віковими змінами в судинах і розвитком супутньої патології. Причому спостерігається двоякий механізм звуження ХА: ззовні — компресія її при остеохондрозі шийного відділу хребта (у хворого К. рентгенологічно підтверджений ще 10 років тому), остеофітами, спондилолістез, деформацією хребетного каналу, окостеніння хребетно-потиличної мембрани, травми шийного відділу хребта, і зсередини — внаслідок розвитку атеросклерозу її і тромбозу. Атеросклероз може вразити як саму ХА, ще більше звузивши її просвіт, так і колатералі її, погіршивши тим самим і без того неповноцінне надходження крові через неї до відповідних ділянок ГМ. У разі порушення кровотоку в певному судинному басейні організм людини намагається його компенсувати, тобто збільшити доставку крові до «обкрадених» органів і систем. Це досягається шляхом розвитку колатералей, анастомозів і артеріальної гіпертензії, за рахунок останньої спрямовується більша кількість крові через звужений отвір під великим тиском. Симптоми гіпоплазії правої ХА мають тимчасовий, переміжний характер (мерехтять), періодично загострюючись при перевантаженнях і різких змінах положення голови. Такий перебіг маскує істинну проблему під будь-які інші захворювання (НЦД, дисциркуляторна енцефалопатія тощо). З часом АГ сприяє швидшому розвитку атеросклерозу судин, який, у свою чергу, ще більше погіршує її перебіг.
Згідно з даними ВООЗ, у світі щорічно на грип і ГРЗ хворіють до 20 % людей [6]. За статистикою, кожна людина в середньому 3–4 рази за рік хворіє на респіраторні захворювання верхніх дихальних шляхів, а деякі діти — ще частіше. Вірусно-бактеріальна, хімічна токсемія призводить до ураження/запалення судин (васкуліт), найбільш наочним виявом якого є нежить/риніт. Організм саногенетично намагається відновити цілісність своїх ушкоджених судин — русла життя, «замуровуючи дірки» холестерином, одним із найважливих компонентів стінки клітин. Це, відповідно до сучасної інфекційно-запальної теорії атерогенезу, є одним із пускових моментів розвитку атеросклерозу судин.
Встановити причину аномалії правої ХА (можливо, й інших судинних басейнів) у хворого не вдалося: батьки вже померли. Анамнестично подібних клінічних проявів не виявлено у його двох дітей і сестер. Рекомендовано пройти УЗД судин голови і шиї як скринінговий метод, а при потребі — МРТ. Останній метод дозволяє візуалізувати артерію й абсолютно чітко встановити морфологічний діагноз. Діагностичним критерієм верифікації гіпоплазії ХА є звуження просвіту її до 2,0 мм (норма 3,6–3,8 мм). Це може бути небезпечно для нормального функціонування ГМ і навіть життя пацієнта.
Отже, у нашого пацієнта захворювання вже було «запрограмоване» з народження, точніше на етапі перебування в лоні матері. Генотип швидше виявляється при несприятливому впливі фенотипу (зовнішнього середовища). Сімейне життя не склалося: був розлучений. Проживав у батьківській хаті самотньо. Працював медичним працівником позмінно. Не приділяв належної уваги своєму здоров’ю, ліки приймав несистематично, час від часу, фактично не контролював перебіг захворювання, занедбав його: мінімум витрачених зусиль призвів до небажаного максимуму. У житті справляв враження досить спокійної, неквапливої людини, своєю поведінкою нікого не ображав. Очевидно, це було маскою його патологічно пригніченого стану, що й наклало деякий відбиток на його неадекватну поведінку щодо моніторингу свого здоров’я та захворювання. Хворий був недообстежений.
У нашій країні в структурі летальності після інсультів частка молодих пацієнтів сягає 10 %. [7]. Сьогодні «помолодшали» такі захворювання, як інфаркт міокарда, інсульт та інші. Люди старіють завчасно. Якими емоціями вони живуть? Чи не від того подібні біди, що людина стає лінивою і більше не шукає радості, а замикається у своїх стражданнях/шкаралупі? [8]
Захоплення шкідливими звичками також різко помолоділо. За даними ВООЗ, близько 30 % підлітків в Україні хоча б раз пробували закурити. Причому кожен четвертий серед них викурює першу сигарету у 10 років. А загалом приблизно 90 % усіх курців починають палити у віці до 18 років [9].
Сучасні діти, молодь, намагаючись якнайраніше вийти з-під опіки батьків, старших і швидше стати дорослими, потрапляють в іншу залежність — від шкідливих звичок: куріння, алкоголь, наркотики, ігроманія тощо. Невтішна статистика щодо алкоголізму як у світі, так і в нашій країні. Встановлено, що близько 16 % населення епізодично вживає алкоголь у великих кількостях. Це так званий запійний алкоголізм, який найбільше шкодить здоров’ю [10]. Наслідки зловживання палінням, алкоголем, наркотиками серед населення, особливо у ще не сформованого дитячого організму, настають, як правило, дуже швидко.
Взагалі поширеність захворюваності обумовлена переважно демографічними змінами (зростання чисельності осіб похилого віку), розширенням у популяції груп підвищеного ризику, збільшенням частки людей зі спадковою схильністю до захворювань, загальним зниженням неспецифічних захисних сил організму сучасної людини внаслідок її еволюційної неготовності до стрімких змін умов життя в епоху науково-технічної революції, з її тіньовим боком — забрудненням навколишнього середовища, екологічною кризою, зміною способу життя (гіподинамією, стресами, не–раціональним харчуванням тощо), значною скупченістю та міграцією людей і мікробів…
Отже, у нашого хворого спостерігається явище поліморбідності, ураження багатьох органів і систем, зумовлене взаємозалежними та взаємообтяжуючими захворюваннями: попередній патологічний стан є майданчиком для розвитку наступного, більш тяжкого за перебігом. Наявна у пацієнта тріада Вірхова сприяла розвитку катастрофічного стану.
Висновки та рекомендації
1. Завжди та скрізь потрібно знаходити першопричини будь-якого процесу, стану. Встановивши етіологію захворювання, легше його ефективно лікувати, контролювати перебіг, покращувати якість життя хворого.
2. Якщо не контролювати перебіг хвороби належним чином, не моніторувати його перебіг з обох сторін (хворий і медпрацівник), то це значно раніше призведе до небажаних наслідків.
3. Вирішення чи пом’якшення проблеми серцево-судинних захворювань потребує комплексного всебічного підходу. Певні надії покладаються на реалізацію урядової програми «Доступні ліки».
4. Санітарно-просвітницька робота щодо здорового способу життя повинна бути систематичною й охоплювати усі верстви населення. За М.І. Пироговим, «фунт профілактики рівний пуду лікування» [11].
5. Пам’ятаймо: збереження здоров’я — це нелегка праця.

/m/17-1.jpg)