Международный неврологический журнал №7 (109), 2019
Вернуться к номеру
Клінічний аналіз цереброваскулярної патології у військовослужбовців, евакуйованих у військово-медичний клінічний центр Західного регіону із зони ведення бойових дій на сході України
Авторы: Сайко О.В.
Військово-медичний клінічний центр Західного регіону, м. Львів, Україна
Рубрики: Неврология
Разделы: Клинические исследования
Версия для печати
Сьогодні інсульт є важливою медико-соціальною проблемою. Щорічно у світі виникає близько 17 млн мозкових інсультів, 6 млн пацієнтів помирають внаслідок даного захворювання. Згідно з прогнозом експертів Все-світньої організації охорони здоров’я, до 2030 року очікується 23 млн нових випадків мозкового інсульту. Упродовж останніх 25 років поширеність мозкового інсульту збільшилася на 113 %, захворюваність — на 70 %, летальність від інсульту — на 36 %, інвалідизація — на 73 %, кількість інсультів в осіб віком 20–64 роки — на 25 %, мозкових крововиливів — на 16 %. Популяційне дослідження INTERSTROKE показало, що найбільш значимими факторами ризику ішемічного інсульту після артеріальної гіпертензії (35 %) є відсутність регулярного фізичного навантаження, ожиріння (26 %), співвідношення аполіпопротеїну В і А1 (25 %), тютюнопаління (19 %), нездорова дієта (19 %), кардіологічні чинники (7 %), цукровий діабет, депресія, психосоціальний стрес (5 %). Концепція стресу в умовах ведення бойових дій отримала багатозначне тлумачення, що потребувало введення визначення «травматичний», що, з одного боку, підкреслює інтенсивність стрес-факторів, а з іншого — потенційну можливість травмування психіки під їх впливом. Факторами ризику виникнення мозкового інсульту у військовослужбовців, які знаходяться на передових позиціях в зоні збройного конфлікту, є артеріальна гіпертензія, ішемічна хвороба серця, порушення ліпідного обміну, вроджені та набуті вади серця, вроджена та набута патологія церебральних інтра- та екстракраніальних судин, перенесені мозкові інсульти, цукровий діабет та ожиріння. Вищенаведені фактори ризику, постійна психоемоційна травма, хронічний бойовий стрес, тютюнопаління також є тригерами серйозних кардіоваскулярних подій. Депресивно-тривожна симптоматика, що спостерігається в значної кількості хворих військовослужбовців, тільки підсилює прояви набутої соматичної патології та пришвидшує виникнення раптових гострих мозкових катастроф, прогресування хронічної ішемії мозку.
В настоящее время инсульт является одной из важнейших медико-социальных проблем. Ежегодно происходит более 17 млн инсультов, около 6 млн людей умирают вследствие данного заболевания. Согласно прогнозам экспертов Всемирной организации здравоохранения, к 2030 г. ожидается 23 млн новых случаев инсульта. В течение последних 25 лет распространенность инсульта повысилась на 113 %, заболеваемость — на 70 %, смертность от инсульта — на 36 %, инвалидизация — на 73 %, количество инсультов у людей в возрасте 20–64 лет — на 25 %, геморрагических инсультов — на 16 %. Популяционное исследование INTERSTROKE показало, что наиболее значимыми факторами риска ишемического инсульта после артериальной гипертензии (35 %) являются отсутствие регулярной физической нагрузки (28 %), ожирение (26 %), соотношение аполипопротеина В и А1 (25 %), курение (19 %), кардиологические причины (7 %), сахарный диабет, депрессия, психосоциальный стресс (5 %). Концепция стресса в условиях ведения боевых действий получила многозначное толкование, что требовало введения определения «травматический», которое, с одной стороны, подчеркивает интенсивность стресс-факторов, а с другой — потенциальную возможность травмирования психики под их влиянием. Факторами риска возникновения мозгового инсульта у военнослужащих, находящихся на передовых позициях в зоне вооруженного конфликта, являются артериальная гипертензия, ишемическая болезнь сердца, нарушения липидного обмена, врожденные и приобретенные пороки сердца, врожденная и приобретенная патология церебральных интра- и экстракраниальных сосудов, перенесенные мозговые инсульты, сахарный диабет и ожирение. Вышеприведенные факторы риска, постоянная психоэмоциональная травма, хронический боевой стресс, курение также являются триггерами серьезных кардиоваскулярных событий. Депрессивно-тревожная симптоматика, которая наблюдается у значительного числа больных военнослужащих, только усиливает проявления врожденной и приобретенной соматической патологии, ускоряет возникновение внезапных острых мозговых катастроф, прогрессирование хронической ишемии мозга.
At present, stroke is an important medical and social problem. There are about 17 million brain strokes annually in the world. Six million patients die due to this disease. According to experts from the World Health Organization, by 2030, 23 million new cases of cerebral stroke are expected every year. Over the past 25 years the prevalence of cerebral stroke increased by 113 %, the incidence — by 70 %, mortality from stroke — by 36 %, disability — by 73 %, number of stroke in people aged 20–64 years — by 25 %, cerebral hemorrhages — by 16 %. The population investigation INTERSTROKE showed that most significant risk factors for ischemic stroke after arterial hypertension (35 %) are lack of regular physical activity, obesity (26 %), ratio of apolipoprotein B and A1 (25 %), tobacco smoking (19 %), unhealthy diet (19 %), cardiology factors (7 %), diabetes mellitus, depression, and psychosocial stress (5 %). The concept of “stress” under the condition of hostilities received a multi-valued interpretation, which required the introduction of a definition of “traumatic”, which, on the one hand, emphasizes the intensity of stress factors, and on the other, the potential possibility of mental injury under their influence. The risk factors of stroke among military personnel who are at the forefront in the armed conflict zone are arterial hypertension, coronary heart disease, lipid metabolism disorders, congenital and acquired heart defects, congenital and acquired pathology of cerebral intra- and extracranial vessels, postponed cerebral stroke, diabetes mellitus and obesity. The mentioned above risk factors, permanent psycho-emotional trauma and chronic combat stress, smoking also serve as triggers of serious cardiovascular events. Depressive-anxiety symptoms occurring in a significant number of military servicemen only intensify manifestations of acquired somatic pathology and accelerate the onset of sudden acute cerebral disasters, the progression of chronic cerebral ischemia.
мозковий інсульт; хронічна ішемія мозку; лабораторно-інструментальні дослідження; клініко-неврологічна характеристика; фактори ризику; військовий конфлікт
вооруженный конфликт; церебральный инсульт; хроническая ишемия мозга; лабораторно-инструментальные исследования; клинико-неврологическая характеристика; факторы риска
cerebral stroke; chronic cerebral ischemia; laboratory-instrumental research; clinical neurological characteristic; risk factors; military conflict
Кожна людина помирає в призначений час,
якщо вона сама та випадок не скоротили
термін її життя.
Арнольдо де Вілланова, каталонський лікар
Вступ
Частота військових конфліктів і катастроф має тенденцію до збільшення. У поранених і хворих відбувається зміна попередніх відносин, потреб, вимог до оточуючого світу й усвідомлення того, що відбувається. Реальність перебування в умовах тривалої, об’єктивно і суб’єктивно не вирішеної психогенної ситуації призводить до суперечливості зі спрямованістю та бажаннями поранених і хворих, формуючи аномальний розвиток особистості [1, 2].
До формування стійких патологічних станів призводить хронічний емоційний стрес як загальний вид функціонального стану, що має свої біохімічні механізми, які включають активацію медіаторних і пептидергічних систем. Під масивним впливом різних екстремальних чинників у пораненого чи хворого порушується саморегуляція основних фізіологічних систем організму, що призводить в одних випадках до психонейроендокринних захворювань, а в інших — до розвитку стійких психопатологічних захворювань [3].
До найбільш частих стресових реакцій, що трапляються, належать психічні, кардіоваскулярні, дихальні, ендокринні. Поняття «стрес» отримало значне поширення і багатозначне тлумачення, що потребувало введення визначення «травматичний», яке, з одного боку, підкреслює інтенсивність стрес-факторів, а з іншого — потенційну можливість травмування психіки під їх впливом [4]. Патологічні впливи бойової обстановки на психіку поранених і хворих настільки масивні, що психічні і психосоматичні розлади досить своєрідні за своєю симптоматикою і знаходяться поза рамками патології мирного часу. Психосоматичні захворювання розвиваються лише в разі збігу несприятливого стану функцій внутрішніх органів і порушення психічної адаптації до шкідливої дії негативних факторів бойової обстановки. Відповідно до концепції вибіркового ураження внутрішніх органів у період стресових впливів порушення функцій насамперед розвивається в тій системі, в якій збудження передує стресу і повторно обривається ним [5]. Провокуючу роль у розвитку раптових мозкових катастроф можуть відігравати психічне та фізичне перенапруження, стрес.
Незважаючи на наукові досягнення, цереброваскулярна патологія (ЦВП) є найбільш поширеною в сучасному світі. У популяції збільшується кількість не тільки гострих, але і хронічних порушень мозкового кровообігу. У світі щороку мозковий інсульт виникає у понад 15 млн осіб і майже 5 млн помирають. Захворюваність на мозковий інсульт у різних країнах Європи становить 100–200 випадків на 100 тис. населення. Експерти вважають, що до 2025 р. кількість хворих на інсульт зросте на 1/3 [6]. Мозковий інсульт посідає 3-тє місце за матеріальними витратами на лікування та 2-ге — за причинами смерті в США та Європі [7].
У 2014 и 2015 роках поширеність ЦВП в Україні зменшилася з 8220 до 7260 на 100 тис. населення, що обумовлено змінами території країни [8]. Україна посідає одне з перших місць у Європі за показниками захворюваності на ЦВП та смертності від інсульту. В Україні, згідно з офіційною статистикою, ЦВП є другою причиною смертності (100–110 тис. смертей, близько 14 % усіх померлих), щороку стається 100–110 тис. інсультів (понад 1/3 з них — в осіб працездатного віку), 30–40 % хворих на інсульт помирають упродовж перших 30 днів, і до 50 % — впродовж 1-го року від початку захворювання, 20–40 % хворих, які вижили, стають залежними від сторонньої допомоги (12,5 % первинної інвалідності), і лише близько 10 % повертаються до повноцінного життя [9].
За результатами аналізу захворюваності та смертності на сьогодні у світі відмічаються два найважливіші показника, що характеризують ЦВП: захворюваність зростає, смертність знижується. Проте зниження смертності від ЦВП не може свідчити про подолання проблеми, оскільки при цьому збільшується кількість повторних інсультів та інвалідизованих хворих [10]. Переконливих пояснень «інсультного парадоксу» багато. Найбільш обґрунтованим із них є збільшення тривалості життя. Ризик розвитку інсульту у віковій групі 45–54 роки становить 1 %, 65–74 роки — 1 %, понад 80 років — 5 %. Відповідно, якщо в середньому віці інсульт виникає лише в 1 з 1000 осіб, то після 80 років кожен 4-й стає жертвою гострого порушення мозкового кровообігу. В осіб похилого віку ще більше зростає частота захворюваності на хронічну ЦВП [8].
Якщо ситуація кардинально не зміниться, то у 2030 році вже буде 23 млн мозкових інсультів, через них помруть 7,8 млн. На той час у світі буде нараховуватися 77 млн осіб, які перенесли мозковий інсульт [11]. Це пов’язано зі старінням населення планети та збільшенням поширеності в популяції основних факторів ризику ЦВП: артеріальної гіпертензії, цукрового діабету, захворювань серця, дисліпідемії, куріння, алкоголізму тощо [12].
Основною причиною захворювання в Україні є такі фактори ризику: від артеріальної гіпертензії страждають більше 12 млн жителів (28,3 % населення), цукрового діабету — 1,5 млн осіб (3 % населення), ішемічної хвороби серця — 18,1 % населення [13]. Серед інших факторів ризику необхідно відмітити паління, гіподинамію, неправильне харчування. Якщо показник захворюваності на мозковий інсульт в Україні становить 297,8 на 100 тис. населення, то в об’єднаній Європі — 200,0 на 100 тис. населення. До того ж співвідношення ішемічних інсультів до геморагічних у європейських країнах становить 7 : 1, а в Україні — 5 : 1, що визначає високий показник смертності від мозкових інсультів, який у 2,3 раза перевищує відповідні показники західноєвропейських країн. Серед усіх видів інсульту переважають ішемічні, кількість яких у європейській популяції дорівнює 85 % випадків, а крововиливів у мозок — 10–15 % [14]; в азіатській популяції рівень крововиливів — близько 20–30% [15]. У США середнє виживання після інсульту становить від 6 до 7 років, при цьому приблизно 85 % пацієнтів живуть більше одного року після перенесеного інсульту [16].
Велику частку в структурі ЦВП становить хронічна ішемія мозку, що визначається терміном «дисциркуляторна енцефалопатія» (ДЕ). Згідно із сучасними даними, ДЕ є синдромом багатовогнищевого або дифузного ураження головного мозку, що проявляється неврологічними, нейропсихологічними або психічними порушеннями, зумовленими хронічною судинною мозковою недостатністю або повторними епізодами гострих порушень мозкового кровообігу. Проблема судинної патології головного мозку є актуальною. Недіагностована артеріальна гіпертензія, хронічний стрес, тютюнопаління, гіперкоагуляція, гіперліпідемія, ранній церебральний атеросклероз призводять до мозкових інсультів та прогресування дисциркуляторної енцефалопатії [17].
Матеріали та методи
Дослідну групу становили 23 хворі військовослужбовці із судинною патологією головного мозку, евакуйовані зі сходу України із зони операції об’єднаних сил. Усі пацієнти перебували на обстеженні і лікуванні в умовах ангіоневрологічного стаціонару клініки ней-рохірургії та неврології Військово-медичного клінічного центру Західного регіону (ВМКЦ ЗР) (м. Львів). Усім хворим було проведено стандартне комплексне обстеження: клініко-неврологічне, нейропсихологічне (за допомогою госпітальної шкали тривоги та депресії — Hospital Anxiety and Depression Scale, шкали Mini-Mental State Examination), лабораторне (загальний аналіз крові та сечі, біохімічне дослідження, коагулограма, ліпідограма), електроенцефалографічне (ЕЕГ) на 16-канальному енцефалографі EEG16S Medicor, нейровізуалізаційне (комп’ютерна томографія (КТ) головного мозку на апараті Asteion-4, модель TSX-021В, Японія), електрокардіографічне (ЕКГ), ультразвукове дослідження (УЗД) серця та гілки дуги аорти, рентгенологічне (рентгенографія легень, шийного відділу хребта тощо). Також усім хворим проводилося обстеження, що включало огляд терапевта й офтальмолога, за потреби — інших спеціалістів. Всі пацієнти отримували комплексне лікування (медикаментозне, фізіотерапевтичні процедури, раціональна психотерапія, за відсутності протипоказань — гіпербарична оксигенація, озонотерапія).
Результати та обговорення
У період із 2015 по 2018 р. дообстежені та проліковані 23 військовослужбовці чоловічої статі з гострою та хронічною ЦВП. Середній вік хворих становив 44,3 ± ± 3,8 року. Середній термін перебування в ангіоневрологічному стаціонарі клініки нейрохірургії та неврології ВМКЦ ЗР становив 17,6 ± 2,7 дня. Евакуація із зони бойових дій проходила авіаційним та залізничним транс-портом. Хворі з ішемічним та геморагічним інсультом становили по 26,1 % (по 6 осіб), із транзиторною ішемічною атакою (ТІА) — 13,0 % (3 особи) та з хронічною ішемією мозку — 34,8 % (8 осіб).
Ішемічний інсульт у 3 пацієнтів діагностований у басейні лівої середньої мозкової артерії (СМА) та в 3 — в басейні правої СМА. Перебування в стаціонарі хворих із даною патологією становило в середньому 29,2 ± 2,6 ліжко-дня. Середній вік хворих — 49,8 ± 5,2 року. У 2 пацієнтів ішемічний інсульт був повторним. Середній ліжко-день хворих із ТІА становив 11,3 ± 3,2. Середній вік хворих — 46,7 ± 5,1 року.
З геморагічним інсультом доставлено 6 пацієнтів: у 3 із них спостерігався спонтанний субарахноїдальний крововилив (САК), в 1 пацієнта — субарахноїдально-паренхіматозно-вентрикулярний крововилив, у 2 — внутрішньомозковий. Три особи перенесли оперативні втручання (кістково-пластичну трепанацію, кліпування мішкоподібних артеріальних аневризм та видалення інсульт-гематоми). Оперативні втручання з приводу кліпування мішкоподібних артеріальних аневризм та видалення інсульт-гематоми були проведені в цивільних медичних закладах м. Харкова. Середній ліжко-день у всіх хворих із мозковими крововиливами становив
19,3 ± 3,4, у пацієнтів, які перенесли оперативні втручання, — 24,3 ± 4,1, у хворих із САК — 15,6 ± 3,2, із паренхіматозними мозковими крововиливами — 11,0 ± 2,4 дня. Середній вік хворих із мозковими крововиливами становив 44,5 ± 4,7 року.
Середній вік хворих із хронічною ішемією мозку (8 осіб) становив 43,3 ± 3,6 року. 5 осіб мали І стадію хронічної ішемії мозку та 3 особи — ІІ стадію. Середній ліжко-день даної категорії пацієнтів становив 12,9 ± 2,4 дня.
Відпустка на 30 діб надавалася 8 (35 %) військовослужбовцям. Звільнення від виконання службових обов’язків на 15 календарних днів — 2 (8,7 %). Пройшли реабілітаційне лікування у відділенні відновлювального лікування центру 4 військовослужбовці (17 %); 2 (8,7 %) — у Центрі медичної реабілітації та санаторного лікування «Трускавецький».
Усі хворі військовослужбовці перебували на стаціонарному лікування у військово-медичних лікувальних закладах Північного регіону, звідки для подальшого лікування були евакуйовані у ВМКЦ ЗР (м. Львів). Із Військово-медичного клінічного центру Північного регіону евакуйовані 13 (56,5 %) хворих, із Дніпровського військового госпіталю — 8 (34,7 %), із Запорізького — 2 (8,7 %). Евакуація всіх хворих у середньому здійснена на 10-ту добу від появи (загострення) захворювань: хворі з ішемічними інсультами евакуйовані на 11-ту добу; хворих після операцій — кліпувань мішкоподібних артеріальних аневризм та видалення інсульт-гематоми евакуювали на 24-ту добу від початку захворювання. Від початку виникнення внутрішньомозкових (паренхіматозних) крововиливів евакуація здійснена на 25-ту добу, у решти хворих — на 11-ту добу.
Оцінка неврологічного статусу проводилась у динаміці, починаючи з моменту надходження в стаціонар. В обстежених хворих із мозковими інсультами аксіальні патологічні рефлекси відмічалися у 82,6 % хворих військовослужбовців, кистьові — у 100 %, стопні — у 56,5 %.
Серед хворих із хронічною ішемією мозку І стадії патологічні аксіальні рефлекси спостерігалися в 60,8 %, кистьові — у 87,0 % випадків; стопні патологічні рефлекси у даної категорії хворих не викликалися.
У хворих із хронічною ішемією мозку ІІ стадії аксіальні патологічні рефлекси спостерігалися в 65,2 %, кистьові — у 100 %, стопні — у 34,7 %. Серед аксіальних патологічних рефлексів відмічалися ротовий Бехтерева (82,6 %), долонно-підборідний Марінеску — Радовичі (73,9 %), губо-підборідний Норбутовича (43,5 %), носоочний Сімховича (39,1 %), губний Сандлєра (39,1 %), щічний Тулуза — Вюрпа (30,4 %), носо-підборідний Сімховича (21,7 %). Виявляли патологічні кистьові рефлекси Жуковського (52,2 %), п’ясно-пальцевий Бехтерева (в 43,5 %), пальце-кистьовий Вартенберга (34,7 %), Жюстера з гіпотенара (26,1 %), променевий Седенберга (26,1 %), Россолімо — Вендеровича (17,4 %), Гордона (17,4 %), Гоффмана (13,0 %). Серед стопних феноменів найчастіше зустрічалися рефлекс Бабінського (78,3 %), Чаддока (39,1 %), Пуссепа (34,7 %), Россолімо (34,7 %), Крафтса (30,4 %), Жуковського (30,4 %), Ноделя (26,1 %), Аллена — Клеклі (21,7 %). Поєднання аксіальних, кистьових і стопних рефлексів відмічалося в близько 43,5 % випадків. Комбінація аксіальних і кистьових рефлексів спостерігалася в 78,3 % хворих. У поодиноких випадках окремо викликалися аксіальні та кистьові феномени; окремих стопних рефлексів не було. Найчастішою була комбінація ротового феномена Бехтерева, рефлексу Марінеску — Радовичі, кистьових Жуковського, п’ясно-пальцевого Бехтерева, Гоффмана, Россолімо — Вендеровича, стопних Бабінського, Россолімо, Жуковського. Комбінація аксіальних рефлексів зі стопними не спостерігалася.
Основними діагностованими синдромами були: пірамідний (87,0 %), вестибулопатичний (65,2 %), астенічний (91,3 %). Синдром когнітивних порушень мали всі хворі (легкі когнітивні порушення — в 43,7 %, помірні — в 56,5 % випадків).
Депресивну симптоматику виявляли у 18 (78,3 %) хворих, підвищений рівень тривожності — у 20 (87 %) хворих із 23 обстежених.
Синдром залежності від тютюнопаління мав місце у всіх пацієнтів.
ЕЕГ-дослідження проводилося усім 23 (100 %) хворим. ЕЕГ оцінювалася візуально, методи розпізнавання образів проводилися на основі оцінки спектральної потужності активності α-ритмів, їх поширеності по ділянках. Патологічні зміни ЕЕГ у 8 (34,8 %) хворих реєстрували у вигляді появи ознак іритації, пароксизмальні активності — у вигляді окремих піків та гострих хвиль. У 10 (43,5 %) хворих діагностовано зниження амплітуди α-ритму, що досить часто був нерегулярним, із вираженою стертістю регіональних розбіжностей. У решти 5 (21,7 %) обстежених хворих при ЕЕГ-дослідженні відмічений слабо модульований α-ритм із нерівномірною його амплітудою та зниженою частотою, чіткою реакцією десинхронізації. Спостерігалося посилення β-активності.
У хворих із ЦВП діагностовані зміни з боку серцево-судинної системи, за даними як ЕКГ (у 11 (43,5 %) осіб, середній вік — 48,7 ± 4,7 року), ЕхоКГ (у 15 (65,2 %) осіб, середній вік — 50,0 ± 5,2 року), так і УЗД гілки дуги аорти (у 11 (43,5 %) осіб, середній вік — 43,0 ± 4,1 року) (табл. 1–3).
У 6 (54,5 %) хворих із змінами при ЕКГ-дослідженні мав місце ішемічний інсульт, у 2 (18,2 %) — геморагічний інсульт, у 1 (9,1 %) хворого з ТІА на фоні постійної форми миготіння передсердь та 2 (18,2 %) військово-службовців — САК. У 4 (36,4 %) хворих спостерігалися поєднання гіпертрофії лівого шлуночка (ЛШ) та порушення процесів реполяризації в міокарді по задньобоковій ділянці ЛШ.
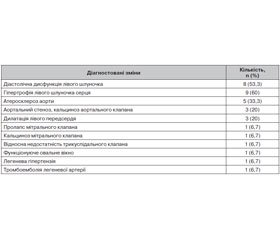
При УЗД серця верифіковані зміни в 15 хворих військовослужбовців, які наведені в табл. 2.
У 2 (13,3 %) хворих військовослужбовців спостерігалося поєднання гіпертрофії ЛШ, діастолічної дисфункції ЛШ та атеросклерозу аорти. Поєднання гіпертрофії ЛШ та діастолічної дисфункції ЛШ діагностоване у 2 (13,3 %) інших хворих. Поєднання гіпертрофії ЛШ, атеросклерозу аорти та аортального стенозу з кальцинозом аортального клапана діагностоване в 1 (6,7 %) військовослужбовця. Дилатація лівого передсердя в поєднанні з діастолічною дисфункією ЛШ, гіпертрофією ЛШ, атеросклерозом аорти діагностована теж у 1 (6,7 %) хворого. У 3 (20 %) інших хворих мало місце поєднання дилатації лівого передсердя з діастолічною дисфункцією ЛШ, у другому випадку — гіпертрофії ЛШ, аортального і мітрального стенозу, у третьому — гіпертрофії ЛШ, дилатації лівого передсердя, відносної недостатності трикуспідального клапана, вираженої легеневої гіпертензії з ознаками тромбоемболії легеневої артерії. У 5 (33,3 %) хворих діагностовані поодинокі зміни з боку серця. Найважча набута поєднана серцева патологія відмічалася в 7 (46,7 %) хворих: у 4 (26,7 %) — з ішемічним інсультом, у 3 (20 %) — з мозковим крововиливом.
Поєднання трьох змін при УЗД гілки дуги аорти було у 2 (18,2 %) хворих. Поєднання двох змін верифіковане у 5 (45,5 %) хворих. По одному відхиленню було діагностовано у 2 (18,2 %) військовослужбовців.
Аналіз даних анамнезу та виявлені зміни при обстеженні стану серцево-судинної системи у хворих військовослужбовців із ЦВП вказали на високу частку чинників ризику артеріальної гіпертензії й атеросклеротичного ураження судин (табл. 4).
Висновки
Факторами ризику виникнення гострих та хронічних цереброваскулярних захворювань у військовослужбовців, які перебувають на передовому бойовому зіткненні з ворогом, є артеріальна гіпертензія, атеросклеротичне ураження мозкових артерій, порушення ліпідного обміну, вроджені та набуті вади серця, вроджена патологія церебральних інтра- та екстракраніальних судин головного мозку, перенесені мозкові інсульти, цукровий діабет та ожиріння. Вищенаведені фактори ризику, постійна психоемоційна травма, хронічний бойовий стрес, паління також служать тригерами серйозних кардіоваскулярних подій. Депресивно-тривожна симптоматика, що спостерігається в значної кількості хворих військовослужбовців (78,3–87 %), тільки підсилює прояви набутої соматичної патології та пришвидшує виникнення раптових гострих мозкових катастроф, прогресування хронічної ішемії мозку. Тому з метою запобігання прогресуванню ЦВП, її фатальним наслідкам начальникам медичних служб необхідно проводити постійне диспансерне спостереження у хворих військовослужбовців для виявлення чинників ризику її розвитку. Лікування даної категорії військовослужбовців повинно включати постійний прийом гіпотензивних і стреспротективних препаратів, корекцію вуглеводного та ліпідного обмінів, антиагрегантів, дотримання питного (водного) режиму, постійне вимірювання артеріального тиску, що, зі свого боку, сприятиме профілактиці раптових серцево-судинних і мозкових подій. Особливістю обстеженого нами контингенту є більш висока частка пацієнтів із мозковими крововиливами порівняно з ішемічними ураженнями (1 : 1) порівняно з показниками в популяції (5 : 1), що свідчить про більш тяжкий перебіг захворювання та гірший прогноз. ЦВП у хворих, які були евакуйовані із зони проведення операції об’єднаних сил, перебігає на фоні високої частоти депресивно-тривожних синдромів, що потребує розробки профілактичних заходів із метою запобігання раптовим судинним подіям у військовослужбовців, які беруть участь в активних бойових діях на Сході України.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів при підготовці даної статті.
1. Психиатрия войн и катастроф: Учебное пособие. Под ред. В.К. Шамрея. Санкт-Петербург: СпецЛит, 2015. 22 с.
2. Аляпкин С.Ф. Психические расстройства и организация психиатрической помощи военнослужащим в афганской войне: Автореф… дис. канд. мед. наук. Санкт-Петербург, 2005. С. 3-10.
3. Яковлев Г.М., Новиков В.С., Хавинсон В.Х. Резистентность. Стресс. Регуляция: Монография. Ленинград: Наука, 1990. С. 89-90.
4. Сайко О.В., Лучкевич М.П. Основні принципи організації медичної реабілітації військовослужбовців, які брали участь у миротворчих операціях (надзвичайних ситуаціях, збройних конфліктах) на базі лікувальних закладів міністерства оборони України. Практична медицина. 2012. 4 (том XVІІІ). С. 82-90.
5. Шамрей В.К. Клинико-диагностические аспекты боевых посттравматических стрессовых расстройств. Военно-медицинский журнал. 2011. Т. 332. № 8. С. 28-35.
6. Rha J.H., Saver J.L. The impact of recanalization on ischemic stroke outcome: a meta-analysis. Stroke. 2007. Vol. 38(3). Р. 967-973.
7. Amarenco P., Bogousslavsky J., Caplan L.R. et al. Classification of stroke subtypes. Cerebrovasc. Dis. 2009. Vol. 27(5). Р. 493-501.
8. Міщенко Т.С. Эпидемиология цереброваскулярных заболеваний и организация помощи больным с мозговым инсультом в Украине. Український вісник психоневрології. 2017. Т. 25. № 1(90). С. 22-24.
9. Сапон Н.А., Никифорова А.Н. Влияние факторов доступности медицинской помощи на уровень смертности от инсульта. Український нейрохірургічний журнал. 2016. № 2. С. 78-81.
10. Lee J.G., Lee K.B., Jang I.M. et al. Low glomerular filtration rate increases hemorrhagic transformation in acute ischemic stroke. Cerebrovasc. Dis. 2013. Vol. 35(1). Р. 53-59.
11. Mukheijee D., Patil C.G. Epidemiology and the global burden of stroke. World Neurosurg. 2011. Vol. 76, (Suppl. 6). Р. 85-90.
12. Toyoda К. Epidemiology and registry studies of stroke in Japan. Stroke. 2013. Vol. 15(1). Р. 21-26.
13. Стрес і хвороби системи кровообігу: Посібник. За ред. В.М. Коваленко, В.М. Корнацького. Київ: Коломіцин В.Ю., 2015. 352 с.
14. Зінченко О.М., Міщенко Т.С. Стан неврологічної служби в Україні в 2015 році: Статистично-аналітичний довідник. Харків, 2016. 23 с.
15. Coull A.J. Population based study of early risk of stroke after transient ischaemic attack or minor stroke: implications for public education and organization of services. BMJ. 2004. Vol. 328. 326 р.
16. Lloyd-Jones D., Adams R.J., Brown T.M., Carnethon M., Dai S. et al. Heart disease and stroke statistic: 2010 update: a report from the American Heart Association. Circulation. 2010. Vol. 121. Р. 46-215.
17. Головач І.Ю. Дисциркуляторна енцефалопатія: деякі патогенетичні, клінічні та лікувальні аспекти. Ліки України. 2011. № 4(150). С. 60-67.

/13-1.jpg)
/14-1.jpg)
/14-2.jpg)