Журнал «Почки» Том 8, №4, 2019
Вернуться к номеру
Лікування артеріальної гіпертензії у вагітних
Авторы: Таран О.І.
Національна медична академія післядипломної освіти імені П.Л. Шупика, м. Київ, Україна
Рубрики: Нефрология
Разделы: Справочник специалиста
Версия для печати
Синдром артеріальної гіпертензії (АГ) може мати місце при розвитку вагітності як передуюча патологія, а також бути клінічним симптомом нефропатії вагітних. АГ будь-якого походження є фактором ризику розвитку нефропатії вагітних (прееклампсія/еклампсія), викликає ускладнення самої вагітності (відшарування плаценти, передчасні пологи, мозкові судинні порушення, синдром дисемінованого судинного згортання, поліорганна недостатність), значно підвищує ризик захворюваності та смертності матері, плода і новонародженого. До негативних наслідків АГ під час вагітності відносять більш тяжкий її перебіг після закінчення вагітності, більш ускладнений перебіг наступної вагітності. АГ підвищує ризик внутрішньоутробної затримки розвитку і внутрішньоутробної загибелі плода. Не вирішена проблема щодо тактики і вибору антигіпертензивної терапії з урахуванням негативного впливу деяких груп антигіпертензивних препаратів на загальну гемодинаміку вагітної, плацентарного кровообігу, затримку розвитку плода, виникнення вад його розвитку. Доказова база препаратів, спрямованих на лікування ускладнень у вагітних з АГ з їх впливом на розвиток плода, недостатня. В даній статі виконаний короткий огляд сучасних підходів до лікування АГ вагітних невазодилатаційними і вазодилатаційними селективними бета-блокаторами. З позиції нефролога, за даними результатів проведених досліджень, призначення селективних бета-блокаторів в ІІ–ІІІ триместрі вагітності не представляє загрози для організму матері і плода, а в І триместрі найбільш небезпечним і ефективним для більшості дослідників є вазодилатаційний селективний бета-блокатор небіволол. Але що стосується терміну призначення препарату, то дослідницьких робіт на доказовому рівні все ж недостатньо для остаточної рекомендації призначати небіволол в I триместрі вагітності.
Синдром артериальной гипертензии (АГ) может иметь место при развитии беременности как предшествующая патология, а также быть клиническим симптомом нефропатии беременных. АГ любого происхождения является фактором риска развития нефропатии (преэклампсия/эклампсия), вызывает осложнения самой беременности (отслойка плаценты, преждевременные роды, мозговые сосудистые нарушения, развитие диссеминированного внутрисосудистого свертывания, полиорганная недостаточность), значительно повышает риск заболеваемости и смертности матери, плода и новорожденного. К негативным последствия АГ во время беременности относят более тяжелое ее течение после окончания беременности, более осложненное течение следующей беременности. АГ повышает риск внутриутробной задержки развития и внутриутробной гибели плода. Не решена проблема тактики и выбора антигипертензивной терапии с учетом негативного влияния некоторых групп антигипертензивных препаратов на общую гемодинамику беременной, плацентарное кровообращение, задержку развития плода, возникновение пороков его развития. Доказательная база препаратов, направленных на лечение осложнений у беременных с АГ с их влиянием на развитие плода, недостаточна. В данной статье выполнен краткий обзор современных подходов к лечению АГ беременных невазодилататорными и вазодилататорными селективными бета-блокаторами. С позиции нефролога, по данным результатов проведенных исследований, назначение селективных бета-блокаторов во ІІ–ІІІ триместре беременности не представляет угрозы для организма матери и плода, а в І триместре наиболее безопасным и эффективным большинству исследователей представляется вазодилататорный селективный бета-блокатор небиволол. Однако что касается срока назначения препарата, то исследовательских работ на доказательном уровне все же недостаточно для окончательной рекомендации назначать небиволол в I триместре беременности.
Arterial hypertension (AH) syndrome can occur with the development of pregnancy as a previous pathology, or be a clinical symptom of nephropathy in pregnant women. AH of any origin is a risk factor for the development of nephropathy (preeclampsia/eclampsia). It causes complications of pregnancy itself (placental abruption, premature birth, cerebrovascular disorders, the development of disseminated intravascular coagulation, multiple organ failure), significantly increases the risk of both morbidity and mortality for a mother, fetus and newborn. Hypertension may result in a more difficult course of pregnancy and may complicate subsequent pregnancies. AH increases the risk of intrauterine growth retardation and fetal death. When selecting a tactical solution or choosing an antihypertensive therapy, it is necessary to take into account the negative impact of certain groups of antihypertensive drugs on the general hemodynamics in a pregnant woman, on the placental circulation, fetal growth restriction, and developmental defects. This is why no definitive recommendation can yet be made. The database of drugs aimed at treating AH-related pregnancy complications contains insufficient evidence with regard to the drug impact on fetal development. This article provides a brief overview of modern approaches to the treatment of hypertension in pregnant women with non-vasodilatory and vasodilatory selective beta-blockers. From the perspective of a nephrologist, according to the results of the studies, the prescription of selective beta-blockers in the II–III trimester of pregnancy does not pose a threat to either mother or fetus. In the first trimester, most researchers consider nebivolol, a vasodilatory selective beta-blocker, to be the safest and most effective choice. Nonetheless, the studies carried out so far do not provide sufficient evidence to recommend nebivolol for prescription in the first trimester of pregnancy.
бета-блокатори; небіволол; артеріальна гіпертензія; вагітність
бета-блокаторы; небиволол; артериальная гипертензия; беременность
beta-blockers; nebivolol; arterial hypertension; pregnancy
Пошук оптимальної терапії синдрому артеріальної гіпертензії (АГ) у вагітних протягом тривалого часу є досить актуальною проблемою з огляду на виникнення ускладнень самої вагітності, значне підвищення ризику захворюваності і смертності матері, плода або новонародженого.
Що стосується вагітності, її перебігу та розвитку плода на тлі синдрому АГ різного генезу з урахуванням антигіпертензивного лікування, то напрацювання як суто наукові, так і з практичною спрямованістю з’являються регулярно, оскільки проблеми терапії стану далекі від вирішених.
Лікарям різних спеціальностей, які на етапах спостереження за перебігом вагітності залучаються до обстеження жінки, верифікації діагнозу та лікування синдрому АГ, необхідні базові знання щодо змін гемодинаміки й артеріального тиску (АТ) під час фізіологічної вагітності у здорових жінок, класифікації АГ вагітних [1]. Вагітність може перебігати на тлі АГ будь-якої етіології, що існувала до вагітності або протягом першої її половини; транзиторної АГ (пізня, гестаційна), що характеризується ізольованим (без протеїнурії) неускладненим підвищенням АТ, яке після пологів нормалізується, та АГ, що виникає на тлі прееклампсії/еклампсії.
У здорової вагітної жінки спостерігається певна динаміка АТ протягом вагітності:
А) АТ зменшується і досягає мінімальних значень до кінця І триместру. Порівняно з рівнем АТ до вагітності систолічний АТ знижується на 10–15 мм рт.ст., а діастолічний — на 5–15 мм рт.ст., що пов’язано з певними функціональними змінами судинного ендотелію.
Б) Регіональна гемодинаміка у вагітних суттєво не змінюється, за виключенням нирок і матки: на 25–35 % зростає нирковий кровотік, на 35–50 % — клубочкова фільтрація; у 10 разів — матковий кровотік.
В) У ІІ триместрі гемодинаміка зберігається стабільною на рівні, що встановився в І триместрі.
Г) З ІІІ триместру відмічається поступове збільшення периферичного судинного опору без суттєвих змін ударного об’єму серця, що призводить до підвищення АТ до рівнів, які спостерігались до вагітності, або на 10–15 мм рт.ст. вище.
Есенціальна АГ, варіанти АГ ренопаренхімного, реноваскулярного походження, АГ, що виникла на тлі цукрового діабету, системних ревматичних хвороб тощо, є факторами ризику розвитку нефропатії вагітних. Частота ж синдрому АГ, за даними багатьох авторів [2, 3], зростає и становить близько 1–5 % вагітних, що пов’язують із поширеністю ожиріння у жінок та збільшенням віку матерів [2]. Достатньо принциповим і складним є питання щодо тактики антигіпертензивної терапії нефропатії вагітних, есенціальної АГ тощо, оскільки гіпертензивні порушення в період вагітності — основна причина материнської, фетальної і неонатальної захворюваності і смертності [4]. У жінок в період вагітності АГ збільшує частоту відшарування плаценти, передчасних пологів, судинно-мозкових ускладнень, розвитку синдрому дисемінованого судинного згортання, поліорганної недостатності [5]. У структурі материнської смертності 20–30 % випадків відносяться до ускладнень синдрому АГ [6].
До негативних наслідків АГ під час вагітності відносять більш тяжкий її перебіг після закінчення вагітності в наступні роки життя жінки та більш ускладнений перебіг під час наступної вагітності [7–9]. АГ підвищує ризик внутрішньоутробної затримки розвитку та внутрішньоутробної загибелі плода. Спостерігається значне збільшення частоти серцево-судинних і неврологічних захворювань у дітей раннього віку [10].
На сьогодні остаточно не вирішене принципове питання з тактики антигіпертензивної терапії, оскільки більшість дослідників дотримуються думки, що зменшення рівня АТ може додатково погіршити вже до того змінений кровотік в нирках, головному мозку, плаценті. І якщо зниження АТ добре впливає на стан гемодинаміки жінки, то плацентарний кровообіг при цьому може погіршуватись і тим самим порушувати розвиток плода. За результатами досліджень [11] з використанням при помірній АГ різних груп антигіпертензивних препаратів, показана пряма лінійна залежність між зниженням середнього АТ на тлі лікування та часткою дуже малих для свого гестаційного віку дітей. Ця кореляція не залежала від типу АГ за етіологією, застосованого антигіпертензивного препарату та тривалості лікування. Дуже важливо не знижувати різко АТ, оскільки його виражене зниження може погіршити матковий плацентарний кровообіг. Судини плаценти функціонують в максимально розширеному стані і не здатні до авторегуляції, тому зниження АТ в кровоносному руслі матері може погіршити стан плода [12, 13]. На даний час відсутні єдині терапевтичні підходи до термінів початку лікування АГ у вагітних, але переважає думка, що початок лікування АГ лежить в діапазоні АТ від 140/90 мм рт.ст. до 140–150/90–99 мм рт.ст. [14]. Деякі дослідники пропонують починати антигіпертензивну терапію у жінок з АГ під час вагітності за умови рівня діастолічного АТ, що стійко перевищує 90–100 мм рт.ст. [15].
За оновленими рекомендаціями щодо лікування гіпертензії у жінок і вагітних [16], незважаючи на недостатність доказів, в європейських настановах [17] рекомендується починати медикаментозне лікування у випадках постійного підвищення АТ ≥ 159/95 мм рт.ст. та у жінок з гестаційною АГ (з протеїнурією або без неї), з АГ, що передувала та посилилась гестаційною гіпертензією, або з гіпертензією із субклінічними пошкодженнями органів, або при симптомному перебігу, коли рівень АТ становить > 140/90 мм рт.ст. Не менш актуальною є проблема пошуку ефективних фармакологічних засобів для боротьби з АГ різного походження. Серед лікарських засобів у лікуванні АГ у вагітних широко застосовуються бета-блокатори, що посіли провідне місце, оскільки можуть застосовуватись у звичайних добових дозах. Вони разом із метилдопою та блокаторами кальцієвих каналів є препаратами першої лінії у разі гіпертензії під час вагітності [19].
Механізм їх антигіпертензивної дії обумовлений низкою факторів, найголовнішими з яких є зменшення серцевого викиду і частоти серцевих скорочень (ЧСС) у разі зростаючого загального периферичного опору або незмінності цього показника. З іншого боку, бета-блокатори гальмують секрецію реніну і зменшують вивільнення норадреналіну із закінчень постгангліонарних симпатичних нервових волокон за рахунок блокування пресинаптичних b2-рецепторів, що впливає на нейрогуморальні механізми підвищення АТ [8]. У практиці на сьогодні в клініці екстрагенітальної патології вагітних широко використовуються кардіоселективні бета-блокатори, тому що вони послаблюють або усувають ефекти, що пов’язані зі збудженням катехоламінами b1-адренорецепторів і призводять до розширення артеріол, зниження тонусу гладеньких м’язів бронхів, сечового міхура, тонусу матки, тремору системних м’язів, пригніченню вивільнення гістаміну, лейкотрієнів у тучних клітинах при алергічних реакціях І типу, гіпокаліємії [19–21].
Оскільки досі залишаються не вирішеними питання впливу селективних бета-блокаторів на тонус матки, індукцію передчасних пологів, затримку розвитку плода, є доцільним узагальнити вже отримані дані та оцінити їх рівень доказовості для безпечного застосування в клініці. У низці досліджень повідомляли про негативний вплив бета-блокаторів на перебіг вагітності. При проведенні популяційного когортного дослідження K. Meidahl Petersen і співавт. було визначено, що призначення бета-блокаторів вагітним жінкам пов’язане зі збільшенням ризику народження плода з низькою масою тіла для даного терміну вагітності, передчасних пологів і перинатальної смертності [22]. Найпоширенішим препаратом з групи бета-блокаторів залишається лабеталол (бета-блокатор з деякими властивостями альфа-1-блокатора). Переважна більшість селективних бета-блокаторів (атенолол, метопролол, бісопролол) відносяться до невазодилатаційних.
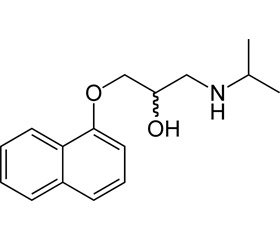
Небіволол — кардіоселективний вазодилатаційний бета-блокатор. Розширення судин забезпечується за рахунок як бета-1-блокади, так і посилення утворення оксиду азоту (NO) [23], модуляції ефекту вивільнення NO (ендотелій-розслаблюючого фактора) з ендотелію судин [24–28]. Деякі дослідники [29] відмічають, що небіволол менше знижує ЧСС, ніж інші кардіоселективні бета-блокатори, що розглядається як позитивний ефект, з огляду на те, що мало змінений серцевий викид сприяє доставці кисню і поживних речовин організму вагітної і плода [30–32].
Групою дослідників [5] проведено дослідження з аналізом ефективності, безпечності і переносимості застосування бета-блокатора з вазодилатаційною активністю небівололу у вагітних з м’якою (помірною) АГ. За результатами дослідження автори дійшли висновку, що небіволол високоефективний, високобезпечний, добре переноситься вагітними з м’якою (помірною) АГ. У 59 % випадків монотерапія небівололом дозволяє стабілізувати АТ. У 41 % вагітних необхідно було застосовувати комбіновану терапію (метилдопа, амлодипін). На тлі помірної АГ автори спостерігали у 24 % випадків вагітності порушення плацентарного кровообігу І–ІІ ступеня. Терапія небівололом не сприяла підвищенню частоти порушення плацентарного кровотоку та не підвищувала ризик затримки внутрішньоутробного розвитку плода.
Становлять інтерес дані щодо застосування небівололу у пацієнтів з метаболічним синдромом та цукровим діабетом [33], що не є протипоказанням до призначення лікарського засобу. Небіволол не впливає на метаболізм вуглеводів, рівень глюкози крові у пацієнтів, хворих на цукровий діабет ІІ типу, але, як і всі бета-блокатори, може маскувати ознаки гіпоглікемії. Прийом небівололу не потребує корекції дози пероральних антидіабетичних препаратів. За даними деяких дослідників [34], відсутній негативний вплив небівололу на ліпідний спектр крові пацієнтів, які приймають його тривало.
Переважна більшість дослідників вважає, що побічні ефекти небівололу невеликі [35] і значно нижчі за отримані при застосуванні плацебо. Поточного року група українських дослідників [29] опублікувала дані відкритого контрольованого дослідження щодо порівняння антигіпертензивної активності і безпечності звичайних (невазодилатуючих) бета-блокаторів (атенолол, метопролол, бісопролол) та бета-блокатора з вазодилатуючою дією небівололу у вагітних жінок з АГ, що передувала вагітності. Дослідники вважали синдром АГ проявом: гіпертонічної хвороби І–ІІ стадії, ІІ ступеня тяжкості; АГ на тлі патологічних станів (?) і/або епізодів АГ в анамнезі. Не було в дослідженні вагітних з симптоматичною АГ та гестаційною АГ (прееклампсією). Усі вагітні жінки отримували комбіновану терапію бета-блокаторами і препаратом метилдопа. Вплив антигіпертензивної дії цієї комбінації проаналізовано під час пологів та в найближчому післяпологовому періоді. Показники гемодинаміки (систолічний, діастолічний тиск, серцеві скорочення і частота дихання) розглядали тільки в групі пацієнток, у яких пологи не забезпечувались спінальною/епідуральною аналгезією. Крім того, досліджували вплив лікування та тривалість і характер перебігу пологів, величину крововтрати, оцінку за шкалою Апгар, масу тіла новонароджених. За результатами дослідження, автори вважають, що включення небівололу в схему лікування синдрому АГ забезпечувало чіткий контроль АТ і попереджало різке (стрибкоподібне) підвищення систолічного, діастолічного АТ і ЧСС, що було небезпечно для здоров’я матері і дитини. На тлі лікування не виникала задишка. Включення небівололу в схему лікування синдрому АГ сприяло максимальному наближенню тривалості і характеру перебігу пологів, об’єму крововтрати, значень за шкалою Апгар і маси тіла новонароджених до значень даних показників в групі здорових породіль. Виключенням стали: а) група жінок з тривалістю І періоду пологів більше 8 годин; б) жінки, які вперше народжували; в) крововтрата > 400 мл; г) новонароджені, які важили менше 2500 г. Середні показники, що вивчалися, були гірше, ніж в контрольній групі.
Результати дослідження впливу лікування на масу тіла новонароджених показали дещо неоднозначні результати. Так, у групі вагітних, які лікувались бета-блокаторами з невазодилатаційними властивостями, маса тіла новонароджених була статистично нижче, ніж в групі вагітних без лікування, але в групі, до схеми лікування якої був включений небіволол, не було відзначено зниження маси тіла новонароджених.
Таким чином, у клінічних дослідженнях [5, 30–32] не підтверджені експериментальні дані щодо здатності небівололу негативно впливати на розвиток плода та на постнатальний розвиток [33].
Аналіз даних щодо застосування бета-блокаторів по триместрах вагітності показує, що призначення атенололу в І триместрі призводить до збільшення частоти передчасних пологів і зниження маси тіла новонародженого і плаценти [9, 34–38]. У роботі L.A. Magee і співавт. [39] ці ефекти виявлені також в інших невазодилатаційних бета-блокаторів. У той же час у ІІ–ІІІ триместрі застосування бета-блокаторів вважається безпечним и може використовуватись до початку пологів з їх відміною за 48–72 години у зв’язку з небезпекою розвитку у плода і новонародженого брадикардії, гіпотензії, гіпоглікемії та пригнічення дихання [13].
Певний інтерес становлять результати великого когортного дослідження, що свідчать про відсутність підвищення ризику вроджених вад розвитку серця у дітей, чиї матері (4847 жінок) приймали бета-блокатори з приводу гіпертензії під час вагітності. Більшості з них призначали лабеталол (87,7 %), менша кількість жінок отримувала атенолол (13 %), пропранолол (10 %), метопролол (7 %), інші бета-блокатори (0,01 %) [39].
Висновки
Вивчення ефектів селективного вазодилатаційного бета-блокатора небівололу при лікуванні АГ різного походження у вагітних демонструє його позитивні властивості. На тлі доброї переносимості не дає несприятливих побічних реакцій, позитивно впливає на центральну, периферичну та внутрішньониркову гемодинаміку [40].
Група лікарських засобів — високоселективні бета-блокатори — залишається провідною в лікуванні АГ різного генезу у вагітних. Але на підставі наведених досліджень можна рекомендувати переважне призначення вазодилатаційного препарату небіволол, що ефективний не тільки як антигіпертензивний засіб, але і має виражений позитивний вплив на функцію ендотелію, сприяє покращенню загальної і периферичної гемодинаміки та не впливає на масу плода, який розвивається. Що стосується термінів призначення препарату, то дослідницьких робіт недостатньо для остаточної рекомендації щодо часу призначення, особливо в І триместрі вагітності.
Конфлікт інтересів. Автор заявляє про відсутність будь-якого конфлікту інтересів при підготовці даної статті.
1. Soma-Pillay P., Nelson-Piercy C., Tolppanen H., Mebazaa A. Physiological changes in pregnancy. Cardiovas. Afr. 2016. Vol. 27. № 2. P. 89-94.
2. ACOG Practice Bulletin № 203: Chronical Hypertension in Pregnancy. Obstet. Gynecol. 2019. Vol. 133. № 1. P. e26-e50.
3. PodymovT., August P. Evidence in the Management of Chronic Hypertension in Pregnancy. Semin. Nephrol. 2017. Vol. 37. № 4. P. 398-403.
4. Gilbert W.M., Young A.L., Danielsen B. Pregnancy outcomes in women with chronic hypertension: a population-based study. Y. Reprod. Мed. 2007. Vol. 52. № 11. P. 1046-1051.
5. Pristrom A.M., Paceev S.V., Primakova A.M., Fomin O.Y.U. The place of nebivolol among b-blockers and treatment of mild (moderate) arterial hypertension in pregnant women. Medical News. 2013. № 2. Р. 70-75.
6. James P.R., Nelson-Piercy. Management of hypertension before? During and after pregnancy. Heart. 2004. Vol. 90. P. 1499-1504.
7. Belokrickaya T.E., Fileev A.P., Barkan V.S. A differentiated approach to the treatment of arterial hypertension in pregnant women. Ros. Сardiol. 2006. № 2. Р. 18-22.
8. The basics of clinical pharmacology and rational pharmacotherapy. Еd. by B.B. Belousov, M.V. Leonova. M.: Bionika. 2002. 358 р.
9. Pristrom A.M. Are all b-blockers the same in the treatment of arterial hypertension in pregnant women? Prob. Health and Еcology. 2008. № 4. Р. 7-12.
10. Mosca L. et al. Guidelines for the prevention of cardiovascular disease in women. AHA. Circulation. 2011. Vol. 123. P. 1243-1262.
11. De Swiet M. Maternal blood pressure ans birth weight [editorial]. Lancet. 2000. Vol. 355. P. 81-82.
12. Davydova Y.U.V., Limanskaya A.Y.U. The effect of beta-blockers on the placental and fetal blood flow in high risk pregnancies. Perinatology and Рediatrics. 2016. № 4(68). Р. 15-18.
13. Von Dadelszan Р., Ornstein M.P., Bull S.B. et al. Fall in mean arterial pressure and fetal growth restriction in pregnancy hypertension: a meta-analysis. Lancet. 2000. Vol. 55. № 9198. P. 87-92.
14. Ankumah N.A., Cantu J., Jauk V. et al. Risk of adverse pregnancy outcomes in woman with mild chronic hypertension before 20 weeks of gestation. Obstet. Ginecol. 2014. Vol. 123. № 5. P. 966-972.
15. Magee L.A., Duley L. Oral beta-blocers for mild to moderate hypertension during pregnancy (Cochrane Peview). Cochrane Database Syst. Rev. 2003. Is. 3. CD002863. DOI: 10.1002/14651858.CD002863.
16. Diagnosis and treatment of cardiovascular diseases during pregnancy 2018. National recommendations. Russian Journal of Cardiology. 2018. № 3(155). Р. 91-134.
17. Guidelines for the Management of cardiovascular disease during Pregnancy. Eur. Нeart J. 2011. doi: 10.1093/eurheartj/egr218.
18. American College of Obstetricians and Gynecologists, Task Force on Hypertension in Pregnancy: Hypertension in pregnancy. Obstet. Gynecol. 2013. Vol. 122(5). Р. 1122-1131. Doi: 10.1097/01/AOG.0000437382.03963.88.
19. Abalos E., Duley L., Steyn D.W., Henderson-Smart D.J. Cochran Database of Systematic Reviews. 2007. Vol. 24(1). CD002252.
20. Calvert M.J., Shancar A., McManus R.J. et al. Evalution of the management of heart failure in primary care. Fam. Pract. 2009. Jan 18 [PubMed — as supplied by publisher].
21. Wehling M. Multimorbidity and polypharmacy: which beta-blocker to use in relation to the pharmacokinetic profile and interaction potential. Arzneimittelforschung. 2010. Vol. 60(2). P. 57-63.
22. Meidahl Petersen K., Jimenez-Solem E., Andersen J.T. et al. b-Blocker treatment during pregnancy and adverse pregnancy outcomes: a nationwide population based cohort study. BMJ Open. 2012. Vol. 2. № 4. P. e001185.
23. Hilas O., Ezzo D. Nebivolol (bystolic) a novel beta blocker for hypertension. P.T. 2009. Vol. 34. № 4. P. 188-192.
24. Leonova M.V., Levichev F.A., Palatova L.Yu. Clinical efficiency and tolerance of Nebivol in patients with arterial hypertension. Cardiology. 2000. Vol. 40. № 5. Р. 24-29.
25. Gao Y. Nebivоlol induces endothelium-dependent relaxtions of canine coronary arteries. J. Cardiovasc. Pharmacjlogy. 1991. Vol. 101. № 7. P. 964-969.
26. Janssens W.J. Pharmacology of nebivоlol. J. Pharm. Belg. 1992. № 47. P. 323-327.
27. McNeely W., Goa K.I. Nebivоlol in the management of essential hypertension: a review. Drugs. 1999. Vol. 57. № 4. P. 633-651.
28. Van Bortel L., Kool M.J., Wijnen J. et al. B-adrenoreceptor blockade and b1-selectivity of nebivоlol and atenolol. Drug Invest. 1991. № 3. P. 173.
29. Humenna I.Y., Heryak S.N., Dobryanska V.Y. Rational control of arterial pressure during labor in women with arterial hypertension. Ginekol. Pol. 2019. Vol. 90. № 4. P. 206-211.
30. Lloyd-Jones D., Adams R.J., Drown T.M. et al. WRITIG GROUP MEMBERS American Heart Association Statistics Committee and Stroke Statistics Subcommittee. Heart disease and stroke Statistics — 2010 update: a report from the American Heart Association. Circulation. 2010. Vol. 121(7). Р. e4e215. doi: 10.1161/CIRCULATIONANA/109102667, indexed in Pubmed: 200119324.
31. National Collaborating Centre for Women’s and Children’s Health (UK). Hypertension in Pregnancy: The Management of Hypertensive Disorders During Pregnancy. National Institute for Health and Clinical Excellence: Guidance. 2010.
32. Henriques A.C., Carvalho F.H.C., Feitosa H.N. et al. Endothelial Dysfunction after pregnancy — induced hypertension. Int. J. Gynecol. Obstet. 2014. Vol. 124(3). P. 230-234. doi: 10.1016/j.ijgo.2013.08.016, indexed in Pubmed: 24326066.
33. Altoama K., Mallem M.Y., Thorin C. et al. Effect nebivоlol treatment during pregnancy in the intrauterine fetal growth, mortality and pup postnatal development in the I-NAME-induced hypertensive rats. Eur. J. Pharmacol. 2016. Vol. 791. P. 465-472.
34. Lupanov V.P. Highly selective long-acting b1-blocker with vasodilating properties of Nebivolol in the treatment of patients with chronic coronary heart disease. Rational pharmacotherapy in cardiology. 2012. № 8(4). Р. 554-560.
35. Lip G.Y. Effect of atenolol on birthweight. Am. J. Cardiol. 1997. Vol. 79. P. 1436-1438.
36. Bayliss Н. et al. Antihypertensive drugs in pregnancy and fetal growth: evidence for “pharmacological programming” on the first trimester? Hypertens Pregnancy. 2002. Vol. 21. P. 161-174.
37. Ray J.G. et al. Use of antihypertensive medications in pregnancy and the risk of adverse perinatal outcomes: McMaster outcome study of hypertension of pregnancy 2 (MOS HIP 2). BMC Рregnancy Childbirth. 2001. № 1. P. 6.
38. Brown М.А. et al. Australasian Society for the Study of hypertension of pregnancy: The detection, investigation and management of hypertension of pregnancy: full consensus statement. Am. J. Gynecol. 2000. Vol. 40. P. 139-155.
39. Magee L.A., Abdullah S. The safety of antihypertensives for treatment of pregnancy hypertension. Expert Opin. Drug Saf. 2004. Vol. 3. P. 25-38.
40. Duan L., Ng A., Chen W. et al. Beta-blocker and risk of low birth weight in newborns. J. Chin. Hypertens (Greenwich). 2018. Vol. 20. № 11. P. 1603-1609.