Газета «Новости медицины и фармации» №1 (713), 2020
Вернуться к номеру
Вірусні пневмонії Medscape, 2020
Рубрики: Инфекционные заболевания
Разделы: Справочник специалиста
Версия для печати
Огляд
Основні аспекти
Повідомляється про ріст захворюваності на вірусну пневмонію (рис. 1) протягом останнього десятиліття. Частково цей очевидний приріст відображає вдосконалення методів діагностики, але, схоже, відбулося і фактичне збільшення захворюваності. Залежно від вірулентності збудника, а також від віку та супутніх захворювань пацієнта вірусна пневмонія може змінюватись від легкого самолімітуючого до небезпечного для життя захворювання.
Ознаки й симптоми
Загальні конституційні симптоми вірусної пневмонії:
- лихоманка;
- озноб;
- непродуктивний кашель;
- риніт;
- міалгії;
- головний біль;
- втома.
Під час фізикального обстеження пацієнт також може мати:
- тахіпное та/або задишку;
- тахікардію або брадикардію;
- хрипи;
- візинг;
- втягнення груднини або міжреберних проміжків;
- притуплення при перкусії;
- зниження дихальних шумів;
- плеврит;
- шум тертя плеври;
- ціаноз;
- висип;
- гостру дихальну недостатність.
Грипозна пневмонія
Віруси грипу — найпоширеніша причина вірусної пневмонії. Первинна грипозна пневмонія проявляється стійкими симптомами кашлю, болю в горлі, головним болем, міалгією та нездужанням понад 3–5 днів. Симптоми можуть погіршуватися з часом, з’являються нові ознаки з боку дихальної системи та симптоми, такі як задишка та ціаноз.
Пневмонія, викликана респіраторно-синцитіальним вірусом
Респіраторно-синцитіальний вірус (РСВ) — найчастіша причина інфекції нижніх дихальних шляхів у немовлят та дітей і друга за частотою вірусна причина пневмонії в дорослих.
У пацієнтів із РСВ-пневмонією зазвичай спостерігаються лихоманка, непродуктивний кашель, оталгія, анорексія та задишка. Хрипи, візинг — звичайні фізикальні знахідки.
Пневмонія, викликана вірусом парагрипу
Вірус парагрипу (ВПГ) посідає друге місце за значенням після РСВ як причина захворювань нижніх дихальних шляхів у дітей, пневмонії та бронхіоліту в немовлят, молодших за 6 місяців. ВПГ-пневмонія та бронхіоліт зумовлені насамперед штамом ВПГ-3. До ознак і симптомів належать лихоманка, кашель, нежить, задишка з хрипами та візинг.
Діагностика
Лабораторні дослідження
- Цитологічна оцінка: внутрішньоядерні включення часто наявні у клітинах, інфікованих вірусною дезоксирибонуклеїновою кислотою (ДНК). Цитоплазматичні включення зазвичай присутні у клітинах, інфікованих вірусною рибонуклеїновою кислотою (РНК).
- Вірусна культура.
- Швидке виявлення антигену.
- Полімеразна ланцюгова реакція (ПЛР).
- Серологія: особливо ефективна для остаточного підтвердження діагнозу.
- Рентгенографія — рентгенографія грудної клітки зазвичай виявляє двостороннє ураження легень, але жоден вірус, що викликає пневмонії, не має патогномонічних ознак.
- Біопсія легень та гістологічні дослідження — нерідко необхідна біопсія легень для встановлення діагнозу в дуже тяжких імуноскомпрометованих пацієнтів.
Менеджмент
Усі пацієнти з вірусною пневмонією повинні отримувати таку підтримуючу допомогу:
- кисень;
- відпочинок;
- жарознижувальні засоби;
- анальгетики;
- здорове харчування;
- пильне спостереження;
- внутрішньовенна регідратація;
- механічна вентиляція.
Конкретні методи лікування різних типів вірусної пневмонії включають:
- грипозна пневмонія: амантадину гідрохлорид та ремантадину гідрохлорид дозволені для профілактики та лікування вірусу грипу А. Їх ефективність у хворих на вірусну грипозну пневмонію або тяжкий грип невідома;
- РСВ-пневмонія: рибавірин — єдиний ефективний противірусний засіб для лікування РСВ-пневмонії, але є суперечливі дані щодо його ефективності;
- ВПГ-пневмонія: лікування в основному підтримуюче, але прийом рибавірину у вигляді аерозолю або per os пов’язаний зі зменшенням симптомів ВПГ та клінічним поліпшенням в імуноскомпрометованих хворих.
Довідкова інформація
На віруси припадає найбільша частка дитячих пневмоній. Частота вірусних пневмоній зменшується у здорових молодих людей і в осіб середнього віку, але потім вона значно збільшується серед людей похилого віку. Дослідження позагоспітальних пневмоній постійно демонструють, що віруси є другою найпоширенішою етіологічною причиною (після Streptococcus pneumoniae) — близько 13–50 % діагностованих випадків.
Повідомляється про зростання захворюваності на вірусну пневмонію протягом останнього десятиліття. Частково цей очевидний приріст відображає вдосконалені методи діагностики, але, здається, також спостерігається фактичне збільшення захворюваності. Це спостереження пояснюється зростаючою сукупністю імуноскомпрометованих пацієнтів.
Залежно від вірулентності збудника, а також віку та супутніх захворювань пацієнта вірусна пневмонія може змінюватись від легкої самолімітуючої до небезпечної для життя хвороби. Особливо у хворих з імунодефіцитом вірусна пневмонія може призвести до дихальної недостатності, вираженої гіпоксемії та іншої легеневої патології.
Найчастіші збудники вірусної пневмонії в дітей та імунокомпетентних дорослих — вірус грипу, респіраторно-синцитіальний вірус, аденовірус та вірус парагрипу. Вірус грипу типів А та В є причиною більше ніж половини всіх випадків вірусної позагоспітальної пневмонії, особливо під час спалахів грипу.
На рис. 2 зображено інфільтрат у правій середній частці у двомісячного хлопчика з РСВ-пневмонією.
Відносна важливість інших вірусів (наприклад, парагрипу, риновірусів, коронавірусів, людського метапневмовірусу), ймовірно, зросте, оскільки діагностичні тести, такі як полімеразна ланцюгова реакція, стануть більш доступними.
Спалахи аденовірусної інфекції різних серотипів часто трапляються серед військових. Аденовірус типу 14 (Ad 14), новий варіант у Сполучених Штатах, був задокументований як такий, що викликає тяжкі, а й іноді й летальні гострі респіраторні захворювання в пацієнтів будь-якого віку, особливо молодих, старих, пацієнтів із коморбідними станами та з імуносупресією.
Вірусна пневмонія — це підтип пневмонітів, які свого часу називали атиповими пневмоніями. У минулому всі пневмонії були позначені атиповими, якщо бактеріальний збудник не міг бути ідентифікований за допомогою забарвлення за Грамом та якщо застосування антибіотиків при пневмонії не було ефективним.
При багатьох вірусних пневмоніях клініка схожа з бактеріальною, і вона може виникати одночасно з бактеріальною пневмонією, ускладнюючи або унеможливлюючи встановлення діагнозу лише за клінічними ознаками. Розроблено низку швидких тестів на визначення вірусної етіології, і їх використання у відділенні невідкладної допомоги (НД) дозволяє негайно діагностувати вірусну етіологію пневмонії.
Точний та ранній етіологічний діагноз важливий, оскільки для лікування застосовуються специфічні методи терапії проти певних вірусів. Однак навіть при наявних на даний момент тестах мікроорганізми не могли бути виявлені у 50–80 % пацієнтів із відповідною симптоматикою.
Препарати, що застосовуються для лікування вірусної пневмонії, включають ацикловір, ганцикловір та імуноглобулін.
Патофізіологія
Повного розуміння патофізіології та патогенезу вірусних захворювань не існує.
Після зараження більшість респіраторних вірусів, як правило, розмножуються в епітелії верхніх дихальних шляхів і вторинно інфікують легені за допомогою виділень із дихальних шляхів або гематогенного поширення. Тяжкі пневмонії можуть спричинити велику консолідацію легень з різним ступенем крововиливу, у деяких пацієнтів розвиваються геморагічні плевральні випоти та дифузні пошкодження альвеол.
Механізм ураження тканин залежить від вірусу. Деякі віруси мають переважно цитопатичну дію, безпосередньо впливають на пневмоцити або бронхіальні клітини. При інших надмірне запалення внаслідок імунної відповіді є основою патогенного процесу.
Імунні відповіді можуть бути класифіковані відповідно до моделей синтезу цитокінів. Цитокіни типу 1 сприяють клітинному імунітету, а цитокіни типу 2 опосередковують алергічну реакцію. Діти, інфіковані РСВ, у яких розвивається гострий бронхіоліт, а не легкі симптоми, як при респіраторних інфекціях верхніх дихальних шляхів, мають імунітет 1-го типу або посилений імунітет 2-го типу.
Окрім гуморальних реакцій, клітинний імунітет є важливим для одужання при певних респіраторних вірусних інфекціях. Порушення відповіді типу 1 може пояснити, чому в імуноскомпрометованих хворих вірусні пневмонії більш тяжкі.
Респіраторні віруси пошкоджують дихальні шляхи та стимулюють організм людини до вивільнення декількох гуморальних факторів, включаючи гістамін, лейкотрієн С4 та вірусоспецифічний IgE при РСВ-інфекції та брадикінін, інтерлейкіни (IL)-1, IL-6 та IL-8 при риновірусній інфекції. РСВ-інфекція також може змінити структури колонізації бактерій, збільшити тропність бактерій до епітелію дихальних шляхів, зменшити мукоциліарний кліренс та змінити фагоцитоз бактерій клітинами господаря.
Вірус грипу
Зараження вірусом грипу призводить до загибелі клітин, особливо у верхніх дихальних шляхах. При прямому вірусному зараженні паренхіми легень спостерігається крововилив разом з відносною відсутністю запальних клітин. Порушується мукоциліарний кліренс, спостерігається приєднання бактерій до дихального епітелію.
Інфекція вірусу грипу погіршує функцію Т-лімфоцитів, нейтрофілів і макрофагів, що призводить до порушення захисних сил господаря і може сприяти бактеріальній інфекції ділянок, стерильних у нормі, включаючи нижні дихальні шляхи. Це порушення захисних сил господарів може пояснити, чому в 53 % амбулаторних хворих із бактеріальною пневмонією одночасно наявна вірусна інфекція.
Аденовіруси
Про механізми патогенності аденовірусів відомо мало. Дослідження в дітей виявили посилений синтез цитокінів, зокрема фактора некрозу пухлини альфа, IL-6 та IL-8. Вважається, що вік, здоров’я пацієнта та інші невідомі чинники відіграють ключову роль.
Вірусна пневмонія в літніх людей
Люди похилого віку мають підвищений ризик зараження та ускладнень вірусної пневмонії у зв’язку з супутніми захворюваннями. Зниження клітинної, гуморальної та вродженої імунної функції може погіршити вірусний кліренс, що сприяє поширенню вірусу на нижні дихальні шляхи і призводить до посилення запалення. Люди похилого віку також мають знижену силу дихальної мускулатури та порушений захист дихальних шляхів.
Механізм передачі вірусу
Механізм передачі змінюється залежно від типу вірусу. Вони включають поширеність за рахунок великих крапель на невеликі відстані (< 1 м), контакт рук із забрудненою шкірою та факторами передачі й подальше потрапляння на слизову оболонку носа або кон’юнктиву (наприклад, риновірус, РСВ) та поширення аерозольних дрібних частинок (наприклад, грип, аденовірус). Деякі віруси надзвичайно вибагливі, тоді як інші здатні виживати на поверхні протягом довгих 7 годин, на рукавичках — 2 години, а на руках — 30 хвилин.
Шляхи передачі згаданих вірусів:
- фактори навколишнього середовища (аденовірус, ентеровірус, риновірус);
- прямий контакт із забрудненими об’єктами (вірус вітряної віспи (ВВВ));
- трансплантація забруднених органів (цитомегаловірус (ЦМВ)) або продуктів крові (ЦМВ);
- безсимптомне проникнення вірусу у нижні дихальні шляхи і слину (ЦМВ, вірус простого герпесу (ВПрГ));
- реактивація латентної інфекції (ВПГ, ЦМВ);
- гематогенне поширення (ЦМВ);
- поширення медичним персоналом (ГРВІ, кір, аденовірус, вірус парагрипу, РСВ).
Вважається, що передача хантавірусу відбувається в основному через вдихання заражених виділень хворих гризунів. Вірус також присутній у слині гризунів, тому передача може відбуватися і при укусах.
Низка вірусів, включаючи аденовіруси, вірус грипу, вірус кору, ВПГ, РСВ, риновірус та ВВВ, легко передаються під час перебування у лікарні та викликають нозокоміальну пневмонію. Аденовіруси, віруси грипу, ВПГ та РСВ становлять 70 % нозокоміальних вірусних пневмоній.
Захисні механізми легень
Захисні механізми легень є складними і включають такі компоненти:
- механічні бар’єри;
- гуморальний імунітет;
- фагоцитарні клітини;
- клітинно-опосередкований імунітет.
Механічні бар’єри включають волоски у ніздрях, які фільтрують частинки розміром понад 10 мкм, мукоциліарний кліренс та гострокутне розгалуження центральних дихальних шляхів, що допомагає частинкам розміром 5–10 мкм потрапляти на слизову оболонку.
Гуморальний імунітет представлений слизовим імуноглобуліном A (IgA), альвеолярним імуноглобуліном М (IgM) та імуноглобуліном G (IgG), що присутні в транссудатах крові.
Фагоцитарні клітини складаються з поліморфноядерних клітин; альвеолярних, інтерстиціальних та внутрішньосудинних макрофагів, дендритних клітин. Альвеолярні макрофаги забезпечують первинний захист, що бере участь у інтерналізації та деградації вірусних збудників. Вони діють як антигенпрезентуючі клітини, що продукують опсин.
Дендритні клітини дихальних шляхів дозрівають, активуються та мігрують у регіональні лімфатичні вузли після впливу вірусу. Вони діють як антиген-презентуючі клітини і беруть участь в активації та диференціації CD8+ T-лімфоцитів.
Клітинно-опосередкований імунітет є найважливішим захисним механізмом проти внутрішньоклітинних вірусних збудників. Цей імунітет бере участь у синтезі антитіл, цитотоксичній активності та синтезі цитокінів. CD8+ Т-лімфоцити пам’яті або ефекторні Т-клітини мають тенденцію домінувати в лімфоцитарному запальному компоненті.
Експериментальні моделі продемонстрували, що 30–90 % CD8+ T-лімфоцитів, отриманих шляхом бронхоальвеолярного лаважу (БАЛ), є специфічними для вірусу на піку первинної відповіді. Дослідження на трансгенних мишах, заражених вірусами грипу, підтвердили, що CD8+ T-лімфоцити не проникають у легені під час вірусної інфекції. Клітини перебувають у спокої у вигляді клітин пам’яті, що утворюються після попередньої зустрічі з антигеном, або швидко активуються Т-клітинами після нереспіраторної інфекції, які зазнають ранньої міграції в легені й підтримуються там специфічними лігандами.
Значна кількість периферичних CD8+ лімфоцитів пам’яті знаходиться в легенях після вірусної інфекції.
Вторинна інфекція викликає значне оновлення CD8+ T-лімфоцитів як у лімфоїдних вузлах, так і в легенях. Ця заміна відбувається за відсутності значного запалення або значної популяції ефекторних клітин у легенях. Респіраторна інфекція дозволяє численним Т-лімфоцитам потрапляти в дихальні шляхи і може назавжди змінити проникність легеневих і середостінних лімфатичних вузлів для лімфоцитів.
Етіологія
І ДНК- і РНК-віруси є збудниками вірусної пневмонії. Деякі добре відомі збудники, які мають загальні клінічні та рентгенологічні прояви. Інші є рідкісними збудниками захворювань легень.
До вірусів, які викликають пневмонію, належать різні родини:
- Adenoviridae (аденовіруси);
- Coronaviridae (коронавіруси) — SARS, MERS, новий коронавірус 2019 (2019-nCoV);
- Bunyaviridae (арбовіруси) — хантавірус;
- Orthomyxoviridae (ортоміксовіруси) — вірус грипу;
- Papovaviridae (поліомавірус) — вірус JC, вірус BK;
- Paramyxoviridae (параміксовіруси) — вірус парагрипу, респіраторно-синцитіальний вірус, людський метапневмовірус (лМПВ), вірус кору;
- Picornaviridae (пікорнавіруси) — ентеровіруси, коксаківірус, еховірус, ентеровірус 71, риновірус;
- Reoviridae (ротавірус);
- Retroviridae (ретровіруси) — вірус імунодефіциту людини (ВІЛ), лімфотропний вірус людини 1-го типу.
Більшість членів родини Herpesviridae зареєстровані як збудники захворювань легень у людей із порушеним клітинним імунітетом і включають:
- вірус простого герпесу 1 та вірус простого герпесу 2, який також називають людським герпесвірусом 1 та людським герпесвірусом 2 відповідно;
- герпесвірус-6, герпесвірус-7 та герпесвірус-8;
- вірус вітряної віспи;
- цитомегаловірус;
- вірус Епштейна — Барр (EБВ).
Вірус грипу, респіраторно-синцитіальний вірус, аденовірус, вірус парагрипу, коронавірус, риновірус та людський метапневмовірус можуть викликати позагоспітальну вірусну пневмонію.
Вірус грипу
Віруси грипу — це одноланцюгові РНК-віруси родини Orthomyxoviridae, є найпоширенішими вірусами, що викликають пневмонію. Існує три серотипи вірусу грипу: A, B і C.
Грип типу А може змінювати поверхневі антигени та заражати худобу. Ця характеристика може пояснювати його здатність створювати резервуар для інфекції та викликати епідемії в людини. Вірус поширюється повітряно-крапельним шляхом із дрібними частинками і тропний до стовпчастих епітеліальних клітин уздовж усього дихального тракту.
Грип типу В викликає захворювання, які зазвичай спостерігаються у відносно закритих групах населення, таких як інтернати. Грип типу С зустрічається, в основному як спорадичні випадки.
Грип типу А, як правило, є найбільш вірулентним збудником. У вірусу грипу є два глікопротеїни оболонки, гемаглютинін (Н) та нейрамінідаза (N), які важливі з низки причин. Гемаглютинін ініціює зараження шляхом зв’язування з клітинними залишками сіалової кислоти, тоді як білок N відщеплює знову синтезований вірус із сіалової кислоти на клітинних поверхнях, тим самим сприяє поширенню вірусу на інші клітини.
Вірус грипу підтримує свою інфекційність шляхом антигенного дрейфу (невелика кількість замін амінокислот) та шифту (велика кількість заміщення амінокислот) через зміни структури поверхневого білка — гемаглютиніну. Епідемії виникають при вірусному дрейфі, а пандемії спостерігаються при зміні вірусу (два віруси грипу A обмінюються H- або N-генами під час зараження одних і тих же господарів), оскільки більшість людей не мають попереднього імунітету до вірусу.
Особливого значення набули два типи грипу: штам пташиного грипу H5N1 та новий штам свинячого грипу H1N1.
Респіраторно-синцитіальний вірус
Респіраторно-синцитіальний вірус є найчастішою причиною інфекції нижніх дихальних шляхів серед немовлят і дітей та другою за частотою вірусною причиною пневмонії у дорослих. Це вірус родини Paramyxoviridae середнього розміру, який складається лише з 1 серотипу. Структурно РСВ має 10 унікальних вірусних поліпептидів, 4 з яких пов’язані з оболонкою вірусу, а 2 з них (F і G) важливі для інфекційності та патогенності. Класична РСВ-інфекція викликає утворення клітинних синцитіїв у культурі клітин, внаслідок чого і був так названий.
РСВ є дуже заразним, поширюється повітряно-крапельним шляхом та через забруднені речі. Більшість дітей заражаються у віці до 5 років — рівень зараження під час епідемії наближається до 100 % у певних установах, таких як дитячі центри, але імунітет, що виникає, є нестійким. Реінфекція у дітей старшого віку та молодих людей є поширеною, але легкою. Однак ймовірність виникнення більш тяжких захворювань та пневмонії зростає з віком.
Аденовіруси
Аденовіруси — це ДНК-віруси, які мають оболонку та викликають широкий спектр клінічних захворювань залежно від серотипу збудника інфекції. До них відносяться безсимптомна хвороба, кон’юнктивіт, гарячкові захворювання верхніх дихальних шляхів, пневмонія, шлунково-кишкові захворювання, геморагічний цистит, висип та неврологічні захворювання. Пневмонія рідше зустрічається у дорослих за межами військово-призовних таборів та подібних закладів, але фульмінантне захворювання було описане у немовлят та осіб з імунодефіцитом і може зустрічатися у здорових людей.
Хоча існує 52 серотипи, що класифіковані на 7 підгруп або видів (A–G), захворювання легень переважно викликані серотипами 1, 2, 3, 4, 5, 7, 14 та 21. Віруси типу 7 можуть викликати бронхіоліт та пневмонію у немовлят. Віруси типів 4 і 7 відповідають за спалахи респіраторних захворювань серед військових.
Аденовірусний серотип 14 (підгрупа В) є більш вірулентним штамом, який, як повідомляється, викликає тяжкі респіраторні захворювання та пневмонію. Повідомлялося про поширення цього штаму у 2005 році серед цивільного та військового населення, згодом спалахи виникли у військових навчальних центрах по всій території США.
Поширення аденовірусу відбувається через виділення з дихальних шляхів, інфікованих аерозолів, калу та через заражені фактори навколишнього середовища. Новонароджені можуть інфікуватись через цервікальні виділення при народженні.
Забруднені поверхні навколишнього середовища можуть містити вірус, здатний викликати зараження протягом тижнів. Вірус стійкий до ліпідних дезінфікуючих засобів, але інактивується під дією тепла, формальдегіду та відбілювача.
Аденовірусна інфекція надзвичайно заразна. Дослідження військових новобранців показали, що протягом 6 тижнів рівень сероконверсії становив 34–97 %. Більшість дітей мають серологічні дані про попередню аденовірусну інфекцію у віці до 10 років.
Вірус парагрипу
Вірус парагрипу — поширений вірус, який заражає більшість людей у дитинстві. ВПГ посідає друге місце за значенням після РСВ у спричиненні захворювань нижніх дихальних шляхів у дітей та пневмонії й бронхіоліту в немовлят, молодших шести місяців. Передача здійснюється шляхом прямого контакту від людини до людини або повітряно-крапельним шляхом.
ВПГ характеризується розвитком нуклеокапсидів у цитоплазмі інфікованих клітин, при цьому гемаглютинін присутній в оболонці віріона.
Існує чотири підтипи ВПГ залежно від антигенних характеристик. Тип ВПГ-3 є ендемічним цілий рік, тоді як піки типів 1 та 2 спостерігаються протягом осіннього сезону. Імунітет короткочасний, а рецидивуючі інфекції верхніх або нижніх дихальних шляхів трапляються протягом життя. Інфекції варіюються від легкої хвороби до загрозливих для життя крупу, бронхіоліту або пневмонії. Інфекція у пацієнтів з патологією імунітету може призвести до небезпечної для життя пневмонії з травмою легень та дихальною недостатністю. В одному дослідженні у 44 % пацієнтів з трансплантацією гемопоетичних стовбурових клітин розвинулась ВПГ-асоційована пневмонія, з них 37 % померли.
Риновірус
Деякі автори повідомляють, що на риновірус припадає до 30 % випадків усіх вірусних пневмоній. Клінічні дослідження показують, що риновірус є другим за частотою збудником, пов’язаним із пневмонією та бронхіолітом у немовлят та маленьких дітей. Риновірусна інфекція пов’язана з госпіталізацією як дорослих, так і дітей.
Людський метапневмовірус
Людський метапневмовірус — відносно нещодавно виявлений респіраторний збудник, спочатку описаний у Нідерландах у 2001 році. Цей вірус є повсюдно поширеним організмом, і більшість опитувань свідчать про те, що до віку п’яти років ним інфіковані майже всі діти. Однак реінфекція відбувається протягом усього життя, в тому числі у дорослих. Цей вірус поширюється за допомогою інфікованих виділень та забруднених предметів навколишнього середовища.
У дітей та немовлят повідомлялося, що лМПВ є причиною інфекцій нижніх дихальних шляхів, таких як бронхіоліт (59 %), круп (18 %), астма (14 %) та пневмонія (8 %).
Як і при інших вірусних захворюваннях, тяжкість зараження зростає з віком і при коморбідних (серцево-легеневих захворюваннях) або імуносупресивних станах. Найпоширенішими діагнозами, пов’язаними з госпіталізацією дорослих з інфекцією лМПВ, є загострення хронічного обструктивного захворювання легень (ХОЗЛ), бронхіт та пневмонія. В імуноскомпрометованих господарів (наприклад, при гематологічних злоякісних захворюваннях) повідомлялося про тяжкий пневмоніт, який потребує інтенсивної терапії, або, як наслідок, смерть.
Коронавірус
Коронавіруси походять із родини Coronaviridae і є одноланцюговими РНК-вірусами, поверхня яких покрита короноподібними проєкціями, що дало назву вірусу. Цей вірус поширюється за допомогою інфікованих виділень та забруднених речей навколишнього середовища. Здавна, як відомо, коронавіруси не вважалися істотними причинами пневмонії. Однак пандемія тяжкої гострої респіраторної інфекції у 2003 році привернула світову увагу внаслідок здатності цього вірусу викликати небезпеку для життя за рахунок пневмонії.
У даний час ідентифіковано сім коронавірусів людини (HCoVs): HCoV-229E, HCoV-OC43, HCoV-NL63, HCoV-HKU1, SARS-COV (що викликає тяжкий гострий респіраторний синдром), MERS-COV (близькосхідний респіраторний синдром) та 2019-nCoV. Усі, окрім 2019-nCoV, вважаються людськими збудниками зі світовою поширеністю, викликаючи інфекції верхніх та нижніх дихальних шляхів, особливо у дітей. Зазвичай зараження HCoV сезонне, подібно до грипу, хоча гонконгські дослідники виявили, що інфекції HCoV-NL63 в основному трапляються на початку літа та восени.
Про появу нового коронавірусу (2019-nCoV) повідомлялося наприкінці 2019 року та на початку 2020 року у Китаї.
Вірус вітряної віспи
Вірус вітряної віспи — це дуже заразний вірус герпесу, який поширюється з виділеннями з дихальних шляхів або при прямому контакті з ураженою шкірою. Первинна інфекція проявляється вітряною віспою. Повторна активація призводить до появи оперізуючого лишаю.
Пневмонія є важливим і небезпечним для життя ускладненням у здорових дорослих (включаючи вагітних) та імуноскомпрометованих людей. Ця пневмонія рідко зустрічається у здорових дітей, але трапляється у дітей з ослабленим імунітетом.
До ускладнень відносяться вторинні бактеріальні інфекції, енцефаліт, гепатити та синдром Рея при супутньому вживанні аспірину. ВВВ-пневмонія, як правило, є більш тяжкою в осіб, які палять.
Вірус кору
Вірус кору є членом родини Paramyxoviridae та роду Morbillivirus. Це одноланцюговий РНК-вірус, що міститься в нуклеокапсиді і оточений оболонкою. Кір — респіраторний вірус, який викликає гарячкове захворювання з висипом у дітей. Часто виникає легка пневмонія, але вона зазвичай не має наслідків у здорових дорослих.
Кір може призвести до тяжкої інфекції нижніх дихальних шляхів та високої захворюваності у господарів, які мають патологію імунної системи та недоїдання. Цей вірус високозаразний і передається від людини до людини повітряно-крапельним шляхом. Інкубаційний період становить 10–14 днів і досягає піку в кінці зими та на початку весни.
Цитомегаловірус
Цитомегаловірус — це герпесвірус, який є поширеною причиною інфекцій, як правило, безсимптомних у широкій популяції. У людей без патології імінутету гостра ЦМВ-інфекція викликає синдром, подібний до мононуклеозу. Передача відбувається насамперед через контакт рідини з тілом. Вірус виявлений у шийці матки, у людському молоці, спермі та крові. Поширеність антитіл до ЦМВ у дорослих коливається в межах 40–100 %, з більш високими показниками в нижчих соціально-економічних районах.
Реактивація латентної інфекції майже універсальна для реципієнтів при трансплантації та осіб, заражених вірусом імунодефіциту людини. ЦМВ-пневмонія може виникати і часто є летальною в осіб з ослабленим імунітетом, насамперед при трансплантації гемопоетичних стовбурових клітин (ТГСК) та реципієнтів з трансплантації солідних органів (ТСО). Тяжкість пневмонії пов’язана з вираженістю імуносупресії. Крім того, ЦМВ-інфекція сама по собі є імунодепресивною, викликаючи подальшу патологію імунітету в цих пацієнтів.
У хворих на рак, яким виконують алогенну трансплантацію кісткового мозку, поширеність ЦМВ-пневмонії становить 15 % та рівень смертності 85 %, що робить її найбільш частою причиною смерті у цій популяції. Хвороба «трансплантат проти господаря» є головним фактором ризику ЦМВ-пневмонії у цих пацієнтів.
Цікаво, що, хоча ЦМВ є загальновизнаним збудником у хворих на СНІД (проявляється ретинітом, колітом, енцефалітом, полірадикулітом та/або холангіопатією), клінічно відповідна пневмонія у цій групі дуже рідкісна, навіть якщо ЦМВ культивується з альвеолярної рідини та/або її помічено за допомогою гістологічного дослідження легень.
Вірус простого герпесу
Вірус простого герпесу є рідкісною причиною інфекцій нижніх дихальних шляхів і спостерігається в першу чергу у пацієнтів з тяжким імунодефіцитом, насамперед у пацієнтів, які отримують ТГСК та ТСО, пацієнтів, які проходять хіміотерапію або мають нейтропенію, або у тих, хто має вроджений імунодефіцит. ВПрГ-асоційована пневмонія розвивається або вторинно (через пряме поширення вірусу від верхніх до нижніх дихальних шляхів), або після віремії, вторинної дисемінації вірусу простого герпесу від генітальних чи оральних уражень.
Вірус простого герпесу поширюється при контакті з активними ураженнями або при безсимптомному виділенні. Хоча це не класичний респіраторний вірус, вірус простого герпесу може спричинити пневмонію у людей з патологією імунної системи зі смертністю 80 %. Пневмонія може розвинутися внаслідок первинної інфекції або реактивації.
Зоонозні вірусні пневмонії
До зоонозних вірусних пневмоній відносяться захворювання, спричинені хантавірусом, пташиним грипом, SARS та грипом H1N1 (свинячий).
Хантавірус
Хантавірус — рід оболонкових РНК-вірусів родини Bunyaviridae. Більшість переносяться членистоногими. Хантавіруси, однак, переносять гризуни, причому кожен вірусний вид має один головний вид господаря гризунів. Гризуни, які є хронічно інфікованими, виділяють хантавіруси з сечею, слиною та калом. Зараження відбувається після вдихання аерозолів інфекційних виділень.
Легеневий синдром хантавірусу (ЛСХ) спостерігається в Північній і Південній Америці та є гострим пневмонітом, викликаним північноамериканським хантавірусом, особливо вірусом Sin Nombre. Ще два агенти, виділені в інших частинах Північної Америки, також можуть викликати ЛСХ.
Пташиний грип
У Гонконзі в 1997 році було виявлено, що вірус грипу (вірус H5N1), який раніше, як відомо, заражав лише птахів, заражає людей. Прояви включали пневмонію, яка в деяких випадках призводила до смертельного гострого респіраторного дистрес-синдрому (ГРДС) або мультисистемної недостатності органів.
До спалаху серед людей вірус H5N1 спричинив смерть у курей на трьох фермах у Гонконзі. Епідеміологічні дослідження цього спалаху показали, що люди, які перебувають у тісному контакті або піддаються впливу птиці, мають ризик інфікуватися.
Занепокоєння зростає у зв’язку з тим, що пташиний грип, який є підтипом грипу А, може найближчим часом призвести до всесвітньої пандемії. Вірус пташиного грипу A/H5N1 має декілька зловісних характеристик, включаючи посилення вірулентності та передачу від людини до людини в декількох випадках, а не передачу від птахів до людини, як зазвичай. Захворювання викликає високу смертність внаслідок пневмонії та дихальної недостатності.
Зростання захворюваності та повідомлення про інфікування вірусом грипу H5N1, ймовірно, можна пояснити збільшенням поширення вірусу з існуючих водойм через домашніх водоплавних птахів та ринки живих птахів, що призводить до більшого забруднення навколишнього середовища. Станом на січень 2014 року з 2003 року у 16 країнах зафіксовані 650 випадків зараження людей H5N1, 386 смертей (59 % смертності).
SARS
SARS (severe acute respiratory syndrome) — тяжкий гострий респіраторний синдром, був обумовлений новим коронавірусом (CoV), який перетнув видовий бар’єр завдяки тісному контакту між людиною та зараженими тваринами. Вірусна ізоляція та геномне секвенування показали, що вірус зародився у цивети гімалайської (Paguma larvata), єнотоподібної собаки (Nyctereutes procyonoides) та, можливо, китайського тхора-борсука (Melogale moschata), з подальшими міжвидовими стрибками, під час яких часткова втрата геному, ймовірно, призвела до більш ефективної передачі від людини до людини.
Також було виявлено, що кажани-підковики (Rhinolophus sinicus) містять коронавіруси, подібні до SARS (більш віддалених щодо SARS-CoV, ніж у цивети гімалайської), підвищуючи можливість того, що кажани є резервуаром для майбутніх SARS-інфекцій.
SARS був особливо складним захворюванням, оскільки тривалий інкубаційний період дозволив поширюватись, здавалося б, здоровими мандрівниками, інфікованими вірусом. Коронавірус SARS (SARS-CoV) швидко поширився з Китаю до решти світу протягом 1 року, вразивши понад 8000 пацієнтів у 29 країнах і спричинивши 774 випадки смерті.
Глобальна передача SARS була зупинена в червні 2003 року після того, як Всесвітня організація охорони здоров’я запровадила традиційні заходи громадського здоров’я, включаючи пошук та ізоляцію пацієнтів із випадками, карантинний контакт та використання посиленого контролю за інфекціями. Випадки SARS не зафіксовано з 2004 року.
H1N1 (свинячий) грип
Спочатку повідомлялося про спалах у Мексиці, а згодом у США, зараження вірусом грипу A (H1N1) свинячого походження швидко перетворилося на світову пандемію у 2009 році. У серпні 2010 року Всесвітня організація охорони здоров’я оголосила про припинення пандемії.
Вірус-асоційований гемофагоцитарний синдром може відігравати важливу роль у розвитку мультиорганної недостатності та смерті при інфекції H1N1.
Рідкісними причинами вірусної пневмонії є вірус Епштейна — Барр та ротавірус.
Вірус Епштейна — Барр
Вірус Епштейна — Барр передається через заражену слину. Пневмонія як ускладнення мононуклеозу зустрічається дуже рідко. Вірус може викликати пневмонію за відсутності мононуклеозу.
Залучення легень, що є вторинними для інфекції ВЕБ, частіше трапляються у людей з ослабленим імунітетом, ніж у інших. У 25 % дітей із ВІЛ-інфекцією ВЕБ може викликати ураження, пов’язані з лімфоцитарною інтерстиціальною пневмонією або легеневою лімфоїдною гіперплазією.
Ротавірус
Хоча інфекція верхніх дихальних шляхів вторинна для ротавірусу, ротавірусна пневмонія зустрічається рідко. Повідомлялося лише про кілька випадків.
Епідеміологія
Традиційно віруси спричиняли приблизно 8 % випадків захворювання на пневмонію, внаслідок якого пацієнти госпіталізуються. Останні дослідження показали, що віруси відіграють більшу роль, спричиняючи 13–50 % випадків захворювання на пневмонію як єдині збудники, а 8–27 % випадків — змішані бактеріально-вірусні інфекції.
Вірус грипу типів A і B становить понад 50 % усіх вірусних позагоспітальних пневмоній у дорослих. Різні дослідження повідомляли про різну частоту інших вірусів, що викликають позагоспітальні пневмонії, при цьому показник РСВ становив 1–4 %, аденовірусу — 1–4 %, ВПГ — 2–3 %, лМПВ — 0–4 % та коронавірусу — 1–14 % випадків пневмонії.
Вплив грипу високий у людей похилого віку та найбільший у людей з хронічними захворюваннями. Підраховано, що принаймні 63 % із 300 000 госпіталізацій, пов’язаних із грипом, та 85 % із 36 000 смертей, пов’язаних із грипом, трапляються у пацієнтів віком 65 років та старше, незважаючи на те, що на цю групу припадає лише 10 % населення.
РСВ — найпоширеніша етіологія вірусної пневмонії у немовлят та дітей. Крім того, РСВ стає все більш важливим збудником серед людей старшого віку і зараз є другою найбільш часто виявленою причиною пневмонії у літніх людей, що спричиняє 2–9 % серед щорічних 687 тис. госпіталізацій та 74 000 смертей від пневмонії у цій популяції.
Деякі дослідження свідчать про те, що захворювання, пов’язане з РСВ, настільки ж часте, як грип у літніх людей. Приблизно у 10 % пацієнтів, які перебувають у будинку престарілих, щороку розвивається РСВ-інфекція, тоді як у 10 % цих хворих розвивається пневмонія.
Інфекція парагрипу — це друге за поширеністю вірусне захворювання після РСВ у немовлят.
На аденовірус припадає 10 % пневмоній у дітей. Аденовірусна інфекція може виникнути в будь-який час року. Різні серотипи аденовірусу є відповідальними за фактично постійні епідемії гострих респіраторних захворювань у військових навчальних закладах у США та в усьому світі. В епоху превакцинації до 20 % новобранців довелося звільнити через хворобу. На жаль, вакцина проти аденовірусу більше не доступна для введення військовим.
У кінці 2019 року новий коронавірус (2019-nCoV) був визначений причиною серії випадків вірусної пневмонії у місті Ухань, провінція Хубей, Китай. Станом на 17 січня 2020 року у сорока осіб розвинулася інфекція 2019-nCoV, внаслідок якої загинули дві людини. Також було зафіксовано два експортні випадки у подорожуючих — один у Японії та інший у Таїланді. У США не зафіксовано жодного випадку.
Вірусна пневмонія у пацієнтів з патологією імунітету
Незважаючи на те, що імуноскомпрометовані пацієнти мають більш високий ризик вірусної пневмонії, спричиненої ЦМВ, ВВВ, ВПрГ, кору та аденовірусів, сезонні віруси (грип, РСВ, ВПГ) залишаються основною причиною пневмонії. Реципієнти ТГСК та ТСО особливо ризикують захворіти на інфекцію нижніх дихальних шляхів ЦМВ- та РСВ-етіології.
ЦМВ-пневмонія спостерігається у 10–30 % пацієнтів з ТГСК та 15–55 % реципієнтів трансплантації серця, що робить цей вірус найпоширенішою причиною вірусної пневмонії. Після ЦМВ частота вірусів, виділених у хворих з ТГСК, змінюється, вірус грипу становить 14–52 %, РСВ — 14–48 %, аденовірус — 2–21 % та ВПГ — 11–49 % вірусних ізолятів.
Хоча було показано, що ВПрГ викликає пневмонію у цієї популяції пацієнтів порівняно з іншими вірусними збудниками рідко, в одному дослідженні показано, що ВПрГ може спричинити 5 % небактеріальних пневмоній у реципієнтів з ТГСК порівняно з 46 % для ЦМВ.
Вірусна пневмонія при вагітності
Гостра вірусна пневмонія поширена і часто недодіагностується під час вагітності. Хоча тяжкість бактеріальної пневмонії, схоже, не збільшується при вагітності, вірусна пневмонія може мати серйозну клінічну еволюцію.
Серед вірусних збудників вірус грипу, ВВВ та вірус кору повідомляються як збудники при тяжкій інфекції нижніх дихальних шляхів. Інфекція може спричинити гостру респіраторну декомпенсацію, дихальну недостатність та/або SARS, що може призвести до материнсько-плодової гіпоксії, передчасних пологів, мультиорганної недостатності і навіть смерті.
У вагітних жінок, ймовірно, існує підвищений ризик захворювання на грипозну пневмонію. Пневмонія ВВВ-етіології є рідкісною, але потенційно летальною, зі смертністю 35–40 % у вагітних жінок порівняно з 10 % у загальній популяції.
Вірус кору може бути значною причиною пневмонії у вагітних. Подальша бактеріальна суперінфекція може ускладнити клінічну та рентгенологічну картину.
Незважаючи на повідомлення про високий рівень смертності під час спалахів легеневого синдрому від хантавірусу, досі не зафіксовано летальних випадків серед матерів.
Статеві відмінності вірусної пневмонії
В інфікованих чоловіків вірусна пневмонія розвивається трохи частіше, ніж у жінок. Вагітні жінки з вірусною пневмонією мають більший ризик тяжких захворювань, ніж інші жінки. Вагітні пацієнтки несуть непропорційний ризик тяжкого захворювання з інфекцією H1N1 2009 року. Лікування слід починати, як тільки з’являється підозра на грип.
Вікові відмінності вірусної пневмонії
Більшість вірусів, які можуть викликати пневмонію, зазвичай інфікують дітей і викликають легкий перебіг хвороби. У здорових дорослих також розвивається легке захворювання. На противагу цьому у людей похилого віку та осіб, які мають імунодепресію, розвивається тяжка вірусна пневмонія, що призводить до високих показників захворюваності та смертності.
Основний виняток із цього спостерігається при пандемії грипу H1N1 2009–2010 рр., коли тяжка інфекція частіше зустрічалася серед населення віком 5–59 років, ніж у літніх людей. Це вважалося наслідком відсутності впливу, а отже, й імунітету до штаму грипу 1951 року (і раніше) H1N1.
Смертність і захворюваність
Перепис США за 2000–2001 рр. вказав на пневмонію/грип як сьому провідну причину смерті (зменшившись від шостої), незважаючи на зниження рівня смертності від цих захворювань на 7,2 % у цей період. Суворі сезони грипу можуть спричинити понад 40 000 випадків смерті та понад 200 000 госпіталізацій.
У пацієнтів віком 65 років і старше є ризик померти від вірусної пневмонії, а також від грипу, неускладненого пневмонією: 89 % всіх випадків смерті від пневмонії та/або грипу.
Пневмонія від аденовірусних серотипів, відмінних від Ad 14, має низький рівень летальності, а більшість серотипів мають низький рівень захворюваності.
Фізикальний огляд
Результати фізикального обстеження при вірусній пневмонії схожі на дані піогенної пневмонії і, отже, неспецифічні. При фізикальному огляді наявні хрипи, крепітація, посилене голосове тремтіння та бронхіальне дихання у ділянці ураження легень.
Деякі пацієнти мають невиражені, якщо такі є, фізикальні ознаки, крім невисокої температури, тоді як інші пацієнти можуть мати дихальну та/або поліорганну недостатність. Інші симптоми:
- лихоманка та/або озноб;
- кашель (з виділенням мокротиння або без нього);
- тахіпное та/або задишка;
- тахікардія або брадикардія;
- візинг;
- хрипи;
- втягнення груднини або міжреберних проміжків;
- притуплення при перкусії;
- плеврити;
- шум тертя плеври;
- ціаноз;
- висип;
- гостра дихальна недостатність.
Вірус грипу
Групи пацієнтів, які найбільш схильні до інфікування вірусом грипу:
- діти з муковісцидозом або трансплантацією органів;
- дорослі з хронічними серцево-судинними або респіраторними захворюваннями, цукровим діабетом, захворюваннями нирок, гемоглобінопатіями або імуносупресією;
- мешканці будинків престарілих або закладів тривалої допомоги;
- здорові дорослі віком понад 65 років.
Три клінічні форми грипозної пневмонії — це первинна грипозна пневмонія, вторинна бактеріальна пневмонія та змішана вірусна і бактеріальна пневмонія.
Первинна грипозна пневмонія проявляється стійкими симптомами кашлю, болю у горлі, головного болю, міалгії та нездужання протягом більше 3–5 днів. Симптоми можуть погіршуватися з часом, можуть з’являтися нові респіраторні симптоми, такі як задишка та ціаноз. Ця форма є найменш поширеною, але найбільш тяжкою з точки зору легеневих ускладнень.
Вторинна бактеріальна пневмонія характеризується рецидивом високої температури, кашлем з гнійним мокротинням після початкового поліпшення та рентгенологічними ознаками нових легеневих інфільтратів. Найпоширенішим збудником є Streptococcus pneumoniae (48 %), далі — золотистий стафілокок, Haemophilus influenzae та грамнегативні збудники.
Люди похилого віку можуть мати меншу частоту скарг з боку верхніх дихальних шляхів. Одне дослідження показало, що тріада кашлю, лихоманки та гострого початку мала лише 30% позитивного прогностичне значення на відміну від 78 % у молодих людей. Лихоманка та змінений психічний стан можуть бути єдиними ознаками грипозної пневмонії у літнього пацієнта з хронічними когнітивними порушеннями. Шлунково-кишкові скарги та міалгія частіше зустрічаються при грипі, ніж при РСВ-інфекції.
Пташиний грип (H5N1) має інкубаційний період 2–5 днів, але симптоми можуть початися протягом семи днів після інфікування. Основним початковим симптомом є лихоманка, також характерні кашель, нездужання, міалгії, головний біль, біль у горлі, біль у животі, блювання та діарея. Скарги з боку шлунково-кишкового тракту можуть спочатку свідчити про гастроентерит. При розвитку пневмонії повідомляється про кашель, який супроводжується задишкою, тахіпное та болем у грудях. У тяжких випадках можуть спостерігатися енцефаліт/енцефалопатія, серцева недостатність, ниркова недостатність, поліорганна недостатність та синдром дисемінованого внутрішньосудинного згортання.
Грип H1N1 має симптоми, аналогічні сезонному грипу. Лихоманка і кашель — майже універсальні симптоми. Задишка (54 %), втома/слабкість (40 %), озноб (37 %), міалгії (36 %), ринорея (36 %), біль у горлі (31 %), головний біль (31 %), блювання (29 %), хрипи (24 %) та діарея (24 %) є найбільш поширеними іншими симптомами.
Змішана вірусна та бактеріальна пневмонія є поширеною і може проявлятися як поступове прогресування захворювання або як перехідне поліпшення стану з подальшим погіршенням. Виділяються і бактеріальні збудники, і вірус грипу.
Респіраторно-синцитіальний вірус
Факторами ризику зараження РСВ є вік молодше 6 місяців, захворювання легень (бронхолегенева дисплазія або муковісцидоз) та вроджена хвороба серця у дітей з астмою. Люди похилого віку та пацієнти з імунодепресією (наприклад, пацієнти з тяжким комбінованим імунодефіцитом, лейкемією та/або трансплантацією) також мають ризик.
РСВ-інфекції у дорослих мають невиражені симптоми і рідко діагностуються. Вони супроводжуються тривалими інфекціями верхніх дихальних шляхів і частіше асоціюються з тривалим продуктивним або кашлем як при бронхіті та хрипами, ніж з іншими ознаками. Отримані результати більше імітують некомпенсоване основне серцево-легеневе захворювання, а не гостре вірусне захворювання.
Різні дослідження повідомляли про РСВ-пневмонії у реципієнтів ТСО або ТГСК. Клінічні прояви, як правило, тяжкі, потрібні додатковий кисень та штучна вентиляція легень (ШВЛ).
Повідомлялося про тяжкі випадки гігантськоклітинної РСВ-пневмонії у 4–10 % випадків, а також під час одночасних вірусних інфекцій з ВEБ, ЦМВ або аденовірусом.
У здорових людей РСВ викликає захворювання верхніх дихальних шляхів, трахеобронхіт, бронхіоліт та пневмонію. Застуда та фарингіт передують ураженню нижніх дихальних шляхів.
У пацієнтів із РСВ-пневмонією зазвичай спостерігаються лихоманка, непродуктивний кашель, оталгія, анорексія та задишка. Візинг, хрипи — звичайні фізикальні знахідки.
Пневмонію та бронхіоліт часто складно диференціювати, і обидва можуть бути пов’язані з хрипами, візингом та гіпоксемією. Задишка і кашель спостерігаються у 60–80 % випадків. Порівняно з грипом РСВ частіше асоціюється з ринореєю, виділенням мокротиння та хрипами і рідше асоціюється зі скаргами з боку шлунково-кишкового тракту та лихоманкою.
В імуноскомпрометованих пацієнтів може бути діапазон ураження дихальних шляхів. У цих пацієнтів розвиваються лихоманка, кашель, ринорея, синусити та утруднення дихання; майже у половини виявляються хрипи. У цих пацієнтів симптоми варіюються від легкої задишки до тяжкого дихального дистресу та дихальної недостатності.
У той час як більшість пацієнтів з РСВ-інфекцією, включаючи немовлят, мають лише симптоми з боку верхніх дихальних шляхів, у 25–40 % розвивається бронхіоліт та/або пневмонія.
Статистика свідчить, що аж 20–25 % немовлят із пневмонією, які потребують госпіталізації, інфіковані РСВ.
Захворюванню нижніх дихальних шляхів у немовлят передують ринорея та, ймовірно, поганий апетит. Зазвичай виникають субфебрильна температура, кашель та хрипи. Обстеження грудної клітки виявляє тахіпное, візинг і дрібні хрипи. РСВ-інфекція у молодих, здорових дорослих зазвичай легка, хоча одне дослідження позагоспітальної пневмонії показало, що РСВ є третім найпоширенішим збудником після S.pneumoniae та вірусів грипу A та B.
Вірус парагрипу
Клінічні прояви інфекції ВПГ можуть варіюватися від легкої інфекції верхніх дихальних шляхів (переважно у імунокомпетентних пацієнтів) до тяжкого крупу, бронхіоліту чи небезпечної для життя пневмонії в умовах імуносупресії. Інкубаційний період становить 1–3 дні. Симптоми класичного гавкаючого кашлю, захриплості та стридору, які часто спостерігаються у дітей, рідше спостерігаються у дорослих. Характерною ознакою у дорослих, які мають патологію імунітету, є кашель.
ВПГ-1 та ВПГ-2 є причиною крупу у дітей, що спочатку проявляється інфекцією верхніх дихальних шляхів, а потім гавкаючим кашлем, задишкою, стридором та втягуванням стінок грудної клітки. Інфекції ВПГ-2, як правило, легші, ніж інфекції ВПГ-1. ВПГ-4 викликає легку інфекцію верхніх дихальних шляхів як у дорослих, так і у дітей.
ВПГ-3 є основним штамом, який викликає пневмонію та бронхіоліт. Ознаки та симптоми неспецифічні, більш виражені у дітей і подібні, але легші, ніж при РСВ-пневмонії. До них належать лихоманка, кашель, риніт, задишка з візингом та хрипи.
Імуносупресія сприяє розвитку ВПГ-пневмонії. Стани, що призводять до імуносупресії, включають: трансплантація кісткового мозку (ТКМ), трансплантацію солідних органів (з легкими формами), тяжкий комбінований імунодефіцит у дітей або терапію етанерцептом.
ВПГ-інфекція може проявлятися як гігантськоклітинна пневмонія. Ця форма найбільш часто зустрічається в імуноскомпрометованих хворих (після ТКМ або переливання пуповинної крові) і рідко асоціюється з альвеолярним протеїнозом. Рівень смертності наближається до 100 % у дітей, з кращим прогнозом, ніж у дорослих.
ВПГ-пневмонія може імітувати інші легеневі інфекції, які найчастіше зустрічаються в імуноскомпрометованого пацієнта. Кілька клінічних результатів, як правило, відрізняють інфекцію легень ВПГ або РСВ від ЦМВ та інших умовно-патогенних форм пневмонії: інфекція верхніх дихальних шляхів, клінічні та візуальні свідчення синуситу та хрипів.
У третини дітей, які страждають від ВПГ-інфекції, може бути бактеріальна суперінфекція. Навіть якщо тривалі наслідки є рідкісними, криптогенна пневмонія описується після інфекції ВПГ.
Людський метапневмовірус
Симптоми зараження людським метапневмовірусом схожі з тими, що викликаються іншими вірусами: закладеність носа та кашель є у 82–100 % випадків. Інші симптоми включають ринорею (69–82 %), задишку (69 %), хрипи (62 %), виділення мокротиння (55 %), захриплість (46–91 %) та біль у горлі (23–45 %). Інкубаційний період становить 5–6 днів.
У дітей лМПВ є важливою причиною хрипів (9 % у серії 132 випадків). Лихоманка, кашель, задишка та біль у горлі зазвичай описані у дорослих. У реципієнтів ТГСК повідомляється про лМПВ-пневмонію і, як правило, виникає дихальна недостатність.
Коронавірус
Інкубаційний період становить 2–5 днів, в середньому 3 дні. Симптоми схожі на симптоми інших респіраторних вірусів, включаючи кашель, ринорею, біль у горлі, головний біль та нездужання, хоча лихоманка спостерігалася лише у 21–23 % випадків.
Вірус вітряної віспи
Початковими симптомами ВВВ-інфекції є субфебрильна температура, нездужання та висип, як правило, везикулярний, з початковою локалізацією на тулубі та обличчі, поширюється центрифугально на інші частини тіла і зазвичай знаходиться на різних стадіях еволюції (від везикул до крихких кірочок) за часом виникнення. ВВВ-пневмонія розвивається в 1 з 400 випадків.
ВВВ-пневмонія починається поступово протягом 1–6 днів після появи висипу і проявляється лихоманкою, ригідністю грудної клітки, тахіпное, задишкою, сухим кашлем, ціанозом та (у рідкісних випадках) плевральним болем у грудях і кровохарканням. Фізикальне обстеження виявляє мінімальні зміни, рідко — хрипи. Поява нових симптомів з боку грудної клітки сильно пов’язана з рентгенологічними результатами. ВВВ-пневмонія може розвиватися як легке захворювання або може бути тяжким і смертельним, особливо у людей з імунодефіцитом.
Факторами ризику, пов’язаними з ВВВ-пневмонією, є куріння, вагітність (третій триместр), імунодепресія та чоловіча стать. Наявність більше 100 елементів висипу на шкірі, тривала лихоманка, контакт з інфекційним хворим в анамнезі та симптоми з боку легень при огляді також є факторами ризику.
Вірус кору
Інкубаційний період кору становить 10–14 днів, після чого настає продромальний період з лихоманкою, нездужанням, анорексією, кон’юнктивітом, кашлем та застудою. До кінця продромального періоду на слизовій оболонці щік можуть з’являтися плями Копліка (невеликі білі точкові ураження).
Висип — еритематозний, макулопапульозний, який може спускатись, починаючи з обличчя, потім прогресуючи вниз по тілу, включаючи долоні та підошви.
Атиповий кір зустрічається у пацієнтів, які були щеплені в 1963–1967 роках вбитими вакцинами та піддаються впливу вірусу кору або живої вакцини проти кору. У цих випадках висип спочатку з’являється на руках і ногах.
Тривалість висипу становить приблизно 5 днів, після чого можливе лущення. Тривалість симптомів зазвичай 10 днів, і останнім симптомом, який зникає, може бути кашель.
У дорослих 3 % випадків кору ускладнюються поширеною пневмонією, яка потребує госпіталізації, у 17 % пацієнтів спостерігається бронхоспазм, у 30 % — бактеріальна суперінфекція. Бактеріальна суперінфекція найчастіше діагностується через 5–10 днів після появи висипу. Легеневі прояви паралельні шкірним ознакам, а тяжкість пневмонії корелює із загостренням висипу.
Особи, які мають ризик захворювання на вірус кору, — це люди з Т-клітинною імуносупресією (наприклад, ті, хто приймає стероїди), реципієнти TКМ та особи з ВІЛ-інфекцією, лімфомою, лейкемією або вірусом Епштейна — Барр. Інші групи ризику — це діти та літні люди, вагітні жінки, особи з дефіцитом вітаміну А та особи, які не були вакциновані, або ті, у яких вакцинація не закінчена.
Зустрічаються чотири види пневмонії, що пов’язані з кором. Перший — пневмоніт, як правило, з’являється через кілька днів після появи висипу. Високий рівень KL6 (глікопротеїну, що секретується пневмоцитом-2) є маркером інтерстиціальної пневмонії і пов’язаний з поганим прогнозом.
Друга форма, бактеріальна суперінфекція, зазвичай розвивається через кілька днів після появи висипу. Цей тип проявляється кашлем, лихоманкою, гнійним мокротинням, тахікардією та плевральним болем.
Третя — гігантоклітинна пневмонія, яка зазвичай розвивається до або на піку вірусної екзантеми. У рідкісних випадках вона розвивається через п’ять місяців і довше. Висип може бути відсутнім. Кашель може зберігатися протягом 1–2 тижнів під час одужання. Для остаточного діагнозу може знадобитися біопсія легень.
Четвертий тип — атипова пневмонія, описана у дорослих. У цих пацієнтів розвинулась потенційно смертельна хвороба з підвищеною температурою (7–14 днів після інфікування), мінімальним або відсутнім висипом, головним болем, артралгіями, гепатитом, інтерстиціальними або вузлуватими інфільтратами, лімфаденопатією та періодичними плевральними випотами.
Цитомегаловірус
ЦМВ-пневмонія зазвичай легко перебігає у здорових людей. Вона починається як синдром, подібний до мононуклеозу (наприклад, нездужання, лихоманка, міалгія) з легким гепатитом і відсутністю лімфаденопатії або спленомегалії.
У людей з ослабленим імунітетом клінічна картина може відрізнятися. Найчастіше безсимптомний перебіг впливає на легеневі виділення, кров та сечу, не маючи клінічного значення та низьких показників смертності.
Синдром ЦМВ проявляється самолімітуючою лихоманкою та конституційними симптомами (лихоманка, нездужання, анорексія, міалгії, артралгії, втома). Синдроми передують ЦМВ-пневмоніту на 1–2 тижні, який, як правило, має раптовий початок, з респіраторними скаргами (кашель, задишка, тахіпное), лихоманкою, підвищеним градієнтом А та рентгенологічними інфільтратами. Тривалість менше двох тижнів.
Автологічні ТГСК-реципієнти мають значно нижчий ризик виникнення ЦМВ-пневмонії, що спостерігається лише в 1–9 % випадків, часто з легшими симптомами.
Серед реципієнтів солідних органів ЦМВ-пневмонія найчастіше зустрічається при трансплантації легень, коливаючись у 15–55 % випадків. Зазвичай ця пневмонія розвивається між 15–60-м днем після трансплантації і характеризується лихоманкою, кашлем та гіпоксією. У випадках позитивний донор/негативний реципієнт щодо ЦМВ настання та прогресування можуть бути швидкими.
Інші трансплантації солідних органів пов’язані з низькими показниками ЦМВ-пневмонії: печінка — 9,2 %; серце — 0,8–6,6 %; нирки — менше 1 %.
Для реципієнтів фактори ризику щодо ЦМВ включають серопозитивність до лікування, загальне опромінення тіла, певне імуносупресивне лікування, тяжку гостру або хронічну хворобу «трансплантат проти господаря», основне захворювання (гострий лімфобластний лейкоз або хронічний лімфоцитарний лейкоз). Пацієнти з первинною ЦМВ-інфекцією та алогенною ТГСК мають підвищений ризик тяжкого захворювання.
У хворих на ВІЛ патогенне значення ЦМВ вважається низьким навіть за умови загальної ідентифікації вірусів при бронхоальвеолярному лаважі та біопсійних зразках. ЦМВ-пневмонія виявляється у ВІЛ-пацієнтів із кількістю CD4-лімфоцитів менше 200 клітин/мкл. Вважається, що ЦМВ є співпатогеном Pneumocystis jiroveci та причиною альвеолярного крововиливу у пацієнтів з ВІЛ (через тромботичну мікроангіопатію).
Клінічні результати коливаються від легкої самолімітуючої хвороби до швидкосмертельного зараження з поліорганним ураженням (ретиніт, коліт, гепатит). Рівень смертності може бути високим.
ЦМВ, ускладнений обструктивним бронхіолітом у реципієнтів серця та легень, вразив 47 % з 36 пацієнтів у французькому дослідженні. Факторами ризику були серопозитивність ЦМВ серед донорів та ЦМВ-пневмонія або рецидив ЦМВ.
Вірус простого герпесу
Вірус простого герпесу викликає пневмонію лише у дуже ослаблених хворих. ВПГ зазвичай не виділяють від імунокомпетентних пацієнтів або навіть у БАЛ-рідині від ВІЛ-інфікованих. Захворюваність на ВПрГ-пневмонію може досягати 70–80 % у реципієнтів ТГСК, які не проводять профілактику, і вона може бути знижена до 5 % при профілактиці ацикловіром.
ВПрГ-пневмонії часто передує ураження слизових оболонок ротової порожнини або езофагіт. Наявність слизово-шкірного захворювання, езофагіту або трахеїту, особливо при ендотрахеальній інтубації, збільшує ймовірність виникнення цієї пневмонії. Спектр респіраторних захворювань, обумовлених ВПрГ-інфекцією, коливається від орального фарингіту до мембранозного трахеобронхіту та дифузної або локалізованої пневмонії, яка може перейти до ГРДС.
У реципієнтів з TКМ звичайні симптоми ВПрГ-пневмоніту представлені задишкою, лихоманкою, кашлем та кровохарканням із супутніми дисфагією, ураженням печінки та ЦНС. Повідомляється про ВПрГ-пневмонію у реципієнтів при трансплантації органів.
У хворих у відділенні інтенсивної терапії ВПрГ-пневмонія проявляється як незрозуміла задишка або як відмова закінчення ШВЛ. Одне дослідження показало, що більшість хворих у відділенні інтенсивної терапії на момент встановлення діагнозу були інтубовані (95 %) або перенесли операцію на грудній клітці (73 %). Переливання крові, використання кортикостероїдів та інших імунодепресантів, місцева травма, куріння та опіки — фактори ризику.
Задишка, кашель, лихоманка, тахіпное, нестерпні хрипи, біль у грудях та кровохаркання є загальними симптомами ВПрГ-пневмонії.
Хантавірус
Легеневий синдром хантавірусу має інкубаційний період 9–35 днів.
ЛСХ характеризується чотирма клінічними фазами:
- продром;
- некардіогенний набряк легень/респіраторний дистрес у дорослих та шок;
- зміна діурезу;
- реконвалесценція.
Лихоманка та міалгія виражені майже в усіх фазах і передують виникненню респіраторних симптомів через 1–10 днів. Симптоми кашлю та з боку верхніх дихальних шляхів нечасті, на відміну від багатьох інших вірусних продромальних періодів. Ці пацієнти часто скаржаться на сильний біль у спині та стегнах, у них виникають нудота, блювання, біль у животі та діарея. Сухий кашель і задишка є передвісниками розвиток набряку легень.
Початок і швидке прогресування кашлю, задишка, лихоманка та гіпотонія вказують на ймовірний початок серцево-легеневої фази захворювання. Прогресуючий набряк легень та дихальна недостатність можуть виникнути у 80–90 % пацієнтів протягом двох днів після госпіталізації. Інтервал між початком задишки та дихальною недостатністю, що потребує вентиляції, може становити кілька годин. Найбільш раннім показником є гіпоксемія.
Аденовірус
Симптомами аденовірусної інфекції є лихоманка, нездужання, головний біль, біль у горлі, захриплість та кашель. Інкубаційний період становить 4–5 днів. Кератокон’юнктивіт та діарея можуть бути або не помітні, залежно від серотипу (8, 19, 37, що спричиняє перше, та 2, 3, 5, 40, 41, що викликає останнє).
Пневмонія серотипу 14 асоціюється найчастіше з лихоманкою (89 %) та кашлем (82 %). Інші поширені симптоми включають задишку (58 %), блювання (42 %), діарею (34 %), головний біль (29 %), міалгію (29 %), застуду (26 %), озноб (26 %), біль у горлі (21 %) та біль у грудях (16 %).
В імуноскомпрометованих дорослих переважає лихоманка, можуть бути вираженими шлунково-кишкові симптоми. Хоча аденовірус майже завжди ізольований від дихальних шляхів, легеневі симптоми можуть бути непомітними, і поширеність може відбуватися без значних ознак пневмонії (за симптомами або рентгенограмами). Поширення може призвести до гастроентериту, гепатиту та геморагічного циститу.
Пташиний грип
Пташиний грип має бурхливий перебіг та високий рівень смертності. Клінічні симптоми пташиного грипу залежать від етіологічного агента. Інфіковані A/H7N7 мають кон’юнктивіт та/або грипоподібну хворобу. Під час спалаху A/H5N5 в 1997 році 11 з 18 пацієнтів були молодшими 14 років. Шлунково-кишкові симптоми (біль у животі, діарея та блювання) були вираженими. Сім хворих видужали, але в 11 була пневмонія, шість померли від ГРДС або поліорганної недостатності.
Вірус Епштейна — Барр
Вторинна ВЕБ-інфекція легень зустрічається рідко і може виникати як ускладнення інфекційного мононуклеозу. У здорових людей легеневі прояви, такі як задишка і кашель, зустрічаються рідко. Хронічне інтерстиціальне захворювання легень зустрічається в імунокомпетентних пацієнтів.
У дітей із муковісцидозом ВЕБ може спричинити погіршення функції легень, яке триває довше шести місяців після діагностики інфекції.
У ВІЛ-інфікованих пацієнтів було проведено порівняно небагато досліджень з метою дослідження легеневих захворювань, пов’язаних із ВЕБ. Імовірно, ВEБ пов’язаний з розвитком СНІД-неходжкінської лімфоми. Зразки БАЛ-рідини 72 європейських пацієнтів із СНІДом були позитивними щодо ВEБ у п’яти. У пацієнтів були гарячка та низький рівень PaO2, без рентгенографічних інфільтратів.
У реципієнтів з TКМ легеневі прояви, пов’язані з ВЕБ, є одними з поширених позаниркових проявів посттрансплантаційної лімфатичної хвороби. Повноцінна поява незабаром після трансплантації пов’язана зі страшним прогнозом. Молодий вік та первинна інфекція — фактори ризику. У ВЕБ-інфікованих пацієнтів існує ризик виникнення іншої вірусної суперінфекції легень (наприклад, тяжка РСВ-інфекція або Mycoplasma pneumoniae).
Людський герпесвірус
ЛГВ-6 (A і B) і ЛГВ-7 мають обмежене клінічне значення і поширеність як збудники захворювань легень. ЛГВ-6 з’являється у здорових людей або ВІЛ-інфікованих пацієнтів з високим рівнем CD4+-лімфоцитів, у яких це може призвести до подальшої імуносупресії. ЛГВ-8 є важливим збудником у хворих на ВІЛ, у яких кількість CD4+-лімфоцитів менше 200 клітин/мкл і пов’язана з саркомою Капоші в легенях, іноді з альвеолярним крововиливом.
Вірус імунодефіциту людини
ВІЛ-пневмоніт, як правило, проявляється легким кашлем і задишкою та двосторонніми інфільтратами на рентгенограмі грудної клітки. Для діагностики зазвичай необхідне проведення трансбронхіальної біопсії. Диференціальна діагностика включає пневмоцистну пневмонію.
Людський лімфотропний вірус
Пов’язані з людським лімфотропним вірусом 1 (ЛЛТВ-1) запальні розлади легень (наприклад, бронхопневмопатія, пов’язана з ЛЛТВ-1), що зустрічаються у носіїв ЛЛТВ-1, включають лімфоцитарну інтерстиціальну пневмонію, дифузний панбронхіоліт, бронхоектатичну хворобу та бульозну хворобу легень.
Риновірус
Риновіруси є частою причиною інфекції верхніх дихальних шляхів, але в рідкісних випадках вони також можуть викликати інфекції нижніх дихальних шляхів. Риновіруси зазвичай викликають загострення наявних захворювань дихальних шляхів у хворих на астму, ХОЗЛ або муковісцидоз.
Респіраторні інфекції нижніх дихальних шляхів риновірусної етіології у дітей включають бронхіоліт або бронхіт (25,6 %), пневмонію (6,2 %) та гострі епізоди астми (5,7 %). Серед 211 французьких дітей, госпіталізованих із риновірусною інфекцією, 29 % мали ГРДС. Крім того, у 9 % дітей була асоційована бактеріальна інфекція, у 9 % — подвійне вірусне ураження.
Риновірусна інфекція може бути ускладнена суперінфекцією S.pneumoniae. Це може бути пояснено посиленням тропності цього вірусу до епітеліальних клітин трахеї після риновірусної інфекції.
Ротавірус
Ротавірусна пневмонія зустрічається рідко. В одному дослідженні ротавіруси були виділені у 27 % усіх аспіратів трахеї у дітей із пневмонією. Повідомлялося про один випадок летального ротавірусного пневмоніту з міокардитом у дворічного хлопчика.
Повідомлялося про два випадки летального ротавірусного пневмоніту у дорослих. Один пацієнт отримував тривалу стероїдну терапію, у нього розвинувся швидко прогресуючий респіраторний дистрес, який перетворився у тяжку дихальну недостатність, що не реагувала на підтримуючі заходи. В іншого пацієнта було виявлено масивний набряк легень та плевральний випіт.
Трансплантаційна пневмонія
У реципієнтів з трансплантацією органів грудної порожнини ускладнення, хоча і рідкісні, можуть проявлятися у вигляді трахеобронхіту, локалізованої вірусної пневмонії або дифузних та двосторонніх пневмонічних інфільтратів, що вражають переважно нижні частки. Ці ознаки можуть бути вторинними. Легкі клінічні прояви зустрічаються у 64 % реципієнтів з трансплантацією легень з легеневою інфекцією вірусу грипу або ВПГ.
Ускладнення
Більшість вірусних пневмоній в імунокомпетентних господарів розсмоктуються з певними наслідками. Однак дихальна недостатність може розвинутися вторинно у випадку приєднання вторинної бактеріальної інфекції.
Поширеними збудниками вторинної бактеріальної інфекції є Streptococcus pneumoniae, Staphylococcus aureus, Streptococcus pyogenes (Streptococcus групи А) та Haemophilus influenzae.
Пізні наслідки вірусних пневмоній включають бронхіти та бронхіоліти, особливо після зараження вірусами РСВ та грипу.
Серотипи аденовірусу 2, 3, 7 та 21 стали причиною серйозної хронічної захворюваності після гострих респіраторних захворювань, включаючи необоротні ателектази, бронхоектатичну хворобу, облітераційний бронхіоліт та однобічне підвищення прозорості легені.
Близько 60 % ускладнень є респіраторними і включають дихальну недостатність, апное, стридор, кровохаркання, інфільтрати та/або ателектази, гіперінфляцію, пневмоторакс або плевральний випіт. Близько 15 % рентгенограм описуються як нормальні у дітей із ускладненнями. Недоношеність і вроджені захворювання — фактори ризику ускладнень.
Вірусні (переважно ВПГ) або бактеріальні (особливо S.pneumoniae) суперінфекції, реактивація туберкульозу та подальші бронхоектатичні захворювання є ускладненнями пневмонії при кору.
Повідомляється про тимчасове зниження об’єму форсованого видиху за 1 секунду та/або форсованої життєвої ємності або постійне зниження коефіцієнта перенесення легенями оксиду вуглецю у пацієнтів із ВВВ-пневмонією. Повідомляється про один випадок ВВВ-пневмонії, ускладненої бактеріальним легеневим абсцесом у дитини.
Діагностика
Дослідження підтверджують, що пацієнти часто інфікуються як бактеріальними, так і вірусними збудниками, що унеможливлює виключення бактеріального захворювання навіть тоді, коли результати швидких вірусних тестів є позитивними. Крім того, не існує унікальних ідентифікуючих клінічних характеристик, які дозволяли б лікареві диференціювати вірусне захворювання від бактеріального у відділенні невідкладної допомоги.
Хоча найпоширенішою причиною позагоспітальної пневмонії залишається Streptococcus pneumoniae (факт, який може змінюватися зі збільшенням використання пневмококових вакцин), для 40–60 % пацієнтів із позалікарняною пневмонією відсутнє етіотропне лікування. Крім того, відсутній переконливий зв’язок між симптомами пацієнта, фізикальними даними, результатами лабораторних досліджень та специфічною етіологією.
Отже, жодного способу точного визначення етіології пневмонії під час первинного візиту до відділення НД не існує. Провести рентгенографію грудної клітки у пацієнтів із підозрою на пневмонію рекомендується як для виявлення ускладнень, таких як плевральний випіт, так і для відмови від використання антибіотиків у здорових пацієнтів із бронхітом, а не пневмонією.
Віруси грипу є найчастішою причиною вірусної пневмонії у дорослих. Грип зазвичай спостерігається при епідеміях та пандеміях. Грип А — це серотип, який найчастіше відповідає за основні епідемії та пандемії; це найчастіша причина вірусної пневмонії у дорослих.
Епідемії грипу трапляються у зимові місяці і пов’язані зі значною захворюваністю та смертністю. Пацієнти з ХОЗЛ, серцевою недостатністю, гемоглобінопатіями та імуносупресією мають підвищений ризик виникнення тяжкого захворювання, яке може призвести до смерті. Вірус грипу передається від людини до людини насамперед повітряно-крапельним шляхом. Інкубаційний період становить 1–5 днів після інфікування.
У пацієнтів із високою температурою, міалгією та кашлем у зимові місяці слід запідозрити грип. Якщо результати тесту на грип негативні, слід запідозрити РСВ-пневмонію протягом зими у пацієнтів із застудою, хрипами, лихоманкою та інфільтратами на рентгенограмах грудної клітки. Оскільки клінічні особливості та періоди активності для багатьох вірусів перекриваються, лабораторне підтвердження грипу рекомендується застосовувати у випадках, коли хворі у тяжкому стані або госпіталізовані.
Вірусні збудники залежно від віку
Вік пацієнта та імунний статус дозволяють зрозуміти можливу етіологію вірусної пневмонії. Такі віруси зазвичай викликають пневмонію у дітей:
- респіраторно-синцитіальний вірус;
- віруси грипу A і B;
- вірус парагрипу;
- аденовірус;
- людський метапневмовірус;
- коронавірус;
- вірус кору (у невакцинованих дітей).
Викликають пневмонію в імунокомпетентних дорослих зазвичай:
- віруси грипу A і B;
- аденовірус;
- респіраторно-синцитіальний вірус;
- вірус парагрипу;
- коронавірус;
- вірус вітряної віспи.
Викликають пневмонію в імуноскомпрометованих пацієнтів зазвичай:
- цитомегаловірус;
- вірус простого герпесу;
- грип;
- респіраторно-синцитіальний вірус;
- вірус парагрипу;
- аденовірус;
- вірус вітряної віспи.
Протягом останнього десятиліття розробки діагностичних методів призвели до значного поліпшення здатності виявляти віруси при патології дихальних шляхів. Однак виявлення вірусних збудників не завжди вказує на активне захворювання. Наприклад, герпесвіруси можуть реактивуватися, не викликаючи значних активних захворювань. Аналогічно РСВ та ЦМВ можуть бути виявлені за наявності інших відомих бактеріальних збудників.
У більшості випадків вірусологічні тести є основою точної етіологічної діагностики. Набори швидкого виявлення антигенів можуть дати результати протягом декількох годин, що зробить їх корисними у відділенні невідкладної допомоги. Чутливість та специфічність цих тестів коливається між 80 та 95 % (табл. 1).
Вірусні культури все ще є стандартним дослідженням для більшості вірусних збудників, але для їх виконання потрібно багато часу. Виявлення вірусного антигену є одним з нових тестів, але результати, як правило, менш чутливі та менш специфічні, ніж результати звичайних клітинних культур.
Ампліфікацію вірусного нуклеїнового матеріалу, наприклад, гібридизацію, різні полімеразні ланцюгові реакції та серологічні тести, можна використовувати для спостереження за приростом специфічних антитіл у сироватці крові і для діагностичних цілей.
Нещодавній інтерес зосередився на розробці тестів на основі ПЛР з одинарними, мультиплексними та реальними показниками. Ці дослідження мають кращу чутливість, ніж культуральний метод.
Вкладена ПЛР та ПЛР із зворотною транскриптазою (ЗТ-ПЛР) є найбільш чутливими методами. Вони збільшують частоту виявлення респіраторних вірусів у дорослих з окногематологічними патологіями та пневмонією з 19 до 35 %.
ПЛР обмежується тим, що результати не можуть повністю виключити забруднення зразків. У деяких хворих з ослабленим імунітетом, які виділяють вірус протягом тривалого періоду, діагноз може мати невелике клінічне значення. Це обмеження долається за допомогою кількісної ПЛР, яка показує рівень вірусного навантаження. Отримані дані також можуть допомогти в диференціації активної інфекції від інфікування.
Через труднощі розмежування різних етіологічних препаратів, як вірусних, так і бактеріальних, що викликають пневмонію, ведення пацієнтів із певними симптомами та інфільтратом на рентгенограмі грудної клітки повинно включати лабораторні дослідження.
Рентгенографія грудної клітки
Рентгенографія грудної клітки зазвичай демонструє двостороннє ураження легень (на відміну від дольового ураження, що часто зустрічається при бактеріальному ураженні), але для окремих вірусів характерні деякі особливості.
Грипозна пневмонія
Рентгенографічні дані при грипозній пневмонії схожі з описаними для інших респіраторних вірусних інфекцій. Зазвичай наявні перихілярні та перибронхіальні інфільтрати, тоді як прогресування до дифузних інтерстиціальних інфільтратів спостерігається при тяжкому перебігу захворювання.
Пневмонія при пташиному грипі
Рентгенографічні дані пташиного грипу (H5N1) включали плямисті, інтерстиціальні та/або дифузні інфільтрати, консолідацію, плевральний випіт та пневмоторакс. Можливе прогресування до гострого респіраторного дистрес-синдрому.
Пневмонія при свинячому грипі
Нові випадки наведені в основному двосторонніми непрохідними альвеолярними інфільтратами, з переважним ураженням базальних відділів, та міжвузловими інфільтратами.
РСВ-пневмонія
При РСВ-пневмонії, як правило, наявні плямисті двосторонні альвеолярні інфільтрати та інтерстиціальні зміни (подібні до грипу). Описано повідомлення про культурально підтверджені випадки пневмонії з невеликими, нечітко визначеними інфільтратами.
Аденовірусна пневмонія
Аденовірусна пневмонія зазвичай представлена дифузними, двосторонніми та плямистими інфільтратами, симптомом «матового скла» з перевагою у нижніх частках, хоча це може бути і при консолідації частки, що зустрічається рідше серед вірусних пневмоній.
ВПГ-пневмонія
При ВПГ прогресуюче підглоткове звуження, класичне для крупу у дітей, рідко спостерігається у дорослих. Зате рентгенограми грудної клітки можуть виявити зміни від осередкової інфекції до дифузних інтерстиціальних інфільтратів або дифузних змішаних альвеолярно-інтерстиціальних інфільтратів, що відповідають гострій травмі легень. Результати комп’ютерної томографії (КТ) шести реципієнтів ТГСК у яких ВПГ (тип 3) діагностований як єдиний етіологічний збудник, виявили множинні невеликі вузлики (діаметр < 5 мм) без кавітації в перибронхіальному розподілі.
ЛМПВ-пневмонія
При спалаху лМПВ-пневмонії рентгенографічні дані мали ознаки двосторонньої, інтерстиціальної та альвеолярної інфільтрації у 43 %, а однобічної інфільтрації — у 57 %. У реципієнтів ТГСК КТ виявила двосторонні вузлові та поширені інфільтрати й плевральний випіт.
Коронавірусна пневмонія
Коронавірусна пневмонія, включаючи SARS, зазвичай демонструє симптом «матового скла» та вогнищеві ущільнення, особливо в периферійних та субплевральних ділянках нижніх часток. Прогресуюче залучення обох легень є загальним. При SARS спостерігали зміщення рентгенографічних тіней та спонтанний пневмомедіастинум.
ВВВ-пневмонія
При ВВВ-пневмонії рентгенографічні дані є дифузними, пухнастими, ретикулярними або вузловими інфільтратами, які можуть швидко прогресувати. Може виникнути плевральний випіт та периферична аденопатія. Рентгенографічні відхилення є більш помітними під час піку висипу і швидко зникають з клінічним поліпшенням. Довготривалі ураження дихальних шляхів у людей, які виживають, рідкісні, але передбачають невеликі, дифузно розсіяні, пунктатні легеневі кальцифікати, що можуть зберігатися на рентгенівських знімках.
ЦМВ-пневмонія
Дві схеми розвитку ЦМВ-інфекції включають: 1) мультифокальний або міліарний рисунок, який характеризується дискретними сферичними ураженнями діаметром до 4 мм, альвеолярним крововиливом, відкладенням фібрину та помірною нейтрофільною реакцією; 2) дифузний інтерстиціальний пневмоніт з інтерстиціальним набряком, різним ступенем фіброзу, інфільтрацією лімфоїдних клітин та гіперплазією альвеолярних клітин (рис. 3, 4).
При ЦМВ-пневмонії на рентгенограмах грудної клітки виявляються інтерстиціальні інфільтрати переважно у нижніх частках. Прогресування до дифузних, інтерстиціальних інфільтратів спостерігається у пацієнтів з трансплантацією органів. Найбільш поширені дані КТ — це комбінація множинних, малих центролобулярних вузликів (55–99 %), осередкові симптоми «матового скла» (44–100 %) та малих двосторонніх/асиметричних вогнищ консолідації (44–70 %).
ВПрГ-пневмонія
Пневмонія, асоційована з вірусом простого герпесу, може проявлятись вогнищевим ураженням на рентгенограмах грудної клітки, які починаються як невеликі відцентрові вузлики, утворення за типом «матового скла», консолідація. У міру прогресування захворювання вузлики зростаються, утворюючи великі інфільтрати.
Хантавірусна пневмонія
Хантавірусна інфекція може відповідати звичайній рентгенографії грудної клітки на ранній стадії захворювання. Після цього з’являються ознаки інтерстиціального набряку, лінії Керлі В, перибронхіальне потовщення та невираженість воріт легень. Прогресування фази набряку легень протягом наступних 48 годин виражається центрально розташованими щільними альвеолярними інфільтратами, на відміну від більш периферичних інфільтратів при ГРДС з інших причин. При подальшому прогресуванні можуть розвиватися і плевральні випоти.
Рекомендації
Не існує чітких вказівок щодо того, коли проводити рентгенографію грудної клітки у пацієнтів з метою діагностики інфекції нижніх дихальних шляхів. Біль у грудях, задишка та продуктивний кашель — деякі з показань, що використовуються клініцистами.
Товариство інфекційних хвороб Америки рекомендує проведення рентгенографії грудної клітки для підтвердження інфільтрату при підозрі на пневмонію з таких причин: для встановлення тяжкості захворювання, коли виявлення пневмонії неможливе за суто клінічними ознаками, а антибіотики не є корисними для лікування бронхіту. У пацієнтів із підозрою на пневмонію рекомендується провести рентгенографію грудної клітки як для виявлення ускладнень, таких як плевральний випіт, так і для відмови від використання антибіотиків у здорових пацієнтів із бронхітом, а не пневмонією.
Антибіотики рекомендуються при пневмонії, тому для встановлення цього діагнозу необхідна рентгенографія грудної клітки. Не показано, що антибіотики ефективні при бронхіті. Антибіотики можуть викликати несприятливі реакції на ліки. Таким чином, слід уникати антибіотиків, якщо немає необхідності їх застосування. Однак виявлене на рентгенограмі грудної клітки може бути наслідком вірусного, бактеріального чи комбінованого захворювання. У НД диференціювати етіологію може бути неможливо.
Жодна вірусна пневмонія не має патогномонічних знахідок на рентгенограмах грудної клітки, а бактеріальна пневмонія не може бути диференційована від вірусної пневмонії на основі рентгенографічних даних. Викликає занепокоєння той факт, що деякі пацієнти з SARS мали негативні результати на рентгенограмах, але інфільтрати були виявлені на КТ грудної клітки. Рентгенографія грудної клітки може виявити такі зміни:
шматковий інтерстиціальний або альвеолярний інфільтрат, який може бути двостороннім або включати 2 або більше часточок;
- перибронхіальне потовщення;
- консолідація;
- плевральний випіт
Лікування
Усі хворі на вірусну пневмонію повинні отримувати підтримуючу терапію киснем, перебувати у спокої, приймати жарознижуючі, анальгетики, дотримуватись збалансованого харчування та перебувати під ретельним спостереженням (табл. 2).
Підтримуючий догляд
Киснева терапія показана пацієнтам з гіпоксемією або задишкою. Персонал невідкладної медичної допомоги повинен забезпечити подачу кисню, якщо хворий задихається. Деякі долікарські заклади можуть проводити інгаляції з бета-агоністами, що може покращити дихання. Пацієнти з дихальною недостатністю потребують ендотрахеальної інтубації та ШВЛ.
Ізотонічний розчин хлориду натрію слід вводити пацієнтам, які перебувають у шоці та не мають компонентів серцевої недостатності.
Невідкладна допомога може передбачати використання:
- кисню, якщо у пацієнта є задишка;
- бета-агоністів, якщо є бронхоспазм;
- введення рідини, якщо є зневоднення;
- ацикловіру, якщо підозрюють ВВВ- або герпесну пневмонію;
- респіраторної ізоляції;
- антибіотиків, якщо знайдено інфільтрат на рентгенограмі грудної клітки;
- механічної вентиляції, якщо наявна дихальна недостатність.
Профілактика
Грип
Щорічна осіння вакцинація населення з високим рівнем ризику та медичних працівників є найбільш ефективним заходом для зменшення захворюваності та смертності від грипу. Щорічна вакцина проти грипу містить три штами вірусу (як правило, два штами типу A та 1 штам типу B), які, як вважають, найімовірніше викликатимуть спалахи на основі епідеміологічного спостереження.
У США конкретні рекомендації щодо вакцинації проти грипу щороку видаються консультативним комітетом з питань імунізації Центрів контролю та профілактики захворювань (CDC).
Ефективність вакцини залежить від віку, загального стану здоров’я реципієнта та антигенної схожості з вірусом, що викликає спалахи цього року. Коли вакцина відповідає рівню поширеного штаму вірусу грипу, її ефективність у здорових дорослих становить 70–90 %.
Ефективність широкомасштабної вакцинації серед людей похилого віку ставиться під сумнів. Нещодавній метааналіз ефективності та безпеки вакцини проти грипу у пацієнтів старше 65 років виявив, що вакцинація дає користь мешканцям закладів тривалої допомоги, але має неабияке значення у суспільстві. Однак Центри контролю та профілактики захворювань все ще рекомендують проводити імунізацію всіх пацієнтів літнього віку.
CDC рекомендують хіміопрофілактику в таких ситуаціях:
- Тісні контакти пацієнтів, які мають високий ризик ускладнень грипу.
- Медичний персонал, працівники охорони здоров’я та перші контактні особи з хворим, при незахищених тісних контактах з людиною, яка хворіла на грип, протягом інфекційного періоду (до 7 днів після початку хвороби).
Хіміопрофілактику слід враховувати при виникненні спалахів у будинках престарілих. Кожен в установі, включаючи невакцинований персонал та інших співробітників, повинен проходити профілактичну терапію протягом не менше двох тижнів під час спалаху.
CDC видає оновлені тимчасові рекомендації щодо противірусного лікування та профілактики сезонного грипу на основі моделей резистентності вірусних штамів, що циркулюють.
Дані місцевого нагляду за грипом та лабораторне тестування також можуть допомогти лікарю щодо вибору противірусного засобу.
На даний час розробляються і вивчаються вакцини проти пташиного грипу H5N1, а також проводиться вакцинація в птахівництві (за допомогою вакцини, інактивованої проти цілих вірусів, вакцини проти рекомбінантної пташиної віспи та рекомбінантної вакцини проти хвороби Ньюкасла).
РСВ
Імуноглобулін проти РСВ — це комбінований продукт, що містить антитіла імуноглобуліну G проти РСВ. При внутрішньовенному введенні пацієнтам з високим ризиком траплялося менше епізодів тяжкої пневмонії, що потребують госпіталізації.
Альтернатива імуноглобуліну проти РСВ — палівізумаб (Synagis), який є гуманізованим моноклональним антитілом, що вводиться внутрішньом’язово. Профілактика цим препаратом призводить до зменшення госпіталізації на 55 % при вторинній РСВ-інфекції у дітей з високим ризиком.
Вакцини, що розробляються, включаючи субодиничні вакцини, спрямовані проти двох основних поверхневих глікопротеїнів (F, G білків): поліпептидні вакцини (BBG2Na) та живі атенуйовані вакцини, остання з яких була багатообіцяючою для дорослих.
Аденовірус
Пероральна жива вакцина була доступна проти серотипів 4 та 7, з огляду на той факт, що вплив цих штамів у шлунково-кишковому тракті не призводить до захворювання. Ця вакцина застосовувалася в основному серед військовослужбовців і показала відмінні результати, але вона недоступна з 1999 року.
Інші живі та інактивовані вірусні вакцини мають такий недолік, як онкогенність на тваринних моделях. На даний час вивчаються вакцини проти капсиду (і без ДНК).
Вірус парагрипу
Вакцини немає, але в процесі розробки були живі, ослаблені, вакцини проти грипу 3 для інтраназального введення.
Людський метапневмовірус
Вакцини немає, хоча вивчалася вакцина проти вірусу парагрипу великої рогатої худоби типу 3 з геном метапневмовірусу F.
Вірус вітряної віспи
Жива атенуйована вакцина проти вітряної віспи рекомендується пацієнтам, які не мали вірусної інфекції до 13 років, а також всім, хто сприйнятливий до ВВВ (антитіла до ВВВ негативні). Вакцину не слід вводити вагітним жінкам. Дітям регулярно проводять щеплення до 12–18 місяців.
Внутрішньом’язове введення імуноглобуліну проти ВВВ (від 125 Од/10 кг до 625 Од максимум) показане як пасивна імунізація персоналу, який є серонегативним щодо ВВВ, що загрожує виникненням ускладнень протягом 96 годин після впливу ВВВ (наприклад, пацієнтам, які мають ВІЛ або злоякісні новоутворення; хворим на тривалій стероїдній терапії; вагітним пацієнткам та новонародженим, матерям, які інфікувались ВВВ протягом п’яти днів до пологів до 48 годин).
Кір
Вакцина проти кору — це вакцина проти вірусу кору (частина вакцини проти кору-паротиту-краснухи), її слід вводити всім, крім вагітних жінок або осіб, які мають тяжкий імунодефіцит. ВІЛ-інфікованим, які не мають симптомів або мають лише слабку симптоматику.
Післяекспозиційна профілактика внутрішньовенним імуноглобуліном у імуноскомпрометованих пацієнтів, є ефективною, якщо її призначають протягом 6 днів після контакту з хворим на кір.
Цитомегаловірус
Для запобігання ЦМВ-інфекції у пацієнтів з трансплантацією є співставлення серопозитивності щодо ЦМВ між донором та реципієнтом і ретельний нагляд ЦМВ-негативних переливань крові та продуктів крові.
Реципієнти трансплантації гематопоетичних стовбурових клітин, які є негативними щодо ЦМВ, отримують профілактично ганцикловір до та після трансплантації. Реципієнти трансплантації солідних органів, які є ЦМВ-негативними та отримують свій орган від ЦМВ-позитивних донорів, зазвичай отримують ганцикловір протягом трьох місяців після трансплантації.
Превентивна терапія (ганцикловіром) на основі виявлення ЦМВ після трансплантації показала значне зниження частоти ЦМВ-пневмонії після трансплантації.
Вірус простого герпесу
Рекомендується хіміопрофілактика серопозитивних пацієнтів високого ризику під час індукції імуносупресії для трансплантації.
Ацикловір регулярно призначають у підтримуючих дозах протягом першого місяця після трансплантації.
Хантавірус
Вакцина не доступна або знаходиться на стадії розробки. Єдиним засобом профілактики є уникнення контакту гризунів та/або вдихання/аерозолізації ділянок можливих виділень гризунів. Якщо контакт неминучий (тобто потрібно підмітати брудні ділянки, де живуть гризуни), доцільно використовувати дихальну маску.
Реципієнти трансплантації гемопоетичних клітин
Міжнародний комітет розробив рекомендації щодо запобігання інфекційним ускладненням серед реципієнтів трансплантації гемопоетичних стовбурових клітин. Ці вказівки включають рекомендації щодо застосування противірусних препаратів для профілактики або запобігання лікуванню конкретних інфекцій, а також рекомендації щодо вакцин.
Підсумок по препаратах
Цілі фармакотерапії — зменшити захворюваність та запобігти ускладненням.
Існує небагато специфічних противірусних засобів. Ацикловір (при пневмонії, збудником якої є вірус вітряної віспи та вірус простого герпесу) є ефективним. Ганцикловір та імуноглобулін застосовуються в імуноскомпрометованих пацієнтів з ЦМВ.
Противірусні засоби
Гостра інфекція нижніх дихальних шляхів вірусної етіології може лікуватися противірусними засобами. Ці агенти інгібують синтез ДНК та реплікацію вірусу, конкуруючи з дезоксигуанозинтрифосфатом за вірусну ДНК-полімеразу.
Використовувані засоби включають амантадин, ремантадин, занамівір, озельтамівір, рибавірин, ацикловір, ганцикловір та фоскарнет. Препарати проти грипу можуть використовуватися як профілактичні, так і терапевтичні засоби. Гіперімунний глобулін застосовується насамперед для пасивної імунізації при деяких вірусних захворюваннях.
Занамівір (реленца)
Занамівір інгібує нейрамінідазу, яка є глікопротеїном на поверхні вірусу грипу, який руйнує рецептор зараженої клітини вірусного гемаглютиніну. Шляхом інгібування вірусної нейрамінідази знижується вивільнення вірусів із заражених клітин та поширення вірусу. Занамівір ефективний проти грипу типів А та В. Препарат застосовується інгаляційно (Diskhaler).
Озельтамівір (таміфлю)
Озельтамівір інгібує нейрамінідазу, яка є глікопротеїном на поверхні вірусу грипу, що руйнує рецептор зараженої клітини. Пригнічуючи вірусну нейрамінідазу, зменшує вивільнення вірусів із заражених клітин і, таким чином, поширення вірусу. Озельтамівір ефективний для лікування грипу A або B, хоча повідомлялося про резистентні штами сезонного грипу та H1N1. Почати лікування потрібно протягом 40 годин після появи симптомів.
Перемівір (рапіваб)
Перемівір проявляє противірусну активність, інгібуючи нейрамінідазу вірусу грипу — фермент, який вивільняє вірусні частинки з плазматичної мембрани інфікованих клітин. Він показаний для лікування гострого неускладненого грипу у дорослих, які мали симптоми не більше 2 днів. Його вводять у вигляді одноразової дози 600 мг внутрішньовенно протягом 15–30 хвилин.
Рибавірин (віразол)
Рибавірин інгібує реплікацію вірусу, інгібуючи синтез ДНК та РНК. Іn vitro він виявив антивірусні властивості проти РСВ, парагрипу, гантавірусу, кору та багатьох інших.
Ацикловір (зовіракс)
Ацикловір пригнічує активність як ВПрГ-1, так і ВПрГ-2. Він має спорідненість до вірусної тимідинкінази і викликає розрив ланцюга ДНК при фосфорилюванні при дії на нього ДНК-полімерази. Больовий синдром стає менш інтенсивним, а висип швидше розсмоктується у випадку інфікування ВПрГ або ВВВ при застосуванні протягом 24–48 годин після його появи. Ранній початок терапії є обов’язковим.
Ганцикловір (Cytovene, Vitrasert)
Ганцикловір — синтетичне похідне гуаніну, активне проти ЦМВ, ВПрГ, ЛГВ-6 та ЛГВ-8. Це ациклічний аналог нуклеозиду 2’-дезоксигуанозину, який інгібує реплікацію герпесвірусів як in vitro, так і in vivo. Рівні ганцикловір-трифосфату в 100 разів вищі в інфікованих вірусом клітинах, ніж у незаражених. Це можливе через переважне фосфорилювання ганцикловіру в інфікованих вірусом клітинах. Доступний пероральний препарат — вальганцикловір.
Фоскарнет (фоскавір)
Фоскарнет — органічний аналог неорганічного пірофосфату, який пригнічує реплікацію відомих герпесвірусів, включаючи ЦМВ, ВПрГ-1 та ВПрГ-2. Він інгібує вірусну реплікацію в місцях зв’язування пірофосфатів на вірусоспецифічних ДНК-полімеразах. Погана клінічна реакція або стійке виділення вірусу під час терапії може бути наслідком вірусної резистентності. Пацієнти, які добре переносять фоскарнет, можуть скористатися початковим підтримуючим лікуванням на рівні 120 мг/кг/добу. Дозування індивідуальне, залежно від стану функції нирок.
Цидофовір (Vistide)
Цидофовір продемонстрував хорошу активність in vitro щодо аденовірусів, включаючи серотип 14. Цидофовір показав деяку ефективність у лікуванні аденовірусної інфекції у пацієнтів з патологією імунітету, особливо у реципієнтів ТГСК.
Моноклональні антитіла
Гуманізовані моноклональні антитіла, такі як палівізумаб, корисні для профілактики захворювань нижніх дихальних шляхів, викликаних РСВ у дітей.
Палівізумаб (Synagis)
Палівізумаб — це гуманізоване моноклональне антитіло, спрямоване проти F білка РСВ. Після щомісячного прийому протягом сезону РСВ було виявлено зниження шансів на госпіталізацію з приводу РСВ-інфекції у недоношених дітей, які мають підвищений ризик виникнення тяжких захворювань, пов’язаних з РСВ.
Імуноглобуліни
Високі дози внутрішньовенного імуноглобуліну успішно застосовуються разом з ганцикловіром для лікування ЦМВ-пневмонії.
Внутрішньовенний імуноглобулін (гамімун, гамагард, сандоглобулін, гаммар-Р)
Внутрішньовенний імуноглобулін нейтралізує циркулюючі мієлінові антитіла через антиідіотипічні антитіла. Він знижує регуляцію прозапальних цитокінів, включаючи INF-гамма; блокує Fc-рецептори на макрофагах; пригнічує індуктори Т- і В-клітин; збільшує рівень Т-клітин-супресорів. Препарат також блокує каскад комплементу, сприяє ремієлінізації та може підвищувати рівень анти-ЦМВ IgG (10 %).
Бета-агоністи
Будь-які пацієнти з вірусною пневмонією мають бронхоспазм, який полегшується або покращується при застосуванні бета-агоністів.
Альбутерол (провентил)
Альбутерол — бета-агоніст, який використовується для лікування бронхоспазму. Він розслабляє гладкі м’язи бронхів внаслідок дії на бета-2-рецептори. Він мало впливає на скоротливість серцевих м’язів.
http://bit.ly/2Ron9ON
Переклад: Оксана Казмірчук
Освітня платформа Progress

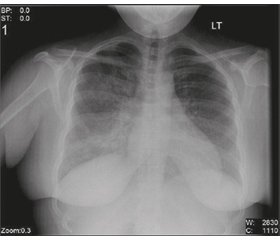
/12_u.jpg)
/17_u.jpg)
/18_u.jpg)
/19_u.jpg)