Газета «Новости медицины и фармации» №7 (725), 2020
Вернуться к номеру
Невирусологические лабораторные маркеры в контексте заболевания COVID-19
Авторы: Мельник А.А., к.б.н.,
руководитель проекта специализированного медицинского центра «Оптима-фарм», г. Киев, Украина
Разделы: Справочник специалиста
Версия для печати
Более 100 лет назад, в 1918 году, пандемия гриппа, или так называемая испанка, унесла по меньшей мере 50 миллионов (по некоторым данным, 100 миллионов) жизней по всему миру. Теперь человечество столкнулось с другой пандемией — вспышкой нового коронавируса SARS-CoV-2, заставившей нас жить с этим вирусом, возможно, в течение длительного времени. С декабря 2019 года ученым и врачам много стало известно об этом заболевании под названием COVID-19 [1]. Уровень смертности для COVID-19 оценивается в диапазоне от 0,5 до 3,5 %, а клинический прогноз по заболеванию составляет: 40 % — легкая форма, 40 % — умеренная, 15 % — тяжелая, 5 % — критическая. К группам повышенного риска относятся лица с коморбидностью и пожилые люди (сердечно-сосудистые заболевания, сахарный диабет, гипертензия, респираторные заболевания), лица с иммунодефицитом (ВИЧ-инфекция, низкий уровень CD4), беременные женщины.
На данном этапе в борьбе с COVID-19 очень важным является определение лабораторных предикторов, которые позволят стратифицировать риск развития легких и тяжелых форм заболевания, дифференцировать низкий и высокий риск смертности, что предоставит возможность –оптимизировать лечение [2].
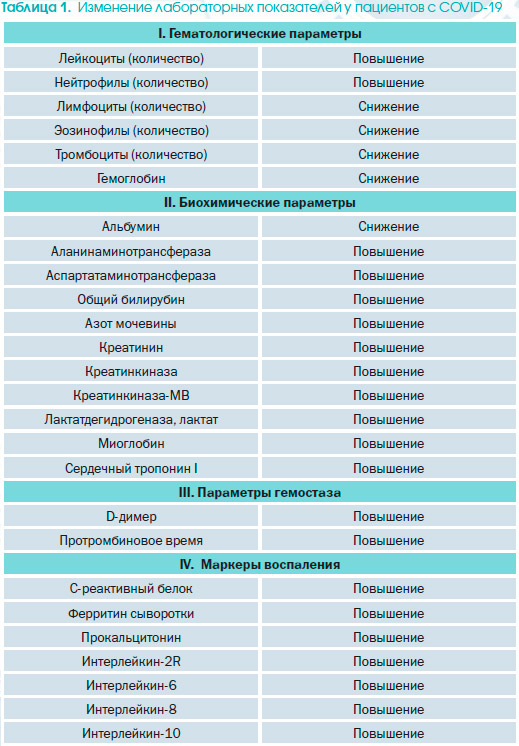
Важные лабораторные показатели, которые изменяются у пациентов с COVID-19, представлены в табл. 1.
I. Гематологические параметры
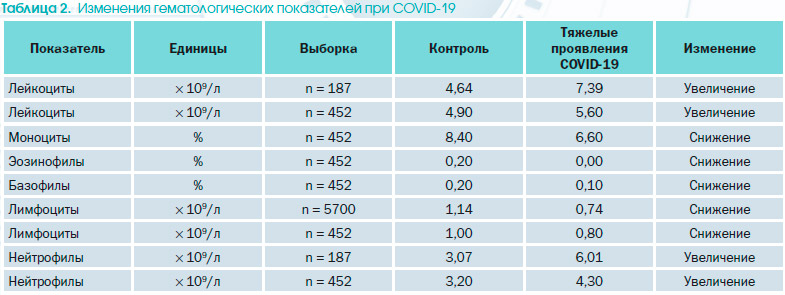
Изменения гематологических параметров были описаны в первых исследованиях у пациентов с COVID-19 (табл. 2) [3].
Наиболее распространенные гемато–логические изменения включают лимфо–цитопению [4, 5], нейтрофилию [6–8], легкую тромбоцитопению (35 %) или, реже, тромбоцитоз [9]. О присутствии атипичных, реактивных лимфоцитов имеются лишь единичные сообщения [10].
1. Лимфоцитопения
Лимфоцитопения — это снижение количества лимфоцитов в абсолютных значениях в общем анализе крови меньше 1,0 ´ 109/л. Лимфоциты играют решающую роль в поддержании иммунного гомео–стаза организма и принимают участие в ответе на действие внешних патогенных факторов. В основе возможности обес–печить эффективную стратегию лечения COVID-19 лежит понимание механизмов снижения уровня лимфоцитов в крови. Было предложено четыре потенциальных механизма, ведущих к дефициту лимфоцитов [11, 12]:
☼ вирус может напрямую воздействовать на лимфоциты, что приводит к их гибели;
☼ лимфоциты экспрессируют корона–вирусный рецептор АПФ-2 (ангио–тензинпревращающий фермент-2), который является мишенью вируса;
☼ вирус может непосредственно разрушать лимфатические органы;
☼ острое снижение лимфоцитов связано с дисфункцией лимфоцитов при прямом повреждении вирусом таких органов, как тимус и селезенка.
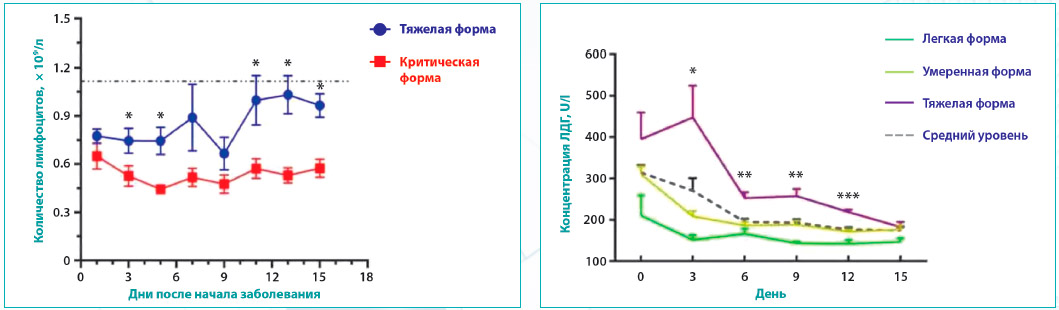
Фундаментальные исследования подтвердили, что фактор некроза опухоли альфа (TNF-a), интерлейкин-6 (IL-6) и другие провоспалительные цитокины могут индуцировать дефицит лимфоцитов [13]. Ингибирование лимфоцитов возможно под влиянием метаболических молекул при гиперлактической ацидемии, связанной с повышенным уровнем лактата, что приводит к подавлению пролиферации лимфоцитов [14]. Поэтому показатель лимфоцитопении является надежным и эффективным маркером тяжести течения COVID-19 (рис. 1).
У детей лимфопения встречается значительно реже. В одном из метаанализов [15] сообщается о выявлении лимфоцитопении только у 3 % детей в отличие от других подобных вирусных инфекций, таких как SARS, при которых лимфоцитопения была значительно более распространенным явлением у детей.
2. Лейкоцитоз
Лейкоцитоз, независимо от того, представляет ли он нейтрофилию, лимфоцитоз или оба вместе, отмечается у немногих пациентов, инфицированных SARS-CoV-2. Так, лейкоцитоз был выявлен у 11,4 % пациентов с тяжелой формой заболевания по сравнению с 4,8 % пациентов с легкой или средней формой [16].
3. Нейтрофилия
Данные по нейтрофилии являются неполными. Тем не менее полученные результаты свидетельствуют о том, что нейтрофилия является выражением «цитокинового шторма» и гипервоспалительного состояния, которые играют важную роль в патогенезе COVID-19 [17]. Описаны циркулирующие гранулоциты с цитоплазматическими и ядерными морфологическими аномалиями. Они обычно предшествуют увеличению реактивных лимфоцитов [18]. Нейтрофилия может также указывать на наложение бактериальной инфекции.
4. Тромбоцитопения
Тромбоцитопения является показателем тяжелого заболевания у пациентов с COVID-19, о чем свидетельствует недавний обзор доступных рецензируемых данных. Это неудивительно, поскольку подсчет тромбоцитов используется такими системами, как Multiple Organ Dysfunction Score (MODS), Simplified Acute Physiology Score (SAPS) II, Acute Physiology и Chronic Health Evaluation (APACHE) II, как индикатор тяжести заболевания. Метаанализ девяти исследований показал, что тромбоцитопения отмечалась у большинства пациентов. У пациентов с тяжелой формой тромбоцитопения выявляется в 57,7 % случаев против 31,6 % с менее значительными симптомами [19]. Кроме того, развернутый общий анализ крови, при котором определяются средний объем тромбоцитов и количество ретикулярных тромбоцитов, может быть полезен при стратификации риска и принятии клинического решения.
5. NLR — коэффициент соотношения нейтрофилов и лимфоцитов как индикатор прогноза COVID-19
Исследования в Китае в период борьбы с коронавирусом показали, что пороговое значение NLR = 3,13 (чувствительность — 0,87, специфичность — 0,71).
Рекомендации:
☼ если NLR > 3,13 (возраст > 50 лет), то пациенты должны быть переведены в палату интенсивной терапии;
☼ если NLR < 3,13 (возраст < 50 лет), то пациенты могут самоизолироваться дома или в стационаре больницы.
NLR считается важным параметром для прогнозирования и управления рисками при COVID-19.
II. Биохимические параметры
Биохимический мониторинг пациентов с COVID-19 с помощью диагностических исследований in vitro имеет решающее значение для оценки тяжести и прогрессирования заболевания и служит для мониторинга при терапевтическом вмешательстве. К таким тестам относятся: лактатдегидрогеназа (ЛДГ), аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), азот мочевины, креатинин, креатинкиназа, общий билирубин, миоглобин, тропонины, С-реактивный белок, ферритин, альбумин, калий, лактат.
1. Лактатдегидрогеназа
Лактатдегидрогеназа представляет собой фермент, экспрессируемый почти во всех клетках организма человека, включая клетки сердца, печени, мышцы, легкие, почки, и катализирует превращение пирувата в лактат. Повышенный уровень ЛДГ в сыворотке может быть выявлен после повреждения любого из множества типов клеток, которые обычно экспрессируют ЛДГ. Как и следовало ожидать, повышение лактатдегидрогеназы часто встречается у пациентов с COVID-19 в отделениях интенсивной терапии и указывает на неблагоприятный прогноз [20] (рис. 2).
2. Аланинаминотрансфераза
Аланинаминотрансфераза является ферментом, который продуцируется гепатоцитами и повышается при заболевании печени. АЛТ, как и многие другие биохимические маркеры, повышена у пациентов с тяжелой формой COVID-19. Измерение активности фермента может быть полезно при наблюдении за пациентами, поступившими в отделение интенсивной терапии.
3. Билирубин
Повышение уровня билирубина сыворотки отмечается при ряде заболеваний, связанных с печенью и желчевыводящей системой. Отмечены увеличенные уровни билирубина у пациентов, поступивших в отделение интенсивной терапии, по сравнению с пациентами, имеющими менее тяжелые формы.
4. Креатинин
Креатинин сыворотки является важным показателем функции почек. Это продукт постоянного метаболизма белка в печени, который выводится почками. Повышение уровня креатинина в сыворотке указывает на снижение скорости клубочковой фильтрации. Повышенный креатинин чаще выявляется у пациентов с хронической почечной недостаточностью в сочетании с увеличением азота мочевины в сыворотке.
5. Альбумин
Альбумин относится к водорастворимым белкам. Снижение альбумина в сыворотке крови связано с различными заболеваниями, такими как недоедание, ожоги, сепсис, повреждение почек. У пациентов с COVID-19 уровень сывороточного альбумина свидетельствует о плохом прогнозе.
6. Тропонины
Повышенные уровни в сыворотке специфичных для сердца тропонинов (тропонин I и тропонин Т) являются основными индикаторами для диагностики инфаркта миокарда и острого коронарного синдрома. Сейчас известно, что тропонины являются значимым показателем при тяжелой форме у пациентов с COVID-19. У пациентов с гипертензией и другими сопутствующими сердечно-–сосудистыми заболеваниями необходимо проводить исследование уровней тропонина для оценки повреждения миокарда [21].
III. Параметры гемостаза
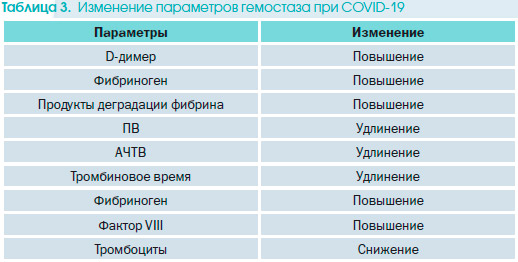
Заболевание COVID-19 предрасполагает как к венозному, так и к артериальному тромбоэмболизму из-за активации коагуляции, вызванной сочетанием чрезмерного воспаления, активации тромбоцитов, эндотелиальной дисфункции. Поэтому измерение маркеров коагуляции очень важно для лучшего понимания –патогенеза тромбоэмболических заболеваний у пациентов с COVID-19. Кроме того, нарушение параметров гемостаза служит важным показателем заболевания, начиная от незначительного увеличения D-димера и пролонгирования времени коагуляционных тестов до диссеминированного внутрисосудистого свертывания (ДВС-синдром).
Наиболее общие нарушения параметров изменения гемостаза у пациентов с COVID-19 включают повышение уровней D-димера, фибриногена, продуктов деградации фибрина, протромбинового времени (ПВ), активированного частичного тромбопластинового времени (АЧТВ), фактора Виллебранда, фактора VIII, снижение количества тромбоцитов и нормальные уровни природных антикоагулянтов, таких как протеины С и S, анти–тромбина III (табл. 3). Для мониторинга тяжести заболевания рекомендовано прежде всего измерить уровни D-димера, фибриногена, протромбиновое время и количество тромбоцитов.
В совокупности все эти гемостатические изменения указывают на некоторые формы коагулопатии, которые могут свидетельствовать о предрасположенности к тромбоэмболическим проявлениям.
IV. Маркеры воспаления
Воспаление, подавление иммунной системы и активация цитокинов играют ключевую роль в протекании COVID-19. На ранних стадиях коронавирусной инфекции происходит активация эпителиальных и дендритных клеток, которые экспрессируют провоспалительные цитокины и хемокины, включая IL-1b, IL-2, IL-6, IL-8, IFN-a/b, фактор некроза опухоли, хемокины (CCL2, CCL3, CCL5), IP-10 и т.д., которые находятся под контролем иммунной системы. В большинстве случаев этот процесс предотвращает дальнейшее развитие инфекции. Однако иногда возникает дисфункциональный иммунный ответ, который может вызвать тяжелую системную патологию [25–27]. Это происходит при усилении воспалительного ответа, что приводит к апоптозу клеток или некрозу с последующим увеличением проницаемости кровеносных сосудов и накоплением макрофагов, моно–цитов и нейтрофилов в альвеолах легких [28].
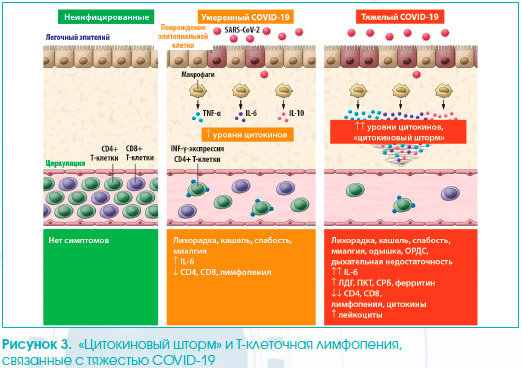
«Цитокиновый шторм»
Синдром высвобождения цитокинов (CSR), также известный под названием «цитокиновый шторм», играет существенную роль при COVID-19. CRS был описан как острый системный воспалительный синдром или чрезмерный иммунный ответ, характеризующийся лихорадкой и полиорганной дисфункцией. CRS-подобный синдром, который развивается после тяжелой вирусной инфекции, часто называют «цитокиновым штормом», а не CRS. Патология «цитокинового шторма» до конца не изучена, однако известно, что вирусы обычно атакуют клетки респираторного эпителия, которые запускают цитокиновый ответ. При этом рецепторы иммунных клеток распознают вирус и высвобождают провоспалительные цитокины, такие как гамма-интерферон (INF-g), фактор некроза опухоли, интерлейкины и хемокины. INF-g активирует макрофаги, которые продуцируют IL-6, TNF-a и IL-10. Макрофаги являются основными клетками, рекрутируемыми первоначально в альвеолярное пространство в ответ на вирусную инфекцию. Они увеличивают выработку цитокинов и привлекают дополнительные иммунные клетки в пораженную область (CD4 и CD8). На рис. 3 представлена модель «цитокинового штрома» и Т-клеточной лимфопении, связанной с COVID-19. По сравнению с неинфицированными пациентами умеренные формы COVID-19 демонстрируют увеличение IL-6 и снижение общего количества Т-лимфоцитов, особенно CD4+ и CD8+ T-клеток. Тяжелые формы COVID-19 дополнительно увеличивают продуцирование IL-6, IL-2R, IL-10 и TNF-a, в то время как количество Т-лимфоцитов, особенно CD4+ и CD8+, а также IFN-g существенно снижается. Уровень «цитокинового шторма» и Т-клеточная лимфо–пения связаны с повреждением легких, дыхательной недостаточностью и неблаго–приятным исходом.
Как только происходит очищение организма от вируса, иммунная система прекращает свою деятельность. –Однако при «цитокиновом шторме» этот процесс не завершается как обычно. Воспалительные цитокины проникают в крово–обращение, вызывая системные цитокиновые бури и, в конечном итоге, полиорганную дисфункцию. В этом случае IL-6 влияет на процесс свертывания крови, вызывая ДВС-синдром и кардиомиопатию, INF-g может вызвать лихорадку, озноб, головную боль, головокружение и усталость, тогда как TNF-a приводит к лихорадке, недомоганию, кардиомиопатии и повреждению клеток. Генетические особенности организма могут быть одним из факторов, которые объясняют, почему у некоторых людей развиваются только легкие формы, в то время как у других — тяжелые.
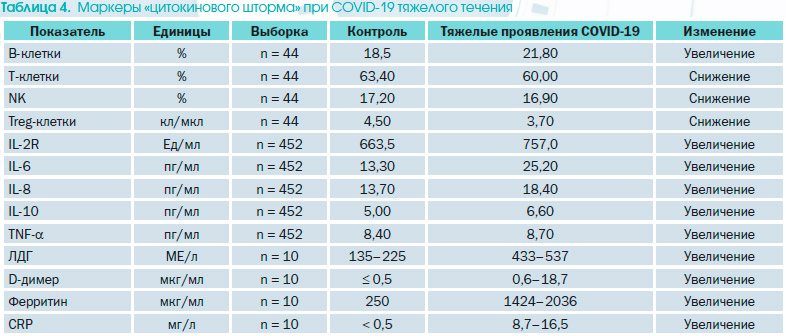
Маркеры «цитокинового шторма» при COVID-19 тяжелого течения представлены в табл. 4.
Нерегулируемый и избыточный иммунный ответ потенциально может привести к повреждению легких и снижению выживаемости. При инфицировании SARS-CoV-2 характерны следующие изменения показателей иммунной системы:
☼ IL-6, IL-10 и TNF-a возрастают во время болезни и снижаются при выздоровлении;
☼ пациенты, нуждающиеся в госпитализации, имеют значительно более высокие уровни IL-6, IL-10 и TNF-a и сниженное количество CD4 и CD8 T-клеток;
☼ уровень IL-6, IL-10 и фактора некроза опухоли a обратно коррелирует с количеством CD4 и CD8, ассоциированных с лимфопенией.
Заключение
Спустя 6 месяцев от выявления первых случаев COVID-19, которые обусловлены наличием в организме вируса SARS-CoV-2, применение методов лабораторной диагностики может служить надежной системой для оценки тяжести и последствий этого нового заболевания. В клинической практике врачам необходимо обращать внимание на изменение гематологических, биохимических, гемостазиологических параметров и маркеров воспаления у носителей SARS-CoV-2.
Список литературы
находится в редакции