Международный эндокринологический журнал Том 16, №5, 2020
Вернуться к номеру
Післяпологовий тиреоїдит: проблеми прогнозування й моніторингу
Авторы: Гончарова О.А.
Харківська медична академія післядипломної освіти, м. Харків, Україна
Рубрики: Эндокринология
Разделы: Справочник специалиста
Версия для печати
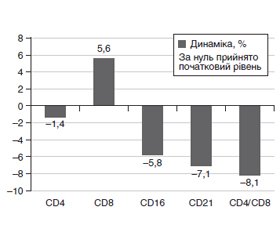
Вагітність супроводжується значними гормональними й імунними коливаннями, спрямованими на забезпечення зростання та розвитку плода, а також імунотолерантності вагітної жінки до білкових компонентів плода. У післяпологовому періоді може розвинутися зворотний синдром, що супроводжується загостренням старих і появою нових гормональних та автоімунних захворювань. До їх числа належить післяпологовий тиреоїдит (ППТ), або післяпологова дисфункція щитоподібної залози. У поданому огляді із сучасних позицій наведені чинники ризику розвитку ППТ, головні ризики для жінки, пов’язані з цим захворюванням, подано клінічний випадок ППТ, запропоновано варіант алгоритму моніторингу жінок із чинниками ризику ППТ, складений з урахуванням даних літератури та власного досвіду. Післяпологовий тиреоїдит — синдром транзиторної (а в деяких випадках — перманентної) тиреоїдної дисфункції, що розвивається впродовж першого року (як правило, через 3–4 місяці) після пологів або аборту. За своєю суттю це автоімунний процес у щитоподібній залозі, якому притаманні зміни гуморальної і клітинної ланок імунітету. Захворювання характеризується трифазовим перебігом: транзиторний тиреотоксикоз тривалістю 1,5–2 місяці; еутиреоїдний стан упродовж 1–1,5 місяців із подальшим зниженням функції щитоподібної залози, що триває до 3–4 місяців. Загальна тривалість ППТ становить 19–32 тижні. Проте такий алгоритм перебігу ППТ зустрічається десь у 22 % випадків, у 30 % спостерігається лише ізольований гіпертиреоз, а в 48 % — гіпотиреоз. Встановлено, що хоча в більшості випадків через рік після пологів функція щитоподібної залози нормалізується, у подальшому підвищується ризик розвитку стійкого гіпотиреозу. Частота ППТ перебуває в досить широких межах у різних регіонах світу — від 1,1 % у Таїланді до 21,1 % у Канаді. У середньому він виявляється у 5–9 % загальної популяції жінок післяпологового періоду, в Європі — у 3,3–8,7 %.
Беременность сопровождается значительными гормональными и иммунными колебаниями, направленными на обеспечение роста и развития плода, а также иммунотолерантности беременной женщины к белковым компонентам плода. В послеродовом периоде может развиться возвратный синдром, который сопровождается обострением старых и появлением новых гормональных и аутоиммунных заболеваний. К их числу относится послеродовой тиреоидит (ПРТ), или послеродовая дисфункция щитовидной железы. В обзоре с современных позиций представлены факторы риска развития ПРТ, главные риски для женщины, связанные с этим заболеванием, приводится клинический случай ПРТ, предложен вариант алгоритма мониторинга женщин с факторами риска ПРТ, составленный с учетом данных литературы и собственного опыта. ПРТ — синдром транзиторной (а в некоторых случаях — перманентной) тиреоидной дисфункции, которая развивается в течение первого года (как правило, через 3–4 месяца) после родов или аборта. По своей сути это аутоиммунный процесс в щитовидной железе, которому присущи изменения гуморального и клеточного звеньев иммунитета. Заболевание характеризуется трехфазовым течением: транзиторный тиреотоксикоз продолжительностью 1,5–2 месяца; эутиреоидное состояние в течение 1–1,5 месяцев с последующим снижением функции щитовидной железы, которое продолжается до 3–4 месяцев. Длительность ПРТ составляет 19–32 недели. Однако такой алгоритм течения ПРТ встречается в 22 % случаев, в 30 % наблюдается только изолированный гипертиреоз, а в 48 % — гипотиреоз. Установлено, что хотя в большинстве случаев через год после родов функция щитовидной железы нормализуется, в дальнейшем повышается риск развития устойчивого гипотиреоза. Частота ПРТ находится в достаточно широких пределах в различных регионах мира — от 1,1 % в Таиланде до 21,1 % в Канаде. В среднем его выявляют у 5–9 % общей популяции женщин послеродового периода, в Европе — у 3,3–8,7 %.
Pregnancy is accompanied by significant hormonal and immune fluctuations aimed at ensuring the growth and development of the fetus, as well as the immunotоlerance of a pregnant woman to the protein components of the fetus. In the postpartum period, a return syndrome may develop, which is associated with an exacerbation of old and the emergence of new hormonal and autoimmune diseases. They include postpartum thyroiditis (PРT), or postpartum thyroid dysfunction. The review presents the risk factors for the development of PРT from a modern perspective, the main risks associated with this disease for a woman; describes a clinical case of PРT, and a variant of the monitoring algorithm for women with PРT, based on literature and personal experience. PPT is a syndrome of transient (and in some cases permanent) thyroid dysfunction that develops during the first year (usually in 3–4 months) after childbirth or abortion. In essence, it is an autoimmune process in the thyroid gland, which is characterized by changes in the humoral and cellular parts of the immune system. The disease is characterized by a three-phase course: transient thyrotoxicosis with duration of 1.5–2 months; euthyroid state for 1–1.5 months with a subsequent decrease in thyroid function, which lasts up to 3–4 months. The total duration of PPT is 19–32 weeks. However, such an algorithm of PPT occurs in about 22 % of cases, in 30 % there is only isolated hyperthyroidism, and in 48 % — hypothyroidism. It was found that although in most cases thyroid function is normalized a year after delivery, the risk of developing persistent hypothyroidism increases in future. The incidence of PPT is quite wide in different regions of the world, from 1.1 % in Thailand to 21.1 % in Canada. On average, it is found in 5–9 % of the total population of women in the postpartum period, in Europe — in 3.3–8.7 %.
післяпологовий тиреоїдит; чинники ризику; моніторинг; огляд
послеродовой тиреоидит; факторы риска; мониторинг; обзор
postpartum thyroiditis; risk factors; monitoring; review
/64.jpg)
/64_2.jpg)
/65.jpg)
- De Groot L. Management of thyroid dysfunction during pregnancy and postpartum: an Endocrine Society clinical practice guideline. Clin. Endocrinol. Metab. 2012. 97. 2543-2565.
- Argatska A.B., Nonchev B.I. Postpartum thyroiditis. Folia Medica. 2014. 56(3). 145-151.
- Glinoer D. The regulation of thyroid function in pregnancy: pathways of endocrine adaptation from physiology to pathology. Endocr. Rev. 1997. 18. 404-433.
- Soldin O.P. When thyroidologists agree to disagree: Comments on the 2012 Endocrine Society Pregnancy Postpartum Thyroiditis. Folia Medica. 2014. 56(3). 145-151.
- Negro R., Formoso G., Mangieri T. et al. Levothyroxine treatment in euthyroid pregnant women with autoimmune thyroid disease: effects on obstetrical complications. J. Clin. Endocrinol. Metab. 2006. 91. 2587-2591.
- Dong A.C., Stagnaro-Green A. Differences in diagnostic criteria mask the true prevalence of thyroid disease in pregnancy: a systematic review and meta-analysis. Thyroid. 2019. 29. 278-289.
- Lazarus J.H., Premawardhana LDKE. Screening for thyroid disease in pregnancy. J. Clin. Pathol. 2005. 58. 449-452.
- Бирюкова Е.В. Современный взгляд на роль селена в физиологии и патологии щитовидной железы. Эффективная фармакотерапия. Эндокринология. 2017. 1. 8.
- Sergi M., Tomlinson G., Feig D.S. Changes suggestive of postpartum thyroiditis in women with established hypothyroidism: incidence and predictors. Clin. Endocrinol. (Oxf). 2015. 83(3). 389-393.
- Гончарова О.А. Пути совершенствования профилактики послеродового тиреоидита (обзор и собственные данные). Міжнародний ендокринологічний журнал. 2016. 4(76). 54-60.
- Zaletel K., Krhin B., Gaberscek S. et al. Association of CT60 cytotoxic T lymphocyte antigen-4 gene polymorphism with thyroid autoantibody production in patients with Hashimoto’s and postpartum thyroiditis. J. Clin. and Exp. Immunology. 2010. 161. 41-47.
- de Farias C.R., Cardoso B.R., de Oliveira G.M., de Mello Guazzelli I.C., Catarino R.M., Chammas M.C. et al. A randomized controlled, double-blind study of the impact of selenium supplementation on thyroid autoimmunity and inflammation with focus on the GPx1 genotypes. J. Endocrinol. Invest. 2015. 38. 1065-1074.
- Manetti L., Parkes A.B., Lupi I. et al. Serum pituitary antibodies in normal pregnancy and in patients with postpartum thyroiditis: a nested case-control study. Eur. J. Endocrinol. 2008. 159(6). 805-809.
- Duan J., Kang J., Deng T., Yang X., Chen M. Exposure to DBP and High Iodine Aggravates Autoimmune Thyroid Disease Through Increasing the Levels of IL-17 and Thyroid-Binding Globulin in Wistar Rats. Toxicological Sciences. 2018. 163(1). 196-205. URL: https://doi.org/10.1093/toxsci/kfy019.
- Katagiri R., Yuan X., Kobayashi S., Sasaki S. Effect of excess iodine intake on thyroid diseases in different populations: A systematic review and meta-analyses including observational studies. PLoS One. 2017. 12(3). e0173722. doi: 10.1371/journal.pone.0173722.
- Leung A.M., Braverman L.E. Iodine-induced thyroid dysfunction. Current Opinion in Endocrinology, Diabetes and Obesity. 2012. 19(5). 414-419. doi: 10.1097/med.0b013e3283565bb2.
- Pedersen I.B., Knudsen N., Carle A., Vejbjerg P., Jorgensen T., Perrild H. et al. A cautious iodization programme bringing iodine intake to a low recommended level is associated with an increase in the prevalence of thyroid autoantibodies in the population. Clin. Endocrinol (Oxf). 2011. 75. 120-126.
- Goyal G., Panag K.M.D.S., Garg R. Prevalence of thyroid disorders in hepatitis C virus positive patients on interferon and antiviral therapy. International Journal of Applied and Basic Medical Research. 2016. 6(4). 245-248. doi: 10.4103/2229-516X.192587.
- Nagayama Y. Radiation-related thyroid autoimmunity and dysfunction. J. Radiat. Res. 2018. 59(2). ii98–ii107. doi: 10.1093/jrr/rrx054.
- Stagnaro-Green A., Abalovich M., Alexander E. et al. Guidelines of the American Thyroid Association for the Diagnosis and Management of Thyroid Disease During Pregnancy and Postpartum. Thyroid. 2011. 21(10). 1081-1125.
- De Groot L.J., Jameson J.L. Endocrinology Adult and Pediatric: The Thyroid Gland E-Book. 2015. 2700.
- Tingi E., Syed A.A., Kyriacou A., Mastorakos G., Kyriacou A. Benign thyroid disease in pregnancy: A state of the art review. Journal of Clinical Translational Endocrinology. 2016. 6. 37-49.
- Stagnaro-Green A. Approach to the Patient with Postpartum Thyroiditis. J. Clinical Endocrinology Metab. 2012. 97(2). 334-342.
- Pashkovska N.V. Selenium and autoimmune thyroid disorders. Міжнародний ендокринологічний журнал. 2017. 13(1). DOI: 10.22141/2224-0721.13.1.2017.96753.
- Di Bari F., Granese R., Le Donne M., Vita R., Benvenga S. Autoimmune Abnormalities of Postpartum Thyroid Diseases. Front. Endocrinol. (Lausanne). 2017. 8. 166. doi: 10.3389/fendo.2017.00166.
- Alexander E.K., Pearce E.N., Brent G.A., Brown R.S., Chen H., Dosiou C. et al. Guidelines of the American Thyroid Association for the diagnosis and management of thyroid disease during pregnancy and the postpartum. Thyroid. 2017. 27(3). 315-389.
- Nonchev B.I., Argatska A.V., Pehlivanov B.K., Orbetzova M.M. Risk factors for postpartum thyroid dysfunction in euthyroid women prior to pregnancy. Folia Medica. 2017. 59(2). 190-196. doi: 10.1515/folmed-2017-0027.
- Vaidya B., Anthony S., Bilous M. et al. Brief report: detection of thyroid dysfunction in early pregnancy: universal screening or targeted high-risk case finding? J. Clin. Endocrinol. Metab. 2007. 92(1). 203-207.
- Moon H.W., Chung H.J., Park C.M. et al. Establishment of trimester-specific reference intervals for thyroid hormones in Korean pregnant women. Ann. Lab. Med. 2015. 5(2). 198-204.
- Springer D., Zima T., Limanova Z. Reference intervals in evaluation of maternal thyroid function during the first trimester of pregnancy. Eur. J. Endocrinol. 2009. 160. 791-797.
- Hyer S.L. Caring for women with thyroid disorders in pregnancy. British Journal of Midwifery. 2018. 26(7). 434-439. doi.org/10.12968/bjom.2018.26.7.434.
- Vaidya B., Hubalewska-Dydejczyk A., Laurberg P. et al. Treatment and screening of hypothyroidism in pregnancy: results of a European survey. European Journal of Endocrinology. 2012. 16. 649-654.
- Stagnaro-Green A., Pearce E. Thyroid disorders in pregnancy. Nat. Rev. Endocrinol. 2012. 8(11). 650-658.
- Mao J., Pop V.J., Bath S.C., Vader H.L., Redman C.W., Rayman M.P. Effect of low-dose selenium on thyroid autoimmunity and thyroid function in UK pregnant women with mild-to moderate iodine deficiency. Eur. J. Nutr. 2016. 55. 55-61.
- Negro R., Greco G., Mangieri T., Pezzarossa A., Dazzi D., Hassan H. The influence of selenium supplementation on postpartum thyroid status in pregnant women with thyroid peroxidase autoantibodies. J. Clin. Endocrinol. Metab. 2007. 92. 1263-1268.
- Гончарова О.А., Караченцев Ю.И. Аутоиммунная тиреоидная патология. Киев: Издатель Заславский А.Ю., 2017. 212 с.
- Гончарова О.А. Обоснование необходимости коррекции селенового статуса при лечении тиреопатии у населения Украины (обзор литературы и собственные наблюдения). Эндокринология. 2018. 4. 22-28.
- Hubalewska-Dydejczyk A., Duntas L., Gilis-Januszewska A. Pregnancy, thyroid, and the potential use of selenium. Hormones. 2020. 19. 47-53. doi.org/10.1007/s42000-019-00144-2.
- Ventura M., Melo M., Carrilho F. Selenium and thyroid disease: from pathophysiology to treatment. Int. J. Endocrinol. 2017. Article ID 1297658. 9 p. URL: https://doi.org/10.1155/2017/1297658.
- Tara F., Maamouri G., Rayman M.P., Ghayour-Mobarhan M., Sahebkar A., Yazarlu O. et al. Selenium supplementation and the incidence of preeclampsia in pregnant Iranian women: a randomized, double-blind, placebo-controlled pilot trial. Taiwan J. Obstet. Gynecol. 2010. 49(2). 181-187.
- Pieczyńska J., Grajeta H. The role of selenium in human conception and pregnancy. J. Trace Elem. Med. Biol. 2015. 29. 31-38.
- Amorós R., Murcia M., Ballester F., Broberg K., Iñiguez C., Rebagliato M. et al. Selenium status during pregnancy: Influential factors and effects on neuropsychological development among Spanish infants. Sci Total. Environ. 2018. 610-611. 741-749.

/63.jpg)