Рання дитяча нервовість (невропатія, вроджена нервовість, конституційна нервовість, невропатична конституція, ендогенна нервовість, нервовий діатез тощо) — найбільш поширена форма психоневрологічних порушень у дітей раннього віку, що проявляється вираженими емоційними, поведінковими й вегетативними розладами. Цей стан не є конкретною хворобою, а являє собою лише особливості нервової системи дитини, що зумовлюють схильність до розвитку в подальшому неврозів і неврозоподібних станів, патологічного розвитку особистості [1].
У розвитку ранньої дитячої нервовості (РДН) домінуюче значення мають спадковість й органічні ураження головного мозку в перинатальний період. У багатьох випадках один або обидва батьки в дитинстві мали підвищену збудливість, у родині можуть зустрічатися випадки емоційних, тривожних та поведінкових розладів. Перинатальні фактори включають гінекологічну та екстрагенітальну патологію матері під час вагітності, гестози та загрози переривання вагітності, аномалії передлежання плода, слабкість пологової діяльності, недоношеність, гіпоксично-ішемічну енцефалопатію, пологову травму та внутрішньошлуночкові крововиливи. Причиною РДН також можуть бути органічні ураження головного мозку різного генезу в перші місяці життя [2, 3].
У дослідженнях китайських учених було виявлено зв’язок між дистресом, або загрозливим станом плода (NRFS), та розвитком в подальшому інтенсивного крику протягом першого місяця життя, дратівливості та емоційної лабільності, що вказує на підвищену збудливість у немовлят [4].
Останнім часом збільшується кількість повідомлень про вплив підвищеного рівня запалення в матері та імунної активності на нервово-психічний розвиток дитини. Також має значення вплив забруднення повітря при ранніх термінах вагітності, що призводить до системного запалення. Внутрішньоутробне середо-вище безпосередньо впливає на плід, і це також може призводити до підвищеної дратівливості в новонародженого [5].
Механізми розвитку ранньої дитячої нервовості. Механізм виникнення РДН слід розглядати з позиції вікової еволюції мозку в післяпологовому періоді. Протягом перших 3 років життя найбільше навантаження припадає на вегетативну нервову систему, оскільки регуляція вегетативних функцій (харчування, ріст тощо) формується раніше, ніж регуляція моторики. У дітей від народження до 3 років переважає соматовегетативний рівень нервово-психічного реагування. У дослідженнях підкреслюється важлива роль як спадкових факторів цього порушення, так і екзогенно-органічних ушкоджень головного мозку в пре-, перинатальному й ранньому післяпологовому періодах. При цьому різні патологічні процеси, що впливають на організм, в основному призводять до поліморфних вегетативних розладів [6].
Класифікація РДН
Відповідно до результатів досліджень вітчизняних і зарубіжних авторів розрізняють три клініко-етіологічних типи РДН: синдром істинної, або конституційної, невропатії, синдром органічної невропатії і синдром невропатії змішаного генезу (конституційно-енцефалопатична).
Г.Е. Сухарева (1955) залежно від переважання гальмування або афективної збудливості в поведінці дітей розрізняє два клінічних варіанти невропатії: астенічний, що характеризується сором’язливістю, боязкістю дітей, підвищеною вразливістю, і збудливий, при якому переважають афективна збудливість, дратівливість, рухове розгальмування [1].
А. Шувалов, Ю. Постникова виділяють такі форми РДН [7]:
1. Психічний інфантилізм: в основі синдрому — недорозвинення емоційно-вольової сфери та вищих психічних функцій, пов’язане із затримкою розвитку лобних часток головного мозку:
— істинний, або простий, інфантилізм — наївність, непристосованість, вразливість, життєрадісність і доброзичливість у поєднанні з безтурботністю, необачністю й необережністю. Труднощі засвоєння норм поведінки і спілкування, виражене переважання «хочу» над «не можна» і «треба». Страждає здатність правильно оцінювати ситуацію, передбачати наслідки своїх дій, прогнозувати хід розвитку подій. Емоційна сфера відрізняється поверховістю, не досягаючи рівня зрілих почуттів. При зіткненні зі шкільним середовищем є ризик виникнення істеричного неврозу;
— загальна психофізична незрілість за інфантильним типом (гармонійний інфантилізм) — відставання не тільки психічного, але й фізичного розвитку. Дитина виглядає молодшою від свого віку: мініатюрна, тендітна, слабка, але при цьому рухлива;
— вихований інфантилізм — цілком обумовлений впливом мікросоціальних чинників: інфантилізація у вихованні, штучна затримка вікової соціалізації, закріплення неадаптованості до життя. Дитина росте егоїстичною, примхливою, вимогливою до оточення, але не до себе, що є передумовою формування істеричних рис характеру. На відміну від прикордонної затримки психічного розвитку при психічному інфантилізмі пізнавальна активність, параметри психомовленнєвого і психомоторного розвитку відповідають віковим нормам.
2. Затримка психічного розвитку: в основі синдрому — затримка темпу психічного розвитку й нерівномірне недорозвинення інтелекту. Обумовлені органічним ураженням ЦНС, також можуть бути пов’язані з сенсорною та емоційною деривацією (феномен госпіталізму), неправильним вихованням (бездоглядність і найвищий ступінь педагогічної занедбаності). Виявляється в легкій інтелектуальній недостатності, при загальному збереженні вищих психічних функцій. Найбільшою мірою страждають концентрація та стійкість уваги, пам’ять, відмічається слабка психічна активність, швидка виснаженість при розумовому навантаженні. Спостерігається низька пізнавальна мотивація, слабка продуктивність у навчальній діяльності, але при цьому, на відміну від олігофренії, зберігається здатність до навчання. Такі діти відрізняються обмеженістю і фрагментарністю уявлень про навколишній світ, наївністю, сугестивністю й підвищеною залежністю від інших людей. Вони краще освоюють фізичну працю й механічні, конкретні види діяльності.
3. Невропатія (вроджена дитяча нервовість). В основі синдрому — порушення функціонування гіпоталамічного відділу головного мозку, обумовлені порушенням внутрішньоутробного розвитку. Розрізняють два типи невропатії: збудливий (рухове розгальмування, підвищена рухливість, імпульсивність, егоїстичність, невгамовність) і астенічний (вразливість, уразливість, образливість, плаксивість, швидке виснаження).
Зустрічаються змішані варіанти. Для дітей із невропатією характерні фізичний інфантилізм, соматичне ослаблення, схильність до алергічних реакцій, недорозвинення низки систем і функцій організму, наявність ексудативно-катарального діатезу й вегетосудинної дистонії. Можуть спостерігатися:
— порушення сну: чуткість сну, часті прокидання та неспокій;
— порушення вигодовування: відмова від грудей з 1,5 місяця, агресивність (кусає груди), втома при годуванні, відрижка, блювання. Поганий апетит зберігається до 7–8 років;
— порушення сечовипускання й дефекації (прискорене або затримання, нічний енурез, запори);
— контрастність поведінки: поєднання боязкості й безстрашності, необачності, вразливості й конфліктності, сором’язливості й настирливості, виснаження й сенсорного голоду;
— емоційна нестабільність, мінливість настрою;
— надзвичайна рухливість;
— прискорений психомовленнєвий розвиток;
— підвищена збудливість вегетативної нервової системи, схильність до алергії й метеозалежність;
— підвищена чутливість до подразників і дратівливість;
— порушення терморегуляції;
— схильність до шкідливих звичок; можливі афективно-респіраторні напади. У сприятливій атмосфері стан поліпшується й нормалізується до 8–11 років. При несприятливих мікросоціальних умовах високий ризик невротизації.
4. Психогенії (функціональні нервово-психічні розлади, при яких відсутні морфологічні зміни в головному мозку). В основі синдрому — порушення вищих психічних функцій:
— у результаті дії емоційних переживань та психічних травм;
— під впливом відносно слабких, але постійно діючих психотравмуючих соціокультурних чинників, що породжують внутрішні конфлікти (наприклад, несприятливі стосунки в сім’ї, неправильне виховання, невдачі, глузування з боку оточуючих);
— внаслідок тривалого нервового перенапруження, що виснажує психіку (наприклад, шкільний невроз, обумовлений передчасним початком навчання). Розрізняють два типи психогеній:
а) психореактивні — стани, при яких відбувається виснаження функцій кори головного мозку внаслідок перенапруження збуджуючого й гальмівного процесів. Розвиваються у відповідь на сильний емоційний стрес, психогенну травму, що викликають такі емоції, як шок, страх, тривога, розчарування, образа, гнів, пригніченість і туга. Психореактивні стани супроводжуються тимчасовим регресом психіки. Факторами ризику розвитку є психопатичні риси характеру, соматичні захворювання, інфекції, інтоксикації, гіповітамінози, черепно-мозкові травми, вегетативна дисфункція, тривале безсоння. Діагностичними критеріями є визначальна роль психотравмуючого фактора в розвитку картини і перебігу хворобливого стану, наявність причинно-наслідкового зв’язку між психотравмуючою ситуацією й реакцією; принципова оборотність розладу;
б) неврози — порушення інтеграції у психічній сфері, функціональна дезорганізація особистості. Виникають у результаті протиріч в особливо значущих життєвих відносинах. Визначальну роль у клінічній картині відіграє внутрішній конфлікт (зіткнення позицій свідомості і неусвідомлюваних установок, боротьба соціальних установок і темпераменту, протистояння потягів і неусвідомлюваної самооцінки), що породжує тривогу, песимізм, емоційну нестабільність і контрастність поведінки, загострює інстинкт самозбереження до ступеня хворобливого егоцентризму і страху.
Виділяють такі типи невротичних конфліктів:
а) неврастенічний конфлікт: суб’єктивні потяги («можу», «хочу») і соціальні вимоги («треба») проти підсвідомої установки самооцінки («не зумію», «не вийде»); проблема «бути серед інших»;
б) істеричний конфлікт: егоїстичне бажання («хочу» або «не хочу») проти соціальних вимог («не можна» або «треба») і оцінок («соромно», «некрасиво»); проблема «бути собою серед інших» з акцентом на «бути собою»;
в) обсесивно-психастенічний конфлікт: суб’єктивне («хочу» або «повинен») проти суб’єктивного («непристойно» або «небезпечно» — і тому «не треба»); проблема «бути собою»;
г) фобічний конфлікт: суб’єктивне («хочу») і соціальне («треба») проти підсвідомого («небезпечно» і «страшно»); проблема «бути».
При неврастенії в дитини наявні неприйняття себе, недовіра до своїх здібностей і можливостей, що породжує нерішучість, пригніченість, безпорадність і замкнутість. У пристосуванні до вимог дійсності домінують установки: «я слабкий і нічого не можу», «я хворий і маю право на поблажливість, тому дайте мені спокій». Невпевненість у собі, боязкість і низька самооцінка викликають почуття сорому і провини, паралізують і вимотують дитину: вона швидко стомлюється, стає пасивною, капітулює перед труднощами й не намагається їх подолати. Виявляється дратівлива слабкість — надмірне реагування на малозначущі приводи, вразливість, нестриманість емоцій, нетерплячість, підвищена збудливість і швидка виснаженість.
При істеричному неврозі домінує установка «все одно буде по-моєму». Засобом звільнення від тривоги або досягнення бажаного є уявна хвороба. Пристосування відбувається шляхом впливу неусвідомлюваної сфери психіки на фізіологічні функції організму з відтворенням симптомів того або іншого захворювання. Істеричні реакції завжди на когось розраховані. При цьому сама дитина буває щиро переконана, що тяжко і хронічно хвора [1–3].
Обсесивно-компульсивний невроз (невроз нав’язливих станів, які не підкоряються вольовому регулюванню) починається з відчуття тривоги, схильності до нав’язливих переживань: страху хвороби, смерті, помилки й нещасного випадку. Загострюється інстинкт самозбереження, усе нове і невідоме викликає занепокоєння і побоювання. Пристосування до життя відбувається у формі прагнення до надбезпеки і надконтролю. Проявляється у виробленні нав’язливих ритуальних дій, які мають символічно-захисний характер: оберігають від справжніх і уявних загроз або є неусвідомленим способом самопокарання за допущену помилку. Такі діти виокремлюються своєю гіперсоціальністю: вони дисципліновані, педантично охайні, тривожно обачні [8].
Клінічні прояви ранньої дитячої нервовості. Для ранньої дитячої нервовості характерні виражена вегетативна дисфункція, підвищена збудливість і, нерідко, швидке виснаження нервової системи. Зазначені порушення у вигляді різних поєднань особливо чітко проявляються протягом перших 2 років життя, а в подальшому поступово нівелюються або переходять в інші прикордонні нервово-психічні розлади.
При обстеженні таких дітей звертає на себе увагу загальний вигляд дитини: виражена блідість шкірних покривів із ціанотичним відтінком, який може швидко змінюватися гіперемією, схильність до мармуровості шкірних покривів протягом перших років життя, виражений червоний дермографізм. Протягом першого року життя в немовлят можуть відмічатися виражений тремор підборіддя, нижньої губи та кінцівок, безпричинний неспокій, порушення сну, відмова від грудей, часті зригування [1–3, 6].
На другому півріччі життя в окремих випадках можуть бути синкопальні стани при зміні положення тіла з горизонтального у вертикальне, а також при сильному плачі. Зіниці зазвичай розширені, їх величина і реакція на світло можуть бути нерівномірними. Іноді протягом 1–2 місяців спостерігається спонтанне звуження або розширення зіниці. Пульс зазвичай лабільний і нестійкий, дихання аритмічне. Ближче до 1 року життя в дітей можуть виникати афективно-респіраторні стани з розвитком апное, ціанозу обличчя, втратою свідомості на фоні інтенсивного плачу.
Особливо характерними є підвищена збудливість, загальний неспокій і порушення сну. Такі діти майже постійно кричать, плачуть. Батькам складно встановити причину занепокоєння дитини. Дитина може заспокоюватися під час годування, але після годування знову починає кричати. Тримання на руках та качання дитини також не завжди призводить до її заспокоєння. Такі діти не хочуть ні секунди залишатися самі, вони своїм постійним криком вимагають підвищеної уваги. Часто відмічаються порушення сну: інверсія циклу «сон — неспання» — дитина сонлива вдень, перекручується його формула — сонливість удень, часті пробудження або безсоння вночі. Нерідко при абсолютній тиші дитина прокидається з раптовим криком. Надалі це може переходити в нічні кошмари і нічні страхи, диференціювати які можна лише на 2–3-му році життя [1–3].
В англомовній літературі еквівалентом РДН є термін «high need baby» — немовля з високими вимогами. Такі немовлята схильні до постійного та гучного плачу, причому батьки ніяк не можуть заспокоїти дитину. Для них характерна підвищена рухова активність, вигинання усім тілом, коли дитину тримають на руках, протести проти носіння в слінгу. При цьому дитина майже постійно потребує перебування на руках, не дозволяє себе покласти в ліжко. Дитина потребує частих годувань, які на короткий час її заспокоюють, при цьому частота прикладань до грудей може досягати 12–18 за добу. Характерні поверхневий сон, часті пробудження від найменшого звуку. Тривалість сну може становити менше від 12 год за добу, причому сон короткочасний — триває по 20–30 хв. У немовлят пізно формуються навички самозаспокоєння за допомогою соски або смоктання пальця. Вони складно переносять навіть короткочасну відсутність матері, тривогу та крик викликають нові обличчя та нові місця. У цілому немовля майже ніколи не виглядає розслабленим та задоволеним. У батьків дітей із високими вимогами можуть розвиватися тривога й депресія, навіть посттравматичний стресовий розлад [9].
Відомо, що в немовлят із РДН протягом першого року життя відмічається декілька періодів регресу сну. У цей час дитина починає раптово прокидатися серед ночі, а потім не може заснути без видимих причин. Зазвичай такі періоди тривають від кількох днів до кількох тижнів. Дитина, яка раніше добре спала, починає прокидатися вночі, не може заснути або рано прокидається, вдень стає дратівливою та може відмовлятися від їжі. Протягом першого року життя немовлята проходять важливі етапи когнітивного й фізіологічного розвитку, які можуть привести до порушення їх звичайного сну. У дослідженні голландських психологів висловлене припущення щодо можливого зв’язку між періодами регресу сну в дітей і змінами когнітивного розвитку. Погіршення сну відбувається в періоди, коли мозок дитини зростає і розвиваються нові навички [15].
У 4 міс. регрес сну пов’язаний із появою таких навичок, як контроль голови, самостійні перевороти, конт-роль над руками, зачатки розуміння мовлення. У цей час змінюються цикли сну і збільшується тривалість менш глибокої фази повільного сну. Ці фактори спричинюють більш часті пробудження протягом ночі і проблеми зі сном протягом дня.
Регрес у 6 міс. пов’язаний зі збільшенням споживання глюкози в лобовій корі, що збігається зі змінами когнітивного розвитку. Ритми сну й неспання дитини починають нагадувати ритми дорослого. Знижується тривалість стадії швидкого сну, а під час швидкого сну починає відбуватися зниження м’язового тонусу. Ці зміни в циклі сну можуть викликати тимчасові порушення сну. Крім того, введення прикорму і дискомфорт, пов’язаний із прорізуванням зубів, також можуть порушувати сон дитини.
У 8 міс. регрес сну пов’язаний із ще однією стадією швидкого розвитку — появою навичок повзання, а в деяких дітей стояння. До регресу сну особливо схильні діти, які швидко розвиваються й рано починають стояти. З появою повзання швидше розвиваються пізнавальні та комунікативні навички.
Регрес сну в 10 міс. пов’язаний із появою навичок самостійного стояння і перших кроків. Це ще одна важлива віха в розвитку, яка може спричиняти проблеми зі сном. Також інтенсивно розвиваються навички спілкування малюка, що сприяє підвищеному навантаженню на мозок і появі проблем зі сном.
Отже, регрес сну — це природне явище, що може трапитися в житті немовляти, ознака того, що дитина переживає період інтенсивного фізичного і когнітивного розвитку, проте в дітей із РДН періоди регресу зазвичай більш часті та тривалі, можуть бути більше ніж 1–2 тижні та призводити до значного дистресу в батьків.
Епізоди надмірного раптового крику в немовлят можуть бути спричинені шлунково-кишковими розладами, що зазвичай описуються як коліки. Переважно вони трапляються в соматично здорових дітей та проявляються нападами дратівливості, рухової активності та тривалого плачу — не менше 3 год на добу [10].
У більшості дітей період найінтенсивнішого плачу спостерігається між 2 та 12 тижнями життя. Це так званий період «фіолетового» плачу в немовлят (PURPLE crying) — часовий період, коли деякі немовлята починають плакати більше і частіше, їх дуже складно заспокоїти [11].
Абревіатурою PURPLE позначають основні ознаки цього типу плачу в немовлят:
— P (peak pattern) — інтенсивність плачу (наростає з 2-го тижня життя, потім плач досягає апогею у віці близько 2 місяців, потім зменшується);
— U (unpredictable) — непередбачуваний (плач може початися без будь-якої причини);
— R (resistant to soothing) — не піддається заспокоєнню (дитина може продовжувати плакати незалежно від того, чи намагаються батьки її заспокоїти);
— P (pain-like look on baby’s face) — вираз болю на обличчі дитини, хоча наукових доказів, що дитина плаче від болю, немає;
— L (long boots of crying) — довгі напади плачу (плач може тривати годинами);
— E (evening crying) — вечірній плач (дитина плаче більше після обіду й увечері).
Частий тривалий плач після 4-го місяця життя пов’язаний із подальшими психологічними й поведінковими проблемами [11]. Було виявлено, що надмірний плач немовлят на 13-му тижні більше ніж удвічі збільшує ризик розвитку розладів настрою, поведінки та гіперактивності в 5–6 років.
Крик немовлят із групи високого ризику відрізняється не тільки інтенсивністю та тривалістю, але й обставинами його виникнення. Дослідження показали, що вже в перші місяці життя немовлята, яким пізніше було встановлено діагноз «розлад аутистичного спектра» (РАС), плачуть зовсім по-іншому, ніж їх нормотипові однолітки. Деякі дослідники припускають, що атиповий ранній плач може свідчити про ризик розвитку РАС, отже, може бути використаний для раннього виявлення захворювання. Немовлята з групи ризику розвитку РАС частіше мають хворобливий плач на дуже високих тональностях, у досить широкому частотному діапазоні порівняно з дітьми, які розвиваються в подальшому відповідно до вікових норм. Така особливість плачу може бути раннім свідченням атипових афективних станів, які надалі стануть перешкодою для розвитку соціальної взаємодії [12].
Інші дослідники вважають, що атиповий плач може бути причиною створення особливого середовища для дитини з боку дорослих, що надалі підвищує ризик розвитку розладів аутистичного спектра. Виникає замкнуте коло, оскільки атиповий плач дитини складно сприймається батьками (не зрозуміло, чого саме хоче дитина), він може ставати причиною погіршення якості догляду з боку дорослого, що в підсумку спричинює створення середовища, яке сприяє розвитку в дитини соціальних порушень.
Атиповий та посилений плач може відмічатися і при інших розладах розвитку в дітей. В одному дослідженні було виявлено, що надмірний плач у немовлят віком понад 3 місяці, особливо в поєднанні з порушеннями сну та харчування, у подальшому більш вірогідно пов’язаний із розвитком розладу з дефіцитом уваги і гіперактивністю (РДУГ) у дошкільному віці [13, 14]. Розлад із дефіцитом уваги та гіперактивністю є одним з найбільш поширених розладів психологічного розвитку — він зустрічається у близько 5 % дітей та 3 % дорослих. Ключовими симптомами цього розладу є порушення самоконтролю та саморегуляції, що обумовлене біологічними особливостями мозку і спричиняє проблеми у сфері регуляції поведінки, уваги, емоцій та імпульсів. Ключовими симптомами РДУГ є проблеми самоконтролю у різних сферах, зокрема:
— рухова гіперактивність і труднощі із стримуванням у ситуаціях, коли треба тривалий час залишатися на одному місці;
— порушення концентрації уваги, труднощі з виконанням завдань, доведенням справи до кінця;
— нетерплячість (дитина часто перебиває дорослих, говорить, коли її не запитують);
— імпульсивність (схильність діяти, не оцінивши наслідків поведінки, ризику);
— труднощі самоорганізації (зокрема, забудькуватість, часті запізнення, неорганізованість);
— труднощі у збереженні мотивації, особливо щодо завдань, які не є цікавими і не дають негайного результату.
Зважаючи на те, що РДН у немовлят та дітей раннього віку є несприятливим преморбідним фоном для подальшого розвитку нервово-психічних розладів, а саме розладу гіперактивності з дефіцитом уваги, розладів аутистичного спектра, тривожно-фобічних та невротичних розладів тощо, необхідно приділяти велику увагу виявленню та своєчасній корекції проявів цього синдрому. Перш за все необхідно нормалізувати сімейні стосунки та усунути потенційні стресові фактори. Значну роль відіграє навчання батьків, психоедукація та психопрофілактика батьківської тривожності та родинних конфліктів. Важливе значення має правильний режим сну та бадьорості, застосування ритуалів перед засинанням, поступове привчання дитини до самостійного засинання у власному ліжку.
Також важливе значення має корекція раціону харчування, в дітей з РДН бажано обмежувати вживання простих вуглеводів (солодкого), оскільки їх вживання викликає реактивну гіпоглікемію, яка може супроводжуватися появою відчуття голоду, тривогою, дратівливістю, гіперактивністю тощо. Важливо виключити з раціону штучні підсолоджувачі, підсилювачі смаку (глутамат натрію), барвники та консерванти. Дієта має бути багатою на білок, омега-3 жирні кислоти, фолати, вітаміни групи В.
Співробітники відділення психоневрології ДУ «ІПАГ імені О.М. Лук’янової НАМН України» більше ніж 10 років займаються проблемою розладів аутистичного спектра в дітей раннього віку. Як уже було сказано вище, прояви синдрому РДН у ранньому віці можуть бути першими проявами порушеного психічного розвитку дитини, у тому числі можуть передувати РАС.
Відомо, що в основі розвитку РАС у дітей раннього віку може лежати ураження або порушення нормального розвитку провідних шляхів головного мозку на ранніх етапах онтогенезу, яке призводить до атипового формування функціональної спеціалізації півкуль мозку та їх диспропорційного розвитку, що в результаті викликає зниження когнітивних навичок дитини, порушення розвитку мовленнєвих, соматосенсорних та соціальних функцій. Патологія провідних шляхів та пов’язані з цим зміни міжпівкульної взаємодії є одним із найважливіших патогенетичних механізмів нервово-психічних розладів.
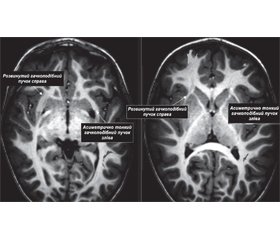
Із метою оцінки стану провідних шляхів головного мозку та прогнозування подальшого розвитку мовлення та когнітивних функцій мозку у дітей із розладами аутистичного спектра раннього віку нами застосовується метод МР-трактографії.
У наведеному прикладі (рис. 1) в дитини з РАС віком 2,5 року відмічається аномальне стоншення лівого гачкоподібного пучка, який з’єднує гачок скроневої частки з орбітальною та полюсною корою лобової частки (ділянка нижньої лобової звивини). Також його волокна з’єднують полюс скроневої частки, верхню та середню скроневі звивини, мигдалеподібне тіло, гіпокамп. У домінуючій півкулі мозку цей пучок бере участь у соціальній взаємодії та розумінні мовлення.
З метою корекції синдрому РДН у дітей із розладами аутистичного спектра ми призначаємо комплексні препарати Сілента та Когівіс. Препарат Сілента завдяки наявності у складі іонів магнію та L-триптофану застосовується при гіперактивності, збудливості, стереотипній поведінці. Когівіс, що містить N-ацетил-L-глутамін, чинить стимулюючу дію та показаний переважно при астенічному синдромі, затримці мовленнєвого та психічного розвитку, синдромі дефіциту уваги.
Сироп Сілента є комплексним препаратом, що показаний при функціональних розладах нервової системи, в тому числі при синдромі РДН, та містить у складі цитрат магнію, L-триптофан, сухі екстракти квіток ромашки аптечної, меліси лікарської та суцвіть липи широколистої.
Іони магнію мають заспокійливий ефект завдяки зниженню активації NMDA-рецепторів, чутливих до збуджуючих нейромедіаторів. Цитратна форма магнію (соль лимонної кислоти) має покращену біодоступність, завдяки лимонній кислоті позитивно впливає на функціонування мітохондрій. Магній є незамінним мінералом при корекції тривоги, дратівливості та депресії, сприяє покращенню сну.
L-триптофан — амінокислота-попередник при синтезі серотоніну та мелатоніну — гормонів, які регулюють циркадні ритми, засинання та настрій. Серотонін є одним з основних медіаторів центральної нервової системи, а також виконує важливі гормональні функції на периферії організму. Мелатонін — основний гормон епіфіза, він регулює добові ритми. Препарати мелатоніну застосовуються при лікуванні порушень засинання та інших розладів сну в дітей, ефективні для профілактики мігренеподібного головного болю.
Компоненти, що входять до складу сиропу Сілента, сприяють легкій адаптації дітей до емоційних, розумових і фізичних навантажень, під час яких можуть виникати такі прояви дисфункції нервової системи, як емоційна нестабільність, нервові тики, тривожність, порушення сну, гіперактивність, тахікардія, лабільність артеріального тиску.
Показання до використання:
— синдром ранньої дитячої нервовості;
— неврози і неврозоподібні стани;
— психомоторне збудження;
— вегетативні неврози різноманітного походження;
— порушення сну та безсоння (в тому числі нічні страхи та порушення засинання).
З огляду на схильність дітей із РДН до тривожності, гіперактивності, плаксивості, розладів сну одним із найбільш обґрунтованих засобів патогенетичної терапії РДН у дітей від 3 років є препарат Сілента.
З метою корекції РДН у дітей дошкільного віку ми призначали Сіленту у вигляді монотерапії дозою 5 мл двічі на день при виписці зі стаціонару або дітям, які знаходились на амбулаторному лікуванні. У дослідженні взяли участь 54 пацієнти (33 хлопчики та 21 дівчинка) віком 3–5 років, батьки яких підписали інформовану згоду на участь у дослідженні. Комплекс лікування включав лікувальний режим зі щоденними прогулянками, виключенням перегляду телебачення та використання гаджетів, достатнім нічним сном та денним відпочинком. Методом рандомізації діти були поділені на дві групи:
— 1-ша група (26 дітей) отримувала, крім лікувального режиму, препарат Сілента;
— 2-га група (28 дітей) отримувала лише лікувальний режим.
Курс терапії тривав 4 тижні. Ефективність лікування оцінювали з урахуванням анкетування батьків та опитувальника якості життя PedsQL для дітей раннього віку. Відмічено, що вже наприкінці першого — на початку другого тижня прийому Сіленти в дітей поліпшилося самопочуття, значно зменшилися роздратованість та нервозність, підвищилась працездатність, зменшились метеозалежність та прояви тривоги. За даними анкетування, позитивний ефект відмітили 88,5 % батьків з 1-ї групи та 64,2 % батьків з 2-ї групи (р < 0,05).
Було виявлено статистично вірогідне виражене поліпшення якості життя дітей 1-ї групи за субшкалами емоційного (84,6 % у 1-й групі та 52,5 % у 2-й групі) та соціального функціонування (73,1 % у 1-й групі та 57,1 % у 2-й групі) опитувальника PedsQL.
При наявності вираженого астенічного синдрому додатково призначався препарат Когівіс (11 дітей), який має адптогенну та стимулюючу дію, сприяє кращій переносимості емоційних, розумових та фізичних навантажень завдяки наявності у складі аспарагіну, DL-фосфосерину та N-ацетил-L-глутаміну. Препарат сприяє покращенню адаптації за рахунок стабілізації нервових процесів (аспарагін), стимуляції утворення нейротрансмітерів (L-глутамін) і амінокислот (піридоксин). Ці речовини сприяють протидії інтенсивному й тривалому стресу та забезпечують оптимальне функціонування нейронів, покращують когнітивні функції в дітей, що робить його препаратом вибору при астенічних станах, проявах РДН на резидуально-органічному фоні, корекції наслідків органічного ураження ЦНС.
Таким чином, дані літератури та власні дослідження показують, що препарат Сілента завдяки наявності у складі магнію, який сприяє зменшенню інтенсивності оксидативного стресу й нейронального апоптозу, відіграє важливу нейропротекторну роль та є оптимальним препаратом вибору в дітей дошкільного віку з функціо-нальними розладами нервової системи. L-триптофан забезпечує утворення нікотинамідних коферментів, серотоніну, мелатоніну й за рахунок цього зменшує прояви оксидативного стресу, стрес-реактивність, тривожність, імпульсивність, регулює добові ритми. Комбінація екстрактів квіток ромашки аптечної, листя меліси лікарської, суцвіть липи широколистої гармонізує баланс збуджувальних і гальмівних процесів у центральній нервовій системі; зменшує психоемоційне напруження, дратівливість, страхи, тривожність, психовегетативні реакції.
Когівіс чинить адаптогенну та стимулюючу дію завдяки наявності у складі аспарагіну, DL-фосфосерину та N-ацетил-L-глутаміну та сприяє кращій переносимості емоційних, розумових та фізичних навантажень за рахунок стабілізації нервових процесів.
Конфлікт інтересів. Не заявлений.

/94.jpg)