Газета «Новости медицины и фармации» №11 (729), 2020
Вернуться к номеру
Неотложная помощь при обтурационной асфиксии (клиническая лекция)
Авторы: Ехалов В.В., Хоботова Н.В.
ГУ «Днепропетровская медицинская академия Министерства здравоохранения Украины»,
г. Днепр, Украина
Рубрики: Медицина неотложных состояний
Разделы: Справочник специалиста
Версия для печати
Как будто сжимает горло невидимая рука
и нет сил сделать вдох.
И сердце бьется бешено, и грудь болит,
и тело сотрясает дрожь.
И хочется одного лишь — вырваться...
и бежать, бежать, бежать...
Е. Казакова
Введение
Представлен в возрастном аспекте алгоритм диагностики и медицинской помощи на этапах маршрута пациента с устраненной и неустраненной обтурационной асфиксией, начиная с возможностей самопомощи, привлечения гражданских спасателей и заканчивая этапом специализированной помощи.
Определения
Обтурационная асфиксия — это острое патологическое состояние, развивающееся при случайном или преднамеренном перекрытии верхних и/или нижних дыхательных путей с последующим развитием признаков острой дыхательной недостаточности (ОДН) и острой сердечной недостаточности (ОСН).
Закрытие дыхательных путей — патологическое состояние, в основе которого лежит случайное или преднамеренное прекращение доступа воздуха в легкие путем закрытия ротового и носовых отверстий.
Ларинготрахеальная обструкция — острое патологическое состояние, при котором инородное тело локализовано выше бифуркации трахеи.
Бронхиальная обструкция — острое патологическое состояние, при котором инородное тело находится в главном или долевом бронхе.
Актуальность темы
Инородные тела дыхательных путей в структуре причин смертности при лор-патологии занимают второе место. Ранняя диагностика и правильная тактика лечения значительно снижают уровень летальности при этом угрожающем состоянии. Чаще всего (85–95 % всех случаев) инородные тела дыхательных путей встречаются у детей в возрасте от 1,5 до 3 лет; 80 % случаев инородных тел нижних дыхательных путей наблюдаются в возрасте от 2 до 15 лет.
Причины:
1. Форсированный вдох во время еды, при наличии в полости рта таблеток для рассасывания, леденцов, мелких игрушек и т.п.
2. Жестокая детская игра, когда предлагают положить на язык колосок злака остями наружу и говорить: «Трактор, трактор...»
3. Закупорка пищевода большим куском пищи со сжатием трахеи через ее заднюю стенку.
4. Аспирация фрагментов зубов, массы мягких тканей, сгустков крови при челюстно-лицевой травме или стоматологическом вмешательстве.
5. Аспирация рвотными массами у человека с угнетенным кашлевым рефлексом (бульбарный паралич при боковом амиотрофическом склерозе и нарушении мозгового кровообращения; миастения) или в бессознательном состоянии, что приводит к гипофарингеальной обструкции (при расслаблении мышц и сгибании шеи корень языка упирается в заднюю стенку глотки).
6. Состояние алкогольного или наркотического опьянения, когда пострадавшие лежат лицом вниз, уткнувшись в подушки или другие мягкие предметы.
7. Плохое крепление зубных протезов.
8. Эпилептический припадок.
9. Гипервентиляционный синдром.
10. Наличие стриктур, дивертикулов, повреждений пищевода, вызывающих стаз пищевых масс над его анатомическими сужениями.
11. Опухоли пищевода или средостения.
12. «Присыпание» — закрытие дыхательных отверстий, когда мать засыпает во время кормления грудью и молочной железой закрывает младенцу лицо.
13. Обструктивная форма синдрома сонного апноэ.
14. Криминальные действия: убийство или пытки (обычно проводятся ладонью или с помощью любого предмета: платка, простыни, целлофанового мешка и т.п.).
По механизму обструкции дыхательных путей определяют три вида положения инородных тел в дыхательных путях:
- Не обтурирующие просвет — воздух может свободно проходить мимо инородного тела как на вдохе, так и на выдохе.
- Полностью обтурирующие просвет — воздух совсем не проходит.
- Частично обтурирующие просвет по клапанному типу — на вдохе воздух проходит мимо инородного тела в легкие, а при выдохе инородное тело перекрывает дыхательные пути, препятствуя выходу воздуха из легких.
По месту расположения инородные тела делятся на локализующиеся в верхних дыхательных путях — в носу, глотке, гортани, трахее, главных бронхах — или находящиеся в нижних дыхательных путях (ниже бифуркации трахеи).
По степени фиксации инородные тела делятся на фиксированные (практически не смещаемые при дыхании) и баллотирующие (смещаемые при дыхании).
Классификация асфиксий при закрытии дыхательных путей
1. Дислокационная асфиксия — патологическое состояние, возникающее при западании языка у больных с двусторонним переломом нижней челюсти (особенно в подбородочном отделе). Смещенный назад корень языка давит на надгортанник и закрывает вход в гортань.
2. Обтурационная асфиксия — патологическое состояние, развивающееся вследствие закрытия верхних дыхательных путей инородным телом, рвотными массами или кровяным сгустком.
3. Стенотическая асфиксия — патологическое состояние, возникающее при отеке гортани, голосовых связок и тканей подсвязочного пространства, при сдавлении задних отделов гортани гематомой, опухолью и т.п.
4. Клапанная асфиксия — патологическое состояние, развивающееся при закрытии входа в гортань фрагментом разорванных мягких тканей задней стенки гортани (при вдохе присасывается свисающий лоскут, который в виде клапана перекрывает доступ воздуха через голосовую щель в трахею и бронхи).
5. Аспирационная асфиксия — патологическое состояние, которое наблюдается при попадании (аспирации) в трахею и бронхи рвотных масс, сгустков крови или содержимого полости рта.
Инородные тела ротоглотки
Асфиксию не вызывают мягкие предметы, если они заполняют только полость рта и не доходят до задней стенки глотки, потому что воздух поступает через нос. Если инородное тело достигает задней стенки глотки, то доступ воздуха прекращается и наступает асфиксия.
Инородные тела гортани
Большой предмет, попавший в гортань, закрывает ее просвет и голосовую щель, препятствует поступлению воздуха и быстро вызывает асфиксию. Инспираторная одышка не только не выталкивает инородное тело, но и наоборот, еще глубже втягивает его, раздражает гортанные нервы, вызывает шоковое состояние.
Инородные тела трахеи
Инородные тела трахеи в основном подвижные (баллотирующие), чаще всего наблюдаются в трахее у маленьких детей, которые во время игры аспирируют бусины, горошины или другие небольшие предметы, свободно размещающиеся в полости трахеи. Такой эпизод может оставаться не замеченным взрослыми и выявляется только при внезапном ущемлении инородного тела в подскладочном пространстве: ребенок синеет, теряет сознание, падает и в течение нескольких секунд остается неподвижным. Такие приступы возникают в положении на спине или когда ребенок стоит на голове (кувыркается). После этого наступает релаксация спазмированных мышц, инородное тело высвобождается и снова проваливается в полость трахеи, сознание и нормальное дыхание возобновляются. Такие приступы ошибочно воспринимаются родителями как проявления эпилепсии или спазмофилии. Настоящая причина остается нераспознанной до медицинского обследования ребенка.
Инородные тела бронхов
Инородные тела бронхов, если их размер меньше диаметра бронха, тоже могут быть подвижными, однако до того времени, пока они не застрянут в узком бронхе вследствие миграции. Если тело органического происхождения (бобы, фасоль и др.), оно разбухает в силу своей гидрофильности. В случаях вклинивания инородного тела в главный бронх возникают одышка и приступообразный кашель. Фиксация такого тела на уровне бифуркации трахеи вызывает асфиксию.
Механизмы бронхиальной обструкции:
a) шарикового клапана — состояние, когда инородное тело плотно стоит при вдохе, но смещается при выдохе (раннее развитие ателектаза пораженной доли легкого);
б) стоп-клапана — состояние, когда набухшее инородное тело блокирует движение воздуха при вдохе и на выдохе (ранний ателектаз пораженной доли легкого);
в) вентильный — состояние, когда инородное тело пропускает воздух при вдыхании, но блокирует при выдохе (эмфизема легких со стороны пораженного бронха и смещение средостения в неповрежденную сторону (воздушная ловушка), повторные дыхательные циклы вызывают обструктивную эмфизему этого участка легкого, которая (в зависимости от калибра закупоренного бронха) может быть тотальной, частичной или долевой;
г) проходного клапана — состояние, когда инородное тело фиксировано, но не блокирует прохождение воздуха (постепенное развитие ателектаза, но без заметного смещения средостения);
д) вклиненные (неподвижные) инородные тела чаще наблюдаются в бронхах, клинические проявления могут возникнуть при осложнениях.
При неполной закупорке бронха наблюдается смещение тени средостения на вдохе в сторону пораженного бронха при форсированном дыхании или кашле (симптом Гольцкнехта — Якобсона); отставание диафрагмы с той же стороны и неодинаковая прозрачность легочных полей возникают на вдохе (снижена на стороне перекрытого бронха, более медленное заполнение легких воздухом) и выравниваются до момента выдоха; это связано с тем, что экскурсия здорового легкого всегда больше, чем легкого с патологическим процессом.
При полной закупорке бронха возникает ателектаз (апневматоз) соответствующего легочного элемента.
Клинические формы:
- молниеносная;
- острая;
- подострая;
- хроническая;
- бессимптомная.
Клинические периоды
Начальный (период дебюта) — ларингоспазм, приступ удушья (от нескольких секунд до 15–20 минут), при тотальном перекрытии гортани или трахеи появляются судороги, больной быстро теряет сознание и погибает от острой дыхательной недостаточности и остановки кровообращения; возможны непроизвольное мочеиспускание, дефекация, эякуляция; если состояние возникло у беременной, то велика вероятность самопроизвольного аборта. В случае острого развития асфиксии смерть наступает в течение 5–7 минут, максимум через 10 минут.
Латентный (относительной компенсации дыхательной функции или мнимого благополучия) — если обструкция неполная или инородное тело продвинулось в один из главных бронхов и далее — клинические проявления практически отсутствуют (от нескольких дней до 14–16 суток); чем дальше от главного бронха располагается инородное тело, тем менее выражены клинические симптомы в это время.
Развернутый (период осложнений) — острый ларингит, трахеит, бронхит, пневмония, эрозивное кровотечение, ателектаз легких и т.п.
Жизненные показатели последовательно проходят 4 стадии:
- 60 секунд — начало дыхательной недостаточности, тахикардии (до 180 уд. в 1 мин) и гипертензии (до 200 мм рт.ст.); попытка вдоха превалирует над попыткой выдоха;
- последующие 60 секунд — судороги, цианоз, аритмия, гипотензия; попытка выдоха превалирует над попыткой вдоха;
- еще 60 секунд — кратковременная остановка дыхания;
- до 5 минут — сохраняется прерывистое нерегулярное дыхание, жизненные показатели угасают, зрачки расширяются, наступает апноэ.
В большинстве случаев смерть при полной остановке дыхания наступает в течение 3 минут. Иногда причиной этого может быть внезапная остановка кровообращения. В других случаях эпизодические сердечные сокращения могут сохраняться до 20 минут после начала асфиксии.
Данные анамнеза, указывающие на высокую вероятность наличия инородных тел дыхательных путей:
- внезапное начало;
- полное здоровье до того, как мгновенно изменилось состояние или самочувствие;
- кашель во время еды;
- кашель у ребенка, который держал во рту (трогал губами, просто держал в руках) посторонний предмет;
- боль, особенно сильная при глотании.
Клинические симптомы при инородных телах трахеи и гортани:
- инспираторная одышка, повторные коклюшеподобные приступы кашля, сопровождающиеся цианозом;
- выраженное возбуждение;
- осиплость голоса или афония;
- свистящее, слышимое на расстоянии дыхание;
- неоднократный длительный, приступообразный «лающий» кашель, который нередко переходит в рвоту;
- острые нарушения дыхания могут быть обусловлены перемещением инородного тела и спазмом голосовых связок при контакте с ними аспирированного тела;
- дети старшего возраста иногда отмечают тупую боль за грудиной;
- патогномоничным признаком смещения инородного тела в трахее является «симптом хлопка» и наличие флотации при аускультации; часто хлопающий звук при дыхании слышен на расстоянии, а интенсивность его изменяется при смене положения пострадавшего;
- тимпанит при перкуссии и одновременное ослабление дыхательных шумов при аускультации;
- изменения состояния сознания, окраски кожных покровов, параметров гемодинамики;
- симптом Джексона — скопление слизи в грушевидных карманах;
- при высоко локализованных инородных телах — болезненное нажатие на гортань.
Клинические симптомы при инородных телах бронхов:
- мигрирующие инородные тела в области бифуркации трахеи нарушают вентиляцию то в одном, то в другом бронхе, что находит отражение в перемежающейся клинической картине;
- возможно кровохарканье из-за повреждения инородными телами слизистой оболочки дыхательных путей;
- экспираторная одышка — при инородных телах мелких бронхов;
- физикальные данные при инородных телах бронха свидетельствуют о наличии ателектаза (резкое ослабление или отсутствие дыхания, притупление перкуторного звука) или эмфиземы (перкуторный тон с коробочным оттенком, ослабленное дыхание);
- ослабление дыхательных шумов с одной или обеих сторон;
- сильный кашель;
- обильная слизисто-гнойная мокрота;
- гипертермия;
- воспалительная картина «белой» крови.
Диагностику инородных тел дыхательных путей у детей затрудняет невозможность установления точного факта и времени аспирации, поэтому этот диагноз следует подозревать у любого ребенка с развитием ОДН при наличии соответствующих данных анамнеза.
Поздняя диагностика попадания инородных тел в дыхательные пути ведет к необратимым изменениям в легких, требующим сложных хирургических вмешательств.
Специальные и инструментальные исследования:
- рентгеноскопия (выявление симптома Гольцкнехта — Якобсона);
- рентгенография;
- томография;
- бронхоскопия.
Осложнения обтурационной асфиксии:
- вторичное апноэ от истощения;
- постгипоксическая/постаноксическая энцефалопатия;
- раздражение дыхательных путей, гортани, голосовых связок;
- ларингоспазм;
- рефлекторная остановка кровообращения;
- острый ларингит, трахеит, бронхит;
- аспирационная пневмония;
- бронхоэктазы;
- парез голосовых связок;
- эрозия бронхиальных сосудов, легочное кровотечение;
- воспалительные изменения и грануляционные разрастания в прилегающих тканях;
- ателектаз легких;
- гиперергический аспирационный пневмонит (в акушерской практике — синдром Мендельсона).
Изменения лабораторных показателей в зависимости от тяжести обтурационной асфиксии:
- Нарушения кислотно-основного состояния крови:
– при умеренной острой дыхательной недостаточности отмечается респираторный алкалоз;
– при выраженной — респираторный и умеренный метаболический ацидоз;
– при тяжелой — выраженный респираторный и метаболический ацидоз;
– при гиперкапнической коме и присоединении синдрома полиорганной недостаточности — декомпенсированный респираторный и метаболический ацидоз.
- Обструктивная асфиксия вызывает резкое увеличение сопротивления дыхательных путей, что приводит к усилению регионарной неравномерности вентиляции легких и увеличению шунтирования неоксигенированной крови. Кроме этого, высокое сопротивление дыхательных путей увеличивает работу дыхания, его энергетическую и кислородную цену, что приводит к истощению компенсаторных механизмов и возникновению опасной гипоксемии, к которой присоединяется гиперкапния.
- Уменьшение метаболического компонента кислотно-основного состояния (AB, ВВ, [–BE]), наблюдаемое как реакция на острую гиперкапнию, называют псевдометаболическим ацидозом. Дефицит оснований объясняется продукцией нелетучих кислот, которая повышается в результате гиповентиляции. Нормализация показателей внешнего дыхания устраняет метаболический компонент смешанного ацидоза без парентерального ощелачивания.
- Абсолютными показаниями к переводу больного на искусственную вентиляцию легких являются:
– гипоксемическая острая дыхательная недостаточность (РаО2 менее 50 мм рт.ст.);
– гиперкапническая острая дыхательная недостаточность (РаСО2 более 60 мм рт.ст.);
– критическое снижение резервного дыхания (соотношение дыхательный объем/масса тела больного менее 5 мл/кг);
– неэффективность дыхания (при минутном объеме дыхания более 15 л/мин и нормальном или умеренно повышенном РаСО2 не достигается адекватное насыщение артериальной крови кислородом).
- Лактат:
– умеренная острая дыхательная недостаточность — норма или увеличение до 3 ммоль/л;
– выраженная — увеличение до 4 ммоль/л;
– тяжелая — увеличение до 5 ммоль/л;
– при гипоксической коме — увеличение до более 7 ммоль/л.
- Электролитный баланс:
– повышение уровня калия, снижение кальция и натрия по мере выраженности острой дыхательной недостаточности.
- Диурез:
– при умеренной и выраженной острой дыхательной недостаточности может быть в пределах нормы;
– при тяжелой острой дыхательной недостаточности — снижен;
– при коме любой этиологии отмечается олигурия.
- В анализе мочи наблюдаются протеинурия и микрогематурия.
- Общий анализ крови:
– лейкоцитоз со сдвигом лейкоцитарной формулы влево;
– повышение скорости оседания эритроцитов.
- Биохимический анализ крови:
– гипопротеинемия, снижение белкового коэффициента ниже 1,0, повышаются уровни α2- и γ-глобулинов;
– отмечается повышение уровня мочевины и креатинина, снижение клубочковой фильтрации по мере увеличения степени выраженности острой дыхательной недостаточности;
– гипоксическое клеточное повреждение характеризуется повышением уровня трансаминаз.
- Свертывающая система и реологические свойства крови:
– гиперкоагуляция на фоне значительного увеличения концентрации фибриногена, который при тяжелой степени острой дыхательной недостаточности и коме может составлять более 10 г/л;
– вязкость крови и плазмы увеличена, нарушены функциональные свойства эритроцитов, определяющие состояние кровотока на уровне микроциркуляторного русла.
- Степень указанных нарушений увеличивается в зависимости от выраженности острой дыхательной недостаточности.
Лечение
На догоспитальном этапе:
- Зафиксировать время, позвать на помощь.
- Положить пострадавшего на спину на твердую поверхность, после чего применить модификацию тройного приема П. Сафара, выполнив последовательно следующие действия:
– запрокинуть голову пострадавшего назад; одной рукой поднимают шею сзади, а другой нажимают сверху вниз на лоб, запрокидывая голову; при повреждении шейного отдела позвоночника такие манипуляции противопоказаны (выполняется только тракция в краниальном направлении);
– выдвинуть нижнюю челюсть вперед путем тракции за ее углы (обеими руками) или подбородок (одной рукой).
- Открыть и осмотреть рот. При обнаружении во рту или горле крови, слизи, рвотных масс, которые мешают дыханию, необходимо удалить их с помощью марлевой салфетки или носового платка на пальце. При этой манипуляции голову пациента осторожно поворачивают в сторону.
- Удаление инородных тел из дыхательных путей:
– постуральное положение;
– применение пальца (попробовать удалить инородное тело пальцем или двумя пальцами, введенными в глотку в виде пинцета к корню языка;
– применение активной аспирации;
– в положении пациента на боку сделать 4–5 сильных ударов ладонью между лопатками;
– прием Д. Геймлиха (1974) — поддиафрагмальный толчок, который обеспечивает выталкивающий эффект.
Техника выполнения приема Г.Д. Геймлиха
При вертикальном положении пострадавшего
Встаньте позади пострадавшего и обхватите его руками на уровне верхней части живота. Поддерживая туловище, наклоните пострадавшего вперед. Сожмите одну свою кисть в кулак и поместите его большим пальцем по направлению к туловищу в эпигастральной области потерпевшего. Второй кистью зафиксируйте кулак сверху. Интенсивно резко сжимайте живот и нижние ребра пострадавшего (до 5 серий) в направлении снизу вверх к диафрагме, для того чтобы создать мощное обратное движение воздуха из легких (вследствие форсированного повышения внутрибрюшного давления), которое выталкивает инородное тело из гортани. Следует помнить, что после того, как инородное тело покинет гортань пострадавшего, рефлекторно немедленно наступит глубокий вдох, при котором инородное тело, если оно осталось во рту, может снова попасть в гортань, поэтому оно должно быть немедленно изъято.
При горизонтальном положении пострадавшего
Пострадавшего следует уложить на спину, сесть на его бедра верхом и двумя ладонями совершать резкие нажатия (толчки) на верхнюю часть живота ниже мечевидного отростка в краниальном направлении. Смещение диафрагмы вверх способствует выталкиванию инородного тела из дыхательных путей.
Нельзя применять прием Д. Геймлиха в классическом варианте в следующих случаях:
- при подозрении на травматическое повреждение ребер;
- при подозрении на травматическое повреждение органов брюшной полости;
- при выраженных отеках, тучным пострадавшим, пострадавшим во второй половине беременности, детям до 8 лет (в таком случае альтернативой поддиафрагмальному является грудной толчок в точку над нижним участком сообщения ребер с грудиной).
Неотложная помощь при дислокационной асфиксии заключается в том, что пострадавшего укладывают на бок (на сторону повреждения) или лицом вниз так, чтобы его рот и нос не касались твердой поверхности (земли, носилок и др.). При попытке удалить пальцем инородное тело из ротоглотки иногда удается обнаружить фрагмент мягких тканей. В таких случаях больных с клапанной асфиксией следует транспортировать в положении на боку (на стороне повреждения) или в положении сидя с опущенным вниз лицом. В экстремальной ситуации, когда невозможно наложить трахеостому, жизнь пострадавшего может быть спасена, если выполнить коникотомию или пунктировать трахею толстой иглой (или венозным катетером большого диаметра) через щитоперстневидную связку или между ее кольцами. Радикальная помощь заключается в подшивке лоскута мягких тканей в правильном положении или отсечении его при невозможности сохранения. Проводит операцию хирург-стоматолог.
При обтурационной асфиксии следует пальцем (обернутым марлей или бинтом) удалить из ротоглотки все сгустки крови и инородные тела. По возможности вакуум-отсосом очистить полость ротоглотки, что обеспечит свободное прохождение воздуха. Нельзя при обтурационной асфиксии прошивать язык, поскольку это способствует продвижению инородного тела в нижние отделы дыхательных путей.
Диагностика и устранение стенотической асфиксии возможны только в клинических условиях после соответствующего обследования. Перевязка кровоточащего сосуда на шее с удалением излившейся крови и проведение противоотечной терапии предотвращают прогрессирование дыхательной недостаточности. При ее нарастании можно сделать коникотомию, толстой иглой или стилетом с венозным катетером пунктировать трахею через ее кольца или щитоперстневидную связку. Прошивание языка не показано.
При аспирационной асфиксии пострадавшему необходимо придать положение, способствующее истечению жидкости из дыхательных путей.
Если не удается устранить причину возникновения обтурационной или аспирационной асфиксии, а также при стенотической и клапанной асфиксии выполняются хирургические вмешательства, направленные на нормализацию функции дыхания.
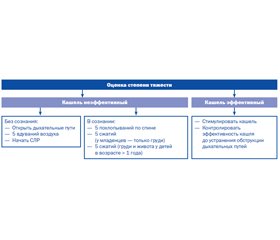
Если кашель эффективный, оптимальным действием будет позволить ребенку самостоятельно откашлять инородное тело.
Если кашель неэффективный:
У детей в возрасте до 1 года:
- Взяв за ноги, перевернуть ребенка вниз головой, постукивать основанием ладони в межлопаточной области в краниальном направлении (ребенка не встряхивать, тем более резко, поскольку весовое соотношение голова/тело у младенца значительно больше, чем у других возрастных категорий, и это создает большую вероятность травмы шейного отдела позвоночника).
Случайный удар ладонью в затылок младенца при такой процедуре в большинстве случаев заканчивается смертью.
- Ребенка укладывают ничком на предплечье левой руки и ребром правой ладони делают 5 скользящих ударов между лопатками. Проверяют наличие инородных тел в ротовой полости и удаляют их.
- Если вышеприведенные варианты были неэффективными, ребенка помещают на колени лицом вверх и выполняют 5 толчков в грудную клетку на уровне нижней трети грудины и удаляют инородное тело изо рта.
- Если обструкция не устранена, надо попробовать открыть дыхательные пути с помощью запрокидывания головы и попытаться провести искусственную вентиляцию легких (ИВЛ).
У детей старше 1 года:
- Перкуссионный массаж спины (скользящие похлопывания), верхняя часть туловища и голова ребенка при этом опущены вниз.
- Осматривают ротовую полость, удаляют инородное тело.
- Если у пациента редуцированное дыхание сохранено в виде судорожных вдохов, можно выполнить коникотомию (крикотиреотомию) или вколоть 1–2 толстые инъекционные иглы в трахею под углом 45–60° в каудальном направлении по средней линии.
Самопомощь при обструкции дыхательных путей:
- Самостоятельно провести прием «аутоГеймлих» посредством нажатия себе руками на эпигастральную область с позиций элементарной физики так же невозможно, как изобрести вечный двигатель.
- «Метод стула» (можно использовать спинку стула, угол стола, поручень, подлокотник кресла и т.д.). Надо сильно прижать свой живот прямо над пупком к спинке стула. За счет веса собственного тела рекомендуется осуществить резкие толчки сверху вниз и снаружи внутрь.
- При отсутствии эффекта от приведенных выше мер лечение заключается в неотложном эндоскопическом исследовании трахеобронхиального дерева (верхняя трахеобронхоскопия) и удалении инородного тела.
При попадании в дыхательные пути желудочного содержимого надо немедленно выполнить:
- Интубацию трахеи.
- Перевод пострадавшего в положение Тренделенбурга.
- Удаление содержимого трахеобронхиального дерева активным аспиратором с введением небольшого объема жидкости (до 2–3 мл теплого изотонического раствора натрия хлорида).
- Как можно скорее вызвать врача-эндоскописта для проведения фибробронхоскопии (ФБС выполняется для удаления содержимого нижних дыхательных путей под визуальным контролем, главная цель манипуляции — восстановление полной проходимости нижних дыхательных путей до уровня субсегментарных бронхов).
- ИВЛ путем трансназальной или трансоральной интубации трахеи (в случае возникновения технических проблем при интубации трахеи альтернативой может стать ИВЛ с применением ларингеальной маски, пищеводно-трахеального обтуратора с форсированной вентиляцией легких (в надежде на то, что воздух будет проникать мимо инородного тела). ИВЛ следует проводить до тех пор, пока пострадавший не будет доставлен в соответствующее лечебное учреждение.
- Если все перечисленные приемы не являются успешными, потребуется выполнение хирургической (при остром дефиците времени — пункционной) крикотиреотомии. Рекомендовано применение стандартного набора Quіck-Trach (Mini Trach) — для быстрой пункции и катетеризации трахеи.
- Если инородное тело расположено выше места рассечения крикотиреоидной мембраны, то дыхание после расширения разреза и введения канюли (если таковая имеется) сразу облегчается.
- Если инородное тело расположено ниже места пересечения крикотиреоидной мембраны, необходимо удалить его из нижних дыхательных путей эндоскопическим методом.
- ИВЛ 100% кислородом 10–15 л/мин под контролем SаO2 и немедленное транспортирование в профильный стационар.
- В случае развития клинической смерти следует действовать по протоколу как при внезапной смерти.
- Эффективность таких мероприятий, как промывание нижних дыхательных путей с использованием растворов антибиотиков (к которым чувствительна анаэробная микрофлора), глюкокортикоидных гормонов (гидрокортизон, метилпреднизолон) и ингибиторов протеолиза (контрикал) не доказана и требует дальнейшего исследования и подтверждения.
На госпитальном этапе:
— Госпитализации в профильный стационар подлежат все взрослые и дети с подозрением или точным диагнозом наличия инородного тела дыхательных путей.
- Удачная попытка извлечения инородного тела на догоспитальном этапе не может быть основанием для отказа от госпитализации.
- Продолжить ИВЛ с использованием умеренного или высокого уровня положительного давления в конце выдоха, которого достаточно для поддержания поврежденных альвеол в раскрытом состоянии (И.П. Шлапак, 2006).
- Введение бронхолитиков: теофиллин (эуфиллин) — 10–20 мл 2% раствора (0,2–0,4 г) (при необходимости разводят в 100–150 мл раствора натрия хлорида 0,9% и вводят в/в со скоростью 30–50 капель в 1 минуту).
- Назначение препаратов со спазмолитическим действием: дротаверин 2% — 2–4 мл в/в; папаверин 2% — 2–4 мл в/в (в 20 мл раствора натрия хлорида 0,9%).
- Применение препаратов с миорелаксирующим действием: диазепам (сибазон) в/в в начальной дозе 10–20 мг, в дальнейшем при необходимости — 20 мг в/м или в/в капельно (не более 6 мл, разводят в 5% растворе глюкозы или в растворе натрия хлорида 0,9%).
- Использование антигипоксантов: мельдоний (вазопро, милдронат) — 10 мл (100 мг) в/в, тиотриазолин — 2–4 мл в/в, натрия оксибутират 20% — 10–20 мл в/в, аскорбиновая кислота — 1–3 мл 5% раствора, для внутривенного капельного введения разовую дозу растворяют в 50–100 мл 0,9% раствора натрия хлорида и вводят путем медленной инфузии со скоростью 30–40 капель в 1 минуту.
- Только в случае неуправляемой гиповолемии: гидроксиэтилкрахмал 130/0,42 — 500 мл в/в, раствор натрия гидрокарбоната 4% — 200 мл в/в.
- При психомоторном возбуждении — препараты седативного действия: диазепам (сибазон) 0,5% — 2–4 мл (далее по 2 мл в/в до получения эффекта), натрия оксибутират 20% — 10–20 мл в/в.
- Введение глюкокортикостероидов: дексаметазон или бетаметазон (бетаспан) 12–20 мг в/в.
- Назначение салуретиков: фуросемид 1% 20–40 мг, торасемид (торсид) 20 мг.
- Применение антигистаминных препаратов (при подозрении на развитие аллергической реакции на органическое инородное тело): хлоропирамин (супрастин) 2% 1–2 мл в/в.
- Лечение постгипоксической/пост–аноксической энцефалопатии.
Прогноз
Для жизни наиболее опасны инородные фиксированные тела, которые расположены на уровне от глотки до бифуркации трахеи, и те, которые вызывают полную обтурацию.
Также опасны для жизни инородные тела, которые частично обтурируют дыхательные пути и создают клапанный механизм.
Наименее опасны для жизни, но очень опасны для здоровья инородные тела мелких бронхов.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов и собственной финансовой заинтересованности при подготовке данной статьи.
Список литературы
Список литературы находится в редакции

/14_m.jpg)