Журнал «Медицина неотложных состояний» Том 17, №1, 2021
Вернуться к номеру
Можливості корекції легеневої гіпертензії у хворих із тяжким гострим респіраторним дистрес-синдромом, викликаним COVID-19
Авторы: Корсунов В.А., Скорик В.С.
Харківська медична академія післядипломної освіти, м. Харків, Україна
Рубрики: Медицина неотложных состояний
Разделы: Клинические исследования
Версия для печати
Актуальність. Хвороба, викликана SARS-CoV-2, поширилась у світі з грудня 2019 р. й набула характеру пандемії. У більшості пацієнтів спостерігаються легкі симптоми COVID-19. Однак близько 5 % хворих потребують лікування у відділеннях інтенсивної терапії через розвиток гострого респіраторного дистрес-синдрому (ГРДС), що може супроводжуватися легеневою гіпертензією. На сьогодні питання інтенсивної терапії цих станів є невирішеним і потребує подальших досліджень. Мета дослідження: вивчення стану правих відділів серця, центральної гемодинаміки та впливу на них інфузії 4,2% розчину L-аргініну з 2% левокарнітином при корекції легеневої гіпертензії у хворих із тяжкою дихальною недостатністю, викликаною COVID-19. Матеріали та методи. Проведене одноцентрове проспективне непорівняльне дослідження, до якого протягом травня — серпня 2020 р. включені 39 пацієнтів із тяжким перебігом хвороби SARS-CoV-2 (COVID-19), розвитком двобічної пневмонії, ГРДС та легеневої гіпертензії. Проаналізований вплив інфузії 4,2% розчину L-аргініну з додаванням 2% левокарнітину на результати інтенсивної терапії. Результати. Використання в/в інфузії 100 мл 4,2% розчину L-аргініну з 2% левокарнітином у комбінації зі стандартним лікуванням згідно з наказами і протоколами МОЗ України дозволило знизити легеневу гіпертензію у хворих із тяжким перебігом COVІD-19 із розвитком ГРДС. Висновки. Використання розчину 4,2% L-аргініну та 2% левокарнітину у хворих із тяжким перебігом COVID-19 можна розглядати як перспективний метод терапії правошлуночкової недостатності та легеневої гіпертензії.
Актуальность. Болезнь, вызванная SARS-CoV-2, распространилась в мире с декабря 2019 года и приобрела характер пандемии. У большинства пациентов наблюдаются легкие симптомы COVID-19. Однако около 5 % больных нуждаются в лечении в отделениях интенсивной терапии из-за развития острого респираторного дистресс-синдрома (ОРДС), который может сопровождаться легочной гипертензией. Сегодня вопрос интенсивной терапии этих состояний является нерешенным и требует дальнейших исследований. Цель исследования: изучение состояния правых отделов сердца, центральной гемодинамики и влияния на них инфузии 4,2% раствора L-аргинина с 2% левокарнитином при коррекции легочной гипертензии у больных с тяжелой дыхательной недостаточностью, вызванной COVID-19. Материалы и методы. Проведено одноцентровое проспективное несравнительное исследование, в которое в течение мая — августа 2020 г. включены 39 пациентов с тяжелым течением болезни SARS-CoV-2 (COVID-19), развитием двусторонней пневмонии, ОРДС и легочной гипертензией. Проанализировано влияние инфузии 4,2% раствора L-аргинина с добавлением 2% левокарнитина на результаты интенсивной терапии. Результаты. Использование в/в инфузии 100 мл 4,2% раствора L-аргинина с 2% левокарнитином в сочетании со стандартным лечением в соответствии с приказами и протоколами МЗ Украины позволило снизить легочную гипертензию у больных с тяжелым течением COVID-19 с развитием ОРДС. Выводы. Использование раствора 4,2% L-аргинина и 2% левокарнитина у больных с тяжелым течением COVID-19 можно рассматривать как перспективный метод терапии правожелудочковой недостаточности и легочной гипертензии.
Background. The disease caused by severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) has spread around the world since December 2019 and has become a pandemic. Most patients have mild symptoms of COVID-19. However, about 5 % of individuals need intensive care due to the development of acute respiratory distress syndrome (ARDS), which may be accompanied by pulmonary hypertension. Today, the issues of intensive care for these conditions are unresolved and need further researches. The purpose was to study the state of the right heart, central hemodynamics and the effect of infusion of 4.2% L-arginine solution with 2% levocarnitine on them for the correction of pulmonary hypertension in patients with severe respiratory failure caused by COVID-19. Materials and methods. A single-center, prospective, non-comparative study was conducted in May-August 2020. It included 39 patients with severe SARS-CoV-2 (COVID-19), bilateral pneumonia, ARDS and pulmonary hypertension. The effect of the infusion of 4.2% L-arginine solution with 2% levocarnitine on the results of intensive care was analyzed. Results. The use of intravenous infusion of 100 ml of 4.2% L-arginine solution and 2% levocarnitine combined with standard treatment in accordance with the orders and protocols of the Ministry of Health of Ukraine has reduced pulmonary hypertension in patients with severe COVID-19 and ARDS. Conclusions. The use of a solution of 4.2% L-arginine and 2% levocarnitine in patients with severe COVID-19 can be considered as a promising method for the treatment of right ventricular failure and pulmonary hypertension.
COVID-19; гострий респіраторний дистрес-синдром; легенева гіпертензія; правошлуночкова недостатність
COVID-19; острый респираторный дистресс-синдром; легочная гипертензия; правожелудочковая недостаточность
COVID-19; acute respiratory distress syndrome; pulmonary hypertension; right ventricular failure
Вступ
Матеріали та методи
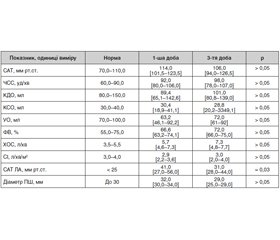
Результати дослідження
Висновки
- Guo T., Fan Y., Chen M. et al. Cardiovascular implications of fatal outcomes of patients with coronavirus disease 2019 (COVID-19). JAMA Cardiol. 2020 March. doi: 10.1001/jamacardio.2020.1017.
- Li Y., Li H., Zhu S. et al. Prognostic Value of Right Ventricular Longitudinal Strain in Patients with COVID-19. JACC: Cardiovascular Imaging 2020. doi:10.1016/j.jcmg.2020.04.014.
- Deng Q., Hu B., Zhang Y. et al. Suspected myocardial injury in patients with COVID-19: evidence from front-line clinical observation in Wuhan, China. Int. J. Cardiol. Epubahead of print 8 April 2020. doi: 10.1016/j.ijcard.2020.03.087.
- Panza J.A., Casino P.R., Badar D.M., Quyyumi A.A. Effect of increased availability of endothelium-derived nitric oxide precursor on endothelium-dependent vascular relaxation in normal subjects and in patients with essential hypertension. Circulation. 1993 May. 87(5). 1475-81. doi: 10.1161/01.cir.87.5.1475.
- Wu G., Meininger C.J., Knabe D.A., Bazer F.W., Rhoads J.M. Arginine nutrition in development, health and disease. Curr. Opin. Clin. Nutr. Metab. Care. 2000 Jan. 3(1). 59-66. doi: 10.1097/00075197-200001000-00010.
- Ryan D., Frohlich S., McLoughlin P. et al. Pulmonary vascular dysfunction in ARDS. Annals of Intensive Care. 2014. 4-28. http://www.annalsofintensivecare.com/ content/4/1/28
- Price L., Wort S., Finney S. et al. Pulmonary vascular and right ventricular dysfunction in adult critical care: current and emerging options for management: a systematic literature review. Critical Care. 2010. 14. R169.
- Galiè N., Manes A., Branzi A. The new clinical trials on pharmacological treatment in pulmonary hypertension. Eur. Respir. J. 2002. 20. 1037-1049.
- Георгіянц М.А., Корсунов В.А., Столяров К.Є. Легенева гіпертензія при сепсисі в дітей та її корекція за допомогою донатора оксиду азоту L-аргініну. Медицина невідкладних станів. 2016. 1. 98-102.
- Sim J.Y. Nitric oxide and pulmonary hypertension. Korean J. Anesthesiol. 2010 Jan. 58(1). 4-14. doi: 10.4097/kjae.2010.58.1.4. Epub 2010 Jan 31.
- Cotton J.M., Kearney M.T., Shah A.M. Nitric oxide and myocardial function in heart failure: friend or foe? Heart. 2002 Dec. 88(6). 564-6. doi: 10.1136/heart.88.6.564.
- Zamanian R.T., Pollack C.V. Jr, Gentile M.A. et al. Outpatient Inhaled Nitric Oxide in a Patient with Vasoreactive Idiopathic Pulmonary Arterial Hypertension and COVID-19 Infection. Am. J. Respir. Crit. Care Med. 2020 Jul 1. 202(1). 130-132. doi: 10.1164/rccm.202004-0937LE.
- Наказ МОЗ України від 28.03.2020 № 722 «Організація надання медичної допомоги хворим на коронавірусну хворобу (COVID-19)».
- Наказ МОЗ України від 02.04.2020 № 762 «Про затвердження протоколу «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)».
- Наказ МОЗ України від 10.04.2020 № 852 «Про внесення змін до протоколу «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)».
- Наказ МОЗ України від 30.04.2020 № 994 «Про внесення змін до додатку 6 Стандартів медичної допомоги «Коронавірусна хвороба (COVID-19)».
- Наказ МОЗ України від 16.06.2020 № 1411 «Про внесення змін до Стандартів медичної допомоги «Коронавірусна хвороба (COVID-19)».
- Наказ МОЗ України від 17.09.2020 № 2116 «Про внесення змін до протоколу «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)».
- Наказ МОЗ України від 11.11.2020 № 2583 «Про внесення змін до протоколу «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)».
- Namendys-Silva S.A. Respiratory support for patients with COVID-19 infection. Lancet Respir. Med. 2020 Apr. 8(4). e18. doi: 10.1016/S2213-2600(20)30110-7.

/28.jpg)