Клетки мозга отмирали. Кровь опасно густела
и становилась вязкой. Капилляры на сетчатке
самопроизвольно лопались. Даже во время отдыха
наши сердца бились с сумасшедшей скоростью...
Д. Кракауэр. Эверест. В разреженном воздухе
Асфиксия в результате снижения концентрации кислорода во вдыхаемом воздухе встречается не часто. Однако СМИ довольно регулярно информируют население о ее эпизодах в винных погребах, силосных ямах, а у детей — в закрытых пространствах. Достаточно серьезную проблему представляет экзогенная гипоксия у шахтеров как следствие аварий с выбросом рудничного газа, отравление углекислым газом экипажей подводных лодок при отказе вентиляционных систем. Подвержены таким поражениям современные экстремалы, которые активно занимаются горным туризмом и альпинизмом, спелеологией и спелестологией (в т.ч. диггерством), любительским пилотированием спортивных самолетов и аэростатов, дайвингом и т.п. В доступных специальных литературных источниках по теме «Асфиксия вследствие снижения концентрации кислорода в окружающей среде» почти отсутствуют сообщения о прижизненных патогенетических особенностях, диагностике и основах оказания медицинской помощи таким пострадавшим. Существуют единичные рекомендации по вопросам оказания медицинской помощи при горной болезни, другие же варианты экзогенных асфиксий рассматриваются только с позиций судебно-медицинской экспертизы, в большинстве случаев — посмертно. На основании единичных отечественных и зарубежных научно-исследовательских работ, личного теоретического и клинического опыта мы разработали алгоритм диагностики и медицинской помощи на этапах маршрута потерпевшего с экзогенной гипоксией [1].
Гипоксия представляет собой состояние, характеризующееся снижением уровня обеспечения организма молекулярным кислородом (О2) или же связанное с проблемой утилизации газа в ходе осуществления внутриклеточных окислительно-восстановительных реакций. В любой из указанных ситуаций организм демонстрирует признаки кислородного голодания различной степени выраженности. Причиной гипоксии экзогенного типа является уменьшение парциального давления кислорода (pO2) во вдыхаемом воздухе. Если такой тип кислородного голодания развивается при нормальном барометрическом давлении, его определяют как нормобарическую экзогенную гипоксию; при снижении барометрического давления его называют гипобарической экзогенной гипоксией [2].
Патогенез экзогенных типов гипоксии
Артериальная гипоксемия — инициальное и главное звено экзогенной гипоксии. Она ведет к уменьшению насыщения кислородом гемоглобина, общего содержания кислорода в крови и к нарушениям газообмена и метаболизма в тканях.
Гипокапния (респираторный алкалоз) возникает в результате компенсаторной гипервентиляции легких, вызванной гипоксемией.
Артериальная гипотензия в сочетании с гипоперфузией тканей в значительной мере является следствием гипокапнии.
Диоксид углерода относится к числу основных факторов регуляции тонуса мозговых сосудов. Понижение его парциального напряжения в артериальной крови стимулирует сужение просвета артериол мозга и сердца, уменьшая их кровоснабжение.
Недостаточность биологического окисления является причиной активации механизмов срочной адаптации организма к гипоксии. Это проявляется снижением содержания в клетках аденозинтрифосфата (АТФ), необходимого для обеспечения оптимального уровня жизнедеятельности и пластических процессов.
Ключевое звено экстренной адаптации организма к гипоксии — это активация механизмов транспорта O2 и субстратов обмена веществ к тканям и органам.
Активация системы транспорта кислорода и субстратов метаболизма к клеткам сопровождается интенсивным расходом энергетического субстрата. Это может стать лимитирующим фактором степени и продолжительности гиперактивности транспортных систем организма [3, 4].
Нарушение обмена веществ при гипоксии
Концентрации АТФ и креатинфосфата при гипоксии прогрессивно снижаются вследствие угнетения процессов биологического окисления (особенно аэробных) в сочетании с рефосфорилированием аденозинмонофосфата (АМФ) и аденозиндифосфата (АДФ).
Содержание неорганического фосфата в тканях увеличивается вследствие активации гидролиза АТФ, АДФ, АМФ, креатинфосфата, а также изменения процессов окислительного фосфорилирования.
Тканевое дыхание в клетках угнетено из-за дефицита кислорода и субстратов обмена веществ, а также вследствие снижения активности ферментов тканевого дыхания.
На начальном этапе гипоксии гликолиз активируется, при нарастании степени гипоксии и метаболического ацидоза — подавляется.
Биосинтез нуклеиновых кислот и белков при гипоксии снижен вследствие дефицита энергии.
Усиливается протеолиз, обусловленный стимуляцией протеаз в условиях ацидоза и неферментного гидролиза молекул белка, азотистый баланс становится отрицательным (повышение уровня остаточного азота в плазме крови и аммиака в тканях).
Активируется липолиз в результате повышения активности липаз, подавляется ресинтез липидов в связи с дефицитом макроэргических соединений; в плазме крови, межклеточной жидкости, клетках возникает избыток кетоновых тел (ацетоуксусной и β-оксимасляной кислот, ацетона) и жирных кислот. Высшие жирные кислоты оказывают разобщающее влияние на процессы окисления и фосфорилирования, что увеличивает дефицит АТФ.
Водно-электролитный обмен в тканях при гипоксии существенно нарушен вследствие дефицита АТФ, энергия которого необходима для работы АТФаз (Na+/K+-АТФазы, Ca2+-зависимой АТФазы и др.).
Повреждение мембран и их ионных каналов, обеспечивающих их энерго- и электрозависимый перенос, в том числе пассивный транспорт ионов.
Изменение содержания в организме гормонов, регулирующих обмен минералокортикоидов, кальцитонина и др. [3, 5].
При гипоксии расстройства функций органов и тканей выражены не в одинаковой степени. Это определяется их разной устойчивостью к гипоксии, скоростью ее развития, степенью и продолжительностью воздействия на организм. Наименьшей резистентностью к гипоксии обладает ткань нервной системы [6].
Гипобарическая гипоксия
Гипобарическая гипоксия — симптомокомплекс, обусловленный снижением парциального давления кислорода во вдыхаемом воздухе при подъемах на большие высоты. Возникает вследствие дефицита концентрации кислорода во вдыхаемом воздухе на фоне снижения атмосферного давления при подъеме человека на высоту более 3000–3500 м (где pO2 воздуха снижено приблизительно до 100 мм рт.ст.).
Подразделяется:
— на высотную болезнь, которая развивается у авиаторов;
— горную (альпийскую) болезнь, в развитии которой играют роль такие дополнительные факторы, как физическое утомление, охлаждение, ионизированный воздух и ультрафиолетовая радиация.
Собственно высотная болезнь возникает у авиаторов при преодолении летательными аппаратами с негерметичной кабиной высоты 7000 метров. Горная болезнь — это проблема участников альпинистских экспедиций. Возникает примерно у 25 % людей, под-нявшихся на высоту более 2500 м над уровнем моря, у 75 % лиц, пересекающих высоту в 4500 м. Коэффициент смертности на Эвересте превышает 3 %, ведущей причиной летальности является горная болезнь. Инвалидизация при тяжелой степени горной болезни достигает 42 %.
Высотная болезнь
Причины: быстрый набор высоты воздушными шарами и цеппелинами с негерметичными гондолами (выше 2000 м), самолетами с негерметичной кабиной (7000 м): падение содержания кислорода во вдыхаемом воздухе и резкое понижение атмосферного давления (высвобождение растворенных в биологических жидкостях газов — «закипание» в тяжелых случаях) [7].
Клинические признаки:
— слабость, равнодушие к окружающему, иногда сонливость, головокружение, ослабление памяти, диспептические расстройства (иногда наблюдается возбужденное состояние, напоминающее алкогольное опьянение);
— учащение и углубление дыхания, тахикардия, гипертензия, угнетение периферического кровообращения (цианоз), постепенное нарушение функции высшей нервной деятельности: раздражение участка двигательных центров (тремор, клонические судороги), полная потеря ориентации, потеря сознания, иногда с выраженными симптомами сердечно-сосудистого коллапса (бледность, холодный пот, нитевидный замедленный пульс, падение артериального давления);
— симптомокомплекс сердечно-сосудистого коллапса возникает внезапно; иногда коллаптоидному состоянию предшествует брадикардия — симптом приближения к критической высоте (в этот период артериальное давление может быть повышенным по сравнению с исходным уровнем);
— болевые ощущения в области фронтальных, гайморовых полостей;
— очень сильная боль в ушах (особенно при катаральном состоянии евстахиевых труб), в области сос-цевидного отростка и плохо запломбированных зубов;
— сильная боль в суставах;
— боль за грудиной;
— кашель с выделением пенистой мокроты.
Лечение:
— положение Тренделенбурга или на левом боку с приподнятым ножным концом;
— оксигенация через маску 6–8 л/мин;
— дексаметазон 8 мг внутримышечно;
— ацетазоламид (диакарб) перорально 125–250 мг 3 раза в день;
— при систолическом артериальном давлении выше 90 мм рт.ст. — нифедипин 30 мг перорально дважды в день или нитроглицерин 1 таблетка под язык (через 20 минут, не более 3 раз);
— липостабил (или эссенциале) 60–80 мл внутривенно (профилактика и лечение воздушной эмболии).
Методика ГБО:
— 1,5 атм (высотная болезнь средней степени тяжести);
— 2,5 атм (высотная болезнь тяжелой степени) в течение 90 мин. Продолжительность компрессии и декомпрессии 10–15 мин со скоростью 0,1 атм в 1 мин [2].
Острая горная болезнь
Острая горная болезнь (ОГБ) наблюдается при более или менее выраженной физической нагрузке при пешем подъеме в горы, где организм подвергается воздействию пониженного барометрического давления и сниженного содержания кислорода во вдыхаемом воздухе, охлаждению, повышенной инсоляции и другим условиям средне- и высокогорья. На морозе вдох, как правило, короткий, это также усиливает гипоксию. На холоде нарушается проницаемость клеточных стенок, что приводит к дополнительному отеку тканей.
При гипоксической гипоксии уменьшается напряжение кислорода в артериальной крови, насыщение гемоглобина кислородом и его общее содержание в крови. Отрицательное влияние может оказывать и гипокапния, развивающаяся в связи с компенсаторной гипервентиляцией легких. Выраженная гипокапния приводит к ухудшению кровоснабжения мозга и сердца (сужению сосудов), респираторному алкалозу. Респираторный алкалоз компенсируется повышенной экскрецией бикарбонатного аниона почками; уменьшается содержание натрия в организме, что влечет за собой снижение объема внеклеточной жидкости вплоть до гиповолемии, нарушается баланс электролитов. В этих случаях добавление ко вдыхаемому воздуху небольших количеств углекислого газа (карбогена) для устранения гипокапнии может существенно облегчить состояние [8, 9].
Легкая степень:
— симптомы проявляются в течение 6–12 часов;
— ухудшение самочувствия, вялость, недомогание, учащенное сердцебиение, легкое головокружение, небольшая одышка при физических нагрузках, сонливость и вместе с тем плохое засыпание;
— высотная головная боль, определяемая International Headache Society как состояние, возникающее в течение 24 часов после восхождения выше 2500 м и прекращающееся в течение 8 часов после спуска;
— через 3–4 дня все эти явления, если не подниматься выше, обычно исчезают.
Средняя степень:
— на высотах 2500–3500 м развиваются признаки эйфории: приподнятое настроение, излишняя жестикуляция и говорливость, ускоренный темп речи, беспредметное веселье и смех, беззаботное, легкомысленное отношение к окружающей среде, в дальнейшем — апатия, меланхолия, утрата интереса к окружающему;
— на высотах 4000–5000 м развивается умеренная или сильная головная боль, сон беспокойный, тревожный, с неприятными сновидениями, отмечается частое пробуждение от одышки;
— при физических усилиях сразу учащаются дыхание и сердцебиение, появляется головокружение, снижается аппетит, появляется тошнота, рвота, сухость в горле вызывает жажду;
— возможны носовые кровотечения, цианоз губ.
Тяжелая степень:
— на высотах 5000–7000 м и выше развивается общая слабость, усталость, тяжесть во всем теле;
— умеренное головокружение, а порой и сильная головная боль, при резких движениях — «дыхание загнанной собаки», сердцебиение, бессонница, сильная сухость в горле, сухой кашель, анорексия, тошнота, рвота, запоры, вздутие живота;
— кожа бледная или цианотичная; повышение температуры тела на 1–2 °C, носовые и желудочные кровотечения, кровохарканье;
— симптомы высокогорного отека легких (прогрессирующее диспноэ, кашель, гипоксия, слабость) появляются на 2–3-й день пребывания на большой высоте, обусловлены перемещением жидкости из капилляров в альвеолы;
— высотный отек головного мозга — крайнее проявление острой горной болезни [2, 7].
Лечение острой горной болезни:
N.В.! Обеспечьте безопасность бригады ЭМП на месте происшествия.
Легкой или средней степени:
— отдых;
— жидкости (соки, чаи);
— ненаркотические анальгетики (парацетамол);
— медикаменты от тошноты (аэрон, метоклопрамид);
— ацетазоламид (диакарб) 125–250 мг дважды в день в течение 3 суток;
— ондансетрон 4 мг в/в, в/м или сублингвально каждые 6 часов при рвоте;
— дексаметазон 2 мг каждые 6 ч или 4 мг каждые 12 часов, можно рассматривать очень высокие дозы (4 мг каждые 6 часов) в ситуациях очень высокого риска, таких как военные действия или поиск пропавших;
— будесонид 200 мкг ингаляционно дважды в день был эффективен для предотвращения ОГБ по сравнению с плацебо;
— ибупрофен 600 мг 2 раза в сутки или ацетаминофен 1000 мг 2 раза в день.
Тяжелая степень:
— немедленный спуск вниз;
— привести больного в полусидячее положение;
— противопоказаны наркотические анальгетики, алкоголь, салицилаты;
— лечение следует начинать с дексаметазона и ингаляции кислорода, достаточной для достижения SpO2 > 90 %;
— оксигенотерапия (лучше карбоген) через маску (в полевых исследованиях повышение артериальной кислородной сатурации быстро уменьшает симптомы болезни);
— портативные кислородные концентраторы могут быть заряжены солнечной или гидроэлектрической энергией, что позволяет использовать их в отдаленных клиниках или в больших экспедициях; цель кислородной терапии — поддержания сатурации О2 выше 90 %;
— портативные гипербарические камеры — легковесные герметичные мешки, которые симулируют спуск, в настоящее время используются многими крупными экспедициями: пострадавший застегивается в мешок, воздушное давление внутри мешка повышается с помощью ножной или ручной помпы; создание давления в мешке на уровне 200 мбар симулирует спуск до высоты 2000 м; каждый пациент, помещенный в мешок, должен быть способен защитить свои наружные дыхательные пути и выровнять давление в среднем ухе;
— ацетазоламид (диакарб) 125–250 мг дважды в день в течение 3 суток;
— дексаметазон 8 мг перорально (лучше — внутримышечно), далее по 4 мг каждые 6 часов в течение суток;
— снижать температуру до 37 °C (парацетамол перорально, не более 4,0 в сутки);
— обеспечить в/в доступ, ввести инфузионные растворы болюсом, в дальнейшем объем инфузии нужно поддерживать на уровне 125 мл/ч с целью сохранения систолического АД выше 90 мм;
— при стабилизированном артериальном давлении — нифедипин 30 мг перорально дважды в день или нитроглицерин 1 таблетка под язык (через 20 минут, не более 3 раз);
— наложить венозные турникеты на бедра и плечи на 12 часов;
— внутривенно раствор эуфиллина 2,4% — 10 мл;
— дыхание через ткань, смоченную в этиловом спирте;
— тадалафил 10–20 мг дважды в день и силденафил 20 мг три раза в день — эффективны для предотвращения отека;
— в рандомизированном плацебо-контролируемом исследовании селективный β-агонист сальметерол (125 мг дважды в день) снижал частоту высотного отека легких;
— в стационарных условиях, когда сохранение сознания не играет роли, следует применить морфин для снижения давления в легочной артерии [1, 7].
N.В.! Не применять более 1 вазодилататора одновременно.
N.В.! Использование фуросемида в условиях высокогорья не рекомендуется, поскольку при сниженном атмосферном давлении он не уменьшает отек мозга при гипоксии.
Профилактика горной болезни
Общество «The Wilderness Medical Society» рекомендует альпинистам и горным туристам, которые путешествуют на высоте более 3000 м над уровнем моря, восходить не более чем на 300 м в день, с днем отдыха на каждые 1000 м.
Искусственное увеличение количества кислорода на 6 % в помещениях высокогорных метеостанций и обсерваторий.
Гипоксические палатки могут быть использованы для облегчения акклиматизации и предотвращения ОГБ, при условии, что достаточно продолжительные тренировки будут проводиться регулярно в течение соответствующего высоте восхождения количества недель.
Назначение аскорбиновой кислоты (500 мг), токоферола ацетата (200 мг) и липоевой кислоты (300 мг) перорально 2 раза в день за 3 недели до подъема в высокогорную зону и в течение 10 дней пребывания на высоте.
Адаптация организма к кислородной недостаточности представляет собой постепенно развивающийся процесс, способствующий повышению резистентности организма к гипоксии. Результатом адаптационного процесса является способность человека удовлетворительно выполнять свои обязанности при опасно низких концентрациях кислорода [10].
В первую очередь включаются механизмы, мобилизация которых приводит к стабилизации доставки в организм кислорода, что в значительной мере компенсирует его недостаток в среде обитания. К ним относят легочную гипервентиляцию, активацию сердечной деятельности, увеличение в крови числа эритроцитов, повышение сродства гемоглобина к кислороду.
Важная роль принадлежит процессам, снижающим негативное влияние гипоксемии, направленным на улучшение транспорта кислорода к головному мозгу, миокарду и другим жизненно важным органам. Их вовлечение в процесс адаптации подтверждается расширением артерий и прекапиллярных сфинктеров (мозг, сердце и т.д.), увеличением капиллярных сетей, повышением проницаемости клеточных мембран для газов крови, повышением способности клеток к утилизации кислорода, что особенно характерно для поперечнополосатой мускулатуры и связано с увеличением содержания в саркомерах миоглобина.
На более поздних этапах адаптации к гипоксии подключаются механизмы повышения способности клеток и тканей к утилизации кислорода из крови с одновременным увеличением производства АТФ. Последнее обеспечивается за счет усиления аффинитета конечного фермента дыхательной цепи цитохромоксидазы к кислороду, вызванного количественными и качественными изменениями в митохондриальном компартменте. На этом этапе развития событий также допускается возможность временного улучшения в электронно-транспортной цепи процессов сопряжения окисления и фосфорилирования.
Важным механизмом адаптации к гипоксии справедливо считают увеличение анаэробной составляющей в ресинтезе АТФ, обусловленное активацией гликолитических реакций [11].
Асфиксия в замкнутом или полузамкнутом пространстве
Нормобарическая экзогенная гипоксия — вид механической асфиксии, который развивается вследствие ограничения поступления в организм кислорода с воздухом при нормальном барометрическом давлении.
Асфиксия в замкнутом пространстве является редким вариантом гипоксического/гиперкапнического повреждения. Асфиксия в полузамкнутом пространстве возникает в производственных условиях в 62 % случаев, при деятельности по техническому обслуживанию — в 13 %, в лабораториях, медицинских учреждениях и транспорте — в 6 %, по неустановленным причинам — в 14 % случаев. Подвержены риску нормобарической экзогенной гипоксии работники горнодобывающей отрасли, экипажи подводных лодок, водолазы и др. Методы употребления наркотических и токсических веществ, которые получили широкое распространение в девяностые годы прошлого столетия, являются причиной критических состояний или смерти не менее 20 % наркоманов и токсикоманов [12].
Причины асфиксии в замкнутом пространстве:
— ненадлежащий присмотр за детьми: самозакрывание в холодильниках, произведенных до 80-х годов прошлого столетия (типа «Днепр», «Донбасс», «Кристалл» и другие, которые невозможно открыть изнутри), барабанах стиральных машин, сейфах, шкафах, сундуках, герметичной таре и т.п.;
— детские игры (по той же причине) «в космонавтов» с надеванием на голову пластикового мешка, который при развившейся гипоксии ребенок не может снять самостоятельно;
— наркомания и токсикомания: помещение головы в пластиковый мешок с действующим веществом;
— случайное (или умышленное) закрывание людей в морозильных камерах, автоклавах, промышленных миксерах, насосном отсеке (реакторе);
— сексуальные извращения: асфиксиофилия, скарфинг;
— неисправности аквалангов, противогазов;
— выход из строя устройств воздушного обеспечения подводных лодок, батискафов, в отсеках кораблей, в помещениях танкеров;
— нарушение регенерации воздуха и/или подачи кислородной смеси для дыхания в летательных и глубинных аппаратах, автономных костюмах (космонавтов, летчиков, водолазов, спасателей, пожарных);
— при неисправностях и выходе из строя медицинской дыхательной аппаратуры, барокамер;
— при несоблюдении методик искусственной вентиляции легких;
— обвалы и оползни на карьерах, в шахтах, в подземных коммуникациях;
— криминальные действия с целью убийства или пыток («игра в водолаза»): надевание на голову жертвы пластикового пакета или противогаза с перекрытым патрубком поступления отфильтрованного воздуха;
— асфиксия при погребении в лавине характеризуется дефицитом кислорода и гиперкапнией вследствие повторного вдыхания выдыхаемого воздуха [13];
— нелавинное снежное погребение (НЛСП), которое также называют снежной иммерсией нелавинной этиологии [2, 14].
Примеры объектов, где развивается асфиксия в полузамкнутом пространстве:
— бункеры, котлы, лифтовые шахты, смотровые колодцы (канализационные, ливневые, энергоснабжения и т.п.), цистерны, установки для сжигания, скрубберы (аппараты влажного пылеулавливания), канализационные коммуникации, трансформаторные своды, насосные станции, воздухонагреватели, шахты, подвалы, погреба;
— полузамкнутое пространство может быть образовано временными ограждениями (пластиковыми, брезентовыми покрытиями для защиты от природных факторов и/или консервации построек и сооружений);
— в помещениях во время пожара, когда кислород интенсивно расходуется, его недостаток может быть одним из факторов поражения, действие которого усиливается из-за образования токсичных продуктов сгорания;
— при обогреве помещения открытыми газовыми конфорками;
— углекислый газ может накапливаться в шахтах, колодцах, овощехранилищах, силосных и выгребных ямах, винных погребах с вытеснением кислорода [15];
— коррозия (ржавчина), ферментация или другие формы окисления поглощают кислород, что создает опасность в непроветриваемых помещениях;
— пребывание в атмосфере, загрязненной рудничным (шахтным) газом;
— пребывание вблизи азотных установок при массивном сбросе газа за короткое время, утечка из баллонов со сжатым азотом;
— экологическое удушье обычно возникает у людей, которые случайно попадают в обедненную кислородом зону.
Механизмы поражения при асфиксии в замкнутом/полузамкнутом пространстве характеризуются сочетанием гиперкапнии, гипоксии, гипоксемии.
Гипоксическая гипоксия развивается в тех случаях, когда общее барометрическое давление нормальное, но парциальное давление кислорода во вдыхаемом воздухе понижено. В этих случаях гипоксия может сочетаться с гиперкапнией. Умеренная гиперкапния оказывает благоприятный эффект (увеличение кровоснабжения мозга и сердца). Значительная гиперкапния сопровождается ацидозом, нарушением ионного равновесия, снижением насыщения артериальной крови кислородом [16].
Критерии гипоксической гипоксии:
— снижение рО2 во вдыхаемом воздухе;
— снижение рО2 в альвеолярном воздухе;
— снижение содержания и напряжения кислорода в артериальной крови;
— гипокапния, которая сменяется гиперкапнией;
— уменьшение общего воздушно-венозного градиента рО2.
Молниеносная форма асфиксии развивается при дыхании чистым азотом или инертными газами (гелий, аргон и др.). В таких случаях в течение 45–90 секунд наступает потеря сознания и смерть. По данным американской правительственной комиссии по химической безопасности и расследованию несчастных случаев, за период с 1992 по 2002 год в США было зафиксировано 80 смертей от удушья азотом на промышленных предприятиях, а также в медицинских и научных учреждениях. В 2015 году губернатор Оклахомы первым подписал билль, узаконивающий казнь осужденных в газовой камере с помощью газообразного азота [2, 16].
Углекислый газ (диоксид углерода, СО2) — в обычных условиях бесцветный газ, обладающий слегка кисловатым запахом и вкусом, хорошо растворим в воде, не горит. Этот газ слабо ядовит, является естественным стимулятором дыхательного центра. Удельный вес СО2 равен 1,53, т.е. он в полтора раза тяжелее воздуха, поэтому он может появиться не только в выработках, где произошел пожар, но и в выработках, расположенных ниже, а также по пути движения вентиляционной струи. Углекислый газ в шахте обычно образуется при гниении крепежного леса, при грибковом обсеменении штреков в результате медленного окисления угля, выделяется непосредственно из горных пород и угля. Второстепенным источником образования СО2 являются дыхание людей и взрывные работы [12].
Существуют местности на изломах земной коры, отличающиеся обильной растительностью. Размеры растений в таких местах значительно превышают таковые у обычных представителей флоры. Это связано с тем, что на дне этих не продуваемых ветром впадин накапливается углекислый газ, стимулирующий усиленный рост травы и кустарников. В «углекислотных», или «чертовых», местах можно наблюдать большое количество скелетов и трупов представителей местной фауны: буйная растительность привлекает мелких животных обилием пищи и укрытий, забегают туда и хищники, охотясь на них. Известны случаи гибели в таких местах людей. Чаще ими бывают пришлые люди, соблазнившиеся отдыхом в зеленом оазисе. Человек может достаточно долго находиться в таком месте без ущерба для здоровья, если уровень газа находится ниже его дыхательных путей, но стоит ему присесть или прилечь, и результат будет трагичным. Высокие концентрации углекислого газа стали причиной массовой гибели людей, которые жили возле вулканов. Озера Ниос и Киву образовались в кратерах, образованных «дремлющими» вулканами в Африке. Трещины и источники под кратерами питают озера и доставляют высокие концентрации углекислого газа, которые отравили целые деревни. Местные жители называют эти наземные облака углекислого газа без запаха mazuku, что означает «злой ветер». Дети чаще становятся жертвами, поскольку из-за низкого роста они дышат воздухом ближе к земле. В Италии существует Собачья пещера (Grotta del Cane) — небольшое карстовое образование в восточной части флегрейских полей рядом с Неаполем. Внутри пещеры находится фумарола, которая выделяет углекислый газ вулканического происхождения. Это известный аттракцион для туристов Гран-тура. Углекислый газ тяжелее воздуха, поэтому он скапливается в глубоких частях пещеры, при этом человек в вертикальном положении не испытывает никакого дискомфорта, а собака погибает.
За исключением тяжелых случаев, отравление углекислым газом обычно проходит без последствий, как только пострадавший начинает дышать нормальным атмосферным воздухом.
По действующим нормативам содержание СО2 в функционирующих выработках не должно превышать 0,5 %, в исходящей струе шахты — 0,75 %, при проведении и восстановлении выработок по завалу — 1 % [16].
Метан является инертным соединением из группы парафиновых углеводородов, может вызвать отравление только в очень высокой концентрации или под высоким барометрическим давлением (из-за малой растворимости метана в воде и крови). СН4 — газ без цвета, запаха и вкуса, слабо растворим в воде. Относительная плотность метана 0,554, т.е. почти в 2 раза меньше плотности воздуха, поэтому, выделяясь из угольного пласта и нередко из окружающих пород, при недостаточной вентиляции он скапливается в верхней части выработок.
Выявлено двухфазное действие метана на центральную нервную систему: после первоначального возбуждения наступает торможение. Вдыхание смеси метана и атмосферного воздуха (1 : 1) в течение 20–40 минут не приводило к гибели экспериментальных животных, у которых наблюдалось лишь повышение рН крови и снижение насыщения артериальной крови кислородом с 91,6 до 65,2 %. Накопление метана в воздухе до 25–30 %, соответствующее снижению содержания кислорода с 21 до 15–16 %, сопровождалось отчетливыми признаками кислородного голодания, при этом наблюдалось учащение пульса, увеличение объема дыхания, ослабление внимания, нарушение координации движений. При концентрации в атмосфере природного газа 80–90 % уже после 5–6 вдохов у человека наступала потеря сознания с исчезновением всех рефлексов.
Внезапные выбросы метана в угольных шахтах приводят к развитию острого кислородного голодания, которое характеризуется головной болью, головокружением, тошнотой, рвотой, общей слабостью, болями в области сердца. При легкой гипоксии, не сопровождающейся потерей сознания (или с кратковременной потерей), выявляются симптомы функциональных расстройств нервной системы по типу неврастении (80 % случаев), истерии (11 %), реактивного психоза (2,4 %). При гипоксии средней и тяжелой степени, когда потеря сознания продолжается от нескольких часов до суток и более, наблюдаются кровоизлияния в склеры глаз, симптомы органического поражения нервной системы с функциональной недостаточностью черепно-мозговых нервов, анизорефлексией, ослаблением или исчезновением брюшных рефлексов, снижением или повышением тонуса мышц, появлением патологических рефлексов. Вследствие развития гипоксии миокарда отмечаются признаки выраженного ослабления сердечной деятельности: глухие тоны сердца, тахикардия, гипотония, наблюдаются признаки гипоксии на ЭКГ. Большую опасность представляют тяжелые поражения нервной системы, обусловленные затяжным течением гипоксической комы, нарушением окислительно-восстановительных процессов [17].
Основные клинические признаки:
— тахипноэ, одышка;
— сердцебиение;
— быстрая потеря сознания, гипоксический отек головного мозга;
— кашель, отек легких;
— полнокровие и кровоизлияния в различные органы и ткани.
Согласно нормативным документам, предельно допустимое содержание метана в воздухе исходящей из шахты или крыла вентиляционной струи — 0,75 %; в струе, исходящей из участка очистной и подготовительной выработки, — до 1 %; в струе, поступающей в очистные выработки и к подготовительным забоям, — до 0,5 %. Концентрация местных скоплений метана в очистных и подготовительных выработках кратковременно не должна достигать 2 %.
Заполнение выработок метаном при внезапных выбросах угля и газа резко снижает содержание кислорода в рудничном воздухе и делает его непригодным для дыхания. Поэтому метан принято считать газом удушающим. Так, при наличии его в воздухе в концентрации 24 % дыхание заметно затрудняется, а при 43 % содержание кислорода доходит до 12 %. Вдыхание воздуха, содержащего 50–80 % метана при нормальном количестве кислорода, вызывает сильную головную боль и сонливость.
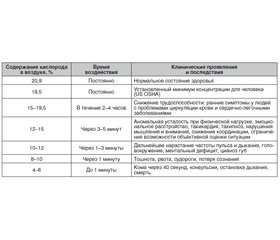
Минимально допустимая объемная доля кислорода в шахтном воздухе — 20 % [18].
Медицинская помощь на догоспитальном этапе:
— освобождение пострадавших из замкнутого/полузамкнутого пространства;
— вынос/вывоз пострадавших из очагов атмосферы с низким содержанием кислорода, очень большим содержанием азота, двуокиси углерода, метана и т.п.;
— при необходимости — проведение ИВЛ, интубация трахеи;
— при невозможности ГБО — ингаляция через лицевую маску 100% увлажненного кислорода в первый час, уменьшая концентрацию О2 в последующие часы на 20–30 % до достижения нормального атмосферного содержания;
— при устойчивой гипотензии (АД сист. ˂ 90 мм рт.ст.) — инфузия дофамина со скоростью 10–15 мкг/кг/
мин;
— противоотечная и дегидратационная терапия: инфузионная терапия ограничена до 400–600 мл (растворы глюкозы противопоказаны), дексаметазон или бетаметазон — до 12 мг в/в, фуросемид (при гипер- и нормотензии) 2–4 мл 1% раствора или торасемид 20 мг в/в;
— при возбуждении или судорожной готовности — диазепам (сибазон) 0,5% 2,0 мл в/в.
Квалифицированная медицинская помощь:
— При отсутствии адекватного спонтанного дыхания — продолжается ИВЛ в режимах, которые позволят поддерживать нормоксию и нормокапнию.
— При отсутствии восстановления сознания — проведение гипербарической оксигенации в режиме до 2,5 атм. в течение 90 мин, продолжительность компрессии и декомпрессии по 10–15 мин со скоростью 0,1 атм. в 1 минуту.
— Инфузионная терапия в рестриктивном режиме (25–30 % от суточной потребности).
— При повышении давления в легочной артерии (высоком центральном венозном давлении) назначают средства, уменьшающие венозный возврат к сердцу (только при отсутствии гипотензии): нитроглицерин, теофиллин (эуфиллин) 2,4% 3 мг/кг, спазмолитики, ганглиоблокаторы короткого действия.
— Большие дозы кортикостероидов (800–1000 мг гидрокортизона, или 12–24 мг дексаметазона, или 12–20 мг бетаметазона, или 150–180 мг преднизолона в сутки).
— Фуросемид (при гипер- и нормотензии) 4–8 мл 1% раствора или торасемид 4 мл 0,5% раствора внутривенно.
— При психомоторном возбуждении — препараты седативного действия диазепам (сибазон) 0,5% 2–4 мл (далее по 2 мл в/в до получения эффекта), натрия оксибутират 20% 10–20 мл в/в капельно в 0,9% растворе натрия хлорида.
— Раннее назначение гепарина (10 000 ЕД в сутки) или эноксапарина 0,4 мл п/к и дезагрегантов (пенто-ксифиллин 5–10 мл 2% раствора в/в ежедневно) [1, 19].
— Введение антигипоксантов: мельдоний (вазопро, милдронат) — 5,0 мл в/в, тиотриазолин — 2–4 мл в/в, аскорбиновая кислота — 1–3 мл 5% раствора для внутривенного капельного введения; разовую дозу растворяют в 50–100 мл 0,9% раствора натрия хлорида и вводят путем медленной инфузии со скоростью 30–40 капель в 1 минуту [11].
— Дезапур в дозе 10 мг/кг и мексидол в дозе
100 мг/кг показали выраженную антигипоксическую активность при гиперкапнической гипоксии — в 2,35 и 2,29 раза соответственно.
— Внутрижелудочная и внутрикишечная оксигенация.
— Лечение постгипоксической/постаноксической энцефалопатии: цитиколин 2000 мг на 200 мл изотонического солевого раствора в/в капельно медленно (до 20 капель в 1 минуту) в течение 24 часов; холина альфосцерат по 1000 мг в первые 14–20 дней после эпизода в/в капельно 2–3 раза в сутки; амантадина сульфат (ПК-Мерц) по 200 мг 2 раза в сутки в/в капельно в течение 5 суток (скорость введения одного флакона — не менее 180 минут) [1, 20].
Осложнения:
— Коматозные состояния (в зависимости от степени угнетения функций мозга и уровня регуляции сохранившихся функций):
– состояние декортикации, подкорковая кома;
– переднестволовая (диэнцефально-мезенце-фальная), или «гиперактивная», кома;
– заднестволовая, или «вялая», кома;
– терминальная (запредельная) кома.
— Состояния частичного нарушения сознания:
– сомноленция;
– оглушение;
– сопор.
— Синдромы диффузного органического поражения:
– тяжелая постгипоксическая энцефалопатия (с мнестическими, зрительными, мозжечковыми расстройствами);
– умеренно выраженная постгипоксическая энцефалопатия;
– астенические состояния (постгипоксическая астения с явлениями гипо- и гиперстении).
Профилактика:
— надлежащий присмотр за детьми и лицами с ограниченными возможностями;
— соблюдение нормативов и техники безопасности при работе на промышленных объектах, транспорте, в бытовых условиях, при занятии экстремальными видами спорта и развлечениях;
— никогда не оставаться в одиночестве в экстремальных условиях;
— при невозможности покинуть замкнутое помещение рассыпать по полу известь (при ее наличии);
— использовать лавинный airbag — единственный вид средств лавинной безопасности, препятствующий погребению [13];
— при попадании под лавину использовать устройство обеспечения искусственного воздушного кармана (AAPD), при этом выдыхаемый воздух отводится в пространство позади пострадавшего [21].
Конфликт интересов. Авторы заявляют об отсутствии какого-либо конфликта интересов и собственной финансовой заинтересованности при подготовке данной статьи.
Получено/Received 09.02.2021
Рецензировано/Revised 18.02.2021
Принято в печать/Accepted 22.02.2021

/23.jpg)
/24.jpg)