Резюме
Актуальність. Отруєння наркотичними та психотропними речовинами — одна з основних причин надходження пацієнтів до відділень невідкладної допомоги в більшості країн світу. Метою даного дослідження було обрано вивчення сучасної структури токсичних синдромів у пацієнтів із гострими отруєннями та аналіз існуючих підходів до діагностики отруєнь наркотиками і психотропними речовинами на основі синдромного підходу. Матеріали та методи. Досліджені медичні дані 2978 пацієнтів із діагнозом «гостре наркотичне отруєння» (МКХ-10: Т40.0–Т40.3) за період 2016–2020 рр. Лабораторні дослідження здійснено в Київському токсикологічному центрі (імунохроматографічний аналіз, експрес-тестування) та в бюро судово-медичних експертиз (хроматомасспектрометрія, прилад Aligent 6850/5973N, колонка HP-5MS). Використана програма Statistica 12.6 (Windows 10/7). Результати. За даними Центру психічного здоров’я та моніторингу наркотиків та алкоголю Міністерства охорони здоров’я України, у 2018 році найбільш поширеними речовинами, що викликають зловживання, визначені: алкоголь — 14,6 %, коноплі — 2,8 %, опіоїди — 2,1 %, заспокійливі препарати — 1,1 %, розчинники — 0,9 %, стимулятори амфетамінового типу — 0,2 %, кокаїн — 0,1 % та галюциногени — 0,1 %. Спектр речовин, що протягом 2016–2020 рр. обумовив тяжкі отруєння в дорослих, представлений: етанолом — 29,2 %, опіоїдами — 42,3 %, канабіноїдами — 8,4 %, седативними і снодійними засобами — 9,5 %, кокаїном та стимуляторами, включаючи кофеїн — 7,4 %, галюциногени — 5,5 %, розчинники — 2,1 %. Діагностовані такі токсидроми: седативний — у 46,3 % від усіх пацієнтів, опіоїдний — у 37,6 %, симпатоміметичний — у 17,7 %, антихолінергічний — у 9,5 %, серотоніновий — у 0,4 % і синдром невідповідної секреції антидіуретичного гормона — у 0,2 % пацієнтів. За період дослідження кількість комбінованих отруєнь збільшилась у 1,8 раза (із 20,5 до 37,1 %), а серед комбінацій наркотичних та психотропних речовин найбільш поширені такі: метадон + етанол, метадон + бензодіазепіни, метадон + амфетамін, опіоїди + кокаїн + етанол, опіоїди + марихуана, а також інші комбінації за участю метамфетаміну, галюциногенів, знеболюючих засобів. Висновки. Ідентифікація токсидрому є важливою з позиції діагностики та лікування гострого отруєння. Багатьма дослідниками зазначається, що її важливість перевищує значення експрес-тестів на визначення отруйної речовини, а життєві показники пацієнта та уважний огляд є найкращими підказками для обрання тактики лікування.
Background. Poisoning by addictive and psychotropic substances is one of the main reasons for the admission of patients to emergency departments in most countries of the world. The purpose of this study was to investigate the current structure of toxic syndromes in patients with acute poisoning and to analyze existing approaches to the diagnosis of addictive and psychotropic substance poisoning based on the syndromic approach. Materials and methods. Medical data of 2987 patients treated with the diagnosis: “Acute drug poisoning” (ICD-10: T40.0-T40.3) in the Kyiv Toxicological Center were studied. Laboratory studies of addictive and psychotropic substances in the biological environment were performed using immunochromatographic analysis (rapid tests) and chromate-mass spectrometry (device Aligent 6850/5973N, column HP-5MS). Statistical analysis was performed using the program Statistica 12.6 (Windows 10/7). Results. According to the Center for Mental Health and Monitoring of Drugs and Alcohol of the Ministry of Health of Ukraine in 2018, the most common substances that result in abuse were: alcohol — 14.6 %, cannabis — 2.8 %, opioids — 2.1 %, sedative agents — 1.1 %, solvents — 0.9 %, amphetamine-type stimulants — 0.2 %, cocaine — 0.1 %, and hallucinogens — 0.1 %. The range of substances that caused severe poisoning in adults in 2016–2020 represented by: ethanol — 29.2 %, opioids — 42.3 %, cannabinoids — 8.4 %, sedative agents and hypnotics — 9.5 %, cocaine, and stimulants, inclu-ding caffeine — 7.4 %, hallucinogens — 5.5 %, solvents — 2.1 %. The following toxidromes were diagnosed: sedative in 46.3 % of patients, opioid — 37.6 %, sympathomimetic — 17.7 %, anticholinergic — 9.5 %, serotonin — 0.4 %, and syndrome of inappropriate diuretic hormone secretion (SIADH) — 0.2 %. During the study period, the number of combined poisonings increased 1.8 times (from 20.5 to 37.1 %), and among the combinations of addictive and psychotropic substances, the most common are methadone + ethanol, methadone + benzodiazepines, methadone + amphetamine, opioids + cocaine + ethanol, opioids + cannabis, as well as other combinations involving methamphetamine, hallucinogens, analgesics. Clinical diagnosis of combined poisonings is difficult, miosis may be absent in tramadol and meperidine poisoning, in cases of combined use of opioids and stimulants, or extremely severe cases, when the patient shows signs of deep post-hypoxic encephalopathy. Modern synthetic opioids (fentanyl and buprenorphine analogues) significantly outweigh the toxic effects of heroin, so there is a fairly common approach to using higher initial doses of naloxone in the treatment of such overdoses. However, approaches to the use of naloxone differ in various scientific sources. The practical experience in the Kyiv Toxicological Center proves that treatment can be started with standard doses of naloxone and quickly increased in the absence of side effects (agitation, convulsions, pulmonary edema). Given the fact that modern test systems are aimed at finding a small range of narcotic and psychotropic substances and do not determine their concentration, considerable attention should be paid to clinical diagnosis based on the definition of pathological symptoms and syndromes. Since the main target for narcotic and psychotropic substances is the nervous system, the identification of biomarkers of its dysfunction at different levels is key in the diagnosis of poisoning. Based on certain biomarkers, an understanding of the existing toxic syndrome (toxidrome) is formed. Today, opioids play a key role in morbidity and mortality from drug poisoning in Ukraine. A threatening trend in recent years is the increase in the proportion of combined poisonings by opioids and other substances, which complicates the determination of the toxidrome. It is important to note that the “fashion” for the use of combinations of narcotic drugs and psychotropic substances among drug users is constantly changing, so doctors try to regularly update information on available drugs and psychotropic substances in the region, which are popular among consumers and characteristic manifestations of poisoning. The universal approach ABCDE should be used in cases where there are no specific tests for toxic substances, and because more than a third of positive tests show the presence of two or more xenobiotics. Conclusions. Identification of toxidrome is important from the standpoint of diagnosis and treatment of acute poisoning. Many researchers note that its importance exceeds the value of rapid tests to determine the toxic substance, and the patient’s vital signs and careful examination are the best clues for choosing treatment tactics. In cases of combined poisoning with drugs or psychotropic substances, or in situations where it is not possible to conduct rapid testing of the patient’s urine for toxic substances, it is necessary to approach the use of antidotes (naloxone) with caution. It is important to remember that the object of medical intervention in any poisoning is the patient, not the toxin or the results of laboratory tests, which do not always correctly indicate the poison. Pharmacological interventions in the treatment of a patient with acute addictive or psychotropic substance poisoning should be aimed at correcting the underlying pathological syndrome (if possible), taking into account not to exacerbate its manifestations, but rather to minimize its severity and duration.
Вступ
Отруєння — це, мабуть, одна з основних причин надходження пацієнтів до відділень невідкладної допомоги та реанімації в більшості країн світу. Фундаментальні дослідження особливостей токсичної дії ксенобіотиків були покладені в основу численних підручників та керівництв, що протягом багатьох десятиліть слугували клінічним токсикологам основою для прийняття рішень під час діагностики та лікування гострих отруєнь [1–3].
Однак після 2000-х років відбулися радикальні зміни в епідеміології наркотиків, що знайшло відображення в так званій «кризі передозування опіоїдів у США» та експонентному зростанні числа нових синтетичних препаратів, що, за даними Європейського моніторингового центру з наркотиків та наркотичної залежності (European Monitoring Centre for Drugs and Drug Addiction — EMCDDA), офіційно отримали назву «нові психоактивні речовини». Одночасно досягнутий великий прогрес у галузі хіміко-аналітичного скринінгу та експрес-методів хімічного аналізу, що надало можливості лікарям, які відповідають за пацієнта з отруєнням, швидко отримувати точний діагноз.
Сьогодні провідними токсикологічними школами США та країн Європейського Союзу переглядаються рекомендації з клінічної практики щодо гострих отруєнь наркотичними та психотропними речовинами (НПР) із метою визначення тих, що можуть бути покладені в основу нових діагностичних підходів з оцінки пацієнта та протоколів лікування. Пошук нових підходів знаходить відображення в сучасній науковій літературі [4–8].
Метою даного дослідження були вивчення та узагальнення сучасних підходів до діагностики гострих отруєнь наркотичними і психотропними речовинами з огляду на існуючі рекомендації з клінічної оцінки пацієнтів на основі синдромного підходу.
Матеріали та методи
Досліджено медичні дані 2978 пацієнтів, пролікованих із діагнозом «гостре наркотичне отруєння» (МКХ-10: Т40.0–Т40.3) у токсикологічному центрі Київської міської клінічної лікарні швидкої медичної допомоги (КМКЛШМД) за 2016–2020 рр.; дані звітів токсикологічної лабораторії та матеріалів. Хіміко-аналітичні дослідження на вміст наркотичних і психотропних речовин у біологічному середовищі пацієнтів здійснено методом імунохроматографічного аналізу і хроматомасспектрометрії (прилад Aligent 6850/5973N, колонка HP-5MS). Статистичний аналіз проведено за допомогою програми Statistica 12.6 (Windows 10/7).
Огляд наукових публікацій виконаний із використанням реферативних баз даних наукових бібліотек PubMed, Medline, видавництв Elsevier, PubMed Central, BMJ Group та охоплює період із 1 січня 2016 року по 30 січня 2021 року. Використані методи системного, порівняльного і контент-аналізу.
Дане дослідження є фрагментом науково-дослідної роботи «Наукове обґрунтування безпечності для здоров’я людини пестицидів та агрохімікатів, нових технологій, речовин, матеріалів, виробів, об’єктів довкілля, харчових продуктів та продовольчої сировини; розробка відповідних медичних критеріїв і показників (санітарних та епідеміологічних); санітарно-хімічна, токсиколого-гігієнічна оцінка, регламентація, нормування» (державний реєстраційний номер 0112U001133) на тему: «Встановити причинно-наслідкові зв’язки при формуванні сучасних побутових токсикозів та обґрунтувати модифікацію технологій штучної детоксикації організму при соціально значущих отруєннях хімічними речовинами та їх мікстами».
Дослідження виконані відповідно до Гельсінської декларації Всесвітньої медичної асоціації «Етичні принципи медичних досліджень за участю людини у якості об’єкта дослідження» (1964 p.) та схвалено місцевим комітетом з етики.
Результати та їх обговорення
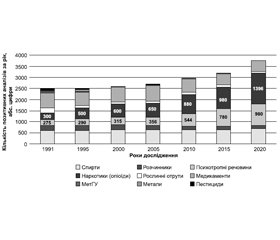
За даними останнього дослідження ДУ «Центр психічного здоров’я та моніторингу наркотиків та алкоголю Міністерства охорони здоров’я України», у 2018 році найбільш поширеним речовинами, що стають причиною зловживань, були такі: алкоголь — 14,6 %, коноплі — 2,8 %, опіоїди — 2,1 %, заспокійливі препарати — 1,1 %, розчинники — 0,9 %, стимулятори амфетамінового типу — 0,2 %, кокаїн — 0,1 % та галюциногени — 0,1 % [9]. Багаторічні спостереження доводять, що НПР стабільно займають перші сходинки в структурі токсикантів, поступово збільшуючи свої позиції (рис. 1).
/59.jpg)
На початок 2020 року гострі отруєння наркотичними та психотропними речовинами були обумовлені: етанолом — 29,2 %, опіоїдами — 42,3 %, канабіноїдами — 8,4 %, седативними і снодійними засобами — 9,5 %, кокаїном та стимуляторами, включаючи кофеїн — 7,4 %, галюциногени — 5,5 %, легкі розчинники — 2,1 %. За період 2016–2020 рр. кількість комбінованих отруєнь збільшилась у 1,8 раза (з 20,5 до 37,1 %). Серед речовин, що вживаються одночасно, переважають: метадон + етанол, метадон + амфетамін, метадон + бензодіазепіни, опіоїди + кокаїн + етанол, опіоїди + марихуана, а також комбінації за участю метамфетаміну, галюциногенів, знеболюючих засобів. Спектр НПР щороку розширюється і, за даними досліджень, проведених у 2020 році, перевищує 20 позицій (рис. 2).
/60.jpg)
Сьогодні швидке тестування сечі пацієнтів є найкращим методом експрес-діагностики НПР в умовах відділення інтенсивної терапії. Чутливість сучасних тест-систем дозволяє з високою точністю ідентифікувати ксенобіотик та його кількість у певному діапазоні чутливості. Зручними є касетні набори, що дозволяють одночасно виявляти декілька ксенобіотиків. На жаль, залучення масспектрометрії вимагає 6–8 годин для здійснення дослідження, однак це важливо для підтвердження діагнозу отруєння, особливо в тяжких або смертельних випадках. Ураховуючи той факт, що сучасні тест-системи спрямовані на пошук невеликого спектра НПР та не визначають їх концентрацію, значна увага повинна приділятися клінічній діагностиці на основі визначення патологічних симптомів та синдромів. За період дослідження 2016–2020 рр. були виявлені такі синдроми: седативний — 46,3 %, опіоїдний — 37,6 %, симпатоміметичний — 17,7 %, антихолінергічний — 9,5 %, серотоніновий — 0,4 % і синдром невідповідної секреції антидіуретичного гормона (SIADH) — 0,2 %. Оскільки для НПР основною мішенню є нервова система, визначення біомаркерів порушення її функції на різних рівнях є ключовим у діагностиці отруєння. На основі визначених біомаркерів складається розуміння про наявний токсичний синдром (токсидром). На підставі характеру загального впливу на центральну нервову систему (ЦНС) НПР розподіляють на депресанти, стимулятори та препарати зі змінною дією (табл. 1).
Серед депресантів ключову роль у показниках захворюваності і смертності від наркотичних отруєнь в Україні відіграють опіоїди. З урахуванням кількості отруєнь опіоїдами, що спостерігається щороку, масштаб їх використання в Україні, включаючи їх ін’єкційне вживання, значно вищий, ніж зазначається в офіційних звітах державних відомств і служб. Сьогодні швидкість поширення нових синтетичних опіоїдів перевищує ресурси профілактичної медицини та державних служб, що контролюють їх незаконний обіг. Динаміка збільшення чисельності отруєнь опіоїдами говорить про необхідність постійної готовності лікарів екстреної медичної допомоги до зустрічі з такими пацієнтами. Усі опіоїди здатні викликати депресію дихання різного ступеня, що спричиняє дихальну недостатність II типу та є найбільш небезпечним порушенням для життя пацієнта. Однак деякі представники групи опіоїдів (наприклад, трамадол та меперидин) також можуть викликати загрозливі порушення серцевого ритму внаслідок специфічної дії на іонні канали. Тяжкість і тривалість токсидрому при отруєннях опіоїдами значною мірою залежить від конкретного хімічного агента. Наприклад, потужні агоністи з тривалим періодом напіввиведення (наприклад, метадон) спричиняють глибшу та тривалішу депресію дихання, ніж пропоксифен. Навмисні отруєння опіоїдами майже не зустрічаються в клінічній практиці, окрім випадків застосування їх при кримінальних отруєннях. Найчастіше ненавмисне отруєння опіоїдами спостерігається в споживачів наркотиків, що неадекватно оцінюють обрану дозу (передозування). Іншим поширеним контингентом є пацієнти, які нещодавно пройшли детоксикацію або перебували у в’язниці і встигли втратити набуту толерантність. Але найчастіше виникають тяжкі отруєння, що пов’язані із високою токсичністю придбаного наркотика, що містить різноманітні домішки (табл. 2).
/61.jpg)
Отруєння опіоїдами — це клінічний діагноз, тому не слід затримувати надання допомоги, чекаючи лабораторного підтвердження наявності токсиканта в біологічному середовищі пацієнта. Загальний стан пацієнта зазвичай є типовим: спостерігаються ознаки центральної депресивної дії; зменшення частоти дихання (< 12/хв) та дихального об’єму; послаблення звуків перистальтики кишечника; міоз; бліді та холодні кінцівки. Серед даних ознак зниження частоти дихання та міоз є найкращими біомаркерами та вказують на необхідність розпочати негайне лікування. Однак міоз може бути відсутнім при отруєнні трамадолом і меперидином, у разі спільного прийому опіоїдів і стимуляторів або у вкрай тяжких випадках, коли в пацієнта проявляються ознаки глибокої постгіпоксичної енцефалопатії. Сучасні синтетичні опіоїди (аналоги фентанілу та бупренорфіну) за силою центральної дії значно перевищують токсичні ефекти героїну, тому існує досить поширений підхід використання більш високих початкових доз налоксону при лікуванні таких передозувань.
Однак у різних наукових джерелах підходи до застосування налоксону різняться. Практичний досвід Київського токсикологічного центру доводить, що лікування можна розпочати зі стандартних доз налоксону і швидко їх збільшувати за відсутності небажаних ефектів (збудження, судоми, набряк легень).
Значно ускладнюють клінічну діагностику отруєння стимулятори, які достатньо часто використовуються споживачами НПР одночасно з опіоїдами. Ключовими ефектами кокаїну, амфетаміну, мефедрону, МДМА та метилфенідату є їх здатність збільшувати вивільнення катехоламінів та серотоніну, хоча і за різними механізмами дії. Крім того, MДMA має глибоке значення в розвитку серотонінергічних ефектів, що відповідають за розвиток серотонінового синдрому і синдрому невідповідної секреції антидіуретичного гормона (Syndrome of Inappropriate Secretion of Antidiuretic Hormone — SIADH). Аналогічним чином кокаїн має властивості блокування натрієвих каналів, що обумовлює високий ризик розвитку кардіо- та нейротоксичних ефектів. Сьогодні поширеним є одночасне споживання кокаїну та етанолу, що має синергетичний ефект завдяки утворенню сполуки кока-етилену, що є більш потужною, тривалою і кардіотоксичною, ніж сам кокаїн. За даними токсикологічного скринінгу, найбільш поширеними останнім часом є отруєння НПР внаслідок прийому комбінацій таких речовин: етанолу, метадону, бензодіазепінів, кокаїну, амфетаміну, марихуани, метамфетаміну, галюциногенів. У табл. 3 наведені найбільш поширені токсидроми, що виникають внаслідок вживання НПР, з огляду на ураження нервової системи.
/62.jpg)
Важливо зазначити, що мода на вживання комбінацій НПР серед споживачів наркотиків постійно змінюється, тому лікарі намагаються регулярно оновлювати інформацію про наявні в регіоні наркотичні та психотропні речовини, що популярні серед споживачів, та характерні прояви отруєння.
Обговорення результатів дослідження
Клінічна діагностика гострих отруєнь значною мірою відрізняється від діагностики внутрішніх, інфекційних хвороб та травм. Насамперед клінічна діагностика гострих отруєнь хімічної етіології спрямована на виявлення симптомів токсичного впливу окремого ксенобіотика або групи ксенобіотиків, близьких за фізико-хімічними властивостями та вибірковою токсичністю.
В більшості випадків гострих отруєнь під час збору токсикологічного анамнезу, дослідження клінічних проявів отруєння та місця пригоди з великою долею імовірності можна визначити токсикант або групу, до якої він належить. Такі ознаки характерні для отруєнь етанолом, наркотиками, снодійними засобами тощо. У сучасній практиці особливої уваги потребують випадки отруєнь новими наркотичними та психотропними речовинами, до яких належать синтетичні опіоїди, амфетамін, метамфетамін, кокаїн, синтетична марихуана (спайс), що нерідко комбінуються з транквілізаторами, снодійними, знеболюючими, антидепресантами та етанолом.
У будь-яких випадках медична допомога розпочинається з підтримки ключових життєвих функцій пацієнта, що пропонується блок-схемою «Оцінка стану пацієнта з підозрою на отруєння наркотичними та психотропними речовинами» (блок-схема).
Первинні висновки, що робить лікар екстреної медичної допомоги на місті виклику, мають важливе значення для своє-часного формування токсикологічного діагнозу, що в умовах лікарні знаходить підтвердження на підставі результатів лабораторної ідентифікації токсиканта і, в разі смерті постраждалих, судово-хімічної та патогістологічної експертизи.
З метою прискорення процесу прийняття рішення щодо причин отруєння та виду токсиканта, особливо на догоспітальному етапі, широко використовується посиндромний підхід.
Оскільки більше третини позитивних тестів демонструють наявність двох або більше ксенобіотиків, або в разі, коли відсутні специфічні тести на визначення токсичної речовини, слід застосовувати підхід ABCDE:
— А — захист дихальних шляхів із ранньою інтубацією трахеї — бажано здійснювати з використанням недеполяризуючих міорелаксантів з огляду на високий ризик рабдоміолізу;
— B — підтримка дихання — передбачає здебільшого інвазивну штучну вентиляцію, нерідко у високочастотному режимі, що дозволяє швидко усунути респіраторний ацидоз;
— С — підтримка циркуляції починається з оцінки артеріального тиску, частоти серцевих скорочень, аналізу електрокардіограми з особливою увагою на параметри інтервалу QRS, зокрема на розширення та продовження інтервалу QT, що потребує негайних заходів;
— D — неврологічна оцінка та стабілізація. У цьому контексті антидот — налоксону гідрохлорид (налоксон) повинен застосовуватися емпірично в пацієнтів із комою. При судомах препаратом вибору є діазепам, застосування фенітоїну при токсичній комі (особливо невідомого генезу) слід уникати, а пропофол може використовуватися як засіб другої лінії;
— Е — передбачає швидке усунення отруйної речовини, найчастіше санацією шлунково-кишкового тракту, у специфічних випадках — методом гемодіалізу й ультрафільтрації, карбогемоперфузії, імуносорбції та ін.
Гіпертермія, що часто пов’язана з передозуванням стимуляторів, вкрай небезпечна і потребує заходів негайного охолодження, седації та регідратації.
Переохолодження, що найчастіше пов’язане з дією опіоїдів, потребує введення налоксону, зігрівання, інтубації трахеї і тільки після цього — введення шлункового зонда та проведення промивання шлунка (із контролем температури розчину, що готується для промивання). Гіпотермія особливо характерна при комбінованих отруєннях опіоїдами та етанолом.
Висновки
Визначення токсидрому є важливим із позиції діагностики та лікування гострого отруєння. Багатьма дослідниками зазначається, що його важливість перевищує значення експрес-тестів на визначення отруйної речовини, а життєві показники пацієнта та уважний огляд є найкращими підказками для обрання тактики лікування.
У разі комбінованих отруєнь наркотиками чи психотропними речовинами або в ситуаціях, коли немає можливості провести експрес-тестування сечі пацієнта на вміст отруйних речовин, необхідно з обережністю підходити до застосування антидотів (налоксону).
Важливо пам’ятати, що об’єктом медичного втручання при будь-яких отруєннях є пацієнт, а не токсин або результати лабораторних досліджень, які не завжди вірно вказують на отруту.
Фармакологічні втручання під час лікування пацієнта з гострим отруєнням наркотиками чи психотропними речовинами повинні бути спрямовані на корекцію основного патологічного синдрому, коли це можливо, з урахуванням того, щоб не загострювати його прояви, а навпаки, мінімізувати його тяжкість та тривалість.
Конфлікт інтересів. Автор заявляє про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Отримано/Received 31.01.2021
Рецензовано/Revised 16.02.2021
Прийнято до друку/Accepted 24.02.2021

/59.jpg)
/60.jpg)
/61.jpg)
/62.jpg)
/63.jpg)