Журнал «Медицина неотложных состояний» Том 19, №8, 2023
Вернуться к номеру
Аналіз біомаркерів стресу в періопераційному періоді при хірургічному лікуванні гриж черевної стінки
Авторы: Ушневич Ж.О. (1), Матолінець Н.В. (2)
(1) - КНП ЛОР «Львівська обласна клінічна лікарня», м. Львів, Україна
(2) - Львівський національний медичний університет імені Данила Галицького, м. Львів, Україна
Рубрики: Медицина неотложных состояний
Разделы: Клинические исследования
Версия для печати
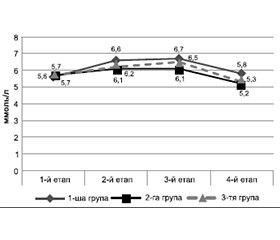
Актуальність. Біль погіршує якість життя пацієнта після операції і, спричиняючи значний стрес, впливає на тривалість життя. Для об’єктивної оцінки стресу застосовують багато біомаркерів (альбумін, гемоглобін, рівень глюкози, С-реактивний білок), але до кінця не вивчені рівні цих маркерів залежно від типу знеболювання і значення цих показників у прогнозуванні перебігу післяопераційного періоду. Мета: провести порівняльний аналіз біомаркерів стресу в пацієнтів, яким проводять операції з приводу гриж черевної стінки, залежно від виду періопераційного знеболювання. Матеріали та методи. У дослідженні взяли участь 63 пацієнти, яким проводили хірургічне лікування гриж черевної стінки. Їх розподілили на 3 групи за методом анестезії (загальна, нейроакcіальна і регіонарні блокади). На різних етапах періопераційного періоду вивчали динаміку біомаркерів стресу: кортизолу й глюкози крові. Результати. Перед операцією у хворих 1, 2 і 3-ї груп дослідження рівень глюкози крові вірогідно не відрізнявся. У травматичний період хірургічного лікування реєструвався розвиток стрес-індукованої гіперглікемії, рівень якої не залежав від виду проведеного знеболювання, а через 24 години після операції рівень глікемії вірогідно знизився до норми. У пацієнтів 1-ї групи реєструвалося значне підвищення кортизолу. При цьому в пацієнтів 2-ї і 3-ї груп дослідження, навпаки, рівень кортизолу крові знизився. Через 24 години рівень кортизолу крові знизився до значень норми, при цьому у хворих усіх груп значення кортизолу крові було нижчим від його передопераційного рівня. Висновки. Незалежно від виду анестезіологічного забезпечення в пацієнтів 1, 2 і 3-ї груп під час хірургічного лікування гриж черевної стінки реєстрували підвищення рівня глюкози крові. У пацієнтів, яким проводились регіонарні блокади черевної стінки, рівень біомаркерів стресу був нижчим після операції та через 24 години після операції порівняно із загальною анестезією.
Background. Pain impairs the patient’s quality of life after surgery and, causing a significant stress, affects life expectancy. Many biomarkers (albumin, hemoglobin, glucose level, C-reactive protein) are used to objectively assess stress, but their levels depending on the type of analgesia and their role in predicting the course of the postoperative period have not been fully studied. Aim: to conduct a comparative analysis of biomarkers of stress in patients undergoing surgery for abdominal wall hernias depending on the type of perioperative analgesia. Materials and methods. Sixty-three patients who underwent surgical treatment for abdominal wall hernias took part in the study. They were divided into 3 groups according to the method of anesthesia (general, neuraxial and regional blockades). At different stages of the perioperative period, the dynamics of stress biomarkers such as cortisol and blood glucose was studied. Results. Before the operation, the blood glucose level did not differ significantly in three groups. During the traumatic period of surgical treatment, stress-induced hyperglycemia developed, its level did not depend on the type of anesthesia performed, and 24 hours after the operation, the level of glycemia significantly decreased to normal one. A significant increase in cortisol was registered in group 1. At the same time, on the contrary, the blood cortisol level decreased in patients of groups 2 and 3. After 24 hours, the blood cortisol level decreased to normal values, and in all groups, it was lower than that before surgery. Conclusions. Regardless of the type of anesthetic management, an increase in blood glucose levels was recorded in patients of all three groups during surgical treatment for abdominal wall hernias. Patients undergoing regional abdominal wall blocks had lower levels of stress biomarkers after surgery and 24 hours postoperatively compared to general anesthesia.
періопераційне знеболювання; грижі черевної стінки; маркери стресу
perioperative anesthesia; abdominal wall hernias; stress biomarkers
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- Joshi G.P., Van de Velde M., Kehlet H.; PROSPECT Working Group Collaborators. Development of evidence-based recommendations for procedure-specific pain management: PROSPECT methodology. Anaesthesia. 2019 Oct. 74(10). 1298-1304. doi: 10.1111/anae.14776. Epub 2019 Jul 11. PMID: 31292953; PMCID: PMC6916581.
- White P.F., Kehlet H., Neal J.M., Schricker T., Carr D.B., Carli F.; Fast-Track Surgery Study Group. The role of the anesthesiologist in fast-track surgery: from multimodal analgesia to perioperative medical care. Anesth. Analg. 2007 Jun. 104(6). 1380-96, table of contents. doi: 10.1213/01.ane.0000263034.96885.e1. PMID: 17513630.
- Ekeloef S., Godthaab C., Schou-Pedersen A.M.V., Lykkesfeldt J., Gögenur I. Peri-operative endothelial dysfunction in patients undergoing minor abdominal surgery: An observational study. Eur. J. Anaesthesiol. 2019 Feb. 36(2). 130-134. doi: 10.1097/EJA.0000000000000935. PMID: 30543557.
- Callahan L.A., Supinski G.S. Hyperglycemia-induced diaphragm weakness is mediated by oxidative stress. Crit. Care. 2014 May 3. 18(3). R88. doi: 10.1186/cc13855. PMID: 24886999; PMCID: PMC4056378.
- Lehrke M., Broedl U.C., Biller-Friedmann I.M., Vogeser M., Henschel V., Nassau K. et al. Serum concentrations of cortisol, interleukin 6, leptin and adiponectin predict stress induced insulin resistance in acute inflammatory reactions. Crit. Care. 2008. 12(6). R157. doi: 10.1186/cc7152. Epub 2008 Dec 17. PMID: 19087258; PMCID: PMC2646322.
- Boonen E., Van den Berghe G. Cortisol metabolism in critical illness: implications for clinical care. Curr. Opin. Endocrinol. Diabetes Obes. 2014 Jun. 21(3). 185-92. doi: 10.1097/MED.0000000000000066. PMID: 24722172.
- Chen Y., Yang X., Meng K., Zeng Z., Ma B., Liu X. et al. Stress-induced hyperglycemia after hip fracture and the increased risk of acute myocardial infarction in nondiabetic patients. Diabetes Care. 2013 Oct. 36(10). 3328-32. doi: 10.2337/dc13-0119. Epub 2013 Jul 11. PMID: 23846813; PMCID: PMC3781495.
- Lepper P.M., Ott S., Nüesch E., von Eynatten M., Schumann C., Pletz M.W. et al.; German Community Acquired Pneumonia Competence Network. Serum glucose levels for predicting death in patients admitted to hospital for community acquired pneumonia: prospective cohort study. BMJ. 2012 May 28. 344. e3397. doi: 10.1136/bmj.e3397. PMID: 22645184; PMCID: PMC3362658.
- van den Berghe G., Wouters P., Weekers F., Verwaest C., Bruyninckx F., Schetz M. et al. Intensive insulin therapy in critically ill patients. N. Engl. J. Med. 2001 Nov 8. 345(19). 1359-67. doi: 10.1056/NEJMoa011300. PMID: 11794168.
- Umpierrez G.E., Isaacs S.D., Bazargan N., You X., Tha-ler L.M., Kitabchi A.E. Hyperglycemia: an independent marker of in-hospital mortality in patients with undiagnosed diabetes. J. Clin. Endocrinol. Metab. 2002 Mar. 87(3). 978-82. doi: 10.1210/jcem.87.3.8341. PMID: 11889147.
- Greisen J., Juhl C.B., Grøfte T., Vilstrup H., Jensen T.S., Schmitz O. Acute pain induces insulin resistance in humans. Anesthesiology. 2001 Sep. 95(3). 578-84. doi: 10.1097/00000542-200109000-00007. PMID: 11575527.
- Moonesinghe S.R., Mythen M.G., Das P., Rowan K.M., Grocott M.P. Risk stratification tools for predicting morbidity and mortality in adult patients undergoing major surgery: qualitative systematic review. Anesthesiology. 2013 Oct. 119(4). 959-81. doi: 10.1097/ALN.0b013e3182a4e94d. PMID: 24195875.
- Le Manach Y., Collins G., Rodseth R., Le Bihan-Benjamin C., Biccard B., Riou B., Devereaux P.J., Landais P. Preoperative Score to Predict Postoperative Mortality (POSPOM): Derivation and Validation. Anesthesiology. 2016 Mar. 124(3). 570-9. doi: 10.1097/ALN.0000000000000972. PMID: 26655494.
- Chan D.X.H., Sim Y.E., Chan Y.H., Poopalalingam R., Abdullah H.R. Development of the Combined Assessment of Risk Encountered in Surgery (CARES) surgical risk calculator for prediction of postsurgical mortality and need for intensive care unit admission risk: a single-center retrospective study. BMJ Open. 2018 Mar 23. 8(3). e019427. doi: 10.1136/bmjopen-2017-019427. PMID: 29574442; PMCID: PMC5875658.
- Bilimoria K.Y., Liu Y., Paruch J.L., Zhou L., Kmiecik T.E., Ko C.Y., Cohen M.E. Development and evaluation of the universal ACS NSQIP surgical risk calculator: a decision aid and informed consent tool for patients and surgeons. J. Am. Coll. Surg. 2013 Nov. 217(5). 833-42.e1-3. doi: 10.1016/j.jamcollsurg.2013.07.385. Epub 2013 Sep 18. PMID: 24055383; PMCID: PMC3805776.
- Meyer C.P., Rios-Diaz A.J., Dalela D., Ravi P., Sood A., Hanske J. et al. The association of hypoalbuminemia with early perioperative outcomes — A comprehensive assessment across 16 major procedures. Am. J. Surg. 2017 Nov. 214(5). 871-883. doi: 10.1016/j.amjsurg.2016.11.023. Epub 2016 Dec 3. PMID: 29106849.
- Fowler A.J., Ahmad T., Abbott T.E.F., Torrance H.D., Wou-ters P.F., De Hert S. et al.; International Surgical Outcomes Study Group. Association of preoperative anaemia with postoperative morbidity and mortality: an observational cohort study in low-,
- middle-, and high-income countries. Br. J. Anaesth. 2018 Dec. 121(6). 1227-1235. doi: 10.1016/j.bja.2018.08.026. Epub 2018 Oct 25. PMID: 30442249.
- Straatman J., Harmsen A.M., Cuesta M.A., Berkhof J., Jansma E.P., van der Peet D.L. Predictive Value of C-Reactive Protein for Major Complications after Major Abdominal Surgery: A Systematic Review and Pooled-Analysis. PLoS One. 2015 Jul 15. 10(7). e0132995. doi: 10.1371/journal.pone.0132995. PMID: 26177542; PMCID: PMC4503561.
- Moran J., Wilson F., Guinan E., McCormick P., Hussey J., Moriarty J. Role of cardiopulmonary exercise testing as a risk-assessment method in patients undergoing intra-abdominal surgery: a systematic review. Br. J. Anaesth. 2016 Feb. 116(2). 177-91. doi: 10.1093/bja/aev454. PMID: 26787788.
- Wijeysundera D.N., Pearse R.M., Shulman M.A., Abbott T.E.F., Torres E., Ambosta A. et al.; METS study investigators. Assessment of functional capacity before major non-cardiac surgery: an international, prospective cohort study. Lancet. 2018 Jun 30. 391(10140). 2631-2640. doi: 10.1016/S0140-6736(18)31131-0. PMID: 30070222.
- Moningi S., Patki A., Padhy N., Ramachandran G. Enhanced recovery after surgery: An anesthesiologist's perspective. J. Anaesthesiol. Clin. Pharmacol. 2019 Apr. 35(Suppl 1). S5-S13. doi: 10.4103/joacp.JOACP_238_16. PMID: 31142953; PMCID: PMC6515715.
- Piccioni F., Ragazzi R. Anesthesia and analgesia: how does the role of anesthetists changes in the ERAS program for VATS lobectomy. Journal of Visualized Surgery. 2018. 2018. 4(1). doi: 10.21037/jovs.2017.12.11.
- Seal S.V., Turner J.D. The ‘Jekyll and Hyde’ of Gluconeogenesis: Early Life Adversity, Later Life Stress, and Metabolic Disturbances. Int. J. Mol. Sci. 2021 Mar 25. 22(7). 3344. doi: 10.3390/ijms22073344. PMID: 33805856; PMCID: PMC8037741.
- Cusack B., Buggy D.J. Anaesthesia, analgesia, and the surgical stress response. BJA Educ. 2020 Sep. 20(9). 321-328. doi: 10.1016/j.bjae.2020.04.006. Epub 2020 Jul 21. PMID: 33456967; PMCID: PMC7807970.
- Ismail S., Ahmed A., Hoda M.Q., Asghar S., Habib A., Aziz A. Mid-axillary transversus abdominis plane block and stress response after abdominal hysterectomy: A randomised controlled placebo trial. Eur. J. Anaesthesiol. 2021 Jul 1. 38(7). 768-776. doi: 10.1097/EJA.0000000000001413. PMID: 33399377.
- Liu R., Qin H., Wang M., Li K., Zhao G. Transversus abdominis plane block with general anesthesia blunts the perioperative stress response in patients undergoing radical gastrectomy. BMC Anesthesiol. 2019 Nov 7. 19(1). 205. doi: 10.1186/s12871-019-0861-0. PMID: 31699052; PMCID: PMC6839132.
- Melnyk M., Casey R.G., Black P., Koupparis A.J. Enhanced recovery after surgery (ERAS) protocols: Time to change practice? Can. Urol. Assoc J. 2011 Oct. 5(5). 342-8. doi: 10.5489/cuaj.11002. PMID: 22031616; PMCID: PMC3202008.
- Steenhagen E. Enhanced Recovery after Surgery: It’s Time to Change Practice! Nutr. Clin. Pract. 2016 Feb. 31(1). 18-29. doi: 10.1177/0884533615622640. Epub 2015 Dec 24. PMID: 26703956.