Журнал «Здоровье ребенка» 1 (22) 2010
Вернуться к номеру
Можливості клінічного застосування добового моніторування реопневмограми в педіатричній практиці
Авторы: КОНДРАТЬЄВ В.О., ЄГОРЕНКО О.В., Кафедра госпітальної педіатрії № 1 Дніпропетровської державної медичної академії, Обласна дитяча клінічна лікарня, м. Дніпропетровськ
Рубрики: Педиатрия/Неонатология
Версия для печати
За допомогою методу добового моніторування реопневмограми досліджено 180 здорових дітей і підлітків віком від 2 до 17 років. Розроблено нормальні діапазони показників добового моніторування функції зовнішнього дихання, що дозволяє ефективно використовувати метод для оцінки функції системи органів дихання у дітей віком понад 2 років як у нормі, так і при патології, здійснювати об’єктивну оцінку ефективності лікування бронходилататорами, інгаляційними кортикостероїдами та іншими препаратами, що застосовуються під час лікування бронхолегеневих захворювань у дітей.
Функція зовнішнього дихання, добове моніторування, діти.
Вступ
В останнє десятиріччя на основі вивчення часової структури життєвих процесів в організмі сформувалися нові наукові напрямки: хронобіологія, хрономедицина і хронотерапія [2, 3, 8]. Найбільш вивченим методом хронобіологічної організації нині є холтерівське моніторування серцевої діяльності (ХМ) [5]. Запропонований N. Holter на початку 60-х років метод тривалого кардіомоніторування продемонстрував очевидну необхідність реєстрації змін та порушень функції внутрішніх органів та систем у часі для одержання якісно нової інформації [1, 8]. Метод добового моніторування ЕКГ і артеріального тиску зараз широко застосовується в педіатричній практиці. При цьому оцінка функції зовнішнього дихання (ФЗД) за допомогою добового моніторування реопневмограми (ДМ РПГ) шляхом запису реопневмографічної кривої протягом доби в педіатрії практично не застосовується, хоча суттєво розширює діагностичні можливості. Треба відзначити, що існуючі методи оцінки ФЗД у дітей, у тому числі спірографія, є одномоментними і мають вікові обмеження, оскільки можуть застосовуватися лише в дітей віком від 5–6 років. У той же час можливість реєстрації понад 25 тисяч респіраторних циклів за добу при ДМ РПГ в умовах необмеженої вільної активності дитини дає унікальну можливість вивчення функціонального стану респіраторної системи і всього організму на основі різноманітних методик оцінки ритму дихання, якісних характеристик реографічної кривої. Шляхом ДМ РПГ можна виявити ознаки дихальної недостатності, її тип, час виникнення, залежність від навантажень, застосування лікарських засобів, а також зв''язок зі змінами серцевого ритму на паралельно зареєстрованій ЕКГ. Визначення циркадних індексів показників дихання дозволяє виявляти категорію хворих із ризиком розвитку загрозливих для життя станів, у тому числі апное, та здійснювати підбір лікарських препаратів відповідно до принципів хронотерапії. Метод ДМ РПГ дає можливість оцінити ФЗД у дітей починаючи з дворічного віку. При цьому вікові нормативи показників ДМ РПГ у дітей визначені недостатньо. У той же час наявність нормативних показників ФЗД у дітей дозволяє оцінити ступінь вентиляційних порушень та їх характер при дослідженні хворих у природних умовах, тобто в умовах звичайної життєдіяльності, без додаткових навантажень на організм. Метод не змінює ритм перебігу і характер дихальних рухів дитини протягом доби, дає можливість аналізувати дихальний ритм під час сну, активності та навантажень. З іншого боку, не слід розглядати ДМ РПГ як «довгу реопневмограму», що дозволяє збільшити кількість виявлених реопневмографічних феноменів [4].
Метою нашого дослідження була оцінка діагностичних можливостей методу ДМ РПГ у дитячому віці і визначення нормальних діапазонів показників добового моніторування функції зовнішнього дихання у здорових дітей.
Матеріали і методи
Досліджено 180 здорових дітей і підлітків віком від 2 до 17 років, мешканців Дніпропетровської області. Діти були розподілені на вікові підгрупи — 2–3, 4–6, 7–9, 10–12, 13–15 та 16–17 років. У всіх дітей на підставі даних попереднього стандартного клініко-інструментального дослідження, у тому числі огляду, спірограми для дітей від 6 років, стандартної електрокардіограми в умовах спокою, було виключено респіраторну патологію, органічні захворювання з боку інших органів та систем.
Реєстрація реопневмограми впродовж 24 годин здійснювалася в дітей за допомогою холтерівської системи DiaCard 02300 виробника «Сольвейг» (Україна). Методика реєстрації РПГ полягала у фіксуванні електродів портативного реєструючого приладу (накопичувальна частина — вінчестер) на рівні п''ятого ребра по середній підпахвовій лінії з обох боків грудної клітки. На накопичувальну частину надходила інформація про коливання електричного опору в нижніх відділах грудної клітки досліджуваного упродовж акту дихання. Зареєстрована протягом доби інформація заносилася у персональний комп''ютер і оброблялася за допомогою стандартної комп''ютерної програми. Під час моніторування РПГ протягом доби пацієнт або його батьки фіксували у щоденнику всі події та суб''єктивні зміни у стані організму, що відмічалися під час моніторування: вид діяльності (сон, лікувальні процедури, фізичні навантаження, стрес, гра); суб''єктивні відчуття (біль, задишка, кашель, неприємні відчуття); прийом ліків, проведення інгаляцій (найменування, доза і час прийому лікарських препаратів); точний початок і закінчення суб''єктивних відчуттів або виду діяльності.
Відносними протипоказаннями до проведення ДМ РПГ були: вік дітей, менший двох років; шкірні захворювання та алергійні реакції, що перешкоджали накладанню електродів; підвищена збудливість дитини.
Об''єктом аналізу на зареєстрованій добовій РПГ була послідовність дихальних циклів, а у випадку їх відсутності — дихальна пауза (відсутність дихання або апное). Тривалості одного дихального циклу на кривій вентиляції відповідав часовий інтервал, що був розташований між двома точками, що відповідали початку підйому і закінченню спуску кривої РПГ. Їх значення відповідали мінімальному електричному опору. Структура дихального циклу (циклічні дихальні рухи являли собою чергування вдиху, видиху і паузи) являла собою один із важливих показників зовнішнього дихання. Проводився кількісний та якісний аналіз реопневмографічної кривої дихальних коливань. Якісний або візуальний аналіз полягав в оцінці регулярності чергувань дихальних циклів за довжиною та амплітудою, ритмічністю та характером зміни фаз, а також вираженістю та розташуванням пульсової хвилі. При реєстрації дихальних пауз визначалась їх тривалість і кількість, особливості виникнення та завершення. Кількісний аналіз РПГ полягав у визначенні часових та об''ємних параметрів дихального циклу за кожну хвилину запису з поступовим усередненням. До часових параметрів зараховували частоту дихальних рухів, загальну тривалість одного дихального циклу, тривалість його інспіраторної та експіраторної фаз. Об''ємні показники, що були отримані у ході ДМ РПГ, були не абсолютними, а відносними, оскільки відображали різницю коливань електричного опору щодо умовної ізолінії впродовж дихального циклу і тому визначалися в умовних одиницях. Ізолінією виступав рівень спокійного видиху.
Математична і статистична обробка отриманих результатів проводилася за допомогою пакета статистичних програм Microsoft Excel 7.0. Цифрові результати були статистично оброблені за допомогою методів альтернативного і варіаційного аналізу. Вірогідні відмінності оцінювалися за допомогою параметричного критерію Фішера — Стьюдента [7].
Результати дослідження і їх обговорення
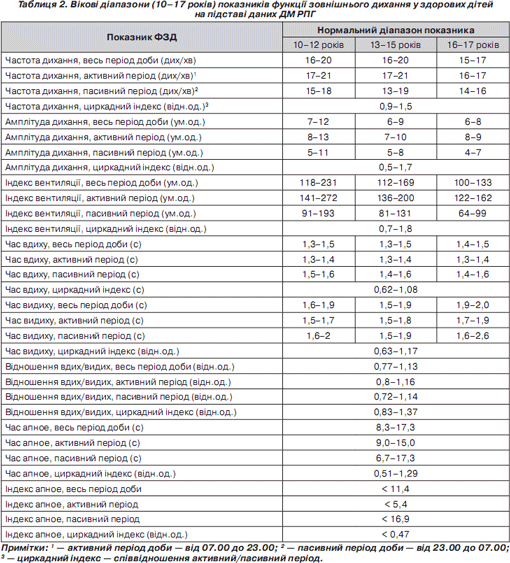
Розроблені нами вікові діапазони показників функції зовнішнього дихання у здорових дітей на підставі ДМ РПГ наведені в табл. 1, 2.
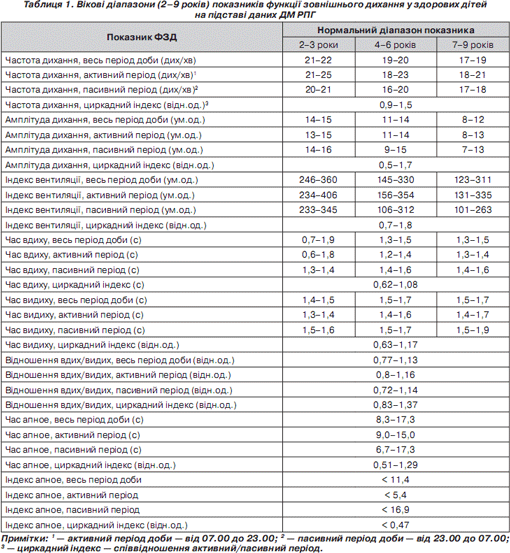
Частота дихальних рухів (ЧД), що визначалася за підрахунком кількості дихальних циклів за одну хвилину (дих/хв), мала невірогідне зменшення за віком у всіх вікових групах і коливалася у межах 15–22 дих/хв (p > 0,1), що відповідало нормальним діапазонам частоти дихання у здорових дітей 2–17 років, наведеним в літературі: 2–6 років — 30–25 дих/хв; 7–12 років — 23–18 дих/хв; понад 12 років — 20–16 дих/хв [6]. За даними ДМ РПГ частота дихання була в середньому дещо нижчою, що було пов''язане з більш точним підрахуванням показника за умов добового моніторування з урахуванням пасивного періоду доби.
Головними причинами патологічної зміни ЧД можуть бути наявність запального процесу в легенях (пневмонія, плеврит, гідроторакс, остеомієліт ребер та інше), пригнічення функції дихального центру через підвищення внутрішнього черепного тиску за наявності набряку мозку (менінгіт, пухлини мозку, інфекційні ускладнення), а також запальні процеси черевної порожнини. Збільшення ЧД є одним із проявів дихальної недостатності та використовується для комплексної клінічної оцінки її ступеня.
Циркадні індекси (ЦІ) дихання являють собою співвідношення середніх значень показників за денний час (з 7-ї години ранку до 23-ї години вечора) та у нічний час (з 23-ї години вечора до 7-ї години ранку). Враховуючи те, що інтенсивність обмінних процесів в організмі має закономірний добовий ритм, у нормі синхронно з ним змінюється і вентиляція легень, яка регулюється залежно від потреб організму в кисні, тобто від рівня енергетичного метаболізму. За нормою уночі рівень енергетичного метаболізму знижується, а дихання сповільнюється. Однак при порушеннях у циркадній системі організму або порушеннях регуляції дихання може траплятися інверсія ритму, коли вночі показники вищі, ніж удень [6]. У наших дослідженнях у здорових дітей ЦІ різних показників коливалися від 0,47 до 1,8.
Зсув ЦІ ЧД у бік збільшення може свідчити про переважання патологічних проявів у денний час при адаптації організму до навантажень або у стані хвороби. Зменшення цього показника можна трактувати як прояв порушень дихання, більшою мірою в нічний час, наприклад, упродовж загострення бронхіальної астми.
Тривалість дихального циклу перебувала у прямій залежності від нестабільних величин тривалості його інспіраторної та експіраторної фази. Ці параметри визначалися як час, необхідний для виконання вдиху та видиху відповідно. Якщо тривалість інспіраторної фази (час вдиху) на РПГ відображала часовий інтервал, протягом якого електричний опір досягав своїх максимальних значень, то тривалість експіраторної фази (час видиху), навпаки, характеризував часовий інтервал, протягом якого електричний опір досягав своїх мінімальних значень. При цьому були можливі два варіанти: у першому випадку до досягнення кривою РПГ рівня ізолінії експірація безпосередньо переходила у фазу подальшої інспірації, а в іншому — між експірацією та подальшою фазою інспірації реєструвалася невелика пауза, так назване «плато видиху». Час вдиху (Твд) та видиху (Твид) у кожному дихальному циклі розраховувався за диференціальною кривою дихання, як періоди між змінами знаку похідної. Визначалося середнє значення цих показників за кожну хвилину та їх співвідношення (Твд/Твид).
Нормальний показник Твд перебував у межах 0,7–1,5 с і незначно збільшувався з віком дитини (p > 0,1). Збільшення цього показника щодо вікової норми слід розглядати як патологічний стан, що супроводжується подовженням інспірації. До цього ведуть рестриктивні зміни або обструкція за верхнім типом. Зменшення Твд відбувається при тахіпное і його слід оцінювати за співвідношенням Твд/Твид ЦІ Твд у здорових дітей коливався в межах 0,62–1,08. Збільшення цього показника може відбуватися при порушеннях функції дихання переважно під час денної активності дитини, зменшення — при переважанні порушень у нічний час.
Нормальний діапазон показника Твид у вікових підгрупах становив від 1,4 до 2 с і невірогідно збільшувався у підгрупах за віком дитини (p > 0,1). Зміни цього показника у бік збільшення щодо вікової норми можуть свідчити про обструктивні порушення в бронхах за нижнім типом.
Нормальний показник ЦІ Твид у здорових дітей становив 0,63–1,17. Збільшення показника ЦІ Твид може свідчити про обструктивні порушення переважно у денний час, а зменшення — про збільшення бронхіальної обструкції у нічний час, але цей показник слід оцінювати разом із показником ЦІ ЧД.
Показник співвідношення Твд/Твид у нормі коливався у межах 0,77–1,13 і був додатковим для оцінки типу порушень ФЗД та їх переважання протягом доби. ЦІ співвідношення Твд/Твид коливався в здорових дітей у межах 0,83–1,37. Зміни ЦІ Твд/Твид при Твид, більшому за норму, у бік збільшення свідчать про переважання рестриктивних порушень з боку легень у денний час, його зменшення — про переважання рестрикції у нічний час. Зменшення показника ЦІ Твд/Твид при Твид, більшому за норму, слід трактувати як переважання обструктивних порушень у бронхах у денний час, а його зменшення — про переважання обструкції у нічний час.
Амплітуда дихання (АД) являла собою реографічний аналог дихального об''єму, вимірювалася в умовних одиницях і була прямо пропорційною електричному опору грудної клітки. Нормальний показник АД коливався в межах 6–15 ум.од. і характеризувався повільним зменшенням за віком дитини (р < 0,1). Це явище було пов''язане з анатомо-фізіологічними особливостями грудної клітки в різних вікових групах. На амплітуду РПГ-сигналу впливали: відношення поперечного та передньозаднього розмірів грудної клітки, її форма; вираженість підшкірно-жирового шару на бокових поверхнях грудної клітки; рухливість діафрагми та площі її сухожильного поля; ступінь розвитку грудної клітки або маса серця та легенів в організмі та їх відношення між собою (серцево-легеневий індекс); розтяжність еластичних структур легенів; величина об''єму судинного ложа легенів [4].
При збільшенні показника АД щодо вікової норми добову РПГ слід вважати як гіпервентиляційну й оцінювати разом з іншими показниками ФЗД, при зниженні АД — як гіповентиляційну. Нормальний показник ЦІ АД у здорових дітей перебував у межах 0,5–1,7. Збільшення показника ЦІ АД при АД понад норму свідчить про переважання гіпервентиляції у денний час, а його патологічне зменшення — про гіпервентиляцію у нічний час. Навпаки, збільшення показника ЦІ АД при АД менше за норму свідчить про гіповентиляцію легень у денний час, а його патологічне зменшення — про переважання гіповентиляції вночі. ЦІ АД слід розглядати і трактувати у контексті з іншими показниками.
Реографічний індекс вентиляції (ІВ) відповідав добутку частоти дихання та амплітуди дихання, вимірювався в умовних одиницях і являв собою реографічний аналог хвилинної вентиляції легенів. Нормальні діапазони показника у різних вікових групах коливалися в межах від 100 до 360 ум.од. При цьому показник ІВ невірогідно зменшувався у старших вікових групах (p < 0,1). При збільшенні показника ІВ у відповідній віковій групі добову РПГ можна вважати гіпервентиляційною за рахунок задишки або збільшеного фізичного навантаження, при зниженні — гіповентиляційною за рахунок зменшення амплітуди дихання (плеврит, пневмоторакс, біль у грудній клітці) або при порушенні центральної регуляції дихання. Показник ІВ необхідно розглядати поряд з АД. Нормальний показник ЦІ ІВ знаходився у межах 0,7–1,8. Його збільшення або зменшення щодо норми залежно від величини ІВ слід трактувати як переважання гіпер- або гіповентиляційних порушень удень або вночі відповідно.
Індекс апное (ІА) вказував на кількість періодів апное за кожну годину і у здорових дітей не перевищував 11,4 за годину. Збільшення епізодів апное зустрічається у новонароджених унаслідок незрілості структур головного мозку, при органічній патології головного мозку, а також у претермінальній і термінальній стадіях тяжких патологічних процесів різної етіології [4].
При оцінці ДМ РПГ зручно користуватися синдромальним підходом. Так, синдром подовженого низхідного коліна РПГ відображає подовження фази видиху, зниження показника Твд/Твид. Такі криві мають місце у хворих дітей з клінічними явищами обструктивного синдрому при бронхіальній астмі, обструктивному бронхіті. Синдром подовженого висхідного коліна РПГ характеризується подовженням фази вдиху, зміщенням співвідношення Твд/Твид у бік збільшення. Така РПГ є характерною для обструкції за верхнім типом, емфіземи легенів. Гіповентиляційний синдром характеризується реопневмографічною кривою з низьким АТ, що є специфічним для масивних рестриктивних патологічних станів у легенях (масивні склеротичні або інфільтративні зміни, ателектази, плевральні шварти, пневмоторакс). Гіпервентиляційний синдром характеризується реопневмографічною кривою зі збільшенням амплітуди дихальних коливань і відображає компенсаторну гіпервентиляцію за різними ступенями задишки.
Висновки
1. Результати ДМ РПГ можуть бути використані для діагностики, визначення характеру і ступеня тяжкості порушень ФЗД у дітей з бронхолегеневими захворюваннями протягом доби, під час лікування та після нього.
2. За результатами ДМ РПГ можна здійснювати об''єктивну оцінку ефективності лікування бронходилататорами, інгаляційними кортикостероїдами та іншими препаратами, що застосовуються при лікуванні бронхолегеневих захворювань у дітей.
3. Запропоновані нормальні діапазони показників добового моніторування функції зовнішнього дихання дозволяють ефективно використовувати метод ДМ РПГ для дослідження та оцінки функції системи органів дихання у дітей віком понад 2 років як у нормі, так і при патології.
4. Показаннями для проведення ДМ РПГ у дітей є: визначення типу вентиляційних порушень і ступеня дихальної недостатності; моніторування показників ФЗД для оцінки динаміки перебігу бронхолегеневого захворювання та одужання хворого; визначення порушень ритму дихання, циркадних ритмів дихання; оцінка ефективності лікування бронходилататорами, інгаляційними кортикостероїдами та іншими препаратами; діагностика епізодів обструктивних апное (гіпопное) сну і визначення його тяжкості.
1. Батурова Е.А., Смирнова Т.Н., Поляков В.Е. Значение круглосуточного холтеровского мониторирования в диагностике нарушений ритма и проводимости сердца у детей в амбулаторных условиях // Педиатрия. — 1998. — № 6. — С. 12-18.
2. Заславская Р.М. Суточные ритмы свертывающей системы в норме и при патологии и проблемы терапии. — М., 1994. — 452 с.
3. Комаров Ф.И. Хронобиология и хрономедицина — М., 1989. — 400 с.
4. Лишова О.В., Провоторов В.М. Внешнее дыхание и ритм сердца. — СПб., 2006. — 251 с.
5. Макаров Л.М. Циркадная вариабельность ритма сердца у здоровых детей 3–15 лет по данным холтеровского мониторирования электрокардиограммы // Педиатрия. — 1998. — № 6. — С. 7-11.
6. Макаров А.В., Данилов О.А., Сокур П.П., Рибальченко В.Ф., Юрченко М.І. Обстеження органів дихання у дітей. — К., 2005. — 168 с.
7. Платонов А.Е. Статистический анализ в медицине и биологии. — М.: РАМН, 2000. — 51 с.
8. Рапопорт С., Артемьева О. Применение мониторирования в кардиологии // Врач. — 1994. — № 4. — С.4-8.
