Журнал «Здоровье ребенка» 1 (22) 2010
Вернуться к номеру
Застосування бікарбонатного гемодіалізу в комплексній інтенсивній терапії сепсису в дітей, ускладненого респіраторним дистрес-синдромом дорослих
Авторы: Курочкін М.Ю., Боярська Л.М., Григор’єв В.О., Чемерис Ю.О., Запорізький державний медичний університет
Рубрики: Педиатрия/Неонатология
Версия для печати
Проведені дослідження гемодинаміки, кислотно-лужного стану, кисневого статусу й токсемії у 15 дітей із тяжким сепсисом, ускладненим респіраторним дистрес-синдромом дорослих. Доведена ефективність гемодіалізу й плазмаферезу щодо зменшення токсемії і легеневої гідратації у комплексі інтенсивної терапії у 5 дітей.
Діти, сепсис, респіраторний дистрес-синдром дорослих, бікарбонатний гемодіаліз.
Вступ
Летальність при тяжкому сепсисі (пов''язана з інфекцією органна дисфункція або гіпоперфузія тканин) і септичному шоці (гіпотензія, не контрольована інфузійною терапією, у поєднанні з органною дисфункцією або гіпоперфузією тканин) у більшості лікувальних установ залишається дуже високою [6]. За даними різних авторів, поєднання дихальної і ниркової недостатності призводить до 90% летальності при розвитку синдрому поліорганної недостатності (СПОН), а при залученні до патологічного процесу трьох і більше систем летальність наближається до 100 % [3]. Інтенсивна терапія сепсису, інфекційно-токсичного шоку включає: своєчасну санацію осередку інфекції, адекватне об''ємне заповнення ОЦК, раціональну антибіотикотерапію, гемодинамічну підтримку вазопресорами, респіраторну підтримку — раннє переведення на штучну вентиляцію легень (ШВЛ). Застосування гемодіалізу (ГД) при сепсисі рекомендують при розвитку гострої ниркової недостатності (ГНН), проте вплив ГД на стан легеневої гідратації і кисневий статус, кислотно-лужний стан при розвитку респіраторного дистрес-синдрому дорослих (РДСД) у дітей вивчені недостатньо, що викликало необхідність вивчення даної проблеми.
Мета. Визначити ефективність гемодіалізу й плазмаферезу в дітей із сепсисом, ускладненим РДСД і СПОН, шляхом вивчення гемодинаміки, транспорту кисню та ступеня токсемії у процесі інтенсивної терапії.
Матеріал і методи дослідження
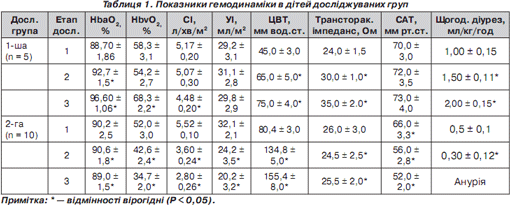
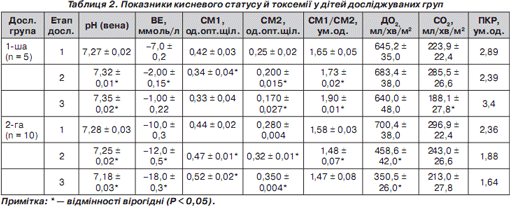
Аналізувалися і досліджувалися показники центральної гемодинаміки, кисневого статусу, кислотно-лужного стану і токсемії у 15 дітей із сепсисом у віці 3–14 років, ускладненим СПОН і РДСД: центральну гемодинаміку й трансторакальний імпеданс — методом тетраполярної реоплетизмографії на Реоаналізаторі; кислотно-лужний стан — мікроелектродним методом за допомогою апарата Easy blood gas; показники кисневого статусу (індекс тканинної доставки кисню, індекс тканинного споживання кисню, показник кисневого режиму) розраховували на підставі даних серцевого індексу й насичення гемоглобіну киснем в артеріальній і венозній крові [4]; показник кисневого режиму (ПКР) — відношення індексу тканинної доставки кисню (ДО 2 ) до тканинного споживання кисню (СО 2 ) вважали напруженим при показнику 2–3 ум.од; патологічним — менше 2 ум.од; збалансованим — 3–3,5 ум.од.; надмірним — понад 3,5 ум.од. [5]; рівень токсемії — за динамікою речовин середньомолекулярної маси (СМ) — модифікований метод Габріеляна [1]. Дослідження проводилися на спектрофотометрі СФ-46 при довжині хвилі 254 нм (фракція нуклеопротеїдів — СМ1); при довжині хвилі 280 нм (фракція ароматичних амінокислот — СМ2). Рівень СМ виражали в одиницях оптичної щільності. Належні величини СМ при дослідженні 56 проб здорових донорів склали: СМ1 — 0,340 ± ± 0,005 од.опт.щіл.; СМ2 — 0,156 ± 0,010 од.опт.щіл.Пульсоксиметрію й моніторинг артеріального тиску проводили на апараті «Ютасоксі 200»; центральний венозний тиск визначали апаратом Вальдмана. Досліджувані діти розділені на 2 групи: 5 дітей із позитивним результатом лікування і 10 дітей із несприятливим результатом захворювання. У дітей із позитивним результатом лікування провідним синдромом, що ускладнював перебіг сепсису, був РДСД (даних за ГНН не було); у 2-й групі сепсис ускладнився — СПОН із РДСД і ГНН. Дослідження проводилися у три етапи: під час госпіталізації до ВАІТ, у процесі інтенсивної терапії і перед переведенням із ВАІТ (або летальним кінцем). У всіх дітей досліджуваних груп було не менше 2 інфекційних вогнищ (пневмонія й менінгіт; пневмонія й остеомієліт та ін.). У процесі інтенсивної терапії усі діти отримували антибіотики широкого спектра дії із урахуванням чутливості до бактеріальної флори; гемодинамічна підтримка проводилася дофаміном або добутаміном у дозах 5– 20 мкг/кг/хв; інфузійна дезінтоксикаційна терапія — кристалоїдами (фізіологічний розчин) і колоїдами (рефортан, нативна плазма) у загальному об''ємі 30–50 % від фізіологічної потреби в рідині, остання частина вводилася ентерально через зонд. Дітям досліджуваних груп робили дискретний плазмаферез і бікарбонатний гемодіаліз ультрафільтрацією (від 3 до 10 сеансів). Стан легеневої гідратації і контроль за кількістю виведеної рідини при проведенні гемодіалізу оцінювали за зміною трансторакального імпедансу [2]. Стан легеневої гідратації і зменшення її під час процедур гемодіалізу вважали адекватним при підвищенні трансторакального імпедансу не менше 40 % від початкових 24 Ом до 34 Ом. Впроваджувався так само динамічний рентгенологічний контроль органів грудної клітини, контроль маси тіла. Статистична обробка результатів проводилася за допомогою пакету прикладних програм (Statistica for Windows) із використанням критерію Стьюдента. Різницю вважали вірогідною за р < 0,05.
Результати дослідження та їх обговорення
При госпіталізації до ВАІТ у дітей 1-ї і 2-ї груп спостерігалась гіпердинамія кровообігу за рахунок тахікардії, більш виражена в 2-й групі (на 60 % від належних величин). В обох групах був відмічений декомпенсований метаболічний ацидоз, що вимагав проведення ШВЛ. Спостерігалося зниження трансторакального імпедансу на 75 % від середньовікових значень, рентгенологічно були виявлені ознаки дифузного інтерстиціального набряку легенів; показники кисневого статусу характеризувалися в 1-й і 2-й групах підвищенням ДО 2 на 17,2 і 27,2 % відповідно і ПО 2 — на 48,6 і 97 % відповідно, а показник кисневого режиму характеризувався як напружений (< 3 ум.од.). Рівень токсемії був високим, що підтверджувалося підвищенням СМ1 в обох групах на 29–30 % і СМ2 відповідно на 60 і на 79 % від середньовікових значень. Щогодинний діурез у 1-й групі складав 1 мл/кг/год, тоді як у дітей 2-ї групи спостерігалась олігурія (0,5 мл/кг/год). На другому етапі дослідження в дітей 1-ї групи зберігалася гіпердинамія кровообігу, спостерігалось невірогідне зниження серцевого індексу (СІ); а у хворих 2-ї групи зниження СІ на 53,3 % від початкових даних супроводжувалося вірогідним підвищенням центрального венозного тиску (ЦВТ) на 67,0 %. Незважаючи на нормалізацію СІ (псевдонормодинамія), в дітей 2-ї групи наростали явища ацидозу й гіпоксемії, а ДО 2 не забезпечувала збільшену тканинну потребу в кисні. Показник кисневого режиму (1,88 ум.од.) відповідав «патологічному»; зберігалися рентгенологічні ознаки набряку легенів, низький трансторакальний імпеданс, наростали явища токсемії, рівень СМ1 і СМ2 підвищився порівняно з 1-м етапом на 6,8 і 14,2 % відповідно, прогресувала олігурія аж до анурії. У дітей, які вижили, на 2-му етапі вірогідно знижувався рівень СМ1 і СМ2 — на 19 і 20 % відповідно від початкових показників, і хоча ПКР характеризувався ще як напружений (2,39), відмічена стабілізація показників кислотно-основного стану, рентгенологічно — значний регрес набряку легенів. На 3-му етапі дослідження в дітей 1-ї групи повністю регресували явища легеневої гіпергідратації, інтерстиціального набряку легенів, нормалізувалися показники кислотно-лужного стану, кисневого режиму. СІ порівняно з попереднім етапом вірогідно знизився (на 12 %) на тлі вірогідного зниження ПО 2 — на 34 % порівняно з 2-м етапом; ДО 2 вірогідно не змінювався і залишався майже на такому ж рівні, а показник кисневого режиму (ПКР) відповідав збалансованому, тобто індекс тканинної доставки кисню в 3,4 раза перевищував індекс тканинного споживання. Показники токсикозу (СМ1 і СМ2) у цій групі нормалізувалися. У дітей 2-ї групи прогресивно зростали явища СПОН, олігурія переходила в анурію, серцева недостатність прогресувала. СІ вірогідно знижувався на 23 % порівняно з 2-м етапом, не забезпечував належної доставки кисню тканинам, ЦВТ вірогідно підвищувався на 15 %, а ПКР відповідав патологічному режиму доставки й споживання кисню (1,64 ум.од.).
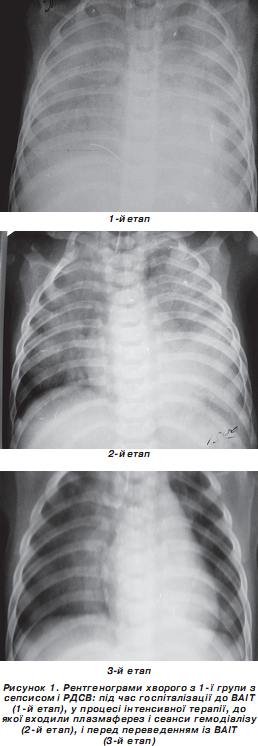
Висновки
1. Випереджуюче послідовне застосування в дітей із сепсисом і РДСД без ознак гострої ниркової недостатності дискретного плазмаферезу та бікарбонатного гемодіалізу сприяє регресу токсемії і легеневої гіпергідратації.
2. Застосування бікарбонатного гемодіалізу в дітей із сепсисом і РДСД із переважним ураження дихальної системи на фоні комплексної інтенсивної терапії допомагає усунути порушення кислотно-лужної рівноваги й кисневого режиму, який до 3-го етапу дослідження відповідає збалансованому, що зрештою дозволяє добитися зниження летальності
в цій групі.
3. Застосування бікарбонатного гемодіалізу й плазмаферезу в комплексі інтенсивної терапії у дітей із сепсисом і СПОН при ураженні більше трьох життєво важливих систем не мало позитивного результату і не вплинуло на результат захворювання.
1. Киреев С.С., Багмут Т.А., Курочкин М.Ю., Копылов С.М. Способ прогнозирования токсико-септического заболевания у детей: Патент на изобретение № 2070328, 1996 г.
2. Курочкін М.Ю., Лятуринська О.В., Курочкін Ю.Ф. Профілактика ятрогенних ускладнень інфузійної терапії при критичних станах у дітей. // Вісник Вінницького державного медичного університету. — 2002. — С. 78-79.
3. Марини Д.Д., Уилер А.П. Медицина критических состояний. — М.: Медицина, 2002. — С. 706-729.
4. Рябов Г.А. Гипоксия критических состояний. — М.: Медицина, 1988. — 288 с.
5. Шифрин Г.А. Методика системно-количественной оценки гомеостаза. Медицинская гомеостатика в анестезиологии и реаниматологии: Тез. докл. — Запорожье, 1989. — С. 133-138.
6. Delinger R.P. Cardiovascular management of septic shock // Crit. Care. Med. — 2003. — 31. — 946-55.
