Журнал «Травма» Том 10, №3, 2009
Вернуться к номеру
Початок і поширення сенсорного та моторного блоку після анестезії плечо-вого сплетення трьома доступами в ортопедичних пацієнтів
Авторы: В.С. Фесенко - Харківська медична академія післядипломної освіти, Харків, Україна
Рубрики: Травматология и ортопедия
Разделы: Клинические исследования
Версия для печати
У 63 дорослих ортопедичних пацієнтів (34 чоловіки і 29 жінок) оцінювалась поширеність сенсорного й моторного блоку за 5 і 20 хв після анестезії плечового сплетення інтерскаленним (n=15), надключичним (n=26) і коракоїдним підключичним (n=22) доступами. Найбільш вираженою була статистично значно (двобічний точний критерій Фішера: p=0,0003) і клінічно суттєво (у 3,2 раза) більша частота парезу або плегії трапецієподібного м''яза в інтерскаленній групі, порівняно з надключичною. Висновок – найціннішою перевагою інтерскаленного доступу є анестезія трапецієподібного м''яза, необхідна для операцій на надпліччі.
У 63 взрослых ортопедических пациентов (34 мужчины и 29 женщин) оценивалась распространенность сенсорного и моторного блока через 5 и 20 мин после анестезии плечевого сплетения межлестничным (n=15), надключичным (n=26) и коракоидным подключичным (n=22) доступами. Наиболее выраженной была статистически значительно (двусторонний точный критерий Фишера: p=0,0003) и клинически существенно (в 3,2 раза) большая частота пареза или плегии трапециевидной мышцы в межлестничной группе, по сравнению с надключичной. Вывод – самым ценным преимуществом межлестничного доступа является анестезия трапециевидной мышцы, необходимая для операций на надплечьи.
In 63 adult orthopedic patients (34 males, 29 females), the extent of sensory and motor block was assessed 5 and 20 min after brachial plexus anesthesia using interscalene (n=15), supraclavicular (n=26), and coracoid infraclavicular (n=22) approaches. The most distinct was the statistically significant (Fisher two-tailed exact p=0.0003) and clinically essentially (3.2 times) greater incidence of trapezius muscle paresis or paralysis in interscalene group compared with supraclavicular one. In conclusion, the most valuable advantage of interscalene approach is trapezius muscle anesthesia needed for shoulder surgery .
анестезія плечового сплетення, інтерскаленна, надключична, коракоїдна підключична
анестезия плечевого сплетения, межлестничная, надключичная, коракоидная подключичная
brachial plexus anesthesia, interscalene, supraclavicular, coracoid infraclavicular
Анестезія плечового сплетення стає все більш популярною при операціях на верхній кінцівці [1,3,8], особливо в ортопедії та травматології [3,8,11]. Традиційно в нашій країні найпоширенішим доступом для блокади плечового сплетення був надключичний, при деяких доповненнях придатний і для операцій на надпліччі [3,4]. Але останнім часом для таких операцій в Україні зростає застосування різних варіантів інтерскаленного (міждрабинчастого) доступу [7]. На жаль, він є найбільш небезпечним, бо може спричинити тяжкі, специфічні лише для нього, ускладнення [9]. У розвинених країнах на зміну такому ж давньому аксилярному (пахвовому) іде підключичний доступ з надійним орієнтиром на коракоїдний (дзьобоподібний) відросток лопатки [8], та його переваги й недоліки ще вивчаються.
Мета дослідження – порівняння обсягу та швидкості настання сенсорного й моторного блоку в ортопедо-травматологічних пацієнтів після блокад плечового сплетення трьома доступами: інтерскаленним, супраклавікулярним (надключичним) і коракоїдним інфраклавікулярним (підключичним).
Матеріал і методи
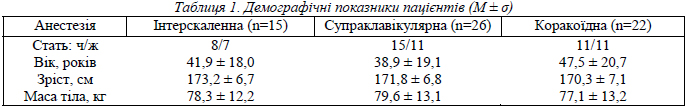
Робота проводилась на базі Харківської обласної клінічної травматологічної лікарні. Досліджувалися 63 дорослих пацієнти (34 чоловіки і 29 жінок), яким виконувалась анестезія плечового сплетення чи то інтерскаленним (n=15), чи то супраклавікулярним (n=26), чи то коракоїдним (n=22) доступом для ортопедо-травматологічних оперативних втручань на верхній кінцівці. Статистично значних відмінностей між цими трьома групами за статтю, віком, зростом і масою тіла не було (табл. 1).
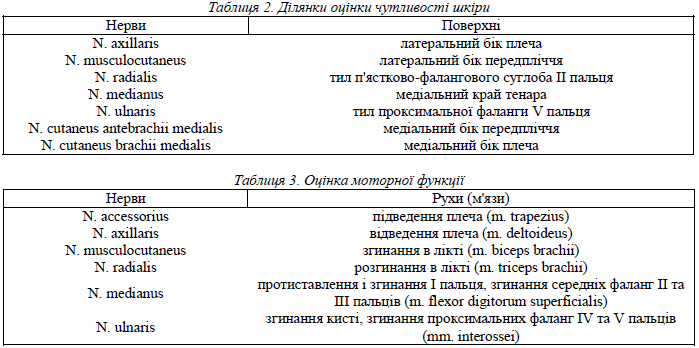
Анестетиком слугував 1% лідокаїн (60 мл) із додаванням бупренорфіну (0,1–0,3 мг), клофеліну (0,05–0,1 мг) і адреналіну (1 : 200 000). Інтерскаленна блокада виконувалася за нашою модифікацією [9], супраклавікулярна – за дещо зміненим методом Куленкампфа [3,12], інфраклавікулярна – з орієнтацією на коракоїдний відросток [10]. Сплетення ідентифікувалося за парестезією або руховою відповіддю на електричну стимуляцію. Пацієнти, в яких орієнтиром для блокади були контакт із кісткою (при інтерскаленному доступі) або відчуття провалу (при коракоїдній інфраклавікулярній блокаді), до цього дослідження не ввійшли через значно повільніше настання анестезії. У всіх досліджених пацієнтів кожні 5 хв після блокади визначалися вираженість сенсорного блоку (за відчуттям уколу голкою: «гостро» – норместезія, 2 бали; «тупо» – гіпестезія, 1 бал; «не відчуваю» – анестезія, 0 балів) і моторного блоку (збережені рухи – норма, 2 бали; ослаблені рухи – парез, 1 бал; відсутність рухів – плегія, 0 балів) по різних зонах іннервації (табл. 2 та 3).
У цьому повідомленні наводяться результати аналізу наявності хоча б часткового сенсорного або моторного блоку (1 бал або 0 балів) по різних зонах іннервації на двох етапах після виконання блокади плечового сплетення: за 5 хв (для порівняння швидкості настання блоку) і за 20 хв (коли, як правило, вже стає ясним, чи вдалася анестезія). У кожній групі обчислювалась частка (у відсотках) пацієнтів із проявами блоку. Статистична обробка отриманих результатів здійснювалася з використанням двобічного варіанта точного критерію Фішера за допомогою програми STATISTICA 6.0 фірми StatSoft, Inc. [2]. Назви нервів наводяться за новою Міжнародною анатомічною номенклатурою [6], прийнятою 1997 року в Сан-Пауло.
Результати та обговорення
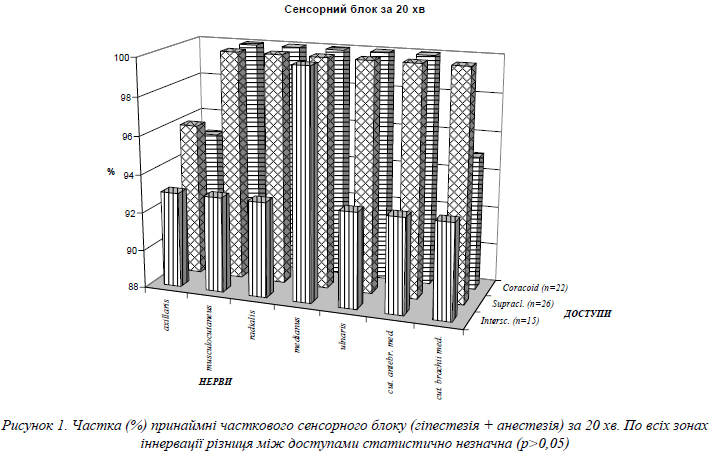
Принаймні частковий сенсорний блок (анестезія + гіпестезія) у всіх зонах іннервації при всіх трьох доступах за 20 хв настав не менше, ніж у 93% пацієнтів (рис. 1). Тенденція до меншої частоти вдалого сенсорного блоку n.musculocutaneus після інтерскаленної блокади була статистично незначною (p=0,4054).
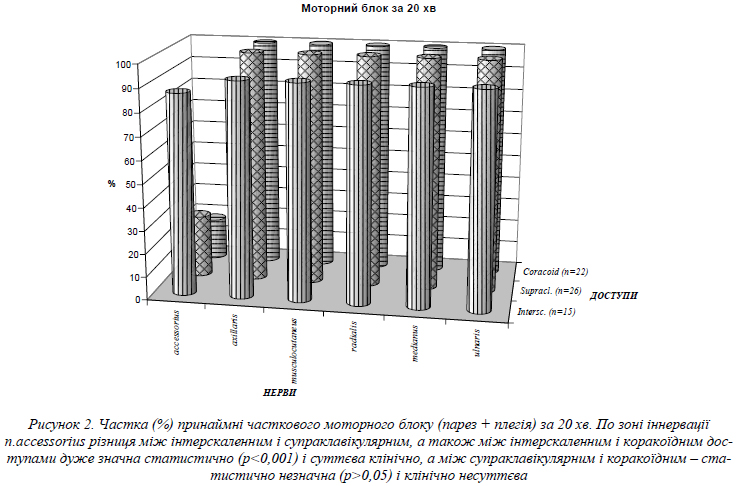
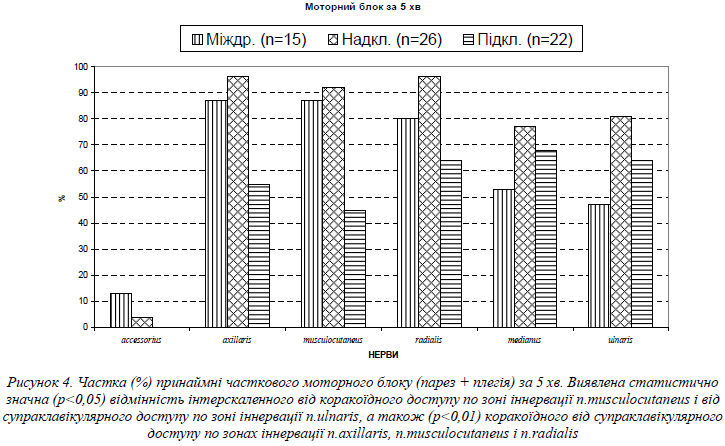
Як добре видно з рис. 2, парез або плегія трапецієподібного м'яза (m. trapezius), що іннервується додатковим нервом (nervus accessorius) і шийними нервами (nervi cervicales) C2–C4, проявилися у 87% пацієнтів за 20 хв. після інтерскаленної блокади, натомість – лише у 27% і 18% пацієнтів після супраклавікулярної та коракоїдної блокад відповідно. Ця різниця була дуже значною статистично (між інтерскаленним і супраклавікулярним доступами: p=0,0003; між інтерскаленним і коракоїдним: p=0,0001) і, вочевидь, клінічно суттєвою (відповідно, у 3,2 та в 4,8 раза). Причиною високої частоти плегії або парезу трапецієподібного м'яза після інтерскаленної блокади є дуже близьке до хребців уведення розчину місцевого анестетика, при цьому він «заливає» окрім стовбурів плечового сплетення ще й шийне сплетення і зовнішню гілку додаткового нерва, які іннервують цей м'яз. Різниця між супраклавікулярною та коракоїдною блокадами була статистично незначною (p=0,5145) і клінічно несуттєвою. Наявність, хоч і нечаста, парезу трапецієподібного м'яза (у нашому дослідженні – 27% і 18%) після цих доступів описана в літературі. При супраклавікулярній блокаді (коли анестетик опиняється здебільшого в надключичній частині плечового сплетення) ці прояви є цілком зрозумілими, а при інфраклавікулярній блокаді лишаються предметом дискусій. По всіх інших зонах моторної іннервації статистично значної різниці між доступами не виявлено.
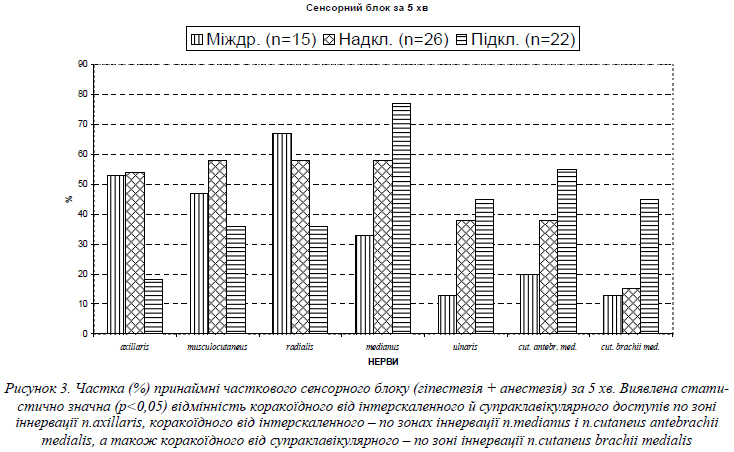
Щодо темпу настання сенсорного блоку, то за 5 хв./ після блокади він був по зоні іннервації n.axillaris значно більшим при міждрабинчастому й надключичному доступах (відповідно p=0,036 і p=0,0167), ніж при коракоїдному, і навпаки – по зонах іннервації n.medianus, n.cutaneus brachii medialis i n.cutaneus antebrachii medialis (рис. 3). Це можна пояснити близькістю кінчика голки при міждрабинчастому й надключичному доступах до верхнього стовбура сплетення, з якого походить n.axillaris, а при коракоїдному доступові – до медіального пучка сплетення, з якого походять n.medianus, n.cutaneus brachii medialis i n.cutaneus antebrachii medialis.
Щодо темпу настання сенсорного блоку, то за 5 хв./ після надключичної блокади він був значно більшим по зонах іннервації n.axillaris, n.musculocutaneus, n.radialis і n.ulnaris (рис. 4). Це легко пояснюється компактним розміщенням компонентів сплетення на цьому рівні [3].
Отже, за 5 хв після виконання блокади моторний блок був найбільш вираженим при надключичному доступі, а сенсорний мав більш різноманітну картину по зонах іннервації. За 20 хв, коли вже стає ясним, чи вдалася анестезія, найважливішим з отриманих нами результатів є суттєво (у 3,2 раза) частіша анестезія трапецієподібного м'яза після блокади інтерскаленним доступом, ніж після блокади надключичним доступом. Це має практичне значення при операціях на ключично-акроміальному зчленуванні (оскільки musculus trapezius прикріплений саме до надплечового відростка лопатки) і при обширних операціях на плечовому суглобі. Якщо шкіру в цій ділянці можна знеболити підшкірною інфільтрацією за Гільовою [3,4], то повна анестезія трапецієподібного м'яза потребує блокади не лише зовнішньої гілки додаткового нерва, а й шийних нервів С2–С4. Для інших операцій переваги більш ризикованого інтерскаленного доступу перед надключичним є сумнівними. Наші результати не дають підстав для висловлюваного російським колегою [5] сумніву щодо «універсальності» надключичного доступу.
Висновки
За обсягом сенсорного блоку за 20 хв після блокади плечового сплетення, статистично достовірної різниці між усіма трьома доступами не виявлено.
Моторний блок musculus trapezius за 20 хв після блокади інтерскаленним доступом настає утричі частіше, ніж після класичної надключичної блокади (p=0,0003).
Цінною перевагою інтерскаленного доступу перед іншими є анестезія musculus trapezius, потрібна для операцій поблизу цього м'яза.
У перспективі становить інтерес дослідження частоти побічних ефектів при анестезії плечового сплетення згаданими доступами.
- Басенко И.Л., Чуев П.Н., Марухняк Л.И., Буднюк А.А. Регионарная анестезия верхней конечности. – Одесса, 2008. – 334 с.
- Боровиков В. STATISTICA. Искусство анализа данных на компьютере: Для профессионалов, 2-е изд. – СПб.: Питер, 2003. – 688 с.
- Гилева М.Н. Проводниковая анестезия. – Харьков: РИП «Оригинал», 1995. – 112 с.
- Гилева М.Н., Захаров Л.А., Наджар Ибрагим. Проводниковая анестезия при операциях на верхней трети плеча и плечевом суставе // Материалы международной конференции «Актуальные проблемы анестезиологии и интенсивной терапии». – Донецк, 1993. – С. 11.
- Загреков В.И. Выбор техники блокады плечевого сплетения при операциях на верхних конечностях // Регионарная анестезия и лечение острой боли. – 2008. – Т. 2. – № 3. – С. 49-57.
- Міжнародна анатомічна номенклатура / За ред. І.І.Бобрика, В.Г.Ковешнікова.–К.:Здоров'я,2001.– 328 с.
- Москалев О.П., Букин В.Е. Опыт применения продленной межлестничной блокады плечевого сплетения в хирургии плечевого сустава // Біль, знеболювання і інтенсивна терапія. – 2008. – № 2 (д). – С. 210-213.
- Рафмелл Д.П., Нил Д.М., Вискоуми К.М. Регионарная анестезия. – М.: МЕДпресс-информ, 2007. – 272 с.
- Фесенко В.С. Модифікований доступ для безпечнішої міждрабинчастої блокади // Біль, знеболювання, інтенсивна терапія. – 2007. – № 3. – С. 6-11.
- Фесенко В.С. Підключичний доступ для анестезії плечового сплетення: огляд літератури і власний досвід // Біль, знеболювання, інтенсивна терапія. – 2008. – № 2. – С. 14-24.
- Boezaart A.P. Anesthesia and Orthopedic Surgery. – NY: McGraw Hill, 2006. – 453 p.
- Winnie A.P., Collins V.J. The subclavian perivascular technique of brachial plexus anesthesia // Anesthesiology. – 1964. – Vol. 25, № 3. – P. 353-363.