Журнал «Травма» Том 12, №3, 2011
Вернуться к номеру
Малоінвазивний заглибний остеосинтез у постраждалих із діафізарними переломами кісток гомілки
Авторы: Анкін М.Л., Анкін Л.М., Сатишев М.М.*, Грошовський М.В.*, Марухно Ю.І., Національна медична академія післядипломної освіти ім. П.Л. Шупика, м. Київ, *КЗКОР «Київська обласна клінічна лікарня»
Рубрики: Травматология и ортопедия
Версия для печати
Проаналізовані результати оперативного лікування 60 постраждалих із 63 діафізарними переломами кісток гомілки методами малоінвазивного заглибного остеосинтезу (блокуючий інтрамедулярний остеосинтез стрижнем, малоінвазивний накістковий остеосинтез). Отримані відмінні та добрі функціональні результати лікування діафізарних переломів кісток гомілки більше ніж у 95 % пацієнтів дозволяють нам рекомендувати застосування даних методик у широку клінічну практику з метою зменшення кількості післяопераційних ускладнень.
Діафізарні переломи кісток гомілки, малоінвазивний остеосинтез пластиною, блокуючий інтрамедулярний остеосинтез стрижнем.
Лікування діафізарних переломів кісток гомілки є однією з найбільш актуальних проблем сучасної травматології завдяки поширеності травм кінцівок та частим незадовільним результатам лікування, незважаючи на постійне вдосконалення методів остеосинтезу [1–3, 5]. Перше місце серед переломів кісток нижньої кінцівки займають переломи гомілки, що становлять 16–27 %. Питома вага діафізарних переломів кісток гомілки становить 17 % всіх переломів опорно-рухового апарату [8, 12]. Незважаючи на великий вибір методів лікування пошкоджень кінцівок, інфекційні ускладнення при оперативному лікуванні переломів кісток гомілки зустрічаються в 16,5–35,7 % випадків, деформації сегмента після різних видів остеосинтезу — у 15,4–41,8 % , неконсолідовані переломи та псевдоартрози — у 25–58 % [9] випадків.
Термін тимчасової непрацездатності постраждалих із діафізарними переломами кісток гомілки коливається від 3,5 до 6 міс., а в деяких випадках досягає 9–10 міс. [4, 7]. У структурі інвалідності переломи кісток гомілки займають провідне місце і становлять від 7 до 37,6 % від усіх травм опорно-рухового апарату. Залишається високим відсоток первинного виходу на інвалідність, що становить 5,1–39,9 % [4, 11].
Значний відсоток ускладнень інфекційно-запального характеру з боку післяопераційних ран та репаративного остеогенезу у вигляді затримки зрощення та незрощення змусив науковців до перегляду раніше домінуючої «механістичної» концепції остеосинтезу. В останні роки як у вітчизняних, так і зарубіжних виданнях все більше уваги приділяється «біологічному» аспекту остеосинтезу, в основі якого є мінімальна травматизація тканин у зоні перелому, мінімізація ятрогенної деваскуляризації ушкодженої кінцівки [11, 13, 14]. Висока питома вага даної патології та довготривалі строки непрацездатності додають питанню лікування постраждалих із діафізарними переломами кісток гомілки не тільки медичного, але й соціально-економічного значення [6, 10].
Мета — узагальнення досвіду та аналіз результатів лікування діафізарних переломів кісток гомілки із використанням малоінвазивного заглибного остеосинтезу.
Матеріали і методи
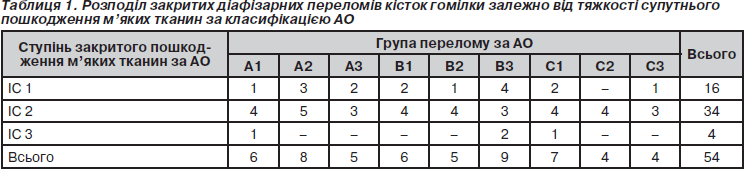
Проведено аналіз лікування 60 постраждалих із 63 діафізарними переломами кісток гомілки за 5 років (2006–2010 рр.), яким проводилось оперативне лікування в ортопедо-травматологічному центрі Київської обласної клінічної лікарні. Середній вік хворих був 35,48 ± 1,53 року, коливався від 18 до 66 років. Чоловіків — 44 (73,3 %), жінок — 16 (26,7 %). За видом травми переважала побутова — у 36 хворих (60 %), під час ДТП — у 21 (35 %), виробнича — у 3 (5 %). Відкриті переломи кісток гомілки спостерігали в 9 (14,3 %) випадках, закриті — у 54 (85,7 %) випадках. У 7 (11,6 %) постраждалих переломи гомілки були у складі поєднаної та множинної травм. Діафізарні переломи кісток гомілки, а також супутні закриті пошкодження м’яких тканин класифікували за найбільш поширеною у світі класифікацією АО/ASIF (табл. 1). Загалом по групах відповідно до класифікації АО переломи діафіза гомілки розподілились таким чином: А1 — 6 (9,5 %), А2 — 10 (15,9 %), А3 — 6 (9,5 %), В1 — 6 (9,5 %), В2 — 7 (11,11 %), В3 — 10 (15,9 %), С1 — 7 (11,11 %), С2 — 5 (7,98 %), С3 — 6 (9,5 %).
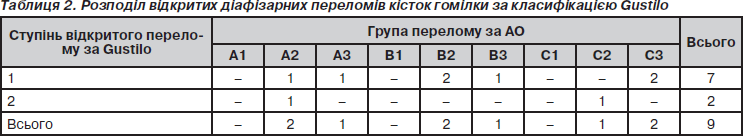
Для характеристики пошкоджень м’яких тканин при відкритих переломах користувалися класифікацією Gustilo, оскільки остання є однією з визнаних у світі (табл. 2).
Закриту репозицію уламків перелому проводили під контролем електронно-оптичного перетворювача (ЕОП) з використанням прийомів мануальної тракції, ортопедичного стола, великого дистрактора або апарата зовнішньої фіксації. Малоінвазивний остеосинтез пластинами (МІОП) проведений нами 30 постраждалим із 30 (47,6 %) діафізарними переломами кісток гомілки, з яких 3 переломи були відкритими (2 — 1-го ступеня та 1 — 2-го ступеня). Блокуючий інтрамедулярний остеосинтез стрижнем (БІОС) без розсвердлення кістково-мозкового каналу застосовано 31 потерпілому з 33 (52,4 %) діафізарними переломами кісток гомілки, з яких 6 переломів були відкритими (5 — 1-го ступеня та 1 — 2-го ступеня). Одному пацієнту з двосторонніми переломами діафіза кісток гомілки виконано БІОС великогомілкової кістки на одній стороні та МІОП на іншій. При надходженні всім хворим проводилось клініко-рентгенологічне, лабораторне обстеження. За необхідності пацієнтів консультували суміжні спеціалісти. У передопераційному періоді з метою збереження довжини пошкодженого сегмента та нейтралізації ретракції м’язів монтували систему постійного скелетного витягу за п’яткову кістку, призначали протинабрякову, протизапальну та судинну терапію. Оцінку анатомо-функціональних результатів проводили за системою Любошица — Маттіса — Шварцберга.
Результати та обговорення
Передопераційна підготовка включала розрахунок довжини стрижнів, пластин, блокуючих гвинтів по рентгенограмах здорового контралатерального сегмента. Накісткові фіксатори попередньо моделювали відповідно рельєфу поверхні штучної кістки. Використання ЕОП при малоінвазивних методиках стало не тільки бажаним, а й украй необхідним засобом, що суттєво полегшує технічне виконання оперативного втручання та дозволяє істотно скоротити його тривалість. Розмітка анатомічних орієнтирів, власне самої зони перелому, розрізів шкіри знову ж із застосуванням ЕОП сприяє коректному розташуванню фіксаторів. Закриту репозицію уламків при БІОС виконували ручними прийомами та з використанням ортопедичного столу, при цьому нижню кінцівку згинали в колінному суглобі під кутом 90°. Блокування стрижня здійснювали за допомогою навігаційної системи, а на дистальному рівні також і методом «вільної руки». При малоінвазивному накістковому остеосинтезі застосування апаратів зовнішньої фіксації, великого дистрактора, виконання на першому етапі остеосинтезу малогомілкової кістки при її супутньому пошкодженні в нижній третині значно допомагало при репозиції уламків великогомілкової кістки. Відновлення довжини, осі пошкодженого сегмента кінцівки, корекцію кутових та ротаційних зміщень обов’язково передували розміщенню та фіксації пластини в субмускулярному тунелі. При виконанні доступів у дистальній третині гомілки ідентифікували й захищали судинно-нервові утворення (підшкірну вену та нерв по медіальній поверхні та малогомілковий нерв і передню великогомілкову артерію по латеральній поверхні). Після введення перших двох гвинтів в останні або передостанні отвори пластини, здійснювали обов’язковий рентген-контроль у боковій проекції, для визначення та усунення анте- чи ретрокурвації. При малоінвазивному остеосинтезі скалкових переломів діафіза великогомілкової кістки прямою широкою пластиною з мінімальним контактом у кожен з уламків вводили не менше 4 гвинтів, прямою широкою пластиною з кутовою стабільністю — достатнім вважали введення 3 гвинтів у кожен уламок. При складному характері перелому надавали перевагу БІОС зі статичним типом блокування та малоінвазивному остеосинтезу пластинам із кутовою стабільністю з вищевказаною гвинтовою компоновкою.
У післяопераційному періоді гіпсову іммобілізацію не застосовували жодному хворому. Середній ліжко-день після МІОП був 16,7 дня, а після БІОС — 14,9 дня. Оцінку ранніх результатів лікування проводили у 6 міс., пізніх — через 1 рік і більше після оперативного втручання. Середні строки консолідації після МІОП становили 3,7 міс., а після БІОС — 3,5 міс. У 2 випадках при МІОП спостерігали поверхневі інфекційно-запальні реакції в ділянці післяопераційних ран, що вдалося зупинити призначенням коротких курсів пероральних антибіотиків та місцевим лікуванням. В 1 випадку при БІОС спостерігали сповільнену консолідацію уламків, що потребувало динамізації стрижня та остеотомії малогомілкової кістки. Злам блокуючого гвинта після БІОС відмічали в 1 випадку, внаслідок порушення режиму дозованого навантаження хворим. При оцінюванні функціональних результатів пошкодженої кінцівки за шкалою Любошица — Маттіса — Шварцберга отримані такі результати: відмінні — у 21 пацієнта після малоінвазивного накісткового остеосинтезу та 22 пацієнтів після БІОС; добрі — у 8 пацієнтів після МІОП та у 8 пацієнтів після БІОС; задовільні — в 1 пацієнта після МІОП та в 1 — після БІОС; незадовільних не було.
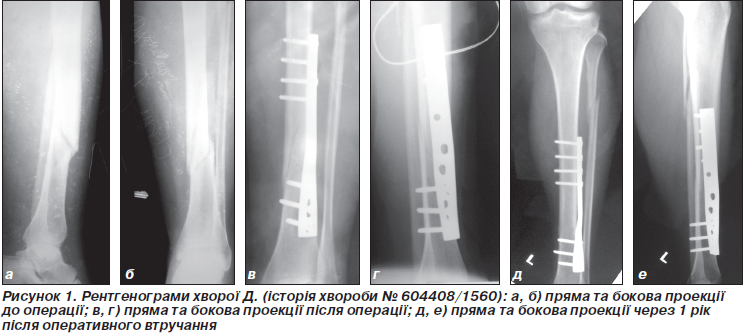
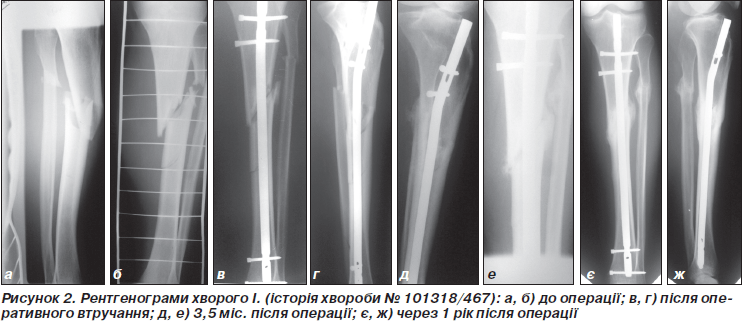
Нижче наводимо клінічні приклади успішного застосування малоінвазивних заглибних методів остеосинтезу з рентгенограмами (рис. 1, 2).
Клінічний приклад 1. Хвора Д., 30 років, продавець, історія хвороби № 604408/1560, надійшла до клініки 22.10.09 р. з діагнозом: закритий уламковий перелом діафіза лівої великогомілкової кістки на межі середньої та нижньої третини зі зміщенням уламків (42-В1.1). З анамнезу відомо, що травма побутова, сталася 16.10.09 р. у результаті падіння з висоти власного зросту. Лікувалася в ЦРЛ на скелетному витязі. Переведена до ортопедо-травматологічного центру для оперативного лікування. Скарги на біль у ділянці нижньої третини лівої гомілки, порушення функції кінцівки. Клінічно: відмічається помірний набряк гомілки в нижній третині, стан шкірних покривів задовільний, периферична пульсація та чутливість збережені.
27.10.09 р. виконане оперативне втручання: закрита репозиція уламків перелому діафіза великогомілкової кістки, малоінвазивний остеосинтез прямою широкою пластиною (на 10 отворів). Післяопераційний період перебігав без ускладнень. З 2-го дня розпочато реабілітаційно-відновне лікування: ізометричне напруження литкового та чотириголового м’язів, активні рухи пальцями ступні та пасивні рухи в суміжних суглобах. З 3-ї доби до вищепризначеного реабілітаційного лікування додавали активні рухи в колінному та надп’ятково-гомілковому суглобах, з 4-го дня — приступили до навчання ходьби на милицях без навантаження на оперовану кінцівку. Післяопераційні рани загоїлись первинним натягом. Хвора виписана зі стаціонару на 12-ту добу після оперативного втручання. Через 1,5 міс. після рентгенологічного контролю (ознаки наявності консолідації) хворій рекомендовано дозоване навантаження кінцівки 10–15 кг. Повне навантаження кінцівки дозволяли після повної консолідації, термін якої склав 3,5 міс. Отримано відмінний функціональний результат лікування за шкалою Любошица — Маттіса — Шварцберга.
Клінічний приклад 2. Хворий І., 30 років, вантажник, історія хвороби № 101318/467, надійшов до клініки в день травми 24.03.08 р. із діагнозом: ЗЧМТ. Струс головного мозку. Перелом обох кісток лівої гомілки на межі верхньої-середньої третини зі зміщенням уламків (42-В1.3). З анамнезу відомо, що травма виникла внаслідок ДТП, потерпілий був збитий автомобілем. Лікувався на скелетному витязі.
28.03.08 р. виконано закриту репозицію перелому лівої великогомілкової кістки, металоостеосинтез інтрамедулярним блокуючим стрижнем ChM. Післяопераційний період перебігав без ускладнень. З 2-го дня розпочато реабілітаційно-відновне лікування: ізометричне напруження литкового та чотирьохголового м’язів, активні рухи пальцями ступні та пасивні рухи в суміжних суглобах. З 3-ї доби до вищепризначеного реабілітаційного лікування додавали активні рухи в колінному та надп’ятково-гомілковому суглобах, з 4-го дня — приступили до навчання ходьби на милицях без навантаження на оперовану кінцівку. Післяопераційні рани загоїлись первинним натягом. На 7-му добу після оперативного втручання виписаний зі стаціонару. Через 2 міс. після рентгенологічного контролю (ознаки консолідації) хворому рекомендоване дозоване навантаження кінцівки 10–15 кг. Повне навантаження кінцівки дозволяли після повної консолідації, термін якої становив 4 міс. 13.04.09 р. виконано видалення металофіксаторів. Отримано відмінний функціональний результат лікування за шкалою Любошица — Маттіса — Шварцберга.
Висновки
Закрита репозиція та заглибний остеосинтез пластинами та стрижнями показали свою високу ефективність у хірургічному лікуванні діафізарних переломів кісток гомілки, відмінні та добрі функціональні результати лікування становили понад 95 %. У всіх хворих вдалося досягти неускладненого загоєння післяопераційних ран та консолідації переломів, середній термін якої був 3,6 міс. Використання малоінвазивних заглибних методик дозволяє скоротити ліжко-день, середній термін якого 15,8 дня. Впровадження малоінвазивних методів остеосинтезу в широку клінічну практику травматолога дозволить зробити крок на шляху профілактики та зниження кількості ускладнень інфекційно-запального характеру та ускладнень, пов’язаних із порушенням репаративної регенерації.
Анкин Л.Н. Практическая травматология. Европейские стандарты диагностики и лечения / Л.Н. Анкин, Н.Л. Анкин. — М.: Книга-плюс, 2002. — 480 с.
Анкин М.Л. Традиційний та малоінвазивний остеосинтез у травматології: Автореф дис... д-ра мед. наук: 14.01.21 / Анкін Микола Львович. — Х., 2005. — 317 с.
Анкин Н.Л. Традиционный и малоинвазивный остеосинтез в практике ортопедо-травматологического центра / Н.Л. Анкин, Л.Н. Анкин, Т.М. Петрик, М.В. Грошовский, М.М. Сатишев // Материалы I съезда травматологов-ортопедов Казахстана «Современные технологии диагностики, лечения и реабилитации в травматологии и ортопедии», 3–4 сентября 2009 г.: Тезисы. — Астана, 2009. — С. 166-167.
Казарезов М.В. Ортопедия и восстановительная хирургия: Руководство по ортопедии / М.В. Казарезов, В.М. Прохоренко, А.М. Королева. — Новосибирск: НПО «БРИЗ», 2008. — 288 с.
Справочник травматолога / Н.А. Корж, В.А. Рад- ченко. — К.: ТОВ «Доктор-Медиа», 2009. — 504 с.
Купкенов Д.Э. Применение стержневых аппаратов при диафизарных переломах костей голени / Д.Э. Купкенов // Травматология и ортопедия России. — 2010. — № 2 (56). — С. 39-44.
Охотский В.П. Ошибки и осложнения при интрамедуллярном остеосинтезе металлическими штифтами / В.П. Охотский, А.Г. Сувалян // Ортопедия, травматология. — 1997. — № 5. — С. 44-47.
Скляренко Є.Т. Травматологія і ортопедія / Є.Т. Скляренко. — К.: Здоров’я, 2005. — 384 с.
Слободской А.Б. Возможности компьютерного моделирования технологии остеосинтеза при переломах костей нижних конечностей / А.Б. Слободской, Н.В. Островский // Военно-медицинский журнал. — 2003. — № 1 (324). — С. 60-66.
Халиман Е.А. Возможности повышения эффективности лечения диафизарных переломов длинных костей стержневыми аппаратами внешней фиксации / Е.А. Халиман, В.Г. Виноградов // Бюлле- тень ВСНЦ СО РАМН. — 2008. — № 4 (62). — С. 50-54.
Шаповалов В.М. Основы внутреннего остеосинтеза / В.М. Шаповалов, В.В. Хоминец, С.В. Михайлов. — М.: ГЭОТАР-Медиа, 2009. — 240 с.
Шапошников Ю.Г. Травматология и ортопедия: Руководство для врачей: В 3 т. / Ю.Г. Шапошников. — М.: Медицина, 1997. — Том 2. — 592 с.
Borg T. Percutaneous plating of distal tibial fractures Preliminary results in 21 patients / T. Borg, S. Larsson, U. Lindsjo // Injury, Int. J. Care Injured. — 2004. — № 35. — P. 608-614.
Redfern D.J., Syed S.U., Davies S.J.M. Fractures of the distal tibia: minimally invasive plate osteosynthe- sis / D.J. Redfern, S.U. Syed, S.J.M. Davies // Injury, Int. J. Care Injured. — 2004. — № 35. — P. 615-620.
Schatzker J. The rationale of operative fracture care / J. Schatzker, M. Tile. — Berlin; Heidelberg; New York: Springer-Verlag, 2005. — 668 p.