Журнал «Здоровье ребенка» 3 (38) 2012
Вернуться к номеру
Синкопальные состояния кардиоваскулярного генеза у детей
Авторы: Нагорная Н.В., Пшеничная Е.В., Бордюгова Е.В., Четверик Н.А., Конопко Н.Н. Донецкий национальный медицинский университет им. М. Горького
Рубрики: Педиатрия/Неонатология
Разделы: Медицинское образование
Версия для печати
Проводит: кафедра педиатрии факультета интернатуры и последипломного образования Донецкого национального медицинского университета им. М. Горького.
Рекомендован: педиатрам, семейным врачам, детским кардиологам детским неврологам.
Актуальность проблемы синкопальных состояний у детей определяется прежде всего их значительной распространенностью. Так, согласно результатам крупномасштабного популяционного Фремингемского исследования, проводимого на протяжении 26 лет, 3 % мужского и 3–5 % женского населения отмечали как минимум одно обморочное состояние в течение жизни. По эпидемиологическим данным, приведенным в последней версии Руководства Европейского кардиологического общества по диагностике и лечению синкопальных состояний (ESC Guidelines on Diagnosis and Treatment of Syncope, 2009), частота обмороков у детей в возрасте до 18 лет составляет 15 %, у военнослужащих в возрасте 17–26 лет — 25 %, у женщин и мужчин в возрасте 40–59 лет — 19 и 16 % соответственно. Актуальность синкопальных состояний также обусловлена высоким риском развития жизнеугрожающих ситуаций. При этом у пациентов с синкопе кардиального генеза частота внезапной смерти на протяжении одного года после первого эпизода потери сознания составляет 24 %, что значительно выше, чем при синкопе некардиального и неясного происхождения (3 %). Дифференциальная диагностика синкопальных состояний у детей — сложная междисциплинарная проблема. Очень часто патология сердечно-сосудистой системы у детей и подростков скрывается под масками других заболеваний и истинная, кардиальная, причина синкопе выявляется спустя длительное время — как правило, после проведения многочисленных лабораторно-инструментальных диагностических исследований. В связи с указанным возникновение у ребенка хотя бы одного эпизода потери сознания является серьезным поводом для обследования у детского кардиолога, поскольку из всех причин именно кардиогенные синкопе таят в себе наибольшую угрозу для здоровья и жизни.
Общая цель: уметь определить диагностическую тактику ведения больного с синкопе неясной этиологии, поставить наиболее вероятный клинический диагноз.
Конкретные цели: выделить основные признаки кардиогенного синкопе, составить план обследования больного с синкопальными и пресинкопальными состояниями, провести дифференциальную диагностику синкопе, поставить наиболее вероятный клинический диагноз, определить план лечебно-профилактических мероприятий.
Содержание обучения
Теоретические вопросы
1. Определение, классификация синкопальных состояний.
2. Клинические признаки синкопе различной этиологии.
3. Дифференциальная диагностика синкопальных состояний у детей и подростков.
4. Тактика ведения детей и подростков с кардиоваскулярными синкопальными состояниями.
5. Тактика оказания неотложной помощи при обмороке.
Ориентировочная основа деятельности
Во время подготовки к семинару необходимо ознакомиться с основными теоретическими вопросами с помощью источников литературы.
Определение, классификация
Синкопе — это синдром, характеризующийся кратковременной и относительно внезапной потерей сознания, утратой мышечного тонуса и падением, спонтанным возвращением сознания.
В настоящее время отсутствует единая классификация синкопе. В Международной классификации болезней X пересмотра выделяют:
— психогенный обморок — F48.8;
— синокаротидный синдром — G90.0;
— тепловой обморок — T67.1;
— ортостатическую гипотензию — I95.1;
— в том числе неврогенную — G90.3;
— приступ Стокса — Адамса — I45.9;
— обморок (синкопе) неуточненного генеза — R55.
Однако с практической точки зрения наиболее удобна и проста в использовании классификация Европейского общества кардиологов (European Society of Cardiology, 2004) в зависимости от этиологического фактора:
I. Синкопе, связанные с развитием церебральной гипоперфузии:
1.1. Нейрогенные рефлекторные обмороки (24–66 % в структуре синкопе):
— вазовагальное синкопе;
— гиперчувствительность каротидного синуса (синкопе каротидного синуса);
— ситуационное синкопе (при кашле, чихании, остром кровотечении, болезненных позывах на мочеиспускание, дефекацию и др.);
— синкопе при невралгии тройничного или языкоглоточного нерва (глоссофарингеальная невралгия).
1.2. Ортостатические обмороки (8–10 %):
— автономная недостаточность при первичной и вторичной недостаточности вегетативного обеспечения гомеостаза;
— после физической нагрузки;
— медикаментозно (или алкоголем) индуцированное синкопе;
— массивное кровотечение, геморрагии, диарея;
— аддисонова болезнь.
1.3. Аритмогенные обмороки (11–14 %):
— нарушения функции синусового узла (включая синдром брадикардии/тахикардии);
— нарушение атриовентрикулярного проведения;
— пароксизмальные тахикардии;
— наследственные синдромы (например, синдром удлиненного интервала QT, синдром Бругада);
— неисправная работа имплантированных приборов (искусственного водителя сердечного ритма);
— аритмии, индуцированные приемом лекарственных средств.
1.4. Обмороки при структурных поражениях сердечно-сосудистой системы (4–5 %):
— клапанные пороки сердца;
— острый инфаркт/ишемия миокарда (у детей — редко);
— обструктивная кардиомиопатия;
— миксома предсердий;
— острый разрыв аорты;
— заболевания перикарда (тампонада);
— легочная эмболия/легочная гипертензия.
1.5. Цереброваскулярные синкопе:
— синдром сосудистого обкрадывания.
II. Синкопе, не связанные с развитием церебральной гипоперфузии:
2.1.Неврогенные: эпилепсия, мигрень, синдром подключичного обкрадывания.
2.2.Психогенные:аффективно-респираторные приступы, истерии, психиатрическая патология (2–12 %).
2.3.Метаболические:гипогликемические состояния, гипоксемия и гипокапния.
III. Синкопе неясной этиологии (не более 2 %).
Как следует из классификации, сердечные обмороки подразделяют на структурные (органические, механические) и аритмические.
Из наиболее частых причин механического препятствия кровотоку выделяют обструкцию выносящего тракта левого желудочка (гипертрофическая кардиомиопатия и аортальный стеноз). У больных с гипертрофической кардиомиопатией (ГКМП) обмороки при физической нагрузке наблюдаются как вследствие обструкции оттока из левого желудочка, так и без обструкции. При этом синкопе возникают в момент прекращения физической нагрузки, когда происходит уменьшение венозного возврата к сердцу с уменьшением давления заполнения левого желудочка и резким снижением сердечного выброса. Еще одной причиной обмороков при ГКМП могут быть нарушения сердечного ритма в виде наджелудочковых или желудочковых тахиаритмий. При аортальном стенозе периферическая вазодилатация обусловлена стимуляцией барорецепторов левого желудочка. Синкопальные состояния при аортальном стенозе считаются прогностически неблагоприятными и являются показанием для хирургического лечения основного заболевания.
Причиной обморока могут быть стенозирующие состояния крупных сосудов, принимающих участие в кровоснабжении головного мозга, в первую очередь бассейна сонных артерий. О развитии синкопе вследствие сдавления вертебральных артерий свидетельствует потеря сознания при резком запрокидывании головы — так называемый синдром Сикстинской капеллы.
Другими причинами обструктивных обмороков у детей являются:
— врожденный порок сердца синего типа с шунтированием крови справа налево (возникновению обмороков при физической нагрузке способствует увеличение сброса крови справа налево);
— миксома левого предсердия, когда потеря сознания возникает при перемене положения тела (переход из горизонтального в вертикальное на фоне одышки, цианоза, тахикардии); синкопе обусловлено обструкцией атриовентрикулярного отверстия;
— митральный стеноз, тромбоэмболия легочной артерии;
— тампонада сердца, когда обморочное состояние наблюдается вследствие уменьшения сердечного выброса из-за повышения внутриперикардиального давления, что затрудняет диастолическое наполнение сердца и приводит к уменьшению сердечного выброса.
Аритмические сердечные обмороки также обусловлены снижением сердечного выброса за счет снижения ударного объема и нарушения частоты сердечных сокращений.
Синдром слабости синусового узла (СССУ) является вариантом его дисфункции, вызванной органическим поражением миокарда предсердий в области его расположения. СССУ характеризуется нарушением формирования синоатриального импульса, синусовой брадикардией, остановками синусового узла, паузами, наджелудочковыми тахикардиями, мерцательной аритмией с медленным желудочковым ответом или длительными паузами (синдром тахи-бради).
Синкопальные состояния могут наблюдаться у больных с брадикардией на фоне атриовентрикулярной блокады (АV-блокады) высокой (II–III) степени с периодическими выпадениями желудочковых комплексов. Возникновение обморочного состояния при АV-блокаде II степени обусловлено внезапным увеличением степени блокады вплоть до перехода в полную АV-блокаду.
Полная АV-блокада (АV-блокада III степени) характеризуется тем, что ни один из предсердных комплексов не проводится к желудочкам. Возникающие эпизоды асистолии могут быть причиной обморока. Классическим примером синкопальных состояний аритмического генеза являются приступы Морганьи — Адамса — Стокса. АV-блок может быть следствием миокардита, эндокардита, токсического действия лекарственных средств, опухоли сердца, инфильтративных заболеваний (склеродермия, полимиозит, саркоидоз и др.).
Одной из причин обмороков могут быть самостоятельно купирующиеся пароксизмы тахиаритмий. Пароксизмальные наджелудочковые тахикардии могут быть причиной обмороков или даже внезапной смерти, прежде всего у больных с синдромом WPW, когда происходит быстрое антероградное проведение через дополнительные пути.
Более часто синкопальные состояния наблюдаются у больных с желудочковой тахикардией (ЖТ) со сниженной фракцией выброса левого желудочка. У некоторых больных приступ ЖТ провоцируется физической нагрузкой или стрессом, что обусловлено повышенной чувствительностью миокарда к катехоламинам. Спровоцировать ЖТ могут метаболические нарушения (гипокалиемия или гипомагнезиемия), лекарственные средства (некоторые антибиотики, антиаритмические препараты, антидепрессанты).
Вследствие тахиаритмии происходят преходящее уменьшение ударного объема сердца и нарушение кровоснабжения мозга. Обмороки случаются и при длительной асистолии во время перехода от чрезмерной тахикардии к нормальному ритму.
Пароксизмальная желудочковая тахикардия ввиду возможного перехода в фибрилляцию желудочков с последующей внезапной остановкой деятельности сердца имеет наиболее неблагоприятный прогноз; при отсутствии специального лечения в течение года умирают до 30 % больных.
У детей причиной обмороков и внезапной смерти может служить изолированная кардиомиопатия правого желудочка, известная как правожелудочковая дисплазия. Полиморфная ЖТ (тorsades de pointes) у больных с удлиненным интервалом QТ также способна стать причиной обморока или внезапной смерти. Врожденные формы удлинения интервала QТ известны как синдромы Романа — Уорда и Джеруэлла — Ланге — Нильсена (сочетание удлинения интервала QТ с врожденной глухотой). Приобретенное удлинение интервала QТ может появляться у пациентов, получающих антиаритмические препараты IА и III класса (хинидин, новокаинамид, амиодарон, соталол), антидепрессанты, триметоприм-сульфаметоксазол, внутривенное введение эритромицина. К удлинению реполяризации и интервала QТ, развитию полиморфной ЖТ предрасполагают также электролитные нарушения, миокардит, тяжелая брадикардия, субарахноидальное кровоизлияние.
У больных с искусственным водителем ритма нарушение функции последнего способно провоцировать обмороки, особенно при однокамерной стимуляции сердца. Утрата синхронности в сокращении предсердий и желудочков приводит к снижению сердечного выброса.
Говоря о диагностике возможных причин синкопальных состояний у детей, нельзя не вспомнить о группе редких заболеваний, информированность о которых практикующих педиатров и кардиологов, к сожалению, является очень низкой. К данной группе заболеваний относится такая крайне редкая патология, как синдром Тимоти. При отсутствии адекватной комплексной терапии средняя продолжительность жизни детей с синдромом Тимоти составляет всего 2,5 года. К настоящему времени в мире описано только 20 таких пациентов, однако можно с полным правом утверждать, что реальная распространенность синдрома Тимоти в детской популяции выше и имеет место очевидная гиподиагностика данного состояния. У всех детей с синдромом Тимоти выявляют сочетание таких характерных клинических признаков, как удлинение интервала QT на ЭКГ (400–800 мс), синдактилия, микродентия и нарушение роста волос. Очень часто при синдроме Тимоти встречаются следующие признаки (I. Splawski, K. Timothi et al., 2006):
— нарушение АV-проводимости — АV-блокада II степени (94 %);
— аутизм (80 %);
— открытый артериальный проток (59 %);
— гипертрофическая кардиомиопатия (50 %);
— иммунодефицит (43 %);
— врожденные пороки сердца: тетрада Фалло, дефект межжелудочковой перегородки и др. (6–29 %);
— транзиторная гипогликемия (36 %);
— гипокальциемия (33 %);
— умственная отсталость (25 %);
— легочная гипертензия (21 %).
Выраженное удлинение интервала QT у детей с синдромом Тимоти часто приводит к асистолии, вследствие которой наступает внезапная смерть. При своевременном установлении диагноза продлить жизнь таких детей помогает имплантация дефибриллятора.
Клиника
Синкопальные состояния, несмотря на их краткосрочность, представляют собой развернутый во времени процесс, в котором можно выделить последовательно сменяющие друг друга стадии: предвестников (пресинкопальное состояние), разгара (собственно синкопальное состояние) и восстановления (постсинкопальное состояние). Степень выраженности клинических проявлений и продолжительность каждой из этих стадий весьма разнообразны и зависят главным образом от патогенетических механизмов развивающегося синкопе, что делает чрезвычайно важным для дифференциальной диагностики тщательный анализ симптомов на каждом этапе развития обморока, а также провоцирующих его факторов. Так, большинство кардиогенных обмороков возникает при физической нагрузке или сразу после ее прекращения. Обмороки при миксоме, шаровидном тромбе в левом предсердии и ортостатической гипотонии развиваются при переходе из горизонтального положения в вертикальное. Вазодепрессорные синкопе наблюдаются при длительном стоянии, в душном помещении. Гипогликемические — при длительных перерывах в приеме пищи. Психогенные — на фоне значимых для больного эмоциональных воздействий и т.д.
Сразу после провоцирующей ситуации развивается пресинкопальное (липотимическое) состояние продолжительностью от нескольких секунд до нескольких минут. На этой стадии наблюдаются резкая общая слабость, несистемное головокружение, тошнота, мелькание мушек, пелена перед глазами. Эти симптомы быстро нарастают, возникает предчувствие возможной потери сознания, шум или звон в ушах. На этой стадии больные успевают позвать на помощь, применить приемы, позволяющие предотвратить потерю сознания (сесть или лечь, опустить голову, выйти на воздух, принять сладкий чай и т.д.). На фоне общих для всех обмороков клинических проявлений пресинкопального состояния, при отдельных синкопе удается выявить некоторые его особенности, важные для дифференциальной диагностики. Так, при кардиогенных обмороках возможны боли и неприятные ощущения в области сердца, чувство нехватки воздуха, ощущение остановки, замирания сердца. У пациентов с обморокоподобными эпилептическими пароксизмами перед развитием потери сознания возможно возникновение ощущения «большой головы», немотивированного страха, вкусовых и слуховых обманов восприятия, болей в животе с позывом к дефекации и др. Развитие интенсивного болевого синдрома в эпигастральной области или за грудиной в сочетании с чувством нехватки воздуха отмечается при обмороках во время глотания. Особенный кашель характерен для беттолепсии (кашлевые обмороки). При синкопальных состояниях, обусловленных вертебробазилярной сосудистой недостаточностью, в стадии предвестников обнаруживаются нарастающее системное головокружение, головная боль затылочной локализации, тошнота, возможны зрительные нарушения в виде мерцающих скотом, гемианопсии и др.
Объективно в пресинкопальном периоде отмечаются бледность кожных покровов, локальный или общий гипергидроз, снижение артериального давления, неустойчивость пульса, дыхательная аритмия, нарушается координация движений, снижается мышечный тонус. Пароксизм может завершиться на этой стадии или перейти в следующую — собственно синкопальное состояние, при котором все описанные симптомы нарастают, больные медленно падают, пытаясь удержаться за окружающие предметы, нарушается сознание. Глубина потери сознания варьирует от легкого его помрачения до глубокого нарушения, продолжающегося несколько минут. В этом периоде отмечается дальнейшее снижение артериального давления, пульс слабого наполнения, поверхностное дыхание, выраженная мышечная гипотония, расширение зрачков с замедлением их реакции на свет. Сухожильные рефлексы при этом сохранены. При глубокой потере сознания возможно развитие кратковременных судорог (чаще тонических) и непроизвольного мочеиспускания, что само по себе не является основанием для диагностики эпилептического припадка, а указывает лишь на тяжелую гипоксию мозга.
Немаловажное значение для дифференциальной диагностики имеет и анализ клинических проявлений в постсинкопальном периоде. Как правило, восстановление сознания происходит быстро и полностью, больные сразу ориентируются в окружающем и случившемся, помнят обстоятельства, предшествующие потере сознания.
Продолжительность постсинкопального периода — от нескольких минут до нескольких часов. В этот период времени отмечаются общая слабость, несистемное головокружение, сухость во рту, сохраняется бледность кожных покровов, гипергидроз, снижение артериального давления, неуверенность движений. У больных с кардиогенными обмороками в восстановительном периоде могут сохраняться неприятные ощущения в области сердца, заторможенность, сонливость, диффузная головная боль отмечается после обмороков, развившихся на фоне гипогликемии. Общемозговые и очаговые неврологические симптомы (зрительные расстройства, парестезии, слабость в конечностях, вестибулярные нарушения и др.) могут сохраняться в постсинкопальном периоде у больных с органическим поражением мозга (опухоли мозга, аневризмы церебральных сосудов, вертебробазилярная недостаточность и др.).
Таким образом, тщательное изучение особенностей развития синкопального состояния на разных стадиях дает возможность предположить патогенетические механизмы, запускающие и реализующие обморок.
Диагностика
В диагностике синкопальных состояний ключевое внимание уделяется детальному сбору анамнеза. При этом следует по возможности уточнить у больного и очевидцев особенности пресинкопального периода и собственно обморока, а также клинических проявлений заболевания в межприступном периоде. Данное положение особенно актуально в педиатрической практике: по данным A. Rosso (2005), у детей только грамотный сбор анамнеза позволяет установить истинную причину синкопе в 26 % случаев, в то время как у взрослых пациентов эффективность данной методики составляет 5 %. При проведении обследования больного представляется целесообразным обследование по следующей схеме.
I. Анамнез
1. Возраст пациента в момент появления первого обморока.
2. Обстоятельства и факторы, предшествующие первому синкопе.
3. Частота, периодичность, стереотипность и серийность приступов.
4. Факторы, провоцирующие обморок:
— боль;
— длительное стояние;
— пребывание в душном помещении;
— перемена положения головы и тела;
— физическая нагрузка;
— эмоциональное напряжение;
— длительные перерывы в приеме пищи;
— натуживание;
— кашель;
— мочеиспускание;
— глотание;
— другие (уточнить какие).
5. Способы и приемы, позволяющие предотвратить развитие потери сознания:
— переход в горизонтальное положение;
— перемена положения головы;
— прием пищи, воды;
— свежий воздух;
— другие (уточнить какие).
6. Клинические проявления в пресинкопальном периоде:
— головокружение и его характер;
— головная боль;
— боль или неприятные ощущения в грудной клетке;
— боль в животе;
— сердцебиение, ощущение остановки, замирания сердца, перебои;
— чувство нехватки воздуха;
— звон в ушах;
— потемнение перед глазами;
— другие симптомы (уточнить какие);
— продолжительность пресинкопального периода.
7. Клинические проявления во время обморока:
— положение больного;
— цвет кожных покровов (бледность, цианоз);
— сухость кожи, гипергидроз;
— ритмичность и частота дыхания;
— наполнение, ритм, частота пульса;
— уровень артериального давления;
— состояние мышц (гипотония, судороги тонические, клонические);
— прикус языка;
— испускание мочи;
— положение глазных яблок, состояние зрачков;
— продолжительность потери сознания.
8. Клинические проявления в постсинкопальном периоде:
— скорость и характер возвращения сознания;
— амнезия приступа;
— сонливость;
— головная боль;
— головокружение;
— неприятные ощущения в грудной клетке;
— затруднение дыхания;
— сердцебиение, перебои;
— общая слабость;
— другие проявления (уточнить какие);
— продолжительность постсинкопального периода.
9. Состояние пациента и проявление заболевания вне обморока.
10. Перенесенные и сопутствующие заболевания.
11. Применявшиеся ранее лекарственные препараты.
12. Параэпилептические феномены в детстве и в настоящее время (ночная головная боль, страхи, крики, сноговорение, снохождение, энурез, фебрильные судороги, пароксизмы расстройств речи).
13. Наследственные факторы (наличие аналогичных приступов потери сознания у родственников, наличие в семейном анамнезе сердечно-сосудистой патологии, вегетативно-сосудистых нарушений, эпилепсии, параэпилептических феноменов и др.).
II. Осмотр
1. Внешний осмотр больного с акцентом на конституциональные особенности, признаки диспластического развития.
2. Пальпация и аускультация периферических сосудов.
3. Аускультация сердца.
4. Измерение артериального давления на двух руках в горизонтальном и вертикальном положении.
5. Исследование неврологического статуса с акцентом на выявление микроочаговой симптоматики.
6. Исследование состояния вегетативной нервной системы (позволяют выявить недостаточность обеспечения вегетативного гомеостаза и дают возможность получить ценную диагностическую информацию у детей как с синкопальными состояниями, так и с головокружениями):
— клиноортостатическая проба (выявление асимпатикотонического, симпатикоастенического или астеносимпатического варианта вегетативного нарушения гомеостаза);
— проба Вальсальвы (отражает сохранность афферентного, центрального и эфферентного звеньев барорефлекса и легко выполнима в условиях любой клиники. Оценка результатов пробы Вальсальвы проводится посредством вычисления коэффициента Вальсальвы, представляющего собой отношение максимальной частоты сердечных сокращений (ЧСС) во 2-й фазе пробы к минимальной ЧСС в 4-й фазе. При значениях коэффициента Вальсальвы менее 1,1 можно уверенно говорить о наличии у пациента парасимпатической недостаточности);
— определение вегетативной реактивности (местный и рефлекторный дермографизм, глазосердечный рефлекс Ашнера — Даньини, температурная кривая, ортоклиностатическая проба и др.);
— определение вегетативного обеспечения деятельности с использованием проб с физической и психоэмоциональной нагрузкой.
III. Дополнительное обследование
1. Общий анализ крови и мочи.
2. Сахар в крови во время обморока, натощак, сахарная кривая с нагрузкой.
3. При подозрении на кардиогенные обмороки и при синкопальных состояниях неясного генеза:
— стандартная ЭКГ-покоя;
— амбулаторное мониторирование ЭКГ;
— допплер-эхокардиография;
— тилт-тест;
— ЭКГ-пробы с физической нагрузкой. Выполнение велоэргометрии и тредмил-теста показано при синкопе, возникающем при физической нагрузке и сопровождающемся тахикардией перед эпизодом потери сознания или после него;
— электрофизиологическое исследование сердца (в условиях специализированных отделений);
— фиброгастродуоденоскопия.
4. При подозрении на органическую церебральную патологию и при синкопальных состояниях неясного генеза:
— рентгенография черепа и шейного отдела позвоночника, в том числе и при специальных укладках;
— исследование глазного дна и полей зрения;
— электроэнцефалография;
— ультразвуковая допплерография (при подозрении на патологию экстра- и интракраниальных сосудов);
— вызванные потенциалы мозга, мониторное ЭЭГ-исследование (при подозрении на эпилептический генез пароксизмов);
— эхоэнцефалоскопия и компьютерная томография (при подозрении на объемные процессы мозга и внутричерепную гипертензию).
Мониторирование ЭКГ у больных с эпизодами синкопе
Холтеровское мониторирование ЭКГ является обязательным методом обследования у больных с синкопальными состояниями. Беспрерывное холтеровское мониторирование ЭКГ с автоматической активацией аппарата показано пациентам, у которых возникают эпизоды полной потери сознания и которые не способны самостоятельно прикрепить или активизировать «эпизодичный регистратор».
При частых синкопе неясной этиологии, в случае возникновения синкопе еженедельно или ежемесячно (или с еще большими перерывами между приступами) более информативным является событийное мониторирование ЭКГ с активацией прибора пациентом и возможностью дальнейшей передачи сигнала ЭКГ по телефону. Петлевое мониторирование осуществляется при кратковременных приступах, когда проблематично успеть осуществить запись обычной ЭКГ после появления симптомов. Аппарат для петлевого мониторирования наиболее целесообразно имплантировать при нечастых, нетяжелых, но стойких симптомах, которые могут быть обусловлены аритмией.
Тилт-тест
Это наиболее часто используемый метод в изучении механизмов нарушения автономной регуляции и развития синкопе. Высокоинформативен при повторных, предположительно вазовагальных, синкопе или обмороках неясного генеза. В наиболее простой форме тилт-тест состоит в пассивном изменении положения тела пациента из горизонтального в вертикальное. При этом под действием гравитационных сил происходит депонирование крови в нижней части тела, снижается давление наполнения правых отделов сердца, что запускает группу рефлексов. В норме такое изменение положения тела увеличивает симпатический ответ с артериолярной вазоконстрикцией и увеличением сократительной способности миокарда. У пациентов с вазовагальным синдромом при этом повышается кардиовагальный тонус и возникает артериолярная вазодилатация, что может привести к внезапной системной гипотензии и остановке сердца с приступом потери сознания.
Классификация позитивных ответов на тилт-тест:
1. Тип 1 — смешанный: ЧСС во время синкопе уменьшается, но не ниже 40 в 1 мин, или уменьшается до менее 40 в 1 мин, но не более чем на 10 секунд с периодом асистолии менее 3 секунд или без нее. Перед уменьшением ЧСС снижается АД.
2. Tип 2A — кардиоингибиторный без асистолии: ЧСС снижается не ниже 40 в 1 мин на 10 секунд, но асистолии более чем на 3 секунды не возникает. Перед уменьшением ЧСС снижается АД.
3. Tип 2B — кардиоингибиторный с асистолией: асистолия наступает более чем на 3 секунды. АД снижается одновременно с уменьшением ЧСС.
4. Tип 3 — вазодепрессорный: ЧСС не уменьшается менее чем на 10 % от ЧСС во время обморока.
Следует отметить, что, по данным R.A. Kelly, аномальный ответ на ортостатическую провокацию выявляется у 10 из 15 пациентов с обмороками неясного генеза:
— положительный или отрицательный ответ на тилт-тест в детском возрасте не зависит от возраста возникновения первого синкопе;
— дети с синкопе в возрасте старше 12 лет достоверно чаще демонстрируют положительный результат тилт-теста;
— кардиальные синкопе по сравнению с другими вариантами обмороков достоверно чаще развиваются внезапно, в отсутствие предвестников и без четко установленных провоцирующих факторов;
— у детей с положительным результатом тилт-теста при холтеровском мониторировании чаще регистрируются вагозависимые феномены: брадикардия менее 40 уд/мин, пауза ритма более 1500 мс, эпизоды остановки синусового узла и синоаурикулярная блокада II степени;
— в группе с положительным результатом тилт-теста достоверно чаще отмечаются рецидивы синкопе и пресинкопе, при этом у больных с кардиальным типом обмороков рецидивы синкопе развиваются реже, чем у детей с другим механизмом.
В результате тщательного соматического и неврологического обследования больного формируется окончательный диагноз, включающий не только основное заболевание, но и клинический вариант обморока с его ведущими патогенетическими механизмами, что ориентирует врача на возможность этиологического и патогенетического лечения в каждом конкретном случае.
Лечение
Принципы реабилитации детей с обморочными состояниями определяются:
— механизмами развития обмороков;
— риском развития внезапной смерти;
— частотой и тяжестью синкопальных эпизодов.
Аритмогенные синкопе — амбулаторное и стационарное терапевтическое лечение, определение объективных показаний к хирургическим методам лечения.
Синкопе при структурных поражениях сердечно-сосудистой системы— лечение основного заболевания.
Вазовагальные (нейрокардиогенные) синкопе — лечение строго индивидуальное, в зависимости от варианта обморока, возраста, особенностей вегетативной регуляции и психологических особенностей.
1. Коррекция психоэмоциональной сферы:
— избегание ситуаций, провоцирующих синкопе;
— аутотренинг;
— самомассаж биологически активных точек;
— обучение больного распознаванию симптомов начала приступа с целью его предотвращения.
2. Немедикаментозное воздействие на сосудистое звено:
— нормализация режима дня: чередование умственной и физической нагрузок, особенно у подростков; полноценный ночной сон не менее 8–10 часов;
— рациональное питание, кратность приема пищи не менее 4–5 раз в день;
— контрастный душ;
— увеличение потребления жидкости: «спортивное питье» — прием прохладной воды (до 500 мл каждые 1–2 часа), 2,5–3 л/сут;
— увеличение потребления соли: солевые таблетки или добавление соли в пищу (до 6 г/сут — 1 ч.л.);
— ношение компрессионного трикотажа: медицинские компрессионные чулки, II степень компрессии;
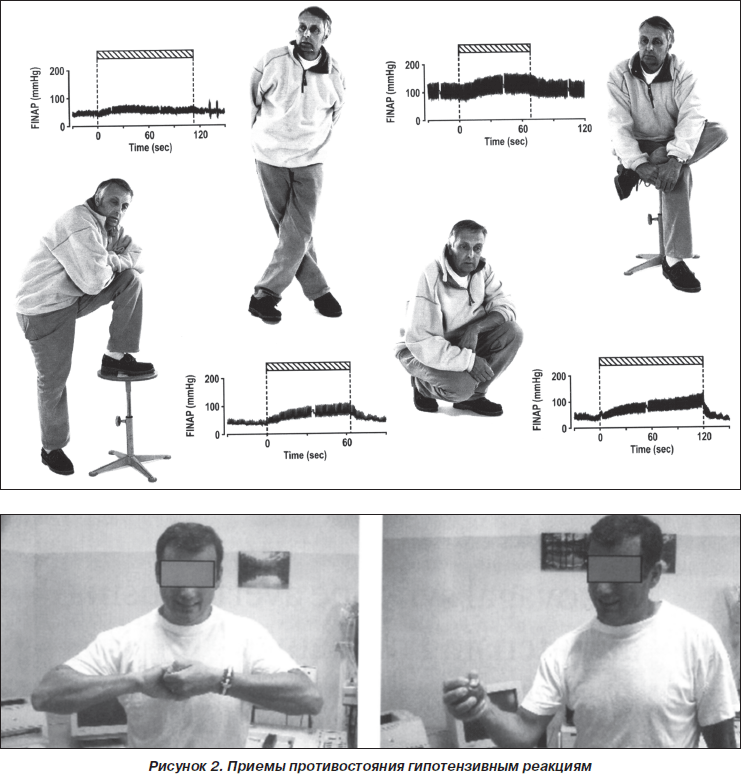
— тилт-тренировки (tilt training) — активный или пассивный ортостаз с постепенным увеличение длительности от 5 до 40 мин в течение 1 мес. (рис. 1).

3. Приемы противостояния гипотензивным реакциям при предвестниках синкопе (рис. 2):
— присаживание на корточки;
— сжимание резинового мячика попеременно правой и левой рукой;
— скрещивание ног.
4. Медикаментозное воздействие:
— витаминотерапия;
— гомеопатия;
— препараты, содержащие микро- и макроэлементы;
— анксиолитики;
— вегетостабилизаторы.
Неотложная помощь при синкопе
На догоспитальном этапе
1. Обеспечить больному горизонтальное положение, приподнять нижние конечности под углом 30–45°.
2. Обеспечить свободное дыхание — расстегнуть воротник, пояс, снять сдавливающую одежду, проветрить помещение.
3. Обтереть лицо холодной водой. Дать вдохнуть жидкость, раздражающую верхние дыхательные пути (нашатырный спирт, эфир, уксус). Если обморок затягивается, показана госпитализация.
На госпитальном этапе
1. При длительном обмороке в/м ввести 10% раствор кофеина бензоата натрия 0,1 мл/год или кордиамина 0,1 мл/год жизни, 1% раствор мезатона 0,1 мл/год жизни (не более 1 мл). В случае значительной гипотензии и брадикардии эффективен 0,1% раствор атропина 0,1 мл/год жизни (не более 1 мл) п/к или в/м.
2. Если эффекта нет, показана госпитализация в палату интенсивной терапии или отделение реанимации.
3. После восстановления сознания напоить горячим чаем, успокоить, растереть конечности, обложить больного грелками.
Таким образом, актуальность проблемы синкопе у детей обусловлена широкой распространенностью, снижением качества жизни ребенка и членов его семьи, возможностью развития жизнеугрожающих состояний. Следует помнить, что у каждого ребенка с синкопальными состояниями необходимо исключать их кардиоваскулярный генез, особенно при неэффективности нейрометаболических препаратов, а также при эпилепсии без эффекта от противосудорожных средств. Своевременное выявление кардиоваскулярных причин синкопе помогает назначить адекватное лечение, подобрать индивидуальную программу реабилитации.

Основная
1. Белозеров Ю.М. Детская кардиология. — М.: МЕДпресс-информ, 2004. — С. 9-221.
2. Белоконь Н.А., Кубергер М.Б. Болезни сердца и сосудов у детей. — М., 1987. — 448 с.
3. Волосовець О.П. Вибрані питання дитячої кардіоревматології / За ред. О.П. Волосовця, В.М. Савво, С.П. Кривопустова. — Київ — Харків, 2006. — 246 с.
4. Наказ МОЗ України № 362 від 19.07.2005 р. «Про затвердження клінічних Протоколів діагностики та лікування кардіоревматологічних хвороб у дітей».
5. Волосовець О.П., Марушко Ю.В., Тяжка О.В. та ін. Невідкладні стани в педіатрії: навч. посіб. / За ред. О.П. Волосовця та Ю.В. Марушко. — Х.: Прапор, 2008. — 200 с.
6. Brignole M., Alboni P., Benditt D.G. et al. Guidelines on management (diagnosis and treatment) of syncope — update 2004 // Europace. — 2004 Nov. — Vol. 6(6). — Р. 467-537.
Дополнительная
1. Мутафьян О.А. Аритмии сердца у детей и подростков (клиника, диагностика, лечение). — СПб.: Невский диалект, 2003. — 224 с.
2. Школьникова М.А., Школенко Т.М. Синкопальные состояния у детей с брадиаритмиями. Значение тилт-теста в диагностике и в выборе тактики лечения детей с приступами потери сознания // Диагностика и лечение брадикардии у детей / Под ред. Д.Ф. Егорова, А.В. Адрианова. — СПб.: Человек, 2008. — С. 60-72.
3. Полякова Е.Б., Школьникова М.А., Калинин Л.А. Механизмы формирования, классификация, клиническое течение и прогноз «идиопатических» нарушений функции синусового узла в детском возрасте // Вестник аритмологии. — 2008. — № 52. — С. 5-13.