Журнал «Здоровье ребенка» 4 (39) 2012
Вернуться к номеру
Инфекции мочевой системы у детей. Пиелонефрит. Диагностические подходы и лечебная тактика на уровне первичной медико-санитарной помощи
Авторы: Борисова Т.П., д.м.н., профессор кафедры педиатрии № 1 Донецкого национального медицинского университета им. М. Горького,
Багдасарова И.В., д.м.н., профессор, зав. отделом детской нефрологии ГУ «Институт нефрологии НАМН Украины», г. Киев
Рубрики: Семейная медицина/Терапия, Педиатрия/Неонатология
Разделы: Медицинское образование
Версия для печати
Актуальность проблемы. Проблема инфекций мочевой системы (ИМС) у детей продолжает оставаться одной из актуальных в педиатрии, поскольку эта группа болезней занимает первое место в структуре нефропатий и второе-третье — после острых респираторных и кишечных инфекций. Склонность к рецидивирующему течению ИМС с развитием необратимых повреждений паренхимы почек диктует необходимость пристального внимания к данной проблеме. Поэтому знание диагностики ИМС и лечебной тактики является необходимым в практике врача на уровне первичной медико-санитарной помощи.
Общая цель:уметь поставить клинический диагноз и назначить лечение ИМС в детском возрасте.
Конкретные цели: выделить основные синдромы ИМС, определить клинические варианты течения ИМС у детей, составить план обследования больного, провести дифференциальную диагностику и поставить диагноз ИМС, назначить лечение, избрать рациональную схему диспансеризации детей с ИМС.
Содержание обучения
Теоретические вопросы
1. Терминология, классификация ИМС, пиелонефрита.
2. Основные синдромы при ИМС у детей.
3. Клинические варианты течения ИМС у детей.
4. План обследования детей с ИМС.
5. Дифференциальная диагностика клинических вариантов течения ИМС.
6. Лечение ИМС, пиелонефрита у детей.
7. Врачебная тактика при ИМС у детей.
8. Диспансерное наблюдение детей с ИМС.
Ориентировочная основа деятельности
Во время подготовки к занятию необходимо ознакомиться с основными теоретическими вопросами с помощью источников литературы, дополнительных материалов (приложение).
Терминология
ИМС — воспалительный процесс в органах мочевой системы без специального указания на локализацию (мочевые пути или почечная паренхима) и характер. Выделяют неосложненную и осложненную ИМС. Под осложненной формой ИМС понимают развитие инфекционного процесса в органах мочевой системы на фоне аномалий развития почек и мочевыводящих путей, приводящих в большинстве случаев к нарушению уродинамики. Неосложненная ИМС характеризуется отсутствием каких-либо пороков развития мочевой системы.
ИМС подразделяется на пиелонефрит и инфекцию мочевыводящих путей (цистит, уретрит).
Пиелонефрит — это инфекционно-воспалительное заболевание почек с поражением чашечно-лоханочной системы, канальцев и интерстиция. Данное заболевание фактически представляет собой тубулоинтерстициальный нефрит инфекционного генеза. Выделяются две клинические формы пиелонефрита — первичный и вторичный. Первичный пиелонефрит возникает в неизмененных почках и мочевых путях, вторичный — на фоне органических (гидронефроз, уретерогидронефроз, мегауретер, клапаны, дивертикулы, стеноз мочеиспускательного канала) или функциональных (нейрогенный мочевой пузырь, пузырно-мочеточниковый рефлюкс) нарушений уродинамики, обменных расстройств (оксалатурии, уратурии, цистинурии и др.), иммунодефицитных состояний, дизэмбриогенеза почечной ткани, тубулопатий. При выявлении нарушений уродинамики пиелонефрит рассматривается как обструктивный.
Острый пиелонефрит — процесс, развившийся остро и закончившийся в срок до 6 месяцев. Сохранение признаков активности процесса более 6 мес. или в случае 2 рецидивов за этот период позволяет диагностировать хронический пиелонефрит.
Циститы разделяют на острые и хронические, что можно уточнить при проведении цистоскопии. При острых циститах воспалительный процесс ограничивается слизистой оболочкой и подслизистым слоем, эндоскопически характеризуется катаральными и геморрагическими изменениями. При хронических циститах отмечаются более глубокие структурные изменения стенки мочевого пузыря с вовлечением в процесс мышечного слоя (эндоскопически гранулярный, буллезный, флегмонозный, некротический, полипозный цистит).
Клиника
Основные клинические синдромы при ИМС — дизурический, мочевой, болевой, интоксикационный.
Дизурический синдром — это нарушение акта мочеиспускания, которое проявляется несколькими симптомами:
— урежением или учащением (поллакиурия) мочеиспускания;
— болезненностью при мочеиспускании (странгурия);
— не отмечавшимся ранее ночным или дневным недержанием мочи (непроизвольное выделение мочи из мочеиспускательного канала без позыва);
— императивными позывами к мочеиспусканию (внезапные, непреодолимые позывы к мочеиспусканию);
— неудержанием мочи (невозможность удержать мочу при появлении позыва к мочеиспусканию).
Мочевой синдром при ИМС имеет следующие симптомы:
— лейкоцитурия (лейкоцитов в общем анализе мочи более 10 в поле зрения, в пробе по Нечипоренко более 4 ґ 103/мл);
— бактериурия (количество колоний 105/мл и более в свежевыделенной моче);
— изменение прозрачности мочи, появление осадка, хлопьев. Родители часто отмечают плохо пахнущую и мутную мочу у детей. В проспективном исследовании установили, что неприятный запах мочи указывал на наличие ИМС в 50 % случаев, а в комбинации с постоянным помутнением мочи — у 75 % пациентов.
Болевой синдром проявляется болями в животе, пояснице. Примерно у половины больных школьного возраста удается выявить положительный симптом Пастернацкого.
Интоксикационный синдром — повышение температуры тела, нарушение общего состояния и поведения ребенка. Ребенок плохо вступает в контакт, капризничает, часто плачет, развивается вялость, снижается аппетит, нарушается сон, исчезает интерес к играм и окружающий среде. Дети старшего возраста жалуются на повышенную утомляемость, слабость, вялость, головную боль, плохой аппетит и другие симптомы общего характера.
Ведущим синдромом в клинической картине пиелонефрита у детей является интоксикационный, выраженность которого значительно варьирует в зависимости от возраста ребенка. Особенность интоксикации при пиелонефрите у грудных детей заключается в наличии рвоты, срыгивания, жидкого стула, увеличения печени и селезенки (в 1/3 случаев). У новорожденных наблюдаются дегидратация, тахикардия, недостаточность периферического кровообращения, гипотензия, гипотермия.
Основным клиническим проявлениемцистита является дизурический синдром. Потеря контроля за мочеиспусканием у детей, ранее удерживающих мочу, и возврат энуреза подозрительны в плане ИМС. У детей раннего возраста вследствие спазма наружного уретрального сфинктера и мышц тазового дна может наблюдаться рефлекторная задержка мочеиспускания, нередко ошибочно принимаемая врачами за острую почечную недостаточность.
Иногда при остром цистите при сокращении детрузора выделяются капли свежей крови, что называется терминальной гематурией.
При остром цистите дети старшего возраста отмечают боли внизу живота, в надлобковой области с иррадиацией в промежность, усиливающиеся при пальпации и наполнении мочевого пузыря.
Общее состояние при цистите у детей старшего возраста нарушено незначительно. Как правило, отсутствуют признаки интоксикации, повышение температуры тела, что обусловлено особенностями кровоснабжения слизистого и подслизистого слоя мочевого пузыря, которые препятствуют поступлению продуктов воспаления в кровоток. Ограниченные возможности к локализации инфекционного процесса у детей раннего возраста предрасполагают к распространению микробно-воспалительного процесса в течение 2–3 дней на верхние мочевые пути с развитием пиелонефрита.
Кардинальными клиническими признаками хронического цистита являются стойкий дизурический синдром и «неуправляемая» упорная лейкоцитурия, появляющаяся вскоре (иногда через несколько дней) после отмены антимикробных средств. Хронический длительно текущий цистит может приводить к нарушению функции пузырно-мочеточникового соустья и недостаточности замыкательного механизма этого отдела мочеточника. Как следствие, возникает пузырно-мочеточниковый рефлюкс и развивается вторичный пиелонефрит. С другой стороны, при хроническом цистите могут происходить необратимые структурные изменения стенки мочевого пузыря с развитием фиброзной деформации и нарушения гистоархитектоники пучков мышечных волокон. Это проявляется стойким нарушением функции мочевого пузыря, уменьшением его объема, недержанием мочи, что представляет собой не только медицинскую, но и психосоциальную проблему.
Критерии диагностики уретрита следующие: боли и жжение по ходу уретры, усиливающиеся с началом мочеиспускания, местные воспалительные изменения (дискомфорт, эритема в области промежности), у старших мальчиков выделения из уретры, у девочек-подростков ассоциация с симптомами воспаления органов малого таза.
Диагностика
1. Объективное обследование детей:
— пальпация почек (увеличение размеров при пиелонефрите);
— измерение артериального давления (артериальная гипертензия наблюдается при обструкции мочевых путей и рефлюкс-нефропатии);
— осмотр наружных гениталий (для исключения вульвита и баланита), поясничной и надлобковой областей.
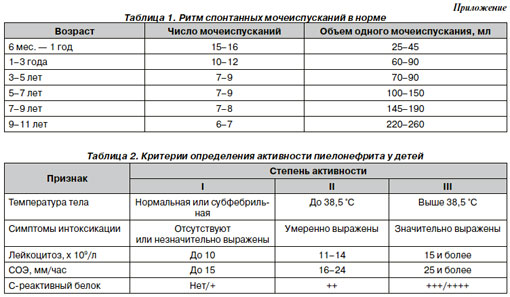
2. Учет ритма и объема спонтанных мочеиспусканий (табл. 1) для выявления дизурического синдрома.
3. Общий анализ мочи — лейкоцитурия, минимальная протеинурия (при пиелонефрите), негломерулярная эритроцитурия (при остром цистите).
В амбулаторных условиях экспресс-диагностика мочи при помощи тест-полосок позволяет выявить лейкоцитурию, эритроцитурию, протеинурию, бактериурию в свежевыпущенной моче.
4. Изучение типа лейкоцитурии — для ИМС характерна нейтрофильная лейкоцитурия.
5. Бактериологическое исследование мочи с определением микробного числа. Нужно учитывать тот факт, что положительные результаты бактериологического исследования мочи удается получить не всегда из-за перехода бактерий в L-формы и протопласты.
6. Определение активности воспалительного процесса — повышение С-реактивного белка, увеличение СОЭ, нейтрофильный лейкоцитоз (табл. 2).
7. Консультация гинеколога для диагностики вульвовагинита и при рецидивирующим течении ИМС редких возбудителей (хламидии, микоплазмы, уреаплазмы, грибы), которые часто протекают как микст-инфекция с бактериальной флорой.
8. Соскоб на энтеробиоз — острый уретрит или вульвовагинит могут быть вызваны острицами.
9. Оценка функционального состояния почек — креатинин крови, проба по Зимницкому.
10. Ультразвуковое исследование (УЗИ) органов мочевой системы проводится при первом эпизоде ИМС. При пиелонефрите можно выявить увеличение размеров почки, повышение эхогенности стенок лоханки.
В качестве клинических критериев диагностики пиелонефрита в отличие от инфекции нижних мочевых путей выбирают следующие: повышение температуры тела более 38,5 °С, лейкоцитоз, увеличение СОЭ более 35 мм/час, снижение концентрационной функции почек по данным пробы по Зимницкому, стойкая протеинурия, асимметричность поражения почек по данным УЗИ.
Для ранней диагностики пиелонефрита наиболее перспективным представляется определение содержания прокальцитонина (ПКТ) в крови. При системном воспалении бактериальной этиологии происходит повышение концентрации ПКТ, поскольку под влиянием эндотоксина и цитокинов ингибируется протеолитический процесс образования кальцитонина из ПКТ и избыток последнего высвобождается в кровь. Повышение уровня ПКТ > 0,5 нг/мл является предиктором пиелонефрита с чувствительностью 100 %, специфичностью 87 %.
Высокой чувствительностью и специфичностью диагностики локализации ИМС обладает статическая нефросцинтиграфия с 99Тс-DMSA, позволяющая установить наличие паренхиматозных изменений в почках.
Лечение
Ведущим в терапии ИМС является ликвидация бактериальной инфекции, которая в большинстве случаев представлена грамотрицательными микроорганизмами семейства Enterobacteriaceae (E.coli — 41,3–83,3 %, Klebsiella — 5–8 %, Proteus — 2,3–8,5 %, Enterobacter — 5,7–12,7 %, Enterococcus — 3–12,3 %). Поэтому препаратами выбора в эмпирической терапии являются цефалоспорины ІІ и ІІІ поколений.
Объем, характер и длительность лечения определяются уровнем поражения мочевой системы.
Амбулаторное лечение ИМС проводится детям без нарушения общего состояния, при отсутствии дегидратации и гипертермии, с признаками поражения нижних мочевых путей. Показано пероральное применение одного из следующих препаратов: цефиксим (цефикс), цефтибутен (цедекс), цефуроксим (цефутил, зиннат), нитрофураны (фурамаг, фурагин), фосфомицин (монурал). Длительность антибактериальной терапии при первом эпизоде цистита составляет 5 дней, при втором эпизоде — 7 дней.
Антибактериальная терапия при пиелонефрите строится в зависимости от степени активности заболевания (табл. 2). При установлении ІІ или ІІІ степени активности пиелонефрита, сопровождающихся нарушением общего состояния, лечение проводится в условиях стационара. Поскольку бактериологический посев мочи требует времени, а начало терапии откладывать недопустимо, у больных с пиелонефритом стартовая антибактериальная терапия назначается эмпирически. Наиболее оправданными в качестве эмпирической терапии пиелонефрита являются цефалоспорины ІІІ поколения (цефотаксим, цефоперазон, цефтазидим, цефтриаксон). При ІІІ степени активности заболевания показано внутривенное введение данных антибиотиков в течение 3–5 дней с последующим переходом на пероральный прием цефалоспоринов ІІІ поколения (цефиксим, цефтибутен). При І–ІІ степени активности пиелонефрита лечение проводится цефалоспоринами ІІ–ІІІ поколения в пероральной форме.
Стандартная длительность терапии пиелонефрита антибиотиками составляет не менее 14 дней. Затем больной в течение 10–14 дней получает нитрофураны (фурагин, фурамаг).
При сохранении интоксикации, гипертермии более 3 дней проводят смену антибиотика. К альтернативным препаратам относят: защищенные пенициллины (амоксиклав, аугментин), цефалоспорины IV поколения (цефепим), комбинированные препараты (цефтриаксон/сульбактам, цефоперазон/сульбактам), аминогликозиды (нетромицин, амикацин, гентамицин, тобрамицин).
Следует отметить, что применение триметоприма/сульфаметоксазола, нефторированных хинолонов (пипемидиновая кислота, налидиксовая кислота, нитроксолин, 5-НОК) ограничивает отмеченное в последние годы снижение их активности в отношении грамотрицательной флоры. Фторхинолоны (норфлоксацин, ципрофлоксацин и др.) в педиатрии назначаются лишь при наличии полирезистентной грамотрицательной флоры, синегнойной палочки, а также по жизненным показаниям.
В терапию ИМС дополнительно включают лекарственные растения, хотя в контролируемых клинических исследованиях их эффективность не доказана. Используются растения с мочегонным (можжевельник, петрушка, листья березы, полевой хвощ), противовоспалительным (клюква, листья брусники, толокнянки, груши и др.), литолитическим (почечный чай, шиповник, василек, крапива и др.) действием. Широкое распространение в настоящее время получили фитопрепараты (канефрон Н, цистенал, уролесан, фитолизин, цистон), которые назначают в период снижения активности ИМС, а также с профилактической целью.
Врачебная тактика
Впервые выявленная ИМС, как правило, не требует специализированной нефрологической помощи. Дети могут получать лечение у семейного врача, педиатра амбулаторно или стационарно в зависимости от уровня поражения мочевой системы (см. раздел «Лечение»).
Развитие рецидива заболевания чаще всего свидетельствует об осложненном течении ИМС. Практически у половины детей с ИМС имеют место аномалии развития мочевой системы, у 30–60 % детей диагностируется пузырно-мочеточниковый рефлюкс. Поэтому ребенка с рецидивирующей ИМС следует направить к детскому урологу для проведения микционной цистографии, в ряде случаев — экскреторной урографии, компьютерной и магнитно-резонансной томографии почек. Показаниями для проведения микционной цистографии у детей дошкольного и младшего школьного возраста являются более двух эпизодов ИМС у девочек, более одного эпизода ИМС у мальчиков, изменения верхних отделов мочевой системы по данным УЗИ или радиоизотопного исследования почек, отягощенный семейный анамнез по пузырно-мочеточниковому рефлюксу или рефлюкс-нефропатии.
При стойком дизурическом синдроме обязательно проведение цистоскопии, которая позволяет диагностировать цистит, инфравезикальную обструкцию (у мальчиков — клапаны задней уретры, у девочек — стеноз уретры).
Наиболее часто рецидивы заболевания отмечаются в первые месяцы после окончания лечения ИМС. Такие дети имеют высокий риск рубцевания почек, особенно при наличии пузырно-мочеточникового рефлюкса. Показания для проведения низкодозной антимикробной профилактики у детей: частые рецидивы ИМС, дети грудного и раннего возраста до исключения пузырно-мочеточникового рефлюкса, наличие пузырно-мочеточникового рефлюкса у детей до 5 лет, девочки с эпизодом ИМС в анамнезе. С этой целью применяют фурагин или фурамаг (1–2 мг/кг/сутки однократно на ночь) на протяжении 3–6 месяцев. Для сексуально активных девочек-подростков можно использовать эпизодическую посткоитальную профилактику ципрофлоксацином.
Кроме медикаментозной профилактики, рекомендуется целый ряд общих мероприятий, а именно: полное опорожнение мочевого пузыря (режим принудительных мочеиспусканий каждые 2–3 часа, двойное мочеиспускание), достаточный питьевой режим, ношение свободной хлопковой одежды, терапия запоров, энтеробиоза.
Диспансеризация
Все дети с ИМС должны находиться на диспансерном учете. После достижения ремиссии больного обследуют в условиях нефрологического стационара (кабинета) ежегодно, амбулаторно — осмотр семейного врача, педиатра 1–2 раза в месяц на протяжении 1 года и ежеквартально в дальнейшем (по возможности — детский нефролог не реже 1 раз в 6 мес.). Во время осмотра обращается внимание на регулярность обследования у отоларинголога, стоматолога, гинеколога, уролога (желательно 1 раз в 6 мес.), выполнение рекомендаций стационара, общее состояние и физическое развитие ребенка, адекватность питьевого режима, уровень артериального давления, наличие мочевого синдрома, функциональное состояние почек, появление побочных эффектов и осложнений терапии, устранение причин, которые ухудшают состояние (хронические очаги инфекции, инсоляция, острые респираторные инфекции, стрессы, переохлаждение). Уделяется внимание профориентации подростка, профилактике нежелательных половых контактов.
Принцип постепенного увеличения дозированной физической нагрузки обеспечивает тренировку организма и адаптацию детей к общему режиму. Длительное ограничение двигательного режима создает предпосылки для развития у больных с ИМС мышечной гипотонии, дискинезии кишечника и ухудшения оттока мочи. Занятия избирательными видами спорта (теннис, бадминтон, плавание и др.) разрешаются при клинико-лабораторной ремиссии пиелонефрита под врачебным контролем.
Вакцинация проводится не ранее чем через 1 месяц от наступления ремиссии ИМС с предварительным исследованием общего анализа крови и мочи.
Наблюдение ребенка с вторичным обструктивним пиелонефритом осуществляется совместно с детским урологом, который решает вопрос о показаниях к оперативному вмешательству. Следует отметить, что I–III степени пузырно-мочеточникового рефлюкса многие годы подвергаются консервативному ведению, в основе которого лежат длительная профилактика уросептиками и мероприятия, направленные на нормализацию функции нижних мочевых путей.
Плановые методы обследования при диспансерном наблюдении: клинический анализ крови, креатинин крови, проба по Зимницкому — 1 раз в 3–6 мес., общий анализ мочи, анализ мочи по Нечипоренко — 1 раз в месяц. Бактериологический посев мочи необходимо исследовать через 6 недель после окончания лечения, чтобы убедиться, что моча стерильна. При интеркуррентных заболеваниях исследуются клинический анализ крови и общий анализ мочи.
Сохранение стойкой ремиссии на протяжении одного года при цистите, трех лет при остром пиелонефрите, пяти лет при хроническом пиелонефрите позволяет снять ребенка с диспансерного учета.

Основная
1. Нефрология детского возраста / Под общ. ред. Е.В. Прохорова, Т.П. Борисовой. — Донецк, 2008. — С. 65-79.
2. Папаян А.В., Савенкова Н.Д. Клиническая нефрология детского возраста. — СПб., 2008. — С. 396-430.
3. Педиатрия: Учебник / Под ред. В.Г. Майданника. — 3-е изд. — Харьков: Фолио, 2002. — С. 567-598.
4. Протокол лікування дітей з інфекціями сечової системи і тубулоінтерстиційним нефритом. Наказ Міністерства охорони здоров’я України № 627 від 03.11.2008.
Дополнительная
1. Возианов А.Ф., Майданник В.Г., Бидный В.Г., Багдасарова И.В. Основы нефрологии детского возраста. — К.: Книга плюс, 2002. — С. 22-100.
2. Руководство по нефрологии: Пер. с англ. / Под ред. Дж. А. Витворт, Дж. Р. Лоренса. — М.: Медицина, 2000. — С. 246-261.

