Журнал «Травма» Том 13, №4, 2012
Вернуться к номеру
Переломи, що не зрослися, та псевдоартрози
Авторы: Климовицький В.Г., д.м.н., професор, директор НДІ травматології і ортопедії Донецького національного медичного університету ім. М. Горького, Оксимець В.М., к.м.н., науковий співробітник НДІ травматології і ортопедії Донецького національного медичного університету ім. М. Горького
Рубрики: Семейная медицина/Терапия, Травматология и ортопедия
Разделы: Справочник специалиста
Версия для печати
Переломи, що не зрослися, та несправжні суглоби є проявом єдиної проблеми — порушення репаративної регенерації кісткової тканини після переломів. Відсутність консолідації перелому призводить до різкого обмеження функції ушкодженого сегмента, порушення працездатності, є причиною стійкої інвалідизації та неможливості соціальної адаптації постраждалих. Порушення остеорепаративних процесів після травм кінцівок спостерігається у 2,5–18,0 % постраждалих (Л.Д. Горидова, К.К. Романенко, 2000). Деякі автори стверджують, що кількість постраждалих з уповільненням або порушенням консолідації переломів досягає 25 % (А.И. Афаунов, А.А. Афаунов, 1999; В.М. Гайдуков, 1995). Про питому вагу порушень репаративної регенерації після переломів серед інших причин інвалідності й травматологічних хворих свідчать дані МСЕК: у 18,1 % випадків, коли пацієнт був визнаний інвалідом, безпосередньою причиною інвалідності стали порушення консолідації переломів (В.Ф. Захарченко, 1998). За даними досліджень, що були проведені в Донецькому НДІТО у 2005–2007 роках, порушення процесів остеорепарації спостерігається у 58,7 % хворих із травмами нижніх кінцівок, серед них у 48,7 % — сповільнена консолідація, у 9,9 % — формування несправжніх суглобів, у 3,3 % постраждалих консолідація перелому не відбувалась у строк, що перевищує 1,3–1,8 року.
У той же час кількість незадовільних результатів лікування власне несправжніх суглобів та дефектів сегментів кінцівок становить, за даними різних авторів, від 14,5 до 31 % (И.В. Шумада, О.И. Рибачук, 1985), що свідчить про складність лікування даної патології.
Тяжкі наслідки розладів регенерації кісткової тканини після переломів, що впливають на функцію кінцівки, їх відносно висока поширеність і труднощі, що виникають під час відновного лікування, обумовлюють актуальність теми, що розглядається.
Класифікація
Існує декілька класифікацій порушення репаративного остеогенезу. Однак найбільш клінічно обґрунтованою є класифікація Н. Rosen, що була запропонована в 1993 році. В основу цієї класифікації покладено розподіл порушень зрощення кісток за наявністю рентгенологічних проявів, часу, що минув з моменту травми, за наявністю або відсутністю інфекційного процесу, локалізацією незрощення та ін.
Класифікація порушень репаративного остеогенезу за Н. Rosen:
1. Особливості зрощення:
а) уповільнене зрощення;
б) незрощення (несправжній суглоб) з наявністю або відсутністю дефекту кісткової тканини;
в) синовіальний псевдоартроз.
2. Локалізація:
а) діафізарні незрощення;
б) метафізарні незрощення:
— внутрішньосуглобові,
— позасуглобові.
3. Наявність зсуву:
а) із зсувом;
б) без зсуву.
4. Характеристика регенерації:
а) гіпертрофічне незрощення;
б) оліготрофічне незрощення;
в) гіпотрофічне незрощення:
— без проміжку між кінцями,
— з проміжком між кінцями,
— з наявністю некротизованого кісткового фрагмента.
5. Інфекція:
а) неінфіковане незрощення;
б) інфіковане незрощення (наявність остеомієліту).
Окрім наведених у цій класифікації положень стосовно стану кісткової тканини, у клінічній практиці важливе значення мають стан м’яких тканин у ділянці незрощення (наявність чи відсутність дефектів м’яких тканин, трофічних виразок та рубцево-виразкових дефектів) та стан кровообігу в пошкодженому сегменті (наявність чи відсутність порушень артеріального відділу судинної системи різного генезу та наявність чи відсутність варикозної хвороби, тромбофлебіту та післятромбофлебітичного синдрому).
Визначення різних понять порушень репаративної регенерації
Під терміном «порушення репаративної регенерації», або «дисрегенерація», розуміють стан, при якому за різних умов відбувається порушення та спотворення запально-репаративної реакції, що перебігає в ділянці пошкодження кісткової тканини.
До переломів, що уповільнено зростаються, відносять переломи, у яких консолідація кісткових відламків не настала упродовж часу, необхідного для зрощення даного виду перелому.
Під незрощенням перелому, або несправжнім суглобом, розуміють відсутність у ділянці пошкодження кісткової тканини консолідації кісткових відламків протягом тривалого часу, що перевищує не менш ніж удвічі час, необхідний для зрощення даного виду перелому. Для гіпертрофічного несправжнього суглоба характерна наявність значного кісткового регенерату, що наповзає на кісткові фрагменти, але на рентгенограмі визначається лінія перелому. При оліготрофічному незрощенні ознак формування регенерату майже не визначається. При гіпотрофічному незрощенні лінія перелому добре візуалізується, товщина кісткових фрагментів у більшості випадків зменшується, а в деяких випадках, внаслідок остеолізу країв фрагментів, утворюється дефект кісткової тканини.
Для синовіального псевдоартрозу, або неоартрозу, окрім клінічних та рентгенологічних ознак, що вказують на незрощення перелому, характерними є морфологічні прояви формування суглоба — один з кінців відламків має кулеподібну форму, а інший — чашоподібну. Обидва кінця покриті структурами, що нагадують суглобовий хрящ, навколо кісткових кінців є капсула, що нагадує капсулу суглоба.
Етіопатогенез порушень репаративної регенерації
Репаративний остеогенез є багаторівневим та багатофазним процесом клітинної реакції на пошкодження. Невідповідність активності регуляторних факторів, дисбаланс їх взаємозв’язку на тій чи іншій стадії репарації може призвести до порушення загоєння кісткової рани. Більшість причин сповільнення чи незрощення переломів пов’язані з початковою стадією регенерації, під час якої можливий «біологічний збій» генетично закладеної програми відновлення тканин, але й на подальших стадіях також можливе виникнення порушень формування тканинного регенерату (М.О. Корж та співавт., 2005).
Серед причин порушення процесів остеорепарації виділяють три групи. До першої групи відносять причини, що негативно впливають на функціональний стан кісткової тканини до травми і після неї. До другої — причини, що пов’язані із самою травмою. І до третьої — причини, що впливають на перебіг репаративного остеогенезу в процесі лікування.
На стан кісткової тканини до травми і після неї значний вплив мають: вік, особливості харчування, стан гормональної системи, дефіцит вітамінів та ін. У ряді досліджень було показано, що із збільшенням біологічного віку загоєння перелому сповільнюється. В експериментах на мишах було відмічено, що в молодих особин формування періостальної реакції відбувається більш виражено, ніж у старих. Це пов’язано з тим, що в молодих тварин періост має більшу клітинність та васкуляризацію, ніж у дорослих особин, у яких він представлений фіброзним шаром. Сповільнення репаративних процесів із збільшенням віку пов’язане зі зменшенням кількості клітин-попередників у кістковому мозку та зниженням їх проліферативної й остеобластичної активності (G.F. Muschler et al., 2001; N. Kotobuki et al., 2004; M. Krampera et al., 2006). Зі зниженням активності клітин-попередників пов’язане зменшення біосинтезу колагену та порушення процесу формоутворення колагенових волокон у міжклітинному середовищі. З віком уповільнюється біосинтез протеогліканів, змінюється кристалічна та аморфна структура кісткової тканини, знижується рівень кісткового метаболізму — Gla-білка та лужної фосфатази, що, у свою чергу, значно впливає на швидкість створення компонентів кісткового регенерату (G.F. Muschler et al., 2001; N. Kotobuki et al., 2004).
На швидкість формування регенерату та його мінералізацію значний вплив здійснює дефіцит кальцію, фосфору та білків. Дефіцит вітаміну А призводить до сповільнення формування остеоїду остеобластами, а вітаміну С — до порушення формування колагену та утворення міжклітинної речовини. Сповільнення утворення кісткового регенерату може бути пов’язане з дефіцитом вітаміну D3, що має прямий вплив на метаболічні процеси та диференціювання остеобластів, а також із дефіцитом вітаміну К, що потрібен для біосинтезу білків у печінці та кісткових неколагенових білків — остеокальцину та Gla-білка, що продукуються остеобластами та беруть участь у формуванні матриксу регенерату та його мінералізації.
На стан кісткової тканини значній вплив здійснюють деякі гормони та гормоноподібні речовини. Так, паратиреоїдний гормон впливає на резорбцію кісткової тканини, він знижує вміст колагену І типу, лужної фосфатази, остеокальцину та остеонектину, що приводить до сповільнення формування кісткової тканини (Е.А. Родан, С.Б. Родан, 2000; І. Asachina et al., 1993; S. Nischida et al., 1999). Підвищення у крові рівня кортизону посилює деструкцію кісткової тканини та порушує синхронність формування структур регенерату. Дефіцит тироксину сповільнює процеси мінералізації, а статевих гормонів — зменшує механічні властивості регенерату.
Крім функціонального стану кісткової тканини до травми, значний вплив на перебіг репаративного процесу має вид травмуючого агента та характер пошкодження кісткової тканини (М.О. Корж та співавт., 2005; Л.Д. Горидова, К.К. Романенко, 2000; А.В. Калашніков, А.Т. Бруско, 2002). У 55 % хворих із порушенням репаративного остеогенезу травма була отримана в умовах впливу високоенергетичного травмуючого агента (ДТП та виробнича травма, пов’язана з впливом механізмів, що рухаються), у 24 % — у випадку середньоенергетичної травми та у 21 % — низькоенергетичної (падіння на бік, невдале розгинання кінцівки) (А.В. Калашніков, 2002). В експериментальних дослідження, що були проведені у 2006–2008 роках у Донецькому НДІТО, було показано, що в разі прямого впливу на кінцівку травмуючого агента, який має значну кінетичну енергію, у кістковій тканині відбувається загибель усіх кісткових клітин, у тому числі й клітин-попередників, на значній відстані від лінії перелому, а клітини, що збереглися на віддалі від пошкодження, втрачають свою морфофункціональну здатність до формування кісткового регенерату.
Початок репаративного процесу стає можливим лише після того, як у пошкоджених клітинних джерелах репарації відбудеться нормалізація процесів енергопродукції та з’являться можливості для надлишкового анаболізму. На часові критерії виникнення цього стану значний вплив має стан кровообігу в ділянці пошкодження та у всьому сегменті кінцівки в цілому. Дезінтеграція кровопостачання, що відбувається в разі травми, призводить до порушень оксигенації тканин. Вираженість та розміри ділянки судинних порушень, дестабілізація ультраструктур мікроангіоархітектоніки й особливо шляхів відтоку крові перебувають у прямій залежності від енергії травмуючого агента. Дистрофічні процеси в тканинах кінцівки, що прогресують після травми і значною мірою залежать від післятравматичних мікроангіопатій, які виникають на фоні порушень у венозному відділі мікроціркуляторного русла, приводять до формування трансендотеліальних каналів, плазматичного насичування стінки судин, її гіалінозу та склерозу. Унаслідок цих змін виникають порушення транскапілярного обміну, наростає гіпоксія й значно погіршується трофічне забезпечення тканин кінцівки, що сприяє прогресуванню дистрофічних процесів та, як наслідок, сповільненню або редукції перебігу першої стадії репаративного процесу (А.В. Володина с соавт., 1990; А.В. Гайворонский с соавт., 1990). Поряд зі зниженням оксигенації тканини зниження об’ємного рівня кровотоку у пошкодженій ділянці призводить до порушень інформаційних процесів між зоною пошкодження та клітинними джерелами репарації (Г.А. Илизаров, A.M. Хелимский, 1980). На тривалість стадії руйнування та дедиференціювання значний вплив справляє дисбаланс енергетичних процесів. Під впливом гіпоксії в пошкоджених тканинах порушується співвідношення циклічних нуклеотидів (цАМФ та цГМФ), через які реалізується вплив нейрогуморальної регуляції біохімічних процесів у клітині (Л.И. Винницкий, 1980). Унаслідок порушень регуляторних механізмів процеси енергоспоживання в клітині не відповідають швидкості її продукції. Результатом енергетичного дисбалансу стає превалювання ерготропних процесів над трофотропними та превалювання процесів асиміляції над дисиміляцією (В.Н. Ельский с соавт., 2004; В.Г. Климовицкий, О.Г. Калинкин, 2003).
Серед чинників третьої групи (причини, що впливають на перебіг репаративного остеогенезу під час лікування) найбільше значення має необґрунтована зміна методів лікування, нестабільність у системі «кістка — кістка», невідповідність методів лікування та способів фіксації характеру травматичного пошкодження, дефекти тканин у ділянці перелому, порушення метаболізму кісткової тканини, сповільнена васкуляризація та кісткова атрофія. До перерахованих чинників може бути додано синдром біомеханічної невідповідності — невідповідність навантажень травмованого сегмента (недостатнє або завелике навантаження) перебігу репаративних процесів, що може призвести до зміни осьового навантаження, деформації регенерату та розвитку вторинних гемодинамічних і місцевих метаболічних порушень і, як наслідок, дисрегенерації (А.В. Калашніков, А.Т. Бруско, 2002; Х.А. Янсонс, 1975).
Тобто чинники третьої групи пов’язані з тими чи іншими діями лікаря та можуть бути віднесені до тактичних та лікувальних помилок, що пов’язані переважно з репозицією та фіксацією відламків, таких як:
1. Відсутність зіставлення відламків після закритої репозиції, що обумовлено порушенням технології репозиції або інтерпозицією м’яких тканин між кістковими відламками.
2. Після закритої репозиції, а також під час лікування скелетним витягненням часто й необґрунтовано намагаються покращити положення кісткових відламків. Подібні маніпуляції на ранніх стадіях приводять до пошкодження судин регенерату, що утворюються, порушення трофіки регенерату.
3. Неповноцінна за об’ємом та протяжністю іммобілізація, що не може створити достатньої нерухомості кісткових відламків.
4. Раннє зняття іммобілізації, що приводить до руйнування молодої кісткової мозолі, яка щойно сформувалась.
5. Значне оголення кісткових фрагментів, грубе поводження з тканинами та невідповідний вибір фіксатора, що не забезпечує надійної фіксації відламків під час виконання відкритої репозиції кісткових фрагментів.
Окрім факторів, що пов’язані з діями лікаря, до цієї групи можуть бути віднесені фактори, пов’язані безпосередньо з діями хворого — це надмірна або, навпаки, дуже низька активність хворого.
Отже, факторів, що можуть призвести до невдачі при зрощенні переломів, велика кількість, але в більшості випадків вони пов’язані з неадекватним вибором методу лікування, недостатнім врахуванням біологічних і біомеханічних особливостей кісткової тканини, особливо в ділянці її пошкодження, а також з огріхами оперативного лікування — недостатня репозиція кісткових фрагментів, наявність інтерпозиції м’яких тканин у міжвідламковій ділянці, недостатня фіксація кісткових фрагментів та порушення технології лікування переломів.
Діагностика
Після зняття іммобілізації під час контрольного огляду на місці перелому виявляють наявність обмеженої рухливості або тільки болісність при спробі перевірки наявності рухомості. Хворі скаржаться на болісність та рухомість у місці, де був перелом, неможливість навантажити кінцівку, досить часто — на наявність деформації кінцівки. Для встановлення заключного діагнозу застосовують різні методи діагностики: рентгенологічний, томографічний, магнітно-резонансний, денситометричний, сонографічний, допплерівський, реовазографічний та лабораторний.
Рентгенологічне обстеження
Основним та незамінним методом діагностики переломів, що не зрослися, та псевдоартрозів залишається рентгенологічне обстеження хворого. Рентгенограми необхідно робити у двох взаємно перпендикулярних проекціях із захопленням суміжних суглобів. При необхідності можуть застосовуватись спеціальні укладки.
При аналізі рентгенограм проводиться оцінка таких параметрів:
— формування регенерату та відповідність вираженості регенераторних процесів часу, що минув із моменту травми;
— розмір регенерату;
— стан кінців фрагментів у зоні незрощення;
— осьові співвідношення фрагментів.
При гіпертрофічному псевдоартрозі на рентгенограмах визначається великий регенерат, що наповзає на кісткові фрагменти, лінія перелому візуалізується нечітко, визначається замикання кортикальних пластинок на кінцях фрагментів, дистрофічні зміни кінців фрагментів виражені незначно (рис. 1а). Для оліготрофічного незрощення перелому на рентгенограмах характерна наявність такої картини: ознаки формування регенерату в ділянці перелому майже не визначаються, лінія перелому добре візуалізується, виявляється замикання кортикальних пластинок на кінцях фрагментів, а також наявність дистрофічних змін кінців фрагментів (рис. 1б). При гіпотрофічних псевдоартрозах на рентгенограмах добре візуалізується лінія перелому, у ряді випадків, внаслідок остеолізу країв фрагментів, відзначається утворення дефекту між кінцями відламків, мають місце виражені дистрофічні зміни кінців відламків у вигляді остеосклерозу або остеопорозу та зміни форми кінців відламків (рис. 1в). При переломах, що не зрослися упродовж 1,5–2 років, рентгенологічно визначається відсутність ознак утворення кісткового регенерату, чітко визначається лінія перелому, кінці відламків мають чітку лінію з наявністю ознак остеосклерозу та остеопорозу, кістково-мозковий канал у більшості випадків рентгенологічно залишається відкритим (рис. 1г).
Комп’ютерна томографія дозволяє уточнити тип незрощення, вид зсуву кісткових фрагментів, встановити істинні межі ушкоджень кісткової тканини, спланувати вид та характер оперативного лікування.
Магнітно-резонансна томографія має значні переваги перед іншими методами діагностики тому, що дозволяє візуалізувати не тільки стан та структуру кісткової тканини, але й стан м’яких тканин пошкодженого сегмента, виявити наявність інтерпозиції м’яких тканин між відламками. Даний метод дає можливість оцінити тривалість патологічного процесу та його характер, диференціювати фіброзні та гнійно-некротичні зміни в кістково-мозковому каналі, а також набагато раніше, ніж рентгенологічні методи досліджень, виявити наявність ішемічних некрозів кісткової тканини.
Ультразвукова кісткова денситометрія дозволяє оцінити структурно-функціональний стан кісткової тканини у різних ділянках скелету. Це дослідження особливо показано пацієнтам літнього та похилого віку.
Ультразвукова сонографія. Цей метод дослідження дозволяє оцінити наявність або відсутність формування кісткового регенерату, стан окістя в зоні пошкодження, наявність набрякової рідини на різних рівнях пошкодженого сегмента.
Допплерографічні й реовазографічні дослідження. Ці методи дослідження дають можливість:
— оцінити стан артеріального кровообігу та прохідність венозного русла, швидкість кровотоку;
— оцінити функціональний стан периферійного кровообігу — стан мікроциркуляторного русла, тонус артеріальних та венозних судин;
— дозволяють контролювати процеси васкуляризації кісткового регенерату.
Сцинтиграфічне дослідження. За допомогою цієї методики можливо здійснювати оцінку кровопостачання та активності обміну мінералів у зоні псевдоартрозу, дати кількісну оцінку процесів, що відбуваються.
Серед лабораторних методів діагностики найбільш значущими є оцінка стану кісткової тканини та регенерації з використанням маркерів, що відбивають процеси утворення кістки та її резорбції. Маркери мають унікальну специфічність й чутливість до тих змін, що відбуваються в процесі формування кістки та деградації кісткового матриксу. Серед маркерів виділяють:
1. Маркери кісткоутворення:
— кістковий ізофермент лужної фосфатази (сироватка крові);
— остеокальцин (Gla-білок) (сироватка крові);
— карбокси- та амінотермінальні пропептиди проколагену І типу (сироватка крові).
2. Маркери резорбції кісткової тканини:
— тартратрезистентна кисла фосфатаза (плазма крові);
— піридинолін та інші пептиди, що містять піридинолін (плазма крові);
— піридинолін, дексопіридинолін та інші пептиди, що містять піридинолін (сеча) та ін.
Лікування, основні принципи лікування порушень репаративного остеогенезу
В основі лікування різних видів порушень репаративного остеогенезу мають бути покладені заходи, спрямовані на відновлення втраченого остеорепаративного потенціалу. До таких заходів відносять мінімальну травматизацію кісткових та м’якотканинних структур під час виконання оперативних втручань, максимально повне відновлення довжини пошкодженого сегмента, створення умов для нормалізації кровообігу в сегменті та максимально повного, найбільш наближеного до фізіологічного, навантаження пошкодженого сегмента. Крім оперативних заходів, у лікуванні порушень остеорепарації велике значення має проведення медикаментозного та фізіофункціонального лікування.
Вибір лікувальної тактики при сповільненій консолідації або незрощенні перелому повинен починатися з пошуку та усунення чинників, що шкодять перебігу репаративного остеогенезу. Проведення аналізу чинників, що можуть впливати на перебіг репаративного процесу, дозволяє побудувати адекватне патогенетично обґрунтоване лікування кожного конкретного хворого.
Якщо у хворого під час обстеження були виявлені супутні патологічні процеси, то перш за все необхідно оцінити, яким чином вони можуть впливати на остеорепарацію. Можливо, перш ніж приступати до лікування незрощення, необхідно провести лікування соматичної патології в спеціалізованому лікувальному відділенні, а тільки потім приступати до лікування незрощення.
При наявності в ділянці незрощення дефектів м’яких тканин або виразково-рубцевих дефектів необхідно спланувати проведення пластичного заміщення цих дефектів. Якщо пластичне заміщення, що планується, можна виконати одночасно з оперативним лікуванням незрощення, тоді обидва оперативні втручання виконуються одночасно. Якщо такої можливості немає, то першим повинно виконуватись оперативне втручання, що спрямовано на закриття м’якотканного дефекту, а потім — на лікування незрощення. У такому випадку іммобілізація кінцівки після пластичної операції здійснюється за допомогою гіпсової пов’язки.
Якщо при обстеженні хворого виникає підозра на наявність захворювань судинної системи, то виникає потреба в додатковому обстеженні хворого в судинного хірурга з метою встановлення ангіологічного або флебологічного діагнозу та проведення відповідного лікування. У таких хворих за наявності, наприклад, значного атеросклеротичного або ендартеріїтичного ураження судин може виникнути необхідність у розгляді питання про доцільність виконання ампутації, оскільки на фоні цих захворювань можливість отримання позитивного результату лікування незрощення може бути дуже незначною.
Аналіз стану кісткової тканини, стану осі сегмента, стану остеосинтезу та співвідношення відламків дозволяє в кожного окремого хворого встановити оптимальну хірургічну тактику лікування незрощення. При наявності «непрацюючих» металофіксаторів, що перешкоджають досягненню контакту між фрагментами і/або усуненню деформації, обов’язково проводять втручання на осередку для видалення їх. Якщо остеосинтез стабільний, є задовільні осьові співвідношення та достатній контакт фрагментів, лікування доцільно проводити без зміни методу фіксації. При нестабільності у системі «кістка — кістка» та «кістка — імплантат» потрібно проводити зміну методу фіксації, а вид оперативного втручання і засіб фіксації визначається станом кісткової тканини та м’яких тканин кінцівки. На схемі (рис. 1) наводиться алгоритм аналізу стану остеосинтезу, що дозволяє оцінити необхідність проведення консервативних або хірургічних методів лікування незрощення.
Оперативні методи лікування різних видів незрощення перелому
Загальними правилами при виконанні оперативних втручань на несправжніх суглобах та переломах, що не зрослися, є максимально можливе збереження кровопостачання кінців відламків, забезпечення максимально можливої площини контакту, видалення нежиттєздатної кісткової тканини та надійна фіксація відламків.
При лікуванні гіпертрофічних несправжніх суглобів (які мають значний потенціал для зрощення) однокісткових сегментів, якщо вісь сегмента правильна та первинно був застосований позаосередковий остеосинтез, проводять дозовану осьову компресію між відламками (по 0,5 мм на добу) протягом 5–7 діб, потім апарат залишають в стані компресії до зникнення склерозованих ділянок та замикаючих пластинок, після чого здійснюють тракцію фрагментів уздовж осі з тією ж швидкістю та протягом того ж часу (рис.2).
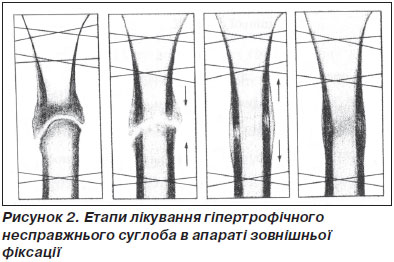
Під час виконання цієї маніпуляції від надмірного стиснення відбувається руйнація та резорбція кісткової та рубцевої тканини, відновлюються запальні процеси в міжвідламковій зоні та відновлюються процеси остеорепарації.
При наявності гіпертрофічного незрощення великогомілкової кістки (двокістковий сегмент) перед виконанням описаної маніпуляції необхідно обов’язково виконати остеотомію малогомілкової кістки, що виконує у таких випадках роль розпірки та не дозволяє з’єднати кісткові фрагменти.
При наявності гіпертрофічного незрощення на фоні ригідної кутової деформації застосовують дозоване усунення деформації за допомогою площинних шарнірів. Для цього в площині деформації з увігнутого боку встановлюють дистракційну штангу. З 2-го дня починають дозовану тракцію по 1,5–2 мм на добу до усунення деформації (рис. 3). Кутовий дефект, що формується під час тракції на увігнутому боці, в умовах надійної фіксації и дозованої тракції заповнюється дистракційним кістковим регенератом.
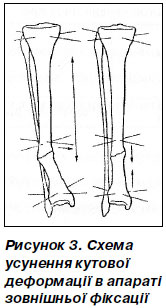
Під час оперативного лікування гіпертрофічних несправжніх суглобів необхідності втручатися у ділянку ушкодження у більшості випадків потреби немає. Винятки становлять випадки, де існує потреба видалення металевого фіксатора.
Лікування оліготрофічного виду дисрегенерації потребує обов’язкового втручання на осередку ураження з метою активізації зниженого остеогенного потенціалу. Для цього можуть застосовуватись різні хірургічні прийоми — кістково-окісткова декортикація, тунелізація за Беком, пластика несправжнього суглоба за Хахутовим, Чакліним та ін. Етапами оперативного втручання є: видалення рубцевої тканини з міжуламкової зони, відкриття кістково-мозкового каналу, виконання кістково-окісткової декортикації та власне остеосинтезу. Як фіксуюча конструкція може застосовуватись апарат зовнішньої фіксації, можливе проведення накісткового чи інтрамедулярного (наприклад, цвяхом, що блокується) остеосинтезу.
Лікування гіпотрофічної форми дисрегенерації є найбільш проблематичним, тому що при цій формі дисрегенерації остеорепаративний потенціал практично відсутній. Основним завданням хірургічного лікування у таких випадках є створення умов для відновлення репаративних процесів. Досягти цього можна за умов обов’язкового втручання в ділянці несправжнього суглоба. Під час операції здійснюється резекція змінених кінців фрагментів із наступним перекриттям зони незрощення кортикально-губчастим трансплантатом із контралатеральної великогомілкової кістки або гребня клубової кістки. Перекриття кінців фрагментів повинно бути не менш ніж на 2 см кожного. Для фіксації доцільно застосовувати заглибний остеосинтез. Можливе також застосування відкритого черезкісткового остеосинтезу з хірургічною обробкою зони незрощення та видаленням девіталізованої частини кісткових уламків. Якщо після резекції кінців несправжнього суглоба утворився дефект, що перевищує 3 см, заміщення дефекту доцільно здійснювати за допомогою білокального остеосинтезу.
Крім описаного підходу до лікування гіпотрофічних несправжніх суглобів великогомілкової кістки, у лікуванні цієї патології може бути застосоване так зване обхідне синостозування, коли фрагмент малогомілкової кістки дозовано переміщують до фрагментів великогомілкової кістки і фіксують їх між собою. Зрощення фрагмента малогомілкової кістки з фрагментами великогомілкової кістки дозволяє відновити опорну функцію кінцівки, відновити остеорепаративний потенціал в осередку несправжнього суглоба та з часом досягти зрощення гіпотрофічного несправжнього суглоба. Якщо однією з причин незрощення є наявність кісткового дефекту, метою оперативного втручання є компенсація (заповнення) існуючого дефекту. Досягти цього можна за допомогою виконання кісткової авто- чи алотрансплантації, або білокального остеосинтезу, або дозованої дистракції після остеотомії одного з відламків. Вибір того чи іншого способу заміщення кісткового дефекту повинен здійснюватися індивідуально в кожному окремому випадку з урахуванням можливостей хірурга виконати ту чи іншу операцію.
В останні часи в Донецькому НДІТО проводяться дослідження можливостей застосування мезенхімальних стовбурових клітин для лікування різних видів незрощень. Перевага цього методу лікування полягає в тому, що за допомогою трансплантації стовбурових клітин відбувається ремоделювання ушкоджених кінців кісток та відновлення втраченого остеорепаративного потенціалу. Також за допомогою трансплантації мезенхімальних стовбурових клітин на спеціальних 3D-носіях можливо відновити відсутні ділянки кісткової тканини. Але застосування цього методу у широкій клінічній практиці на сьогодні неможливе, тому що він потребує наявності спеціального обладнання.
Принципи медикаментозного лікування порушень репаративного остеогенезу
Нові знання, накопичені в галузі репаративної регенерації, розвиток молекулярної біології, а також дані про механізми дії лікарських препаратів на кісткову тканину та організм у цілому дозволили сформулювати уявлення про можливість керування процесом остеорепарації з метою його оптимізації. Щоб адекватно впливати на процес репаративного остеогенезу, необхідно враховувати патогенетичні механізми, стадійність процесу, а також міжтканинні й міжклітинні взаємовідносини, що складаються на різних етапах загоєння перелому, та стан органів і систем організму.
Розуміння особливостей репаративного остеогенезу дозволяє визначити спектр медикаментозних препаратів, застосування яких обґрунтоване морфогенезом репаративного процесу, що розвивається, а також станом макроорганізму на момент виникнення ушкодження.
Наявність супутньої патології, а також дія різних чинників ризику спроможні уповільнювати або порушувати процеси репаративного остеогенезу. Виходячи з цього, призначення медикаментозного лікування для кожного пацієнта мусить бути індивідуальним, а фармакотерапевтична корекція повинна будуватися на основі фазності розвитку процесу регенерації з урахуванням тих патогенетичних механізмів, що переважають у місцевому оточенні рани та на рівні організму.
На ранніх стадіях регенерації необхідно, якщо це можливо з огляду на загальний стан хворого, уникати застосування глюкокортикоїдів, що сповільнюють диференціювання остеобластів із клітин-попередників, пригнічують остеоіндуктивні потенції кістки та викликають ускладнення у вигляді демінерализації кісткової тканини.
Препарати, що корегують порушення кровопостачання
Переломи довгих кісток супроводжуються значним порушенням периферичного артеріального та венозного кровообігу в пошкодженому сегменті та кінцівці в цілому. Вираженість та тривалість цих порушень значно впливають на остеорепаративні процеси, що призводить до уповільнення консолідації перелому або його незрощення. Тому призначення медикаментів, що корегують стан периферійного кровообігу, є обов’язковим при лікуванні розладів остеорепаративної регенерації. Доцільно призначати медикаменти, що впливають на реологічні властивості крові, стан артеріальних, венозних судин та мікроциркуляцію. До таких препаратів належать: ендотенол, но-шпа, но-шпа форте, нікошпан, трентал, пентоксифілін, курантил, прямі антикоагулянти (гепарин та низькомолекулярні гепарини) та ін.
Нестероїдні протизапальні препарати
Медикаментозне лікування також повинно бути спрямоване на зняття болю й зниження запальної реакції, тому що довготривалий запальний процес розглядається як фактор, що порушує процес регенерації. Але в той же час значне зниження або повна зупинка запального процесу також порушує регенераторні процеси. З огляду на це призначення нестероїдних протизапальних препаратів (НПЗП) повинно бути нетривалим. Необхідно пам’ятати, що НПЗП значно уповільнюють диференціацію остеобластів на катаболічній стадії регенерації та на початку формування пулу клітин у ділянці дефекту.
У виборі НПЗП перевагу треба віддавати препаратам, що не порушують метаболізм тканин шлунково-кишкового тракту, печінки та нирок, тобто не впливають на функцію циклооксигенази-1 (ЦОГ-1), ферменту, що постійно виробляється клітинами організму, а пригнічують прозапальний фермент циклооксигенази-2 (ЦОГ-2), що синтезується в осередку запалення. До препаратів, що відрізняються селективною дією на ЦОГ-2, належать месулід, целебрекс та ін.
Остеотропні препарати
Призначення остеотропних препаратів, дія яких спрямована на стимуляцію біосинтетичних процесів та мінералізацію кісткової тканини, є патогенетично обґрунтованим. З таких препаратів може бути використаний кальцій-Д3 Нікомед та кальцій-Д3 Нікомед форте. Іншим препаратом, що доцільно використовувати у медикаментозній терапії, є остеогенон, що містить неколагенові білки (трансформуючий фактор росту, інсулінонодібний фактор росту 1 та 2, остеокальцин), колаген І типу, кальцій та фосфор в оптимальному фізіологічному співвідношенні.
Антиоксиданти, вітаміни та мікроелементи
На всіх етапах репаративного процесу необхідно рекомендувати хворому застосування антиоксидантів, вітамінів та мікроелементів. Як антиоксидант може бути рекомендована аскорбінова кислота, що, крім того, бере участь у диференціації хондрогенних та остеогенних клітин. До найважливіших мікроелементів, що є необхідними для регенерації кісткової тканини, відносять кальцій та магній. Тому препарати, що містять ці речовини, також повинні призначатися під час лікування дисрегенерації (кальцій Д3 Нікомед, остеогенон, магне-В6 та інші).
Додаткова медикаментозна терапія
Враховуючи те, що процеси проліферації клітин, біосинтезу білків, вуглеводів, формування міжклітинної речовини регенерату є енергозалежними процесами, необхідно призначати препарати, що їх стимулюють. До таких препаратів можуть бути віднесені рибоксин, АТФ, метилурацил, ретаболіл та інші.
Антибактеріальна терапія
Призначення антибактеріальної терапії при лікуванні порушень репаративного остеогенезу відіграє профілактичну роль, з метою запобігти розвитку інфекційного процесу в ділянці оперативного втручання. Призначення антибактеріальних препаратів відбувається за загальноприйнятими методиками.
Помилки та ускладнення
Основні помилки, що можуть виникати при лікуванні порушень репаративної регенерації, пов’язані з недостатнім обстеженням хворого та неврахуванням усіх факторів цих порушень, що призводить до помилкового вибору тактики лікування. Наприклад, якщо у хворого з гіпотрофічним несправжнім суглобом замість втручання у ділянці ураження та резекції атрофічних кінців кісткових фрагментів виконати тільки черезкістковий остеосинтез, то вірогідність зрощення несправжнього суглоба буде вкрай незначною. Якщо у хворого, крім несправжнього суглоба, є якісь соматичні захворювання або захворювання судинної системи, то проведення лікування незрощення без урахування іншої патології також може привести до відсутності результатів лікування. Отже, для того щоб максимально можливо уникнути невдач при лікуванні незрощень кісток, потрібно досконало обстежити хворого, щоб визначити основні фактори, які в цього конкретного хворого призвели до розвитку дисрегенерації. Серед інших помилок при лікуванні цієї патології слід назвати занадто раннє зняття апарату, що може привести до порушення кісткової мозолі. Для того щоб уникнути цього, окрім даних рентгенологічного обстеження, потрібно проведення клінічної проби та проби на навантаження, як це здійснюється при оцінці консолідації звичайних переломів.
Ускладнення, що можуть виникати під час лікування несправжніх суглобів, такі ж, як і при лікування звичайних переломів. Це перш за все нестабільність остеосинтезу та розвиток загальних або судинних ускладнень. Для уникнення цих ускладнень треба ретельно дотримуватися технології виконання остеосинтезу, яку було обрано, та проводити медикаментозне лікування з призначенням препаратів, що були наведені вище.
Реабілітація хворих із порушенням остеорепарації
Метою реабілітації є адаптація хворих до повернення до праці. Серед основних принципів реабілітації виділяють такі: реабілітація є складовою частиною лікувального процесу і починається як можна раніше; відновлювальне лікування проводять комплексно та безперервно; реабілітація повинна проводитися індивідуально для кожного хворого.
Реабілітація хворих із порушенням остеорепарації включає в себе медичну реабілітацію, лікувальну гімнастику, застосування фізіотерапевтичних методів, соціальну чи побутову реабілітацію та професійну реабілітацію.
Медична реабілітація включає в себе проведення оперативних та медикаментозних заходів, що сприяють відновленню функції пошкодженої кінцівки. Ці заходи були розглянуті вище.
Лікувальна гімнастика спрямована на покращення крово- та лімфообігу, сприяє нормалізації трофічних функцій та створює сприятливі умови для відновлення остеорепаративних процесів, зрощення переломів та несправжніх суглобів, відновлення функції суглобів та опороспроможності кінцівки. Під час лікувальної гімнастики хворого навчають дозовано навантажувати пошкоджену кінцівку, прагнучи до навантаження, максимально наближеного до фізіологічного. Для підвищення ефективності лікувальної гімнастики застосовують механотерапію, що дозволяє швидше відновити рухи в суглобах.
Проведення фізіотерапевтичного лікування дозволяє знизити больовий синдром, зменшити набряк, сприяти зрощенню кісткових фрагментів. Застосовують електрофорез, індуктотерапію, магнітотерапію, масаж. Призначення хворим будь-яких теплових процедур, УВЧ, аплікацій парафіну тощо треба уникати, тому що за наявності металевих конструкцій порушується теплопроводність тканин сегмента. Для якнайшвидшого відновлення функції м’язів доцільно застосовувати електроміостимуляцію.
Соціальна реабілітація зводиться до розвитку у хворого навичок самостійного обслуговування, а професійна спрямована на відновлення працездатності хворого.
Питання для контролю засвоєння знань
- Назвіть порушення репаративного остеогенезу за характером регенерату, які ви знаєте.
- Дайте визначення поняття «дисрегенерація».
- Які загальні чинники порушення процесів остеорепарації ви знаєте?
- Які місцеві чинники порушення процесів остеорепарації ви знаєте?
- Які лікарські дії можуть призвести до порушення процесів остеорепарації?
- Чим відрізняються за рентгенологічними ознаками та репаративним потенціалом гіпертрофічні, оліготрофічні та гіпотрофічні види незрощення?
- Які додаткові методи дослідження порушень репаративної регенерації можуть бути застосовані?
- Що впливає на вибір хірургічної тактики при лікуванні гіпертрофічного виду незрощення?
- Які способи хірургічного лікування оліготрофічного та гіпотрофічного видів незрощення ви знаєте?
- Які основні принципи медикаментозного лікування порушень остеорепарації?

Основна використана література
1. Афаунов А.И. Внеочаговый остеосинтез анкерно-спицевым аппаратом при лечении несросшихся переломов и ложных суставов плечевой кости / А.И. Афаунов, А.А. Афаунов // Вестник травматологии и ортопедии им. Н.Н. Пирогова. — 1999. — № 4. — С. 9-12.
2. Гайдуков В.М. Ложные суставы / Гайдуков В.М. — СПб.: Наука, 1995. — 204 с.
3. Горидова Л.Д. Несращения плечевой кости (факторы риска) / Л.Д. Горидова, К.К. Романенко // Ортопедия, травматология и протезирование. — 2000. — № 3. — С. 72-76.
4. Оноприенко Г.А. Васкуляризация костей при переломах и дефектах / Оноприенко Г.А. — М.: Медицина, 1995. — 223 с.
5. Чинники ризику, діагностика та лікування порушень репаративного остеогенезу при діафізарних переломах довгих кісток: [методичні рекомендації] / М.О. Корж, Л.Д. Горидова, К.К. Романенко, Н.В. Дєдух. — К., 2005. — 20 с.
6. Шумада И.В. Лечение ложных суставов и дефектов диафизов трубчатых костей / Шумада И.В., Рыбачук О.И., Жила Ю.С. — К.: Здоров’я, 1985. — 152 с.
Рекомендована література для поглибленого вивчення теми
1. Активность гипоталамо-гипофизарно-надпочечниковой системы на этапе формирования полиорганной недостаточности при травматической болезни / В.Н. Ельский, С.Е. Золотухин, Ю.Я. Крюк [и др.] // Травма. — 2004. — Т. 5, № 2. — С. 134-137.
2. Володина А.В. Посттравматические микроангиопатии / А.В. Володина, Н.С. Гурко, О.М. Поздняков // Анатомо-физиологические и патоморфологические аспекты микрохирургии и огнестрельной травмы: Мат-лы юбилейной науч. конф., посвященной 125-летию кафедры оперативной хирургии с топографической анатомией ВМедА им. C.M. Кирова, 15–16 ноября 1990 г. — Ленинград, 1990. — С. 95-96.
3. Илизаров Г.А. Особенности репаративной регенерации при чрескостном компрессионно-дистракционном остеосинтезе / Г.А. Илизаров, A.M. Хелимский // Современные проблемы регенерации / Под ред. Г.Л. Билича и В.З. Коллы. — Йошкар-Ола: Марийский госуниверситет, 1980. — С. 28-55.
4. Калашніков А.В. Профілактика порушень репаративного остеогенезу / А.В. Калашніков // Вісник ортопедії, травматології та протезування. — 2002. — № 2. — С. 54-57.
5. Калашніков А.В. Діагностика та лікування розладів репаративного остеогенезу у хворих із переломами кісток / А.В. Калашніков, А.Т. Бруско // Вісник ортопедії, травматології та протезування. — 2002. — № 3. — С. 35-40.
6. Климовицкий В.Г. Травматическая болезнь с позиций современных представлений о системном ответе на травму / В.Г. Климовицкий, О.Г. Калинкин // Травма. — 2003. — Т. 4, № 2. — С. 123-130.
7. Родан Г.А., Родан С.Б. Костные клетки / Г.А. Родан, С.Б. Родан // Остеопороз. — М.: Бином; СПб.: Невский диалект, 2000. — С. 15-84.
8. Состояние микроциркуляции — показатель заживления огнестрельной раны конечности / А.В. Гайворонский, И.В. Гайворонский, B.C. Дедушкин [и др.] // Анатомо-физиологические и патоморфологические аспекты микрохирургии и огнестрельной травмы: Мат-лы юбилейной науч. конф., посвященной 125-летию кафедры оперативной хирургии с топографической анатомией ВмедА им. C.M. Кирова, 15–16 ноября 1990 г. — Ленинград, 1990. — С. 96-97.
9. Янсонс Х.А. Биомеханика нижних конечностей человека / Х.А. Янсонс. — Рига: Зинатне, 1975. — 324 с.
10. Asachina I. Human osteogenic protein 1 induces both chondroblastic and osteoblastic differentiation of osteoprogenitor cells derived from newborn rat calvaria / І. Asachina, T.K. Sampath, I. Nishimura, P.V. Hauschka // J. Cell Biol. — 1993. — Vol. 123, № 4. — P. 921-933.
11. Kotobuki N. Cultured autologous human cells for hard tissue regeneration: preparation and characterization of mesenchymal stem cells from bone marrow / N. Kotobuki, M. Hirose, Y. Takakura, H. Ohgushi // Artif. Organs. — 2004. — Vol. 28, № 1. — P. 33-39.
12. Krampera M. Mesenchymal stem cells for bone, cartilage, tendon and skeletal muscle repair / M. Krampera, G. Pizzolo, G. Aprili, M. Franchini // Bone. — 2006. — Vol. 39, № 4. — P. 678-683.
13. Muschler G.F. Age and gender related changes in the cellularity of human bone marrow and the prevalence of osteoblastic progenitors / G.F. Muschler, H. Nitto, C.A. Boehm, K.A. Easlcy // J. Orthop. Res. — 2001. — Vol. 19, № l. — P. 117-125.
14. Number of osteoprogenitor cells in human bone marrow markedly decreases after skeletal maturation / S. Nischida, N. Endo, H. Yamagiwa [et al.] // J. Bone Miner. Metab. — 1999. — Vol. 14, № 3. — P. 171-177.


