Журнал «Травма» Том 15, №2, 2014
Вернуться к номеру
Ипсилатеральные переломы шейки и диафиза бедренной кости: хирургическая тактика
Авторы: Канзюба М.А., Канзюба А.И. - НИИ травматологии и ортопедии Донецкого национального медицинского университета им. М. Горького; Чаплинский В.П. - КУ «Самборская ЦРБ»
Рубрики: Травматология и ортопедия
Разделы: Справочник специалиста
Версия для печати
Оперированы 17 пациентов, средний возраст которых 42,3 ± 1,1 года, с односторонними (ипсилатеральными) переломами шейки и диафиза бедренной кости. Переломы получены в результате травмы с высокой энергией, сопровождались множественными и сочетанными повреждениями. При планировании и выполнении внутреннего остеосинтеза учитывали анатомо-физиологические особенности проксимального отдела бедренной кости, локализацию и тип перелома шейки по Pauwels, характер диафизарного перелома, состояние окружающих мягких тканей.
Оперовані 17 пацієнтів, середній вік яких 42,3 ± 1,1 року, з односторонніми (іпсилатеральними) переломами шийки та діафіза стегнової кістки. Переломи отримані внаслідок травми з високою енергією та супроводжувались множинними та поєднаними травмами. При плануванні та виконанні внутрішнього остеосинтезу враховували анатомо-фізіологічні особливості проксимального відділу стегнової кістки, локалізацію та тип перелому за Pauwels, характер діафізарного перелому, стан м’яких тканин.
17 patients, average age was 42.3 ± 1.1 years, with unilateral (ipsilateral) femoral neck and shaft fractures were operated. Fractures result from high-energy trauma, accompanied by multiple and concomitant injuries. When planning and carrying out internal fixation, the authors considered anatomical and physiological characteristics of the proximal femur, location and type of fracture by Pauwels, nature of diaphyseal fracture, surrounding soft tissues condition.
шейка бедренной кости, ипсилатеральные переломы, остеосинтез.
шийка стегнової кістки, іпсилатеральні переломи, остеосинтез.
femoral neck, ipsilateral fractures, osteosynthesis.
Статья опубликована на с. 104-107
Введение
На рубеже XX и XXI столетий проблема переломов шейки бедренной кости (ПШБК) перестала быть преимущественно гериатрической [2]. Рост числа пострадавших с переломами проксимального отдела бедренной кости во всем мире сопровождается увеличением частоты ПШБК среди лиц молодого возраста. И хотя ПШБК составляют всего от 2 до 6 % от всех переломов в области тазобедренного сустава у лиц в возрасте до 60 лет [2, 4], общая тенденция к увеличению их количества обусловлена ростом травматизма, а также повышением верхней границы молодого возраста. На основании индивидуальной оценки критериев физиологического возраста (высокая функциональная активность, хорошее состояние костной ткани, отсутствие хронических заболеваний) к «молодым» относят людей моложе 65 лет. «Старческим» признается возраст старше 75 лет в связи со снижением функциональной активности пациентов, наличием инволютивного остеопороза и хронических заболеваний [4]. В молодом возрасте, особенно в возрасте до 50–55 лет, ПШБК редко возникают в результате обычного падения на наружную поверхность бедра. Преимущественно они являются следствием высокоэнергетического воздействия — падения с высоты (кататравма) или дорожно-транспортного происшествия [2].
Механогенез травмы обусловливает наличие у пострадавших множественных и сочетанных повреждений, значительную частоту травматического шока. По данным George J. Haidukewych et al. (2004), среди пострадавших с ПШБК в возрасте от 15 до 50 лет в 43 % случаев отмечены тяжелые множественные и сочетанные повреждения.
Остеосинтез признается основным методом лечения ПШБК у лиц молодого возраста [7, 9].
Особенности повреждения тазобедренного сустава при ПШБК в молодом возрасте требуют дифференцированного подхода к выбору способа внутренней фиксации фрагментов в зависимости от локализации, характера разрушения шейки, степени смещения фрагментов и пространственной ориентации плоскости перелома по Pauwels [5].
Отдельную проблему представляют ипсилатеральные (односторонние) переломы шейки и диафиза бедренной кости (ИПШДБК), которые в этой возрастной группе наблюдаются более чем в 20 % случаев. При этом у 19–31 % пострадавших переломы шейки бедра диагностируются несвоевременно.
В связи с этим приобретают актуальность вопросы своевременной диагностики ПШБК и выбора оптимальной тактики их лечения у пострадавших с политравмой. Противоречивыми являются данные литературы относительно выбора фиксатора, последовательности стабилизации диафизарного или шеечного перелома, влияния вынужденного позднего выполнения остеосинтеза шейки на частоту развития аваскулярного некроза головки бедренной кости.
Цель работы — анализ отдаленных результатов хирургического лечения ипсилатеральных переломов шейки и диафиза бедренной кости.
Материал и методы
В период с 2002 по 2013 г. под нашим наблюдением находилось 179 пострадавших с ПШБК в возрасте от 18 до 60 лет. Критериями отбора пациентов в эту группу были возраст до 60 лет, достаточно высокая двигательная активность пациентов до травмы, отсутствие в анамнезе хронических заболеваний эндокринной, сердечно-сосудистой и дыхательной систем, нормальная минеральная плотность костной ткани по данным денситометрии. У 107 (59,78 %) пострадавших травма имела высокоэнергетический характер, у 67 (37,43 %) наблюдались множественные и сочетанные повреждения.
Ипсилатеральные переломы шейки и диафиза бедренной кости наблюдались у 17 пострадавших (9,5 %). Возраст пострадавших варьировал от 22 до 55 лет. Среди них — 14 мужчин в возрасте от 22 до 50 лет (средний возраст 43,3 ± 2,1 года) и 3 женщины 23, 40 и 55 лет. Помимо ипсилатеральных переломов шейки и диафиза бедренной кости у 10 пострадавших наблюдались другие повреждения опорно-двигательной системы и внутренних органов. Предметом исследования явились способы репозиции и остеосинтеза шеечных и диафизарных переломов бедренной кости, сроки оперативного вмешательства, факторы, определяющие выбор фиксаторов, клинико-рентгенологические результаты лечения.
Результаты и их обсуждение
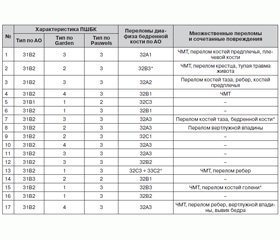
9 пострадавших получили травму в результате ДТП, 6 — кататравмы, 2 — падения на бедро. Механизм травмы обусловил структуру повреждений (табл. 1).
Только у 2 пациентов повреждения локализовались в пределах одного сегмента (ИПШДБК). У 7 отмечены переломы костей и повреждения суставов двух анатомических областей: переломы костей таза — у 2, контралатеральный перелом бедренной кости — у 1, диафизарный перелом костей голени — у 1, переломы ребер — у 3, плечевой кости — у 2, костей предплечья — у 3. Сочетанные повреждения наблюдались у 6 пострадавших: черепно-мозговая травма (ЧМТ) — у 6, травма органов грудной клетки — у 2, брюшной полости — у 1. У 4 имели место открытые переломы: диафиза бедренной кости — у 3, костей голени — у 1. При поступлении в лечебное учреждение 14 пациентов находились в состоянии травматического шока, 4 нуждались в проведении реанимационных мероприятий.
Особенности наблюдавшихся ПШБК — преимущественно трансцервикальная и базицервикальная локализация (31В2) при вертикальном расположении плоскости перелома (тип 3 по Pauwels). Почти в половине случаев отсутствовало смещение в области перелома (I и II тип по Garden). У 2 пациентов это явилось причиной поздней диагностики переломов шейки, которые были распознаны после выполнения блокирующего интрамедуллярного остеосинтеза (БИОС) перелома диафиза бедренной кости.
Остеосинтез по поводу ИПШДБК выполняли после стабилизации общего состояния пострадавших в связи с множественным и сочетанным характером травмы. В качестве временной стабилизации диафизарного перелома бедренной кости применяли внеочаговую фиксацию аппаратами стержневого или спицестержневого типа или систему постоянного скелетного вытяжения. Сроки выполнения внутреннего остеосинтеза зависели в значительной мере от состояния кожных покровов и мягких тканей поврежденного бедра. У 3 пациентов операция выполнена в первые 5–7 суток после травмы. У 12 сроки операции варьировали от 17 до 30 суток.
Учитывая анатомо-физиологические особенности проксимального отдела бедренной кости и неблагоприятные в биомеханическом отношении особенности переломов шейки (базицервикальная локализация и вертикальная направленность), для остеосинтеза применяли угловые винтовые конструкции (DHS) или цефаломедуллярные фиксаторы. Главным требованием к применяемым конструкциям мы считаем возможность стабильной фиксации перелома шейки и обеспечение динамической компрессии между фрагментами благодаря реализации слайдинг-эффекта в системе «кость — фиксатор».
Конструкцию DHS использовали при раздельной фиксации переломов шейки и диафиза бедренной кости у 5 пациентов. Основанием к раздельной фиксации являлась в первую очередь сложность переломов на уровне средней и нижней трети диафиза (32С1 и 32С3), которые в 2 случаях сочетались с многооскольчатыми переломами дистального метаэпифиза (33А3 и 33С2). Остеосинтез диафизарных и метаэпифизарных переломов осуществляли пластинками LCP после открытой репозиции костных фрагментов. После стабилизации перелома диафиза осуществляли остеосинтез шейки конструкцией DHS. Ввиду отсутствия смещения фрагментов в области перелома шейки применяли закрытую методику остеосинтеза.
У 9 пациентов для стабилизации переломов шейки и диафиза бедренной кости применили блокирующий интрамедуллярный остеосинтез с использованием цефаломедуллярных гвоздей. Согласно данным литературы [1, 8], существуют противоречивые мнения по поводу последовательности стабилизации перелома шейки и диафиза. При проведении наблюдений мы в первую очередь выполняли стабилизацию диафизарного перелома (характер переломов соответствовал типам 32А1, 32А2, 32А3, 32В1, 32В2, 32В3). Целесо–образным считаем выполнение открытой репозиции диафизарного перелома. Это позволяет предотвратить остаточное ротационное смещение фрагментов на уровне диафиза благодаря возможности вращения гвоздя в костномозговом канале, помогает выбрать правильное направление введения фиксирующих винтов в шейку и головку бедренной кости, особенно при необходимости репозиции перелома шейки. Дистальное блокирование цефаломедуллярного гвоздя выполняли после завершения остеосинтеза перелома шейки.
При ПШБК со смещением у 8 пациентов выполнили открытую репозицию фрагментов. Основываясь на данных исследования системы кровоснабжения шейки и головки бедренной кости [3, 6], применяли переднюю артротомию из латерального хирургического доступа.
У одного пациента ипсилатеральный перелом диафиза (32А2) и шейки бедренной кости (31В2) сопровождался переломом задней колонны вертлужной впадины и задним вывихом бедра. Для устранения вывиха, репозиции фрагментов вертлужной впадины и шейки бедренной кости использовали задненаружный доступ Кохера — Лангенбека. Внутренняя фиксация перелома шейки и диафиза бедренной кости выполнена пластинкой LSP.
Среди наблюдавшихся пациентов двое были оперированы по поводу несрастающихся переломов ШБК спустя 12 и 14 месяцев после травмы, полученной в результате ДТП. Ипсилатеральные переломы шейки бедра были диагностированы после выполнения БИОС по поводу переломов диафиза (32В3). Переломы шейки локализовались в базисцервикальной области, соответствовали 3-му типу по Pauwels. В одном случае не была достигнута консолидация диафизарного перелома бедренной кости.
По данным рентгенографического исследования и СКТ, у обоих пациентов установлено отсутствие признаков аваскулярного некроза головки бедренной кости. При значительном смещении степень резорбции фрагментов на уровне псевдоартроза была умеренной. Это послужило основанием для выполнения реконструктивных операций на проксимальном отделе бедренной кости. У пациента с консолидированным переломом диафиза произведена корригирующая межвертельная остеотомия. Во втором случае выполнены открытая репозиция, костная пластика области перелома шейки бедра и остеосинтез шейки и диафиза цефаломедуллярным гвоздем.
Отдаленные результаты хирургического лечения ИПШДБК изучены у всех 17 наблюдавшихся пациентов. Сроки наблюдения составили от 14 месяцев до 5 лет после операции. У всех пациентов достигнута консолидация переломов шейки и диафиза, восстановлена двигательная и опорная функции поврежденной конечности. У 14 пациентов средний результат по шкале Harris Hip Score составил 94,43 ± 1,30 балла. У них отсутствовали рентгенологические признаки аваскулярного некроза головки бедренной кости. Имеющиеся изменения соответствовали I–II стадии коксартроза.
У 2 пациентов, перенесших реконструктивные операции на проксимальном отделе бедренной кости, функциональные результаты составили 84,43 и 86,23 балла при сроках наблюдения 1 год 7 мес. и 2 года 8 мес. соответственно. Умеренные функциональные ограничения были обусловлены укорочением оперированной конечности, изменением анатомии проксимального отдела бедра и возникшим в связи с этим дисбалансом мышц тазового пояса.
Неудовлетворительный результат у 1 пациента был обусловлен выраженным деструктивно-дистрофическим процессом в тазобедренном суставе с преобладанием аваскулярного некроза головки бедренной кости. На основании ретроспективной оценки развитию ослож–нения способствовали высокоэнергетический характер травмы и тяжесть повреждения тазобедренного сустава — ПШБК, перелом задней стенки вертлужной впадины, задний вывих бедра, а также поздние сроки (14-е сутки после травмы) выполнения восстановительной операции.
Таким образом, результаты клинических наблюдений подтверждают данные литературы о том, что ИПШДБК являются относительно редким повреждением, возникающим вследствие высокоэнергетической травмы. При недостаточной настороженности и активности в поиске возможных скрытых повреждений у пострадавших с политравмой высока вероятность поздней их диагностики. Очевидны тяжесть и возможная частота неблагоприятных исходов, в первую очередь в связи с повреждением тазобедренного сустава. При планировании операции остеосинтеза необходимо учитывать анатомо-физиологические особенности проксимального отдела бедренной кости, неблагоприятные биомеханические условия для достижения стабильной внутренней фиксации переломов шейки, распространенность и сложность диафизарного перелома. Правильно выбранная хирургическая тактика на основании дифференцированного подхода к оценке особенностей повреждения может обеспечить успех в лечении пострадавших.
Выводы
1. Ипсилатеральные переломы шейки и диафиза бедренной кости — относительно редкое повреждение в структуре скелетной травмы в связи с особенностями механогенеза; как правило, они наблюдаются у пострадавших с политравмой, представляют сложную проблему в плане диагностики и лечения.
2. Обязательное рентгенографическое исследование области тазобедренных суставов у пострадавших с политравмой с активным поиском возможных скрытых повреждений позволяет исключить диагностические ошибки.
3. Применение биомеханически обоснованной тактики остеосинтеза на основании дифференцированного подхода к оценке особенностей перелома шейки и диафиза бедренной кости позволяет восстановить двигательную и опорную функцию поврежденной конечности.
1. Accuracy of reduction of ipsilateral femoral neck and shaft fractures an analysis of various internal fixation strategies / Bedi A., Karunakar M.A., Caron T., Sanders R.W., Haidukewych G.J. // J. Orthop. Trauma. — 2009. — Vol. 23(4). — P. 249-253.
2. Fixation of intracapsular fractures of the femoral neck in young patients. Risk factors for failure / Duckworth A.D., Bennet S.J., Aderinto J., Keating J.F. // J. Bone Joint Surg. [Br.]. — 2011. — Vol. 93-B. — P. 811-816.
3. Surgical dislocation of the adult hip: a technique with full access to femoral head and acetabulum without the risk of avascular necrosis / Ganz R., Gill T.J., Gautier E. et al. // J. Bone Joint Surg. [Br.]. — 2001. — Vol. 83-B. — P. 1119-24.
4. Operative treatment of femoral neck fractures in patients between the ages of fifteen and fifty years / Haidukewych G.J., Rothwell W.S., Jacofsky D.J. et al. // Journal of Bone and Joint Surgery. — 2004. — Vol. 86-А. — Р. 1711-1716.
5. Results of Internal Fixation of Pauwels Type-3 Vertical Femoral Neck / Liporace F., Gaines R., Collinge C. et al. // Journal of Bone and Joint Surgery. — 2008. — Vol. 90-А. — Р. 1654-1659.
6. Surgical dislocation of the femoral head for joint debridement and accurate reduction of fractures of the acetabulum / Siebenrock K.A., Gautier E., Woo A.K., Ganz R. // J. Orthop. Trauma. — 2002. — Vol. 16. — P. 543-52.
7. Femoral neck fractures in patients over 50 years old / Simon P., Gouin F., Veillard D., Laffargue P. et al. // Rev. Chir. Orthop. Reparatrice Appar. Mot. — 2008. — Vol. 94. — Suppl. 6. — P. 108-32.
8. Reconstruction nailing for ipsilateral femoral neck and shaft fractures / Tsarouhas A., Hantes M.E., Karacha–lios T., Bargiotas K., Malizos K.N. // Strategies Trauma Limb. Reconstr. — 2011. — Vol. 6(2). — P. 69-75.
9. On Behalf of the Dutch femoral neck fracture investigator group. Adherence to femoral neck fracture treatment guideline / Zielinski S.M., Meeuwis M.A., Heetveld M.J. et al. // International Orthopaedics (SICOT). — 2013. — Vol. 37. — № 7. — P. 1327-1334.

/105/105.jpg)