Журнал «Здоровье ребенка» 4 (55) 2014
Вернуться к номеру
Нові респіраторні віруси у дітей молодшого віку з бронхообструктивним синдромом
Авторы: Руденко С.М., Обертинська О.В., Бойко Ю.О., Охотнікова О.М., Дзюблик І.В. - Національна медична академія післядипломної освіти імені П.Л. Шупика, м. Київ
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
Метою нашого дослідження була ідентифікація нових респіраторних вірусів у дітей раннього віку з бронхообструктивним синдромом (обструктивний бронхіт і загострення бронхіальної астми). Обстежено 28 дітей віком від 5 місяців до 6 років. Середній вік пацієнтів становив 33,7 місяця (95% СІ 24,5–43,0). Віруси були ідентифіковані в 75 % хворих. У 39,3 % було виявлено бокавірус. Метапневмовірус виявлено у 10,7 % хворих. Загострення бронхіальної астми у 2,3 раза частіше асоціювалося з бокавірусною інфекцією порівняно з хворими на обструктивний бронхіт (RR = 2,3 (95% СІ 0,9–6,2)). Тривалість бронхообструктивного синдрому у дітей із бронхіальною астмою була вірогідно більшою (р < 0,0001), ніж у дітей з обструктивним бронхітом, — 5,3 дня (95% СІ 4,1–6,4) проти 2,7 дня (95% СІ 2,3–3,1). Результати дослідження підтверджують значну роль вірусної інфекції та нових респіраторних вірусів у виникненні бронхообструктивного синдрому в дітей.
Целью нашего исследования была идентификация новых респираторных вирусов у детей раннего возраста с бронхообструктивным синдромом (обструктивный бронхит и обострение бронхиальной астмы). Обследовано 28 детей в возрасте от 5 месяцев до 6 лет. Средний возраст пациентов составил 33,7 месяца (95% CI 24,5–43,0). Вирусы были идентифицированы у 75 % больных. У 39,3 % был обнаружен бокавирус. Метапневмовирус выявлен у 10,7 % больных. Обострение бронхиальной астмы в 2,3 раза чаще ассоциировалось с бокавирусной инфекцией по сравнению с больными обструктивным бронхитом (RR = 2,3 (95% CI 0,9–6,2)). Продолжительность бронхообструктивного синдрома у детей с бронхиальной астмой была достоверно больше (р < 0,0001), чем у детей с обструктивным бронхитом, — 5,3 дня (95% CI 4,1–6,4) против 2,7 дня (95% CI 2,3–3,1). Результаты исследования подтверждают значительную роль вирусной инфекции и новых респираторных вирусов в возникновении бронхообструктивного синдрома у детей.
The objective of our study was to identify new respiratory viruses in infants with bronchoobstructive syndrome (obstructive bronchitis and exacerbation of bronchial asthma). We examined 28 children aged from 5 months to 6 years. The average age of the patients was 33.7 months (95% CI 24.5–43.0). Viruses have been identified in 75 % of patients. In 39.3 % we found bocavirus. Metapneumovirus was detected in 10.7 % of patients. Exacerbation of bronchial asthma 2.3 times more likely was associated with bocavirus infection compared to patients with obstructive bronchitis (RR = 2.3 (95% CI 0.9–6.2)). Duration of bronchoobstructive syndrome in children with bronchial asthma was significantly higher (p < 0.0001) than in children with obstructive bronchitis — 5.3 days (95% CI 4.1–6.4) versus 2.7 days (95% CI 2.3–3.1). The findings confirm a significant role of viral infection and new respiratory viruses in causing bronchoobstructive syndrome in children.
діти, бронхіальна астма, віруси, бокавірус.
дети, бронхиальная астма, вирусы, бокавирус.
children, bronchial asthma, viruses, bocavirus.
Статья опубликована на с. 84-88
Бронхіальна астма (БА) залишається одним із найпоширеніших хронічних захворювань органів дихання у дітей і є актуальною проблемою педіатрії та клінічної медицини в цілому.
У більшості країн світу спостерігається зростання поширеності, захворюваності та смертності від цієї тяжкої недуги у всіх вікових групах. В останні роки виникнення та загострення БА пов’язують зі складною взаємодією генетичної схильності та зовнішніх факторів. Особливе значення у виникненні загострень та розвитку БА приділяється респіраторним вірусам [16].
Нині описано близько 200 респіраторних вірусів, здатних викликати захворювання органів дихання у людини. За даними ж сучасних досліджень [5, 15], до 85 % усіх загострень БА та епізодів wheezing у дітей етіологічно пов’язані з респіраторними вірусами. Вони не тільки викликють загострення БА, але й значно ускладнюють та пролонгують його перебіг. У хворих на БА із симптомами гострої респіраторної інфекції (ГРВІ) спостерігаються більш виражені порушення вентиляційної функції легень та лабораторних ознак запальної реакції [1]. Так, у дослідженні G. Ciprandi [6], у яке було включено 117 дітей віком 4,02 ± 1,00 року, було продемонстровано, що епізоди ГРВІ були частішими й тяжчими у дітей з алергією порівняно з дітьми без алергічної патології. Тривалість лікування дітей з алергічними проявами становила 8,92 дня порівняно з 4,85 дня у дітей групи порівняння. З іншого боку, респіраторні віруси — не тільки тригери загострення БА, але і важливий фактор формування гіперреактивності бронхів (ГРБ) незалежно від наявності спадкової схильності до алергії. ГРБ може зберігатися після перенесеної ГРВІ протягом 3–11 тижнів [2, 18].
До основних вірусів, що провокують загострення БА, належать респіраторно–синцитіальний вірус (РС–вірус), риновіруси, віруси грипу та парагрипу, респіраторні аденовіруси та коронавіруси [3].
За даними досліджень [1, 9], у дітей молодшого віку респіраторні інфекції, викликані РС–вірусом, є найбільш частою причиною появи свистячих хрипів, і він виявляється у 40–70 % випадків wheezing. При цьому вони більше розглядаються як фактор, що підвищує ризик формування БА. Велике проспективне дослідження [14] показало, що РС–вірусний бронхіоліт є найвагомішим фактором ризику розвитку не тільки астми, але й атопії взагалі у дітей віком до 3 років.
Значна роль у загостренні БА належить риновірусам. За даними досліджень [1, 13, 18], він виявляється у 45–80 % випадків загострень БА у дітей віком старше 2 років. У дослідженні S. Kling [13] риновіруси було виявлено у 82 % дітей віком 4–12 років, які надійшли у відділення реанімації з тяжким загостренням БА.
Віруси грипу, парагрипу та аденовіруси, за даними досліджень [10], виявлялися у 7–8 % випадків бронхообструктивного синдрому (БОС) у дітей. Віруси парагрипу часто виявляють одночасно з вірусом грипу А та аденовірусами, що сприяє більш тяжкому перебігу ГРВІ [7].
Розширення спектра респіраторних вірусів за рахунок нових коронавірусів людини (NL63 та HKU–1), метапневмовірусу та бокавірусу І типу, що були ідентифіковані молекулярно–генетичними методами у 2001–2006 роках, сприяло проведенню великої кількості досліджень, що демонструють здатність цих вірусів зумовлювати виникнення БОС.
Коронавіруси людини відомі з кінця 1960–х років, коли були виявлені штами 229E та OC43. Було встановлено, що дані віруси провокують ГРВІ переважно легкого перебігу, враження нижніх відділів дихальної системи фіксувалися лише у недоношених дітей та дітей з хронічною патологією дихальної системи [17]. Виявлення у 2002 році тяжкого гострого респіраторного синдрому (Severe acute respiratory syndrome, SARS), спричиненого коронавірусом (SARS–коронавірус), сприяло відновленню інтересу до збудників даної групи. В подальшому було виявлено два нових коронавіруси — HKU1 та NL63. За даними досліджень [10, 11], коронавірус NL63 виявляли у 1,3–3,81 %, а коронавірус –HKU–1 — у 2,21 % випадків wheezing у дітей. Коронавірус типу NL63 часто асоціюється з розвитком гострого стенозуючого ларинготрахеїту, ймовірність розвитку якого в 6,6 раза вища, ніж у NL63–негативних дітей [8]. Враховуючи наявність у 7,3 % випадків дебюту БА у вигляді несправжнього крупу [4], роль коронавірусної інфекції у розвитку БА може бути недооціненою.
Метапневмовірус людини вперше був виявлений та ідентифікований методом полімеразної ланцюгової реакції (ПЛР) у 2001 році у дітей з ураженням нижніх дихальних шляхів у Нідерландах. Він зазвичай уражає дітей віком до 5 років, причому найтяжче ця інфекція перебігає у дітей перших 2 років життя. У дітей із БОС він виявлявся у 6,15–7,8 % випадків [10, 11].
Бокавірус людини вперше ідентифікований методом ПЛР у дітей з інфекцією верхніх дихальних шляхів у 2005 році в Швеції. На сьогодні відомо чотири типи вірусу, але лише перший тип пов’язують із захворюваннями дихальної системи. Бокавірус І типу найчастіше зустрічається у дітей віком від 1 до 3 років, а частота його виявлення при БОС у дітей молодшого віку коливається в межах 11,56–13,8 % випадків [10, 11].
Остаточна роль нових респіраторних вірусів у виникненні БОС продовжує з’ясовуватися. Досліджень щодо виявлення метапневмовірусу, бокавірусу І типу, коронавірусів NL63 та HKU1 у дітей молодшого віку з БОС на території України не проводилися.
Метою нашого дослідження була ідентифікація нових респіраторних вірусів у дітей перших 6 років життя з бронхообструктивним синдромом.
Матеріали та методи дослідження
У дослідження було включено 28 дітей віком від 5 місяців до 6 років. Середній вік пацієнтів становив 33,7 місяця (95% СІ 24,5–43,0). З них хлопчиків — 20 (71,4 %), дівчаток — 8 (28,6 %). З діагнозом БА у дослідження було включено 12 (43 %) дітей, з повторними епізодами обструктивного бронхіту (ОБ) — 16 (57 %) дітей. Діти обстежувалися та проходили лікування в стаціонарі НДСЛ «ОХМАТДИТ» протягом 2012 року.
Верифікація діагнозів та лікування дітей з ОБ та БА проводилися згідно з відповідними протоколами. Діагноз БА встановлювався згідно з «Протоколом діагностики та лікування бронхіальної астми у дітей» (Наказ № 128 МОЗ України від 19.03.2007), діагноз ОБ встановлювався згідно з «Протоколом надання медичної допомоги дітям за спеціальністю «Дитяча пульмонологія» (Наказ МОЗ України № 18 від 13.12.2005).
У всіх хворих проводили загальноклінічні дослідження, що включали: загальний аналіз крові, загальний аналіз сечі, біохімічний аналіз крові, рівень сироваткового загального IgE. Для виявлення респіраторних вірусів проводився забір біоматеріалу у вигляді мазка з носової порожнини. Матеріал відбирали у повній відповідності до вимог методичних рекомендацій «Порядок відбору, транспортування та зберігання матеріалу для дослідження методом полімеразної ланцюгової реакції» (Наказ № 662 МОЗ України від 30.07.2013).
Мазки з носа відбирали сухим стерильним зондом. Для ПЛР–дослідження після взяття матеріалу робочу частину зонда поміщали в стерильну одноразову мікропробірку з спеціальним транспортним середовищем для запобігання інактивації вірусів. Кінчик зонда відламували або відрізали з розрахунку можливості щільно закрити кришку пробірки. Пробірку з транспортним середовищем та частиною зонда поміщали в холодильну камеру при 15–18 °С. Надалі матеріал для дослідження транспортували у контейнерах із холодоагентом до вірусологічної лабораторії кафедри вірусології Національної медичної академії післядипломної освіти ім. П.Л. Шупика МОЗ України. Виявлення та ідентифікацію респіраторних вірусів здійснювали за допомогою методу мультиплексної ПЛР у реальному часі. Застосовували набір реагентів для виявлення збудників ГРВІ людини: РНК респіраторно–синцитіального вірусу (human Respiratory Syncytial virus — hRSv), метапневмовірусу (human Metapneumovirus — hMpv), вірусів парагрипу 1, 2, 3, 4–го типів (human Parainfluenza virus — hPiv–1–4), коронавірусів (human Сoronavirus — hCov), риновірусів (human Rhinovirus — hRv), ДНК аденовірусів групи В, С і Е (human Adenovirus B, C, E — hAv), бокавірусу (human Bocavirus — hBov) у клінічному матеріалі методом ПЛР із гібридизаційно–флуоресцентною детекцією «АмплиСенс ОРВИ. Скрин–FL» (Російська Федерація). Ампліфікацію здійснювали на Rotor G 6000 Corbett Research (Австралія).
Результати та їх обговорення
За даними молекулярно–генетичного дослідження респіраторні віруси в клінічному матеріалі були ідентифіковані у 21 (75 %) дитини з БОС. Структура збудників ГРВІ у дітей з ОБ та БА наведена на рис. 1.
Найчастіше у дітей із БОС виявлявся бокавірус І типу (39,3 %). Другим за частотою ідентифікації був метапневмовірус, який було визначено у 10,7 % дітей. Риновіруси та РС–вірус були виявлені в 7,1 % дітей кожен. У 3,6 % випадків ідентифіковано віруси парагрипу 1–го і 3–го типів, у 3,6 % випадків зафіксовано коінфекцію (метапневмовірусу і вірусу парагрипу 1–го типу).
При розподілі частоти ідентифікації респіраторних вірусів щодо віку (рис. 2) було виявлено 80–85,7 % позитивних проб у дітей віком понад 1 рік, тоді як у хворих віком до 1 року кількість позитивних проб на наявність збудників ГРВІ становила 50 %, але статистично значуще показники не відрізнялися (р > 0,05).
Респіраторні віруси ідентифікувалися цілорічно. У матеріалі, що відбирався навесні 2012 року, віруси були виявлені у 100 % випадків, влітку — у 86 %, восени віруси були ідентифіковані у 75 % дітей, тоді як зимою — лише у 40 % випадків (рис. 3).
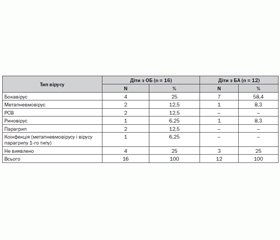
При дослідженні частоти виявлення респіраторних вірусів залежно від діагнозу було отримано такі дані (табл. 1).
У дітей обох груп ідентифікація вірусів становила 75 %. Як у дітей з ОБ, так і у дітей із загостренням БА найчастіше виявлявся бокавірус І типу. У пацієнтів з ОБ бокавірус виявляли у 25 % випадків, тоді як у дітей із БА — у 58,4 % випадків. Частота виявлення бокавірусів вірогідно значимо не відрізнялась між дітьми з ОБ та БА (р > 0,05), але клінічно значущу відмінність все ж було встановлено.
Відносний ризик (Relative Risk, RR) RR = 2,3 (95% СІ 0,9–6,2), тобто загострення БА у дітей у 2,3 раза частіше були пов’язані з бокавірусною інфекцією порівняно з хворими на ОБ.
Також у дітей із загостренням БА були виявлені метапневмовірус та риновіруси у 8,3 % випадків. У дітей з ОБ спектр респіраторних вірусів був значно ширшим. Метапневмовірус, РС–вірус та віруси парагрипу ідентифіковані у 12,5 % дітей, риновірус та коінфекція були виявлені у 6,25 % випадків ОБ.
Клінічна картина в обох групах суттєво не відрізнялася і включала клінічні прояви респіраторної інфекції, БОС, явища дихальної недостатності різного ступеня, помірні прояви інтоксикаційного синдрому. Температура найчастіше фіксувалася в межах нормальних показників чи на субфебрильному рівні. У загальному аналізі крові відмічався нормальний рівень лейкоцитів чи помірний лейкоцитоз (9,23 ± 0,68 • 109/л) із лімфоцитозом (58,5 ± 3,4 %). Рівень же загального IgE вірогідно відрізнявся. У дітей з ОБ він становив 59,6 МО/мл (95% СІ 14,6–184,3), у дітей із БА — 280,6 МО/мл (95% СІ 86,8–474,4) (р ≤ 0,05).
При порівнянні тривалості обструктивного синдрому було виявлено статистично значимі відмінності. Так, у хворих на ОБ він становив 2,7 дня (95 % СІ 2,3–3,1), у той час як у групі дітей із загостренням БА — 5,3 дня (95 % СІ 4,1–6,4) (р < 0,0001).
Наше дослідження надає важливу інформацію щодо ролі нових респіраторних вірусів у провокації БОС у дітей. Підтверджено циркуляцію нових респіраторних вірусів на території України. Показано провідне значення метапневмовірусу та бокавірусу у виникненні БОС у дітей перших шести років.
Висновки
1. Вперше в Україні проведено ідентифікацію нових респіраторних вірусів (метапневмовірусу, бокавірусу І типу, коронавірусів NL63 та HKU1) у дітей перших шести років життя, хворих на БА та ОБ.
2. Респіраторні віруси відіграють важливу роль як тригери БОС і виявлялися у 75 % хворих дітей.
3. Бокавірус був ідентифікований у 39,3 % дітей. Загострення БА у 2,3 рази частіше асоціювалося з бокавірусом порівняно з хворими на ОБ RR = 2,3 (95% СІ 0,9–6,2).
4. Метапневмовірус був ідентифікований у 10,7 % хворих. У 3,6 % випадків був виявлений у складі коінфекції.
5. Роль нових вірусних збудників у розвитку й перебігу БА залишається актуальною проблемою і вимагає подальшого вивчення.
1. Дзюблик О.Я. Роль вірусів у загостренні бронхіальної астми // Астма та алергія. — 2011. — № 3. — С. 38–44.
2. Клименко В.А. Вирус–индуцированная бронхиальная астма у детей: состояние проблемы и пути решения // Астма та алергія. — № 4. — 2011. — С. 50–57.
3. Медична мікробіологія, вірусологія та імунологія: Підручник для студ. вищ. мед. навч. заклад / За ред. В.П. Широбокова. — Вінниця: Нова книга, 2010. — 952 с.
4. Охотникова Е.Н. Особенности течения и лечения бронхиальной астмы у детей раннего возраста // Современная педиатрия. — 2009. — 2(24). — С. 32–39.
5. Carroll K.N. The Impact of Respiratory Viral Infection on Wheezing Illnesses and Asthma Exacerbations // Immunol Allergy Clin. North Am. — 2008 August. — 28(3). — 539–561.
6. Ciprandi G. Allergic children have more numerous and severe respiratory infections than non–allergic children // Pediatr. Allergy Immunol. — 2006. — 17, № 5. — P. 389–391.
7. Hewson C.A. Toll–like receptor 3 is induced by and mediates antiviral activity against rhinovirus infection in human bronchial epithelial cells [Text] / C.A. Hewson, A. Jardine, M.R. Edwards, V. Laza–Stanca, S.L. Johnston // J. Virol. — 2005. — № 79. — P. 273–279.
8. Hoek van der L., Sure K., Ihorst G., Stang A., Pyrc K., Jebbink M.F., Petersen G., Forster J., Berkhout B., Uberla K. Croup is associated with the novel coronavirus NL63 // PLoS. Med. — 2005. — 2. — e240.
9. James E. Gern. The ABCs of Rhinoviruses, Wheezing, and Asthma // J. Virol. 2010 August. — 84(15). — 7418–7426.
10. Jin Y. Newly identified respiratory viruses associated with acute lower respiratory tract infections in children in Lanzou, China, from 2006 to 2009 // Clin. Microbiol. Infect. — 2012 Jan. — 18(1). — 74–80.
11. Ju–Young Chung, Tae Hee Han, Sang Woo Kim. Detection of viruses identified recently in children with acute wheezing // Journal of Medical Virology. — 2007. — 79(8). — 1238–1243.
12. Kling S., Donninger H., Milliams Z. et al. Persistence of rhinovirus RNA after asthma exacerbation in children // Clin. Exp. Allergy. — 2005. — V. 35 (5). — P. 672–678.
13. Lau S.K. Clinical features and complete genome characterizationof a distinct human rhinovirus (HRV) genetic cluster, probablyrepresenting a previously undetected HRV species, HRV–C, associatedwith acute respiratory illness in children [Text] / S.K. Lau, C.C. Yip, H.W. Tsoi [et al.] // J. Clin. Microbiol. — 2007. — P. 3655–3664.
14. Miller E.K. New human rhinovirus species and their significancein asthma exacerbation and airway remodeling [Text] / E.K. Miller // Immunology and allergy clinics of North America. — 2010. — Vol. 30, № 4. — P. 541–552.
15. Padmaja Subbarao. Asthma: epidemiology, etiology and risk factors // CMAJ. — 2009, October 27. — 181(9). — Е. 181–190.
16. Papi A. Reducing agents inhibit rhinovirus–induced up–regulation of the rhinovirus receptor intercellular adhesion molecule–1 (ICAM–1) in respiratory epithelial cells [Text] / A. Papi, N.G. Papadopoulos, L.A. Stanciu [et al.] // Faseb. J. — 2002. — Vol. 16. — P. 1934–1936.
17. Principi N., Bosis S., Esposito S. Effects of coronavirus infections in children // Emerg Infect Dis [serial on the Internet]. — 2010, Feb. http://wwwnc.cdc.gov/eid/article/16/2/09–0469.htm
18. Xepapadaki P. Duration of postviral airway hyperresponsiveness inchildren with asthma: effect of atopy // J. Allergy Clin. Immunol. — 2005. — V. 116, № 2. — P. 299–304.

/86/86.jpg)
/87/87.jpg)