Журнал «» 4 (36) 2014
Вернуться к номеру
Стрес та виникнення артеріальної гіпертензії: що відомо
Авторы: Коваленко В.М., Сіренко Ю.М., Радченко Г.Д. - ДУ «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України, м. Київ
Рубрики: Кардиология
Разделы: Справочник специалиста
Версия для печати
Ця стаття є оглядом даних літератури щодо зв’язку між стресом та виникненням артеріальної гіпертензії (АГ). Розглядаються питання історичного становлення теорії про нейрогенну причину АГ, механізми регулювання артеріального тиску та їх особливості під час стресової ситуації, результати досліджень щодо віддалених гіпертензивних реакцій у відповідь на емоційний стрес. Наводяться дані про варіанти стрес-індукованої АГ: АГ «білого халата» та АГ «на робочому місці».
Данная статья является обзором данных литературы о связи между стрессом и возникновением артериальной гипертензии (АГ). Рассматриваются вопросы исторического становления теории о нейрогенной причине АГ, механизмы регулирования артериального давления и их особенности во время стрессовой ситуации, результаты исследований об отдаленных гипертензивных реакциях в ответ на эмоциональный стресс. Приводятся данные о вариантах стресс-индуцированной АГ: АГ «белого халата» и АГ «на рабочем месте».
This article is a review of the literature data on the correlation between stress and the occurence of arterial hypertension (AH). There are considered the issues of historical development of the theory about neurogenic cause of AH, the mechanisms of blood pressure regulating and their characteristics during a stressful situation, the findings of the studies on the long-term hypertensive reactions in response to emotional stress. The data on types of stress-induced AH: «white coat» AH and «workplace» AH, are provided.
симпатоадреналова система, стрес, артеріальна гіпертензія, артеріальний тиск.
симпатоадреналовая система, стресс, артериальная гипертензия, артериальное давление.
sympathoadrenal system, stress, hypertension, blood pressure.
Статья опубликована на с. 9-20
Немає таких серцевих хвороб, які б серед причин не
мали розладів нервової діяльності.
С.П. Боткін
Артеріальна гіпертензія (АГ) та пов’язані з нею ускладнення продовжують залишатися однією з основних проблем сучасної медицини. Це зумовлено декількома факторами: по-перше, високою поширеністю АГ, по-друге, труднощами у профілактиці та діагностиці ранніх стадій АГ, особливо серед молодих людей, по-третє, незважаючи на існування великої кількості ефективних засобів для зниження артеріального тиску (АТ), існують перешкоди в досягненні цільового АТ, обумовлені низькою прихильністю до лікування, побічними ефектами антигіпертензивних препаратів та існуванням факторів навколишнього середовища, що потенціюють існування підвищеного АТ, серед них чи не перше місце займає хронічний стрес, із яким часто стикається людина в сучасному суспільстві. Як правило, стресового впливу зазнає та частина населення, що є найбільш активною та працездатною. Це зумовлює соціальну значимість вивчення проблеми зв’язку між АГ та стресом. Окрім того, останніми роками спостерігається відродження інтересу науковців до вивчення ролі центральної нервової системи (ЦНС) у виникненні АГ та її ускладнень із позицій новітніх даних фізіології, біохімії та генетики. Виявлено взаємодію між нервовими (симпатична нервова система (СНС)) та гуморальними (ренін-ангіотензинова система (РАС)) механізмами регуляції АТ при стресі. І хоча на даний момент немає сумнівів, що стрес у його різних варіаціях може призводити до транзиторного підвищення АТ [37, 38, 48], питання щодо того, чи може гострий стресорний подразник достатньої сили призвести до постійно підвищеного АТ (тобто до АГ), ще залишається предметом дискусій [26, 44, 60]. Невідомим також є, якої саме природи подразник має бути, як довго він має діяти, щоб призвести до значних наслідків, як визначити саме його зв’язок із підвищенням АТ або ж як оцінити кількісно його силу [49, 51]. При цьому більшість дослідників погоджуються, що виникнення АГ «білого халата» та АГ «на робочому місці» пов’язане з активацією СНС.
Ця стаття є оглядом даних літератури щодо зв’язку між стресом та виникненням АГ.
Історичні аспекти формування теорії впливу стресу на серцево-судинну систему
Про зв’язок між серцем та емоціями знали ще з давніх часів. Так, в основі весільної церемонії, під час якої молодята обмінювалися каблучками, лежало вірування, що вена пальця, на який надівали цю каблучку, безпосередньо поєднується з серцем. У Римській імперії серце вважали центром емоцій, адже його активність змінюється у відповідь на якусь психологічну подію. У 1711 році S. Hales уперше продемонстрував зв’язок між емоціями та варіабельністю серцево-судинної системи за допомогою створеного ним манометра. Через 250 років Riva-Rocci повторив цей експеримент. Стало відомо: емоції збільшують АТ. У 1842 році Вальтер на жабах та в 1852 році Бернар на кролях продемонстрували, що артерії та артеріоли звужуються при стимуляції симпатичних нервів та розширюються при їх перерізанні. У 1871 році російським фізіологом Ф.В. Овсянниковим було відкрито судинний центр у довгастому мозку. Учення І.П. Павлова про вищу нервову діяльність, регулюючу роль кори головного мозку та теорія Г.Ф. Ланга про нейрогенну концепцію АГ були передумовами проведення багатьох досліджень із вивчення ролі нервової системи у формуванні підвищеного АТ та пошуків ефективних препаратів для лікування АГ. Сам же термін «стрес» у фізіологію та психологію було введено W. Cannon у його класичних роботах про реакцію «боротися або бігти». У 1936 році вийшла перша робота канадського фізіолога Г. Сельє про загальний адаптаційний синдром, який він згодом і почав називати стресом [63]. Г. Сельє вважав, що характер реагування на стрес визначається нервовою системою, а індикатором адекватної відповіді організму може бути рівень катехоламінів у головному мозку. У 90-х роках B. Folkow сформулював свою теорію стресу як причини виникнення стійкої АГ [18].
Що таке стрес та механізми його дії на артеріальний тиск
Згідно з енциклопедичним визначенням, стрес (від англ. stress — тиск, навантаження, напруження, натиск, гніт) — це неспецифічна загальна реакція організму у відповідь на надмірне або патологічне подразнення (фізичне або психологічне), що проявляється надмірним напруженням реактивності (змінами гомеостазу та стану нервової системи) [23]. Згідно з іншим визначенням, стрес — це реакція організму на ситуації, у яких потрібна швидка мобілізація всіх сил організму. Виділяють позитивну (еустрес) та негативну (дистрес) форми стресу. Залежно від характеру фактора стрес може бути нервово-психічним, фізичним, тепловим, холодовим та ін. Незалежно від причини зміни в організмі під впливом стресу мають загальні неспецифічні риси: активуються симпатоадреналова та ренін-ангіотензинова системи.
Еволюційно стрес виконував таке основне завдання — захищав організм від знищення або ушкодження під час небезпеки. Він може виникати не тільки в людей, а й у тварин, у яких він перш за все пов’язаний із виживанням (швидко оцінити ситуацію та вступити у бій або ж утекти) і може вважатися адаптаційною реакцією. Окрім того, існують дані, що в людей позитивний стрес є необхідним для підвищення тонусу життя. До еустресу відносять фізичні тренування, збудження перед виступом або розв’язанням якоїсь проблеми, при отриманні позитивної інформації тощо. При цьому людина не знаходиться у стані депресії або слабкості. Вона відчуває, що проблема є, але її можна вирішити. Під час позитивного стресу народжуються креативні рішення проблеми. Один із засновників теорії стресу Г. Сельє говорив, що «стрес — це смак та аромат життя».
Із сучасної точки зору основними центрами, що беруть участь у регуляції АТ, є довгастий мозок, гіпоталамус та кора головного мозку. Негативні стресові ситуації та емоційні подразнення можуть порушувати діяльність кори головного мозку та центрів гіпоталамічної ділянки (як гіперактивувати, так і пригнічувати). Це призводить до ослаблення контролю з боку кори головного мозку і до значного підвищення збудженості судинного центра в довгастому мозку та, відповідно, до порушення тонусу судин. Зв’язок довгастого мозку з іншими центрами нервової системи подано на рис. 1 [70].
У довгастому мозку локалізовані ростральна вентролатеральна ділянка (РВЛДМ), каудальна вентролатеральна ділянка (КВЛДМ), ядро самотнього шляху (nucleus tractus solitarius) та власне заднє поле (ВЗП) (area postrema). РВЛДМ підтримує постійний тонус симпатичної нервової системи через прегангліонарні нейрони латеральної проміжної речовини (ЛПР) грудного відділу спинного мозку (сегменти Th1–L2). У свою чергу, РВЛДМ знаходиться під впливом латеральних парабрахіальних ядер (ЛПБЯ), коловодопровідної сірої речовини (КВСР), паравентрикулярного ядра гіпоталамуса та інших центрів переднього мозку. Збільшення активності цих центрів призводить до підвищення симпатичного тонусу та АТ. РВЛДМ та інші ядра довгастого мозку регулюють вироблення деяких нейрогормонів гіпоталамусом, включаючи аргінін-вазопресин (АВП). КВЛДМ пригнічує діяльність РВЛДМ за допомогою гамма–аміномасляної кислоти (ГАМК). Окрім того, у регуляції АТ беруть участь й інші ядра та нейротрансмітерні системи (наприклад, голубувате місце — locus caeruleus) із нейронами, що продукують ГАМК. Вивчається значення таких медіаторів, як оксид азоту, ендогенні опіати та уабаїн [24, 70].
Як уже зазначалося вище, надмірна активація або пригнічення кори головного мозку внаслідок дії (гострої або хронічної) психоемоційного збудника може зменшувати контролюючий вплив кори на судинний центр у довгастому мозку, що призводить до дисбалансу між симпатичною та парасимпатичною нервовими системами (рис. 2).
Існування такого дисбалансу, у свою чергу, веде до цілого ряду негативних змін в організмі [27–29, 45]. Так, активація СНС стимулює вироблення та вивільнення реніну нирками. Збільшення концентрації катехоламінів крові, активація альфа-1- та бета-адренорецепторів призводить до збільшення тонусу артеріол та частоти серцевих скорочень (ЧСС), що в поєднанні із високим реніном спричинює підвищення АТ. Окрім того, виникають метаболічні порушення, що сприяють виникненню дисфункції ендотелію. Існування тахікардії, за даними досліджень лабораторії Ann Arbor, тісно корелює з ознаками метаболічного синдрому (масою тіла, рівнем АТ, концентрацією холестерину, тригліцеридів, порушенням толерантності до глюкози та інсулінорезистентністю), що може свідчити про роль саме СНС у виникненні цих порушень [45]. Було також доведено, що інсулінорезистентність, яка викликана гіперактивацією СНС, пов’язана зі стимуляцією бета-адренорецепторів та збільшенням, у свою чергу, відсотку швидко скорочуваних м’язів. Окрім того, периферичний вазоспазм погіршує метаболізм м’язів та вони перестають добре засвоювати глюкозу. У подальшому на зміну функціональним змінам в артеріолах (спазму) приходять органічні зміни (гіаліноз), що підтримує існування стійкої АГ та може призводити до порушення функції органів-мішеней (наприклад, нефросклерозу). Паралельно йде процес органічних змін у серці: формування гіпертрофії лівого шлуночка та кардіофіброзу. Можливим стає виникнення аритмій та ішемії. Складаються умови для виникнення тромбозів (унаслідок підвищення агрегації тромбоцитів та гематокриту) та появи/прогресування атеросклерозу, збільшується жорсткість артерій.
У подальшому запускається цілий каскад механізмів, включаючи активацію РАС. Так, симпатичний гіпертонус призводить до збільшення секреції реніну та утворення ангіотензину ІІ. Ангіотензин ІІ може прямо стимулювати СНС. Збільшення продукції ангіотензину ІІ супроводжується збільшенням продукції норадреналіну в наднирниках. Окрім того, активація СНС сприяє вивільненню глюкокортикостероїдів та альдостерону, які підтримують підвищення АТ та знову стимулюють СНС. Порочне коло замикається.
Важливо відмітити, що взаємодія двох систем (СНС та РАС) при короткостроковій дії стресу сприяє активації компенсаторних механізмів, що направлені на подолання ситуації, яка склалася (наприклад, виконання надмірного фізичного навантаження). При позитивному стресі також відбувається активація цих систем, але, як правило, вона короткострокова. Так, у дослідженні A.T. Elder із співавторами у здорових вболівальників на футбольному стадіоні спостерігалося значне підвищення АТ та ЧСС відразу після забитого гола їх улюбленою командою, уже за 20 хв показники поверталися до нормального рівня [12]. При хронічному же дистресі може відбуватися зрив адаптації та запускатися вже весь патологічний каскад, що проявляється довготривалим або стійким підвищенням АТ (АГ).
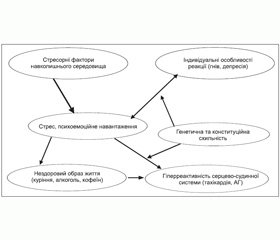
Значно підсилюють вірогідність виникнення підвищення АТ на фоні стресу деякі супутні стани: робота на холоді, куріння, зловживання алкоголем, прийом стимулюючих речовин. В афроамериканців поряд із стимуляцією симпатоадреналової системи може виникати ще й затримка натрію з водою, що додатково сприяє підвищенню АТ. Тому для того щоб стрес призвів до виникнення стійкого підвищення АТ, необхідно, щоб поєдналися фактори навколишнього середовища, індивідуальні особливості людини (реакція у вигляді депресії або гніву), особливості серцево-судинної системи (в осіб похилого віку, із цукровим діабетом може бути зміненою реактивність судин) та щоб людина мала генетичну схильність (рис. 3) [54].
Дані досліджень щодо існування зв’язку між стресом та формуванням артеріальної гіпертензії
Ідея про те, що есенціальна АГ може бути викликана стресом та, відповідно, відноситися до психосоматичних захворювань, належить Geisbock [20], хоча ще раніше російський учений Г.Ф. Ланг виклав свою теорію нейрогенної АГ та продемонстрував випадки гострого та хронічного підвищення АТ у блокадному Ленінграді. У 1993 році в дослідженні K.A. Мatthews із співавторами було показано, що підвищена реактивність організму у відповідь на ментальний стрес-тест асоціюється із виявленням більш високого АТ через 6,5 року як у дорослих, так і у дітей [42]. У подальшому ще кілька досліджень підтвердили зв’язок між реакцією серцево-судинної системи на різні (фізичні навантаження, ментальний стрес-тест, робочий стрес) стресові подразники та підвищенням АТ у чоловіків середнього віку [14] та людей різного віку, статі або соціально-економічного статусу [9], розвитком гіпертрофії лівого шлуночка в дітей (8–10 років) та підлітків (15–17 років) [4], виникненням АГ у чоловіків через 10 років [10] та через 20 років у працівників компанії, що контролювала повітряний трафік [44]. Серед більше як 1000 учасників шотландського дослідження, яким проводили психологічне тестування, через 12 років АТ був вищим при початковій гіперреактивності [8].
Із розвитком так званої медицини катастроф та телемедицини з’явилася можливість вивчати пряму дію важливого (що загрожує життю) стресорного фактора на реакцію організму. Так, G. Parati із співавторами продемонстрували прямий ефект стресу на рівень середньодобового АТ (збільшення на 20 % САТ, на 46 % ДАТ) та ЧСС (збільшення на 79 %) під час землетрусу в Італії [46], що ще раз підтвердило існування кардіоваскулярної відповіді (стимуляції і серця, і судин) на природний стресорний подразник, що опосередковується СНС. W. Gerin із співавторами опублікували дані щодо впливу іншого стресора (атака у Нью-Йорку 11 вересня 2001 року) на ступінь та тривалість підвищення АТ у людей із відомим діагнозом АГ або в тих, у яких цей діагноз підозрювався [21]. Це спостереження включало дані тих пацієнтів, що на момент терористичної атаки були учасниками дослідження з телемониторингу АТ та визначення прихильності до лікування, яке проводилося в чотирьох штатах США (два, Нью-Йорк та Вашингтон, знаходилися близько до місця подій, а Чикаго та Міссісіпі — віддалено). Виявилося, що протягом наступних двох місяців АТ був значно вищим за рівень до подій 11 вересня і це підвищення не було пов’язане із сезонними коливаннями (у холодний сезон АТ, як правило, підвищується). Значно більшим виявилося підвищення АТ у мешканців Вашингтона (8,67 мм рт.ст.) порівняно з Нью-Йорком (1,58 мм рт.ст.). Це дослідження W. Gerin із співавторами мало певні недоліки в дизайні: включало обмежене число учасників та було ретроспективним і короткостроковим. Але важливо, що результати підтримали гіпотезу про можливість стійкого підвищення АТ після дії життєзагрозливого стресорного фактора. Проте дані подібних досліджень не дозволяли говорити про те: 1) яким має бути (за силою, природою) подразник, щоб значно та надовго підвищився АТ; 2) які механізми включаються для того, щоб підтримувати високим АТ протягом тривалого часу, тобто навіть тоді, коли стресорний фактор уже не діє.
Особливо важливим для людського суспільства є визначення ролі так званого психологічного стресу, що, за Lovallo and Gerin, визначається як «подія, яка змінює гомеостаз організму через відчуття загрози, не беручи до уваги потенційну фізичну шкоду» [32]. Тобто це такий стрес, що прямо не загрожує життю людини. Існують три рівні відповіді на стрес залежно від реактивності серцево-судинної системи: 1) когнітивно-емоційний рівень (беруть участь кортикальні та лімбічні структури, що знаходяться над гіпоталамусом), який є відповідальним за індивідуальні психологічні відмінності когнітивно-емоційної відповіді; 2) автономно-ендокринний рівень (беруть участь анатомічні структури, локалізовані в гіпоталамусі та стовбурі мозку), який сполучає інформацію, отриману з верхніх центрів, з ендокринними органами та автономною системою; 3) периферичний рівень, що відповідає за індивідуальну реактивність периферії (наприклад, структурні зміни в артеріях можуть змінювати відповідь на інформацію, що надходить із ЦНС).
Значна кількість експериментальних досліджень показала, що довготривале підвищення АТ може бути викликано різними стресорними агентами, які діють на будь-який з указаних вище рівнів. Двадцять років тому Björn Folkow, базуючись на даних експериментів із тваринами [18], сформулював свою теорію формування стійкої АГ на фоні хронічного стресу, згідно з якою повторна симпатична стимуляція, що підвищує транзиторно АТ, ЧСС та серцевий викид, призводить до структурної адаптації судин та серця. Виникає судинна гіпертрофія, що, у свою чергу, призводить до виникнення диспропорції між ступенем підвищення АТ та силою стресорного стимулу, що викликає ще більше судинне ремоделювання (порочне коло) і врешті-решт веде до підвищення судинного опору і трансформації транзиторного підвищення АТ у стійку АГ. Окрім того, про те, що стрес веде до гіпертензії, свідчать і інші дані: 1) при АГ наявна постійна активація СНС [13, 71]; 2) супрабульбарні нейрони довгастого мозку є активованими при АГ [11, 17]; 3) збільшується виділення норадреналіну в симпатичних нервах гіпертензивних пацієнтів [25, 59, 68]. Проте більшість експертів погоджуються з думкою, що немає переконливих даних, що саме емоційний стрес, а не стани, пов’язані із ним (порушення сну, зловживання алкоголем та сіллю, переїдання), призводить до стійкого підвищення АТ. Окремі клінічні, епідеміологічні та лабораторні дослідження продемонстрували значення психологічних факторів та поведінки людини в патогенезі. Але досі не виділено так званої типової поведінки гіпертензивного пацієнта. Як правило, люди з АГ субнормально сприймають позитивні та негативні подразники [22, 52], особливо коли вивчення реакції людей проводиться короткостроково. Тому важливо проводити подібні дослідження протягом довготривалого періоду. У цьому плані цікавими є дані спостереження М. Timio зі співавторами, у якому було показано, що у служниць закритого монастиря в Umbria не відбувалося підвищення АТ із віком [67]. Також важливими є дані популяційного дослідження, в якому показано підвищення АТ у людей відразу після міграції [57].
На жаль, і теорія B. Folkow, і дані вказаних вище досліджень щодо ролі стресу в підвищені АТ залишили деякі питання без відповіді. Наприклад, чому в одних людей психологічній стрес призводить до виникнення такого порочного кола, а в інших — ні? Чи всі люди, у яких виникла АГ, характеризуються порушенням автономних та гуморальних механізмів, пов’язаних з регуляцією роботи кардіоваскулярної системи? Чи у всіх людей ослаблення кортикальної і лімбічної емоційної відповіді неодмінно призводить до неналежної відповіді СНС? Чи існують якісь генетичні детермінанти формування такого порочного кола? Чи існує можливість прослідкувати прогіпертензивні механізми через вивчення передачі імпульсу від одного трансмітера до іншого на рівні головного мозку, включаючи системи вироблення серотоніну, ацетилхоліну, опіоїдні механізми або субстанцію Р [5, 6, 43, 69]? Чи у всіх пацієнтів з АГ, що виникла на фоні стресу, також змінюється функція інших органів, які беруть участь у регуляції АТ (наприклад, нирки), так, як це відбувається у спонтанно гіпертензивних щурів, яких часто використовують як модель есенціальної АГ [58]? Якщо катехоламінам (норадреналіну, адреналіну) відводиться основна роль у патогенезі підвищення АТ при стресі (їх називають гормонами стресу), то чому в людей із панічними розладами (класична модель хронічного стресу), незважаючи на підвищений рівень норадреналіну в симпатичних нервах, не формується постійно підвищений АТ?
Відповіді на ці запитання дискутуються з певною періодичністю протягом багатьох років. Але однозначних тверджень немає. Одним із можливих пояснень цього може бути високий рівень складності механізмів формування АГ та методологічні проблеми. Так, часто дуже складно відрізнити емоцію від просто реакції, неможливо виявити наслідування інформації та її передачу в нервовій системі, складно передбачити взаємодію між генетичною складовою та навколишнім середовищем. Окрім того, в останні роки мало уваги приділялося інтеграції психосоматичних та фізіологічних підходів, що допомогло б відповісти на частину поставлених запитань, а замість того вивчалися молекулярні та клітинні механізми, що не виражають емоцій.
До методологічних проблем відносять труднощі, які пов’язані з кількісним визначенням дії стресу на серцево-судинну систему. Так, у лабораторних умовах часто застосовують подразники, які, за визначенням дослідників, можуть зустрічатися в повсякденній діяльності людини [38]. Як правило, це тест з ізометричним навантаженням (30 % від максимального) протягом 90 с, холодовий тест (занурення руки у крижану воду на 60 с), ментальний арифметичний тест (виконання різних арифметичних (числових) задач за обмежений час), дзеркальне малювання (малювання геометричних фігур так, як вони відбиваються в дзеркалі), кольоровий тест Stroop (за допомогою комп’ютерної програми людині пропонують підібрати відповідний колір для об’єкта, при цьому створюються візуальні та осциляційні перешкоди) та тест із публічним виступом. Підвищення АТ реєструється за допомогою різних систем (наприклад, Finapres (Finapres Medical Systems, Arnhem, Нідерланди) або the Task Force Monitor (CNSystem, Graz, Австрія)), що мають визначену точність. Усі вони працюють за принципом «від удару до удару» (beat-by-beat), є неінвазивними та дозволять оцінити зміни АТ як під час тесту, так і після [47]. Проте проведення цих тестів не дозволяє говорити про вплив саме стресорних подразників, із якими людина зустрічається у реальному житті. Навіть одна й та сама людина може відповідати гіперреактивно на одні тести та гіпореактивно — на інші [49, 50]. Технічні засоби, які працюють за принципом «від удару до удару», мають погану відтворюваність (коефіцієнт варіації досягає 15–33 %) [50]. Окрім того, слід враховувати, що подібні тести проводяться в лабораторії за участю сторонніх людей (дослідників), що само по собі може викликати занепокоєність пацієнтів (ефект «білого халата»). У таких випадках видається значно простішим вивчати вплив стресорних подразників на рівень АТ та ЧСС у реальному житті людей (у тому числі й на роботі) за допомогою методу амбулаторного добового моніторування [35]. Саме за допомогою даного методу і було виділено варіанти стрес-індукованої АГ.
Варіанти стрес-індукованої артеріальної гіпертензії
Під терміном «стрес-індукована АГ» розуміють гостре, як правило, транзиторне та лабільне підвищення АТ під впливом психосоціальних факторів. Вона може виникати і в людей із нормальним АТ, і в тих, хто страждає від АГ. Найбільш відомими варіантами такої АГ є АГ «білого халата» та «гіпертензія на робочому місці». У літературі є більш-менш достатня кількість даних щодо прогнозу при цих варіантах, але проблема щодо необхідності та засобу лікування залишається ще на етапі вивчення.
АГ «білого халата» — це варіант стрес-індукованої АГ, який визнається майже усіма експертами [39]. Згідно з визначенням, що дане в рекомендаціях Європейського товариства кардіологів/Європейського товариства гіпертензії 2013, це стан, при якому АТ підвищується в кабінеті лікаря (у тому числі і при повторних відвідуваннях) та нормалізується поза кабінетом. При амбулаторному моніторуванні або домашньому самомоніторуванні АТ показники в межах норми. Згідно з даними чотирьох популяційних досліджень, загальна поширеність АГ «білого халата» в середньому становить 13 % (діапазон 9–16 %), а серед хворих на АГ, які взяли участь у дослідженнях, — близько 32 % (діапазон 25–46 %) [15]. Фактори, пов’язані з підвищеною поширеністю АГ «білого халата»: вік, жіноча стать та статус некурця. Поширеність менша у випадку ураження органів-мішеней, або коли значення офісного АТ базуються на повторних вимірюваннях, або при вимірюванні медичною сестрою чи іншим медичним працівником, але не лікарем [7, 64]. Поширеність також пов’язана з рівнем офісного АТ. Наприклад, частота випадків АГ «білого халата» становить приблизно 55 % при 1-му ступені і лише 10 % при 3-му ступені підвищення АТ [64]. Ураження органів-мішеней при АГ «білого халата», як правило, не зустрічається і прогноз перебігу сприятливий [19, 56]. Питання щодо того, чи можна осіб з АГ «білого халата» віднести до групи осіб з істинно нормальним АТ, залишається відкритим, оскільки в деяких дослідженнях було виявлено, що довгостроковий серцево-судинний ризик цього стану є проміжним між такими для стійкої гіпертензії та істинної нормотензії [36]. У той же час, за даними метааналізів, АГ «білого халата» та істинна нормотензія при стандартизації за віком, статтю та іншими коваріантами істотно не відрізнялися за прогнозом [15, 19, 56]. Існує можливість того, що, оскільки пацієнти з АГ «білого халата» нерідко отримують лікування, зниження клінічного АТ веде до зниження частоти серцево-судинних подій [56]. Окрім того, є додаткові дані, значення яких ще обговорюється. Так, порівняно з особами з істинною нормотензією, рівень позаофісного АТ, як правило, вищий [15, 36], безсимптомне ураження органів, таке як гіпертрофія лівого шлуночка, зустрічається частіше [62], часто виявляються інші метаболічні фактори ризику та існує підвищений довгостроковий ризик виникнення цукрового діабету та стійкої АГ [33, 34]. У зв’язку з цим рекомендується підтвердження діагнозу АГ «білого халата» протягом 3–6 місяців із подальшим ретельним наглядом. Якщо діагноз АГ «білого халата» підтверджено, то немає потреби в призначенні медикаментозної антигіпертензивної терапії, але можна рекомендувати немедикаментозні методи лікування.
Під терміном «артеріальна гіпертензія «на робочому місці» розуміють підвищення АТ протягом робочих часів порівняно з рівнем АТ у періоди відпочинку та у вихідні дні. На рис. 4 наведені дані добового моніторування АТ, що проводилося одним із провідних експертів Британського товариства гіпертензії. Як видно з рис. 4, під час роботи (засідання наукового комітету, читання лекцій) спостерігалося суттєве підвищення АТ з наступним його зниженням у вечірні часи. Це типовий приклад АГ «на робочому місці».
Існує чимало досліджень, у яких виявлено зв’язок між інтенсивністю психічного напруження на роботі та АГ (табл. 1).
Так, у працівників із психосоматичним стресом на роботі АГ реєструється у 3 рази частіше [53–55]. За даними T.G. Pickering із співавторами, наявність психоемоційного напруження на роботі тісно корелює із появою ураження органів-мішеней (гіпертрофією лівого шлуночка) та виникненням ішемічної хвороби серця. P. Schnall зі співавторами та К. Steenland зі співавторами у своїх роботах звернули увагу на те, що напруження під час роботи (job strain), яке визначалося як співвідношення «ступінь необхідності виконання роботи/ступінь можливостей та бажання виконати цю роботу» (робочий контроль), також сприяє підвищенню АТ [61, 65]. У дослідженні Steptoe та Willemsen підтвердився лише зв’язок між рівнем АТ та ступенем можливості виконання роботи (робочим контролем), а не ступенем необхідності її зробити [66]. Окрім того, було виявлено, що відчуття хронічного стресу на роботі також сприяє існуванню підвищеного АТ як у робочі години, так і ввечері. Високий соціально-економічний статус порівняно з низьким в учасників дослідження асоціювався з більшим впливом стресу. Автори пояснювали це більшим ступенем відповідальності за виконання роботи та низьким у зв’язку з цим робочим контролем.
Вивчення специфічних патофізіологічних механізмів АГ «на робочому місці» показало, що при активному стереотипному навантаженні відбувається активація бета-адренорецепторів, що супроводжується збільшенням серцевого викиду, ЧСС, порушенням функції розслаблення серця, дилатацією судин скелетних м’язів. Зазвичай, як указувалося вище, такий стан виникає у тварин, коли вони мають вирішувати, чи боротися, чи втікати, тобто це захисна реакція. Якщо подібна стимуляція повторюється, то у тварин вона може призвести до гіперактивності гіпоталамо-гіпофізарно-адреналової системи. Така реакція називається реакцією поразки. У людей же виникає відчуття розчарування, невпевненості, слабкості. При цьому починає вже переважати альфа-адренергічна стимуляція, що й веде до вазоконстрикції, підвищення периферичного опору та виникнення АГ [31].
За даними R.A. Karasek, найбільшому ризику виникнення стресу на роботі підлягають люди, до яких виставляються високі вимоги без права приймати рішення [30]. Це робітники на конвеєрах, офіціанти, медичні сестри, службовці середньої ланки (вони відчувають тиск як із боку начальства, так і з боку підлеглих) тощо. За даними S.B. Manuck, надмірне підвищення АТ у відповідь на стрес спостерігається у 25 % людей [40]. Найчастіше воно зустрічається в чоловіків. Величина підвищення АТ та тривалість його існування (відновлення) також є більшою у чоловіків. Ця статева різниця значно збільшується, якщо жінка знаходиться у періоді збереженого менструального циклу, що характеризується збільшеним рівнем естрогенів. Можливо, що саме естрогени відіграють стрес–протективну роль у жінок.
Як правило, виявити АГ «на робочому місці» достатньо легко — під час робочого дня слід виміряти АТ звичайним способом, що роблять дуже рідко. При цьому часто підвищений АТ на роботі сприймається як норма. Якщо це підвищення зустрічається дуже рідко, то таку реакцію дійсно можна вважати нормальною. Але в людей, які знаходяться під впливом хронічних психоемоційних навантажень, необхідно проводити додаткові дослідження — добове моніторування АТ і/або домашнє самомоніторування (з вимірюванням АТ у робочі часи, у вільні часи, у вихідні). Як правило, при наявності АГ «на робочому місці» виявляється підвищений денний АТ (> 135/85 мм рт.ст.) і нормальний рівень нічного АТ. Середньодобовий АТ також може бути підвищеним. Проведення моніторування у вихідний день демонструє зниження денного АТ. Якщо різниця між денним АТ в робочий день та денним АТ у вихідний день перевищує 6 мм рт.ст. для систолічного АТ та 3 мм рт.ст. для діастолічного АТ, то це може свідчити про наявність АГ «на робочому місці» [1]. При виявленні АГ «на робочому місці» необхідно провести додаткові дослідження, як для пацієнта з АГ, згідно з чинними положеннями (в Україні це «Уніфікований клінічний протокол з діагностики та лікування АГ») та провести стратифікацію кардіоваскулярного ризику [3]. При високому/дуже високому ризику призначається медикаментозне антигіпертензивне лікування згідно з чинними рекомендаціями. В іншому випадку проводиться корекція усіх інших факторів ризику та обов’язковим є немедикаментозне лікування з включенням програм щодо профілактики та зняття стресу, оптимізація організації роботи. Обов’язковим є також повторне обстеження пацієнта через 3–6 місяців після корекції факторів ризику та немедикаментозної терапії. При зберіганні АТ на підвищеному рівні (особливо коли підвищеним є середньодобовий АТ і відсоток підвищених показників становить > 25–30 %) вирішується питання про призначення медикаментозної терапії.
Таким чином, існування хронічного стресу на робочому місці може асоціюватися з підвищенням АТ. Проте дані вищезгаданих досліджень не дали відповідь на запитання, чи саме робоче напруження (або низький робочий контроль), а не інші фактори в подальшому призводять до формування стійкої ессенціальної АГ. Чи може напруження на роботі незалежно від інших факторів збільшувати кардіоваскулярний ризик (тобто відноситися до класичного фактора ризику)? Тим більше, що в недавньому спостереженні російських учених, у якому порівнювали поширення АГ серед людей різних професій, не було відмічено різниці залежно від характеру трудової діяльності [2]. А у французькому дослідженні J.P. Fauvel із співавторами на відміну інших приведених вище спостережень не знайдено якогось зв’язку між інтенсивністю трудової діяльності та 5-річною вірогідністю виникнення АГ або ж підвищенням АТ [16]. У Фремінгемському дослідженні єдиним психогенним фактором, який збільшував вірогідність виникнення АГ, було відчуття тривоги, та й то тільки у чоловіків (а не жінок) віком від 45 до 49 років [41].
Висновки
З огляду на вищевикладене можна констатувати, що АГ є патологічним станом із різними механізмами виникнення. Підвищення АТ відбувається за участю центральної та периферичної нервової системи на різних рівнях. Активація симпатоадреналової системи під впливом емоційного стресу призводить до збільшення рівня АТ. Результати багатьох досліджень протягом останніх років демонструють, що, можливо, ступінь та тривалість саме стресорної активації цієї системи, які, у свою чергу, залежать від багатьох інших факторів (умов навколишнього середовища, генетичної та конституційної схильності, індивідуальних особливостей психічної реакції, наявності супутніх захворювань або метаболічних розладів), пов’язані з виникненням АГ. Є достатня кількість свідчень, що психоемоційне навантаження є причиною АГ «білого халата» та АГ «на робочому місці». Невідомим залишається, до якої категорії слід відносити пацієнтів із даними варіантами стрес-індукованої АГ — норма або патологія. Окрім того, цікавим є визначення ролі стресу у перебігу АГ та формуванні ураження органів-мішеней, розвитку її ускладнень та призначенні медикаментозної і немедикаментозної терапії. Ці питання не були предметом даної статті та будуть, можливо, нами розглядатися в наступних публікаціях.
1. Кобалава Ж.Д., Гудков К.М. Эволюция представлений о стресс-индуцированной артериальной гипертонии и применение антагонистов рецепторов ангиотензина II // Кардиоваскулярная терапия и профилактика. — 2002. — № 1. — C. 4–15.
2. Максимов С.А., Семенихин В.А., Иванова О.А. и др. Особенности распространенности артериальной гипертензии и уровня удовлетворенности жизненных потребностей в различных социально-экономических группах населения // Бюллетень сибирской медицины. — 2012. — № 1. — С. 212–216.
3. Настанова та клінічний протокол надання медичної допомоги «Артеріальна гіпертензія». Наказ МОЗ України № 384 від 24.05.2012. — Київ, 2012. — 107 с.
4. Allen M., Matthew K., Sherman F. Cardiovascular Reactivity to Stress and Left Ventricular Mass in Youth // Hypertension. — 1997. — Vol. 30(4). — P. 782–787.
5. Berntson G.G., Sarter M., Cacioppo J.T. Anxiety and cardiovascular reactivity: the basal forebrain cholinergic link // Behav. Brain Res. — 1998. — Vol. 94. — P. 225–248.
6. Culman J., Klee S., Ohlendorf C., Unger T. Effect of tachykinin receptor inhibition in the brain on cardiovascular and behavioral responses to stress // J. Pharmacol. Exp. Ther. — 1997. — Vol. 280. — P. 238–246.
7. Dolan E., Stanton A., Atkins N., Den Hond E., Thijs L., McCormack P. et al. Determinants of white-coat hypertension // Blood Press Monit. — 2004. — Vol. 9. — P. 307–309.
8. Douglas C., Phillips A., Der G. et al. Blood Pressure Reactions to Acute Mental Stress and Future Blood Pressure Status: Data From the 12-Year Follow-Up of the West of Scotland Study // Psychosomatic Medicine. — 2011. — Vol. 73. —P. 737–742.
9. Douglas C., Ring K., Hunt K. et al. Blood Pressure Reactions to Stress and the Prediction of Future Blood Pressure: Effects of Sex, Age, and Socioeconomic Position // Psychosomatic Medicine. — 2003. — Vol. 65. — P. 1058–1064.
10. Douglas C., Smith G., Shiplex M. et al. Blood Pressure Reactions to Acute Psychological Stress and Future Blood Pressure Status: A 10-Year Follow-Up of Men in the Whitehall II Study // Psychosomatic Medicine. — 2001. — Vol. 63. — P. 737–743.
11. Eide I., Kolloch R., DeQuattro V., Miano L., Dugger R., Van der Meulen J. Raised cerebrospinal fluid norepinephrine in some patients with primary hypertension // Hypertension. — 1979. — Vol. 1. — P. 255–260.
12. Elder A.T., Jyothinagaram S.G., Padfield P.L., Shaw T.R.D. Haemodynamic response in soccer spectators: is Scottish football exciting? // BMJ. — 1991. — Vol. 303. — P. 1609–1610.
13. Esler M., Jennings G., Lambert G., Meredith I., Horne M., Eisenhofer G. Overflow of catecholamine neurotransmitters to the circulation: source, fate and functions // Physiol. Rev. — 1990. — Vol. 70. — P. 963–985.
14. Everson S.A., Kaplan G.A., Goldberg D.E., Salonen J.T. Anticipatory blood pressure response to exercise predicts future high blood pressure in middle-aged men // Hypertension. — 1996. — Vol. 27. — P. 1059–1064.
15. Fagard R.H., Cornelissen V.A. Incidence of cardiovascular events in white–coat, masked and sustained hypertension vs. true normotension: a meta-analysis // J. Hypertens. — 2007. — Vol. 25. — P. 2193–2198.
16. Fauvel J.P., M’Pio I., Quelin P. et al. Neither Perceived Job Stress Nor Individual Cardiovascular Reactivity Predict High Blood Pressure // Hypertension. — 2003. — Vol. 42. — P. 1112–1116.
17. Ferrier C., Jennings G.L., Eisenhofer G., Lambert G., Cox H.S., Kalff V. et al. Evidence for increased noradrenaline release from subcortical brain regions in essential hypertension // J. Hypertens. — 1993. — Vol. 11. — P. 217–1227.
18. Folkow B. Structural factor in primary and secondary hypertension // Hypertension. — 1990. — Vol. 16. — P. 89–101.
19. Franklin S.S., Thijs L., Hansen T.W., Li Y., Boggia J., Kikuya M. et al. Significance of white-coat hypertension in older persons with isolated systolic hypertension: a meta-analysis using the International Data–base on Ambulatory Blood Pressure Monitoring in Relation to Cardiovascular Outcomes population // Hypertension. — 2012. — Vol. 59. — P. 564–571.
20. Geisbock F. // The nervous system in arterial hypertension / Julius S., Esler M. (editors). — Springfield, Illinois: Charles C. Thomas, 1976. — Р. ХІІ.
21. Gerin W., Chaplin W., Schwartz J.E. et al. Sustained blood pressure elevation following acute stressor: the effects of the September 11, 2001 attack on the New York City World Trade Center // J. Hypertens. — 2005. — Vol. 23. — P. 269–284.
22. Harburg E., Erfurt J.C., Hauenstein L.S., Chape C., Schull W.J., Schork M.A. Socio–ecological stress, suppressed hostility, skin colour, and black-white male blood pressure: Detroit // Psychosom. Med. — 1973. — Vol.35. — P. 276–296.
23. http://ru.wikipedia.org/wi
24. Izzo Jr. Sympathetic nervous system in acute and chronic blood pressure elevation // Hypertension / S. Oparil, M. Weber. — 2000.
25. Johansson M., Rundqvist B., Eisenhofer G., Friberg P. Cardiorenal epinephrine kinetics: evidence for release in the human heart // Am. J. Physiol. — 1997. — Vol. 273. — P. H2178–H2185.
26. Johnston D.W., Gold A., Kentish J., Smith D., Vallance P., Shah D. et al. Effect оf stress management on blood pressure in mild primary hypertension // BMJ. — 1993. — Vol. 306. — P. 963–966.
27. Julius S., Li Y., Brant D. et al. Neurogenic pressor episodes fail to cause hypertension, but do induce cardiac hypertrophy // Hypertension. — 1989. — Vol. 13. — P. 422–429.
28. Julius S., Nesbitt S. Sympathetic overactivity in hypertension. A moving target // Am. J. Hypertens. — 1996. — Vol. 9. — P. 113S–120S.
29. Kannel W.B., Kannel C., Paffenbarger R. Jr et al. Heart rate and cardiovascular mortality: The Framingham Study // Am. Heart J. — 1987. — Vol. 113. — P. 1489–1494.
30. Karasek R.A. Job demands, job decision latitude, and mental strain: Implications for job redesign // Admin. Sci. Q. — 1979. — Vol. 24. — P. 285–307.
31. Light К.С. Environmental and psychosocial stress in hypertension onset and progression // Hypertension / S. Oparil, M. Weber. — 2000.
32. Lovallo W.R., Gerin W. Psychophysiological reactivity: mechanisms and pathways to cardiovascular disease // Psychosomat. Med. — 2003. — Vol. 65. — P. 36–45.
33. Mancia G., Bombelli M., Facchetti R., Madotto F., Quarti-Trevano F., Grassi G., Sega R. Increased long-term risk of new-onset diabetes mellitus in white-coat an masked hypertension // J. Hypertens. — 2009. — Vol. 27. — P. 1672–1678.
34. Mancia G., Bombelli M., Facchetti R., Madotto F., Quarti-Trevano F., Polo Friz H. et al. Long-termrisk of sustained hypertension in white-coat or masked hypertension // Hypertension. — 2009. — Vol. 54. — P. 226–232.
35. Mancia G., Di Rienzo M., Parati G. Ambulatory blood pressure monitoring: use in hypertension research and clinical practice // Hypertension. — 1993. — Vol. 21. — P. 500–524.
36. Mancia G., Facchetti R., Bombelli M., Grassi G., Sega R. Long-termrisk of mortality associated with selective and combined elevation in office home and ambulatory blood pressure // Hypertension. — 2006. — Vol. 47. — P. 846–853.
37. Mancia G., Parati G., Di Rienzo M., Zanchetti A. Blood pressure variability // Handbook of hypertension. — Vol. 17 / Pathophysiology of hypertension / Zanchetti A., Mancia G. (editors). — Amsterdam: Elsevier Science, 1997. — 117–169 р.
38. Mancia G., Parati G. Reactivity to physical and behavioral stress and blood pressure variability in hypertension // Handbook of hypertension. — Vol. 9. Behavioral factors in hypertension / Julius S., Basset D.R. (editors). — Amsterdam: Elsevier, 1987. — 104–122 р.
39. Mancia G., Zanchetti A. White-coat hypertension: misnomers, misconceptions and misunderstandings. What should we do next? // J. Hypertens. — 1996. — Vol. 14. — P. 1049–1052.
40. Manuck S.B. Cardiovascular reactivity in cardiovascular disease: Once more unto the breach // Int. J. Behav. Med. — 1994. Vol. 1. — P. 4–31.
41. Marrkovitz J.H., Matthews K.A., Kannel W.B. Psychological predictors of hypertension in the Framingham study. Is there tension in hypertension in the tension in hypertension? // J.A.M.A. — 1993. — Vol. 270(20). — 2439–2443.
42. Matthews K.A., Woodall K.L. and Allen G.M.T. Cardiovascular reactivity to stress predicts future blood pressure status // Hypertension. — 1993. — Vol. 22. — P. 479–485.
43. McCubbin J., Bruehl S. Do endogenous opioids mediate the relationship between blood pressure and pain sensitivity in normotensives? // Pain. — 1994. — Vol. 57. — P. 63–67.
44. Ming E., Adler G., Kessler R. et al. Cardiovascular Reativiyu to Work Stress Predicts Subsequent Onset of Hypertension: The Air Traffic Controller Health Change Study // Psychosomatic Medicine. — 2004. — Vol. 66. — P. 459–465
45. Palatini P., Casiglia E., Pauletto P. et al. Relationship of tachycardia with high blood pressure and metabolic abnormalities. A study with mixture analysis in three populations // Hypertension. — 1997. — Vol. 30. — P. 1267–1273.
46. Parati G., Antonicelli R., Guazzarotti F., Paciaroni E., Mancia G. Cardiovascular effects of an earthquake. Direct evidence by ambulatory blood pressure monitoring // Hypertension. — 2001. — Vol. 38. — P. 1093–1095.
47. Parati G., Casadei R., Groppelli A., Di Rienzo M., Mancia G. Comparison of finger and intra-arterial blood pressure monitoring at rest and during laboratory testing // Hypertension. — 1989. — Vol. 13. — P. 647–655.
48. Parati G., Casadei R., Mancia G. Cardiovascular effects of emotional behavior in animals and humans // Frontiers of stress research / Weiner H., Florin I., Murison R., Hellhammer D., еditors. — Toronto: Hans Huber, 1989. — 100–110 р.
49. Parati G., Pomidossi G., Casadei R., Ravogli A., Groppelli A., Cesana B., Mancia G. Comparison of the cardiovascular effects of different laboratory stressors and their relationship with blood pressure variability // J. Hypertens. — 1988. — Vol. 6. — P. 481–488.
50. Parati G., Pomidossi G., Ramirez A.J., Cesana B., Mancia G. Variability of the haemodynamic responses to laboratory tests employed in assessment of neural cardiovascular regulation in man // Clin. Sci. — 1985. — Vol. 69. — P. 533–540.
51. Parati G., Trazzi S., Ravogli A., Casadei R., Omboni S., Mancia G. Methodological problems in evaluation of cardiovascular effects of stress in humans // Hypertension. — 1991. — Vol. 17, suppl. III. — P. III50–III55.
52. Perini C., Muller F.B., Rauchfleisch U., Battegay R., Buhler F.R. Hyperadrenergic borderline hypertension is characterized by suppressed aggression // J. Cardiovasc. Pharmacol. — 1986. — Vol. 8, suppl. 5. — P. 53–56.
53. Pickering T.G., Devereux R.B., James G.D. et al. Environmental influences on blood pressure and the role of job strain // J. Hypertens Suppl. — 1996. — Vol. 14. — P. S179–S186.
54. Pickering T.G. Mental stress as a casual factor in the development of hypertension and cardiovascular disease // Current Hypertension Reports. — 2001. — Vol. 3. — P. 249–254.
55. Pickering T.G. Psychosocial stress and blood pressure // Hypertension Primer. AHA 2000.
56. Pierdomenico S.D., Cuccurullo F. Prognostic value of white-coat and masked hypertension diagnosed by ambulatorymonitoring in initially untreated subjects: an updated meta analysis // Am. J. Hypertens. — 2011. — Vol. 24. — P. 52–58.
57. Poulter N.R., Khaw K.T., Hopwood B.E.C., Mugambi M., Peart W.S., Rose G., Sever P.S. The Kenyan Luo migration study: observations on the initiation of the rise in blood pressure // BMJ. — 1990. — Vol. 300. — P. 967–972.
58. Rettig R., Folberth C.G., Stauss H., Kopf D., Waldherr R., Unger T. Role of the kidney in primary hypertension: a renal transplantation study in rats // Am. J. Physiol. — 1990. — Vol. 258. — P. F606–F611.
59. Rumantir M.S., Jennings G.L., Lambert G.W. et al. The adrenaline hypothesis of hypertension revisited: evidence for adrenaline release from the heart of patients with essential hypertension // J. Hypertens. — 2000. — Vol. 18. — P. 717–723.
60. Saito K., Kim J.I., Maekawa K., Ikeda Y., Yokoyama M. The great Hanshin-Awaji earthquake aggravates blood pressure control in treated hypertensive patients // Am. J. Hypertens. — 1997. — Vol. 10. — P. 217–221.
61. Schnall P.L., Landsbergis P.A., Baker D. Job strain and cardiovascular disease // Ann. Rev. Public Health. — 1994. — Vol. 15. — P. 381–411.
62. Sega R., Trocino G., Lanzarotti A., Carugo S., Cesana G., Schiavina R. et al. Alterations of cardiac structure in patients with isolated office, ambulatory, or home hypertension: Data from the general population (Pressione Arteriose Monitorate E Loro Associazioni [PAMELA] Study) // Circulation. — 2001. — Vol. 104. — P. 1385–1392.
63. Selye H. A Syndrome Produced by Diverse Nocuous Agents // Nature. — 1936. — Vol. 138. — Р. 32.
64. Staessen J.A., O’Brien E.T., Amery А.К., Atkins N., Baumgart P., De Cort P. et al. Ambulatory blood pressure in normotensive and hypertensive subjects: results from an international database // J. Hypertens Suppl. — 1994. — Vol. 12. — P. S1–12.
65. Steenland K., Fine L., Belkic K., Landsbergis P., Schnall P., Baker D. et al. Research findings linking workplace factors to CVD outcomes // Occup. Med. — 2000. — Vol. 15. — P. 7–68.
66. Steptoe A., Willemsen G. The influence of job control on ambulatory blood pressure and perceived stress over the working day in men and women from the Whitehall II cohort // J. Hypertens. — 2004. — Vol. 22. — P. 915–920.
67. Timio M., Verdecchia P., Rononi M., Gentili S., Francucci B., Bichisao E. Age and blood pressure changes: a 20 year follow-up study of nuns of a secluded order // Hypertension. — 1988. — Vol. 12. — P. 457–461.
68. Wilkinson D.C., Thompson J.M., Lambert G.W. et al. Sympathetic activity in patients with panic disorder at rest, under laboratory mental stress, and during panic attacks // Arch. Gen. Psychiatry. — 1998. — Vol. 55. — P. 511–520.
69. Williams R.B., Marchuk D.A., Gadde K.М., Barefoot J.C., Grichnik K., Helms et al. Central nervous system serotonin function and cardiovascular responses to stress // Psychosomat. Med. — 2001. — Vol. 63. — P. 300–330.
70. Wyss J.M., Carlson S.H. The role of the nervous system in hypertension // Current Hypertension Reports. — 2001. — Vol. 3. — P. 255–262.
71. Yamada Y., Miyajima E., Tochikubo O., Matsukawa T., Ishii M. Age-related changes in muscle sympathetic nerve activity in essential hypertension // Hypertension. — 1989. — Vol. 13. — P. 870–877.

/11/11.jpg)
/12/12.jpg)
/13/13.jpg)
/15/15.jpg)
/15/15_2.jpg)